Találatok: 135
968
467
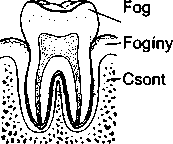
A fogágy (parodoncium) megbetegedései a fogat körülvevő és ellátó szövetek gyulladását és pusztulását jelentik; elsősorban a fogíny, a csont és a gyökér külső rétege károsodik.
A parodontális megbetegedéseket a baktériumok elszaporodása okozza. Ezt befolyásolhatják egyes, a teljes szervezetet érintő betegségek, mint például a cukorbetegség, alultápláltság, leukémia, AIDS, de akár a dohányzás is.
A gingivitisz a foginy (gingiva) gyulladása.
A gyulladt foginy vörös, duzzadt és könnyen vérzik. Ez a közismert elváltozás a fogak előtörése után bármikor előfordulhat.
A fogínygyulladás szinte minden esetben az elégtelen fogmosás, illetve a helytelen fogselyem használat miatt, az íny vonalában lerakodott lepedék következménye. A plakk – puha, ragacsos, elsősorban baktériumokat tartalmazó, filmszerű réteg – előszeretettel halmozódik fel hibás tömések, fogak, elégtelenül tisztított részleges fogpótlások, hidak és fogszabályozó készülékek körül. Ha a lepedék 72 óránál tovább marad helyben, fogkővé keményedik (kalkulus), amit fogmosással, fogselyemmel már nem lehet tökéletesen eltávolítani. Bár a lepedék a fogínygyulladás legfőbb oka, más tényezők, elsősorban a terhesség, a pubertás, és fogamzásgátlók is közrejátszhatnak a gyulladás súlyosbításában.
Némelyik gyógyszer a fogíny burjánzását válthatja ki, ez megnehezíti a lepedék eltávolítását, ami végül a fogíny gyulladásához vezet. A fenitoin (görcsrohamok megelőzésére), a ciklosporinok (szervátültetés utáni kezelésben), és a nifedipinhez hasonló kalciumcsatorna blokkolók (vérnyomás szabályozására és szívbetegségekre) szedése válthatja ki a fogíny burjánzását.
Az egyszerű gingivitiszben a fogíny inkább vörösnek tűnik, mint természetes rózsaszínűnek. Megduzzad, és mozgathatóvá válik ahelyett, hogy szilárdan, szorosan rögzülne a fogakhoz. Ilyenkor az evés vagy a fogmosás gyakran okoz fogínyvérzést. Súlyos esetben
a párnahuzat reggelre vérrel pöttyözötté válhat, főleg szájlégzés esetén.
Ritkán a vitamin hiánybetegségek is fogínygyulladáshoz vezethetnek. A C-vitamin hiánya (skorbut) gyulladáshoz, ínyvérzéshez vezet. A niacin hiánya (pellagra) hasonló tünetekkel jár, de a szájüreg egyes fertőzésekkel szemben is érzékennyé válik.
A heveny herpeszes gingivosztomatitisz a fogíny és a szájüreg más területeinek fájdalmas vírusfer- tőzése.A A fertőzés hatására a fogíny világos vörössé, apró fehér, vagy sárgás fekélyekkel pöttyözötté válik.
A terhességi gingivitisz a terhesség során kialakuló enyhe fogínygyulladás súlyosabb formája, amit a hormonális változások okoznak Egyes terhes nők még súlyosbítják is a probléma kialakulását azzal hogy, a reggeli hányinger miatt elhanyagolják a szájhigiéniát. A terhesség alatt kisebb ingerekre, általában a felgyülemlő fogkő miatt, az ínyszövet néhol púpszerűen burjánzásnak indul, ezt nevezik terhességi daganatnak. A megduzzadt szövet, ha megsérül, könnyen vérezhet, és akadályozhatja a táplálkozást.
A hámlásos gingivitisz még nem eléggé ismert állapot, elsősorban a klimaxon már átesett nőknél fordul elő. A fogíny külső rétege az alatta fekvő szövetektől elválik, így az idegvégződések szabaddá válnak. Az íny olyan nagy mértékben leválik, hogy a külső réteg egyszerűen eldörzsölhető, vagy lefújható fogászati légsugárral.
A leukémiás gingivitisz a fehérvérűségben szenvedő gyermekek közel negyedénél a betegség első jele. A fogínyt fehérvérsejtek árasztják el, ez vezet a gyulladás kialakulásához, és a fertőzések elleni csökkent védekezőképesség tovább súlyosbítja az állapotot. A fogíny vöröses színű, könnyen vérzik. Gyakran a vérzés percekig, vagy még tovább fennáll, mivel leukémiában a vér alvadása is károsodik.
Perikoronitiszben a fogíny a még nem kellően előtört fogra, rendszerint az egyik alsó bölcsességfogra burjánzik, és így a fogra hajló ínylebeny alatt folyadék, ételmaradékok, baktériumok gyűlhetnek meg. Ha a fel-
A lásd a 456. oldalt
468
Száj- és fogászati rendellenességek
ső bölcsességfog előbb tör elő, mint az alsó, a lebenyre haraphat, ezzel is növelve az irritációt. A kialakuló fertőzések a torok, vagy a pofa irányába terjedhetnek.
Az egyszerű gingivitisz kialakulását jó szájhigiéniával, azaz rendszeres fogmosással és fogselyem használatával lehet kivédeni. Azok, akiknél gyakran alakul ki fogkő, használhatnak pirofoszfátot tartalmazó, fogkő- ellenes fogkrémet. A már kialakult fogkövet csak fogorvos által végzett szakszerű tisztítással lehet eltávolítani. Gyakrabban lehet szükség szakszerű tisztításra azok esetében, akiknek elégtelen a szájhigiéniájuk, fogínygyulladást előidéző belgyógyászati megbetegedésekben szenvednek, vagy hajlamosak a lepedékkép- zésre. A fogkő kialakulásának gyorsaságától függően ilyen tisztításra 3-12 havonta lehet szükség. A beavatkozást követően óvatos fogmosás és fogselyem használat mellett az íny – jó regenerációs tulajdonságánál fogva – gyorsan gyógyul.
A fogínygyulladást okozó vagy súlyosbító belgyógyászati betegségek kezelhetők, ellenőrizhetők. A gyógy szermel léhatásként jelentkező íny szövet-burjánzást sebészileg el lehet távolítani. A gondos otthoni szájhigiénia, valamint a gyakori, szakszerű tisztítások lassíthatják a burjánzást, és feleslegessé tehetik a sebészeti beavatkozást.
A C-vitamin és a niacin hiánya vitaminpótlással és helyes táplálkozással kezelhető.
A heveny herpeszes gingivosztomatitisz kezelés nélkül is rendszerint két héten belül elmúlik. A fokozott tisztítás nem segít, ezért a fájdalmas fertőzés során inkább óvatos fogmosás javallott. Az étkezések során jelentkező kellemetlenségek enyhítésére a fogorvos fájdalomcsillapító hatású szájöblítőt rendelhet.
Ha egy terhes nő hányinger miatt hanyagolja el a szájápolást, a fogorvos tanácsolhat más, az émelygést kiküszöbölő, a fogakat és az ínyt ápoló tisztítási módszert. A zavaró terhességi daganatokat el lehet távolítani, de a terhesség végéig általában még visszatérnek.
A menopauza során jelentkező hámlásos gingivi- tiszen hormonhelyettesítő kezeléssel lehet segíteni. Egyébként kortikoszteroidot tartalmazó, közvetlenül az ínyen alkalmazható gyógyszerek vagy paszták használatosak.
A leukémiás gingivitiszes vérzés megelőzésére fogkefe és fogselyem helyett a fogakat és az ínyt puha
gézzel vagy szivaccsal lehet tisztítani. Klórhexidines szájöblítő használható a lepedékképződés és a szájüregi fertőzések kialakulásának megakadályozására. Amennyiben kezelt leukémiáról van szó, a helyes szájápolás visszaállíthatja az íny egészséges állapotát.
Perikoronitisz esetén a fogorvos az alsó bölcsességfogra nőtt lebeny alól kiöblíti a törmeléket és a baktériumokat. Ha röntgenfelvétel alapján úgy tűnik, hogy a bölcsességfog nem fog előtörni, a felső harmadik őrlőfogat eltávolítják, és az alsó eltávolítása előtt néhány napos antibiotikumos kezelést alkalmaznak. Előfordul, hogy az alsó bölcsességfogat azonnal eltávolítják.
A lövészárok-betegség (Vincent-fertőzés, heveny nekro- tizáló fekélyesedő gingivitisz) az íny lázzal, levertséggel járó, fájdalmas, nem fertőző megbetegedése.
A „lövészárok-betegség” megnevezés az első világháborúból származik, ugyanis a lövészárkokban számos katonánál alakult ki ez az elváltozás. Az elégtelen szájápolás, a fizikai, érzelmi stressz, az elégtelen táplálkozás és az alvás hiánya egyaránt közreműködik a kialakulásában. Általában egyszerű gingivitisz talaján, erős megterhelés – például vizsgaidőszak vagy munkahely változtatás – hatására alakul ki. Dohányosok körében sokkal gyakrabban fordul elő, mint nem dohányzók között.
A lövészárok-betegség hirtelen kezdődik, ínyfájdalommal, nyugtalansággal, levertséggel jár. Kellemetlen szagú lehelet észlelhető. A fogak között az ínyvégek kimarttá, szürkés, elhalt szövetréteggel borítottá válnak. Könnyen jöhetnek létre vérzések; az evés és a nyelés fájdalommal jár. Az alsó állkapocs alatti nyirokcsomók gyakran megduzzadnak, hőemelkedés alakul ki.
A fogorvos a kezelést enyhe, de alapos tisztítással kezdi, az összes elhalt szövetet és fogkövet eltávolítja. Mivel a tisztogatás fájdalmas lehet, ajánlott helyi érzéstelenítő használata. A beteg a tisztítás utáni első napokban az orvos utasítására fogmosás helyett naponta több alkalommal hidrogénperoxid oldattal (3%-os hidrogénperoxid és víz fele-fele arányú keveréke) öblögethet.
Fogágybetegségek
469
További két héten át naponta vagy kétnaponta szükséges fogorvosi ellenőrzés. A szakszerű tisztítások addig tartanak, amíg a gyógyulás el nem kezdődik. Ha a fogíny nem nyerné vissza eredeti alakját és helyzetét, a fogorvos sebészi úton állíthatja azt helyre a kiújulás vagy a perikoronitisz kialakulásának megelőzésére. Amennyiben a betegség súlyos vagy a szájápolás nem megoldható, antibiotikumos kezelés szükséges.
Periodontitisz (pyorrhoea) akkor alakul ki, ha a gin- givitisz ráterjed a fogat rögzítő szerkezetekre.
A felnőtt- és öregkori fogvesztés egyik leggyakoribb oka a periodontitisz.
A legtöbb periodontitiszes megbetegedés a fogak és ínyszélek közötti hosszú távú lepedék- és fogkőfelgyü- lemlés miatt jön létre. A fogak és az íny között tasakok képződnek, és lefelé terjednek a foggyökér, valamint az azzal határos csont között. Ezekben a tasakokban oxigénmentes környezetben gyűlik a lepedék, ami elősegíti a baktériumok növekedését. Amennyiben a folyamat előrehalad, a fog körül akkora lehet a csontpusztulás, hogy a fog meglazul.
Azonos fogkőmennyiség mellett egyénenként változik a periodontitisz kialakulásának üteme. Ez valószínűleg azért van, mert egyénenként különböző a lepedőket alkotó baktériumok száma és az egyes fajták aránya, valamint az emberek mind másképpen reagálnak rájuk. Előfordulhatnak kitörésszerű, hónapokig tartó szövetroncsoló időszakok, melyeket látszólag károkozás nélküli időszakok követhetnek.
Számos betegség – ide tartozik a cukorbetegség, a Down-szindróma, a Crohn-betegség, a fehérvérsejtek csökkent száma, és az AIDS is – fogékonnyá tehet a periodontitiszre. AIDS-eseknél a periodontitisz gyorsan súlyosbodik.
A periodontitisz korai tünetei közé a fogínyvérzés, a vörös íny, és a szájszag (halitózis) tartozik. A fogorvos az ínytasakok mélységét vékony szondával, a csontpusztulás mértékét röntgenfelvétellel állapíthatja meg. Minél nagyobb a csontpusztulás, annál jobban lazul meg, annál inkább mozdul ki a fog. Leggyakrabban a trontfogak kifelé dőlése figyelhető meg. A periodonti-
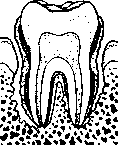
Periodontitisz: a lepedéktől a fog elvesztéséig
Egészséges fog íny, a csont szilárdan a helyén tartja a fogat.
A lepedék felszaporodása irritálja, gyulladásba hozza az ínyt. Idővel az íny leválik a fogról, és egy tasak jön létre, mely még több lepedőkkel telik meg.
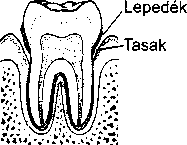
A tasakok egyre mélyebbé válnak, és a lepedék fogkővé keményedik. Egyre több lepedék rakódik le a felszínen.
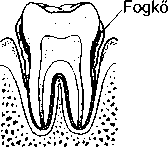
A lepedék a fog gyökeréig vándorol, és elpusztítja a fogat rögzítő csontot. A fog a támasztéka nélkül kilazul és kihullik.
tisz rendszerint addig nem jár fájdalommal, amíg a fog annyira ki nem lazul, hogy már rágás közben is mozog, vagy amíg tályog (gennygyülem) nem keletkezik.
A gingivitisszel ellentétben, ami helyes szájápolással rendszerint elmúlik, a periodontitisz szakszerű kezelést igényel. A jó szájhigiéniával rendelkező beteg
470
Száj- és fogászati rendellenességek
az íny vonala alatt mindössze 2 mm-ig képes tisztítani. A fogorvos ínyleválasztás segítségével akár 5 mm mély tasakokat is kezelni tud, ennél mélyebb tasak- képződés esetén sebészeti beavatkozás szükséges. A fogorvos vagy a parodontológus eltávolíthatja a leválasztott íny egy részét, így a maradék újra szorosan illeszkedhet a fogakra, és a lepedék eltávolítása otthon is elvégezhető.
A fogorvos antibiotikumokat írhat fel, főként akkor, ha tályog képződött. A mély tasakokba antibiotikum
mal átitatott csíkok helyezhetők, így a gyógyszer nagy koncentrációban jut el a megbetegedett területre. A parodontális tályogok robbanásszerű csontpusztulással járnak, de az azonnali sebészi és antibiotikum kezelés lehetővé teheti, hogy az elpusztult csontállomány jelentős része regenerálódjon. Ha a szájüregben sebészeti beavatkozást követően sebek maradnak vissza, napi két alkalommal végzett egy perces klórhexidines szájöblítés ideiglenesen helyettesítheti a fogmosást és a fogselyem használatát.

A temporomandibuláris ízület
rendellenességei
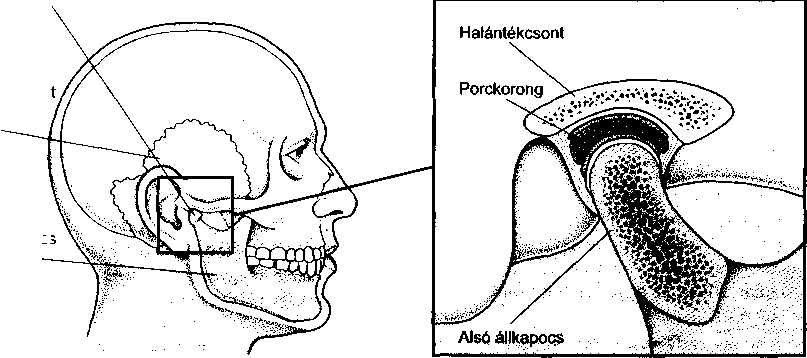
A temporomandibuláris ízület, azaz rágóízület az arc mindkét oldalán, közvetlenül a fül előtt helyezkedik el, és a koponya halántékcsontját és az alsó állkapcsot (mandibula) köti össze. Szalagok, inak, és izmok rögzítik az állkapcsot, és felelősek a mozgásaiért.
A temporomandibuláris ízület a szervezet legbonyolultabb ízülete: zsanérszerűen nyit, zár, előre, hátra csúszik és oldalirányban is képes mozogni. A rágás során igen nagymértékű erőt fejt ki. A temporomandibuláris ízület egy apró, specializált, porckorongnak nevezett, a két csont közötti súrlódást csökkentő porcdarabkát is tartalmaz.
A temporomandibuláris ízület (TMI) rendellenességei közé ízületi eltérések és az azt körülvevő izmok megbetegedései tartoznak; az ízületek anatómiai rendellenességei és az izmok feszülése gyakran együtt fordul elő. Néha a problémának lélektani összetevője is van. A rendellenességek általában 20-50 éves nőknél fordulnak elő.
A panaszok között fejfájás, a rágóizmok gyengesége, az ízületek kattogása, kiakadása szerepel. Előfordul, hogy a fájdalom az ízület közelében, és nem az ízületben jelentkezik. Visszatérő, kezelésre sem javuló fejfájásokért gyakran a rágóízület rendellenességei lehetnek felelősek.
A fogorvosok a beteg kortörténete és a fizikális vizsgálat alapján szinte mindig felfedezik a rágóízületi rendellenességeket. A vizsgálat az állkapocs nyitása, zárása alatt az arc oldalára gyakorolt nyomással, vagy a beteg fülébe helyezett, és enyhén előrenyomott kisuj- jal történik. A fogorvos az esetleges fájdalom vagy érzékenység vizsgálata során gyengéden megtapintja a rágóizmokat, és megfigyeli azt is, hogy összeharapás- kor a beteg állkapcsa nem csúszik-e félre.
A kórismézést speciális röntgentechnika segíti. Ha a fogorvos arra gyanakszik, hogy a porckorong a normális helyzetéhez képest előre csúszott, olyan röntgenfelvételt készítenek, melynek során az ízületbe festéket injektálnak (artrográfía). A magas költségek ellenére néha komputertomográfiával (CT) vagy mágneses rezonancia vizsgálattal (MRI) próbálják megállapítani, hogy mi lehet a kezelés hatástalanságának oka. A laboratóriumi vizsgálatok ritkán eredményesek. Az izomtevékenység és a kezelés hatékonyságának vizsgálatára, ritkábban a kórisme felállítására is elektromiográfia használatos.
A betegek nyolcvan százaléka fél éven belül kezelés nélkül is javulást mutat. A leggyakoribbtól a legritkább felé haladva a kezelést igénylő rágóízületi rendellenességek a következők: az izomfájdalom és izomfeszülés,
A temporomandibuláris ízület rendellenességei
471
A rágóízület felépítése
Temporomandibuláris ízület
Alsó állkapocs
(mandibula)
Halántékcsont
(temporális
csont)
a működési zavar, az ízületi gyulladás, a sérülés, A a csökkent vagy megnövekedett mozgástér, és a fejlődési (veleszületett) rendellenességek.
Az állkapcsok környékén kialakuló izomfájdalom, izomfeszülés rendszerint az izmok tűrőképességén túli használata miatt alakul ki; ilyen a lélektani stresszre visszavezethető fogcsikorgatás (bruxizmus). A legtöbb ember a függőlegesen tartott mutató-, középső-, vagy gyűrűsujjának hegyét könnyen betolhatja felső és alsó metszőfogai közé. Az izmokkal kapcsolatos problémákban szenvedőknél ez a rés rendszerint szőkébb.
Az izomfájdalomban szenvedők általában csak minimális fájdalmat éreznek magában az ízületben. Inkább az ébredés után, vagy stresszt követően napközben számolnak be arcuk fájdalmáról, feszüléséről. Ezek a panaszok a fogcsikorgatás következtében létrejött izomgörcsökre vezethetők vissza. Alvás alatt a fogcsikorgatás sokkal nagyobb erőkifejtéssel jár.
Azok, akik felismerik, hogy csikorgatják a fogaikat, megfelelő lépéseket tehetnek, hogy abbahagyják. Általában a legfőbb kezelési mód a sinezés. Egy vékony, műanyag sínt („éjjeliőr”) készítenek, mely tökéletesen illik a felső vagy az alsó (általában a felső) fogakra, és úgy állítják be, hogy korrigálja a harapást. A sín megakadályozza nappali és az éjszakai csikorgatást, ezzel segítve elő, hogy az izmok lazíthassanak és gyógyuljanak. Ugyanakkor a készülék segítségével megakadályozható a fogcsikorgatásból származó fogkárosítás.
A fogorvos fizikoterápiát is javasolhat, ez ultrahang-, elektromiográfíás biofeedback-, spray-, nyújtókezelésből vagy masszázsból állhat. A bőrön át történő elektromos idegstimuláció is segíthet. A stressz kezelése az elektromiográfíás biofeedback kezeléssel együtt néha látványos javuláshoz vezethet.
A fogorvos gyógyszereket is felírhat. Adható például izomlazító a fájdalom és a feszültség enyhítésére, főleg ha a beteg sínre vár. Ennek ellenére ezek a gyógy-
a lásd a 475. oldalt
472
Száj- és fogászati rendellenességek
Az állkapocs izomfájdalmának, izomfeszülésének fizikoterápiás kezelése
- Az ultrahanggal meleg juttatható a fájdalmas, mélyen fekvő területekre. Az ultrahang keltette hő hatására az erek kitágulnak, és a területen felgyűlt tejsavat, mely az izomfájdalomért felelős lehet, a véráramlás sokkal gyorsabban eltávolítja.
- Az elektromiográfiás biofeedback kezeléssel az izomtevékenység mérhető. A beteg a mérőműszert figyelve megpróbálja ellazítani az egész testét, vagy egy bizonyos izmát. így megtanulhatja az egyes izmok szabályozását vagy ellazítását.
- A spray- vagy a nyújtókezelés során az arcra és a halántékra fagyasztó hatású permetet fújnak, így aztán lehetségessé válik a rágóizmok nyújtása.
- A masszázs lényege, hogy durva törülközővel az arc és a halánték területét a keringés fokozása, és a tejsav eltávolítása céljából erősen dörzsölik.
- A bőrön át végzett elektromos idegstimulációval a fájdalmat nem továbbító idegeket próbálják ingerelni. A létrejövő impulzusok valószínűleg gátolják a beteg által érzett fájdalmas impulzusokat.
szerek ez esetben nem jelentenek eredményes kezelést, idősebbeknek nem ajánlottak, és legfeljebb egy hónapig használatosak. A nem-szteroid gyulladáscsökkentő szerek, mint pl. az aszpirin, ugyancsak enyhítik a fájdalmat. A fogorvosok tartózkodnak a kábítófájdalomcsillapítók elrendelésétől, mivel ezek szedése függőség kialakulásához vezethet. Az altatók is csak alkalomszerűen használandók, például akkor, amikor a fájdalom miatt a beteg képtelen elaludni.
Működési zavarról akkor beszélhetünk, ha az izületi porckorong a normális helyzeténél előbbre helyezkedik el.
Az ízületek behatárolatlan működési zavaraiban a porckorongok sohasem térnek vissza eredeti helyzetükbe, és az állkapocsmozgások beszűkülnek. A gyakrabban előforduló, behatárolt működési zavar esetében a porckorong csak szájzáráskor helyezkedik el a normális helyzeténél előbbre. A száj nyitásakor az állkapocs előrecsúszásával a porckorong visszaugrik, és kattanó hangot hallat. A száj bezárásakor más hanghatás mellett újra előre kerül.
Gyakran az egyetlen tünet csak a száj nagyra nyitásakor, vagy oldalra mozdításakor hallható jellegzetes, kattanó hang. Az emberek körülbelül 20%-ában tünetmentesen is előfordul működési zavar, a hangok ilyenkor is megvannak. A fogorvos a száj lassú nyitása, zárása során diagnosztizálhatja az elváltozást.
Kezelésre csak akkor van szükség, ha állkapocsfájdalom, szájnyitási nehezítettség áll fenn. Ha a beteg a tünetek kialakulása után azonnal orvoshoz fordul, a korai kezeléssel a porckorong visszanyomható normális helyzetébe. Ha az elváltozást három hónapon belül kezelik, a fogorvos az állkapcsot előremozdító sínt készíthet. így a porckorong a helyén marad, a rögzítő szalagok pedig megszilárdulhatnak. A fogorvos 2-4 hónap elteltével átállítja a sínt, így az állkapocs visszatérhet eredeti helyzetébe, de a porc is a helyén marad.
Az ízületi működészavarban szenvedő beteget a fogorvos a nagymértékű szájnyitás – ásítás, nagy szendvicsek harapása – kerülésére utasítja. A betegeknek meg kell tanulniuk elnyomni az ásítást, és csak könnyen rágható, feldarabolt ételt fogyaszthatnak.
Ha az elváltozás csak műtéttel kezelhető, az arc- és szájsebész megváltoztatja a porckorong alakját és visz- szavarrja az eredeti helyzetébe. Az ilyen sebészeti beavatkozások azonban viszonylag ritkák.
Gyakran fordul elő izomfájdalom, izomfeszülés; az izomfájdalom kezelése után a többi panasz már magá-
A temporomandibuláris ízület rendellenességei
473
tói is elmúlik. A fogorvosok ezeket a panaszokat a működési zavarnál könnyebben kezelik.
Az ízületi gyulladás ugyanúgy érintheti a rágóízületet, mint a szervezet bármely más ízületét. Az artrózis degeneratív ízületi megbetegedés, melyre jellemző az ízületi porcok elfajulása; inkább idősebbekben jelentkezik. A rágóízület porca nem annyira erős, mint a többi ízületé. Mivel az artrózis gyakran akkor alakul ki, amikor a porckorong már hiányzik, vagy lyukacsos, a száj nyitásakor, zárásakor reszelő érzés jöhet létre. Súlyos esetben az állcsont felső része ellaposodik, a beteg nem tudja nagyra nyitni a száját. Előfordulhat, hogy az állkapocs az érintett oldalra tolódik, és a beteg képtelen visszamozdítani. A tünetek nagy része néhány éven belül kezelés hiányában is javulást mutat, valószínűleg azért, mert a porckorong mögötti szövet elhegesedik, és felveszi az eredeti porckorong funkcióját.
A reumatoid artritisz az esetek mintegy 17%-ában érinti a temporomandibuláris ízületet. Súlyos esetben, és elsősorban fiataloknál, az állkapocs felső része elfajulhat és megrövidülhet. A károsodás az összes, vagy a felső és alsó fogak egy részének helyzeti rendellenességét okozhatja (malokkluzió). Ha a károsodás súlyos, az állcsont a szájnyitást erősen korlátozva hozzá is nőhet a koponyához (ankilózis). A reumatoid artritisz általában nagyjából egyenlő mértékben érinti a két rágóízületet, míg ez, a temporomandibuláris ízületet érintő más megbetegedésben csak ritkán fordul elő.
A rágóízületek gyulladását az ízület felé vérző sérülés is okozhatja; gyakran fordul elő gyermekeknél, az arcot ért ütést követően.
Artrózisban az állkapcsot annyit kell pihentetni, amennyit csak lehetséges, az izmok feszességét sínnel, vagy más készülékkel kell szabályozni, és fájdalomcsillapításról is gondoskodni kell. A fájdalom kezeléssel vagy anélkül általában fél éven belül elmúlik. Az állkapocs mozgása általában elegendő a normális aktivitáshoz, bár a maximális szájnyitás mértéke csökkent lehet.
A temporomandibuláris ízületet érintő reumatoid artritisz kezelése a más ízületek esetében is alkalma
zott gyógyszerekkel törtnik: fájdalom- és gyulladáscsökkentőkkel, kortikoszteroidokkal, metotrexáttal és aranyszármazékokkal. Különösen fontos az ízület mozgékonyságának fenntartása és az ankilózis (az ízületi összenövés) megelőzése. Ennek eléréséhez a legjobb módszer fizikoterápiás szakember ellenőrzése mellett gyakorlatok végzése. A panaszok, elsősorban az izomfeszülés enyhítésére az állkapocs mozgásait nem befolyásoló, éjszakai sín használható. Ritka esetekben, amennyiben az ankilózis mozdulatlanná teszi az ízületet, a mozgásképesség helyreállítására sebészeti úton ízületi protézis ültethető be.
Az ankilózis az ízületet alkotó csontok összecsontoso- dása, vagy az azt körülvevő szalagok elmeszesedése miatt az izületi mozgások elvesztését jelenti.
kz ízület körüli szalagok elmeszesedése nem fájdalmas, de a szájnyitás mértéke akár egy-két centiméterre is korlátozódhat. Az ízületet alkotó csontok összeforrá- sa fájdalommal és még súlyosabb mozgáskorláttal jár. Esetenként nyújtókezeléssel lehet segíteni az állapoton, de eredményt általában a sebészeti beavatkozás hoz.
Laza állkapocs (hipermobilitás)
A rágóízületet összetartó szalagok megnyúlása miatt alakulhat ki a laza állkapocs.
Kilazult állkapocs esetén az állkapocs előrefelé kicsúszhat a vápájából (diszlokáció), ami fájdalomhoz, a szájzárás kivitelezhetetlenségéhez vezethet. Ez többször is kiújulhat. Ilyenkor a beteggel szemben állva az állkapcsot – a hüvelykujjat a leghátsó őrlőfog mögötti ínyre helyezve – először enyhén lefelé, majd vissza, a fogak külső felszíne felé kell nyomást gyakorolni. Ennek hatására az állkapocsnak vissza kell ugrania a helyére. Nem szabad az ujjat a fogak rágófelszínére helyezni, mivel a száj viszonylag erősen fog zárni.
A megelőzés a túlzott mértékű szájnyitás, tehát a szalagok túlfeszítésének kerüléséből áll. Ezért ajánlatos elnyomni az ásításokat, és kerülni a túl nagy száj- nyitást igénylő ételeket. Gyakori ficam esetén az ízületi szalagokat helyreállító, vagy megrövidítő, az ízületet szorosabbá tevő sebészeti beavatkozás szükséges.
476
Szájüregi rákok és egyéb daganatok
Évente 30.000, többnyire 40 év feletti amerikaiban alakul ki szájüregi rák, melyek közül mintegy 8.000 eset végződik halállal. Ez az összes rákos megbetegedés közel 2,5%-ka, az összes rák okozta haláleset 1,5%-ka – elég nagy az arány, ha a szájüreg testhez viszonyított méretét vesszük Egyetembe. A bőr és a tüdő rákos megbetegedéseihez hasonlóan a szájüregi rákok megelőzésére is több lehetőség van, mint a többi rosszindulatú daganat esetében.
A nem rákos (benignus) és a rákos (malignus) daganatok származhatnak a száj körül és a szájüreg területén megtalálható bármely szövetből, ideértve a csontokat, izmokat és idegeket is. A szájnyálkahártyából kiinduló rákot karcinómának, a mélyebben fekvő szövetekből kiindulót szarkómának nevezik. Ritkán előfordulhat, hogy a szájüregben megjelenő rák a test más szerveiből – leggyakrabban a tüdőből, az emlőből, vagy a prosztatából – szóródott.
A szájüregi rákok szűrésének az orvosi és a fogorvosi vizsgálatoknak szerves részét kell képeznie, mivel lényeges a korai felismerés. A két centimétert meg nem haladó átmérőjű folyamatok könnyen kezelhetők. Sajnos a legtöbb szájüregi rák addig nem kerül felismerésre, amíg áttétet nem adott a környéki nyirokcsomókba. A kései felismerés miatt a szájüregi rákok negyede halálos kimenetelű.
A dohányzó és alkoholt fogyasztó egyének a leginkább veszélyeztetettek a szájüregi rákok megjelenése szempontjából. A dohányzás és az alkoholfogyasztás kombinációja sokkal nagyobb kockázatot jelent, mint külön-külön. A szájüregi rákok kétharmada férfiakban jelentkezik, de az elmúlt néhány évtizedben a nők körében mutatkozó fokozott dohányzás és alkoholfogyasztás lassan csökkenti a különbséget.
A cigarettázás könnyebben vezethet rákhoz, mint a pipázás, vagy a szivarozás. Barna, lapos, szeplőszerű terület (dohányos folt) alakulhat ki azon a helyen, ahol a cigaretta, vagy a pipa általában az ajkakkal érintkezik. Csak biopsziával (szövetminta vételével és annak mikroszkópos vizsgálatával) állapítható meg, hogy rákos elváltozásról van-e szó.
Éles szélű törött fogak, tömések, vagy fogpótlások (koronák és hidak) okozta állandó irritáció megnövelheti a szájüregi rákok kialakulásának valószínűségét. Ugyancsak nagyobb a kockázata annak, akinek már volt szájüregi rosszindulatú folyamata.
A szájüregi rákok leggyakoribb megjelenési helye a nyelv oldalsó felszíne, a kemény és a lágy szájpad területe; ezek a rákok általában elszarusodó sejtes karci- nómák. A Kaposi-szarkóma a bőr felszínes ereinek rákja; rendszerint AlDS-es beteg szájüregében, általában a szájpadon jelenik meg.
A dohányt rágó vagy a tubákoló embereknél rendszerint a pofa belső felszínén és az ajkakon alakul ki rák. Ezek gyakran lassan növő, verrukózus (szemölcsszerű) karcinómák.
A melanoma rendszerint a bőrön alakul ki, de ritkán a szájüregben is előfordulhat. A rövid ideje barnásán vagy sötéten elszíneződött területek melanomára gyanúsak, ezért orvosi vagy fogorvosi vizsgálatra van szükség. A melanomát a szájüregben megjelenő normális pigmentációtól el kell különíteni, mert ez utóbbi egyes családokban, valamint sötétbőrű és mediterrán származású egyénekben örökletesen is előfordul.
A nyelv
A nyelv rákjai a kezdeti szakaszban mindig fájdalommentesek, és általában rutin fogászati ellenőrzés során fedezik fel.
Ez a rák típusosán a nyelv oldalán jelenik meg. Szinte sohasem alakul ki a nyelv hegyén, kivéve az évek óta kezeletlen szifilisz esetét. A nyelv elszarusodó sejtes karcinómája gyakran tűnik nyílt sebnek, és hajlamos az alatta fekvő szövetekbe terjeszkedni.
A szájüregben megjelenő vörös területek (eritro- plákia) előre jelezhetik a rákot. Aki a nyelve oldalán vörös területet vél felismerni, haladéktalanul forduljon orvoshoz vagy fogorvoshoz.
A szájpad
A szájpadi rákok korai szakasza fájdalmatlan, és általában rutin fogászati ellenőrzés során fedezik fel őket. Akárcsak a nyelv esetében, ezek a rákok is elszarusodó sejtes karcinómák, melyek gyakran tűnnek nyílt sebfelületnek, és hajlamosak a mélyebben fekvő szövetek felé növekedni.
Aki szájpadon vörös területeket vél felismerni, haladéktalanul forduljon orvoshoz vagy fogorvoshoz, mivel az elváltozás rákot jelezhet.
A lágy szájpad
A lágy szájpadon kialakuló rákok lehetnek elszarusodó sejtes karcinómák vagy a lágy szájpad apró nyál
Szájüregi rákok és egyéb daganatok
477
mirigyeiből kiinduló rákok. Az elszarusodó sejtes kar- cinóma gyakran fekélynek tűnik. Az apró nyálmirigyek rákja inkább kisméretű duzzanathoz hasonlít.
A szájnyálkahártya
Ha a szájüreg nedves, belső felszínét (szájüregi nyálkahártya) hosszú időn át éri irritáció, lapos, fehér, le nem dörzsölhető folt (leukoplákia) alakulhat ki. A sérült folt a megvastagodott szaruréteg (keratin) miatt tűnik fehérnek – ez ugyanaz az anyag, ami a bőr külső rétegét alkotja, és normálisan nincs jelen túl nagy mennyiségben a szájnyálkahártya felszínén. A szájüregben kialakuló többi fehéres felszínnel ellentétben – ami általában ételmaradék, baktérium- vagy gombatelep – a leukoplákiát nem lehet letörölni. Leggyakrabban egy adott terület további sérülésének megelőzésére, védekezési reakcióként alakulnak ki. Azonban a védőréteg kialakítása során néhány sejt elrákosodhat.
A szájüregben megjelenő vörös foltot (eritroplákia) – éppen ellenkezőleg – a nyálkahártya elvékonyodása hozza létre. A terület azért tűnik vörösnek, mivel a felszínes hajszálerek jobban látszanak. Az eritroplákia a leukoplákiánál sokkal baljóslatúbb. A szájban megjelenő vörös foltok orvosi vagy fogorvosi vizsgálatot igényelnek.
A fekély a szájüregi nyálkahártyán kialakuló, a mélyebb szöveteket láthatóvá tevő lyuk, mely a felszíni sejtréteg roncsolódása miatt jön létre. A fekély fehéresnek tűnik a belsejében lévő, elhalt sejtek miatt. A szájüregi fekélyek gyakran szövetirritáció, szövetsérülés következményei, például ha a pofa belső felszíne le- horzsolódik, vagy harapás éri. Más esetekben irritáló hatásokra – ilyen lehet a fogíny mellé helyezett aszpirin tabletta – afták alakulhatnak ki. A nem rákos eredetű fekélyek mindig fájdalmasak. A fájdalmatlan, tíz napon túl is fennálló fekély megelőző vagy rákos állapotot jelezhet, és orvosi vagy fogorvosi kivizsgálásra szorul.
A dohányt rágó vagy a tubákoló egyénekben a pofa belső felszínén fehér, tarajos dudorok alakulhatnak ki. Ezek az elváltozások verrukózus karcinómába mehetnek át.
A fogíny
Az ínyen (gingiva) megjelenő határozott csomó vagy kiemelkedés nem ok az ijedelemre. Oka parodon- tális tályog vagy elgennyesedett fog, de lehet szó nem daganatos, irritáció okozta elváltozásról. A jóindulatú daganatok meglehetősen gyakoriak, és szükség esetén sebészi úton is könnyen eltávolíthatók. Az emberek 10 40%-ában a jóindulatú daganatok újra kialakulnak, mivel az irritáció nem szűnik meg. Amennyiben egy
rosszul illeszkedő fogpótlás a kiváltó ok, a kezelés legegyszerűbb módja az igazítás, vagy esetleg új pótlás készítése.
Az ajkak
Az ajkak – és elsősorban az alsó ajak – gyakran vannak kitéve a nap károsító hatásának (keilózis aktinika), amitől berepedeznek, kivörösödnek, vagy elfehéred- nek, esetleg keverten vörössé és fehérré válnak. Az orvos vagy a fogorvos biopsziát végezhet annak megállapítására, hogy az ajkak durva foltjai rákos elváltozá- sok-e. Az ajkak külső felszínének elrákosodása inkább napos éghajlaton jellemző. Az ajkak és a szájüreg egyéb felületein a rákos területek gyakran kőkemény tapintatúak, és szorosan rögzülnek az alattuk fekvő szövetekhez, míg a jóindulatú daganatok könnyen elmozdíthatok. A felső ajak esetében ritkábban fordulnak elő rendellenességek, mint az alsó ajaknál, de azok gyakrabban rákos eredetűek, ezért figyelemreméltóak.
A dohányt rágó vagy a tubákoló egyénekben az ajkak belső felszínén fehér, tarajos dudorok alakulhatnak ki. Ezek az elváltozások verrukózus karcinómákba mehetnek át.
A nyálmirigyek
A nyálmirigyek daganatai jó- és rosszindulatúak lehetnek. A három pár nagy nyálmirigyben, azaz a fültő- mirigyben (a fül előtt az arc oldalán), az állkapocs alatti mirigyben (az állkapocs oldala alatt), vagy a nyelv alatti mirigyben (a nyelv alatt a szájfenéken), valamint a szájüreg területén elszórtan elhelyezkedő kisebb nyálmirigyekben jelentkezhetnek daganatok. A nyálmirigy daganatai a korai szakaszban lehetnek fájdalmasak vagy fájdalmatlanok. A rákos daganatok általában gyorsan nőnek, és kemény tapintatúak.
Az állkapocs
Sokféle, nem daganatos eredetű ciszta okozhatja az állkapocs fájdalmát vagy duzzanatát. Gyakran helyezkednek el előtörésében akadályozott bölcsességfog közelében, és bár jóindulatúak, növekedésük során jelentős mennyiséget pusztíthatnak el az állcsont állományából. A ciszták egyes típusai hajlamosabbak kiújulni. Az odontomák a fogakat alkotó sejtek jóindulatú daganatai, melyek felesleges, torz fogaknak tűnnek. Mivel gyakran foglalják el az előtörésben lévő fog helyét, vagy állnak a még elő nem tört fogak útjában, rendszerint eltávolításra kerülnek.
Az állkapocs daganata gyakran okoz fájdalmat, zsibbadást vagy szokatlan érzést, ami leginkább az érzéstelenítő hatásának elmúlásához hasonlít. Röntgennel az állcsontdaganat a cisztától, a jóindulatú csontki
478
Száj- és fogászati rendellenességek
növésektől, vagy a szervezet más területéről ide jutott áttéttől nem különíthető el minden esetben. Ennek ellenére a felvételen jól látható a rákos terület szabálytalan határvonala, és hogy esetleg feloldotta a környéki fogak gyökereit. A diagnózis csak biopszia segítségével (szövetminta vételével és annak mikroszkópos vizsgálatával) erősíthető meg.
Csökkentheti az ajakrák kockázatát a közvetlen napfény kerülése. A túlzott alkohol- és dohányfogyasztás mellőzése is hozzájárulhat a szájüregi rákok megelőzéséhez. A törött fogak éleinek lecsiszolása, helyrehozása is a megelőzés része. Van rá bizonyíték, hogy antioxidáns vitaminok, mint a C- és az E-vita- min, a béta-karotin némi védelmet biztosíthat, de további tanulmányok szükségesek. Amennyiben az ajak jelentős területét érte napkárosodás, az ajak „leborot- válása”, melynek során a külső felszínt vagy sebészi, vagy lézeres úton eltávolítják, megelőzheti a rákos folyamat kialakulását.
Az ajak- és a szájüregi rákok kezelése nagymértékben függ attól, hogy az állapot mennyire előrehaladott. A szájüregi rákok ritkán szóródnak a szervezet távoli részeire, de hajlamosak betömi a fej és a nyak területeire. Ha az egész rákot és a környező egészséges szöveteket még azelőtt sikerül eltávolítani, mielőtt a daganat
a közeli nyirokcsomókba áttétet adhatna, a túlélési arány magas. Amennyiben a daganat áttétet ad a közeli nyirokcsomókba, a gyógyulás valószínűsége csökken. A sebészeti beavatkozás során az állkapocs mögötti és a nyaki nyirokcsomókat, valamint a szájüregi daganatot távolítják el. Az ilyen műtétek torzítóak lehetnek, és lélektanilag is nagyon megrázóak.
A szájüregben vagy a torokban keletkező daganatot sugárterápiával és műtéttel, vagy kizárólag sugárterápiával is lehet kezelni. A besugárzás hatására gyakran elpusztul a nyálmirigyek állománya; következményes szájszárazság alakul ki, ami szuvasodáshoz, és egyéb fog eredetű problémákhoz vezethet. Mivel a sugárzásnak kitett állcsontok nehezen gyógyulnak, a fogakat a kezelés előtt kell ellátni. Minden fog, ami a jövőben gondot okozhat, eltávolításra kerül, és a gyógyulásra megfelelő időt biztosítanak. A szájüregi rák miatt sugárkezelt betegek számára fontos a kielégítő szájhigiénia, melyhez hozzátartoznak a rendszeres ellenőrzések, az alapos otthoni szájápolás, és a fluorid rendszeres, napi alkalmazása. Amennyiben a sugárkezelést követően kellene egy fogat kihúzni, túlnyomásos oxigénterápiával lehet az állcsont gyógyulását segíteni.
Szájüregi rákok esetében a kemoterápia korlátozott értékkel bír. A leghatékonyabb kezelés a műtét, vagy a besugárzás.
9. RÉSZ
479
Az emésztőrendszer
megbetegedései
- Az emésztőrendszer biológiája 480
A szájüreg, a garat és a nyelőcső • A gyomor •
A vékonybél • A hasnyálmirigy • A máj • Az epehólyag és az epeutak • A vastagbél •
A végbél és a végbélnyílás
- Az emésztőrendszeri
megbetegedések diagnosztikai vizsgálatai 484
A nyelőcső vizsgálatai • Szondázás • Endoszkópia • Laparoszkópia • Röntgenvizsgálatok • Hascsapolás • Hasi ultrahangvizsgálat • A rejtett vérzés vizsgálata
- A nyelőcső megbetegedései 487 A garatbetegségek által okozott nyelészavar • Az alsó nyelőcső gyűrű • Nyelőcső hártyák • Diszfágia lusoria • Az elzáródás egyéb okai • A kiterjedt nyelőcsőgörcs • A nyelőcső simaizom- zatának ellazulási képtelensége • Savas visszafogás • Maró anyagok okozta sérülés • Nyelőcső tasakok • Rekeszsérv • A nyelőcső nyálkahártyájának szakadása és repedése
- A gyomor és a nyombél
betegségei 494
A gyomorhurut • Peptikus fekély
- A végbél és a végbélnyílás betegségei 500
Az aranyerek • A végbél berepedése • Végbéltá- lyog • Végbél sipoly • Végbélgyulladás • Pilonidális betegség • Végbél előesés • Végbél viszketés • Idegen testek
- A hasnyálmirigy betegségei 504
A heveny hasnyálmirigy-gyulladás • Idült hasnyálmirigy-gyulladás • A hasnyálmirigy mirigyrákja • Cystadenocarcinoma • Inzulinóma
- Gastrinoma • Glucagonoma
- Emésztési zavarok 511
Diszpepszia • Hányinger és hányás • Regurgitáció
- Gombóc érzés • Kellemetlen szájszag
- Gyomor- és bélhurut 514
Vérzéses vastagbélgyulladás • Staphylococcus okozta ételmérgezés • Botulizmus • Clostridium perfringens okozta ételmérgezés • Utazók hasmenése • Kémiai anyag okozta ételmérgezés • Gyógyszerek mellékhatásai
- A belek mozgászavarai 521
Székrekedés • Pszichés székrekedés • Vastag- bél-renyheség • Fájdalmas székelés • Hasmenés • Önkéntelen székelés • Túlérzékeny-bél szindróma • Haspuffadás
- Gyulladásos bélbetegségek 527
A Crohn-betegség • Kifekélyesedő vastagbélgyulladás
- Antibiotikum okozta
Cukor túlérzékenység • Cöliákia • Trópusi sprue
• Whipple-kór • A bél nyirokereinek tágulata
Divertikulózis • Divertikulitisz
- A gyomor-bélrendszeri
A gyomor-bélrendszerből eredő vérzés • Rendellenes erekből származó vérzés • Hasi fájdalom • A bél mechanikus elzáródása • Bélhűdés • Féregnyúlvány-gyulladás
- Az emésztőrendszer rosszindulatú és egyéb daganatai 549
A nyelőcső • A gyomor • A vékonybél • A vastagbél és végbél • Polipok • Familiáris polipózis • A vastag- és végbélrák
480
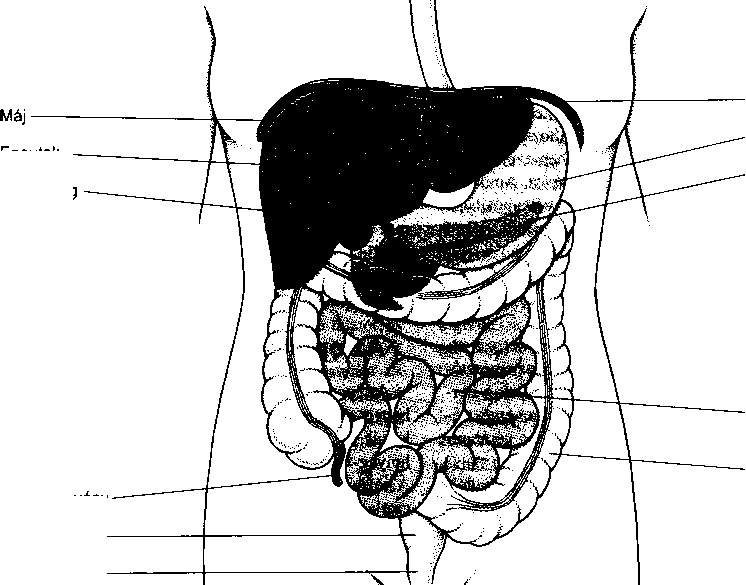
Az emésztőrendszer – amely a szájüregtől a végbélnyílásig tart – feladata a táplálék felvétele, annak tápanyagokra történő lebontása (ezt a folyamatot nevezik emésztésnek), a tápanyagok felszívása a véráramba, és az étel emészthetetlen részeinek a szervezetből történő kiürítése. A tápcsatorna részei a szájüreg, a garat, a nyelőcső, a gyomor, a vékonybél, a vastagbél, a végbél és a végbélnyílás. Az emésztőrendszerhez tartoznak még a tápcsatornán kívül elhelyezkedő bizonyos szervek is: a hasnyálmirigy, a máj és az epehólyag.
A szájüreg, a garat és
a nyelőcső
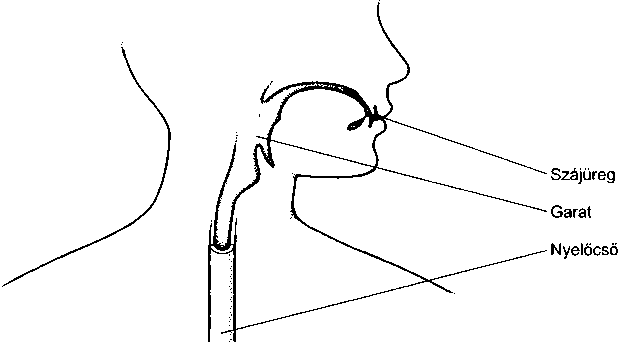
A szájüreg mind az emésztő-, mind pedig a légzőrendszer kezdete. Belseje nyálkahártyával borított. A nyálmirigyek kivezető csövei a pofákban, a nyelv alatt és az állkapocs mentén ürülnek a szájüregbe. Alján helyezkedik el a nyelv, ami a táplálék ízlelését és keverését végzi. Mögötte, valamivel lejjebb található a garat (pharynx).
Az ízeket a nyelv felszínén található ízlelőbimbókkal érezzük. A szaglás a szagló idegvégződésekkel történik, amelyek az orrüreg tetején helyezkednek el. Az ízérzékelés viszonylag egyszerű, mert csak az édes, savanyú, sós és keserű ízeket különböztetjük meg. A szaglás sokkal bonyolultabb, mert számtalan, árnyalatnyi különbséget is megérzünk.
Az elülső fogakkal harapunk (metsző fogak), míg a hátsókkal (rágó fogak) az ételt aprítjuk könnyebben emészthető darabokká. Rágás közben a nyálmirigyek termelte nyál emésztő enzimekkel vonja be a falatot, és ezzel megkezdődik az ételek lebontása. Az étkezések között képződő nyál kimossa a fogszuvasodást és egyéb betegségeket okozó baktériumokat. Ezenkívül ellenanyagokat és enzimeket is tartalmaz, például lizozimet, ami tönkreteszi a fehérjéket, így közvetlenül támadja a baktériumokat.
A nyelés megkezdése akaratunktól függő, de folytatása már automatikus folyamat. Egy kicsiny izmos lebeny, a gégefedő (epiglottisz) lezárul, ami megakadályozza, hogy az étel a légcsövön (trachea) keresztül a tüdőkbe kerüljön. A szájüreg felső falának hátsó része (a lágy szájpad) felemelkedik, ami meggátolja a falat feljutását az orrüregbe.
A nyelőcső (özofagusz – eosophagus) – egy vékony falú, izmos cső, amit nyálkahártya borít – köti össze a
garatot a gyomorral. A táplálék nem a nehézségi erő hatására halad keresztül a nyelőcsövön, hanem az izomrostok ritmusos összehúzódásából és elernyedéséből kialakuló hullámmozgás következtében, amit perisztaltikának nevezünk.
A gyomor (ventrikulusz) egy nagy, bab alakú, üreges, izmos falú szerv; három része van: a gyomorszáj (kardia), a test (korpusz, fundusz) és a gyomoralagút (antrum). Az étel a nyelőcsőből egy gyűrű alakú záróizmon (szfinkter) keresztül jut a gyomorba, amely képes kinyílni és bezáródni. A záróizom normális körülmények között meggátolja, hogy a gyomortartalom visszajusson a nyelőcsőbe.
A gyomor a táplálék tárolására szolgál, ritmusos összehúzódásaival összekeveri az ételt az emésztőenzimekkel. Nyálkahártyasejtjei három fontos anyagot termelnek: a nyákot, a sósavat és a fehérjéket bontó enzim (pepszin) előanyagát. A nyák bevonja a gyomrot bélelő sejteket, és megvédi azokat a savtól és az enzimek okozta károsodástól. A nyákréteg megbomlása – például a Helicobacter pylori nevű baktérium által okozott fertőzéstől vagy az aszpirintől – károsodást okozhat, ami gyomorfekély kialakulásához vezethet.
A sósav erősen savas környezetet biztosít, ami a pepszin fehérjebontó működéséhez szükséges. A gyomorban található savas kémhatás a legtöbb baktérium elpusztításával a fertőzésekkel szemben is védelmet nyújt. A savelválasztást a gyomorba jutó idegrendszeri ingerületek, a gyomor által termelt egyik hormon (gasztrin) és egy, a gyomorban felszabaduló vegyület (hisztamin) szabályozzák.
Apepszin felelős a fehérje bontásának megközelítőleg 10%-áért. Ez az egyetlen enzim, amely képes megemészteni a kollagént, a húsok legfontosabb fehérjékhez tartozó összetevője.
Mindössze néhány anyag képes közvetlenül felszívódni a gyomorból, például az alkohol és az aszpirin, de ezek is csak kis mennyiségben.
A gyomorból a táplálék a nyombélbe (patkóbél, duodenum), a vékonybél első szakaszába kerül. A gyomorkapu záróizmán keresztül a táplálék olyan kis ada
Az emésztőrendszer biológiája
481
gokban jut a nyombélbe, hogy a vékonybél tovább tudja emészteni. Amikor a patkóbél megtelik, jelzést küld a gyomornak, hogy várjon a táplálék továbbításával.
A hasnyálmirigyből (pankreasz) a hasnyálmirigynedv, míg a májból az epe ürül a nyombélbe. Ezek a váladékok az Oddi-féle záróizmon (Oddi-sphincter) keresztül jutnak a nyombélbe és fontos szerepet játszanak az emésztés és a felszívódás elősegítésében. A bél féregszerű hullámmozgása (perisztaltika) szintén az emésztést és a felszívódást könnyíti meg azáltal, hogy a táplálékot összekeveri a vékonybélnedvvel.
A nyombél első néhány centiméteres szakaszának a felszíne sima, de a többi redőzött; kicsiny és még kisebb nyúlványokkal, bélbolyhokkal (villus és mikro- villus) borított. Ezek a bélbolyhok megnövelik a patkóbél felületét, ami a tápanyagok fokozott felszívódását szolgálja.
A vékonybél további részei az éhbél (jejunum) és a csípőbél (ileum). A vékonybél ezen szakasza leginkább a zsírok és egyéb tápanyagok felszívásáért felelős. Ezt a redők, a villusok és a mikrovillusok által létrehozott hatalmas felület könnyíti meg. A bélfalat a vérerek gazdagon átszövik, s így a felszívódott tápanyagok a májba jutnak a májkapu-gyűjtőéren keresztül. A bélfal nyákot termel, ami a béltartalmat síkossá teszi, továbbá vizet is kibocsájt, ami a megemésztett alkotórészeket oldja fel. Ezen kívül kis mennyiségben fehérjék, szénhidrátok és zsírok emésztését végző enzimeket is képez.
A béltartalom állaga fokozatosan változik, ahogy a vékonybélben halad előre. A nyombélben azonnal víz kerül hozzá, hogy felhígítsa a gyomorsavat. Amikor a béltartalom az egymás után következő vékonybélszakaszokba jut, a hozzá keveredő víztől, nyáktól, epétől és hasnyálmirigynedvtől még tovább hígul.
A hasnyálmirigyet (pancreas) alapvetően két szövettípus építi fel: a mirigyek (acinusok), amik az emésztőenzimeket termelik, és a szigetsejtek, amelyek a hormonokat állítják elő. A hasnyálmirigyből az emésztőenzimek a nyombélbe, a hormonok viszont a véráramba kerülnek.
Az emésztőenzimek a mirigyek sejtjeiből szabadulnak fel, és különböző csatomácskákon folynak be a hasnyálmirigy kivezetőcsövébe. Ez az Oddi-féle záróizom előtt csatlakozik a közös epevezetékhez, majd mindkettő a nyombélbe ömlik. A hasnyálmirigy által termelt enzimek a fehérjéket, a szénhidrátokat és a zsírokat emésztik. A fehérjebontó enzimek (amelyek a fehérjéket a szervezet számára felhasználható méretűvé nasitják) inaktív formában választódnak ki. Csak akkor
válnak működőképessé, amikor elérik a tápcsatornát. Ezen kívül a hasnyálmirigy nagy mennyiségben termel még nátrium-bikarbonátot, ami a gyomorból érkező sav semlegesítésével védi a nyombelet.
A hasnyálmirigy által termelt három hormon az inzulin,A ami a vércukorszintet (glükóz) csökkenti; a glukagon, ami emeli azt; és a szomatosztatin, ami gátolja a másik két hormon felszabadulását.
A máj (hepar) nagyméretű szerv. Számos különböző funkciót lát el, amelyek közül csak néhány áll kapcsolatban az emésztéssel.
A táplálék alkotóelemei a bélfalba szívódnak fel, amelyet nagyon sok vékony ér (kapilláris) hálóz be. Ezek a kapillárisok kicsiny vénákká szedődnek össze; ezek összeömléséből nagyobb gyűjtőerek alakulnak ki, melyek végül mint májkapu-gyűjtőér lépnek be a májba. Ez a véna a májon belül vékony kis erekké ágazik szét, ahol a beáramló vérben szállított anyagok feldolgozása megtörténik.
Az érkező vér feldolgozása kettős: egyrészt eltávolításra kerülnek a baktériumok és egyéb idegen anyagok, amelyek a belekből felszívódtak, másrészt a bélből felszívódott tápanyag nagy része még tovább bomlik, így a szervezet számára hasznosíthatóvá válik. A májban nagy sebességgel zajlanak le a szükséges folyamatok, majd a tápanyagokban gazdag vért átengedi a nagyvérkörbe.
A máj állítja elő a szervezetben lévő koleszterin közel felét, míg a többi a táplálékkal kerül felvételre. A máj által termelt koleszterin körülbelül 80%-a az epe előállításához használódik fel. A máj kiválasztja az epét, ami az epehólyagban raktározódik, míg a szervezetnek szüksége nem lesz rá.
Az epe a májat a jobb és bal máj vezetéken keresztül hagyja el, amelyek egyesülve a közös májvezetéket alkotják. Ez utóbbiba nyílik az epehólyagból érkező epehólyag-vezeték, kialakítva ezzel a közös epevezetéket. A közös epevezeték a hasnyálmirigy kivezetőcsövéhez csatlakozik közvetlenül a patkóbélbe ürülése előtt.
Étkezések között az epesók az epehólyagban besűrűsödnek, és csak kis mennyiségű epe áramlik ki a májból. Amikor a nyombélbe táplálék kerül, számos hor-
▲ lásd a 717. oldalt
482
Az emésztőrendszer megbetegedései
Az emésztőrendszer
Rekeszizom
Gyomor
Epeutak
Hasnyálmirigy
Epehólyag
Vékonybél
Vastagbél
Féregnyúlvány
Vég bél
Végbélnyílás
Az emésztőrendszer biológiája
483
Az epeutak
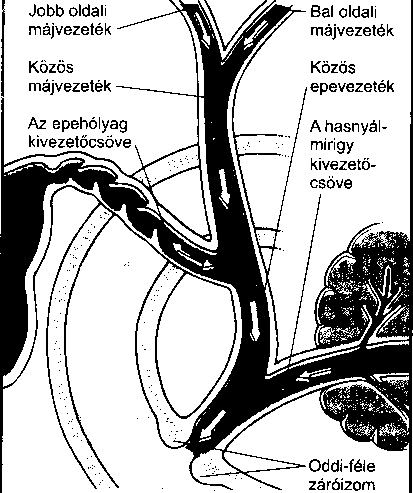
monális és idegi választ vált ki, aminek következtében az epehólyag összehúzódik. így az epe bejut a nyombélbe, ahol összekeveredik a táplálékkal. Az epének két fontos szerepe van: közreműködik a zsírok emésztésében és felszívódásában, és felelős bizonyos salakanyagoknak a szervezetből történő eltávolításáért – főleg a széteső vörösvértestekből kiszabaduló hemoglobin és a felesleges mennyiségű koleszterin tartozik ezek közé. Kimondottan az epe felelős az alábbiakért:
- Az epesók növelik a koleszterin, a zsírok és a zsír- oldékony vitaminok oldhatóságát, elősegítve ezzel felszívódásukat.
- Az epesók serkentik a vastagbél vízkiválasztását, ami megkönnyíti a béltartalom mozgását.
- Az epe legfontosabb festékanyaga (bilirubin) az elpusztuló vörösvértestekből származó salakanyagként kerül az epébe.
- Gyógyszerek és egyéb felesleges anyagok választódnak ki az epébe, és általa kerülnek eltávolításra a szervezetből.
- Különböző, az epe működésében fontos szerepet játszó fehérjék vele kerülnek kiválasztásra.
Az epesók visszaszívódnak a vékonybélből, a máj kivonja őket a vérből, és újra kiválasztja azokat az epébe. Az epesóknak ezt a körforgását enterohepatikus keringésnek nevezik. A szervezet teljes epesó készlete körülbelül 10-12 alkalommal kering körbe naponta. Minden egyes körforgás alkalmával az epesók egy kis része bekerül a vastagbélbe, ahol a bélbaktériumok különböző alkotórészekre bontják őket. Néhány alkotórész visszaszívódik, a többi a széklettel együtt kiürül a szervezetből.
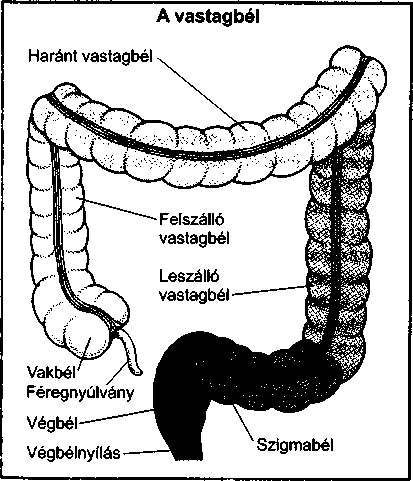
A vastagbél részei a felszálló vastagbél, a haránt vastagbél, a leszálló vastagbél és a szigmabél, ami a végbélben folytatódik. A féregnyúlvány a felszálló vastagbélből (pontosabban annak vakbélnek nevezett részéből) eredő kicsiny, kesztyűujjszerű nyúlvány, a vastagbél és a vékonybél találkozásánál. A vastagbél egyrészt nyákot termel, másrészt a vastagbéltartalomban található víz és só felszívásáért felelős.
Amikor a béltartalom eléri a vastagbelet, még folyékony, de mire széklet formájában a végbélbe kerül, akkor normálisan már szilárd. A vastagbélben élő számtalan bélbaktérium néhány vegyületet még tovább bont, elősegítve ezzel a szervezet tápanyagfelszívását. Néhány fontos anyagot is előállítanak, mint amilyen a K-vitamin. Ezekre a bélbaktériumokra szükség van a normális bélműködéshez, de néhány betegség és antibiotikum felboríthatja az egyensúlyt a vastagbélben élő különböző típusú baktériumok között. Ennek követ-
484
Az emésztőrendszer megbetegedései
keztében alakul ki a bél izgalmi állapota, ami nyák és víz fokozott kiválasztásához, ezen keresztül pedig hasmenéshez vezet.
A végbél a vastagbél folytatásába eső tágult bélszakasz, közvetlenül a szigmabél után, s a végbélnyílással végződik. A végbél rendszerint üres, mert a széklet magasabban, a leszálló vastagbélben tárolódik. Végül is, ha a leszálló vastagbél megtelik, és a széklet bekerül a
végbélbe, az székelési ingert okoz. A felnőttek és a nagyobb gyermekek képesek visszatartani a székletüket, amíg elérik a mellékhelyiséget. A csecsemőknél és kisgyermekeknél még nem alakult ki a székletürítést szabályozó izmok akaratlagos ellenőrzése.
A végbélnyílás a tápcsatorna alsó nyílása, amin keresztül a salakanyagok kiürülnek a szervezetből. A végbélnyílást részben a testfelszínt fedő bőr, részben pedig a bél alkotja. A végbélnyílást a testfelszínről folytatódó bőr borítja, és egy gyűrűszerű izom (végbél- záró izom) tartja zárva.
Az emésztőrendszeri megbetegedések
diagnosztikai vizsgálatai
Az emésztőrendszeren elvégezhető vizsgálatok közé tartozik az endoszkópia (egy száloptikás műszer segítségével az orvos végignézheti a tápcsatorna belső felszínét, és szövetmintához juthat a szervezet belsejéből), a röntgen, az ultrahang és a radioaktív izotópos, valamint a kémiai laboratóriumi vizsgálatok. Mindezekkel felállítható a diagnózis, meghatározható a betegség helye, és néha kezelhető is a betegség. Néhány vizsgálat a tápcsatorna béltartalomtól (széklet) történő megtisztítását igényli, másoknál 8—12 órás éhezés szükséges, míg egy részük nem kíván semmilyen előkészítést.
A diagnózis felállításának első lépése mindig a kórtörténet megismerése és a fizikális vizsgálat. Mivel az emésztőrendszeri megbetegedésekben a tünetek gyakran bizonytalanok, az orvosnak nehéz lehet pontosan meghatároznia, hogy mi is a baj. Ezenkívül pszichiátriai betegségek, mint például a szorongás vagy a depresszió is kihatnak az emésztőrendszerre, és hozzájárulnak a tünetek kialakulásához.
Az emésztőrendszeri panaszokkal jelentkező beteg fizikális vizsgálata során az orvos megvizsgálja a hasat, a végbélnyílást és a végbelet. Sztetoszkóppal szokatlan bélhangokat keres, megnagyobbodott szerveket és szövetszaporulatokat tapint ki, meghatározza, hogy különböző területek érzékenyek-e a nyomásra, kesztyűs ujját bevezetve vizsgálja a végbélnyílást és a végbelet, és kis mennyiségű székletmintát vesz a rejtett
(okkult) vérzés kimutatására. Nőknél a kismedence vizsgálatával gyakran elkülöníthetők a tápcsatorna betegségei a nőgyógyászati eredetű problémáktól.
Az orvos a panaszok és a kórkép valószínű elhelyezkedése alapján javaslatot tesz a további vizsgálatokra.
A báriummal végzett röntgenvizsgálatot, amikor a beteg bárium tartalmú kontrasztanyagot nyel le, gyakran végzik a nyelőcső (özofágusz) vizsgálata esetén. Ilyenkor (ezt nyelési röntgennek hívják) az orvosok átvilágítják a beteget egy folyamatos röntgensugárzást kibocsátó készülékkel (fluoroszkópia). Ez lehetővé teszi, hogy nyomon kövessék és lefényképezzék, amint a bárium végighalad a nyelőcsövön. A vizsgáló megfigyelheti a nyelőcső izmos falának összehúzódásait, valamint az anatómiai eltéréseket, például a szűkületeket és a fekélyeket. A látott képeket gyakran röntgenfilmen vagy videofelvételen rögzítik.
A folyékony báriumon kívül a vizsgált személynek báriummal bevont étel is adható, így az orvos meghatározhatja a szűkület helyét, vagy a nyelőcsőnek azt a részét, ahol az izomzat nem működik normálisan. A kétféle bárium készítményt egyszerre alkalmazva olyan rendellenességek mutathatók ki, mint a nyelőcsőben lévő hártya (amikor a nyelőcsövet egy kötőszö- vetes lemez részlegesen elzárja), a nyelőcső falának
Az emésztőrendszeri megbetegedések diagnosztikai vizsgálatai
485
kiboltosulása (a Zenker-féle divertikulum), a nyelőcsövet borító nyálkahártya felületes sérülései és fekélyei, a szerv falában kialakult visszér tágulatok (nyelőcső varikozitás), és a daganatok.
A manometria során egy nyomásmérésre alkalmas eszközt vezetnek a nyelőcsőbe. Ezzel a műszerrel (ma- nométer) az orvos meg tudja határozni, hogy a nyelőcső falának összehúzódásai képesek-e a falatot rendesen továbbítani.
A nyelőcső pH mérése (ennek során a nyelőcsőben lévő kémhatást mérik) manometria közben elvégezhető. A vizsgálatot akkor alkalmazzák, amikor fölmerül a gyanúja, hogy a beteg gyomorsava visszafolyik a nyelőcsőbe (savas refluxj.A Egy alkalommal akár több mérés is végezhető.
A Bernstein teszt (savperfuziós nyelőcsővizsgálat) során kis mennyiségű savat juttatnak a nyelőcsőbe a beteg orrán levezetett csövön keresztül. Ezzel kideríthető, hogy a beteg mellkasi fájdalmát a gyomorsav által kiváltott nyelőcsőizgalom okozza-e, illetve alkalmas a nyelőcső gyulladásának (özofagitisz) felismerésére is.
A szondázás során egy vékony, hajlékony műanyag csövet vezetnek az orron vagy a szájon keresztül a gyomorba vagy a vékonybélbe.
Ezt a beavatkozást diagnosztikus és terápiás céllal is végezhetik. Bár a szondázás öklendezést és hányingert okozhat, nem fájdalmas. A szonda méretét a céltól függően választják meg.
A csövet az orron keresztül vezetik a gyomorba (nazogasztrikus szondázás), ha mintát akarnak nyerni a gyomomedvből. Ebből az orvosok meg tudják állapítani, hogy van-e a gyomorban vér, elemezhetik a gyo- momedv kémhatását, enzimeit és egyéb jellemzőit. Mérgezett egyéneken a gyomomedvből vett mintából vizsgálják a méreganyagot. Esetenként a cső bent marad a gyomorban, így néhány óra leforgása alatt több minta is nyerhető.
A nazogasztrikus szondázás alkalmas lehet továbbá bizonyos állapotok kezelésére. Például hideg vizet lehet juttatni a gyomorba a gyomorvérzés megállításának elősegítésére. A gyomorszondán át a méreg kiszívható, vagy orvosi szénnel semlegesíthető, esetleg a nyelésképtelen betegek folyékony tápszerrel táplálhatok ezen keresztül.
Néha a gyomorszondát arra használják, hogy folyamatosan eltávolítsák a gyomortartalmat. A cső végét ilyenkor rendszerint egy szívó eszközhöz csatlakoztatják, ami leszívja a gázt és a folyadékot a gyomorból.
Ez csökkenti a nyomást a tápcsatorna elzáródásakor vagy egyéb működészavar esetén.
A vékonybél szondázásának céljára hosszabb cső is levezethető az orron át a gyomorba, majd a vékonybélbe. Ezzel a beavatkozással a vékonybél tartalmából minta nyerhető, folyamatosan eltávolítható a vékonybélnedv, vagy táplálék juttatható be a szondán át. A cső végén lévő apró eszközzel a vékonybélből szövetminta nyerhető, további vizsgálatra (biopszia). Ebből a szövetből mérhető az enzimaktivitás, illetve megvizsgálható mikroszkóppal vagy egyéb módszerekkel. Mivel a gyomorban és vékonybélben nincsenek fájdalomérző idegek, a beavatkozás fájdalmatlan.
Az endoszkópia a szervek belső felszínének megtekintése, egy cső alakú, száloptikás műszerrel (endoszkóp).
A szájon át bevezetett eszközzel vizsgálhatjuk a nyelőcsövet (nyelőcsőtükrözés, özofagoszkópia), a gyomrot (gyomortükrözés, gasztroszkópia) és a vékonybelet (gasztro-duodenoszkópia, panendoszkópia). Amikor a végbélnyíláson keresztül vezetik be a műszert, áttekinthető a végbél és a vastagbél alsó szakasza (szigmabéltükrözés, szigmoidoszkópia), valamint a teljes vastagbél (vastagbéltükrözés, kolonoszkópia).
Az endoszkópok átmérője kb. 6 mm-től 12 mm-ig, hosszúságuk kb. 30 cm-től 1,5 m-ig változik. A száloptikás videó rendszerek fokozzák a hajlékony eszközökkel való vizsgálat sokoldalúságát, mivel ezek egyidejűleg fényforrásként és képalkotó rendszerként is szolgálnak. Sok endoszkóp kiegészítője még egy szövetminta vételére alkalmas apró fogó és egy elektromos szonda, amivel a kóros szövet elroncsolható.
Az endoszkópia segítségével kiváló képet kap az orvos az emésztőrendszert borító nyálkahártyáról. Megtekintheti a gyulladt területeket, a fekélyeket és a kóros szövetszaporulatokat. Rendszerint szövetminta is nyerhető további vizsgálatokra. Az endoszkópok terápiás célra is használhatók. Az orvos különböző típusú eszközöket vezethet át az endoszkópban lévő kis csatornán keresztül. Elektromos égetővel (elektrokauterrel) ereket lehet elzárni, elállítva ezzel a vérzést, vagy kis növedékek távolíthatók el. Egy apró tűn keresztül gyógyszer fecskendezhető be a nyelőcső tágult vissze- reibe, megszüntetve azok vérzését.
A szájon át történő tükrözést megelőző néhány órában a betegnek rendszerint koplalnia kell. A gyomor-
▲ lásd a 491. oldalt
486
Az emésztőrendszer megbetegedései
bán lévő étel elfedheti a látóteret, és hányást okozhat a beavatkozás közben. A végbél és vastagbél tükrözése előtt a beteg rendszerint hashajtót és beöntéseket kap, hogy teljesen megtisztuljon minden széklettől.
Az endoszkópos vizsgálatok viszonylag ritkán okoznak szövődményt. Bár az eszközök megsérthetik, sőt, még ki is lyukaszthatják a tápcsatornát, általában mindössze a bélnyálkahártya izgalma és enyhe vérzése fordul elő.
A laparoszkópia a hasüreg endoszkópos vizsgálata.
A laparoszkópia rendszerint altatásban történik. A megfelelő bőrfelület fertőtlenítő lemosása után egy kis metszést ejtenek a bőrön, általában a köldöknél. Ezután egy endoszkópot vezetnek a hasüregbe. Az orvos ily módon daganatokat vagy egyéb rendellenességeket kereshet, gyakorlatilag bármely hasüregi szervet megtekintheti, szövetmintákat vehet, és még műtéti beavatkozásokat is végezhet.
A röntgenvizsgálatokat gyakran alkalmazzák az emésztőrendszeri betegségek esetén. Az egyszerű (natív) hasi röntgenfelvételhez, a has alapvető radiológiai vizsgálatához nincs szükség a beteg előkészítésére. Általában bélelzáródás vagy bélhűdés, esetleg a hasüregen belüli szabad levegő kimutatására használatos. A vizsgálattal egyes szervek, mint a máj, a vesék és a lép megnagyobbodása is látható.
A báriummal végzett vizsgálatok gyakran több információt nyújtanak. Miután a vizsgált személy lenyelte a báriumot, az fehér színben ábrázolódik a röntgenfelvételen, kirajzolja a tápcsatornát, és megmutatja a nyelőcső, a gyomor, valamint a vékonybél kontúrjait és felszínét. A kontrasztanyag összegyűlik a kóros területeken; így ábrázolja a fekélyeket, daganatokat, nyálkahártya-sérüléseket és a nyelőcső visszértágulatait. A felvételeket bizonyos időközökben megismételve meghatározható, hogy a bárium meddig jutott el a tápcsatornában. Átvilágító ernyőt használva megfigyelhető, amint a bárium végighalad az emésztőrendszeren. Ez a folyamat szintén lefényképezhető későbbi kiértékelés céljából. A kontrasztanyag mozgását követve a bélrendszerben, az orvos láthatja, hogy milyen a nyelőcső és a gyomor működése, megállapíthatja, hogy izommozgásuk (perisztaltikájuk) normális-e, és meg tudja mondani, hogy az étel elakad-e a tápcsatornában.
A bárium beöntés formájában is beadható, így a vastagbél körvonalait rajzolja ki. így a röntgensugarak
megmutathatják a polipokat, daganatokat vagy egyéb szerkezeti eltéréseket. Ez a beavatkozás görcsös fájdalmat idézhet elő, ami kisebb-nagyobb kellemetlenséget jelent.
A bárium akár szájon át, akár beöntésben adva végül is a széklettel ürül ki, amit krétafehérre színez. A kontrasztanyagot a vizsgálat után lehetőleg gyorsan el kell távolítani a belekből, mert jelentős székrekedést okozhat. A kiürülés enyhe hashajtóval meggyorsítható.
A hascsapolás (paracentézis) során egy tűt vezetnek a hasüregbe, amin keresztül eltávolitják a benne lévő folyadékot.
Normálisan a hasüregben a belek között csak igen kis mennyiségű folyadék található. Bizonyos körülmények között azonban felszaporodhat, így például a gyomor vagy a belek kilyukadásakor, májbetegség és rosszindulatú daganat esetén, vagy a léptok megrepedése következtében. Az orvos akkor folyamodik a hascsa- poláshoz, ha elemzés céljára kell mintát vennie, vagy el kell távolítania a jelentős mennyiségű folyadékot.
A paracentézis előtt fizikális vizsgálat, néha kiegészítő ultrahangvizsgálat történik, hogy megerősítse: a hasüreg valóban nagy mennyiségű folyadékot tartalmaz. Ezt követően a bőrt általában a köldök alatt fertőtlenítő oldattal lemossák, és kis mennyiségű helyi ér- zéstelenítővel elzsibbasztják. Az orvos ezután egy fecskendőhöz csatlakoztatott tűvel átszúrja a bőrt és a hasfali izmokat, így a tű a folyadékgyülembe jut. A laboratóriumi vizsgálatokhoz kis mennyiség is elegendő, de akár több liternyi is eltávolítható a has feszülésének csökkentése érdekében.
Az ultrahang vizsgálószerkezet hanghullámok segítségével állít elő képeket a belső szervekről. Képes megmutatni több szerv, például a máj és a hasnyálmirigy méretét, alakját, de még a bennük lévő kóros területeket is. Az ultrahangvizsgálattal kimutatható a folyadék. A módszer ugyanakkor nem igazán alkalmas a bélrendszer belsejének vizsgálatára, ezért nem használatos a gyomorban, a vékonybélben és a vastagbélben lévő daganatok keresésére és a vérzés okának kiderítésére.
A módszer fájdalom- és kockázatmentes. A vizsgáló (orvos vagy szakasszisztens) egy érzékelő fejet nyom a hasfalra, és a fej mozgatásával a hanghullámokat a hasüreg különböző részei felé irányítja. Ezután a kép megjelenik a képernyőn, ami videofilmen is rögzíthető.
A nyelőcső megbetegedései
487
Emésztőrendszeri vérzést oka lehet jelentéktelen betegség, például egy kis helyi nyálkahártyaizgalom, de az ok lehet súlyos is, mint a rák. Amikor a vérzés jelentős, a beteg vért hányhat (hematemezis), illetve friss piros véres vagy szurokfekete székletet (melaena) üríthet. A szín- vagy állagváltozást nem okozó kicsiny vérmennyiséget kémiai módszerrel lehet kimutatni. Csekély mennyiségű vér fekély, daganat vagy egyéb rendellenesség korai jele lehet.
A végbél vizsgálata során az orvos kis mennyiségű székletet is nyer a kesztyű ujján. Ezt a mintát egy vegyszerekkel átitatott kartonlapra keni. Egy másik vegyü- let hozzáadása után a minta színe megváltozik, ha vért tartalmaz. Lehetőség van arra, hogy a vizsgált személy hazavigyen egy egységcsomagot, ami tartalmazza a vegyszerrel előkezelt kartonpapírt. Három különböző alkalommal nyert székletből vett mintát kell a lapra helyezni, amit ezután egy speciális csomagolásban postán vissza lehet küldeni az orvoshoz, a teszt elvégzésére. Ha vért mutatnak ki belőle, további vizsgálatok szükségesek a vérzésforrás felkutatására.
A nyelőcső (özofágusz – oesophagus) az a szerv, ami a garatból vezet a gyomorba. A nyelőcső fala a perisztaltikának nevezett ritmusos izom-összehúzódással juttatja az ételt a gyomorba. A garat és a nyelőcső határán egy izomszalag van, amit a nyelőcső felső záróizmának hívnak. Az özofágusz és a gyomor találkozása felett közvetlenül egy másik izomgyűrű található, ezt a nyelőcső alsó záróizmának nevezik. Amikor a szerv nyugalmi állapotban van, ezek az izomgyűrűk zárva vannak, így az étel és a gyomorsav nem folyhat vissza a szájüreg felé. Nyelés közben azonban eler- nyednek, így a táplálék bejuthat a gyomorba.
A nyelőcső betegségeinek két leggyakoribb tünete a nyelési nehézség (diszfágia) és a mellkasba vagy a hátba sugárzó fájdalom.
A nyelési nehézség az az érzés, amikor az étel nem csúszik le rendesen a garatból a gyomorba, vagy amikor lefele menet megakad. Ez fájdalommal is járhat. A folyékony és szilárd anyagok mozgását ténylegesen gátolhatja a garat, a nyelőcső és a környező szervek szervi rendellenessége, vagy az izmok, illetve az idegek működési zavara. De a nyelési nehézség lehet képzelt is.
A mellkas és hát fájdalmának oka lehet gyomorégés, a nyelés közben megjelenő fájdalom és a nyelőcső izomfalának fájdalma is.
A nyelés közben fellépő fájdalmat az alábbiak okozhatják:
• A nyelőcsövet borító nyálkahártya sérülése, ami a gyomorsav visszafolyása miatt kialakult gyulladásból eredhet
- A garat baktériumok, vírusok vagy gombák okozta fertőzése
- Daganatok, vegyszerek vagy izombetegségek, mint a nyelőcső simaizomzatának ellazulási képtelensége (akalázia), és a kiterjedt nyelőcsőgörcs.
A fájdalom égő érzésként vagy a szegycsont (szter- num) mögött fellépő nyomásérzésként jelentkezhet, rendszerint akkor, amikor a beteg lenyeli az ételt vagy az italt. A súlyos mellkasi szorító fájdalom forró vagy hideg ital nyelési nehézségével együtt jelentkezik, ami a nyelőcsőizomzat betegségének jellemző tünete.
Az özofágusz izomzatának fájdalmát időnként nehéz elkülöníteni a szívbetegségből eredő mellkasi fájdalomtól (angina). Az előbbi akkor alakul ki, amikor a nyelőcső izomzata görcsösen összehúzódik.
A garatbetegségek által okozott nyelészavar
A garatot érintő betegségek esetén nehéz lehet a falat továbbjutása a garat felső részéből a nyelőcső felé. A rendellenesség legtöbbször azoknál alakul ki, akiknek az akaratlagosan működő izmait (vázizmok) vagy az azokat ellátó idegeket éri megbetegedés. Ezek közé tartozik a bőr és az alatta fekvő izmok gyulladása (dermatomiozitisz), az akaratlagosan működtetett izmok mozgásképtelenségig fokozódó gyors kifáradása (miasztenia grávisz), a szimmetrikus izomcsoportok fokozódó sorvadása (disztrófia muszkulorum), a járványos gyermekbénulás (poliomielitisz), a nyúltvelői idegek bénulásához hasonló központi idegrendszeri
488
Az emésztőrendszer megbetegedései
eredetű garatizomzat bénulás (pszeudobulbáris paralízis), valamint az agynak és a gerincvelőnek a megbetegedései, mint a Parkinson-kór és a gerincvelő oldalkö- tegeinek izomsorvadással járó keményedése (amiotro- fiás laterál szklerózis, Lou Gehrig-kór). A fenotiazint (elmezavar kezelésére használt szer) szedőknél szintén nyelési nehézség alakulhat ki, mert a gyógyszer hathat a garat izmaira is. Amikor ezen betegségek valamelyike okozza a nyelési nehézséget, a falat gyakran visszajut az orrüregbe, vagy a beteg félrenyeli a légcsövébe (tracheába), ami köhögéshez vezet.
A nyelőcső felső záróizmának működési zavarában (krikofaringeális koordinációs zavar) a garat felső záróizma zárva marad, vagy rendezetlen módon nyílik ki. A záróizom rendellenes működése miatt az étel újra és újra a légcsőbe és a tüdőkbe kerül, ami idült légzőszervi betegségekhez vezethet. A betegség a záróizom átvágásával műtétileg kezelhető, így az állandóan eler- nyedt állapotban marad. Kezeletlen esetekben az állapot egy tasak képződéséhez (divertikulum) vezethet, amikor a nyelőcső nyálkahártya borítása hátrafelé kitü- remkedik a krikofaringeális izomzaton keresztül.A
Egy feltehetőleg már születéskor meglévő, alsó nyelőcső gyűrű (Schatzki gyűrű) szűkíti a nyelőcső alsó szakaszát.
A nyelőcső alsó szakaszának átmérője normálisan 4-5 cm. Ha a szűkület átmérője 1,5 cm, vagy kevesebb, a betegnek problémát okoz a szilárd ételek nyelése. Ez a tünet bármely életkorban kialakulhat, de 25 éves kor alatt ritka. Ha a gyűrű átmérője nagyobb, mint 2 cm rendszerint nem okoz tüneteket.
Alsó özofageális gyűrű esetén a nyelési nehézség rendszertelenül jelentkezik. Gyakran a báriummal végzett nyelési röntgen® mutatja ki a rendellenességet.
Az étel alapos megrágása rendszerint enyhíti a panaszokat. Ha ez nem oldja meg a problémát, a szűkületet okozó gyűrűt sebészi úton kell átvágni. Választható módszer még, hogy az orvos egy tágítót vagy egy hajlékony, képalkotásra alkalmas, kiegészítő műszerekkel felszerelt eszközt (endoszkópot)* * * vezet keresztül a
▲ lásd a 492. oldalt
■ lásd a 484. oldalt
- lásd a 485. oldalt
• lásd a 484. oldalt
- lásd az 549. oldalt
szájüregen és a garaton, amivel megtágítható a szűkült szakasz.
A nyelőcső hártyák (Plummer-Vinson-szindróma, sideropéniás diszfágia) vékony membránok, amik a nyelőcsövet bélelő nyálkahártya felszínéről nőnek keresztül a nyelőcső belsejében.
Bár a betegség ritka, ezek a hártyák leggyakrabban azokban alakulnak ki, akiknek kezeletlen, súlyos vashiányos vérszegénységük van. A nyelőcső felső szakaszán kialakult hártyák rendszerint a szilárd étel nyelését akadályozzák. Általában a mozgóképet adó röntgenvizsgálat (cineradiográfia, nyelési röntgen, amikor a vizsgált személy báriumot tartalmazó folyadékot iszik) a legjobb eljárás a betegség felismerésére.
A vérszegénység sikeres kezelése után a hártyák eltűnnek. Ha mégsem, az orvos egy tágító eszköz vagy endoszkóp segítségével tudja szétrepeszteni azokat.
A diszfágia lusoria egy olyan nyelési zavar, amit az okoz, hogy a nyelőcsövet egy ér szorítja le.
Ez egy fejlődési rendellenesség, amit leggyakrabban a rendellenes lefutású jobb oldali kulcscsont alatti verőér (artéria subclavia) okoz. A nyelési nehézség már gyermekkorban, de akár később is jelentkezhet a rendellenes érben kialakuló érelmeszesedés következtében.
A báriummal végzett röntgenvizsgálat® kimutatja a nyelőcső összenyomódását. Érfestés (arteriográfía, egy kontrasztanyagnak a verőérbe történő befecskendezése után készült röntgenfelvétel) szükséges annak bizonyítására, hogy a leszorítást tényleg verőér okozza. Műtéti beavatkozásra csak ritkán van szükség.
A betegek egy részében a nyelőcső szűkülete (strik- tura) veleszületett, másokban a gyomorból ismételten visszafolyó sav (savas reflux) okozza a nyálkahártya sérülését. Szűkülethez vezethet a nyelőcső kívülről történő összenyomása. Ezt előidézheti a megnagyobbodott bal pitvar, a mellkasi főverőér körülírt tágulata (aorta aneurizma), rendellenesen fejlődött kulcscsont alatti verőér, megnagyobbodott pajzsmirigy (struma), a gerinc csontos kinövése, vagy daganat, leggyakrabban tüdőrák. A szűkület legsúlyosabb oka a nyelőcsőrák.* Mivel mindezek a kórképek csökkentik a nyelőcső átmérőjét, rendszerint a szilárd ételek nyelési zavarával járnak – különösen a hús és a kenyér elfogyasztása okoz panaszt -, míg a folyadékoké nem.
A nyelőcső megbetegedései
489
Ha a szűkület savas reflux következménye, a nyelé- si nehézséget régóta fennálló tünetek kísérik, például a súlyos gyomorégés és a szegycsont mögött rendszeresen visszatérő éles fájdalom, ami éjszakánként vagy előrehajláskor jelentkezik. A nyelési zavar évek alatt fokozatosan rosszabb lesz. Nyelőcsőrák esetén ez a folyamat gyorsabb, hetek, hónapok alatt bekövetkezik. Röntgenvizsgálattal rendszerint felismerhető az elzáródás oka és elhelyezkedése is. A kezelés és a betegség lefolyása a kiváltó októl függ.
A kiterjedt nyelőcsőgörcs (rózsafüzér vagy dugóhúzó nyelőcső, diffúz nyelőcső spazmus) a nyelőcső mozgató működésének (perisztaltika) rendellenessége, amit beidegzési zavar okoz.
A táplálékot normálisan továbbító izom-összehúzódásokat (perisztaltika) időszakosan ismétlődő, mozgással nem járó izom-összehúzódások váltják fel. A betegségben szenvedő emberek 30%-ában a nyelőcső alsó záróizmának kinyílása és bezáródása kóros.
Az egész nyelőcsövet érintő izomgörcs jellegzetesen a szegycsont mögött érzett mellkasi fájdalommal és a vele egyidőben kialakuló nyelési nehézséggel jelentkezik, ami egyaránt vonatkozik a szilárd és a folyékony ételekre is. A fájdalom éjszaka is kialakulhat, és olyan erős lehet, hogy felébresztheti a beteget. Nagyon meleg vagy hideg folyadék tovább fokozhatja a fájdalmat. Evek alatt a betegség a nyelőcső sima- izomzatának elemyedési képtelenségéhez (akalázia) vezethet.
A kiterjedt nyelőcsőgörcs súlyos fájdalommal járhat, nyelési nehézség nélkül is. Ezt a fájdalmat gyakran a szegycsont mögött jelentkező szorító fájdalomként jellemzik, ami testmozgást, vagy erőkifejtést kísérhet. Ez megnehezíti az elkülönítését a szívbetegségből eredő mellkasi fájdalomtól (angina).
A bárium tartalmú kontrasztanyag lenyelésekor készített röntgenfelvétel mutatja, hogy a táplálék nem mozog rendesen a nyelőcsőben lefelé, valamint azt, hogy a nyelőcső izomfalának összehúzódásai rendezetlenek. A nyelőcső szcintigráfia (érzékeny képalkotó eljárás, amely az igen kis mennyiségű radioaktív anyaggal jelölt táplálék mozgását mutatja) használatos az étel kóros mozgásának a kimutatására. A nyomásmérés (manometria) teszi lehetővé az izomgörcs legérzékenyebb és legrészletesebb elemzését. Ha ezeknek a vizsgálatoknak az eredményei nem meggyő-
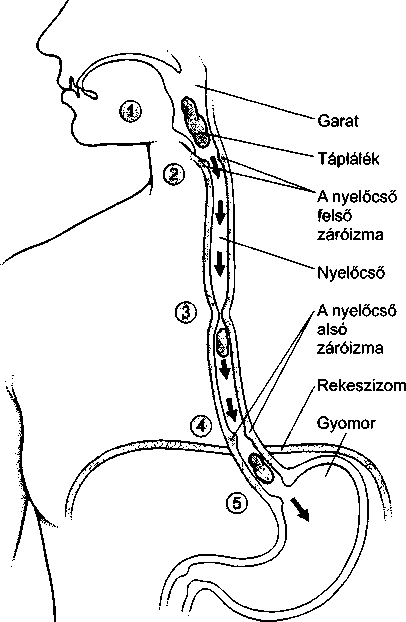
A nyelőcső működése
Amikor valaki nyel, az étel a szájüregből a garatba kerül, amit farinxnak is neveznek (1). A nyelőcső felső záróizma megnyílik (2), így a falat bejuthat a nyelőcsőbe, ahol az izom-összehúzó- dások hullámai, amit perisztaltikának hívnak (3), tovább hajtják az ételt lefelé. A táplálék ezután átjut a nyelőcső alsó záróizmán (4), és bekerül a gyomorba (5).
zőek, a manometria étkezés után vagy a fájdalmas görcsöket kiváltó edrofonium beadását követően is elvégezhető.,^
▲ lásd a 485. oldalt
490
Az emésztőrendszer megbetegedései
A kiterjedt nyelőcsőgörcsöt gyakran nehéz kezelni. A nitroglicerin, a hosszúhatású nitrátok, az antikolinerg szerek, mint a diciklomin, vagy a kalcium csatorna blokkolók, mint a nifedipin, enyhíthetik a tüneteket. Néha erős fájdalomcsillapítók adása szükséges. Egy ballon felfújása a nyelőcsőben, vagy szondasorozat (fokozatosan növekvő átmérőjű fém tágítok) levezetésével végzett özofágusz tágítás lehet még eredményes. Ha már más kezelési módszer nem segít, a sebésznek a nyelőcső teljes hosszában át kell vágnia az izomfalat.
A nyelőcső simaizomzatának
ellazulási képtelensége
A nyelőcső simaizmának ellazulási képtelensége (akalázia, kardiospazmus, a nyelőcső perisztaltika hiánya, megaözofágusz) ismeretlen eredetű, a beidegzéssel összefüggő betegség, ami két folyamatot gátol meg: a perisztaltikát, vagyis azokat a ritmikus izom-összehú- zódási hullámokat, amelyek a táplálékot mozgatják a nyelőcső mentén lefelé, valamint a nyelőcső alsó záróizmának megnyílását.
Az akaláziát feltehetőleg a nyelőcsövet körülvevő, és annak izomzatát ellátó idegek kóros működése okozza.
Az akalázia bármely életkorban megjelenhet, de rendszerint a 20. és 40. életév között kezdődik, szinte észrevétlenül, majd ezt követően több hónap vagy év alatt fokozatosan tovább romlik. A legfőbb tünet a szilárd és a folyékony étel nyelésének nehezítettsége. A nyelőcső alsó záróizmának szűkülete a nyelőcső felső szakaszának nagyfokú kitágulásához vezet.
További tünet lehet a mellkasi fájdalom, a kitágult nyelőcső tartalmának visszafolyása a garatba (regur- gitáció), és az éjszakai köhögés. Ritkán ugyan, de a mellkasi fájdalmat kiválthatja a nyelés vagy egyéb, kevésbé nyilvánvaló ok is. Az akaláziás betegek harmadában a gyomorból emésztetlen étel folyik vissza (regurgitál) a garatba alvás közben. Ezt a beteg belélegezheti a tüdőkbe (aspiráció), ami tüdőtályoghoz, a légutak kitágulásához és fertőződéséhez (bronchiektázia) vagy aspirációs tüdőgyulladáshoz vezethet. Az akalázia a nyelőcsőrák rizikófaktora, noha valószínű
▲ lásd a 485. oldalt
■ lásd a 485. oldalt
lég az akaláziás betegek kevesebb, mint 5%-ánál alakul csak ki ilyen daganat.
A báriummal végzett nyelési röntgenvizsgálat a perisztaltika hiányát mutatja. A nyelőcső gyakran hatalmas mértékben kitágult, de az alsó záróizom területén szűk. A nyelőcsőben történő nyomásmérés (manome- tria)A az izom-összehúzódások hiányát igazolja. A nyelőcső alsó záróizmának záró nyomása emelkedett, és nyelés közben nem nyílik ki megfelelően. A nyelő- csőtükrözésB (özofagoszkópia, a nyelőcső megtekintésére alkalmas, videokamerához csatlakoztatott, hajlékony csővel történő vizsgálat) kimutatja a tágulatot, de a szűkületet nem.
A tükrözés közben az orvos szövetmintát tud venni mikroszkópos vizsgálat céljára (biopszia), hogy megbizonyosodjon arról, a tüneteket nem a nyelőcső alsó szakaszán kifejlődött rák okozza. A beteget még egy másik nyelészavart okozó izomrendszeri betegség (szkleroderma) kizárása céljából is megvizsgálják.
Az akalázia oka gyakran jelentéktelen eltérés, és nem vezet semmilyen súlyos betegséghez sem. Prognózisa nem jó, ha a gyomortartalom belégzésre került a tüdőkbe, mert a légzőszervi szövődmények kezelése nehéz.
A kezelés célja az, hogy a nyelőcső alsó záróizma minél könnyebben nyíljék meg. Az első lépés a záróizom mechanikus tágítása, például egy felfújható ballon bevezetésével. A beavatkozás eredménye az esetek 40%- ában kielégítő, de ismételt tágításokra is szükség lehet. A nitrátok (például az étkezés előtt a nyelv alá helyezett nitroglicerin tabletta) vagy a kalcium csatorna blokkolók (mint a nifedipin) a záróizom ellazulásának elősegítésével késleltethetik a következő tágítás időpontját. Az esetek kevesebb, mint 1%-ában a nyelőcső a tágítás közben megrepedhet, ami a környező szövetek gyulladásához (mediasztinitisz) vezethet. Ilyenkor azonnali műtéttel kell a megrepedt nyelőcsőfalat bezárni.
A mechanikus tágítás helyett az orvos botulinusz toxint fecskendezhet be a nyelőcső alsó záróizmába. Ez az új terápiás eljárás ugyanolyan hatékony, mint a mechanikai tágítás, de a hosszútávú eredmények még nem ismertek.
Ha a tágítás vagy a botulinusz toxinnal végzett kezelés nem vezet eredményre, akkor általában a nyelőcső alsó záróizomrostjainak műtéti átvágását végzik. Ez az operáció megközelítőleg az esetek 85%-ában
A nyelőcső megbetegedései
491
sikeres. A műtéten átesett betegek körülbelül 15%- ában azonban alkalmanként savas visszafolyás (reflux) jelentkezik.
A savas visszafolyás (gasztroözofageális reflux, regur- gitáció) a gyomortartalomnak felfelé, a nyelőcsőbe történő visszafolyása.
A gyomor borítása megvédi a szervet a saját maga által termelt sav hatásaitól. Mivel azonban a nyelőcsőben a hasonló védőréteg hiányzik, a visszafolyó gyomorsav fájdalmat, gyulladást (nyelőcsőgyulladás, özofagitisz) és sérülést okoz.
Savas reflux akkor alakul ki, ha a nyelőcső alsó záróizma nem működik megfelelően. A beteg fekvő testhelyzetekor a nehézségi erő is szerepet játszik a reflux kialakulásában. A regurgitáció által okozott gyulladás foka függ a gyomortartalom savasságától, a nyelőcsőbe került gyomorsav mennyiségétől, és a visszafolyt folyadéknak a nyelőcsőből történő kiürülésétől.
A savas reflux legnyilvánvalóbb tünete a gyomorégés, a szegycsont mögött jelentkező égő fájdalom. A fájdalmat – ami szétterjedhet a mellkasban felfele, kisugározhat a nyakra, a garat, sőt, még az arc felé is – a gyomorból a nyelőcsőbe történő savas visszafolyás idézi elő. Ez rendszerint étkezés után vagy fekvés közben alakul ki. A gyomorégést a gyomortartalomnak a szájüregbe történő regurgitációja vagy a nyálelválasztás fokozódása kísérheti. A nagyfokú nyáladzást, amit az okoz, hogy a nyelőcső alsó, gyulladt szakaszát a gyomorsav izgatja, az angol nyelvben „locsolásnak” nevezik.
A savas reflux szövődményei közé tartozik a nyelőcső egy részének beszűkülése (peptikus nyelőcsőszűkület), a nyelőcsőfekély, és a rákmegelőző állapot (Barret-szindróma) kialakulása a nyelőcsövet borító nyálkahártyán. A nyelőcső gyulladása nyelési fájdalommal és vérzéssel járhat, ami rendszerint csekély, bár jelentős mértékű is lehet. A szűkület egyre inkább nehezíti a szilárd ételek nyelését. A nyelőcsőfekélyek fájdalmas nyílt sérülések a nyálkahártya borításon. A fájdalom általában a szegycsont mögött vagy közvetlenül alatta jelentkezik, és savközömbösítők adására rendszerint enyhül. A gyógyuláshoz 4-12 héten át tartó gyógyszeres kezelés szükséges, ami csökkenti a gyomorsav mennyiségét. A fekély gyógyulása lassú, hajlamos a kiújulásra, és a gyógyulás után a nyelőcsővön rendszerint szűkület alakul ki.
A tünetek utalnak a diagnózisra. A radiológiai vizsgálatokra, a nyelőcsőtükrözésre (a nyelőcső vizsgálata egy hajlékony, cső alakú, képalkotó eszközzel), nyomásmérésekre (manometria) a nyelőcső alsó záróizma területén, a nyelőcső kémhatásának (pH) mérésére és a Bemstein teszt (melynek során savat csepegtetnek a nyelőcsőbe) elvégzésére néha szükség van a diagnózis megerősítése és a szövődmények ellenőrzése érdekében. A A legjobb bizonyítékát annak, hogy a tüneteket a savas reflux okozza, egy szövetminta mikroszkópos vizsgálata (biopszia) vagy a Bemstein teszt nyújtja, tekintet nélkül a röntgenvizsgálat vagy a nyelőcsőtükrözés leleteire. Ezenkívül a biopszia az egyetlen megbízható módszer a Barrett-szindróma kimutatására.
A Bemstein teszt során savas oldatot juttatnak a nyelőcső alsó részébe. A vizsgálat azt igazolja, hogy a panaszokat a savas reflux okozza, ha az oldat befecskendezésekor a tünetek gyorsan kialakulnak, majd megszűnnek.
A nyelőcsőtükrözéssel számos lehetséges ok és szövődmény mutatható ki. A nyelőcsőből vett szövetminta mikroszkópos vizsgálata egyértelműen bizonyítja a savas refluxot, még akkor is, ha a gyulladásos jelek a tükrözés során nem láthatók.
A bárium tartalmú oldat megivását követően a vizsgált személyt ferdén fektetik le úgy, hogy a feje alacsonyabban legyen, mint a lábai. Az ezután készített röntgenfelvétel kimutathatja, hogy a kontrasztanyag visszafolyik a gyomorból a nyelőcsőbe. Az orvos rányomva a hasra fokozza a reflux valószínűségét. A vizsgálattal igazolható még a nyelőcső fekélye vagy szűkülete is.
A nyelőcső alsó záróizmának nyomásmérései mutatják annak erejét, és képesek elkülöníteni a normális záróizom-működést a meggyengülttől.
Különböző eljárásokkal mérsékelhető a savas reflux. Az ágy feji végének körülbelül 15 cm-rel történő megemelésével elősegíthető, hogy alvás közben a sav kiürüljön a nyelőcsőből. A kávé, az alkohol és a gyomorsav termelődését jelentősen fokozó anyagok kerülése szintén segít. Ezenkívül, az étkezések után egy órával, majd lefekvéskor bevett savkötő gyógyszer semlegesíteni tudja a gyomorsavat, és feltehetőleg csökkenti a sav átszivárgását is a nyelőcső alsó záró-
▲ lásd a 484. oldalt
492
Az emésztőrendszer megbetegedései
izmán keresztül. Az olyan gyógyszerek szedése, mint a cimetidin és a ranitidin gátolja a gyomor savtermelését. A betegnek tartózkodnia kell egyes ételektől (például a zsírok és a csokoládé), a dohányzástól és bizonyos gyógyszerektől (mint az antikolinerg szerek) – mert ezek fokozzák a nyelőcső alsó záróizmán keresztül történő savszivárgást. Az orvos kolinerg szereket rendelhet (például betanekol, metoklopramid vagy cisza- prid), amelyek az alsó záróizmot szorosabb záródásra késztetik.
Amíg a nyelőcső gyulladásából eredő vérzés nem jelentős, addig sürgős sebészi beavatkozás nem szükséges, a vérzés azonban bármikor ismétlődhet. A nyelőcsőszűkületet gyógyszeresen és ismételt tágításokkal lehet kezelni. Ez felfújható ballonnal vagy szondasorozattal (fokozatosan növekvő méretű fém tágítok) végezhető. Sikeres tágítás után a szűkület nem gátolja lényegesen a beteg étkezését. Az omeprazol vagy lanzo- prazol kezelés, esetleg a műtét enyhíti a súlyos gyulladást, vérzést, szűkületet, fekélyeket, vagy azokat a tüneteket, amelyek más kezelésre nem reagáltak. Az omeprazol és lanzoprazol a leghatékonyabb gyógyszerek a reflux okozta nyelőcsőgyulladás gyors gyógyítására. A Barrett-szindróma (rákmegelőző állapot) megszűnhet, de fent is maradhat annak ellenére, hogy a kezelés enyhíti a tüneteket.
A maró anyagok, mint a tisztítószerek, károsíthatják a nyelőcsövet, véletlenül vagy szándékosan lenyelve, például öngyilkossági kísérlet esetén.
Egyes gyógyszerek a nyálkahártya súlyos izgalmát okozzák, ha egy ideig megakadnak a nyelőcsőben. Nyelési fájdalom és ritkábban a nyelőcső szűkülete lehet a következmény.
A nyelőcső tasakok (divertikulum) rendellenes kibolto- sulások, amelyek ritkán nyelési zavart okozhatnak.
A nyelőcső tasakoknak három fajtájuk van: a garatnál található tasak, vagy Zenker-divertikulum; a nyelőcső középső részén kialakuló, vagy kihúzásos divertikulum; és a rekeszizom feletti tasak. Mindnek más és más a kiváltó oka, de feltehetőleg mind a nyelés és az izomellazulás összehangoltságának hiányával hozható összefüggésbe. Olyan betegségek során alakulhatnak ki, mint a nyelőcső simaizmának ellazulási képtelensége (akalázia) és a kiterjedt nyelőcső izomgörcs (diffúz özofágusz spazmus).
A nagyobb tasak megtelhet étellel, ami később visz- szafolyhat belőle, amikor a beteg lehajol, vagy lefekszik. Alvás közben az étel a tüdőbe juthat, s ez félre- nyeléses tüdőgyulladáshoz vezet. Ritkán, a jelentősen kitágult divertikulum nyelési nehézséget okoz.
A videó-röntgen vagy cineradiográfia (olyan röntgenvizsgálat, melynek során mozgó felvételt készítenek, miközben a vizsgált személy báriumot nyel) használatos a divertikulum diagnosztizálására.
Kezelésre rendszerint nincs szükség, bár műtéttel el lehet távolítani a divertikulumot, ha gátolja a nyelést, vagy amikor a tüdőkbe történő félrenyelés valószínűsíthető.
A rekeszsérv (hiátusz hernia) a gyomor egy részének kitüremkedése a rekeszizmon keresztül, a normális has- üregi helyzetéből a mellüreg felé.
A csuszamlásos rekeszsérvben a nyelőcső-gyomor átmenet és a gyomor egy része a rekeszizom fölé boltosul, holott rendesen egyébként alatta helyezkednének el.
A nyelőcső melletti rekeszsérv esetén a nyelőcső és a gyomor összekapcsolódása normális helyen található a rekeszizom alatt, de a gyomor egy része feltolódik a rekeszizom fölé, és a nyelőcső mellé simul.
A rekeszsérv oka rendszerint ismeretlen. Lehet veleszületett rendellenesség vagy baleseti sérülés következménye is.
A csuszamlásos rekeszsérv az emberek több, mint 40%-ában megtalálható, de többségük panaszmentes. Ha jelentkeznek is panaszok, azok rendszerint enyhék.
A nyelőcső melletti rekeszsérvek általában szintén tünetmentesek. A sérvtartalom azonban beszorulhat vagy becsípődhet a rekeszizmon lévő nyílásba, és ezzel veszélybe kerülhet a vérellátása. Ez egy súlyos, fájdalmas állapot, amit leszorításnak (stranguláció) hívnak, és azonnali műtéti beavatkozást igényel.
Ritkán mikroszkopikus vagy akár jelentős mennyiségű vérzés indulhat bármelyik fajtájú rekeszsérvben, a szervet bélelő nyálkahártyából.
Röntgenvizsgálattal rendszerint egyértelműen kimutatható a rekeszsérv, habár az orvosnak esetleg erős nyomást kell a hasra gyakorolnia a csuszamlásos rekeszsérv igazolásához.
A nyelőcső megbetegedései
493
A rekeszsérv magyarázata
A rekeszsérv a gyomor egy részének rendellenes kitüremkedése a rekeszizmon keresztül.
Normális nyelőcső Csuszamlásos Nyelőcső melletti
és gyomor rekeszsérv rekeszsérv
A rekeszsérv rendszerint nem igényel különleges kezelést, de minden kísérő savas visszafolyással járó állapotot kezelni kell. A nyelőcső melletti rekeszsérv műtéti megoldására a leszorítás megelőzése céljából lehet szükség.
A nyelőcső nyálkahártyájának
szakadása és repedése
A nyelőcső alsó szakaszának és a gyomor felső részének nyálkahártyáján az erőltetett hányás, öklendezés vagy csuklás alatt bekövetkező szakadást Mallory- Weiss-szindrómának nevezik. A tünetegyüttes első jele rendszerint a vérzés, ami egy megrepedt verőérből származik. A Mallory-Weiss-szindróma okozza az emésztőrendszer felső szakaszából (gyomor-bélrendszer) származó vérzések körülbelül 5%-át.
A diagnózis nyelőcsőtükrözéssel (özofagoszkópia)A vagy érfestéssel (angiográfia, kontrasztanyagnak egy verőérbe történő befecskendezése után végzett röntgenvizsgálat) állítható fel. A nyálkahártya berepedés a szokásos röntgenvizsgálattal nem mutatható ki.
A vérzések többsége magától megszűnik, de néha sebésznek kell lekötnie a vérző verőeret. A vérzés csillapítható még az érfestés közben beadott vasopresszin- nel (ez egy érösszehúzó gyógyszer).
A nyelőcső izomfala megrepedhet a tükrözés során vagy egyéb, rajta végzett műszeres beavatkozás közben is. Ezeknek a sérüléseknek a halálozási arányszáma igen magas. Repedést rendszerint hányás és ritkán nehéz tárgy emelése, vagy székelés közben kifejtett erőlködés okozhat. A károsodás a nyelőcsövön kívül lévő mellkasi szövetek gyulladásához vezet, és folyadék léphet be a tüdők és az azokat borító mellhártya közötti térbe. Ezt mellűri folyadékgyülemnek neve- zik.B A nyelőcső azonnali műtéti helyreállítása, és a környezetének a becsövezése szükséges.
▲ lásd a 485. oldalt
■ lásd a 206. oldalt
494
A gyomor és a nyombél
betegségei
A gyomor nagy, bab alakú, üreges, izmos falú szerv, melybe a szájüregből a nyelőcsövön keresztül halad a táplálék. A gyomor savat és enzimeket termel, melyek lebontják az ételt. A táplálék a gyomorból a vékonybél első szakaszába, a nyombélbe (duodenum) kerül. Ott a gyomorsav semlegesítődik, és a nyombél enzimei még kisebb alkotóelemekig folytatják az emésztést, így azok már képesek a véráramba felszívódni, és a szervezetet táplálni.
A gyomor és a nyombél belseje rendkívül ellenálló a bennük lévő savval és emésztőenzimekkel szemben, mégis károsodhatnak, fekélyek, szűkületek és daganatok alakulhatnak ki bennük.
A gyomorhurut (gasztritísz) a gyomrot bélelő nyálkahártya gyulladása.
A gyomor belső borítása ellenáll az izgató ingereknek, és általában a nagyon erős savaknak is. Különböző okok miatt azonban mégis kialakulhat a nyálkahártya károsodása és gyulladása.
A baktérium okozta gyomorhurutot leggyakrabban a Helicobacter pylori (egy baktérium, mely a gyomrot borító nyáktermelő sejtekben szaporodik) nevű kórokozóval történt fertőzés váltja ki. Ezen kívül nem ismerünk olyan baktériumot, amely a normálisan savas kémhatású gyomorban képes lenne növekedni. Savat nem termelő gyomorban azonban sokféle kórokozó szaporodhat. Ezek átmeneti vagy tartósan fennálló gyomorhurutot is előidézhetnek.
A heveny stressz okozta gyomorhurut a gyomorhurut legsúlyosabb fajtája, amit hirtelen kialakult súlyos betegség vagy sérülés válthat ki, melynek nem is kell feltétlenül a gyomrot érintenie. A kiterjedt égés és a jelentős vérveszteséggel járó sérülések például a leggyakoribb okok.
Az idült, nyálkahártya-sérüléssel járó gyomorhurut a nyálkahártya imitációja miatt alakul ki, amit egyes gyógyszerek okozhatnak, különösen az aszpirin és
egyéb nem-szteroid gyulladáscsökkentő szerek (NSAID). Előidézheti még a Crohn-betegség, valamint bakteriális és vírusfertőzések is. Az ilyen, lassan kialakuló gyomorhurutban – egyébként egészséges személyekben – vérzés vagy fekély is felléphet. A betegség a nagy mennyiségű alkoholt fogyasztóknál a leggyakoribb.
A vírus- vagy gombafertőzés okozta gyomorhurut hosszantartó betegség vagy csökkent védekező készség esetén alakulhat ki.
Az eozinofíliás gyomorhurut az orsóféreg fertőzésre adott túlérzékenységi (allergiás) reakció; a gyomor falában eozinofil granulociták (a fehérvérsejtek egyik fajtája) halmozódnak fel.
Sorvadásos gyomorhurut alakul ki, ha ellenanyagok támadják meg a gyomor nyálkahártyáját, ami ennek következtében jelentősen elvékonyodik. A sav-, és enzimtermelő sejtek nagy része, vagy akár mindegyike elpusztul. Ez az állapot rendszerint az idős embereket érinti. Gyakran előfordul akkor is, ha a gyomor egy részét eltávolították (a beavatkozást részleges gyomorcsonkolásnak, parciális gasztrektómiának nevezik). A sorvadásos gyomorhurut vészes vérszegénységet okozhat, mert meggátolja a táplálékból a B|2-vitamin felszívódását. A
A Ménétrier-kór ismeretlen eredetű gyomorhurut. Ebben a betegségben a gyomorfalak megvastagodnak, óriási nyálkahártyaredők alakulnak ki, a mirigyek megnövekednek, és folyadékkal telt tömlők (ciszták) jelennek meg bennük. Az érintett betegek megközelítőleg 10%-ában gyomorrák fejlődik ki.
A plazmasejtes gyomorhurut egy másik olyan forma, melynek oka ismeretlen. Ilyenkor plazmasejtek (a fehérvérsejtek egyik fajtája) halmozódnak fel a gyomor falában és más szervekben.
Maró anyagok lenyelése (mint amilyenek a tisztítószerek), vagy nagy mennyiségű besugárzás (például sugárkezelés alatt) szintén gyomorhurutot okozhat.
A tünetek a gyomorhurut fajtájától függően változnak. Általában azonban emésztési zavar és a felhas területén kellemetlen érzés tapasztalható.
A heveny stressz gyomorhurut esetén a kísérő betegség, sérülés vagy égés rendszerint elfedi a gyomor-
A lásd a 745. oldalt
A gyomor és a nyombél betegségei
495
panaszokat, a felhasban azonban enyhe kellemetlenséget érezhet a beteg. Röviddel a sérülést követően apró nyálkahártyasebek jelennek meg a gyomorban. Néhány óra alatt ezekből fekélyek alakulhatnak ki. A fekélyek és a gyomorhurut megszűnik, ha a beteg rövid időn belül felépül a sérülésből. Ha a betegség tartós, a fekélyek növekedni kezdenek, vérzés indulhat belőlük, rendszerint a sérülést követő 2-5. napon. A vérzés miatt a széklet szurokfekete színű, a gyomomedv véres lesz. Súlyos esetben a vérnyomás is lezuhan. A vérzés olyan jelentős lehet, hogy akár halált is okozhat.
Az idült, nyálkahártya-sérüléssel járó gyomorhurut főbb tünetei az enyhe hányinger és a felhasi fájdalom. Sok betegnek azonban, például akik régóta aszpirint szednek, nincs fájdalma. Másokban fekélyre utaló panaszok jelentkeznek, mint az éhgyomri fájdalom. Ha a gyomorhurut vérző gyomorfekélyhez vezet, a tünet lehet a szurokfekete széklet (meléna), a vérhányás vagy a részben emésztett, kávézacchoz hasonló vér hányása.
Az eozinofíliás gyomorhurut hasi fájdalmat és hányást okozhat, mivel a gyomor és a nyombél közti átmenet beszűkül vagy elzáródik.
Ménétrier-betegségben a leggyakoribb tünet a gyomorfájdalom. Az étvágytalanság, a hányinger, a hányás és a fogyás ritkább. Gyomorvérzés nem szokott előfordulni. A gyulladt gyomornyálkahártyán keresztül a szervezet fehérjét veszít, ami folyadék-visszatartáshoz és a szövetek duzzadásához (ödéma) vezet. A fehérje a gyomortartalomhoz keveredik, és végül kikerül a testből.
Plazmasejtes gyomorhurut esetén hasi fájdalom és hányás jelentkezik, bőrkiütéssel és hasmenéssel.
A sugárkezelés következtében kialakult gyomorhurut fájdalmat, hányingert és gyomorégést okoz, a gyulladás és esetenként fekélyek képződése miatt. Ezek átfúrhatják a gyomor falát, így a gyomortartalom kifolyik a hasüregbe, ami hashártyagyulladáshoz (peri- tonitisz) és kínzó fájdalomhoz vezet. A kialakult súlyos állapotot a hasfali izomzat feszessé válása jellemzi, és azonnali műtétet igényel. A sugárkezelést követően néha heges szűkület zárhatja el a gyomor kimenetét, hasi fájdalmat és hányást okozva. A sugárzás károsítja a gyomor nyálkahártyájának védelmi rendszerét, így a baktériumok be tudnak tömi a gyomor falába, és hirtelen kialakuló súlyos, igen nagy fájdalommal járó gyomorhurutot okoznak.
Gyomorhurut gyanúja merül fel, amikor a beteg fel- nasi fájdalommal és hányingerrel vagy gyomorégéssel seientkezik. Ha a tünetek nem szűnnek, gyakran továb
bi vizsgálatok nélkül már megkezdik kezelést a legvalószínűbb oknak megfelelően.
Ha az orvos bizonytalan a probléma okát illetően, gyomortükrözés válhat indokolttá (szájon keresztül egy száloptikás, cső alakú eszközt vezetnek a gyomor- ba).A Ha szükséges, a doktor a gyomornyálkahártyából szövetmintát is vehet további vizsgálatra (biopszia).
Ha a gyomorhurut nem múlik vagy kiújul, az orvos a lehetséges okokat fogja keresni, mint például fertőzést, és számba veszi a beteg étkezési, gyógyszerszedé- si és alkoholfogyasztási szokásait. A baktériumok okozta gyomorhunitot biopsziával lehet diagnosztizálni. Sok bakteriális gyomorhurutban szenvedő betegben a betegséget előidéző kórokozóval szemben ellenanyagok képződnek melyek vérvizsgálattal kimutathatók.
A Helicobacter pylori fertőzést általában kezelik, ha az tüneteket okoz. A fertőzés megfékezhető vagy megszüntethető bizmut és antibiotikumok adásával, például amoxicillinel és metronidazollal, néha azonban nehézséget okozhat a Helicobacter pylori kipusztítása a gyomorból.
A stressz okozta heveny gyomorhurutban szenvedő betegek többsége teljesen meggyógyul, ha az alapbetegséget, a sérülést vagy a vérzést megszüntetik. Ugyanakkor az intenzív osztályokon kezelt betegek 2%-ában olyan súlyos vérzés alakul ki ebben az állapotban, ami gyakran végzetes. Az orvosok megpróbálják megelőzni a jelentős betegségek, kiterjedt sérülések és súlyos égések után kialakuló stressz okozta heveny gyomorhurutot, ezért a műtétet követően és a legtöbb intenzív betegellátó osztályon gyakran a gyomorsavat semlegesítő savkötőket és hatékony, fekély elleni szereket (amik csökkentik vagy megszüntetik a gyomorsav képződését) adnak.
A stressz okozta gyomorhurutból eredő súlyos vérzés esetén sokféle kezelés használatos, melyek azonban csak kevéssé javítják a kórjóslatot, így az ilyen vérzések halálosak lehetnek. A vérátömlesztés még súlyosbíthatja is a vérzést. A vérzések endoszkópia közben hőkezeléssel időlegesen elállíthatók, de ha az alapbetegség továbbra is fennáll, a vérzés újra indul. Ha a vérzés folytatódik, megkísérlik a vérző érben a véralvadásképződést elősegíteni, illetve életmentő beavatkozásként az egész gyomor eltávolítására is szükség lehet.
▲ lásd a 485. oldalt
496
Az emésztőrendszer megbetegedései
Az idült, apró nyálkahártya-sérülésekkel járó gyomorhurutot savkötőkkel lehet kezelni. El kell hagyni bizonyos gyógyszereket (például az aszpirint és az egyéb nem-szteroid gyulladáscsökkentő szereket), valamint a gyomrot izgató ételeket. A bevonattal ellátott aszpirin tabletták ritkábban okoznak fekélyt, mint a hagyományos aszpirin. A mizoprosztol valószínűleg csökkenti a nem-szteroid gyulladáscsökkentő gyógyszerek által okozott fekélyek kialakulásának kockázatát.
Eozinofíliás gyomorhurut esetében kortikoszteroidok adásával vagy műtéttel lehet csökkenteni a gyomor kimenetének szűkületét.
A nyálkahártya sorvadásával járó gyomorhurut nem gyógyítható. A betegek többségében a B12-vitamint injekcióban kell pótolni.
Ménétrier-betegségben a gyógyszeres kezelés hatástalan; a gyomor egy részének vagy egészének eltávolítására lehet szükség.
A plazmasejtes gyomorhurut olyan fekélyellenes szerekkel kezelhető, melyek meggátolják a gyomorsav termelését.
Az ún. „ emésztéses “fekély (ulkusz peptikum) jól körülírt kerek vagy ovális seb, ahol a gyomor vagy a nyombél nyálkahártyáját a gyomorsav és az emésztőnedvek kikezdték. A felületes fekélyt eróziónak nevezik.
A pepszin a gyomor nyálkahártya által termelt enzim, mely a sósavval együtt részt vesz a táplálék, különösen a fehérjék emésztésében. A peptikus fekélyek a tápcsatornasavval és emésztőenzimekkel érintkező nyálkahártyáján alakulnak ki, elsődlegesen a gyomorban és a nyombélben. A fekély pontos elnevezései az anatómiai elhelyezkedésre, vagy a kialakulás körülményeire utalnak.
A nyombélfekély (ulkusz duodeni) a leggyakoribb peptikus fekély fajta, mely a gyomrot közvetlenül követő vékonybél első néhány centiméteres szakaszán alakul ki. A gyomorfekélyek (ulkusz ventrikuli) ritkábbak, rendszerint a gyomor kisgörbülete mentén keletkeznek. Ha a gyomor egy részét műtétileg eltávolították, széli fekély (marginális ulkusz) jöhet létre ott, ahol a megmaradt gyomrot és a vékonybelet újraegyesítették. A gyomorsav ismétlődő visszafolyása a nyelőcső alsó részébe, nyelőcsőgyulladást (özofagitisz) és nyelőcsőfekélyeket okoz. A súlyos betegségek, égések vagy balesetek következtében kialakuló fekélyeket stressz fekélyeknek nevezik.
Fekély akkor alakul ki, amikor a nyombelet vagy a gyomrot a gyomorsav lebontó hatásától védő mecha
nizmusok elégtelenül működnek, például amikor a nyáktermelés mennyisége megváltozik. Az ilyen működészavar oka ismeretlen.
Majdnem minden emberben termelődik gyomorsav, de tízből csak egyben alakul ki fekély. A termelődő gyomorsav mennyisége egyénenként különböző, és az egyes emberek savtermelési készsége az élet során általában változatlan. Ennek megfelelően már az újszülötteket is a savelválasztás mennyisége alapján csoportokba lehet sorolni. A nagymennyiségű savat termelőknek nagyobb a hajlama a fekély kialakulására, mint a kevés savat termelőknek. A legtöbb, sok savat termelő egyénben soha nem alakul ki fekély, míg néhány, kevés savat termelőben megjelenik a betegség. Nyilvánvaló, hogy a savelválasztáson kívül egyéb tényezők is szerepet játszanak.
Sok nyombélfekélyben szenvedő beteg gyomrában megtalálható a Helicobacterpylori-nak nevezett baktérium, amit a peptikus fekély legfőbb okának tartanak manapság. Hogy a baktérium milyen szerepet játszik a fekély kialakulásában, az pontosan nem ismert. Felborítja a gyomorsav elleni normális védelmi mechanizmust, vagy esetleg fekélyt képző méreganyagot termel. A nyombélfekélyből szinte soha nem képződik rosszindulatú daganat.
A gyomorfekély abban különbözik a nyombélfe- kélytől, hogy általában magasabb életkorban alakul ki. Bizonyos gyógyszerek – különösen az aszpirin, az ibuprofen és egyéb, nem-szteroid gyulladáscsökkentők – nyálkahártya-sérüléseket és fekélyeket okozhatnak a gyomorban, különösen idős korban. Ezek az elváltozások a gyógyszer szedésének abbahagyásakor általában meggyógyulnak, és kiújulásuk sem valószínű, hacsak a beteg nem kezdi el a szereket újra szedni. Néhány rákosán elfajult (rosszindulatú) gyomorfekély is mutathat hajlamot a gyógyulásra, ami megnehezíti elkülönítésüket a nem rákos (jóindulatú) gyomorfekélyektől, mint amilyeneket pl. a gyógyszerek is okoznak.
A típusos fekély gyógyulásra és kiújulásra is hajlamos. A tünetek a fekély elhelyezkedésétől és a beteg korától függően változhatnak. A gyermekek és az idősek esetében előfordulhat, hogy nem a megszokott tünetek jelentkeznek, esetleg teljesen tünetmentesek. Az ilyen fekélyeket csak akkor fedezik fel, ha szövődmények alakulnak ki.
Nyombélfekély esetén a betegek megközelítőleg csupán felénél jelentkeznek a típusos tünetek: éhségérzet, gyomorégés, fájdalom és érzékenység. A fájdalom általában akkor jelentkezik, amikor a gyomor üres. Ébredéskor rendszerint még nem fáj, de később, még a reggeli órákban kialakul. Állandó, enyhe vagy közepes
A gyomor és a nyombél betegségei
497
A peptikus fekély szövődményei
A fekélyek többsége szövődmények kialakulása nélkül meggyógyul. Néhány esetben azonban életet veszélyeztető komplikációk jelentkeznek, így a szomszédos szervekbe történő átfúródás (penetráció), a kilyukadás (perforáció), a vérzés (hemorrágia) és a szűkület (sztenózis).
Az átfúródás
A fekély átfúrhatja a gyomor vagy a nyombél izomfalát, és tovább teqedhet á szomszédos tömör szervekbe, a májba és a hasnyálmirigybe. Ez erőteljes szúró, állandó fájdalmat okoz, amit a beteg az érintett területen kívül is érezhet – például hátfájás jelentkezhet, ha a nyom- bélfekély a hasnyálmirigybe tör át. A fájdalom a testhelyzet változtatásra felerősödhet. Ha gyógyszeres kezelésre nem gyógyul, műtét válik szükségessé.
A kilyukadás (perforáció)
A nyombél, és sokkal ritkábban a gyomor elülső felszínén kialakuló fekélyek a szerv falán átjutva a szabad hasüreg felé nyíló lyukat hoznak létre (perforáció). A kialakuló fájdalom hirtelen jelentkezik, erős és állandó. Gyorsan átterjed az egész hasüregre. A beteg egyik vagy mindkét vállában is fájdalmat érezhet, ami mély légvételre felerősödhet. A testhelyzet változtatása fokozza a fájdalmat, ezért a beteg gyakran megpróbál mozdulatlanul feküdni. A has tapintáskor nyomásérzékeny, ami felerősödik, amikor az orvos mélyen benyomja, majd hirtelen elengedi a hasfalat. (Orvosi szakkifejezéssel „rebound” azaz visszahatási érzékenység.) A tünetek enyhébbek lehetnek idősek, kortikoszteroidokat szedők vagy súlyos betegek esetében. A láz a hasüreg fertőződésére utal. Kezelés hiányában sokk alakulhat ki. A perforáció sürgősségi helyzet, mely azonnali műtétet és vénás antibiotikus kezelést igényel.
![]()
A vérzés gyakori szövődménye a fekélynek
• UJJ ivi1*5 le*i isi• ^3 i»vcst1 y ^3 i
nás, részben emésztett alvadékdarabok há
nyása, amik az őrölt kávészemcsékhez hasonlóak. Tünete még a fekete (ún. „szurokszék- löt”) vagy a nyilvánvalóan véras széklat üríté~ se. Ilyen vérzést más gyomor-bélrendszeri betegségek is okozhatnak, de a vérzésforrás keresését a gyomorban és a nyombélben kezdik. Ha a vérzés nem nagyfokú, az orvos gyomortükrözést végez (egy hajlékony, képalkotásra alkalmas, cső alakú eszközzel vizsgálja a beteget). Ha a vérző fekély látható, a műszerrel kauterizációval (égetéssel) elállítható a vérzés. Ha vérzésforrás nem látható, és a vérzés nem súlyos, a kezelés gyógyszeres; H2-receptor blokkolók (a gyomorsav termelését gátló szerek) és savkötők adásából áll. A beteg infúziót kap, szájon át nem fogyaszthat semmit, ezzel kímélve az emésztőrendszert. Ha a vérzés jelentős vagy folyamatos, az orvos a gyomortükrözés közben véralvadást előidéző anyagot fecskendezhet be az érbe. Sikertelen beavat
kozás esetén műtét szükséges.
Szűkület
A fekély körüli gyulladt szövetek duzzadása, vagy egy előző fekély fellobbanása után kialakuló hegesedés szűkítheti a gyomor kimenetét vagy a nyombelet. Az ilyen szűkület esetén a beteg újra és újra hány, gyakran az órákkal korábban elfogyasztott nagy mennyiségű ételt. Az étkezést követő szokatlan teltségérzés, puffadás és étvágytalanság a betegség gyakori tünete. Idővel a hányás fogyáshoz, kiszáradáshoz és a szervezet sóháztartásának felborulásához vezet. A fekély gyógyítása a legtöbb esetben csökkenti a szűkületet, de súlyos esetben endoszkópos vagy műtéti helyreállítás válhat szükségessé.
erősségű, és egy meghatározott területen jelentkezik, majdnem mindig közvetlenül a szegycsont alatt. Tej ivása. evés vagy a gyomorsavat megkötő szerek általában enyhítik a panaszt, de az rendszerint 2-3 óra múl
va visszatér. Gyakori a beteget éjjel 1-2 óra körül felébresztő fájdalom is. Sokszor naponta egy vagy több alkalommal is rátör a betegre a fájdalom, az egy vagy néhány hétig tartó időszak alatt, majd akár kezelés nél
498
Az emésztőrendszer megbetegedései
kül is megszűnhet. Azonban a fájdalom rendszerint visszatér, gyakran az első két évben, de néha csak évek múlva. A betegek gyakran kitapasztalják, hogyan viselkedik betegségük, és hogy mikor valószínű a kiújulás (gyakran tavasszal és ősszel, valamint feszültséggel telt időszakok alatt).
A gyomorfekély általában nem úgy viselkedik, mint a nyombélfekély. Az étkezés inkább fájdalmat okoz, semhogy enyhítené azt. Sokkal gyakoribb, hogy a gyomorfekély a vékonybél felé vezető bélfal szöveteinek duzzanatát okozza, ami megnehezíti a gyomortartalom továbbjutását. Ez puffadást, hányingert vagy hányást okozhat az étkezéseket követően.
Nyelőcsőgyulladás vagy nyelőcsőfekély esetén a beteg rendszerint nyelés közben vagy lefekvés után érez fájdalmat.
A peptikus fekély szövődményeinek megjelenésekor, mint amilyen a vérzés vagy a kilyukadás (perforáció), még súlyosabb tünetek alakulnak ki.
Jellegzetes gyomorfájdalom esetén az orvos fekélybetegségre gondol. A diagnózis megerősítésére azonban további vizsgálatokra van szükség, mert a gyomorrák hasonló tüneteket okoz. Amikor pedig a súlyos fekély a kezelésre nem gyógyul, különösen, ha több fekély is fennáll, vagy azok szokatlan helyen alakultak ki, az orvos olyan alapbetegségek lehetőségével is számol, melyek a gyomorsav túltermelését okozzák.
A fekély diagnosztizálásában és a kiváltó ok felismerésében segít a gyomortükrözés, a báriummal végzett kontrasztanyagos röntgenvizsgálat, a gyomomedv és a vér vizsgálata. A
A gyomortükrözés (gasztroszkópia) a járóbeteg-ellátás keretében is elvégezhető vizsgálat, melynek során az orvos a szájon keresztül egy hosszú, hajlékony, cső alakú műszert, ún. endoszkópot vezet le, hogy közvetlenül megtekinthesse a gyomrot. Mivel a fekélyek az eszközön keresztül rendszerint láthatók, sok orvos első diagnosztikus vizsgálatként ezt alkalmazza. A nyombélfekély és a hátsó fali gyomorfekély kimutatására a gyomortükrözés sokkal megbízhatóbb, mint a röntgenvizsgálat. Ugyancsak alkalmasabb azoknak a vizsgálatára, akiknek már gyomorműtétjük volt, azonban még egy jól képzett endoszkópos szakember is elnézheti a gyomor és nyombélfekélyek 5-10%-át. Az eszköz segítségével az orvos szövetmintát nyerhet (biopszia) an
A lásd a 484. oldalt
nak vizsgálatára, hogy a fekély esetleg rákos eredetü-e. Az endoszkóp használható még a fekélyből történő vérzés megállítására is.
A gyomor és a nyombél báriummal végzett kontrasztanyagos vizsgálata (gyomorröntgennek is nevezik) hasznos, amikor a gyomortükrözés nem fedi fel a fekélyt, a röntgenvizsgálat azonban nem mutatja ki a fekélyek 20%-át.
A gyomornedv vizsgálata során a gyomomedvet közvetlenül a gyomorból vagy a nyombélből szívják le, így a benne lévő sav mennyisége mérhető. Ezt a beavatkozást csak akkor végzik, ha a fekélyek súlyosak vagy kiújulnak, illetve műtétet terveznek.
A vérvizsgálattal nem lehet a fekélyt igazolni, de a vérkép kimutathatja a vérző fekély miatt kialakult vérszegénységet. Egyéb vérvizsgálatokkal a Helicobacter pylori jelenléte bizonyítható.
A nyombél- vagy gyomorfekély kezelésének egyik szempontja a gyomor savtartalmának csökkentése vagy semlegesítése. Az első teendő a gyomor izgalmát kiváltó szerek elhagyása; ezek közé tartoznak a nem- szteroid gyulladáscsökkentő gyógyszerek, az alkohol és a nikotin. Bár a kímélő étrend segíthet a fekély kezelésében, nincs egyértelmű bizonyíték arra, hogy az ilyen diéta sietteti a gyógyulást, vagy gátolja a fekély kiújulását. Mindamellett azonban a betegeknek kerülniük kell azokat az ételeket, amelyek fokozzák a fájdalmat és a puffadást.
Savkötők
A savkötők enyhítik a tüneteket, elősegítik a gyógyulást és csökkentik a fekélyek kiújulásának a számát. A legtöbb savkötőhöz recept nélkül is hozzá lehet jutni.
Egy savkötő gyomorsav közömbösítő képessége a bevett gyógyszer mennyiségétől és az egyéntől függően változik, de más-más időpontokban egy adott betegben is különböző lehet. A savkötő íze, hatása a belek mozgására, ára és hatékonysága mind-mind befolyásolja a beteg gyógyszerválasztását. A savkötő lehet tabletta vagy folyadék. A tabletták alkalmazása valamivel kényelmesebb, de nem olyan hatékony, mint a folyékony szerek.
A felszívódó savkötők gyorsan és teljesen semlegesítik a gyomorsavat. A nátrium-bikarbonát (szódabikarbóna) és a kalcium-karbonát a legerősebb savkötők; ezek időről-időre ismét bevehetők a panaszok gyors enyhítése céljából. Mivel azonban felszívódnak a keringésbe, folyamatos alkalmazásuk felboríthatja a sav
A gyomor és a nyombél betegségei
499
bázis egyensúlyt a vérben, annak lúgosodását okozva (ez az ún. tej-alkáli szindróma). E savkötőket ezért nagy mennyiségben nem tanácsos néhány napnál hosz- szabb ideig használni. Az alkalózis tünetei a hányinger, a fejfájás és a gyengeség, de ilyen tüneteket számos egyéb betegég is okozhat.
A nem felszívódó savkötők előnyben részesíten- dők, mert kevesebb mellékhatásuk van; különösen az nem valószínű, hogy alkalózist idézzenek elő. Reakcióba lépve a gyomorsavval olyan vegyüieteket alkotnak, amelyek a gyomorban maradnak, csökkentik az emésztőnedvek aktivitását, és anélkül enyhítik a fekélybetegség tüneteit, hogy alkalózist okoznának. E savkötők azonban zavarhatják más gyógyszerek felszívódását (ezek közé tartozik a tetraciklin, a digoxin és a vas is).
Az alumínium-hidroxid aránylag biztonságos, általánosan használt savkötő szer. Bár a tápcsatornában az alumínium a foszfát-gyököket megkötheti, így a vér foszfátszintjét csökkentheti, ami étvágytalanságot és gyengeséget okoz. Ezek a mellékhatások gyakoribbak az alkoholistákban és vesebetegekben (beleértve azon betegeket is, akik művese-kezelésben részesülnek). A szer székrekedést is okozhat.
A magnézium-hidroxid sokkal hatásosabb savkötő, mint az alumínium-hidroxid. A bélműködés rendszerint szabályos marad, ha a gyógyszerből bevett napi adag nem haladja meg a négyszer 1-2 evőkanálnyi mennyiséget. Négynél többszöri bevétel már okozhat hasmenést. Mivel kis mennyiségű magnézium felszívódik a vérkeringésbe, vesekárosodás esetén a szer csak kis adagokban alkalmazható. Sok savkötőben magnézium- és alumínium-hidroxid is van.
Fekélyellenes szerek
A fekélyeket rendszerint legalább 6 hétig kezelik olyan gyógyszerekkel, melyek a gyomorban és a nyombélben csökkentik a sav mennyiségét. A különböző fekélyellenes gyógyszerek bármelyike képes közömbösíteni a gyomorsavat, vagy csökkenteni annak termelődését, rendszerint már néhány nap alatt enyhítve a tüneteket. Ha azonban a panaszok nem múlnak el teljesen, vagy a gyógyszer elhagyásakor visszatérnek, akkor további vizsgálatok is szükségesek.
A sucralfat (szukralfát) védő bevonatot képez a fekély alapján, elősegítve ezzel a gyógyulást. Hatékony a fekélybetegségben, és elfogadható alternatívája a savkötőknek. A sucralfatot naponta 3-4 alkalommal kell szedni, és mivel nem szívódik fel a vérkeringésbe, kevés a mellékhatása. Székrekedést azonban okozhat.
A H2-antagonisták (cimetidin, ranitidin, famotidin és nizatidin) csökkentik a gyomorsav és az emésztő
nedvek mennyiségét a gyomorban és a nyombélben, ezzel siettetve a gyógyulást. Ezeket az igen hatékony szereket elegendő napjában egy vagy két alkalommal szedni. Többségük alig okoz komoly mellékhatást, né- hányuk már recept nélkül is kapható. A cimetidin férfiakon az emlő múló megnagyobbodását okozhatja. Ritkábban, a nagy dózist hosszú időszakon át szedőkön impotencia alakulhat ki. Szellemi változásokat (különösen idős embereknél), hasmenést, bőrkiütést, lázat és izomfájdalmat a gyógyszert szedők kevesebb mint 1%-ánál jelentettek. Ha a cimetidint szedő beteg e mellékhatások valamelyikét észleli, egy másik H2-antago- nistára váltva a probléma megoldódhat. Mivel megzavarhatja bizonyos gyógyszerek kiválasztását, például a rohamokban jelentkező nehézlégzés (asztma) kezelésére használt teofillin, a véralvadást gátló warfarin és az epilepsziában alkalmazott fenitoin lebontását, a kezelőorvosnak tudnia kell, hogy betege cimetidint szed.
Az omeprazol és a lanzonprazol igen hatékony szerek, melyek a gyomorsav előállításához szükséges enzimek termelődését gátolják. Képesek teljesen megakadályozni a sav kiválasztását, és a hatástartamuk is hosszú. A H2-antagonistákhoz képest nagyobb százalékban és rövidebb idő alatt segítik elő a fekély gyógyulását. Különösen hasznosak nyelőcsőgyulladás esetén, nyelőcsőfekéllyel vagy anélkül, illetve ha egyéb betegségek befolyásolják a gyomorsav elválasztását, mint például a Zollinger-Ellison-szindrómában.
Az antibiotikumokat egyre gyakrabban alkalmazzák, ha a Helicobacter pylori nevű baktérium a fekély kiváltó oka. A kezelés egy vagy több antibiotikumból és egy, a gyomorsav termelődését csökkentő, vagy azt semlegesítő gyógyszerből áll. A leggyakoribb kombináció a bizmut-szubszalicilát (a szukralfáthoz hasonló szer), a tetraciklin és a metronidazol vagy amoxicillin. Az omeprazol egy antibiotikummal történő együttes adása szintén hatásos. Ez a kezelés még akkor is enyhítheti a fekélyes tüneteket, ha a fekély nem reagált a korábbi kezelésekre, vagy ismételten kiújult.
A mizoprosztol a nem-szteroid gyulladáscsökkentők által okozott gyomorfekélyek kialakulásának megelőzésére használható. Az orvosok még nem határozták meg egyértelműen, hogy mely meghatározott helyzetekben kellene a mizoprosztolt használni. Az orvosok többsége azonban egyetért abban, hogy az ízületi gyulladás miatt nagy mennyiségű nem-szteroid gyulladáscsökkentőt szedők közül némelyeknek hasznos. A mizoprosztolt nem alkalmazzák minden ilyen esetben, mert a gyógyszert szedők 30%-ánál hasmenést okoz, és mert az ízületi gyulladás miatt nagy mennyiségű nem-szteroid gyulladáscsökkentőt szedőknek csak 10-15%-ában alakul ki fekélybetegség.
500
Az emésztőrendszer megbetegedései
Műtét
A fekélyek műtéti kezelésére ritkán van szükség, mert a gyógyszeres terápia annyira hatékony. Műtétre elsősorban akkor kerül sor, ha a peptikus fekélynek szövődményei alakulnak ki, mint például a perforáció, illetve az eredményes gyógyszeres kezelést akadályozó, vagy a betegség kiújuláshoz vezető szűkület keletkezik. Ilyen szövődmények még a két
vagy több alkalommal előfordult jelentős vérzés, a rosszindulatú daganatra utaló gyanús elváltozás, vagy a súlyos és gyakorta kiújuló betegség. Számos különböző műtét végezhető e problémák megoldására, azonban a fekélyek a műtétet követően is visszatérhetnek, és a beavatkozás következtében is kialakulhatnak tünetek, mint a fogyás, az emésztési zavar és a vérszegénység.
A végbél és a végbélnyílás betegségei
A végbélnyílás (anus) a tápcsatorna vége, ahol a salakanyagok (széklet) kiürülnek a szervezetből. A végbél (rektum) a bélrendszernek a végbélnyílás feletti része, ahol a széklet raktározódik, mielőtt a szervezetből a végbélnyíláson keresztül kiürül.
A végbelet borító nyálkahártya fényes, narancsvörös színű szövet, ami mirigyeket tartalmaz, akárcsak a bélrendszer többi részét borító nyálkahártya. A végbélnyílást egyrészt a testfelszínt borító bőr, másrészt a bél alkotja. Míg a végbél nyálkahártyája viszonylag kevésbé érzékeny, addig a végbélnyílásból és a vele szomszédos külső bőrterületekből kiinduló idegek igen érzékenyek a fájdalomra. A végbélnyílásból elvezető vénák részben a májba, az ún. portális véna rendszer felé, részben pedig az általános keringés felé szállítják el a vért. A végbél nyirokerei a vastagbél nyirokrendszere felé, a végbélnyílásé pedig a lágyéki nyirokcsomók felé vezetnek.
Egy izomgyűrű (a végbél záróizma, szfinkter áni) tartja zárva a végbélnyílást. Működését tudat alatt a vegetatív idegrendszer szabályozza. Az alsó része viszont akaratlagosan ellazítható vagy összeszorítható.
A végbélnyílás és a végbél betegségeinek megállapítására az orvos megtekinti a végbélnyílás körüli bőrterületet, és elváltozásokat keres. Kesztyűs ujjal tapint be a férfiak végbelébe, illetve a nők végbelébe és hüvelyébe. Ezt követően egy rövid, merev vizsgálóeszközzel (anoszkóp) belenéz a végbélbe. Egy 15-25 centiméter hosszú, hasonló műszer (rektoszkóp) is haszná
latos. Ezt követően a szigmoidoszkópot is használhatja az orvos, amely egy hosszabb, de hajlékony cső. Ezzel a vastagbél alsó, akár 60 cm-es szakasza (szigmabél) is megtekinthető. Ha a végbélnyílás vagy a körülötte lévő terület fájdalmas, akkor helyi, testtájéki, vagy akár általános érzéstelenítés is alkalmazható a szigmoi- doszkóppal végzett vizsgálat (szigmoidoszkópia) előtt. Néha tisztító beöntést adnak a tükrözést megelőzően. A szigmoidoszkópia alkalmával szövetminták és váladék nyerhetők mikroszkópos vizsgálatokra és tenyésztésre. Báriumos röntgenvizsgálaté is végezhető.
Az aranyeres csomókat a végbél és a végbélnyílás falában található kitágult vénákat tartalmazó szövetduzzanat képezi.
Az aranyerek begyulladhatnak, véralvadék (trom- bus) képződhet bennük, vérezhetnek vagy megnagyobbodhatnak és kifordulhatnak. Azokat az aranyereket, amik bent maradnak a végbélnyíláson belül, belső, míg az előboltosulókat külső aranyereknek nevezik.
Kialakulhatnak a székelés közben ismétlődő erőlködéstől, amit a székrekedés tovább ronthat. Májbetegség következtében a májba vezető májkapu-gyűjtőérben (ún. portális vénában) megnövekszik a vérnyomás, ami szintén aranyér kialakulásához vezethet.
Az aranyerek vérezhetnek, jellegzetesen székürítést követően, vércsíkot okozva a székleten vagy a toalettpapíron. A vér a WC csészében lévő vizet is vörösre
▲ lásd a 486. oldalt
A végbél és a végbélnyílás betegségei
501
színezheti. A vérzés mennyisége rendszerint csekély, és az aranyerek ritkán vezetnek jelentős vérvesztéshez vagy vérszegénységhez.
A végbélnyílásból kiforduló aranyereket óvatosan, ujjal vissza kell nyomni, de visszacsúszhatnak maguktól is. Az aranyér megduzzadhat, és fájdalmassá válhat, ha a felszíne sebesre dörzsölődik, vagy ha véralvadék képződik benne. Ritkábban váladékozhatnak, és olyan érzést okozhatnak, mintha a végbél nem lenne teljesen üres. A végbélnyílás környékének viszketése (pruritusz áni) elsősorban nem az aranyér tünete, bár okozhatja az is, mivel a fájdalmas területet nehéz tisztán tartani.
Az orvos a végbélnyílás és a végbél megtekintésével könnyen diagnosztizálni tudja a duzzadt, fájdalmas aranyereket. Az anoszkópia és a szigmoidoszkópia a sokkal súlyosabb betegségek, például a daganatok felismerésében nyújt segítséget.
A tünetmentes aranyerek rendszerint nem igényelnek kezelést. Székletlágyitók vagy pszillium mérsékelhetik a székrekedést és a vele együtt járó erőlködést. A vérzés olyan anyagot tartalmazó injekcióval kezelhető, ami a vénát elzáró hegszövet képződését okozza. Ezt a beavatkozást szkleroterápiának nevezik.
A szkleroterápiára nem gyógyuló, nagy, belső aranyereket gumigyűrűvel szorítják el. Ezt gumigyűrű ligaturának hívják, és az aranyér elhalását, valamint fájdalmatlan lelökődését okozza. A kezelést egyszerre egy aranyéren végzik, kéthetes vagy hosszabb időközökkel. Elárom-hat beavatkozásra lehet szükség. Az aranyerek lézerrel (lézer destrukció), infravörös fénynyel (infravörös fotokoaguláció) vagy elektromos árammal (elektrokoaguláció) is elroncsolhatók. Műtét akkor válik szükségessé, ha az egyéb kezelések hatástalanok.
Amikor az aranyérben kialakult véralvadék okoz fájdalmat, azt meleg ülőfürdővel kezelik, kiegészítve helyi érzéstelenítő kenőcsökkel vagy borogatással. A fájdalom és a duzzanat rendszerint rövid idő alatt csökken, míg a véralvadék 4-6 hét alatt szívódik fel. A gyors fájdalomcsökkentés érdekében az orvos esetleg felvághatja a vénát, és eltávolíthatja belőle a véralva- dékot.
A végbél berepedése (fisszura áni, végbélfekély) a végbélnyílást borító nyálkahártya sérülése vagy fekélye.
A végbél berepedését rendszerint a kemény széklet erőltetett kiürítése okozza. A berepedés a záróizom görcsét idézi elő, ami gátolja a seb gyógyulását.
A végbélberepedés a székelés alatt vagy röviddel azt követően, fájdalommal és vérzéssel járhat. A fájdalom néhány percig vagy több óráig is tarthat, majd a következő székletürítésig alábbhagy. Az orvos a betegséget a végbélnyílás megtekintésével állapítja meg.
Székletlágyító vagy pszillium csökkentheti a kemény széklet okozta sérülést, ezenkívül nedvesíti és nyugtatja a végbél alsó szakaszát. Síkosító kúpok használata szintén segíthet. Minden székelés után 10-15 perces forró ülőfürdő csillapítja a kellemetlen érzést, és fokozza a helyi vérkeringést, ami elősegíti a gyógyulást. Ha ezek az egyszerű beavatkozások nem járnak eredménnyel, akkor rendszerint műtét válik szükségessé.
A végbéltályog egy gennygyülem, melyet a végbél és a végbélnyílás körüli térben kialakult bakteriális fertőzés okoz.
A közvetlenül a bőr alatt elhelyezkedő tályog duzzanattal, bőrpírral, nyomásérzékenységgel és nagy fájdalommal jár. Az orvos gyakran csak egy kelést lát a végbélnyílás körüli bőrterületen. Kesztyűs kezével vizsgálva nyomásérzékeny duzzanatot tapint a végbélben, még akkor is, ha az kívülről nem látható. A végbél mentén magasabban elhelyezkedő tályog esetenként nem okoz végbél környéki panaszokat, azonban lázzal és alhasi fájdalommal járhat.
Az antibiotikumok értéke kétséges, kivéve, ha a beteg lázas, cukorbeteg, vagy a szervezetben még máshol is valamilyen fertőzés áll fenn. A kezelés rendszerint a tályog helyi érzéstelenítésben végzett megnyitásából és a genny lebocsátásából áll. Esetenként a beavatkozást kórházban, általános érzéstelenítésben végzik. A genny végleges kiürülése után rendellenes járat (végbélsipoly, fisztula áni) alakulhat ki a bőrfelszín felé.
A végbélsipoly (fisztula áni) a végbélnyílásból vagy a végbélből rendszerint a végbélnyílás melletti bőrterületre vezető rendellenes járat, ami esetenként más szervbe, például a hüvelybe nyílhat.
A legtöbb sipoly a végbélnyílás vagy a végbél falában található mirigy mélyéről indul. Néha végbéltályog lebocsátását követően alakul ki, de oka gyakran ismeretlen. A sipolyok sokkal gyakoribbak a Crohn-
A végbél és a végbélnyílás betegségei
501
színezheti. A vérzés mennyisége rendszerint csekély, és az aranyerek ritkán vezetnek jelentős vérvesztéshez vagy vérszegénységhez.
A végbélnyílásból kiforduló aranyereket óvatosan, ujjal vissza kell nyomni, de visszacsúszhatnak maguktól is. Az aranyér megduzzadhat, és fájdalmassá válhat, ha a felszíne sebesre dörzsölődik, vagy ha véralvadék képződik benne. Ritkábban váladékozhatnak, és olyan érzést okozhatnak, mintha a végbél nem lenne teljesen üres. A végbélnyílás környékének viszketése (pruritusz áni) elsősorban nem az aranyér tünete, bár okozhatja az is, mivel a fájdalmas területet nehéz tisztán tartani.
Az orvos a végbélnyílás és a végbél megtekintésével könnyen diagnosztizálni tudja a duzzadt, fájdalmas aranyereket. Az anoszkópia és a szigmoidoszkópia a sokkal súlyosabb betegségek, például a daganatok felismerésében nyújt segítséget.
Kezelés
A tünetmentes aranyerek rendszerint nem igényelnek kezelést. Székletlágyítók vagy pszillium mérsékelhetik a székrekedést és a vele együtt járó erőlködést. A vérzés olyan anyagot tartalmazó injekcióval kezelhető, ami a vénát elzáró hegszövet képződését okozza. Ezt a beavatkozást szkleroterápiának nevezik.
A szkleroterápiára nem gyógyuló, nagy, belső aranyereket gumigyűrűvel szorítják el. Ezt gumigyűrű ligaturának hívják, és az aranyér elhalását, valamint fájdalmatlan lelökődését okozza. A kezelést egyszerre egy aranyéren végzik, kéthetes vagy hosszabb időközökkel. Három-hat beavatkozásra lehet szükség. Az aranyerek lézerrel (lézer destrukció), infravörös fénynyel (infravörös fotokoaguláció) vagy elektromos árammal (elektrokoaguláció) is elroncsoIhatok. Műtét akkor válik szükségessé, ha az egyéb kezelések hatástalanok.
Amikor az aranyérben kialakult véralvadék okoz fájdalmat, azt meleg ülőfürdővel kezelik, kiegészítve helyi érzéstelenítő kenőcsökkel vagy borogatással. A fájdalom és a duzzanat rendszerint rövid idő alatt csökken, míg a véralvadék 4-6 hét alatt szívódik fel. A gyors fájdalomcsökkentés érdekében az orvos esetleg felvághatja a vénát, és eltávolíthatja belőle a véralva- dékot.
A végbél berepedése
A végbél berepedése (fisszura áni, végbélfekély) a végbélnyílást borító nyálkahártya sérülése vagy fekélye.
A végbél berepedését rendszerint a kemény széklet erőltetett kiürítése okozza. A berepedés a záróizom görcsét idézi elő, ami gátolja a seb gyógyulását.
A végbélberepedés a székelés alatt vagy röviddel azt követően, fájdalommal és vérzéssel járhat. A fájdalom néhány percig vagy több óráig is tarthat, majd a következő székletürítésig alábbhagy. Az orvos a betegséget a végbélnyílás megtekintésével állapítja meg.
Kezelés
Székletlágyító vagy pszillium csökkentheti a kemény széklet okozta sérülést, ezenkívül nedvesíti és nyugtatja a végbél alsó szakaszát. Síkosító kúpok használata szintén segíthet. Minden székelés után 10-15 perces forró ülőfürdő csillapítja a kellemetlen érzést, és fokozza a helyi vérkeringést, ami elősegíti a gyógyulást. Ha ezek az egyszerű beavatkozások nem járnak eredménnyel, akkor rendszerint műtét válik szükségessé.
Végbéltályog
A végbéltályog egy gennygyülem, melyet a végbél és a végbélnyílás körüli térben kialakult bakteriális fertőzés okoz.
A közvetlenül a bőr alatt elhelyezkedő tályog duzzanattal, bőrpírral, nyomásérzékenységgel és nagy fájdalommal jár. Az orvos gyakran csak egy kelést lát a végbélnyílás körüli bőrterületen. Kesztyűs kezével vizsgálva nyomásérzékeny duzzanatot tapint a végbélben, még akkor is, ha az kívülről nem látható. A végbél mentén magasabban elhelyezkedő tályog esetenként nem okoz végbél környéki panaszokat, azonban lázzal és alhasi fájdalommal járhat.
Kezelés
Az antibiotikumok értéke kétséges, kivéve, ha a beteg lázas, cukorbeteg, vagy a szervezetben még máshol is valamilyen fertőzés áll fenn. A kezelés rendszerint a tályog helyi érzéstelenítésben végzett megnyitásából és a genny lebocsátásából áll. Esetenként a beavatkozást kórházban, általános érzéstelenítésben végzik. A genny végleges kiürülése után rendellenes járat (végbélsipoly, fisztula áni) alakulhat ki a bőrfelszín felé.
Végbélsipoly
A végbélsipoly (fisztula áni) a végbélnyílásból vagy a végbélből rendszerint a végbélnyílás melletti bőrterületre vezető rendellenes járat, ami esetenként más szervbe, például a hüvelybe nyílhat.
A legtöbb sipoly a végbélnyílás vagy a végbél falában található mirigy mélyéről indul. Néha végbéltályog lebocsátását követően alakul ki, de oka gyakran ismeretlen. A sipolyok sokkal gyakoribbak a Crohn-
502
Az emésztőrendszer megbetegedései
betegségben vagy tuberkulózisban szenvedőknél. Divertikulitisz, rákos folyamat vagy a végbélnyílás, illetve a végbél sérülését követően is kialakulhat. Az újszülöttön lévő sipoly rendszerint fejlődési rendellenesség, ami fiúknál sokkal gyakoribb, mint lányoknál. A végbél és a hüvely közötti sipoly sugárkezelés, rosszindulatú daganat vagy Crohn-betegség, esetleg az anya szülés közbeni sérülésének lehet a következménye.
A végbélsipoly fájdalmat okozhat, vagy genny ürülhet belőle. Az orvos rendszerint egy vagy több sipolynyílást láthat, vagy tapinthatja a felszín alatt futó járatot. A sipolyba szondát vezetve meghatározható annak mélysége és iránya. A végbélbe vezetett anoszkópon keresztül láthatóvá válik a szonda vége és a járat belső nyílása. Szigmoidoszkópos vizsgálattal kideríthető, hogy a betegséget daganat, Crohn-betegség vagy egyéb rendellenesség okozta-e.
Az egyetlen hatásos gyógymód a sipoly műtéti kiirtása (fisztulektómia), melynek során a záróizmot részlegesen átvágják. Ha túl sok záróizmot vágnak át, a beteg nehezen tudja visszatartani a székletét. Ha a betegnek hasmenése, aktív kifekélyesedő vastagbélgyulladása (kolitisz ulceróza) vagy Crohn-betegsége van, akkor a műtétet rendszerint nem végzik el, mivel mindezek hátráltatják a sebgyógyulást.
A végbélgyulladás (proktitisz) a végbelet borító nyálkahártya gyulladása.
Gyakori formája a kifekélyesedő végbélgyulladás, melynek során fekélyek alakulnak ki a végbél gyulladt nyálkahártyáján. A betegség gyakran a végbél alsó 3-10 cm-es szakaszát érinti. Az esetek egy része kezelésre gyógyul, míg máskor hosszan fennáll vagy kiújul, és sokáig tartó terápiát igényel. A betegek egy részénél végül is kifekélyesedő vastagbélgyulladás (kolitisz ulceróza) bontakozik ki belőle.
A végbélgyulladás egyre gyakoribbá válik. Számos oka van, pl. Crohn-betegség vagy kolitisz ulceróza, de szexuális úton terjedő betegségek is előidézhetik, mint például gonorrea, vérbaj (szifilisz), Chlamydia tracho- matis fertőzés, herpesz szimplex vagy a citomegalo-
vírus fertőzés, főleg homoszexuális férfiaknál. Károsodott immunrendszer esetén a végbélgyulladás kialakulásának a kockázata is magasabb, különösen a herpesz szimplex és a citomegalovirus okozta fertőzésé. Különleges baktériumok is okozhatják, például a Salmo- nella, vagy antibiotikumok, amelyek elpusztítják a normális bélbaktérium flórát. Ezzel ugyanis más baktériumok számára nyílik lehetőség arra, hogy elfoglalják a helyüket. Egy másik lehetséges kiváltó tényező a végbélre vagy a környezetére adott sugárkezelés.
A végbélgyulladás típusos esetben fájdalmatlan vérzéssel vagy nyákos székletürítéssel jár. Ha azonban a kiváltó ok a gonorrea, a herpesz szimplex vagy cito- megalovírus fertőzés, a végbélnyílás és a végbél igen fájdalmas lehet.
A diagnózis felállításához az orvos rektoszkóppal vagy szigmoidoszkóppal tekint be a végbélbe, és szövetmintát vesz a nyálkahártyából további vizsgálatok céljára. A laboratóriumban azután azonosíthatják a betegséget okozó baktériumokat, gombákat, vírusokat. Kolonoszkóppal vagy báriumos kontrasztanyaggal végzett röntgennel az orvos a bél többi részét is meg- vizsgálhatja.A
A baktérium okozta végbélgyulladás kezelésére az antibiotikumok a legalkalmasabbak. Amikor a betegséget antibiotikum szedése váltotta ki, ami a normális baktériumflórát elpusztítja, a metronidazol vagy van- komicin képes elölni az ártalmas kórokozókat, melyek kiszorították a helyükről a szokásos flórát. Ha sugárkezelés idézi elő a betegséget, vagy az ok ismeretlen, akkor mellékvesekéreg-hormon származékok (kortikoszteroidok, például a hidrokortizon), valamint egyéb gyulladáscsökkentők (pl. mezalamin) alkalmazhatók. Mindkettő adható beöntésben és kúpban is. A kortizont, ami egy kortikoszteroid, hab formájában is be lehet juttatni egy pumpás flakonból. Ezzel egyidejűleg szájon át szulfaszalazint vagy hasonló szereket lehet szedni. Ha ezek a kezelések nem csökkentik a gyulladásos tüneteket, a kortikoszteroidok szedése segíthet.
A pilonidális betegség olyan fertőzés, mely a farpofák közti redő felső részén egy szőrszál okozta bőrsérülésből alakul ki.
A pilonidális tályog a fertőzés helyén kialakult gennygyülem. A pilonidális tömlő (szinusz pilonidális) idült, váladékozó seb ugyanezen a területen.
A lásd a 486. oldalt
A végbél és a végbélnyílás betegségei
503
A betegség rendszerint fiatalokon alakul ki, szőrös, fehér férfiakon. Egyéb fertőzésektől történő elkülönítése érdekében az orvos egy pici gödröcske alapján nyíló lyukat keres a fertőzött területen, vagy annak környékén. A pilonidális tömlő fájdalmas duzzanattal jár.
A pilonidális tályogot rendszerint fel kell tárni, és a gennyet le kell bocsátani. A pilonidális tömlőt általában műtéttel kell eltávolítani.
A végbél elöesés a végbél elöboltosulása a végbélnyíláson keresztül.
A betegségben a végbél kifordul, így a nyálkahártya a végbélnyílásból kilógó sötétvörös, nedves, ujjszerű nyúlványként jelenik meg.
A részleges előesésnél csak a végbél nyálkahártya (mukoza) fordul ki, ami gyakran az egyébként egészséges csecsemőknél jelentkezik, valószínűleg akkor, amikor a gyermek székelés közben erőlködik. A jelenség csak ritkán súlyos. Felnőtteknél a végbél nyálkahártya előesése sokszor hosszabb ideig fennmarad, majd annyira súlyosbodhat, hogy a végbél nagyobb része kifordul.
A végbélfal valamennyi rétegének elöboltosulása a teljes végbél előesés (procidencia). Ez leggyakrabban a 60 évnél idősebb nőknél fordul elő.
Az előesés mértékének meghatározására az orvos a testtájékot a beteg álló vagy guggoló helyzetében, vagy erőlködés közben vizsgálja meg. Kesztyűs kézzel megtapintva a végbél záróizmát, gyakran az izomerő gyengülését állapítja meg. A vastagbél báriumos kontrasztanyaggal történő röntgenvizsgálata, vagy a szigmoidoszkópia a háttérben megbújó kórképet fedezhet fel, mint például a záróizmot ellátó idegek betegségét.
Az újszülöttek és a gyermekek esetében székletlágyító adásával megszüntethető az erőlködés. A székletürítések között a farpofákat ragtapasz csíkkal ragasztják egymáshoz, ami rendszerint elegendő ahhoz, hogy a folyamat magától gyógyuljon.
Felnőtteknél helyreállító műtét szükséges. Sebészi beavatkozással a végbél teljes előesése meggyógyítható. A hasi műtét egyik típusa során a végbelet felfelé emelve és hátrafelé húzva a keresztcsonthoz rögzítik. A másik lehetőség az, ha eltávolítják a végbél egy szakaszát.
Ha a beteg idős kora vagy rossz általános állapota miatt túlságosan gyenge ahhoz, hogy elvégezzék a fenti műtétek valamelyikét, egy drót- vagy műanyag
hurkot vezetnek a záróizom köré. Ezt Thiersch-műtét- nek nevezik.
A végbél körüli bőr viszketése (pruritusz áni) több ok miatt is kialakulhat:
- Bőrbetegségek, mint például pikkelysömör és a bőr veleszületett túlérzékenysége miatt kialakult bőrgyulladás (atópiás dermatitisz).
- Helyi túlérzékenységi (allergiás) reakciók, például a bőrre kent érzéstelenítőben, hűsítő készítményekben, különböző kenőcsökben vagy a szappanokban használt vegyszerekkel szemben (kontakt dermatitisz).
- Bizonyos ételek, például fűszerek, citrusfélék, kávé, sör és kóla, valamint a C-vitamin tabletta.
- Baktérium- és gombafertőzés.
- Parazita fertőzések, mint a cémagiliszta, és ritkábban a rühesség (skabiesz), vagy tetvesség (pedikulózis).
- Antibiotikumok, különösen a tetraciklin.
- Bizonyos kórképek, mint cukorbetegség, májbetegség, a végbélnyílás megbetegedései (például a bőr- függely, a végbélnyílás körüli mirigyek gyulladása, váladékozó sipolyok) és a bőr rákos elváltozásai (például a Bowen-kór).
- A tisztálkodás elhanyagolása miatt a bőrt izgató székletmaradványok, vagy épp ellenkezőleg, a túlzott dörzsölés és szappan használat.
- A bőr befülledése („kipálása”) és fokozott izzadása a harisnyanadrág, a szoros fehérnemű (különösen a nem pamut fehérnemű), az elhízás vagy a hőség miatt.
- A szorongás-viszketés-szorongás (vagy a viszketésvakarás) ördögi köre.
- Nagy külső aranyér esetén is kialakulhat végbéltáji viszketése, a terület tisztántartási nehézsége miatt.
Székürítés után a végbélnyílás környékét meleg, tiszta vízzel benedvesített vattával kell megtisztítani. A gyakori hintőporozás megszüntetheti a nedvességet. Kortikoszteroid tartalmú krémek, gombaellenes kenőcsök, mint a mikonazol vagy nyugtató kúpok alkalmazhatók. Az állapot javulásáig a végbél viszketését kiváltó ételektől tartózkodni kell. A ruházat legyen bő, az ágynemű könnyű. Ha az állapot nem javul, és az orvos daganatra gyanakszik, a bőrből további vizsgálatra mintát kell venni.
Lenyelt tárgyak, például fogpiszkáló, csirkecsont, vagy halszálka, valamint epekő vagy egy kemény székletrög is megakadhat a végbél és a végbélnyílás
504
Az emésztőrendszer megbetegedései
közötti részen. Tárgyak kerülhetnek be szándékosan is. Beöntőcsövek, hőmérők, és egyéb, szexuális ingerlés céljából használt tárgyak is megrekedhetnek a végbélben. Ezek a nagyobb tárgyak általában a végbél középső harmadában helyezkednek el.
A székelés közben hirtelen kialakuló, kínzó fájdalom idegentestre gyanús, ami rendszerint a végbél és a végbélnyílás közti átmenetben akad el, átlyukasztva annak nyálkahártyáját. A további tünetek a tárgy méretétől, élességétől függnek, valamint attól, hogy milyen régóta helyezkedik ott el, és okozott-e fertőzést, vagy kilyukasztotta-e a szerv falát.
Az orvos a végbél vizsgálata közben kesztyűs ujjá- val meg tudja tapintani a tárgyat. A has vizsgálata, szigmoidoszkópia és röntgenvizsgálat válhat szükségessé annak eldöntésére, hogy a vastagbél fala biztosan nem lyukadt-e át.
Ha az orvos tapintja az idegen testet, rendszerint helyi érzéstelenítő szert injekcióz a bőr és a végbélnyílás borítása alá, hogy a terület elzsibbadjon. Ezután a végbélnyílás egy eszközzel kitágítható, így a tárgy megfogható és eltávolítható. A vastagbél falának természetes mozgása (perisztaltika) az idegen testet rendszerint lefelé sodorja, így lehetővé válik annak eltávolítása.
Időnként, ha az orvos nem tapintja az idegen testet, vagy nem tudja azt a végbélnyíláson keresztül eltávolítani, akkor a hasüreg megnyitásával végzett műtéti beavatkozás válik szükségessé. Testtájéki vagy általános érzéstelenítésben a tárgy óvatosan a végbélnyílás felé terelhető. Ha nem, akkor a vastagbelet kell megnyitni az idegen test eltávolításához. Ezt követően az orvos szigmoidoszkópiát végez annak tisztázására, hogy kilyukadt-e a végbél, vagy másként megsérült-e.
A hasnyálmirigy kb. 12 cm hosszú, falevél alakú mirigy. A gyomor alsó széle és a nyombél (a gyomor utáni első vékonybélszakasz) veszi körül. A hasnyálmirigynek két fő feladata van: az egyik a nyombélbe ürülő, emésztőenzimeket tartalmazó nedv elválasztása, a másik az inzulin és a glukagon nevű hormonok elválasztása, A mely utóbbiak a keringésben lévő cukor feldolgozásához szükségesek.
Ezenkívül a hasnyálmirigy még nagy mennyiségben termel bikarbonátot (ugyanaz a vegyület, mint a szódabikarbóna), amit a nyombélbe ürít, ezzel semlegesítve a gyomorból érkező savat. A nátrium-bikarbonát a hasnyálmirigy tengelyében végigfutó gyűjtővezetéken (hasnyálmirigy-vezeték, duktusz pankreatikusz) keresztül ürül. Ez az epehólyagból és a májból érkező közös epevezetékhez csatlakozik, és együtt alkotják a Vater-féle kiöblösödést (Vater papilla), amely a nyombélbe az Oddi-féle záróizom gyűrűn keresztül nyílik.
▲ lásd a 717. oldalt
Heveny hasnyálmirigy-gyulladás
A heveny hasnyálmirigy-gyulladás (akut pankreatitisz) hirtelen kialakult gyulladás, ami enyhe lefolyású, vagy az életet is veszélyeztető betegség is lehet.
A hasnyálmirigynedv normálisan a hasnyálmirigyvezetéken keresztül a nyombélbe jut. A nedv inaktív emésztőenzimeket tartalmaz, valamint egy olyan gátló anyagot, amely minden, a nyombélbe vezető úton mégis aktiválódott emésztőenzimet inaktivál. A hasnyálmirigy-vezeték elzáródása (például egy epekő elakadása az Oddi-féle záróizomnál) megakadályozza a hasnyálmirigynedv elfolyását. Ez rendszerint csak átmeneti, és csak kisfokú károsodást okoz, ami rövid idő alatt helyrejön. Ha azonban az elfolyási akadály tartós, az enzimek a vezetékben aktiválódnak, felgyülemlenek a hasnyálmirigyben, felülkerekednek a gátló anyagon, és elkezdik emészteni a hasnyálmirigy sejteket, súlyos gyulladást okozva.
Ez a károsodás lehetővé teszi az enzimek véráramba kerülését, vagy hasüregbe történő kiszivárgását, ahol a hasüreget borító hashártya izgalmát és gyulladását
A hasnyálmirigy betegségei
505
(peritonitisz), vagy más szervek károsodását okozzák. A hasnyálmirigy hormontermelő, különösen inzulintermelő része kevésbé károsodik.
A heveny hasnyálmirigy-gyulladás miatt történő kórházi beutalások majdnem 80%-a az epekövesség és az alkoholizmus számlájára írható. Az epekövesség okozta hasnyálmirigy-gyulladás a nőkben másfélszer gyakoribb, mint a férfiakban, míg az utóbbiakban hatszor több az alkohol talaján kialakult pankreatitisz betegség. Bár az epekövek többsége átjut a tápcsatornába, egy részük bizonyos ideig megakadhat az Oddi-féle záróizomnál, elzárva így a hasnyálmirigy kivezetőcsövének a nyílását, ami kiváltja a heveny hasnyálmirigy-gyulladást. Ha valaki néhány éven keresztül naponta több mint 1,2 dl alkoholt fogyaszt a hasnyálmirigy kivezető csövébe nyíló kisebb járatok elzáródhatnak, ami végül is heveny pankreatitiszhez vezethet. Gyulladásos rohamot idézhet elő nagy mennyiségű alkohol fogyasztása vagy bőséges étkezés is. Ezeken kívül még sok más állapot is a betegség kialakulásához vezethet.
Heveny hasnyálmirigy-gyulladás esetén csaknem mindig felhasi, a középvonalban közvetlenül a szegycsont (stemum) alatt jelentkező súlyos fájdalom alakul ki, mely gyakran a hátba sugárzik. Néha az alhasban érezhető először. Rendszerint hirtelen kezdődik, és perceken belül eléri a maximális erősségét. A fájdalom állandó, nagyfokú, éles, és napokig fennáll. Gyakran még a nagy adagban adott kábító fájdalomcsillapító injekció sem hoz teljes enyhülést. Köhögés, hirtelen mozdulat vagy mély légvétel tovább rontja a helyzetet. Egyenesen ülve, vagy előre hajolva csökkenhet valamelyest a kín. A legtöbb betegnek hányingere van és hány, néha addig, hogy már csak öklendezni tud, hányás nélkül.
Különösen akkor, ha a heveny hasnyálmirigy-gyulladás alkoholizmus miatt alakul ki, előfordulhat, hogy soha semmiféle más tünet nem jelentkezik, csak mérsékelt fájdalom. Máskor viszont a beteg nagyon rosz- szul érzi magát. Súlyos beteg benyomását kelti, veríté- kezik, a pulzus szapora (100-140 szívverés percenként) és gyenge, a légzés gyors. Ebben tüdőgyulladás is szerepet játszhat.
Kezdetben a testhőmérséklet normális lehet, de néhány órán belül 38 °C körüli láz léphet fel. A vérnyomás lehet magas vagy alacsony is, de könnyen lezuhanhat, amikor a beteg feláll, és ez szédülést okoz.
A hasnyálmirigy elhelyezkedése
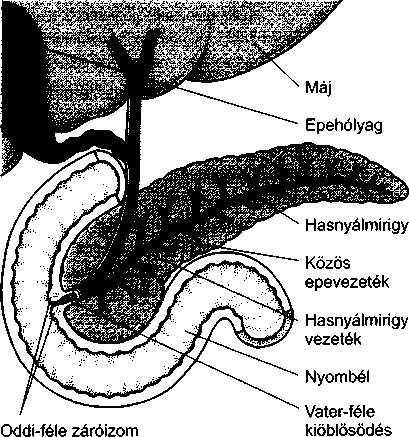
Ahogy a beteg állapota tovább romlik, tudatzavar léphet fel: egyesek eszméletlen állapotba kerülhetnek. Időnként a szem besárgul.
Minden ötödik betegnél a felhas felpuffadt. Ez kialakulhat azért, mert a gyomor és a belek mozgása megszűnik (ezt az állapotot ileusznak nevezik), vagy azért, mert a gyulladt hasnyálmirigy megduzzad, és elődomborítja a gyomrot. Folyadék halmozódhat fel a hasüregben (ezt aszcitesznek nevezik).
Súlyos heveny hasnyálmirigy-gyulladásban (szövetelhalással járó, ún. „nekrotizáló” pankreatitisz) a vérnyomás lezuhanhat, esetleg sokk is felléphet. Ez életveszélyes állapot.
A jellegzetes hasi fájdalom felveti az orvosban a heveny hasnyálmirigy-gyulladás gyanúját, különösen epehólyag-betegség vagy alkoholizmus esetén. Vizsgálatkor az orvos gyakran észleli a hasfali izomzat feszességét. Amikor fonendoszkóppal meghallgatja a hasat, csak renyhe bélhangokat hall.
506
Az emésztőrendszer megbetegedései
A heveny hasnyálmirigygyulladás okai
- Epekövesség
- Alkoholizmus
- Gyógyszerek, mint például a furoszemid és az azatioprin
- Fültömirigy-gyulladás (mumpsz)
- A vérzsírok, különösen a trigliceridek emelkedett szintje
- A hasnyálmirigy-műtét vagy endoszkópia során történt károsodása
- A hasnyálmirigy tompa vagy áthatoló sérülése
- Hasnyálmirigyrák
- A hasnyálmirigy vérellátásának csökkenése, például súlyos vérnyomásesés következtében
- Öröklődő hasnyálmirigy-gyulladás
Önmagában egyetlen vérvizsgálat sem bizonyítja a heveny hasnyálmirigy-gyulladást, de bizonyos vizsgálatok megerősitik a diagnózist. Két, a hasnyálmirigy által termelt enzim, az amiláz és a lipáz vérszintje rendszerint a betegség első napján megemelkedik, de a 3-7. napon normalizálódnak. Néha azonban ezek az értékek sem emelkednek meg, mert korábbi hasnyálmirigygyulladások alkalmával a szervnek olyan jelentős része elpusztult már, hogy túl kevés sejt maradt, amiből az enzimek felszabadulhatnának. A súlyos heveny hasnyálmirigy-gyulladásban a vörösvértest száma gyakran alacsony, a hasnyálmirigyben és a hasüregben kialakult vérzés következtében.
A szokásos hasi röntgenvizsgálat tágult bélkacsokat, ritkán egy vagy több epekövet mutathat. A hasi ultrahang vizsgálat láthatóvá teheti az epeköveket az epehólyagban, vagy néha a közös epevezetékben, ezenkívül kimutathatja a hasnyálmirigy duzzanatát.
A komputertomográfia (számítógépes rétegvizsgá- iat, CT) különösen hasznos a hasnyálmirigy méretvál-
▲ lásd a 736. oldalon lévő táblázatot
tozásának kimutatásában, és súlyos, szövődményes esetekben végzik, például a rendkívül alacsony vérnyomással járó állapotokban. Mivel az ezzel az eljárással nyert kép rendkívül tiszta, a CT vizsgálat segíti az orvost a pontos diagnózis felállításában.
A súlyos heveny hasnyálmirigy-gyulladásban a CT vizsgálat megkönnyíti a kórjóslat meghatározását is. Ha a vizsgálat a szervnek csak enyhe duzzanatát mutatja, a prognózis jó. De ha a hasnyálmirigy nagy részének pusztulása igazolódik, akkor a kimenetel már nem olyan bíztató.
Az endoszkópos retrográd kolangiográfiát (ERCP; röntgenvizsgálat, amely a közös epeút és a hasnyálmirigy kivezetőcsövet ábrázolja) rendszerint csak akkor végzik, amikor a gyulladás valószínű oka egy elakadt epekő a közös epevezetékben. A vizsgálat során az orvos endoszkópot vezet le a beteg száján keresztül a vékonybélbe, az Oddi-féle záróizomhoz. Ezt követően kontrasztanyagot fecskendez be a vezetékekbe. A kontrasztanyag a röntgenfelvételeken látható. Ha a vizsgálat epekövet mutat ki, az endoszkóp ennek eltávolítására is alkalmas.
A hasnyálmirigy-gyulladásban szenvedő betegek többségét kórházban kezelik. Enyhe heveny pankreati- tisz esetén a betegnek semmit sem szabad ennie és innia, mert ez a hasnyálmirigyet fokozott enzimtermelésre serkentené. A folyadékot és tápanyagokat vénásan adják. A beteg orrán keresztül szondát vezetnek le a gyomrába, hogy eltávolítsák a benne lévő folyadékot és levegőt, különösen akkor, ha folyamatosan hányingere van és hány.
A súlyos állapotú akut pankreatitiszes beteget általában intenzív osztályon helyezik el, ahol az életjelenségeket (pulzus, vérnyomás, légzésszám) folyamatosan megfigyelhetik. Gyakran mérik a termelődött vizeletmennyiséget. Ezenkívül vért vesznek a hema- tokrit-.A a vércukor- és elektrolitszintek, a fehérvérsejtszám és a vérben lévő enzimek mennyiségének a mérésére. A beteget vénásan táplálják, és szájon át legalább két, de akár hat hétig sem fogyaszthat semmit. Az orron át levezetett szonda segíti a gyomor kiürítését, és savkötők adhatók be rajta, a fekély kialakulásának megelőzésére.
A keringő vértérfogatot infúziók adásával gondosan állandó szinten tartják, és a szívműködést folyamatosan ellenőrzik. Maszkon vagy orrszondán keresztül oxigént adnak, hogy növeljék a mennyiségét a vérkeringésben. Ha ez nem elegendő, a beteget lélegeztető
A hasnyálmirigy betegségei
507
gépre kapcsolhatják, hogy támogassák a légzését. A jelentős fájdalom csillapítására rendszerint meperidint adnak.
Néha a súlyos heveny hasnyálmirigy-gyulladás első napjaiban műtét válik szükségessé. Például ezzel enyhíthető a sérülésből eredő hasnyálmirigy-gyulladás, de műtéti feltárás alkalmazható a bizonytalan diagnózis tisztázására is. Néha, amikor a beteg állapota a betegség első hete után romlik, műtét szükséges a befertőződött, működésképtelen hasnyálmirigy szövetek eltávolítására.
Kockázati tényezőt jelent a gyulladt hasnyálmirigy fertőződése, különösen az első hetet követően. Néha az orvos fertőzésre gondol, amikor a beteg állapota rosszabbodik, lázas állapot alakul ki, és a fehérvérsejtszám emelkedik azt követően, hogy az egyéb tünetek már javulni kezdtek. A diagnózist a vérből végzett baktériumtenyésztés és a CT biztosítja. Az orvos esetleg tűszúrással mintát vehet a hasnyálmirigy fertőzött részéből. A fertőzést antibiotikumokkal és műtéttel kezelik.
Néha egy áltömlő (pszeudociszta) alakul ki a hasnyálmirigyben, ami hasnyálmirigyenzimekkel, folyadékkal és szövettörmelékkel telt, és úgy növekszik, mint egy léggömb. Ha az áltömlő nagyra nő és fájdalmat vagy egyéb tüneteket okoz, az orvosnak csökkentenie kell a benne lévő nyomást. Ez különösen akkor sürgető, ha az áltömlő gyorsan növekszik, befertőződik, bevérzik, vagy közel áll a megrepedéshez. A tömlő elhelyezkedésétől függően a nyomáscsökkentést a bőrön át az áltömlőbe vezetett, és néhány hétig benne hagyott cső segítségével, vagy műtéttel érik el.
Ha a betegséget epekövek okozzák, a kezelés az állapot súlyosságától függ. Ha a hasnyálmirigy-gyulladás enyhe, az epehólyag eltávolítása rendszerint halasztható a tünetek elmúlásáig. Az epekövesség okozta súlyos hasnyálmirigy-gyulladás endoszkópos vagy műtéti beavatkozással kezelhető. A műtét során eltávolítják az epehólyagot, és átjárhatóvá teszik az epevezetéket. Idős és egyéb, például szívbetegségben is szenvedő betegek esetében gyakran az endoszkópos kezelést választják először, de ha az nem vezet eredményre, műtét válik szükségessé.
Jr idült hasnyálmirigy-gyulladás a szerv hosszú ideig ■ennálló gyulladása.
Az Egyesült Államokban az idült hasnyálmirigygyulladás leggyakoribb oka az alkoholizmus. A továb
bi okok közé az örökletes hajlam, a hasnyálmirigy kivezetőcsövének elzáródását okozó szűkülete és a hasnyálmirigyrák tartozik. Ritkán súlyos, heveny hasnyálmirigy-gyulladás szűkíti be a kivezetőcsövet any- nyira, hogy az idült pankreatitiszhez vezet. Sokszor azonban a betegség oka ismeretlen.
A trópusi országokban (például India, Indonézia és Nigéria) az ismeretlen eredetű idült hasnyálmirigygyulladás miatt gyermekekben és fiatal felnőttekben cukorbetegség alakulhat ki és a szervben mész rakódhat le. Az első tüneteket gyakran már a cukorbetegség okozza.
Az idült hasnyálmirigy-gyulladást a tünetei alapján általában két csoportra lehet osztani. Az egyikben a betegnek állandó köldök körüli fájdalmai vannak, melyek erőssége változik. A másik csoportba tartozókban időszakosan hasnyálmirigy-gyulladásos epizódok zajlanak le, melyeknek a tünetei az enyhe vagy mérsékelt heveny hasnyálmirigy-gyulladáshoz hasonlóak. A fájdalom néha jelentős, és több órán, vagy néhány napon keresztül fennáll. Mindkét esetben a betegség előrehaladtával az emésztőenzimeket termelő sejtek lassan elpusztulnak, és végül fájdalom már nem is jelentkezik.
Ahogy az emésztőenzimek mennyisége csökken, a táplálék felszívódása elégtelenné válik, és a betegnek nagy mennyiségű, bűzös széklete lesz. A széklet világos színű és zsíros, még olajcseppeket is tartalmazhat. A felszívódási zavar fogyást eredményez. Végül a hasnyálmirigy inzulint termelő sejtjeinek pusztulása fokozatosan cukorbetegség kialakulásához is vezethet.
Idült hasnyálmirigy-gyulladásra az orvos a tünetek alapján gondol, vagy ha a kórelőzményben heveny hasnyálmirigy-gyulladásos rohamok szerepelnek. A vérvizsgálatok kevésbé hasznosak az idült hasnyálmirigy-gyulladásban, mint a heveny esetében, de néha magasabb amiláz- és lipázszintet jelezhetnek. Ezenkívül a vérvizsgálattal ellenőrizhető még a vérben lévő szőlőcukor (glükóz) szintje is, ami emelkedett lehet.
A hasi röntgen és ultrahangvizsgálat képes kimutatni a köveket a hasnyálmirigyben. Az endoszkópos retrográd pankreatográfia (röntgenvizsgáló módszer, ami a hasnyálmirigy kivezetőcsövét ábrázolja) kimutathatja a vezeték tágulatait, szűkületeit, vagy a benne lévő köveket. A CT ezeken a rendellenességeken kívül megadja még a szerv méretét, alakját, valamint szerkezetét. Eltérően az endoszkópos retrográd pankrea-
508
Az emésztőrendszer megbetegedései
tográfiától, a CT vizsgálathoz nem szükséges endoszkóp használata.
Rosszullét alkalmával az alkoholtól való tartózkodás alapvető fontosságú. A koplalás és a vénás folyadékbevitel kíméli a hasnyálmirigyet és a bélrendszert, enyhítheti a fájdalmas fellobbanásokat. Kábító fájdalomcsillapítók adására azonban gyakran mégis szükség van.
Később napi 4-5 alkalommal elfogyasztott zsírban és fehérjében szegény, de szénhidrátban gazdag étrend segíthet a rohamok gyakoriságát és erősségét csökkenteni. A betegnek továbbra is kerülnie kell az alkohol fogyasztását. Ha a fájdalom folytatódik, szövődmények lehetősége merül fel, pl. a hasnyálmirigy fejében kialakult gyulladásos góc vagy áltömlő (pszeudociszta). A gyulladásos terület műtétet igényelhet; a fájdalmat okozó, növekvő hasnyálmirigy pszeudocisztában szükség lehet a nyomás csökkentésére.
Ha nincsenek szövődmények, de a fájdalom folyamatosan fennáll, az orvos a hasnyálmirigyből kijövő idegeket beinjekciózza, hogy megállítsa az agy felé futó fájdalom ingerületeket. Ha ez a beavatkozás nem vezet eredményre, műtét válhat szükségessé. Amikor a hasnyálmirigy kivezető csöve kitágult, a hasnyálmirigy és a vékonybél között kialakított összeköttetés a betegek 70-80%-ában enyhítheti a tüneteket. Ha a vezeték nem tág, a hasnyálmirigy egy részének eltávolítására lehet szükség. Ha a betegség főleg a hasnyálmirigy farki részét (a nyombéltől legtávolabb eső részt) érinti, elegendő csak azt kivenni. Ha a hasnyálmirigy feje érintett, azt a nyombéllel együtt el lehet távolítani. Ezek a műtétek a betegek 60-80%-ában szüntetik meg a fájdalmat. Gyógyulófélben lévő alkoholisták esetében a hasnyálmirigy részleges eltávolítását csak azoknál végzik el, akik képesek lesznek a műtét után kialakuló cukorbetegség kezelésében aktívan közreműködni.
A hasnyálmirigy-enzim kivonatot tartalmazó tabletták vagy kapszulák étkezések alkalmával történő szedése csökkenti a széklet zsírosságát, és javítja a tápanyagok felszívódását, de ezek a problémák ritkán szűnnek meg. Ha szükséges, folyékony savkötő vagy H2-blokkoló is adható a hasnyálmirigy-enzimekkel együtt. A kezelés hatására a beteg rendszerint valamelyest hízik, kevesebbszer ürít naponta székletet, a zsír- cseppek eltűnnek a székletéből, és rendszerint jobb lesz a közérzete is. Ha ezek az eljárások hatástalanok,
a beteg megpróbálkozhat a zsírbevitel csökkentésével. A zsíroldékony vitaminok (A-, D-, és K-vitamin) pótlása is szükséges lehet.
A hasnyálmirigy rákja (adenokarcinóma) rosszindulatú daganat, amely a hasnyálmirigy-vezetéket bélelő sejtekből indul ki.
A hasnyálmirigy rákos daganatainak megközelítőleg 95%-a adenokarcinóma. Ez a daganat közel kétszer gyakrabban fordul elő férfiaknál, mint nőknél, és valamivel gyakoribb a négerek között, mint a fehéreknél. Ezenkívül két-háromszor gyakoribb az erős dohányosoknál, mint a nem dohányzóknál. Az idült hasnyálmirigy-gyulladásban szenvedőknek magasabb a kockázata a betegség kialakulására.
Az Egyesült Államokban a életkor várható növekedésével a betegség egyre gyakoribbá válik. Ritkán alakul ki 50 éves kor előtt. A diagnózis felállításakor az átlagos életkor 55 év. Oka kevéssé ismert.
A hasnyálmirigy adenokarcinómája általában nem okoz tünetet, amíg a daganat nagyra nem nő. Ezért a felismerés időpontjában az esetek 80%-ában a daganat már szétterjedt (áttéteket adott) a hasnyálmirigyen kívül, a környéki nyirokcsomókba, a májba vagy a tüdőbe.
Az első tünetek rendszerint a fájdalom és a fogyás. A diagnózis felállításakor a betegek 90%-ánál hasi fájdalom – rendszerint a hátba sugárzó, erős, felhasi fájdalom – és az ideális testsúlyuk legalább 10%-át elérő súlyvesztés alakul ki.
E daganatok megközelítőleg 80%-a a hasnyálmirigy fejében (a nyombélhez és a közös epevezetékhez legközelebb eső részben) keletkezik. Ezért a közös epevezeték elzáródása következtében kialakuló sárgaság típusosán korai tünet. Sárgaságban a sárgás szín nemcsak a bőrön, hanem a szemen (szklera) és más szöveteken is megjelenik. A sárgaság testszerte viszketést okoz.
A hasnyálmirigy testében és farkában (a szerv középső és a nyombéltől legtávolabb eső részében) kialakuló daganatok elzárhatják a lép felől elvezető gyűjtőeret, aminek következtében a lép jelentősen megnagyobbodik, és visszértágulatok (megnagyobbodott, kanyargós, kitágult vénák) jönnek létre a gyomor
A hasnyálmirigy betegségei
509
és a nyelőcső körül. Ha ezek a kitágult vénák megrepednek, különösen a nyelőcsőben, súlyos vérzés jöhet létre.
A korai diagnózis nehéz. Amikor a hasnyálmirigy adenokarcinóma gyanúja felmerül, a leggyakrabban alkalmazott diagnosztikai vizsgálat az ultrahang, a CT, és az endoszkópos retrográd pankreatográfia, amely a hasnyálmirigy kivezető csövének a szerkezetét ábrázoló röntgenvizsgálat. A diagnózis megerősítésére az orvos szövetmintát vehet a hasnyálmirigyből, mikroszkópos vizsgálatra. A biopsziás mintavételhez ultrahang vagy CT irányítása mellett tűt szúrnak a bőrön keresztül a hasnyálmirigybe. Mintát vehetnek még a májból is, a rák tovateljedésének megállapítása céljából. Ha az orvosban erős a gyanú a hasnyálmirigyrákra, de ezek a vizsgálatok nem mutatnak eltérést, a hasnyálmirigyet műtéttel tárják fel.
A prognózis igen rossz. A hasnyálmirigy ade- nokarcinómás betegeknek kevesebb, mint 2%-a él még 5 évvel a diagnózis felállítása után. Ha a betegség még nem terjedt tovább, az egyetlen remény a gyógyulásra a műtét. Ennek során a hasnyálmirigyet önmagában, vagy a nyombéllel együtt távolítják el. Még ilyen beavatkozás után is csak a betegek 10%-a él 5 évnél tovább, függetlenül a további kezelésektől.
Az enyhe fájdalmat szüntetheti az aszpirin vagy a paracetamol. Az erős felhasi fájdalmat csökkentheti az előrehajló testhelyzetben, lehajtott fejjel, felhúzott térdekkel történő ülés, vagy a szájon át szedett kodein vagy morfin.A A súlyos fájdalmakkal küszködök 70-80%-ának a fájdalomingerületet vezető idegekbe adott injekció nyújthat enyhülést. A hasnyálmirigy emésztőenzimeinek a hiánya szájon át adható enzimkészítményekkel pótolható. Ha cukorbetegség alakul ki, inzulin adására lehet szükség.
A hasnyálmirigyráknak egy ritka típusa a cisztadenokarcinóma, melynek sokkal jobb a prognózisa, mint az adenokarcinómának. A műtét időpontjában ezeknek a rákos betegségeknek csak 20%-a terjedt szét a szervezetben. Ha a betegség még nem adott távoli áttéteket, és az egész hasnyálmirigyet eltávolít
ják, a betegnek 65% esélye van a legalább 5 éves túlélésre.
Az inzulinóma olyan, ritkán előforduló hasnyálmirigydaganat, amely a vércukorszintet csökkentő hormont (inzulint) termel.
Az inzulinómáknak csak 10%-a rosszindulatú.
Az inzulinóma tünetei az alacsony vércukorszintből adódnak. Ezek akkor jelentkeznek, ha a beteg több órán keresztül nem eszik semmit, leggyakrabban reggel, az egész éjszakai koplalás után. A tünetek változatos pszichiátriai és ideggyógyászati kórképeket utánozhatnak. Ezek közé tartozik a fejfájás, zavartság, látászavarok, izomgyengeség, bizonytalanság és feltűnő személyiségváltozások. Az alacsony vércukorszint eszméletvesztéshez, görcsökhöz és kómához is vezethet. A szorongáshoz vagy a pánikbetegséghez hasonlító tünetek a gyengeség, fáradékonyság, remegés, szívdobogásérzés (palpitáció), verejtékezés, éhségérzet és az idegesség.
Az inzulinóma felismerése nehéz. A betegnek legalább 24, de néha 72 órán át is koplalnia kell, és ezalatt szoros megfigyelés alatt kell tartani, néha kórházban. Ennyi idő után a tünetek rendszerint megjelennek, és vérvizsgálatokat végeznek a vércukor- és az inzulinszint mérésére. A nagyon alacsony vércukor- és magas inzulinszint utal az inzulinómára. Ezt követően az elhelyezkedését kell igen pontosan meghatározni. Képalkotó eljárások – így komputertomográfia (CT) és az ultrahang – használatosak a daganat helyének megállapítására, de néha ehhez műtéti feltárás is szükséges.
Az inzulinóma kezelése a daganat műtéti eltávolítása.
A gasztrinóma olyan hasnyálmirigy-daganat, amelyhatalmas mennyiségben termeli a gasztrin nevű hormont. Ez a gyomrot sav és enzimek előállítására serkenti, ezáltal fekélyek kialakulását idézi elő.
a lásd a 291. oldalt
510
Az emésztőrendszer megbetegedései
Számos betegnél több daganat fejlődik ki a hasnyálmirigyben vagy annak környezetében. Megközelítőleg a daganatok fele rosszindulatú.
Néha a gasztrinóma egy örökletes, több belső elvá- lasztású mirigyet is érintő daganatos megbetegedés (multiplex endokrin neoplázia) részeként alakul ki,A amelyben a daganatok a különböző belső elválasztású mirigyek sejtjeiből erednek, így a hasnyálmirigy inzulint termelő sejtjeiből is.
A gasztrinóma által termelt túlzott mennyiségű gasztrin okozta tüneteket Zollinger-Ellison tünetcsoportnak nevezik. A tünetcsoport része a gyomorban, a nyombélben vagy a bélrendszerben máshol kialakult pepszin okozta (peptikus) fekélyektőls származó enyhe vagy jelentős hasi fájdalom. A gyomor-bél fal kilyu- kadása, vérzése vagy a bél szűkülete alakulhat ki, melyek az életet is veszélyeztethetik. A gasztrinómás betegek több mint felében azonban a tünetek nem súlyosabbak, mint azokban, akikben egyéb okból alakult ki a peptikus fekély. A betegek 35-40%-ában a hasmenés az első tünet.
Az orvos erre a betegségre gondol, ha a betegnek gyakori vagy többszörös peptikus fekélye van, amely nem reagál a szokásos fekély elleni kezelésre. Ezt követően vérvizsgálattal kimutatható a kórosan magas gasztrinszint. Ezen kívül a gyomomedvből nyert minták – amikhez az orron át a gyomorba vezetett vékony csövön keresztül jutnak – nagyon magas savszintet mutatnak. A daganatok elhelyezkedésének megállapítása nehéz lehet, mert rendszerint kicsik, és többszörösek. Ezért különféle képalkotó vizsgálatokat végeznek, komputertomográfiát (CT), ultrahangot és érfestést (arteriográfiát).
Ha a betegség nem a több belső elválasztású mirigyet is érintő daganatos megbetegedés része, a betegek 20%-a műtéttel gyógyítható. A műtét előtt, akárcsak a többi betegnél, a szokásos fekélyellenes gyógyszerek, pl. a cimetidin, a ranitidin és a famotidin, enyhíthetik a panaszokat. Ha e szerek nem használnak, az omeprazol (ami a savelválasztást más módon csökkenti) lehet ha-
▲ lásd a 726. oldalt
■ lásd a 496. oldalt
★ lásd a 717. oldalt
tékony. Amennyiben ezek a kezelések csődöt mondanak, a gyomor műtéti eltávolítása (teljes gyomoreltávolítás) válhat szükségessé. Ezzel a műtéttel nem távo- lítják el a daganatot, de a gasztrin nem hat többé a gyomorra, így a tünetek megszűnnek. A gyomor eltávolítása esetén naponta kalcium és havonta B ^-vitamin-pótlásra van szükség.
Ha a rosszindulatú daganat szétterjedt a test más részeire, rákellenes gyógyszerek (kemoterápia) csökkenthetik a daganatos sejtek számát és a vér gasztrin- szintjét. De ez a kezelés nem gyógyítja meg a rákot, ami végül halált okoz.
A glukagonóma olyan daganat, amely a glukagon nevű hormont termeli. Ez emeli a vércukorszintet és jellegzetes bőrkiütést okoz.
E daganatoknak közel 80%-a rákos eredetű. Azonban lassan nőnek, és sok beteg a kórkép felismerése után 15 évvel vagy még később is él. Az átlagos életkor a tünetek jelentkezésekor 50 év. A glukagonóma 80%-ban nőkben fordul elő.
A glukagon magas szintje a cukorbetegség (diabétesz mellitusz)* tüneteit okozza. Gyakori, hogy a beteg fogy. A vérvizsgálat vérszegénységet és a vérzsírok alacsony szintjét fedheti fel, de a betegek 90%-ánál a legjellegzetesebb sajátosság egy pikkelyesen hámló vöröses-barnás bőrkiütés (elhalással járó, vándorló bőrpír – eritéma migránsz nekrolitika), ami a lágyéknál kezdődik, és a farpofákra, az alkarokra, és a lábszárakra vándorol. A nyelv sima, fényes, világos narancsvörös színű. A szájzug kirepedezhet.
A diagnózis a vér emelkedett glukagonszintjének felismerésével állítható fel. A daganat helye érfestéssel és műtéti feltárással határozható meg.
Ideális esetben, a daganatot műtéttel eltávolítva, minden tünet megszűnik. Azonban, ha az eltávolítás nem lehetséges, vagy a daganat már áttéteket adott, daganatellenes szerek csökkenthetik a glukagon szintjét, és enyhíthetik a tüneteket. Az oktreotid nevű gyógyszer csökkenti a glukagonszintet, eltüntetheti a bőrjelenségeket, javíthatja az étvágyat, elősegítve a súlynövekedést. Az oktreotid azonban még tovább emeli a vércukorszintet. A bőrkiütésekre cink kenőcs használható. A kiütések néha vénásan adott aminosavakkal és zsírsavakkal kezelhetők.
511
Az emésztési zavar pontatlan kifejezés, amit mindenki másként értelmez. Itt az emésztőrendszeri problémák sokaságára alkalmazzuk, beleértve a diszpep- sziát, a hányingert és a hányást, a regurgitációt, a gombócérzést a torokban és a kellemetlen szájszagot (halitózis).
A diszpepszia egy felhasi vagy mellkasi fájdalom, illetve kellemetlen érzés, amit gázosság, teltségérzés, valamint gyötrő vagy égő fájdalom jellemez.
A diszpepsziának sok oka van. Néha komoly betegség áll a hátterében, mint a gyomor- vagy nyombélfe- kély, a gyomorhurut (gasztritisz) és a gyomorrák. A szorongás is járhat diszpepsziával – feltehetőleg azért, mert az ideges ember nagyokat sóhajt, levegő után kapkod és lenyeli azt, ami azután feszíti a gyomrot és a beleket, böfögést és felfúvódást okozva. Ezenkívül a szorongó ember jobban megéli a kellemetlen érzéseket, így már a kisfokú kényelmetlenség is nagyon aggaszthatja.
A Helicobacter pylori^, nevű baktérium a gyomor és a nyombél gyulladását, illetve fekélyét okozhatja, de az, hogy a baktérium fekély nélkül is felelőssé tehető- e az enyhe diszpepsziáért, még nem bizonyított.
A felhasi vagy mellkasi fájdalom – esetleg kellemetlen érzés – böfögéssel és hangos bélmozgással (bélkor- gás) jár. Némelyeknél az étkezés fokozza a fájdalmat, másoknál éppen ez enyhíti a panaszokat. A további tünetek a rossz étvágy, a hányinger, a székrekedés vagy hasmenés és a gyakoribb széltávozás.
A diszpepsziás beteget gyakran laboratóriumi vizsgálatok végzése nélkül kezelik. Amennyiben történik ilyen vizsgálat, az az esetek közel 50%-ában nem mutat semmiféle eltérést. Még ha találnak is valamilyen rendellenességet, az gyakran nem magyarázza az ösz- szes panaszt.
Mivel a diszpepszia súlyos betegségnek korai figyelmeztető jele lehet, bizonyos esetekben mégis sor kerül vizsgálatokra. így például akkor, ha a tünetek néhány hétnél tovább tartanak, a kezelés hatástalan, vagy amikor fogyás, esetleg egyéb szokatlan tünetek is társulnak a diszpepsziához. A laboratóriumi vizsgálatok
A diszpepszia gyakori okai
- Levegő nyelés (aerofágia)
- A gyomorsav visszafolyása (reflux)
- Gyomorhurut (gasztritisz)
- Gyomor- vagy nyombélfekély
- Gyomorrák
- Epehólyag gyulladás (kolecisztitisz)
- Tejcukor érzékenység (a tej és tejtermékek emésztési zavara)
- A bélmozgás zavara (például az irritábilis bél szindróma)
- Szorongás vagy depresszió
közé tartozik általában a teljes vérképvizsgálat és a vér kimutatása a székletből. A nyelőcső, gyomor és vékonybelek báriumtartalmú kontrasztanyaggal történő röntgenvizsgálatát akkor végzik, ha a betegnek nyelészavara van, vagy hány, ha fogy, vagy ha az észlelt fájdalom az étkezés hatására javul vagy éppen romlik. Száloptikás, képalkotásra alkalmas cső (endoszkóp)B használható a nyelőcső, a gyomor vagy a bél belsejének a vizsgálatára, valamint a gyomor nyálkahártyájából történő biopszia vételére. A szövetmintát ezután mikroszkóppal vizsgálják a Helicobacter pylori fertő- zöttség kimutatására. Egyéb eljárások, például azok, amelyek a nyelőcső izomzatának összehúzódását vagy a nyelőcsőnek a sav hatására bekövetkező válaszát mérik, néha további segítséget nyújthatnak.
Ha az orvos nem talál alapbetegséget, a tüneteket kezeli. Savkötő vagy H2-blokkoló adásával, például
▲ lásd a 496. oldalt
■ lásd a 485. oldalt
512
Az emésztőrendszer megbetegedései
cimetidinnel, ranitidinnal vagy famotidinnal lehet egy rövid ideig próbálkozni. Ha a gyomor nyálkahártyája Helicobacter pylori-val fertőzött, az orvos rendszerint bizmut-szubszalicilátot és antibiotikumot ír fel, például amoxicillint vagy metronidazolt.
A hányinger kellemetlen hasi érzés, amely gyakran hányással végződik. A hányás a gyomortartalom erőltetett kiürítése a szájon keresztül.
A hányingert és a hányást az agyban elhelyezkedő hányásközpont aktiválódása idézi elő. A hányás az egyik legdrámaibb módja annak, ahogy a szervezet megszabadul az ártalmas anyagoktól. Okozhatja az elfogyasztott vagy lenyelt izgató vagy mérgező anyag, romlott étel.
Sok embernek hányingere lehet és hányhat a hajó, az autó vagy a repülőgép mozgásától is. Hányás jelentkezhet a terhesség alatt, különösen annak első heteiben, főleg a reggeli órákban, és ez súlyos is lehet. Sok gyógyszer, ideértve a rákellenes (kemoterápiás) szereket és a kábító fájdalomcsillapítókat, mint amilyen a morfium, szintén hányingert és hányást okoz. A bél mechanikus elzáródásai végülis hányáshoz vezet, amint az étel és a folyadék az elzáródás felett visszafordul. Ezenkívül a gyomor, a belek vagy az epehólyag izgalma és gyulladása is okozhat hányást.
Lelki problémák szintén előidézhetnek hányingert és hányást (pszichogén hányás). Az ilyen hányás lehet szándékos – például a kényszeres evő azért hány, hogy fogyjon. De lehet önkéntelen is – feltételes válasz valamilyen előny megszerzése érdekében, például az iskolába menés elkerülésére. A pszichogén hányás eredhet még szorongást előidéző fenyegető vagy visszataszító helyzetektől. Néhány esetben a hányást kiváltó pszichológiai tényezők a személy kulturális hátterétől függnek. Az amerikaiak többsége például a csokoládémázzal bevont hangya elfogyasztását feltehetőleg visszataszítónak találná, míg a világ egyes részein ezt csemegének tartják. A hányás kifejezhet ellenségeskedést, például amikor a gyermek dühroham
▲ lásd az 545. oldalt
■ lásd a 491. oldalt
miatt hány. De eredhet erős lelki válságból is. A gyermeket akaró nő például hányhat a méhe műtéti eltávolításának (hiszterektómia) évfordulóján vagy a hozzá közeli napokban.
A hányinger, az öklendezés és a nagyfokú nyáladzás gyakran közvetlenül a hányás előtt jelentkezik. Bár a beteg hányás közben általában rosszul érzi magát, azt gyakran megkönnyebbülés követi.
Az ok tisztázása során az orvos első kérdései a kísérő tünetekre vonatkoznak. Ezt követően néhány egyszerű vizsgálatot végezhet, mint amilyen a teljes vérkép és vizelet elemzés, majd további bonyolult vérvizsgálatokat, valamint az epehólyag, a hasnyálmirigy, a gyomor és a bélrendszer röntgen és ultrahang vizsgálatait kérheti.
Ha a hányásnak szervi okát találják, azt kezelik. Lelki eredetű probléma esetén a kezelés lehet egyszerű megnyugtatás vagy gyógyszeres terápia. Rendszeres foglalkozásokra lehet szükség a bonyolult probléma megoldására. A hányinger megszüntetésére az orvos hányáscsillapító gyógyszereket írhat fel.
A regurgitáció az ételnek a nyelőcsőből vagy a gyomorból hányinger vagy a hasizom erőltetett összehúzódása nélkül történő visszakerülése.
A regurgitációt (visszafolyást) gyakran a gyomorsav gyomorból való visszaáramlása (savas reflux) okoz- za.B Regurgi-tációt válthat ki továbbá a nyelőcső szűkülete (striktura) vagy elzáródása. Ennek különböző okai lehetnek, beleértve a nyelőcsőrákot is. A nyelőcső, valamint annak a gyomor felé eső végén lévő záróizom beidegzési zavara is ezt eredményezheti.
A szervi eltérés nélkül kialakult regurgitációt ké- rődzésnek (rumináció) nevezik. Ez a regurgitáció gyakori a csecsemőknél (ún. bukás), de sokkal ritkább a felnőtteknél. A felnőttkori rumináció leggyakrabban érzelmi problémákra vezethető vissza, különösen a feszültséggel teli időszakok alatt.
A gyomorból visszafolyó savat savanyú vagy kesernyés ízű anyagként érezni. Szűkült vagy elzáródott nyelőcső esetén nyákos, íztelen folyadék vagy emésztetlen étel regurgitál.
Emésztési zavarok
513
Rumináció során kis mennyiségű étel kerül vissza a gyomorból, rendszerint 15-30 perccel az étkezés után. A beteg ezt általában újra megrágja, majd ismét lenyeli. Az állapotot nem kíséri se hányinger, se fájdalom, sem pedig nyelészavar.
Az orvos először a regurgitáció lehetséges szervi okát keresi. A savas reflux röntgenvizsgálatokkal, a nyelőcső nyomásviszonyainak és kémhatásának a mérésével és más vizsgálatokkal igazolható. A nyelőcső szűkületének vagy elzáródásának felismerésére röntgen- vagy endoszkópos vizsgálat szükséges (száloptikás, képalkotásra alkalmas, cső alakú eszközzel).A
A nyelőcső szűkületének vagy elzáródásának a kezelése a kiváltó októl függi Ha nincs szervi eltérés, metoklopramid vagy cizaprid adásával a nyelőcső izomzata esetenként normális összehúzódásra serkenthető. Relaxáció vagy biofeedback kezelés nyújthat még segítséget.
A gombócérzés (korábban glóbusz hiszterikusznak nevezték) olyan, mintha duzzanat lenne a torokban, pedig nincs.
Az érzés a nyelőcső izomzatúnak kóros működéséből vagy érzékenységéből eredhet. Előfordulhat még gyakori nyelés és a torok szorongás okozta kiszáradása, valamint más erős érzelmek vagy szapora légvétel esetén.
A gombócérzés miatt a beteg kerülheti az étkezéseket. Pedig az állapot (ami hasonlít ahhoz a normális érzelmi reakcióhoz, amely a bánat, szorongás, harag, büszkeség vagy boldogság alkalmával tölti el az embert) evés, ivás vagy sírás hatására gyakran megszűnik.
A kiváltó ok meghatározása érdekében az orvos kérdéseket tesz fel, és vizsgálatokat végez. Teljes vérképvizsgálatot, mellkasröntgent, a nyelőcső báriumos röntgenvizsgálatát (nyelési röntgen) és nyelőcső nyomásmérést* rendelhet el. Ha a tünetek típusosak és szervi eltérés nem található, valamint a szociális vagy pszichés feszültség nyilvánvaló, az orvos a gombócérzés diagnózisát állítja fel.
Már a beteg megnyugtatása, hogy nincs komoly szervi baja, enyhítheti a tüneteket. Az állapotnak nincs speciális gyógyszeres kezelése, de a szorongást vagy a depressziót oldó szerek segíthetnek. Ha az állapotot szorongás, depresszió vagy egyéb pszicho-szociális probléma okozza, akkor ez speciális kezelést tesz szük
ségessé, és pszichiáter vagy pszichológus segítségét igényelheti.
A halitózis a bűzös lehelet.
Ezt rendszerint bizonyos ételek vagy anyagok elfogyasztása vagy belégzése, fog- vagy fogínybetegség, esetleg a szájüregben lévő ételmaradék erjedése okozza. Az egész szervezetet érintő kórképek tünete is lehet, mint amilyen a májbetegség, a kezeletlen cukorbaj, a tüdő vagy a szájüreg betegsége.
A szájszagot általában nem bélrendszeri megbetegedés okozza. Ugyanis a nyelőcső és a gyomor között lévő záróizom (a nyelőcső alsó záróizma) a nyelés kivételével zárt állapotban van, így a gyomorból vagy a bél távolabbi részéből a szag nem tud feljutni. Azonban a nyelőcső vagy a gyomor daganata esetén kellemetlen szagú folyadék vagy gáz kerülhet vissza a szájüregbe.
A pszichogén szájszag azt jelenti, hogy valaki azt hiszi, kellemetlen a lehelete, pedig valójában nem az. A probléma olyan egyéneknél alakulhat ki, akik hajlamosak eltúlozni a normális testi érzeteket. Ezt néha súlyos elmezavar is okozhatja, például a tudathasadás (skizofrénia). A beteg az őt elárasztó rögeszmés gondolatok hatására piszkosnak érezheti magát. A téveszmés (paranoid) betegnek az lehet az érzékcsalódása, hogy a szervei rothadnak. Mindkettő hiheti azt, hogy bűzös a lehelete.
A fizikai okok kezelhetők vagy megszüntethetek. A beteg például hagyja abba a fokhagyma fogyasztását, vagy javítani kell a fogápolási szokásain. Sok szájvíz és spray kapható. Az egyik legjobb hatóanyaguk a klorofill. Egy másik lehetőség a szagokat megkötő orvosi szén alkalmazása.
A pszichogén szájszaggal küzdő betegek egy részén az is segíthet, ha az orvos biztositja őket arról, hogy nincs kellemetlen leheletük. Ha a probléma továbbra is fennáll, pszichoterapeuta felkeresése válhat a beteg javára.
▲ lásd a 485. oldalt
■ lásd a 487. oldalt
★ lásd a 484. oldalt
514
![]()
A gyomor- és bélhurut (gasztroenteritisz) kifejezés annak a betegségcsoportnak az elnevezésére szolgál, amit rendszerint valamilyen fertőzés okoz, és étvágytalansággal, hányingerrel, hányással, enyhe vagy súlyos hasmenéssel, görcsökkel és kellemetlen hasi érzéssel jár. Eközben a szervezet sókat, különösen nátriumot és káliumot veszít a testnedvekkel.A Az egészséges felnőtt számára ez mindössze kellemetlenséget okoz, de a só- és vízháztartás egyensúlyának felborulása a nagyon beteg, nagyon fiatal vagy idős ember számára életveszélyes folyadékveszteséggel járhat.
A hasmenéses járványokat a csecsemőkön, gyermekeken és felnőtteken rendszerint olyan kórokozó váltja ki, amelyik étellel vagy ivóvízzel terjed, általában úgy, hogy azok széklettel szennyeződnek. A fertőzések ezenkívül emberről emberre is terjedhetnek, különösen, ha a hasmenéses beteg nem mossa meg alaposan a kezeit a székürítés után. A Salmonella baktérium okozta fertőzést még úgy is megkaphatja az ember, ha megfog egy hüllőt, például egy teknőst vagy gyíkot, és utána a szájába veszi a kezét.
Bizonyos baktériumok méreganyagot termelnek, ami a bélfalban található sejteket só és víz kiválasztására serkenti. Egy ilyen méreganyag tehető felelőssé a vizes hasmenésért, ami pl. a kolera tünete.■ Egy gyakori baktérium, az Escherichia coli (E. coli) is termelhet toxint, ami az utazók hasmenését okozhatja, és néhány, a kórházi újszülött osztályokon kitört hasmenéses járványért is felelőssé tehető.
Néhány baktérium, mint pl. bizonyos E. coli, Campylobacter, Shigella és Salmonella fajok (beleértve a hastífuszt okozó fajtát is), a belet bélelő nyálkahártyát felépítő rétegekbe hatolnak. Apró, vérző feké
▲ lásd a 667. oldalt
■ lásd a 869. oldalt
- lásd a 869. oldalt
• lásd a 897. oldalt
- lásd az 534. oldalt
lyek keletkeznek, és jelentős mennyiségű fehérje-, só- és víztartalmú folyadék vesztését okozzák.* * *
A baktériumokon kívül különféle vírusok, mint a Norwalk- és a coxsackie vírus is gyomor- és bélhurutot idéznek elő. Telente a mérsékelt éghajlati területeken a rotavírusok okozzák a hasmenéses esetek többségét, melyek csecsemőkön és kisgyermekeken olyan súlyosak is lehetnek, hogy kórházi kezelést igényelhetnek. Az enterovírus és adenovírus fertőzések a gyomor- és bélrendszeren kívül érinthetik a tüdőt is.
Bizonyos bélrendszeri élősködők, különösen a Giardia lamblia odatapad a bélnyálkahártyához vagy belefúródik, és hányingert, hányást, hasmenést és általános rossz közérzetet okoz. A kialakult betegség, a giardiasis.* sokkal gyakoribb a hideg éghajlaton, például a Sziklás-hegységben, az Egyesült Államok északi területein és Észak-Európában. Ha a betegség idültté válik, tápanyag-felszívódási zavart okozhat, amit maiabszorpciós szindrómának neveznek.* Egy másik bélparazita, a Cryptosporidium vizes hasmenést idéz elő, amit néha hasi görcsök, hányinger és hányás kísérnek. Az egyébként egészséges embereken a betegség lefolyása általában enyhe, de a védekező rendszer gyengesége esetén a fertőzés súlyos vagy akár végzetes is lehet. Mind a Giardia, mind a Cryptosporidium leggyakrabban fertőzött víz elfogyasztásával kerül a szervezetbe.
Gyomor- és bélhurut kialakulhat a tengerből származó élelmiszerekben, a növényekben – például a gomba vagy a burgonya – és a szennyezett élelmiszerekben található kémiai mérgektől is. Ezen kívül a tejcukor-érzékenység – a tejcukor (laktóz) emésztési és felszívódási zavara – is okozhatja a kórképet. A tünetekről, amik gyakran a tej elfogyasztását követően jelentkeznek, néha tévesen azt feltételezik, hogy tej allergia következményei. A vízzel vagy az étellel együtt véletlenül elfogyasztott nehézfémek, mint az arzén, az ólom, a higany vagy a kadmium hirtelen kezdődő hányingert, hányást és hasmenést okoz. Sok gyógyszer, köztük az antibiotikumok is előidézhetnek görcsös hasi fájdalmat és hasmenést.
A tünetek és azok súlyossága a szervezetbe került kórokozó vagy méreganyag fajtájától és mennyiségétől függenek, de változnak a beteg ellenállóképességétől
Gyomor- és bélhurut
515
függően is. Gyakran hirtelen kezdődnek (néha drámai gyorsasággal); étvágytalanság, hányinger vagy hányás alakul ki. A bél hallható korgása, hasi görcsök és hasmenés jelentkezhet, ami esetleg véres-nyákos is lehet. A bélkacsok fájdalmas feszülése alakulhat ki a bennük lévő gáz miatt. Láz, rossz közérzet, izomfájdalom és teljes kimerültség jelentkezhet.
A súlyos hányás és hasmenés kifejezett vízvesztést és jelentős vérnyomásesést (sokk) okoz. A nagy mennyiségű hányás vagy hasmenés egyaránt komoly káliumveszteséggel járhat, így csökken a vér káliumszintje (hipokalémia). A vér alacsony nátriumszintje (hiponatrémia) szintén kialakulhat, különösen akkor, ha az elveszett folyadék pótlására megivott ital egyáltalán nem, vagy csak kevés sót tartalmaz, mint például a víz vagy a tea. Mindezek az egyensúly eltolódások veszélyesek is lehetnek.
A gyomor- és bélhurut diagnózisa rendszerint már a panaszok alapján nyilvánvaló, de a kiváltó ok gyakran ismeretlen. Néha rövid időn beiül más családtagokon vagy munkatársakon is hasonló tünetek jelentkeznek. Máskor maga a beteg jön rá a betegség okára, azaz a nem kellőképpen megfőzött, megromlott vagy szeny- nyezett ennivalóra, ami lehet például a hűtőből kintfelejtett majonéz vagy a nyers tengeri étel. A közelmúltbéli utazás, különösen bizonyos külföldi országokba, szintén nyomravezető lehet.
Ha a tünetek súlyosak vagy nem szűnnek meg 48 órán belül, fehérvérsejtek, baktériumok, vírusok és élősködők jelenlétét vizsgálják a székletmintában. A hányadék, az étel vagy a vér vizsgálata is segíthet az ok kiderítésében.
Ha a tünetek még néhány nap múlva is fennállnak, a vastagbél kolonoszkóppal (hajlékony, képalkotásra alkalmas, cső alakú eszköz) történő vizsgálata szükséges annak eldöntésére, hogy nem kifekélyesedő vastagbélgyulladás vagy amőbás dizentéria (amőbiázis) áll-e fenn.
Rendszerint a megfelelő folyadékpótlás az egyetlen kezelés, ami gyomor- és bélhurut esetén szükséges. Még annak a betegnek is, aki hány, apró kortyokban innia kell, mert az ital pótolja a folyadékveszteséget, ami viszont segít megszüntetni a hányást. Ha a hányás so- xáig tart vagy a beteg nagyon kiszárad, vénás folyadék- és sóbevitel válik szükségessé. Mivel a gyermekek sokkal hamarabb kiszáradnak, nekik megfelelő só-
és cukortartalmú folyadékot kell adni. A gyógyszertárban kapható bármelyik folyadékpótló oldat megfelelő erre a célra. Az általánosan elterjedt italok azonban, mint a szénsavas üdítők, teák, sport-italok és gyümölcslevek nem megfelelőek a hasmenéses gyermek kezelésére. Ha a hányás súlyos, az orvos injekciót is adhat, vagy kúpot írhat fel.
Ha a tünetek csökkennek, a betegnek fokozatosan adhatók kímélő ételek, például főtt gabonafélék, banán, rizs, almaszósz és kétszersült. Ha a diéta hatására 12-24 órán belül nem szűnik meg a hasmenés, de a székletben nincs vér, ami súlyosabb bakteriális fertőzésre utalna, akkor difenoxiláttal, loperamiddal vagy bizmut-szubszaliciláttal végezhető gyógyszeres kezelés.
Mivel az antibiotikumok hasmenést okozhatnak, és elősegíthetik a velük szemben ellenálló baktériumok elszaporodását, ezért még akkor is ritkán indokolt alkalmazásuk, ha ismert a gyomor- és bélhurutot előidőző baktérium. Antibiotikumot adhatnak azonban, ha a betegséget Campylobacter, Shigella vagy i’ibrio cholerae okozza.
A vérzéses vastagbélgyulladás (hemorrágiás kolitisz) a gyomor- és bélhurutok egyik fajtája, melyben az Escherichia coli (E. coli) nevű baktérium bizonyos típusai fertőzik meg a vastagbelet, és olyan méreganyagot termelnek, ami hirtelen kialakuló vérzéses hasmenést és néha más, súlyos szövődményeket okoz.
Eszak-Amerikában a vérzéses vastagbélgyulladást okozó leggyakoribb E. coli típust E. coli O157:H7-nek nevezik. Ez a fajta az egészséges szarvasmarha beleiben él. A betegséget a nem kellőképpen megfőzött marhahús, vagy a nem pasztőrözött tej elfogyasztása okozza. A betegség ezenkívül emberről emberre is terjedhet, különösen a pelenkázott gyermekek között. A betegség bármilyen életkorban kialakulhat.
Az E. coli által termelt méreganyag károsítja a vastagbél nyálkahártyáját. Ha pedig felszívódik a véráramba, akkor más szervekre, így például a vesékre is hathat.
Hirtelen erős hasi görcsök kezdődnek vizes hasmenéssel, ami típusosán 24 órán belül véressé válik. A beteg testhőmérséklete rendszerint normális, vagy csak kissé magasabb, de időnként 39 °C főié is emelkedhet. A hasmenés rendszerint 1-8 napig tart.
516
Az emésztőrendszer megbetegedései
Az E. coli O157:H7-tel fertőzött betegek körülbelül 5%-ában hemolítikus-urémiás szindróma alakul ki. A tünetek közé tartozik a vörösvértestek szétesése következtében kialakuló vérszegénység (hemolítikus anémia), az alacsony vérlemezke szám (trombocitopénia) és a hirtelen kezdődő veseelégtelenség (urémia). Néhány betegben epilepsziás roham, agyvérzés vagy egyéb idegi, illetve agyi károsodás is kialakul. Ezek a szövődmények rendszerint a betegség második hetében jelentkeznek; kialakulásuk előtt a testhőmérséklet megemelkedhet. A hemolítikus-urémiás szindróma kialakulásának nagyobb a valószínűsége az 5 év alatti gyermekekben és idősekben. Idős korban azonban a vérzéses vastagbélgyulladás még ezek nélkül a szövődmények nélkül is halált okozhat.
Az orvos általában vérzéses vastagbélgyulladásra gyanakszik, ha a beteg véres hasmenést panaszol. A diagnózis felállítása a székletmintákban az E. coli O157.H7 kimutatásával történik. A mintákat a tünetek kezdetétől számított egy héten belül kell levenni. További vizsgálatokat, például kolonoszkópiát (a vastagbél vizsgálata egy hajlékony, képalkotásra alkalmas cső alakú eszközzeljA akkor végeznek, ha a véres hasmenést vélhetően más betegség okozhatja.
A kezelés legfontosabb része a megfelelő folyadékbevitel az elvesztett folyadék pótlására, és a kímélő diéta. Az antibiotikumok nem szüntetik meg a tüneteket, de elpusztítják a baktériumokat és megelőzik a szövődmények kialakulását. A szövődmények kialakulása esetén intenzív osztályos elhelyezésre és művese-keze- lésre lehet szükség.
Staphylococcus okozta
ételmérgezés
A Staphylococcus okozta ételmérgezés olyan étel elfogyasztásától származik, ami a közönséges staphylococcus baktériumok egy bizonyos típusa által termelt méreganyaggal szennyezett. Ez rendszerint hányást és hasmenést eredményez.
A betegség kialakulásának a kockázata akkor magas, amikor az élelmiszerrel foglalkozók a bőrükön lévő fertőzéssel beszennyezik az ételt. Ha ezt követően az étel szobahőmérsékleten marad, akkor lehetővé válik a kórokozók elszaporodása és a méreganyag terme
▲ lásd a 485. oldalt
lődése. Ajellegzetes fertőzött ételek közé tartozik a tej – sodó, a krémmel töltött cukrászsütemények, a tej, a felvágottak és a hal.
A tünetek általában hirtelen kezdődnek, kifejezett hányingerrel és hányással, a fertőzött étel elfogyasztását követő 2-8 órán belül. A további tünetek lehetnek a hasi görcsök, a hasmenés, néha a fejfájás és a láz. A jelentős folyadék- és sóvesztés gyengeséget és nagyon alacsony vérnyomást (sokk) okozhat. A tünetek rendszerint 12 órán belül elmúlnak és a gyógyulás általában teljes. Esetenként azonban az ételmérgezés végzetes, különösen a nagyon fiatal, az idős, illetve a hosszantartó betegségben legyengült személyek.
Rendszerint a tünetek már önmagukban is elegendőek az orvosnak a diagnózis felállításához. Többnyire mások is, akik ugyanabból az ételből fogyasztottak, hasonlóképpen betegednek meg, így a betegség visszavezethető egyetlen fertőzésforrásra. A diagnózis megerősítésére a laboratóriumnak azonosítania kell a Staphy- lococcust a gyanús ételből. A hányadékból vett mintában mikroszkóppal szintén kimutatható a kórokozó.
Az élelmiszerrel történő gondos bánásmóddal megelőzhető a Staphylococcus okozta ételmérgezés. Staphylococcus okozta bőrfertőzés, például kelés vagy ót- var fennállása esetén nem szabad mások ételével foglalkozni, amíg a fertőzés meg nem gyógyul. A kezelés rendszerint alig több, mint a kellő folyadékbevitel. Ha a tünetek súlyosak, az orvos injekciót adhat, vagy kúpot rendelhet a hányinger csillapítására. Néha olyan jelentős a folyadékvesztés, hogy vénás folyadékpótlásra lehet szükség. A gyors vénás folyadék- és sópótlás gyakran drámai javulást eredményez.
A botulizmus ritka, életveszélyes mérgezés, amit a Clostridium botulinum nevű baktérium által termelt méreganyag okoz.
Ezek a toxinok a legerősebb ismert méreganyagok közé tartoznak; súlyos ideg- és izomkárosodást okoznak. (Mivel az idegek károsodását okozzák, ezért neurotoxinoknak is nevezik őket.) Az orvosok a botu- lizmust élelmiszer eredetű, seb- és csecsemőkori bo- tulizmusra osztják fel. Ahogy az elnevezések is utalnak rá, az élelmiszer eredetű botulizmus a fertőzött étel elfogyasztásától származik, míg a seb botulizmus sebfertőzésből ered. A csecsemőkori botulizmus, ami
Gyomor- és bélhurut
517
szintén szennyezett ételtől kapható, csecsemőkön alakul ki.
A Clostridium botulimim spórákat képző baktérium. Akárcsak a magok, a spórák is képesek éveken keresztül nyugvó állapotban maradni, és nagyon ellenállóak a károsító tényezőkkel szemben. Amikor a feltételek jobbra fordulnak – vagyis nedvesség és tápanyag van jelen és az oxigén hiányzik – a spórák visszaalakulnak szaporodó baktériummá és méreganyagot termelnek. Néhány toxin, amit a Clostridium botulinum állít elő, igen erősen mérgező fehérje, ami ellenáll a bélrendszert védő enzimeknek.
A szennyezett élelmiszer elfogyasztása után a méreganyag a tápcsatornán keresztül bekerül a szervezetbe, és így botulizmust okoz. A botulizmus leggyakoribb forrása a házilag tartósított élelmiszer, bár a kereskedelemben forgalmazott ételek is a betegségek körülbelül 10%-áért tehetők felelőssé. A zöldségfélék, a hal, a gyümölcsök és a fűszerek a leggyakoribb fertőzésforrások. A marhahús, a tejtermékek, a sertéshús, a szárnyasok és más ételek szintén okozhatnak botulizmust.
Seb botulizmus akkor alakul ki, ha a seb fertőződik Clostridium botulinum-mal. A seb belsejében a baktérium méreganyagot termel, ami felszívódva bekerül a véráramba, és tüneteket okoz.
A csecsemőkori botulizmus leggyakrabban a 2-3 hónapos gyermekeken jelentkezik. Az élelmiszer eredetű botulizmustól eltérően a csecsemőkori botulizmust nem a korábban termelődött és elfogyasztott méreganyag okozza. Ezt a spórákat tartalmazó étel elfogyasztása eredményezi. Ezt követően a spórák a csecsemő belében indulnak fejlődésnek és termelik a méreganyagot. A kiváltó ok legtöbbször ismeretlen marad, bár néhány eset összefüggésbe hozható a méz fogyasztással. A Clostridium botulinum közönségesen is előfordul a környezetünkben, és sok fertőzés eredhet kis mennyiségű por vagy föld lenyeléséből is.
A tünetek hirtelen kezdődnek, rendszerint 18-36 órával a méreganyagnak a szervezetbe kerülését követően, bár jelentkezhetnek akár már 4 órával, vagy csak 8 nappal a toxin bejutása után. Minél több méreg kerül a szervezetbe, a betegség annál gyorsabban alakul ki. Általában akkor a legsúlyosabban a kórkép, ha a tünetek a szennyezett étel elfogyasztását követő 24 órán belül jelentkeznek.
Az első jelek közé tartoznak a száj szárazság, a kettős látás, a csüngő szemhéj (alig emelhető), illetve az,
hogy a beteg képtelen a közeli tárgyakra fókuszálni, ezért homályosan látja azokat. A pupillák a szemészeti vizsgálat közben az éles fényre sem szűkülnek össze rendesen, sőt olykor egyáltalán nem képesek összeszűkülni. Néhány betegben hányinger, hányás, gyomorgörcs és hasmenés az első tünet. Másokban egyáltalán nem jelentkeznek gyomor-bélrendszeri tünetek, különösen azokban, akiknek seb botulizmusuk van.
A beteg nehezen beszél és képtelen nyelni. Ez utóbbi az étel félrenyeléséhez és tüdőgyulladáshoz vezethet, a A felső és alsó végtagi, valamint a légző izmok egyre gyengébbekké válnak, ahogy a tünetek fokozatosan lefelé terjednek a testen. Az izmok mozgatását végző idegek károsodnak, míg az érzőműködés megmarad. A súlyos állapot ellenére a tudat rendszerint tiszta marad.
A csecsemőkori botulizmusban a kisdedek körülbelül kétharmadában az első tünet a székrekedés. Ezt követően az idegek és izmok bénulása következik be, ami a fejen és az arcon kezdődik, és végül is eléri a felső és alsó végtagokat, valamint a légzőizmokat. Az idegek károsodása az egyik testfélen súlyosabb lehet, mint a másikon. A tünetek az enyhe levertségtől és megnyúlt etetési időtartamtól egészen a súlyos izomtónus vesztésig és légzési képtelenségig terjedhetnek.
Az élelmiszer eredetű botulizmusban a jellegzetes ideg- és izomműködési zavar vezetheti rá az orvost a diagnózisra. A tünetekről azonban gyakran tévesen úgy vélik, hogy a szintén bénulással járó, sokkal hétköznapibb betegség, az agyvérzés okozza azokat. A betegség felismerésére a feltételezhető forrásként szolgáló étel nyújthat további segítséget. Ha a botulizmus két vagy több olyan betegben alakul ki, akik ugyanott, ugyanabból az ételből fogyasztottak, a kórisme felállítása már könnyebb. A diagnózist végül a méreganyagot a beteg véréből kimutató laboratóriumi vizsgálat erősíti meg, vagy a székletmintából kitenyészett baktérium. A toxin kimutatható még a gyanús ételből is. Az izmok elektromos tevékenységét elemző vizsgálat (elektromiográfia)B a legtöbb – bár nem az összes – botulizmusos esetben kóros izom-összehúzódásokat mutat az elektromos árammal történő izomingerlést követően.
A lásd a 200. oldalt
■ lásd a 287. oldalt
518
Az emésztőrendszer megbetegedései
A seb botulizmus bizonyítéka az, ha a méreganyag kimutatható a vérből, vagy a sebből vett szövetmintából a kórokozó kitenyészthető.
A csecsemőkori botulizmus diagnózisa a csecsemő székletmintájában a toxin vagy a kórokozó kimutatásán alapszik.
A spórák igen ellenállóak a hővel szemben, és még azt is túlélhetik, ha több órán keresztül forralják őket. A méreganyag azonban ennek ellenére magas hőmérsékleten szétroncsolható, ezért az ételt fél órán keresztül 80 °C-on főzve az étel okozta botulizmus megelőzhető. Az ételeknek közvetlenül az elfogyasztásuk előtt történő megfőzésével majdnem minden esetben megelőzhető a betegség. Azonban a nem kellőképpen megfőzött étel okozhat botulizmust, ha elkészítés után tárolják. Még 3 °C-on, a hűtőszekrények szokásos alacsony hőmérsékletén is képes a baktérium valamennyi méreganyag termelésére.
A szakszerű házi és üzemi tartósítás és a házilag tartósított ételek tálalás előtti megfelelő hőkezelése elengedhetetlen. Ha a konzerv a romlásnak akárcsak a legcsekélyebb jelét is mutatja, mivel akár halált is okozhat, ki kell dobni. Akkor is azonnal ezt kell tenni, ha a konzervdoboz felpuffadt vagy kilyukadt. Az egy évnél fiatalabb csecsemőnek nem volna szabad mézet adni, mert spórák lehetnek benne.
A tápcsatornán, a légutakon, a kötőhártyán vagy bőrsérülésen keresztül a szervezetbe került parányi mennyiségű méreganyag is súlyos betegséget képes okozni. Ezért bármilyen esetlegesen szennyezett ételtől nagy körültekintéssel kell megszabadulni. Amennyire csak lehetséges, kerülni kell a bőrrel való érintkezését, majd az étel kidobása után azonnal kezet kell mosni.
A botulizmusban megbetegedett embert azonnal kórházba kell szállítani. A kezeléssel gyakran nem lehet megvárni a laboratóriumi vizsgálatok eredményeit, bár azokat mindenképpen elvégzik a diagnózis megerősítése érdekében. Az orvos, hogy elősegítse a fel nem szívódott méreganyag kiürülését a szervezetből, hánytatást és gyomormosást végezhet. Hashajtót adhat a bélműködés sebességének fokozására, a béltartalom mielőbbi kiürülése érdekében.
A botulizmus legnagyobb veszélye a légzési zavar. Az életjelenségeket (pulzus, légzésszám, vérnyomás és testhőmérséklet) folyamatosan figyelni kell. Ha légzési probléma kezdődik, a beteget intenzív osztályra kell helyezni, és átmenetileg lélegeztető gépre kell kapcsolni. Az intenzív ápolás a botulizmus halálozását az év
század elején észlelt 70%-ról napjainkra 10% alá csökkentette. Vénán keresztül történő táplálásra is szükség lehet.
A botulizmusban adott ellenméreg nem képes a károsodások visszafordítására, de lassíthatja vagy megállíthatja a további testi és szellemi romlást, így a szervezet hónapok alatt képes magától is meggyógyulni. Az ellenmérget (antitoxint) a diagnózis felállítása után azonnal be kell adni, de leginkább akkor várható tőle segítség, ha a tünetek kialakulását követő 72 órán belül megkapja a beteg. Jelenleg csecsemőkori botulizmusban még nem javasolt az antitoxin, de hatásosságát már ebben a betegségben is vizsgálják.
Clostrídium perfringens
okozta ételmérgezés
A gyomor- és bélhurutnak ezt a fajtáját a Clostridi- um perfringens nevű baktérium által termelt méreganyaggal szennyezett étel elfogyasztása okozza. A baktérium némelyik törzse enyhe vagy mérsékelt tünetekkel járó betegséget okoz, ami kezelés nélkül is javul. Más típusai súlyos, gyakran halálos kimenetelű gyo- mor-bélhurutot okoznak. A toxinok egy részét a főzés nem roncsolja el, másokat viszont igen. Általában a szennyeződött hús tehető felelőssé a Clostrídium perfringens okozta ételmérgezések kialakulásáért.
A gyomor-bélhurut rendszerint enyhe, habár súlyos betegség is kialakulhat, hasi fájdalommal, bélgázok okozta haspuffadással, súlyos hasmenéssel, kiszáradással és sokkal. Az orvos általában akkor gyanakszik erre a kórképre, amikor helyi járvány tör ki. Ezt a szennyezett ételből a Clostrídium perfringens kimutatása erősíti meg.
A betegnek folyadékpótlásra és pihenésre van szüksége. Súlyos esetekben a penicillin jó hatású lehet. Ha a betegség a vékonybél egy részét elroncsolja, akkor annak sebészi eltávolítására lehet szükség.
Az utazók hasmenése – amit bélinfluenzának is neveznek-olyan állapot, melyet hasmenés, hányinger és hányás jellemez, és amely utazók között mindennapos.
Az utazók hasmenését okozó organizmusok leginkább az Escherichia coli fajtái, amelyek bizonyos méreganyagokat termelnek, valamint néhány vírus, mint amilyen a Norwalk-vírus.
Gyomor- és bélhurut
519
Hányinger, hányás, bélkorgás és hasmenés alakulhat ki bármilyen kombinációban és súlyossági fokozatban. A hányás, a fejfájás és az izomfájdalom különösen gyakori a Norwalk-vírus okozta fertőzés esetén. Az esetek többsége enyhe lefolyású, és kezelés nélkül is elmúlik. Vizsgálatokra ritkán van szükség.
A turisták részesítsék előnyben azokat az éttermeket, amelyek biztonságosak, jó hírnévnek örvendenek, és ne vegyenek olyan ételt, illetve üdítőt, amit utcai árus kínál. Minden ételt meg kell főzni, a gyümölcsöket pedig meg kell hámozni. Csak szénsavas üdítőt vagy olyan italt fogyasszanak, amit forralt vízzel készítettek. Jobb kerülni a nyers zöldségféléket tartalmazó salátákat, valamint a jégkockákat. A fogmosóvizet is célszerű forralni vagy fertőtleníteni, továbbá még a cigarettára gyújtás előtt is fertőtleníteni kell a kezet. Némi védelmet nyújthat a bizmut-szubszalicilát szedése. A megelőzésre szedett antibiotikumok haszna kérdéses, de mégis ajánlatos lehet azok számára, akik különösen fogékonyak az utazók hasmenésére. Ilyenek azok az egyének, akiknek valamilyen okból sérült az immunrendszere.
A kezelés bőséges folyadékfogyasztásból és kímélő diétából áll. Enyhe hasmenés esetén antibiotikum szedése nem ajánlott, hacsak a betegnek nincs láza vagy véres széklete. Ezek a gyógyszerek ugyanis ártalmasak lehetnek, mert a székletben normálisan is megtalálható baktériumokat szintén elpusztíthatják, lehetővé téve ezzel a gyógyszernek ellenálló egyéb kórokozók elszaporodását.
Kémiai anyag okozta
ételmérgezés
A kémiai anyag okozta ételmérgezés a mérget tartalmazó növények vagy állatok elfogyasztásából eredhet.
A gombamérgezést különböző mérgező gombafajok elfogyasztása okozhatja. A mérgezés lehetősége még egyazon fajon belül is különböző lehet a gomba fejlődésének különböző időpontjaiban, illetve függ az elkészítéstől is. A több susulyka (Inocybe) és néhány tölcsérgomba (Clitocybe) faj által okozott mérgezésben a veszélyes anyag a muszkarin. Az étkezést követően néhány perccel, de két órán belül feltétlenül jelentkező tünetek: fokozott könnyezés, nyálfolyás, pupilla szűkület, verejtékezés, hányás, gyomorgörcs, hasmenés, szédülés, zavartság, kóma és esetenként görcsök. Megfele
lő kezelés mellett a beteg rendszerint 24 órán belül helyrejön, bár halál is bekövetkezhet néhány órán belül.
A gyilkos galóca (Amanita phalloides) és a rokon gombafajok elfogyasztása által okozott phalloidinmér- gezés tünetei 6-24 órán belül jelentkeznek. A muszka- rinmérgezéshez hasonló emésztőrendszeri tünetek alakulnak ki, és a vesekárosodás következtében a vizeletkiválasztás csökken vagy teljesen leállhat. A sárgaság a máj károsodása miatt gyakori, és a 2.-3. napon jelenik meg. Néha a tünetek maguktól megszűnnek, de a phalloidinmérgezésben szenvedők közel fele az 5.-8. napon meghal.
A növényi és cserjemérgezés sok vadon élő és kerti növény, valamint cserje levelének vagy termésének elfogyasztásából származik. A solanin tartalmú lomb, hajtás vagy föld alatti gyökér enyhe hányingert, hányást, hasmenést és gyengeséget okoz. A fava bab (lóbab) a vörösvértestek szétesését (favizmus) okozhatja a genetikailag hajlamos egyénekben. Ergot-alka- loid mérgezést a Claviceps purpurea nevű gomba által fertőzött gabona okozhat. A Koenig-fa gyümölcse a hányással járó Jamaica-betegséget idézi elő.
Tengeri-étel mérgezést okozhatnak szálkás halak és kagylók. A tengeri halak okozta mérgezést a három méreganyag, a ciguatera, a tetraodon vagy a hisztamin egyike idézi elő. Ciguatera-mérgezéshez vezethet Florida, a Nyugat-Indiai vagy a Csendes-óceán trópusi zátonyairól származó több mint 400 féle halfaj bármelyikének elfogyasztása. A méreganyagot bizonyos dino- flagelláták termelik, amik mikroszkopikus méretű tengeri élőlények, melyekkel a halak táplálkoznak. A toxin ezután felhalmozódik a húsukban. A nagyobb és az idősebb halakban több méreg van, mint a fiatalab- bakban és a kisebbekben. A hal ízén ez nem érezhető. A jelenlegi feldolgozási folyamatok nem roncsolják szét a mérget. A tünetek a hal elfogyasztását követően 2-8 órával jelentkeznek. Hasi görcsök, hányinger, hányás 6-17 órán át tartanak. A későbbi tünetek közé tartozhat a viszketés, a zsibbadás, a fejfájás, az izomfájdalom, a hőérzékelés zavara és az arcfájdalom. Hónapokkal később a szokatlan érzések csökkenhetnek.
A leginkább a Japánt körülvevő tengerekben honos gömbhal által okozott tetraodonmérgezés tünetei hasonlóak a ciguatera-mérgezéséhez. A légzőizmok bénulása következtében halál is bekövetkezhet.
A makréla, a tonhal és a kék delfin (mahimahi) hisz- taminmérgezést okozhat, ha a hal szövetei a kifogása után bomlásnak indulnak, mert ekkor nagy mennyiségű hisztamin képződik bennük. Elfogyasztásukkor a hisztamin azonnal kialakuló arcpírt okoz. Ezenkívül hányin-
520
Az emésztőrendszer megbetegedései
Kínai étterem szindróma
Amit általában kínai étterem szindrómának neveznek, az nem kémiai anyag okozta ételmérgezés. Sokkal inkább egy túlérzékenységi reakció a mononátrium glutamáttal (MSG) szemben, amely a kínai konyha által gyakran használt izjavitó. Arra fogékony egyénben a mononátrium glutamát arcfeszülést, mellkasi fájdalmat és testszerte égő érzést okozhat. Egyénenként jelentős mértékben változhat, hogy mekkora mennyiség vált ki panaszokat.
ger, hányás, gyomorfájdalom és csalánkiütés (urtikária) léphet fel néhány perccel a hal elfogyasztását követően. A tünetek rendszerint 24 órán belül megszűnnek.
Júniustól októberig, különösen a Csendes-óceán és New England partjainál a kagylók, mint az étkezési kagyló, az osztriga táplálkozhat bizonyos mérget tartalmazó dinoflagellátákkal. Ezek egyes időszakokban olyan nagy számban találhatók az óceánban, hogy a víz vörös színárnyalatú lesz, amit vörös áradatnak neveznek. Olyan méreganyagot termelnek, ami az idegeket támadja meg (ezeket a méreganyagokat nevezik neuro- toxinoknak). A méreg, ami a bénulással járó kagylómérgezést idézi elő, még főzés után is kimutatható az ételben. Az első tünet a száj körüli zsibbadás, 5-30 perccel az étkezést követően jelentkezik. Hányinger, hányás és görcsös hasi fájdalom követi. A betegek 25%-ában a következő néhány órában izomgyengeség alakul ki. Időnként a karok és lábak gyengesége bénulásig fokozódhat. Néha a légzőizmok gyengesége olyan súlyos lehet, hogy az halálhoz vezet.
Szennyeződés okozta mérgezés jöhet létre a mo- satlanul elfogyasztott gyümölcsöktől és zöldségféléktől, melyeket arzénnal, ólommal vagy szerves rovarirtókkal permeteztek. Ólom bevonatú kerámiákban tárolt savas folyadékok vagy kadmium borítású tartályokban tárolt ételek is mérgezéshez vezetnek. A
▲ lásd az 1358. oldalt
Hacsak nem tapasztalható heves hányás vagy hasmenés, illetve ha a tünetek nem alakultak ki az étel elfogyasztását követő néhány órán belül, gyomormosással meg kell kísérelni a méreg eltávolítását a szervezetből. Az ipecacuana szirup használható hánytatásra, míg a belek kiürítésére hashajtó adható. Ha a hányinger és a hányás folytatódik, a vízvesztés és a sav-bázis egyensúly helyreállítása érdekében, sókat és dextrózt tartalmazó folyadék vénás infúziója szükséges. Erős gyomorgörcsök esetén fájdalomcsillapításra, esetenként pedig lélegeztetésre és intenzív ápolásra lehet szükség.
Ismeretlen gomba elfogyasztása után jelentkező rosszullét esetén a beteget azonnal meg kell hánytatni, és a hányadékot laboratóriumi vizsgálat céljára félre kell tenni, mert a különböző fajoktól származó mérgezéseket másként kell kezelni. A muszkarin típusú gombamérgezésben atropint kell adni. Phalloidinmérgezés- ben szénhidrátdús diéta, valamint vénás dextróz és konyhasó bevitel állíthatja helyre az alacsony vércu- korszintet (hipoglikémia), ami a jelentős májkárosodás miatt alakult ki. A mannitol nevű gyógyszert vénásan adva a súlyos ciguatera-mérgezés kezelésére alkalmazzák. A hisztamingátlók (antihisztaminok) hatásosak lehetnek a halhús okozta hisztaminmérgezés tüneteinek enyhítésére.
A hányinger, hányás és hasmenés sok gyógyszernek mindennapos mellékhatása. Gyakran okoznak ilyen panaszt a fő alkotó elemként magnéziumot tartalmazó savkötők, az antibiotikumok, a daganatellenes szerek, a kolchicin (köszvényre), a digitálisz (általában szívelégtelenségben adják) és a hashajtók. Ez utóbbiak mértéktelen szedése gyengeséghez, hányáshoz, hasmenéshez, sóvesztéshez és egyéb zavarokhoz vezethet.
Nehéz lehet annak a felismerése, hogy a gyomor- bélhurutot gyógyszer okozza-e. Enyhe esetekben az orvos beszünteti, majd később ismét elrendeli a gyógyszer szedését. Ha a tünetek a gyógyszerszedés szünetében elmúlnak, majd az orvosság visszaadásakor ismét elkezdődnek, akkor az lehet a gyomor- és bélpanaszok kiváltó oka. A gyomor-bélhurut súlyos eseteiben az orvos arra utasíthatja a beteget, hogy hagyja abba a szer szedését, és soha többet ne vegyen be belőle.
521
A bélrendszer működése nemcsak az egyes emberekben eltérő, de különböző időpontokban ugyanabban az emberben is nagymértékben változik. A táplálkozás, az idegállapot, a gyógyszerek, a betegségek, de még a társadalmi és kulturális szokások is befolyásolják. A nyugati társadalmak többségében a székletürítések száma normálisan heti két-három és napi két-három alkalom között változik. A gyakoriság, a széklet állagának vagy mennyiségének megváltozása, esetleg vér, nyák, genny, vagy nagy mennyiségű zsíros anyag (olaj, zsír) megjelenése a székletben betegségre utalhat.
A székrekedés az az állapot, amikor a székürítés kellemetlenséggel jár, vagy ritka.
Székrekedés esetén a széklet kemény, és kiürítése nehéz; utána olyan érzés maradhat, hogy a végbél nem ürült ki teljesen. A heveny székrekedés kialakulása váratlan és egyértelműen észrevehető. Az idült székrekedés viszont alattomosan kezdődik, és hónapokig vagy évekig fennmaradhat.
A heveny székrekedés oka gyakran nem több, mint a szokásos étrend megváltozása, vagy a fizikai aktivitás csökkenése, például amikor valaki 1-2 napig ágyban marad valamilyen betegség miatt. Sok gyógyszer, például az alumínium-hidroxid (mindennapos a recept nélkül is kapható savkötőkben), a biz- mut-sók, a vas-sók, antikolinerg szerek, a vérnyomáscsökkentők, az altatók és sok nyugtató okozhat székrekedést. A heveny székrekedés komoly betegség (így például a vastagbél elzáródása, vérellátásának csökkenése, és ideg- vagy gerincvelőkárosodás) tünete is lehet.
A csekély fizikai aktivitás és a rostszegény étrend az idült székrekedés mindennapos kiváltó oka. További okai a pajzsmirigy csökkent működése (hipoti- reózis), a vér emelkedett kalciumszintje (hiperkalcé- mia) és a Parkinson-kór. A vastagbél csökkent izomösszehúzódása (inaktív vastagbél) és a székletürítés közben fellépő kellemetlen érzés is ehhez az állapothoz vezethet. Lelki problémák szintén gyakori okai lehetnek mind a heveny, mind az idült székrekedésnek.
Ha betegség okozza a székrekedést, akkor a kiváltó kórképet kell kezelni. Egyébként az állapot legjobban a megfelelő testmozgással, a rostdús étrenddel és esetenként az arra alkalmas gyógyszerrel előzhető meg, illetve kezelhető.
A zöldségfélék, a gyümölcsök és a korpa kiváló étkezési rostforrások. Számos embernek megfelelő, hogy 2-3 teáskanálnyi durvára őrölt korpával vagy rostban gazdag gabonafélével megszórt gyümölcsöt fogyasszanak, naponta 2-3 alkalommal. A jótékony hatás eléréséhez a rostokat bőséges folyadékkal együtt kell fogyasztani.
Hashajtók
Sokan használnak hashajtót a székrekedés enyhítésére. Némelyik hosszú időn át alkalmazva is biztonságos, míg másokat csak alkalmanként szabad szedni. Egyesek a székrekedés megelőzésére, míg mások a kezelésére használatosak.
A széklet mennyiségét növelő anyagok a korpa, a pszillium, a kalcium polikarbofd és a metil-cellulóz. A megnövekedett béltartalom a bél természetes összehúzódásait serkenti, és a tömegesebb széklet lágyabb is, így a kiürítése is könnyebb. Ezek az anyagok lassan és kíméletesen hatnak, és ez a legbiztonságosabb módja a szabályos bélműködés elősegítésének. E szereket először általában kis mennyiségben kell szedni. Az adagot fokozatosan kell emelni a kellő eredmény eléréséig. Melléjük mindig bőségesen kell folyadékot fogyasztani.
A székletlágyítók, mint pl. a dokuzát, a széklet víztartalmát növelik. Ezek valójában a felületi feszültséget csökkentik, lehetővé téve ezzel azt, hogy a víz könnyebben bekerüljön a széklet belsejébe és lazábbá tegye azt. A nagyobb székletmennyiség a vastagbél falának természetes összehúzódó képességét növeli, ami a lazább béltartalom könnyebb kiürítéséhez járul hozzá.
Az ásványi olajok is lágyítják a székletet, és a szervezetből történő távozását is gyorsítják. Azonban az ásványi olajok gátolják a zsíroldékony vitaminok felszívódását. Ezenkívül, ha a beteg legyengült állapotban van, és félrenyeli (aspirálja) az ásványi olajat, súlyos
522
Az emésztőrendszer megbetegedései
tüdőkárosodása alakulhat ki. Ezeken kívül az olajok ki is szivárognak a végbélnyíláson keresztül.
Az ozmotikus szerek nagy mennyiségű vizet szívnak vissza a vastagbélbe, puhítva és lazítva ezzel a székletet. Ez a jelentős folyadékmennyiség szintén tágítja a vastagbél falait, összehúzódásokra ingerelve azt. Ezekben a hashajtókban vagy sók vannak – rendszerint foszfát, magnézium vagy szulfát – vagy rosszul felszívódó cukor, például laktulóz vagy szorbit. Néhány ozmotikus anyag nátriumot tartalmaz. Vesebetegségben vagy szívelégtelenségben azonban ezek vizet tarthatnak vissza a szervezetben, különösen akkor, ha gyakran vagy nagy mennyiségben alkalmazzák. A magnéziumot vagy foszfátot tartalmazó szerek részben felszívódhatnak a véráramba, és veseelégtelenség esetén károsak lehetnek.A Ezek a hashajtók rendszerint 3 órán belül kifejtik hatásukat, és alkalmasabbak a székrekedés kezelésére, mint megelőzésére. Használatosak még a belek kitisztítására a tápcsatorna röntgenvizsgálata és a vastagbél endoszkópos vizsgálata (vastagbéltükrözés, kolonoszkópiaja előtt.
A bélmozgást serkentő hashajtók közvetlenül a vastagbél falát ingerük, annak összehúzódását és a széklet mozgását elősegítve. Ezek a szerek izgató anyagokat tartalmaznak, mint a szenna, a kaszkara, a fenő fiaiéin, a bizakodil vagy a ricinusolaj. Rendszerint közepesen erős bélmozgást okoznak 6-8 órán belül, de gyakran váltanak ki görcsöt is. Kúpban adva általában 15-60 percen belül hatásosak. Tartós alkalmazásuk a vastagbél károsodásához vezethet. Használatukhoz hozzászokás fejlődhet ki, ami a „lusta bél” tünetegyüttes kialakulását eredményezheti. Ez a hashajtóktól való függőséget teremt. Diagnosztikus vizsgálatok előtt gyakran használják e szereket a vastagbél kitisztítására. Ezenkívül a vastagbél mozgását gátló gyógyszerek – például a kábítószerek – által okozott székrekedés megelőzésére és kezelésére is jól alkalmazhatók.
Pszichés székrekedés
Sokan gondolják azt, hogy székrekedésük van, ha nincs minden nap székletük. Mások úgy vélik, hogy akkor van szorulásuk, ha a székletük megjelenése vagy állaga eltér az általuk megszokottól. Azonban nemcsak a mindennapos székürités normális, és a ritkább székelés sem feltétlenül jelez rendellenességet, hacsak nem
A lásd az 593. oldalt
■ lásd a 485. oldalt
★ lásd a 486. oldalt
mutat lényeges eltérést a korábban kialakult székelési szokásokhoz képes. Ugyanez igaz a széklet színére és állagára; hacsak nem következik be lényeges változás ezekben, az illetőnek valószínűleg nincs székrekedése.
A székrekedésről alkotott ilyen tévhitek felesleges kezelésekhez, különösen a bélmozgást serkentő hashajtók, a bélizgató kúpok és beöntések hosszú ideig tartó alkalmazásához vezethetnek. Mindez súlyosan károsíthatja a vastagbelet, „lusta bél” szindrómát okozhat és vastagbél melanózishoz (a vastagbél nyálkahártyájában kialakuló rendellenesség, amit egy festékanyagnak a lerakódása okoz) vezethet.
A pszichés székrekedés diagnózisának felállítása előtt az orvos meggyőződik arról, hogy nem szervi elváltozás okozza-e a szabálytalan bélműködést. Diagnosztikus vizsgálatokra, például a szigmabél vizsgálatára egy hajlékony, képalkotásra alkalmas, cső alakú eszközzel (szigmoidoszkópia), vagy a vastagbél báriu- mos kontrasztanyaggal történő feltöltésére* lehet szükség. Ha nincs szervi eltérés, jobb, ha a beteg elfogadja a kialakult székelési szokást, és nem ragaszkodik egy szabályosabb rendhez.
Vastagbél-renyheség
A vastagbél-renyheségben a vastagbél összehúzódásai gyengülnek, vagy a végbél nem érzékeli a benne lévő székletet, ami idült székrekedéshez vezet.
A vastagbél-renyheség gyakran alakul ki idős korban, legyengült állapotban vagy ágyban fekvő betegben, de jelentkezhet még egyébként egészséges fiatal nőkben is. A vastagbél nem válaszol azokra a serkentő ingerekre, amelyek egyébként kiváltják a bél mozgását. Ilyenek az étkezés, a telt gyomor és vastagbél, és a végbélbe került széklet. A betegségek kezelésére alkalmazott gyógyszerek gyakran maguk okozzák vagy tovább rontják a problémát, különösen a kábítószerek (például a kodein) és az antikolinerg hatású szerek (mint a depresszió kezelésére használt amitriptilin és a hasmenés esetén alkalmazható propantelin). A vastagbél-renyheség néha olyan egyénben alakul ki, aki rendszeresen későbbre halasztja a székletürítést, vagy aki hosszú ideje alkalmaz hashajtót vagy beöntést.
A székrekedés hosszantartó, nap mint nap újra jelentkező probléma. Bár nem feltétlenül, de járhat kellemetlen hasi érzéssel. Az orvos gyakran lágy széklettel kitöltve találja a végbelet, még akkor is, ha a betegnek nincs sürgető székelési ingere, és székletet üríteni csak nehezen tud.
Ebből az állapotból szorulás alakulhat ki, amikor is a vastagbél utolsó szakaszában és a végbélben lévő bélsár megkeményedik, beszárad, és megakadályozza
A belek mozgászavarai
523
a béltartalom többi részének a kiürülését. Ez görcsökhöz, végbéltáji fájdalomhoz és jelentős, de hiábavaló székelési erőfeszítésekhez vezet. Gyakran vizes, nyá- kos anyag folyik el a székletdugó mellett, ami néha azt a hamis látszatot kelti, hogy a betegnek hasmenése van.
Vastagbél-renyheség esetén az orvos néha kúpokat vagy fél-egy decilitemyi beöntéseket ajánl tiszta vízzel, sóval (sós beöntés) vagy olajjal, például olíva olajjal. Széklet beékelődés esetén ezen kívül még hashajtóra, általában ozmotikus hashajtóra is szükség van. A kemény, beszáradt székletet az orvosnak vagy a nővérnek néha kézzel vagy szondával kell eltávolítania.
Vastagbél-renyheség esetén a betegnek mindennap meg kell próbálnia székletet üríteni, lehetőség szerint étkezés után 15—45 perccel, mert az evés serkenti a bélmozgást. A testmozgás gyakran segít.
Fájdalmas székelés
A fájdalmas székelés nehéz székletürités, amit a medence és a végbélnyílás izomműködése feletti ellenőrzés hiánya okoz.
A normális székürítéshez a medencefenék izmainak és a végbélnyílást zárva tartó körkörös izmoknak (záróizom – szfmkter) az ellazulása szükséges. Egyébként a székürítésre tett kísérlet hiábavaló, még jelentős erőlködés esetén is. A fájdalmas székelésben szenvedő beteg érzi, hogy szükségét kellene végeznie, de képtelen azt megtenni. Még a lágy széklet ürítése is problémát okoz.
A következő állapotok képesek megzavarni az izomműködést: a medencefenék izomkoordinációs zavara, az izmok elemyedési képtelensége, vagy paradox módon épp székürítéskor történő összehúzódása (aniz- mus), a végbélnek a hüvely felé történő sérvszerű kiboltosulása (rektokele), a vékonybélnek a végbél felé történő sérvszerü beboltosulása (enterokele), a végbél kifekélyesedése és a végbél előesése. A
A hashajtókkal végzett kezelés általában sikertelen. Jelenleg a medencefenék izomkoordinációs zavarában relaxációs és biofeedback gyakorlatokkal folynak vizsgálatok, melyek – úgy tűnik – több sikerrel kecsegtetnek. Enterokele és nagy hüvelysérv esetén műtét szükséges. Néha olyan súlyos székrekedés alakulhat ki, hogy a székletet az orvosnak vagy a nővérnek kézzel vagy szondával kell eltávolítania.
A hasmenés a székelés gyakoriságának, vagy a széklet mennyiségének és víztartalmának növekedése.
A jelentős, napi 500 g-ot meghaladó mennyiségű széklettel járó hasmenés komoly gondot okoz. Ha valaki naponta jelentős mennyiségű növényi rostot fogyaszt el, a széklet mennyisége meghaladhatja a napi 500 g-ot, de az formált és nem vizes. Normális esetben a széklet 60-90%-a víz. Hasmenés leginkább akkor alakul ki, ha ez az arány meghaladja a 90%-ot.
Ozmotikus hasmenés alakul ki, amikor bizonyos anyagok nem tudnak felszívódni a vérkeringésbe, és bentrekednek a bélben. Ezek hatására túlzott mennyiségű víz marad a székletben, ami hasmenéshez vezet. Bizonyos ételek (mint például néhány gyümölcs és bab) és a hexit, szorbit, valamint a mannit (édesítőszerként használják a diétás ételekben, édességekben és rágógumikban) okozhatnak ozmotikus hasmenést. A lak- táz hiány is ehhez vezethet. A laktáz olyan enzim, amely normális esetben a vékonybélben található, és a tejcukorból (laktóz) glükózt és galaktózt készít, így azok képesek a véráramba felszívódni. Ha a laktáz hiányban szenvedő egyén tejet iszik vagy tejterméket fogyaszt, a laktóz nem bomlik le.B Felhalmozódik a vékonybélben és ozmotikus hasmenést okoz. Az állapot súlyossága az elfogyasztott ozmotikus anyag mennyiségétől függ. A hasmenés röviddel azután megszűnik, ahogy a beteg abbahagyja az illető anyag evését, illetve ivását.
Szekretoros (kiválasztásos) hasmenés alakul ki, amikor a vékony- és a vastagbél sókat (különösen nát- rium-kloridot) és vizet választ ki a székletbe. Bizonyos méreganyagok – például amelyek kolera fertőzésben, vagy más fertőzéses eredetű hasmenésekben termelődnek – okozhatják ezeknek sóknak a kiválasztását. A hasmenés igen jelentős mértékű lehet, kolerában óránként akár több, mint egy liter. Só- és vízkiválasztást okozhatnak még bizonyos hashajtók, mint a ricinusolaj, valamint az epesavak is (azok, amelyek a vékonybél egy részének műtéti eltávolítása után szaporodhatnak fel). Néhány ritka daganatféleség – a karcinoid, a gasztrinóma és a vipoma – okozhatja még ezt az állapotot.
Felszívódási zavarok* * szintén hasmenéshez vezethetnek. Az ilyen betegek nem tudják a táplálékot rendesen megemészteni. Az általános felszívódási zavarban a vastagbélben maradó zsírok kiválasztásos has-
▲ lásd az 503. oldalt
■ lásd az 535. oldalt
★ lásd az 534. oldalt
524
Az emésztőrendszer megbetegedései
Hasmenést okozó ételek és gyógyszerek
| Ételek és gyógyszerek | A hasmenést okozó összetevő |
| Almaié, baracklé, cukormentes rágógumik, menta | Hexit, szorbit, mannit |
| Almaié, baracklé, szőlő, méz, datolya, dió, füge, üdítő italok (különösen a gyümölcs ízűek) | Fruktóz |
| Asztali cukor | Répacukor (szaharóz) |
| Tej, fagylalt, joghurt, ömlesztett sajtok, csokoládé | Laktóz |
| Magnézium tartalmú savkötők | Magnézium |
| Kávé, tea, kólafélék, recept nélkül kapható fejfájás-csillapítók | Koffein |
menést okozhatnak, míg a szénhidrátok miatt ozmotikus hasmenés következhet be. Felszívódási zavart okozhat a nem-trópusi szpru, a hasnyálmirigy-elégtelenség, a bél egy részének műtéti eltávolítása, a vastagbél vérellátási zavara, bizonyos vékonybél enzimek hiánya és a májbetegség.
Izzadmányos hasmenés (exudativ diarrea) akkor alakul ki, amikor a vastagbél nyálkahártyája begyullad, kifekélyesedik vagy vérbő lesz, és fehérjék, vér, nyák és egyéb nedvek szabadulnak fel, melyek a széklet mennyiségét és folyadéktartalmát növelik. Ezt a fajta hasmenést sok kórkép okozhatja, mint például kifeké- lyesedő vastagbélgyulladás (kolitisz ulceróza), Crohn- betegség, tuberkulózis, nyirokdaganat és rák. Ha a végbél nyálkahártya is érintett, a beteg gyakran érez sürgető székelési ingert, és gyakran van széklete, mert a gyulladt végbél sokkal érzékenyebb a bélsár által okozott feszülésre.
A bélen történő átjutási idő megváltozása is hasmenést okozhat. Ahhoz, hogy a székletnek normális állaga legyen, a béltartalomnak meghatározott időt kell a
vastagbélben eltöltenie. A vastagbélből túl hamar távozó széklet híg, a túl sokáig maradó viszont kemény és száraz. Sok betegség és kezelés csökkentheti a béltartalom vastagbélben eltöltött idejét. Ide tartozik a pajzs- mirigy-túlműködés (hipertireózis), a vékonybél, a vastagbél vagy a gyomor egy részének műtéti eltávolítása, a bolygóideg átvágása a fekélybetegség gyógyítására, a vékonybél egy részének a táplálék útjából történő műtéti kiiktatása; a gyógyszerek közül a savkötők, a magnéziumtartalmú hashajtók, a prosztaglandinok, a szero- tonin, de még a koffein is.
A baktériumok túlszaporodása (a normálisan is meglévő bélbaktériumok túl nagy száma, vagy a bélben normálisan nem előforduló kórokozók megjelenése) szintén hasmenést okoz. A normálisan előforduló bélbaktériumoknak fontos szerepük van az emésztésben. Ezért minden eltérés, ami a bélbaktériumokat érinti, hasmenést tud előidézni.
A kellemetlen érzés, a kényelmetlenség és a napi tevékenység felborulása mellett a súlyos hasmenés vízvesztéshez (kiszáradáshoz), valamint só-, elsősorban nátrium-, kálium-, magnézium- és klórvesztéshez vezet. Ha nagy mennyiségű folyadék- és sóhiány alakul ki, a vérnyomás annyira leeshet, hogy ájulás, ritmuszavar és egyéb súlyos eltérés is kialakulhat. Különösen veszélyeztetettek a nagyon fiatalok, az idősek, a legyengültek és azok, akiknek nagyon súlyos hasmenésük van. Bikarbónát is elvész a széklettel, ami a vér sav-bázis egyensúlyának felborulásához, metabolikus acidózishoz, azaz savasodáshoz vezethet.
Az orvos először azt próbálja megállapítani, hogy a hasmenés hirtelen, rövid ideje kezdődött-e, vagy már régóta tart. Megpróbálja kideríteni, hogy nem az étrend megváltozása lehet-e az oka; vannak-e a betegnek egyéb tünetei is, mint például láz, fájdalom vagy bőrkiütés; és érintkezett-e a beteg másokkal, akiknek hasonló panaszaik voltak. A betegtől származó információk és a székletminta vizsgálata alapján az orvos a laboratórium segítségével eldönti, hogy a széklet for- mált-e vagy híg, van-e szokatlan szaga, tartalmaz-e zsírt, vért vagy emésztetlen anyagokat. Megmérik a 24 óra alatt gyűjtött széklet mennyiségét is.
Ha a hasmenés hosszan tartó, a székletmintát mikroszkóp alatt is megvizsgálják, sejteket, nyákot, zsírt és egyéb összetevőket keresve benne. Vér vagy olyan anyag után is kutatnak, ami ozmotikus hasmenést okozhat. Ezenkívül fertőző kórokozókat, bizonyos
A belek mozgászavarai
525
baktériumokat, amőbákat és Giardia-t is keresnek. Még azt is ki lehet mutatni a székletmintából, ha a beteg titokban szedett hashajtót. A szigmabél száloptikás, képalkotásra alkalmas, cső alakú műszerrel történő vizsgálata (szigmoidoszkópia) végezhető, amivel az orvos a végbélnyílást és a végbelet borító nyálkahártyát tudja megtekinteni. A Időnként a végbelet borító nyálkahártyából szövetmintát is vesznek (biopszia), mikroszkópos vizsgálatra.
A hasmenés tünet, kezelése a kiváltó októl függ. A legtöbb esetben csak az előidéző okot kell megszüntetni, elhagyni a diétás rágógumit vagy bizonyos gyógyszereket, és a hasmenés elmúlik, a szervezet magától gyógyul. Néha az idült hasmenés is megszűnik, ha az egyén felhagy a koffein tartalmú italok, a kávé, a kóla ivásával. A hasmenés enyhítésére az orvos gyógyszereket rendelhet, difenoxilátot, kodeint, ópium tinktúrát vagy loperamidot. Esetenként az idült székrekedés esetén alkalmazott, a széklet mennyiségét növelő anyagok, mint a pszillium és a metil-cellulóz enyhíthetnek a hasmenésen is. A kaolin, a pektin és az aktivált atta- pulgit segíthet szilárdabbá tenni a székletet.
Amikor a súlyos hasmenés kiszáradást okoz, kórházi elhelyezés és vénás folyadék- és sópótlás válhat szükségessé. Amíg a beteg nem hány és nincs hányingere, a megfelelő arányban vizet, sót és cukrot tartalmazó oldatok itatásával nagyon jó hatás érhető el.
Székelési inkontinencia
(széklet-visszatartási
képtelenség)
Az székelési inkontinencia a székürítés feletti ellenőrzés elvesztése.
Kialakulhat hasmenéses roham alatt, vagy amikor a kemény széklet bennreked a végbélben (szorulás). Hosszantartó inkontinencia alakulhat ki a végbélnyílás vagy a gerincvelő sérülése után, a végbél előesése (a végbelet borító nyálkahártya előboltosulása a végbélnyíláson keresztül), szellemi leépülés, az idegrendszer cukorbetegségben bekövetkező károsodása, a végbélnyílás daganata esetén, valamint a medencét szülés közben ért sérülés következtében.
Az orvos az összes szervi és idegrendszeri rendellenesség irányában kivizsgálja a beteget. Ide tartozik a ■■ egbélnyílás és a végbél vizsgálata, a végbélnyílás körüli terület érzésvizsgálata és rendszerint a szigmabél
áttekintése képalkotásra alkalmas, cső alakú műszerrel (szigmoidoszkópia). Szükség lehet a medencefenék izomzatúnak és az azt ellátó idegek működésének az ellenőrzésére is.
Az első lépés a probléma megoldásában a szabályos székelési rend kialakítása a jól formált széklet elérése érdekében. Étrendi változások, például kis mennyiségű étkezési rost fogyasztása gyakran segíthetnek. Ha ez nem elegendő, a bélműködést lassító loperamid járhat eredménnyel.
A végbélzáró izmok (szfinkter) tomáztatása fokozza azok tartását és erejét, és segít megelőzni a betegség ki- újulását. Biofeedback alkalmazásával edzhető az izom- zat és növelhető a végbél érzékenysége a benne lévő székletre. Kellő késztetés esetén a betegek 70%-a hasznát veszi a biofeedback-nek.
Ha a székelési inkontinencia nem szűnik, az esetek kis hányadában műtéti megoldás segíthet – például akkor, ha az előidéző ok a végbélnyílás sérülése vagy anatómiai rendellenessége. A végső megoldás a vastagbélen készített nyílás hasfalhoz történő kivarrása (kolosztóma) lehet. A végbélnyílást bevarrják, és a beteg a székletét a hasfali nyíláshoz erősített eldobható műanyag tartályba üríti.
Az irritábilis bél szindróma az egész tápcsatorna mozgásának a zavara, amely hasi fájdalommal, székrekedéssel és hasmenéssel jár.
A betegség nőkben háromszor gyakrabban fordul elő, mint férfiakban. E kórképben a tápcsatorna sok ingerrel szemben különösen érzékeny. Stressz, étrend, gyógyszerek, hormonok vagy enyhe ingerek a tápcsatorna rendellenes összehúzódását okozhatják.
Gyakran súlyosbítják a túlérzékeny bél szindrómát feszült időszakok és lelki konfliktusok, amelyek depresszióhoz vagy szorongáshoz vezetnek. Úgy tűnik, a betegségben szenvedők egy részében sokkal inkább tudatosulnak a betegség tünetei, sokkal súlyosabbnak értékelik azokat, és kevésbé érzik magukat munkaképesnek, mint mások. Vannak viszont olyan betegek is, akikben hasonló feszültségek és lelki konfliktusok esetén a gyomor-bélrendszeri tünetek kevésbé súlyosak, vagy nem aggódnak miattuk annyira, és ez nem teszi őket munkaképtelenné.
▲ lásd a 485. oldalt
526
Az emésztőrendszer megbetegedései
A rohamok alatt a bélrendszeri összehúzódások felerősödnek és gyakoribbá válnak. Ennek eredményeképp a tápláléknak és a béltartalomnak a vékonybélen töltött ideje lerövidül, ami gyakran hasmenést eredményez. A görcsös fájdalmak vélhetőleg a vastagbél erős összehúzódásai és a vastagbél fájdalomérző idegvégződéseinek fokozott érzékenysége miatt keletkeznek. A rosszullétek majdnem mindig ébrenlét alatt jelentkeznek, csak ritkán keltik fel álmából a beteget.
Néhány esetben a kalóriadús vagy a zsírban gazdag ételek, másoknál a búza, a tejtermékek, a kávé, a tea vagy a citrusfélék tehetők felelőssé a tünetek súlyosbodásáért, bár az nem bizonyított, hogy ténylegesen ezek az ételek-e a kiváltó okok.
Az irritábilis bél tünetegyüttesnek két fő fajtája van. A merev vastagbél (spasztikus kólón) típus, amit általában az étkezés vált ki, és rendszerint időszakosan visszatérő székrekedéssel vagy hasmenéssel és fájdalommal jár. Néha a szorulás és a hasmenés váltakozik. A székletben gyakran jelenik meg nyák. A fájdalom rohamokban érkezik, folyamatos tompa vagy görcsös kínként, rendszerint az alhas felett. A betegnél puffadás, gázképződés, hányinger, fejfájás, fáradtság, levertség, szorongás és a figyelem összpontosításának a hiánya tapasztalható. A székürítés gyakran enyhít a fájdalmon.
A betegség másik típusa főképp fájdalmatlan hasmenést vagy viszonylag csekély fájdalommal járó szorulást okoz. A hasmenés váratlanul és sürgető ingerként jelentkezik. Típusos esetben a hasmenés röviddel étkezés, néha pedig közvetlenül ébredés után jelentkezik. Esetenként az inger olyan sürgető, hogy a beteg nem képes visszatartani a székletét, és nem ér el időben a mellékhelyiségig. A hasmenés éjjel ritka. Néhány betegnek puffadása és székrekedése is van, viszonylag csekély fájdalommal.
Az irritábilis bél tünetegyüttesben szenvedő beteg általában egészségesnek látszik. A fizikális vizsgálat során általában nem találni semmi szokatlant, a vastagbél feletti nyomásérzékenységen kívül. Az orvos rendszerint elvégez néhány vizsgálatot – például vér- és székletvizsgálatot és vastagbéltükrözést -, hogy elkülönítse
▲ lásd az 527. oldalt
■ lásd a 485. oldalt
az irritábilis bél szindrómát a gyulladásos bélbetegség- tőlA és sok más állapottól, ami hasi fájdalmat és a székelési szokások megváltozását okozza. Ezek a vizsgálati eredmények rendszerint nem mutatnak kórosat, bár a széklet lehet híg. A szigmabél tükrözése hajlékony, cső alakú eszközzel (szigmoidoszkópiajB görcsöket és fájdalmat okozhat, de a vizsgálati eredmény egyébként normális. Néha hasi ultrahangot, a bélrendszer röntgenvizsgálatát vagy a vastagbél tükrözését is elvégzik egy hajlékony, cső alakú eszközzel (kolonoszkópia).
Az irritábilis bél szindróma kezelése minden esetben más és más. Ha felismerhető, hogy a problémát bizonyos ételek vagy feszült helyzetek idézik elő, lehetőség szerint kerülni kell ezeket. Különösen a szorulásra hajlamosakat a rendszeres fizikai aktivitás segíti a bélrendszer normális működésének megőrzésében.
Általában a könnyű, vegyes étrend a legjobb. A puffadásra és fokozott gázképződésre hajlamosaknak kerülniük kell a bab, a káposzta és a többi, nehezen emészthető étel fogyasztását. A diétás ételekben, néhány gyógyszerben és rágógumikban mesterséges édesítőként használt szorbitot nem szabad nagy mennyiségben fogyasztani. A fruktózt (ami mindennapos alkotórésze a gyümölcsöknek, bogyóknak és néhány zöldfélének) csak kis mennyiségben szabad enni. A zsírszegény diéta egyeseknek segíthet. Az a beteg, akiben irritábilis bél szindróma és tejcukor bontó enzim (laktáz) hiány is fennáll, nem ehet tejtermékeket.
A rostdús étrend sokak állapotán javít, különösen akkor, ha a betegség székrekedéssel jár. Minden étkezés alkalmával elfogyaszthatnak egy leveseskanálnyi nyers korpát sok vízzel vagy más folyadékkal, vagy pszillium mucilloidot szedhetnek, két pohárnyi vízzel. Az étkezési rostok fokozott bevitele súlyosbíthat néhány tünetet, így fokozhatja a puffadást.
A tápcsatorna működését lassító, és egyben görcsoldó hatású szerek, mint a propantelin, nem igazán hatékonyak, bár gyakran rendelik őket. A hasmenés elleni szerek, mint a difenoxilat és loperamid sokaknak segítenek. A depresszió ellenes szerek és az enyhe nyugtatok, a pszichoterápia, a hipnózis és a viselkedést befolyásoló technikák számos esetben hatékonyak.
A flatulencia a fokozott mennyiségű gázok távozásának érzése.
Étkezés közben levegőt nyelünk le. Kis mennyiségű levegő nyelése teljesen normális, de néhányan akarat
Gyulladásos bélbetegségek
527
lanul is sokat nyelnek belőle, különösen, amikor idegesek. A levegő többségét később felböfögik, így csak kevés jut belőle tovább a gyomorból a belekbe. A sok lenyelt levegő teltségérzést okoz, és az illető rengeteget böföghet, vagy a gáz a végbélnyíláson keresztül távozhat.
Egyéb gázok képződnek a tápcsatornában is, különféle módon. A hidrogén, a metán és a széndioxid a táplálék bélbaktériumok által történő lebontásakor keletkezik, különösen bizonyos ételek, például a bab vagy a káposzta elfogyasztása után. Ha hiányzik az az enzim, amely bizonyos cukrok bontását végzi, a beteg szintén jelentős mennyiségű gáz képzésére hajlamos olyan étel fogyasztása után, ami az adott cukrot tartalmazza. A laktáz hiány, a trópusi szpru és a hasnyálmirigy-elégtelenség mind fokozott gázképződéssel járhat.
A szervezetből a gáz böfögéssel, a tápcsatornából a véráramba felszívódott gáz a tüdőkön keresztül kilégzéssel, és a belekből a végbélnyíláson keresztül távozik. A bélbaktériumok szintén bontanak le egy kevés gázt.
A haspuffadásról általánosságban elfogadott, hogy hasi fájdalmakkal, felfúvódással, böfögéssel és a végbélnyíláson keresztül jelentős mennyiségű gáz ürítéssel jár. Azonban pontos összefüggés a puffadás és az előbb felsorolt tünetek között valójában nem ismert. Úgy tűnik, néhányan különösen érzékenyek a tápcsatornában lévő gáz hatásaira, míg mások jelentős meny- nyiséget is tünetmentesen elviselnek.
A puffadás ismétlődő böfögést okoz. Normálisan az emberek naponta több mint tíz alkalommal ürítenek
gázt a végbélnyiláson keresztül, de flatulencia esetén ez sokkal gyakoribb is lehet. A görcsölő, hasfájós csecsemők is jelentős mennyiségű gázt ürítenek. Hogy ezek a gyermekek valójában több gázt termelnek-e, vagy csak egyszerűen érzékenyebbek rá, mint a többiek, az még nem világos.
A felfúvódást és a böfögést nehéz megszüntetni. Ha ez utóbbi okozza a legtöbb problémát, azon a lenyelt levegő mennyiségének a csökkentése segíthet. Azonban ezt nehéz lehet elérni, hiszen az emberekben általában nem tudatosul, hogy nyelik a levegőt. A rágózás kerülése és a nyugodt körülmények között történő, sokkal lassabb étkezés jó hatású lehet.
A böfögő vagy jelentős gázmennyiséget ürítő egyénnek el kellene hagynia az étrendjéből a nehezen emészthető ételeket. Hogy mely ételek okozzák a problémát, annak felismeréséhez egyszerre csak egy ételt vagy táplálék csoportot kell elhagyni az étrendből. Érdemes először a tejet és a tejtermékeket, azután a gyümölcsöket, majd bizonyos zöldségféléket, végül egyéb ételeket mellőzni a táplálékok közül. Böfögést okozhatnak még a szénsavas italok vagy a savkötők, például a szódabikarbóna szedése.
Gyógyszerszedés esetenként segíthet a gázképződés csökkentésében, bár ezek a szerek általában nem elég hatékonyak. A szimetikon, ami néhány savkötőben is megtalálható, de önmagában is kapható, nyújthat némi enyhülést. Néha egyéb orvosságok – ezek közé tartoznak más savkötők, a metoklopramid és a betanekol – segíthetnek. A rostdús diéta egyesekben jó hatású, mig másokban súlyosbítja a panaszokat.
1 gyulladásos bélbetegségek idült kórképek, melyekben a bél begyullad, és ez gyakran visszatérő hasi görcsöket és hasmenést okoz.
A gyulladásos bélbetegségek két fajtája a Crohn- betegség és a kifekélyesedő vastagbélgyulladás
(kolitisz ulceróza), amelyek sok szempontból hasonlítanak egymásra, így időnként nehéz megkülönböztetni őket egymástól. Mindkét betegség oka ismeretlen.
528
Az emésztőrendszer megbetegedései
A Crohn-betegség jellemző megjelenési formái
•
A tünetek Crohn-betegségben különbözőek lehetnek, de van négy általános megjelenési forma:
- A jobb alhas területén kialakuló, fájdalommal és nyomásérzékenységgel járó gyulladás.
- Visszatérő heveny bélelzáródások, amelyek heves, fájdalmas bélgörccsel, a has puffadásával, székrekedéssel és hányással járnak.
- Gyulladás és idült bélszűkület, ami felszívódási zavart és állandó gyengeséget okoz.
- Rendellenes sipolyok (fisztula) és gennyel telt tályogüregek (abszcesszus) kialakulása, amelyek gyakran lázzal, fájdalmas hasi daganattal és jelentős fogyással járnak.
A Crohn-betegség (regionális bélgyulladás, granulo- matózus ileitisz, ileokolitisz, ileitisz terminálisz) a bélfal idült gyulladása.
A betegség jellegzetesen a bélfal teljes vastagságára, annak minden rétegére kiterjed. Leggyakrabban a vékonybél legutolsó szakaszát (csípőbél – ileum) és a vastagbelet (kólón) érinti, de az emésztőrendszer bármely szakaszán kialakulhat, a száj üregtől kezdve a végbélnyílásig, még a végbelet körülvevő bőrt is beleértve.
Az elmúlt néhány évtizedben a Crohn-betegség gyakoribbá vált nyugaton és a fejlődő országokban is. Mindkét nemben egyforma arányban jelentkezik, gyakoribb a zsidók között, és úgy tűnik, hajlamos kialakulni azokban a családokban, ahol kifekélyesedő vastagbélgyulladás (kolitisz ulceróza) is előfordult. Az esetek többsége 30 éves kor alatt kezdődik; a legtöbb 14 és 24 éves kor között.
A kórkép minden betegben a bél meghatározott területeit érinti, és néha egészséges területek fogják köz
re a beteg bélszakaszokat. A Crohn betegek 35%-ában csak az ileum érintett. Körülbelül 20%-ban csak a vastagbél beteg. Megközelítőleg az esetek 45%-ában mind az ileum, mind pedig a vastagbél érintett.
A betegség oka ismeretlen. A kutatás három lehetséges kiváltó okra irányul: a szervezet védekező rendszerének károsodására, a fertőzéses eredetre és a táplálkozásra.
A Crohn-betegség leggyakoribb korai tünete az idült hasmenés, a görcsös hasi fájdalom, az étvágytalanság és a fogyás. Az orvos daganatot tapinthat a hasüreg alsó részében, leggyakrabban a jobb oldalon.
A gyulladás gyakori szövődményei a bélelzáródás, rendellenes sipolyjáratok (fisztulák) és gennyel telt fertőzött tályogok (abszcesszus) kialakulása. Sipolyok képződhetnek a bél különböző szakaszai között, de összeköthetik a belet a húgyhólyaggal vagy a bőrfelszínnel, különösen a végbélnyílás környékén. A vékonybél kilyukadása ritka szövődmény. Ha a Crohn- betegség a vastagbelet érinti, gyakori a végbélből eredő vérzés. Sok év után a vastagbélrák kockázata magasabb. A betegek körülbelül egyharmadában alakul ki végbélnyílás körüli probléma, különösen sipolyjáratok és berepedések (físszura áni) a végbélnyílást borító nyálkahártyán.
A Crohn-betegséget a szervezet egyéb részeit érintő kórképek kísérik – pl. epekő-betegség, a tápanyagok felszívódási zavara és egy keményítőszerű anyag, az amiloid lerakódása (amiloidózis). Amikor a kórkép a gyomor-bélrendszeri tünetek fellobbanásával jár, a beteg izületi gyulladást (artritisz), a szemfehérje gyulladását (episzkleritisz), a szájüreg kisebesedését (szto- matitisz aftoza), a kar és a láb bőrében kialakult gyulladásos csomókat (eritéma nodozum) és gennyet tartalmazó kékes-vörös bőrsebeket (pioderma gangreno- zum) is észlelhet. Gyomor-bélrendszeri tünetek nélkül is megjelenhet azonban a gerinc Ízületeinek gyulladása (spondilitisz), a medenceízületek gyulladása (sza- kroileitisz), a szem belsejének gyulladása (uveitisz) és az epeutak hegesedéssel járó gyulladása (primer szkle- rotizáló kolangitisz).
Gyermekekben a gyomor-bélrendszeri tünetek, mint a hasi fájdalom és a hasmenés nem a legfőbb tünetek, és nem is mindig jelennek meg. A fő tünetek az ízületi gyulladás, láz, vérszegénység és lassult növekedés.
Gyulladásos bélbetegségek
529
Néhányan a vékonybelet érintő egyszeri roham után teljesen meggyógyulnak. Azonban a Crohn-betegség rendszerint szabálytalan időközönként újra és újra fellobban, végigkísérve a beteg életét. Ezek lehetnek enyhébbek vagy súlyosak, rövidek vagy elhúzódóak. Hogy a tünetek miért újulnak ki és múlnak el, hogy az újabb rohamokat mi váltja ki, vagy mi határozza meg azok súlyosságát, nem ismert. A gyulladás hajlamos a bélnek ugyanazon a területén visszatérni, de más részekre is ráterjedhet, ha a beteg területet műtétileg eltávolították.
Az orvos akkor gyanakszik Crohn-betegségre, amikor a betegnek visszatérő, görcsös hasi fájdalma és hasmenése van, különösen ha ezt ízületi-, szem- vagy bőrgyulladás kíséri. Nincs célzott laboratóriumi vizsgálat a Crohn-betegség felismerésére, de a vérvizsgálatok vérszegénységet, a fehérvérsejtek kórosan magas számát, alacsony albuminszintet és a gyulladás egyéb jeleit mutatják.
A báriummal történő beöntéses vastagbélröntgen A a Crohn-betegség jellegzetes képét fedheti fel a vastagbélen. Ha a diagnózis még mindig kétséges, vastagbéltükrözés (a vastagbél vizsgálata egy hajlékony, képalkotásra alkalmas, cső alakú eszközzeljB és mikroszkópos vizsgálatra szövetminta vétel (biopszia) segíthet. Bár a CT kimutathatja a bélfal elváltozásait és a tályogokat, rutinszerűen nem alkalmazzák a betegség korai felismerésében.
A betegségnek ismert gyógymódja nincs, de számos kezelési mód csökkenti a gyulladást és enyhíti a tüneteket. A görcsök és a hasmenés antikolinerg szerekkel, difenoxiláttal, loperamiddal, szagtalanított ópium tink- túrával vagy kodeinnel enyhíthető. Ezeket a gyógyszereket szájon át, lehetőleg inkább étkezés előtt kell szedni. Metilcellulóz vagy pszillium készítmények segítik megelőzni a végbél irritációját, mivel a székletet formáltabbá teszik.
Gyakran rendelnek szélesspektrumú antibiotikumokat (olyan antibiotikumokat, amelyek sokfajta baktériummal szemben hatékonyak). A metronidazol nevű antibiotikum csökkentheti a Crohn-betegség tüneteit, különösen, ha az a vastagbelet érinti, vagy tályogot és végbélsipolyt okoz. Azonban hosszas szedés után idegkárosodást, a karok és a lábak zsibbadását okozhatja.
A szer elhagyásakor ez a mellékhatás rendszerint megszűnik, de a Crohn-betegség kiújulása ezt követően gyakori.
A szulfaszalazin és a kémiailag rokon gyógyszerek az enyhe gyulladást megszüntetik, különösen a vastagbélben. Azonban ezek a szerek kevésbé hatásosak a hirtelen jelentkező fellángolások esetén.
A mellékvesekéreg-hormon származékok (kortikoszteroidok), mint a prednizon, drámaian csökkentik a lázat és a hasmenést, enyhítik a hasi fájdalmat és nyomásérzékenységet, javítják az étvágyat és a közérzetet. De a hosszantartó kortikoszteroid kezelés mindig súlyos mellékhatásokkal jár. Általában nagy adagot adnak a súlyos gyulladás és a tünetek enyhítésére. Ezt követően a dózist csökkentik, majd a gyógyszert a lehető leghamarabb elhagyják.
A Crohn-betegségben, ha az nem reagál más kezelésre, az immunrendszer működését befolyásoló aza- tioprin és merkaptopurin lehet hatékony, melyek különösen hosszú tünetmentes időszakokat tarthatnak fent. Jelentősen javítják a beteg általános állapotát, csökkentik a szükséges kortikoszteroidok mennyiségét és gyakran meggyógyítják a sipolyokat. Azonban ezek a szerek gyakran 3-6 hónápon keresztül sem hoznak javulást, viszont súlyos mellékhatásaik lehetnek Ezért az orvos gondosan figyeli az esetlegesen kialakuló allergiás tüneteket, a hasnyálmirigy-gyulladás (pankreatitisz) jeleit és az alacsony fehérvérsejtszámot.
Meghatározott diétás tápszerek, melyeknek minden tápanyag-összetevője pontosan ki van mérve, legalább egy rövid időre javíthatják a bélelzáródások vagy sipolyok állapotát, és segíthetik a gyermekek növekedését. Ezekkel meg lehet próbálkozni már műtét előtt, vagy annak kiegészítéseképpen. Esetenként a betegek tápcsatornáját a táplálásból teljesen ki kell iktatni, vagy fokozott tápanyagbevitelre van szükségük, amit vénásan adott tápanyagsűrítményekkel lehet megvalósítani. Erre a Crohn-betegségben oly gyakori táplálékfelszívódási-zavar ellensúlyozására van szükség.
▲ lásd a 486. oldalt
■ lásd a 485. oldalt
530
Az emésztőrendszer megbetegedései
Kifekélyesedő végbélgyulladás (proktitisz ulkeróza)
A gyulladás és a fekélyek csak a végbelet érintik. A betegség kórjóslata ilyenkor kedvezőbb. A súlyos szövődmények ritkák. A betegek 10-30%-ában azonban a betegség végül ráterjed a vastagbélre (és kifekélyesedő vastagbélgyulladás, kotitisz ulceróza alakul ki). Műtétre ritkán van szükség, és a várható életkor is normális. Néhány esetben a tünetek kezelése azonban rendkívül nehéz lehet.
Amikor a bél elzáródik, vagy ha a tályog, illetve a sipoly nem akar gyógyulni, műtét válik szükségessé. A betegség által érintett bélszakaszok műtéti eltávolítása bizonytalan ideig megszüntetheti a tüneteket, de nem gyógyítja meg a betegséget. A gyulladás hajlamos visz- szatémi azon a bélszakaszon, ahol a bélvégeket újra egyesítették. Az esetek közel felében szükség van második műtétre is. Ezért műtétet csak akkor végeznek, ha bizonyos szövődmény, vagy a gyógyszeres terápia sikertelensége azt szükségessé teszi. Mégis, az operált betegek többsége ügy véli, hogy az életminősége javult a műtét előtti időszakhoz képest.
A Crohn-betegség általában nem rövidíti meg a beteg életét. Azonban néhány beteg a bélrendszer rosszindulatú daganata következtében hal meg, ami a hosz- szú ideje fennálló Crohn-betegségből fejlődhet ki.
Kifekélyesedő
vastagbélgyulladás
A kifekélyesedő vastagbélgyulladás (kolitisz ulceróza) idült kórkép, amelyben a vastagbél gyulladttá válik és kifekélyesedik, ami vérzéses hasmenéssel, hasi görcsökkel és lázzal jár.
A betegség bármely életkorban elkezdődhet, de rendszerint 15 és 30 év között indul. A betegek csekély hányadánál az első panaszok 50 és 70 éves kor között kezdődnek.
A Crohn-betegséggel ellentétben a kifekélyesedő vastagbélgyulladás rendszerint nem érinti a vastagbél minden rétegét, és soha nem alakul ki a vékonybélen. Rendszerint a végbélben vagy a szigmabélen (a vastagbél alsó szakasza) kezdődik, és végül a vastagbél egy részére vagy teljes egészére ráteljed. Néhány betegben – már a korai szakban is – a vastagbél nagyobb része érintett.
A betegek körülbelül 10%-ában a betegség egyetlen roham után meggyógyul és soha nem tér vissza. Ezek egy részében azonban voltaképpen egy fel nem ismert fertőzés lehet inkább az ok, mint valódi kifekélyesedő vastagbélgyulladás.
A kórkép eredete ismeretlen, de feltehetően örökletes tényezők és a bél területén jelentkező fokozott immunválasz lehet a kiváltó ok.
A roham kezdődhet hirtelen, súlyos, heves hasmenéssel, magas lázzal, hasi fájdalommal és hashártya- gyulladással (a hasüreget borító savós hártya gyulladása, peritonitisz). Ilyenkor a beteg állapota nagyon rossz. Sokkal gyakoribb azonban, hogy a betegség fokozatosan kezdődik, sürgető székelési ingerrel, enyhe alhasi görcsökkel és véres-nyákos széklettel.
Amikor a betegség csak a végbélre és a szigmabélre korlátozódik, a széklet lehet normális vagy kemény. Azonban székeléskor vagy a székelések közötti időszakban nagy számú vörös- és fehérvérsejtet tartalmazó nyák ürül a végbélből. A betegség általános tünetei – mint például a láz – enyhék vagy hiányoznak.
Ha a kór távolabbra is terjed a vastagbélen, a széklet lágyabb, és 10-20 alkalommal is van széklet naponta. Gyakoriak az erős hasi görcsök, a beteg elesett állapotú, és fájdalmas végbélgörcsei jelentkeznek sürgető székelési ingerrel együtt. Az éjszaka nem hoz enyhülést. A széklet híg, gennyes, véres és nyákos lehet. Gyakran majdnem teljes egészében csak vér és genny. A beteg lázas lehet, étvágytalan és fogyhat.
A leggyakoribb szövődmény a vérzés, ami gyakran okoz vashiányos vérszegénységet. A betegek közel 10%-ában a gyors lefolyású első roham nagyon súlyossá válik, jelentős vérzéssel, a bélfal kilyukadásával és kiterjedt fertőzéssel.
Toxikus vastagbélgyulladás esetén egy különösen súlyos szövődmény alakul ki, és a bélfal teljes vastag-
Gyulladásos bélbetegségek
531
ságában károsodik. Ez bélelzáródáshoz vezet, úgy, hogy a bél mozgása megszűnik, igy a béltartalom nem képes továbbhaladni. A has felpuffad, feszessé válik. Az állapot rosszabbodásával a vastagbél izomtónusa megszűnik, és néhány napon – vagy esetleg órákon – belül kitágul. A has röntgenfelvételén a bénult bélszakaszokon belül gázgyülem látható. Amikor a vastagbél nagyfokú tágulata alakul ki, azt toxikus megakolonnak nevezik. Ez súlyos állapot, magas lázzal jár. A has fájdalmas és nyomásérzékeny, a fehérvérsejtszám magas. Azonnali hatékony kezelés esetén a halálozás kevesebb, mint 4%. Ha a fekélyek kilyukasztják a vastagbél falát, a halálozás kockázata igen magas.
A vastagbélrák kockázata hosszantartó, kiterjedt betegség esetén magasabb. A vastagbélrák kialakulásának az esélye akkor a legmagasabb, ha a betegség a teljes vastagbelet érinti, és a kifekélyesedő vastagbélgyulladás több mint 10 éve fennáll, függetlenül attól, hogy mennyire aktív. Szabályos időközönként vastagbéltükrözés (a vastagbél vizsgálata hajlékony, képalkotásra alkalmas, cső alakú eszközzel – kolonoszkópiajA elvégzése tanácsolt, lehetőség szerint a tünetmentes időszakokban, a daganat magas kockázata miatt. A beavatkozás során szövetminta nyerhető a vastagbélből, mikroszkópos vizsgálatra. Minden évben 100 betegből egyben vastagbélrák alakul ki. A rákbetegség felismerése esetén akkor a legjobbak a túlélés esélyei, ha az a betegség korai szakában történik.
Akárcsak a Crohn-betegség, a kifekélyesedő vastagbélgyulladás is érinti a szervezet egyéb részeit. Amikor a betegség bélrendszeri tünetei fellángolnak, a betegnél izületi gyulladás (artritisz), a szemfehérjék gyulladása (episzkleritisz), gyulladásos bőrcsomók (eritéma nodozum) és gennyet tartalmazó kékes-vörös bőrfekélyek (pioderma gangrenozum) is kialakulhatnak. Amikor nincsenek bélrendszeri tünetek, akkor is megjelenhet a gerinc ízületeinek gyulladása (spondilitisz), a medencei ízületek gyulladása (szakroileitisz) és a szem belsejének gyulladása (uveitisz).
Bár a kifekélyesedő vastagbélgyulladásban gyakori a kisfokú májműködési zavar, mindössze 1-3%-ban áll fenn enyhe vagy súlyos májbetegség. A súlyos kórképek közé tartozik a máj gyulladás (krónikus aktív hepatitisz), az epeutak gyulladása, ami azok beszűkülésével. végül pedig elzáródásával jár (primer szklerotizáló kolangitisz) és a működő májszövet helyén képződő kötőszövet kialakulása, ami májzsugorodáshoz (cir-
rózis) vezet. Az epeutak gyulladása sok évvel megelőzheti bármilyen bélrendszeri tünet megjelenését, és fokozza az epeutak rákjának kockázatát.
A betegség tünetei és a székletvizsgálat segítenek a diagnózis felállításában. A vérvizsgálatok vérszegénységet, a fehérvérsejtek számának emelkedését, alacsony albuminszintet és magasabb vérsüllyedést jelezhetnek. A szigmabél vizsgálata egy hajlékony, képalkotásra alkalmas, cső alakú eszközzel (szigmoidosz- kópiajB biztosíthatja a diagnózist, és lehetővé teszi az orvosnak, hogy közvetlenül megfigyelje a gyulladás súlyosságát. Még tünetmentes időszakokban is csak ritkán tűnik a bél normálisnak, és a mikroszkópos vizsgálatra vett szövetminta idült gyulladást mutat.
A has röntgenvizsgálata a betegség súlyosságát és kiterjedését mutathatja. A báriumot tartalmazó kontrasztanyaggal történő beöntéses röntgenvizsgálatot és a kolonoszkópiát (vastagbéltükrözést, azaz a teljes vastagbél vizsgálatát egy hajlékony, képalkotásra alkalmas, cső alakú műszerrel) rendszerint nem végzik el a kezelés megkezdése előtt, mert a betegség aktív szakában a bélfal kilyukadásának kockázatát rejtik magukban. Néha azonban mégis elvégzik a fenti vizsgálatokat a teljes vastagbélen, hogy meghatározzák a betegség kiterjedését, és megbizonyosodjanak arról, hogy rákos daganat nincs jelen.
A vastagbél gyulladását sok egyéb ok is kiválthatja. Ezért az orvos azt is vizsgálja, hogy a gyulladást nem egy bakteriális vagy parazita fertőzés okozta-e. A szigmoidoszkópia során nyert székletmintát mikroszkóp alatt is megnézik és baktériumtenyésztést is végeznek belőle. A vérmintából kimutatható, hogy a betegnek nincs-e élősködő fertőzése, amit például egy külföldi útja során szerzett. A végbél nyálkahártyájából vett szövetmintát mikroszkóppal vizsgálják meg. Az orvos szexuális úton terjedő betegségeket is keres a végbélben – például gonorreát, herpeszvírus vagy chlamydia fertőzést* – különösen akkor, ha az illető
▲ lásd a 485. oldalt
■ lásd a 485. oldalt
★ lásd a 937. oldalt
532
Az emésztőrendszer megbetegedései
homoszexuális férfi. Idős, érszűkületes betegeken a gyulladást a vastagbél csökkent vérellátása is okozhatja. A vastagbélrák ugyan ritkán jár lázzal és a végbélből észlelt gennyes váladékozással, de véres hasmenés esetén az orvosnak gondolnia kell a rákos daganat lehetőségére.
A kezelés célja a gyulladás mérsékelése, a tünetek csökkentése, valamint az elvesztett folyadékok és tápanyagok pótlása. A betegnek kerülnie kell a nyers gyümölcsök és zöldségfélék fogyasztását, hogy csökkentse a gyulladt vastagbél-nyálkahártya fizikai károsodását. A tejtermékektől mentes étrend csökkentheti a tüneteket, ezért érdemes megpróbálni. A vaskészítmények adása ellensúlyozhatja a széklettel történő folyamatos vérvesztés okozta vérszegénységet.
A viszonylag enyhe hasmenésre antikolinerg szerek vagy kis dózisú loperamid, illetve difenoxilát szedhető. Erősebb hasmenés esetén nagyobb adag difenoxilát vagy szagtalanított ópium tinktúra, loperamid vagy kodein válhat szükségessé. Súlyos esetekben az orvos gondosan ellenőrzi e szerek szedését, nehogy a beteget a toxikus megakolon állapotába sodorják.
A szulfaszalazint, az olszalazint vagy a mezalamint gyakran használják a betegségben a gyulladás csökkentésére és a fellángolások megelőzésére. Ezek a szerek rendszerint szájon át szedhetők, bár adhatók beöntésben vagy kúp formájában is.
Mérsékelten súlyos esetben az a beteg, aki nem kényszerül ágyban fekvésre, rendszerint szájon át szedhet mellékvesekéreg-hormon származékot (kortikoszteroid), például prednizolont. Meglehetősen nagy adagja drámai javulást eredményez. Miután a prednizolon megfékezte a gyulladást, szulfaszalazin, olsza- lazin vagy mezalamin is adható. A prednizolon adagját fokozatosan csökkentik, és végül elhagyják. Az elhúzódó kortikoszteroid kezelés majdnem minden esetben mellékhatásokkal jár, bár ezek legtöbbje megszűnik a gyógyszer elhagyásakor. Ha az enyhe vagy mérsékelt kolitisz ulceróza a bal oldali vastagbél félre (leszálló vastagbél) és a végbélre korlátozódik, kortikoszteroidot vagy mezalamint tartalmazó beöntés is adható.
Ha a kórkép súlyosbodik, kórházi elhelyezés és kortikoszteroid vénás adása szükséges. A végbélből eredő súlyos vérzés vérátömlesztést és infúziós kezelést igényelhet.
Az azatioprin és merkaptopurin akkor használatos, ha az átmeneti javulás fenntartásához egyébként hosz- szan tartó kortikoszteroid kezelés lenne szükséges. Ciklosporint olyan betegeknek adtak, akiknek a kritikus állapota nem reagált a kortikoszteroid kezelésre, de ezen eseteknek megközelítőleg a fele végül műtéti beavatkozást igényelt.
Sebészi kezelés
A toxikus kolitisz sürgős beavatkozást igénylő állapot. Amint az orvos megállapítja, vagy ha már csak a gyanúja is felmerül a fenyegető toxikus megakolon- nak, minden hasmenés elleni szert el kell hagyni, és a beteg nem ehet semmit. Az orron keresztül csövet vezetnek a gyomorba vagy a vékonybélbe, hogy időnként leszívhassák a váladékot, és minden folyadékot, tápanyagot és gyógyszert vénásan adnak. A betegen folyamatosan figyelik a hashártyagyulladás vagy a bélfal ki- lyukadásának a tüneteit. Ha a fenti beavatkozások 24—48 órán belül nem javítják az állapotot, azonnali műtét elvégzése szükséges. A teljes vastagbelet vagy annak nagyobb részét eltávolítják.
Előre tervezett időpontban végeznek operációt, ha a vastagbélben rákos daganatot, vagy rákmegelőző állapotot találtak. Ilyen beavatkozás történik a vastagbél szűkülete vagy a gyermek növekedésbeli visszamaradása esetén is. A műtét leggyakoribb oka a kezelésre nem reagáló idült betegség, ami magatehetetlenné teszi, vagy nagy dózisú kortikoszteroid szedésére kényszeríti a beteget. Ritkábban a vastagbélgyulladáshoz kapcsolódó bélrendszeren kívüli panaszok, mint a gennyes bőrfekélyek (pioderma gangrenozum) teszik szükségessé a beavatkozás elvégzését.
A vastagbél és a végbél teljes kiirtása véglegesen gyógyítja a kifekélyesedő vastagbélgyulladást. A gyógyulás ára a vékonybél végének kivarrása a hasfalon kialakított nyíláshoz (ileosztoma) és az ileo- sztómás zsák használata, a beteg élete végéig. Ennek elkerülésére számos megoldás létezik, az egyik leggyakrabban alkalmazott műtét az ileo-rektális anasztomózis. Ilyenkor a teljes vastagbelet és a végbél jelentős részét eltávolítják, a vékonybél utolsó szakaszából egy kis tartályt alakítanak ki, amit ezután a megmaradt végbélszakasszal varrnak össze, közvetlenül végbélnyílás felett. A széklet visszatartási képessége ilyenkor megmarad, bár néhány szövődmény, például a tartályként kialakított vékonybélszakasz gyulladása kialakulhat.
533
Antibiotikum okozta
vastagbélgyulladás
Az antibiotikumok szedése vastagbélgyulladást (koli- tisz) okozhat.
Sok antibiotikum megváltoztatja a bélben élő baktériumok fajtái és mennyisége között kialakult egyensúlyt, ami lehetővé teszi bizonyos kórokozó baktériumok elszaporodását. A A legtöbb problémát okozó baktérium a Clostrídium difficile, amely kétféle méreganyagot (toxin) is termel. Ezek a vastagbél védőrétegét károsítják.
A kórképet leggyakrabban kiváltó antibiotikumok a klindamicin, az ampicillin és a cefalosporinok, például a cefalotin. Ide sorolhatók még a penicillinek, az eritro- micin, a trimetoprim-szulfametoxazol, a kloramfenikol és a tetraciklin. A Clostrídium difficile elszaporodhat, akár szájon át, akár injekcióban adnak egy antibiotikumot. A betegség kockázata az életkorral növekszik, bár fiatal felnőtteket és gyermekeket is megtámadhat.
Enyhe esetekben a bél nyálkahártyája kissé lobos. Súlyos esetben viszont a gyulladás nagy területet érint, és a nyálkahártya kifekélyesedik.
A tünetek rendszerint az antibiotikum szedése alatt kezdődnek. A betegek harmadában azonban ezek a kezelés befejezését követő 1-10 nappal, néhány esetben pedig csak 6 héttel később jelennek meg.
A tünetek típusosán az enyhe hasmenéstől a véres hasmenésig változnak; ezt hasfájás és láz kíséri. A legsúlyosabb esetek életveszélyes kiszáradással, vérnyomáseséssel, toxikus megakolonnalB és a vékonybél ki- lyukadásával járhatnak.
Az orvos vastagbélgyulladást (kolitisz) állapít meg, amikor rendszerint a szigmabél vizsgálatára szolgáló merev vagy hajlékony, képalkotásra alkalmas, cső ala- xu eszközön (szigmoidoszkóp)* keresztül megtekinti a lobos vastagbelet. Egy hosszabb, hajlékony, a teljes vastagbél átvizsgálására alkalmas eszközt (kolonosz- kop i is használhatnak, ha az érintett bélszakasz magasabban van, ami a szigmoidoszkóppal nem érhető el.
Az antibiotikum okozta vastagbélgyulladás akkor bizonyított, ha a Clostrídium difficile a székletmintából kitenyészthető, vagy annak méreganyaga (toxin) a székletben megtalálható. A toxin az antibiotikum okozta enyhe kolitiszek 20%-ában, súlyos betegségben pedig 90%-ban mutatható ki.
Súlyos esetben a vérvizsgálatok kórosan emelkedett fehérvérsejtszámot jelezhetnek.
Ha erős hasmenés jelentkezik az antibiotikumok szedése alatt, a gyógyszerek szedését azonnal be kell fejezni, hacsak azok nem nélkülözhetetlenek. A belek mozgását lassító szereket, például a difenoxilátot rendszerint kerülni kell, mert azáltal, hogy a méreganyag hosszabb ideig érintkezik a vastagbéllel, a betegség lefolyása is meghosszabbodhat. Az antibiotikum előidézte hasmenés szövődménymentes esetben rendszerint magától is megszűnik, a gyógyszer szedésének befejezését követő 10-12 napon belül. Ezen kívül egyéb kezelésre nincs szükség. Ha azonban az enyhe tünetek továbbra is fennállnak, a kolesztiramin hatásos lehet, mivel feltehetőleg megköti a toxint.
A antibiotikum okozta súlyos vastagbélgyulladás esetén a Clostrídium difficile ellen a metronidazol nevű antibiotikum többnyire hatékony. A vankomicin nevű antibiotikumot a legsúlyosabb vagy a kezelésre nem reagáló esetekre tartják fent.
A tünetek az esetek közel 20%-ában visszatérnek, így a kezelést meg kell ismételni. Ha a hasmenés ismételten jelentkezik, a fenti antibiotikumok hosszantartó adására lehet szükség. Néhány beteget szájon át adott lactobacillus vagy végbélen keresztül bejuttatott bacte- roides készítménnyel kezelnek, hogy a szokásos bakté-
A lásd a 840. oldalt
■ lásd az 531. oldalt
★ lásd a 485. oldalt
534
Az emésztőrendszer megbetegedései
riumokkal újra benépesítsék a beleket. Ezeket az eljárásokat azonban nem alkalmazzák rutinszerűen. Ritkán az antibiotikum okozta vastagbélgyulladás akut és igen heves lefolyású, a beteget kórházban kell kezelni infúzióval, sóoldatokkal és vérátömlesztéssel. Életmentő
beavatkozásként átmenetileg a vékonybélnek a hasfalon készített nyíláshoz történő kivarrására lehet szükség, ami eltereli a béltartalmat a vastagbél és a végbél felől (ileosztoma). Ritkán a vastagbelet kell műtéttel eltávolítani.

A felszívódási zavarok (maiabszorpciós szindrómák) olyan kórképek, amelyek azért alakulnak ki, mert a tápanyagok nem szívódnak fel rendesen a vékonybélből a vérkeringésbe.
Egészséges szervezetben a táplálék emésztését követően a tápanyagok a véráramba szívódnak fel, jórészt a vékonybélből. Maiabszorpció alakulhat ki, ha egy betegség az emésztésbe, vagy közvetlenül a tápanyag-felszívódásba avatkozik bele.
Azok a rendellenességek, amelyek megakadályozzák az étel megfelelő keveredését a gyomorsavval vagy az emésztő enzimekkel, megzavarhatják az emésztést. Ez fordul elő például, ha műtét során eltávolítják a gyomor egy részét. A betegségek egy csoportjában a szervezet nem olyan mennyiségű vagy fajtájú enzimet vagy epét termel, amilyen a táplálék lebontásához szükséges lenne. Ezek közé tartozik a hasnyálmirigy-gyulladás, a cisztikus flbrózis, az epeutak elzáródása és a tejcukor bontó enzim (laktáz) hiánya. Túl sok gyomorsav vagy kórokozó baktériumok elszaporodása a vékonybélben szintén ronthatja a tápanyagok lebontását.
Az emésztést megzavarhatják a vékonybél-nyálkahártyát károsító tényezők; fertőzések, gyógyszerek, (például a neomicin), az alkohol, a cöliákia és a Crohn- betegség sorolhatók ezek közé. A normális bélnyálkahártya redőkből és bélbolyhoknak (villus) nevezett kicsiny, kesztyűujjszerű nyúlványokból áll, amiken még kisebb, hasonló kitüremkedések, a mikrobolyhok (mikrovillus) találhatók. Ez a boholyrendszer roppant nagy felszívófelületet képez. Bármi, ami ezt a felületet csökkenti, károsítja a felszívódást is. Nyilvánvaló, hogy a vékonybél egy részének műtéti eltávolítása megkisebbíti a felszívódási felületet. Azok a betegségek, amelyek megakadályozzák az anyagok átjutását a bélfalon keresztül a véráramba, mint például a nyirokerek elzáródását okozó nyirokdaganat (limfóma) vagy a bél elégtelen vérellátása, szintén rontják a felszívódást.
A maiabszorpciós betegek általában fogynak. Ha a zsírok nem szívódnak fel rendesen, a széklet világos színű, lágy, nagy mennyiségű és bűzös lesz. Ezt hívják zsírszékletnek. A széklet odatapadhat a WC csésze oldalához vagy úszhat a víz felszínén, ezért nehéz leöblíteni. Zsírszéklet ürítését okozhat minden olyan állapot, amely beavatkozik a zsírok felszívódásába, ilyen pl. a csökkent epetermelődés, a cöliákia vagy a trópusi sprue.
A felszívódási zavar az összes tápanyag együttes, hiányához vezethet vagy külön-külön a fehérjék, a zsírok, a vitaminok vagy az ásványi sók hiányoznak. A tünetek a meghatározott hiányállapottól függően változnak. Például a tejcukor bontó enzim (laktáz) hiánya esetén – a tej ivását követően – igen heves hasmenés, hasi puffadás és szélürítés keletkezik.
A további tünetek attól a betegségtől függnek, amely a felszívódási zavart előidézi. Például az epeút elzáródása sárgasággal jár. A bél rossz vérellátása étkezés után jelentkező hasfájást válthat ki.
Az orvos felszívódási zavarra gondol, amikor fogyás, hasmenés és táplálkozási hiányállapot alakul ki, jó étvágy mellett. A súly vesztésnek önmagában számos más oka is lehet.
A laboratóriumi vizsgálatok segítenek a diagnózis megerősítésében. A zsírfelszívódási zavar kimutatásának legmegbízhatóbb módszere a 3-4 napon keresztül gyűjtött székletminta zsírtartalmának a megmérése. A túlzott mennyiségű zsír ezt a diagnózist valószínűsíti. Más laboratóriumi vizsgálatok egyéb meghatározott anyagok, például a tejcukor (laktóz) vagy a B ^-vitamin felszívódási zavarát tudják kimutatni.
A székletmintákat szabad szemmel és mikroszkóp alatt is vizsgálják. Emésztetlen ételdarabkák arra utalhatnak, hogy a tápanyag átjutása a tápcsatornán túl
Felszívódási zavarok
535
gyors. Jelezhetnek még rendellenes anatómiai összeköttetést a belek között, mint amilyen a gyomor és a vastagbél között kialakult közvetlen kapcsolat (gasztrokolikus sipoly), amin keresztül a vékonybél kikerülésével jut az étel egy része a gyomorból a vastagbélbe. A sárgaság jelentős mennyiségű zsírt tartalmazó széklettel az epeutak betegségére hívja fel a figyelmet. Ilyen esetekben az orvos fokozott figyelemmel keresi a hasnyálmirigy vagy az epeutak rosszindulatú daganatát. Ha zsírcseppek és emésztetlen izomrostok láthatók a mikroszkóp alatt, az arra utal, hogy a hasnyálmirigy nem működik megfelelően. A mikroszkópos vizsgálat során élősködők vagy azok petéi is felismerhetők, ami azt mutatja, hogy a felszívódási zavar hátterében parazita fertőzés áll.
A has röntgenvizsgálata ritkán segíti a diagnózis felállítását, bár néha kimutathatja a maiabszorpció lehetséges okait. A bárium tartalmú kontrasztanyagA megivását követően készült felvétel rendellenes bárium eloszlást mutathat a vékonybélben, ami jellemző a felszívódási zavarra, de ezek a képek nem adnak információt a kiváltó okról.
Szövetminta vétele (biopszia) lehet szükséges a vékonybél rendellenességeinek kimutatására. Mintához juthatnak egy hajlékony, képalkotásra is alkalmas csövön (endoszkóp)B keresztül, vagy egy vékony csövecske segítségével, aminek a végén egy kicsiny mintavevő szerkezet van, ami belecsíp a vékonybél nyálkahártyájába. A mintát mikroszkóp alatt vizsgálják, és meghatározzák a benne lévő enzimek aktivitását is.
A hasnyálmirigy működésének vizsgálatait gyakran végzik, mert az elégtelen hasnyálmirigy-működés gyakori előidézője a felszívódási zavarnak. Az egyik vizsgálatban a vizsgált személy speciális diétát, egy másikban a szekretin nevezetű hormont tartalmazó injekciót kap. Ezt követően mindkét vizsgálat során a hasnyálmirigy által termelt anyagokat tartalmazó vékonybélnedvet szívják le egy csövön keresztül, majd elemzik azt.
A tejcukrot (laktóz), a nádcukrot (szacharóz) és a malátacukrot (maltóz) a laktáz, a szacharóz és a maltáz nevű enzimek bontják, amik a vékonybél nyálkahártyáján találhatók. Normálisan ezek az enzimek bontják le a fenti összetett cukrokat egyszerű cukrokká, mint amilyen a szőlőcukor (glükóz) is, ami azután a bélfalon Keresztül a véráramba tud szívódni. Ha a szükséges enzim hiányzik, a cukor nem emésztődik meg, és nem szixodik fel. A vékonybélben magas koncentrációban i>ent maradó cukor folyadékot szív be a bélbe, ami hasmenéshez vezet. A fel nem szívódott cukrot a vastag
| A tápanyag hiányok tünetei | |
| Tápanyag | Tünetek |
| Vas | Vérszegénység |
| Kalcium | Csontritkulás |
| Fólsav | Vérszegénység |
| Bj-vitamin | Zsibbadás, bizsergés, különösen a lábakon |
| Bj-vitamin | Kisebesedő nyelv és berepedések a szájzugokban |
| B12-vitamin | Vérszegénység, zsibbadás |
| C-vitamin | Gyengeség, fogínyvérzés |
| D-vitamin | Csontritkulás |
| K-vitamin | Vérömlenyekre és vérzésekre való fokozott hajlam |
| Fehérje | Szövetduzzanat, vizenyö (ödéma), rendszerint a lábakon |
bélben élő baktériumok megerjesztik, ami savas székletet és felfúvódást okoz. Enzimhiány alakul ki cöliákiában, trópusi sprue-ban és a vékonybél fertőzéseiben. A betegség lehet még veleszületett, és kiválthatja antibiotikum is, különösen a neomicin.
A tejcukor iránti érzékenység (laktóz intolerancia) valamilyen fokban a felnőttek körülbelül 75%-ában kialakul. Az észak- és nyugat-európai felnőtt lakosság kevesebb mint 20%-át, míg az ázsiaiak 90%-át érinti. A laktóz intolerancia gyakori a mediterrán területeken is. Észak-Amerika nem fehér lakosságának körülbelül 75%-ában fokozatosan kialakul 10-20 éves kora között.
A tejcukor-érzékenységben szenvedő emberek rendszerint nem bírják a laktózt tartalmazó tejet és tej –
▲ lásd a 486. oldalt
■ lásd a 485. oldalt
536
Az emésztőrendszer megbetegedései
termékeket. Néhányan ezt életük során korán felismerik, és tudatosan vagy önkéntelenül is kerülik a tejtermékeket.
A tejcukorérzékeny gyermeknek hasmenése van, és nem gyarapszik a súlya, amikor a tej bekerül az étrendjébe. A felnőttnek hangos bélkorgása (borborigmus), haspuffadása, fokozott szélürítése, hányingere, sürgető székelési ingere, hasi görcsei és hasmenése lehet a lak- tóz tartalmú étel elfogyasztása után. A heves hasmenés meggátolhatja a tápanyagok rendes felszívódását, mivel azok túl gyorsan távoznak el a szervezetből. Hasonló tüneteket okozhat a szacharóz és a maltáz enzimek hiánya is.
Az orvos tejcukor-érzékenységre gyanakszik, ha a beteg tünetei a tejtermékek elfogyasztása után jelentkeznek. Laktóz intolerancia esetén a beteggel meghatározott mennyiségű tejcukrot tartalmazó tesztételt megetetve, hasmenés, puffadás és kellemetlen hasi érzés jelentkezik 20-30 percen belül. Mivel a teszt során adott tejcukorból nem képződik szőlőcukor, ezért a vércukorszint nem emelkedik úgy, ahogy annak normálisan lennie kellene.
Szükség lehet a vékonybélből történő szövetminta vételére. Megnézik mikroszkóp alatt, és vizsgálják benne a laktáz vagy más enzimek aktivitását is. Ez a vizsgálat a felszívódási zavar egyéb lehetséges okait is tisztázhatja.
A tejcukor-érzékenység kézben tartható a laktózt tartalmazó ételek, elsősorban a tejtermékek étrendből történő kiiktatásával. A kalciumhiány megelőzésére a tejtermékek fogyasztását kerülő embereknek kalcium pótlásra van szükségük. Egyéb lehetőség még a tejcukor-bontó enzim hozzáadása a tejhez. A laktáz enzim így már a tejben megemészti a laktózt, mielőtt azt a beteg meginná.
A cöliákia (nem-trópusi sprue, glutén enteropátia, cöliákia sprue) örökletes betegség, amelyben allergiás túlérzékenység alakul ki a glutén nevű fehérjével szemben, és ez olyan elváltozásokhoz vezet a bélrendszerben, amelyek felszívódási zavart okoznak.
Írország délnyugati részén körülbelül 300 emberre jut egy cöliákiás beteg, míg Eszak-Amerikában 5.000 lakosból egyet érint a kórkép. Ezt az öröklődő kórképet a gluténnel szembeni túlérzékenység okozza. Ez a fehérje megtalálható a búzában, a rozsban, és kisebb
mennyiségben az árpában és a zabban is. A betegségben a glutén molekulák egy része ellenanyag molekulákkal kapcsolódik össze a vékonybélben, melynek hatására a nyálkahártya nomiálisan kefeszerű bélbolyhai ellapulnak. Az elsimult felszín sokkal kevésbé képes az ételek emésztésére és felszívására. A glutént tartalmazó ételek kerülése esetén a normális kefeszerű felület többnyire helyreáll, és a rendes bélmüködés is visszatér.
A cöliákia bármely életkorban elkezdődhet. Csecsemőkön a tünetek nem jelentkeznek addig, amíg az első glutén tartalmú ételt meg nem eszik. A betegség gyakran nem okoz hasmenést vagy zsíros székletet, és a gyermeknek csak enyhe tünetei vannak, amelyeket akár egyszerű gyomorrontásként is lehet értelmezni. Azonban a gyermekek egy részének megáll a normális fejlődése, fájdalmas haspuffadástól szenvednek és világos, bűzös, nagy mennyiségű székletet ürítenek. A vashiány következtében vérszegénység alakul ki. Ha a vérben lévő fehérjék szintje egy bizonyos határ alá csökken, a beteg szöveteiben folyadék halmozódik fel, így duzzanat (vizenyő – ödéma) alakul ki. Az esetek egy részében a tünetek csak felnőttkorban jelennek meg.
A cöliákiában kialakuló felszívódási zavar tápanyaghiányt eredményez, ami további tüneteket okoz. Ezek közé sorolható a fogyás, a csontfájdalom, a karokban és lábakban jelentkező zsibbadás. Ha a betegség gyermekkorban kezdődött, a hosszú csöves csontok meggörbülhetnek. A betegség súlyosságától és időtartamától függően a vérben alacsony lehet a fehérje, a kalcium-, a kálium- vagy a nátriumszint. Megfogyatkozik a protrombin, ami a véralvadáshoz nélkülözhetetlen, így vérzékenység, azaz a sérüléseket követően hosszabban tartó vérzések léphetnek fel. A cöliákiás lányoknál esetleg nem alakul ki a menstruációs ciklus.
A cöliákia gyanúja akkor merül fel az orvosban, amikor egy megfelelő minőségű és kellő mennyiségű táplálék ellenére is sápadt gyermeket lát, sovány fenékkel, beesett hassal – különösen akkor, ha a családban a betegség már előfordult. A laboratóriumi és röntgenvizsgálatok segítik a diagnózis felállítását. A xilóz – amely egy egyszerű cukor -felszívódásának mérése néha hasznos lehet. A diagnózist megerősíti a biopsziás minta vizsgálata, amely igazolja a vékonybél-nyálkahártya felszínének ellapulását, és a nyálkahártyán látható javulást azt követően, hogy a beteg abbahagyja a gluténtartalmú termékek fogyasztását.
Felszívódási zavarok
537
Mivel még a csekély mennyiségű glutén elfogyasztása is tüneteket okozhat, ezért teljes gluténmentes diéta tartása szükséges. A glutén annyira elterjedten előforduló anyag az élelmiszeripari termékekben, hogy a betegnek részletes listára és szakértő dietetikus tanácsaira van szüksége, hogy mely ételek fogyasztását kell kerülnie. Glutén található például a kereskedelmi forgalomban lévő levesekben, mártásokban, fagylaltokban és a hot dogban is.
Néha a súlyosan beteg gyermekeknek a diagnózis felismerésekor egy ideig vénás táplálásra van szükségük. Ez felnőtteknél ritkán szükséges.
A betegek egy része nem kellőképpen, vagy egyáltalán nem reagál a glutén megvonásra. Ez lehet azért, mert a diagnózis nem pontos, vagy azért, mert a betegség egy olyan szakaszba lépett, amikor nem reagál a kezelésre. Ez utóbbin a mellékvesekéreg-hormonok (kortikoszteroidok) segíthetnek.
Néhány cöliákiás beteg, aki hosszú ideig gluténmentes diétát tartott, esetleg már nem lesz rá érzékeny, ha ismét bevezetik az étrendjébe. A glutén étrendbe történő visszavezetése ésszerű lehet, de ha a tünetek visz- szatémek, a glutént azonnal újra el kell hagyni.
A gluténmentes diéta lényegesen javítja a prognózist mind gyermekek, mind felnőttek esetében. De a cöliákia akár végzetes is lehet, főleg felnőtteknél, súlyos esetekben. Felnőttekben kis százalékban rosszindulatú nyirokdaganat (limfóma)A alakulhat ki a bélrendszerben. Hogy ennek kockázata csökken-e a gluténmentes diéta szigorú betartása esetén, az nem ismert.
1 trópusi sprue szerzett betegség, amelyben a bélnyálkahártya rendellenessége vezet felszívódási zavarhoz és sokféle tápanyag hiányához.
A trópusi sprue főként a Karib-szigeteken, India déli és Ázsia délkeleti vidékein fordul elő. Mind az őslakosokat, mind pedig a bevándorlókat érintheti a betegség. Bár oka ismeretlen, a lehetséges okok közé bakteriális, vírus- és parazita fertőzés, vitaminhiány (különösen a fólsav hiánya) és romlott ételekben kialakuló méreganyag (például az avas zsírokban) sorolható.
Világos színű széklet, hasmenés és fogyás a trópusi sprue típusos tünete. Ide tartozik még a fájdalmas, gyulladt nyelv, a B2-vitamin hiányának következtében. Ezenkívül a felszívódási zavar egyéb tünetei is kialakulhatnak. A protrombin hiánya – amely a véralvadáshoz nélkülözhetetlen – vérzékenységhez, és a sérüléseket követően, hosszabban tartó vérzésekhez vezethet.
A trópusi sprue-ban az albumin-, a kalcium-, a fólsav-, a B12-vitamin- és a vashiány tünetei alakulhatnak ki. A vérszegénység jellegzetesen a fólsav hiánya miatt következik be.B
Az orvos akkor mérlegeli a trópusi sprue lehetőségét, ha a vérszegénység és felszívódási zavarra utaló tünetek állnak fenn, és a beteg olyan területen él vagy élt, ahol a betegség előfordulása gyakori. A vékonybél röntgenvizsgálatának eredménye lehet kóros, de akár normális is. Az egyszerű cukrok közé tartozó xilóz felszívódása könnyen mérhető. A trópusi sprue-ban szenvedőkben a xilóz felszívódása 90%-ban kóros. A vékonybélből vett szövetminta jellegzetes rendellenességeket mutat.
A betegség kezelésére antibiotikum, a tetraciklin vagy az oxitetraciklin a legalkalmasabb. Attól függően, hogy milyen súlyos a kórkép, illetve mennyire reagál a kezelésre, az antibiotikum adására akár hat hónapig is szükség lehet. Tápanyag-kiegészítésre, különösen pedig a fólsav pótlására van szükség.
A Whipple-kór (intesztinális lipodisztrófia) ritka betegség, ami főleg a 30-60 év közötti férfiakat érinti.
A betegséget a Tropheryma whippeli nevű organizmus által okozott fertőzés idézi elő. A vékonybél nyálkahártyája mindig súlyosan fertőzött, de a fertőzés egyéb szervekre is ráterjedhet, így a szívre, a tüdőkre, az agyra, az ízületekre és a szemre is.
A Whipple-kór tünetei közé tartozik a bőrszín elsö- tétedése, a fájdalmas ízületi gyulladás és a hasmenés. A súlyos felszívódási zavar fogyást és vérszegénységet okoz. További gyakori tünetek a hasi fájdalom, a köhögés és a belégzésre jelentkező fájdalom, amit a tüdőket borító savós hártya (mellhártya, pleura) gyulladása okoz. Folyadék szaporodhat fel a mellhártya lemezek között (ezt az állapotot pleurális folyadékgyülemnek nevezik),* és a mellkas központi részén elhelyezkedő nyirokcsomók is megnagyobbodhatnak. A Whipple- kórban szívzörej is kialakulhat, ami rendszerint arra utal, hogy a fertőzés elérte a szívet, és megnagyobbod-
▲ lásd a 770. oldalt
■ lásd a 660. oldalt
★ lásd a 206. oldalt
538
Az emésztőrendszer megbetegedései
hat a máj, ami ennek a szervnek az érintettségét mutatja. Zavartság, feledékenység vagy a szemek összeren- dezetlen mozgása az agy fertőzöttségét jelzi. Kezelés nélkül a betegség folyamatosan romlik, és halálos kimenetelű.
A Whipple-kór diagnózisát a vékonybélből vagy egy megnagyobbodott nyirokcsomóból nyert szövetminta biztosítja, ami jellegzetes mikroszkópos eltéréseket mutat.
A Whipple-kórt antibiotikumokkal, például tetracik- linnel, szulfaszalazinnal, ampicillinnel és penicillinnel lehet gyógyítani. A tünetek gyorsan javulnak, de a teljes szöveti gyógyulásig 2 évre is szükség lehet. A betegség kiújulhat.
A bél nyirokereinek tágulata (intesztinális limfangiek- tázia, ismeretlen eredetű fehérjehiány vagy idiopátiás hipoproteinémia) a gyermekek vagy fiatal felnőttek betegsége, amelyben a vékonybél-nyálkahártyát ellátó nyirokerecskék kitágulnak.
A nyirokértágulat lehet fejlődési rendellenesség. Későbbi életkorban eredhet a hasnyálmirigy gyulladásából (pankreatitisz), a szívet körülölelő szívburok megmerevedéséből (konstriktív perikarditisz),A ami növeli a nyirokrendszerben uralkodó nyomást.
A nyirokértágulat esetén jelentős a visszatartott folyadék mennyisége, vizenyő (ödéma) áll fenn, mert a
megnagyobbodott, részben elzáródott nyirokerek nem képesek teljesen elvezetni a szövetközti folyadékot. A duzzanat a szervezet különböző részein nem egyforma mértékű; attól függ, hogy mely nyirokereket érinti a betegség. A folyadék felszaporodhat például a hasüregben vagy a mellüregben.
Hányinger, hányás, enyhe hasmenés és hasi fájdalom is kialakulhat. A vérben a nyiroksejtek (limfociták) száma csökkenhet A fehérjevesztést az okozza, hogy a nyirokfolyadék elszivárog a duzzadt nyirokerekből a bélbe és a székletbe. Ezért a vér fehérjeszintje alacsony. Ez további szövetduzzanatot, ödémát okoz. A vér koleszterinszintje alacsony lehet, mert az nem szívódik fel rendesen a táplálékból. A betegek egy részének zsírszéklete is van.
A kórkép felismerését segíti, ha az orvos a betegnek radioaktív izotóppal jelölt albumint (egy fehérjeféleség) ad vénás injekcióban. Ha kóros mennyiségű radioaktív anyag jelenik meg a székletben, az azt jelenti, hogy a vizsgált személy túl sok fehérjét veszít. A vékonybélből vett szövetminta a nyirokerek tágulatát mutatja.
A betegséget a nyirokér tágulatát kiváltó ok rendezésével lehet kezelni. így a konstriktív perikarditisz kezelése csökkentheti a nyirokerekben uralkodó túlnyomást.
A betegek egy részének állapota zsírszegény étrend adására és bizonyos trigliceridek pótlásával javul, amelyek közvetlenül a véráramba szívódnak fel, és nem a nyirokereken keresztül. Amennyiben a vékonybélnek csak kis része érintett, az műtéttel eltávolítható.
A divertikulum (gurdély) zsákszerű kitüremkedés, amely a gyomor-bélrendszer bármely területén kialakulhat. A divertikulumok messze leggyakoribb előfordulási helye a vastagbél. Jelenlétüket divertikulózisnak nevezik. Ez az állapot a középkorú emberekben szo
kott kialakulni. Ha egy divertikulum begyullad, azt divertikulitisznek nevezik.
A divertikulózis divertikulumok jelenléte, rendszerint a vastagbélben.
Divertikulum bárhol kialakulhat a vastagbélen, de a leggyakoribbak a szigmabélen, mely közvetlenül a
▲ lásd a 104. oldalt
Divertikulum
539
végbél (rektum) előtti utolsó vastagbélszakasz.A A divertikulum a bélfal gyenge pontján dudorodik ki, rendszerint ott, ahol egy verőér fúrja át a vastagbél izomrétegét. A görcsök következtében növekszik a nyomás a vastagbélben, így több gurdély képződik, illetve a már meglévők növekednek.
A divertikulumok átmérői 2-3 mm-től akár 2-3 cinig is változhatnak. 40 éves kor alatt ritkák, de ezt követően egyre gyakoribbá válnak. Gyakorlatilag minden 90 éves életkort megélt embernek számos divertiku- luma van.
Az óriás divertikulum ritka elváltozás, aminek az átmérője 2,5 cm-től akár 15 cm-ig is terjedhet. Fennállhat mindössze egyetlen óriás divertikulum is.
A legtöbb divertikulózis tünetmentes. Azonban néhány szakember úgy véli, hogy amikor ilyen esetben tisztázatlan eredetű fájdalmas görcsök, hasmenés és egyéb székelési panaszok állnak fenn, ezek valódi oka a divertikulózis. A divertikulum nyílása vérezhet, néha komolyan is, először a bél, majd a végbélen át a külvilág felé. Ilyen vérzést okozhat, ha széklet szorul be a divertikulumba, és megsért egy eret (rendszerint a divertikulum melletti verőeret). A vérzés sokkal gyakoribb, amikor a divertikulum a felszálló vastagbélen van, mint amikor a leszálló vastagbélen helyezkedik el. Vastagbéltükrözéssel (a vastagbél vizsgálata hajlékony, cső alakú, képalkotásra alkalmas eszközzel – kolono- szkópia) a vérzésíorrás felismerhető.
A divertikulum önmagában nem veszélyes elváltozás. A divertikulumba szorult széklet azonban nemcsak vérzést, hanem gyulladást és fertőzést is okozhat, ami divertikulitiszt eredményez.
A kezelés célja általában a bél görcsös állapotának csökkentése. Ennek legjobb módja a rostdús ételek fogyasztása (zöldségfélék, gyümölcsök és gabonafélék). Ha ez önmagában nem elég, a diéta kiegészíthető korpával vagy a széklet mennyiségét növelő anyagokkal, például 3,5 g pszillium 2 dl vízzel, naponta egy-két alkalommal. A metilcellulóz is jó hatású lehet. A rostszegény étrend kerülendő, mert az így képződött béltartalom mozgatásához a bélfalnak nagyobb nyomást kell kifejtenie.
A divertikulózis nem igényel műtéti beavatkozást. Nem így az óriás divertikulum, mert az sokkal köny- nvebben befertőződik és kilyukad.
Divertikulitisz: a választott időpontban végzett (elektív) műtét javallatai
| Állapot | Javallat |
| Két vagy több súlyos divertikulitiszes roham (vagy egy súlyos roham 50 éves kor alatt) | Asúlyos szövődmény kockázata nagy |
| A betegség gyors romlása | A súlyos szövődmény kockázata nagy |
| Hosszú ideig fennálló érzékeny daganat a hasban | Lehet rosszindulatú daganat is |
| A röntgenvizsgálat gyanús elváltozást mutat a vastagbél alsó szakaszán (szigmabél) | Lehet rosszindulatú daganat is |
| Vizeléskor jelentkező fájdalom férfiban, vagy olyan nőben, akinek méhét eltávolították | A húgyhólyagba történő fenyegető átfúró- dás figyelmeztető jele lehet |
| Hirtelen kezdődő hasi fájdalom olyan betegben, aki kortikoszteroidot szed | Lehet, hogy a vastagbél kilyukadt a hasüreg felé |
A divertikulitisz egy vagy több divertikulum gyulladása vagy befertöződése.
A divertikulitisz sokkal ritkább 40 éves kor alatt, mint felette. Azonban bármely életkorban súlyos állapothoz vezethet. A divertikulitisz miatt műtétre kerülő 50 évnél fiatalabb betegek között háromszor annyi a férfi, mint a nő. Hetven éves kor felett ez az arány megfordul.
▲ lásd a 483. oldalon lévő ábrát
540
Az emésztőrendszer megbetegedései
A sipolyjárat: rendellenes összeköttetés
A sipolyjáratok (fisztula) többsége a szigmabél és a húgyhólyag között alakul ki, amint azt az ábra is mutatja.

A jellegzetes kezdeti tünetek a fájdalom, a nyomásérzékenység (rendszerint a bal alhas területén) és a láz.
Amennyiben az orvos tudja, hogy a betegnek diver- tikulózisa van, a divertikulitisz diagnózisának felállítása szinte teljes egészében alapulhat csupán a tüneteken. A diagnózis megerősítése vagy a probléma kivizsgálása a bárium tartalmú kontrasztanyaggal végzett beöntéses röntgen vizsgálat (irrigoszkópia) ▲ károsíthatja vagy kilyukaszthatja a gyulladt belet, ezért ezt a vizsgálatot rendszerint néhány héttel későbbre halasztják.
A divertikulitisszel leggyakrabban összetéveszthető kórképek a vakbélgyulladás és a vastagbél- vagy petefészekrák. CT vagy ultrahangvizsgálat végzésére lehet szükség a vakbélgyulladás vagy tályog lehetőségének biztos kizárása érdekében. A rák kizárására az orvos
vastagbéltükrözést végezhet, különösen akkor, ha vérzés is jelentkezik. A biztos diagnózis érdekében a hasüreg műtéti átvizsgálása is indokolt lehet.
A divertikulitiszben fennálló gyulladás a vastagbél és egy másik szerv közötti rendellenes sipolyjárat (fisztula) kialakulásához vezethet. A legtöbb fisztula a szigmabél és a húgyhólyag között alakul ki. A sipoly sokkal gyakoribb férfiakon, mint nőkön, de a méheltá- volításon (hiszterektómia) átesett nők esetén a kockázat nagyobb. A fisztulán keresztül a béltartalom – beleértve a normálisan előforduló bélbaktériumokat is – bekerül a hólyagba, és húgyúti fertőzést okoz. Sipolyjáratok alakulhatnak ki még a vastagbél és a vékonybél, a méh, a hüvely, a hasfal, de még a comb vagy akár a mellkas felé is.
A divertikulitisz további lehetséges szövődményei a környezet gyulladása, a gyulladás ráterjedése a bélfalra, a divertikulum falának megrepedése, kilyukadása (perforáció), tályog kialakulása, a hasüreg befertőző- dése, hashártyagyulladás (peritonitisz), vérzés és bélelzáródás.■
▲ lásd a 486. oldalt
B lásd az 545. oldalt
A gyomor-bélrendszeri sürgősségi állapotok
541
A divertikulitisz enyhe formája kezelhető otthon, pihenéssel, csak folyadék fogyasztásával és szájon át történő antibiotikum szedéssel. A tünetek rendszerint gyorsan megszűnnek. Néhány nap múlva a beteg pépes, rostszegény étrendet kezdhet, pszillium-mag készítmény napi egyszeri bevételével. Egy hónap múlva a rostdús diéta ismét elkezdhető.
Sokkal súlyosabb tünetek esetén – mint az egy helyre összpontosuló hasi fájdalom, láz és a súlyos fertőzés vagy szövődmény egyéb nyilvánvaló jelei – a betegeket általában kórházba utalják. Folyadékot és antibiotikumot infúzióban kapnak, ágyban maradnak, és a tünetek enyhüléséig szájon keresztül semmit sem fogyaszthatnak.
Ha az állapot nem javul, műtétre lehet szükség, különösen ha a fájdalom és nyomásérzékenység fokozódik, és ha a láz emelkedik. A divertikulitiszes betegeknek csak körülbelül 20%-át kell megoperálni, mert az állapotuk nem javul. Közel 70%-ukban fájdalom és gyulladás, a többi esetben vérzés, sipolyképződés vagy bélelzáródás miatt kerül sor az operációra. Néha akkor is ajánlott a műtét a divertikulitisz esetén, amikor nincs bizonyíték gyulladásra, fertőzésre vagy szövődményre, de a szövődmény kialakulásának kockázata magas, és annak megoldása úgyis műtétet kívánna, viszont a szövődmény kialakulása előtt végzett műtét egyszerűbb és biztonságosabb.
Azonnali műtéti beavatkozást tesz szükségessé a bél kilyukadása (perforáció) és a hashártyagyulladás (peri- tonitisz). A sebész ilyenkor rendszerint eltávolítja a perforált bélszakaszt, és a vastagbél végét kivarrja a hasfalon készített nyíláshoz, amit kolosztómának neveznek. Egy későbbi műtét során az átvágott bélvégeket újra egyesítik és a kolosztómiás nyílást zárják.
Amikor jelentős vérzés indul, a vérzésforrás megtalálása céljából a vastagbelet ellátó verőérbe kontrasztanyagot fecskendeznek be, és azt követően röntgenfelvételeket készítenek. A beavatkozást érfestésnek (angiográfia) nevezik. Egy, a verőerek összehúzódását előidéző anyagot, a vazopresszint befecskendezve a vérzés esetleg megszüntethető, de ez nem veszélytelen eljárás, különösen idősek esetén. Ha a vérzés néhány napon belül ismétlődik, műtét szükséges. A megfelelő bélszakasz eltávolítása csak akkor lehetséges, ha a vérzésforrás helye pontosan ismert. Máskülönben csak a vastagbél jóval nagyobb szakaszának az eltávolítása vezet eredményre; ezt az eljárást szubtotális kolektómiának nevezik. Ha a vérzés kezelés nélkül megszűnik (vagy jelentősen csökken), a vérzés okának tisztázására a legjobb lehetőség a vastagbéltükrözés végzése.
A kialakult sipolyjárat gyógyítására a vastagbélnek azt a szakaszát kell eltávolítani, ahonnan a fisztula kiindul. Ezt követően az átvágott bélvégeket összevarrják.
A gyomor-bélrendszeri sürgősségi
állapotok
Bizonyos gyomor-bélrendszeri betegségek veszélyeztethetik a beteg életét, így sürgős ellátást – esetenként műtétet igényelhetnek. Ezek közé tartozik a tápcsatornából eredő vérzés, a bélrendszer mechanikus elzáródása (mechanikus ileusz), a bél normális összehúzódásának időleges megszűnése (bélhűdés, paralitikus ileusz), a féregnyúlvány gyulladása (appendicitisz) és a hasüreget borító hashártya gyulladása (peritonitisz).
A gyomor-bélrendszerből eredő vérzés
letben, a hányadékban, de lehet rejtett (okkult) is, amit csak laboratóriumi körülmények között lehet kimutatni. A bélrendszerben bárhol kialakuló vérzést a vérzékenység tovább súlyosbíthatja.
A lehetséges tünetek közé tartozik a vérhányás (hematemezis), a fekete színű, ún. szurokszéklet ürítése (meléna) és a végbélből ürített friss, piros vér (hema- tokézia). A szurokszéklet rendszerint a tápcsatorna fel-
Vérzés a tápcsatomaA bármely részéből indulhat, a ‘Zajüregtől a végbélnyílásig. A vér megjelenhet a szék-
▲ lásd a 482. oldalon lévő ábrát
542
Az emésztőrendszer megbetegedései
A gyomor-bélrendszeri vérzés helyei és okai
| Helye | Oka |
| Nyelőcső |
(várix vérzés)
|
| Gyomor |
|
| Vékonybél |
|
| Vastagbél |
|
| Végbél |
|
| Végbélnyílás |
|
ső szakaszából ered – például a gyomorból vagy a nyombélből. A fekete színt az okozza, hogy a vérre hat a gyomorsav, valamint a szervezetből való távozás előtti néhány órán keresztül még a baktériumok lebontó tevékenysége is. Körülbelül 50 g vér már szurokszékletet okozhat. Egyszeri, súlyos vérzés miatt akár egy hétig is lehet melénás a széklet, így a folyamatos szurokszínű széklet nem feltétlenül jelez makacs vérzést.
A hosszantartó vérzés a vérszegénység tüneteivel járhat: fáradékonysággal, természetellenes sápadtsággal, mellkasi fájdalommal és szédüléssel. Ha ezek a tünetek hiányoznak, az orvos kóros vérnyomásesést fedezhet fel, miközben a beteg fekvő helyzetéből felül.
Jelentős vérvesztésre utaló tünet a szapora szívverés (magas pulzusszám), az alacsony vérnyomás és a csökkent vizelettermelés. A beteg kezei és lábai hidegek és nyirkosak. A vérveszteség következtében az agy vérellátása csökken, ami zavartsághoz, a tájékozódási képesség elvesztéséhez, aluszékonysághoz és végül sokkhoz vezethet.
A kritikus vérvesztés tünetei különfélék lehetnek, attól függően, hogy milyen egyéb betegségek állnak még fenn. Például koszorúér-szűkületben hirtelen szorító mellkasi fájdalom (angina) vagy a szívinfarktus tünetei alakulhatnak ki. A szívelégtelenség, a magas vérnyomás, a tüdőbetegség és a veseelégtelenség tünetei is súlyosbodhatnak. Májbetegeken a tápcsatorna vérzése olyan méreganyagok képződéséhez vezethet, amelyek személyiségváltozást, tudatzavart és a szellemi képességek csökkenését okozzák (májkóma, hepatikus enkefalopátia). A
Jelentős vérvesztést követően a hematokrit mérés eredménye, ami a vérvizsgálatok egyik fatája, általában a vörösvértestek alacsony számáról árulkodik. A vérzés kialakulásához vezető tünetek ismerete segít az orvosnak az ok kiderítésében. Az étkezésre vagy savkötőkre csökkenő hasi fájdalom fekélybetegségre utal, bár a vérző fekély gyakran fájdalmatlan. Azok a gyógyszerek, amik a gyomornyálkahártyát károsítják, mint például az aszpirin, a gyomor vérzését okozhatják, ami véres széklet formájában nyilvánul meg.
Ha a tápcsatornái vérzés olyan betegben jelentkezik, aki nyilvánvaló ok nélkül étvágytalan és fogy, akkor rosszindulatú daganat irányában kell vizsgálatot végezni. Nyelési zavar esetén nyelőcsőrák vagy nyelőcsőszűkület állhat fenn. Erőltetett hányás és öklendezés közvetlenül a vérhányást megelőzően, nyelőcsőrepedést sejtet, bár az esetek közel felében ilyen sérülés előtt nincs hányás. Székrekedést vagy hasmenést vérzéssel, illetve rejtett vérrel a székletben a vastagbélrák vagy polip okozhat, különösen 45 éves kor felett. A széklet felszínén látható friss vért aranyér, vagy a végbélben kialakult betegség, például végbélrák is okozhat.
Az orvos a lehetséges vérzésforrásra utaló jeleket keres. A végbél vizsgálata során például aranyerek, végbélberepedés és daganat után kutat. Majd a vérzés lehetséges helyének megfelelően választja ki a további
▲ lásd az 564. oldalt
A gyomor-bélrendszeri sürgősségi állapotok
543
vizsgálatokat, attól függően, hogy a vérzés eredetét a tápcsatorna felső szakaszán (nyelőcső, gyomor és nyombél) vagy a bélrendszer távolabbi területein (a vékonybél alsó szakasza, vastagbél, végbél vagy végbélnyílás) gyanítja-e.
A gyomor-bélrendszer felső szakaszán sejtett problémát először az orron át a gyomorba vezetett csővel vizsgálják, amin keresztül eltávolítják a gyomorban talált folyadékot. Ha a gyomomedvben őrölt kávészemcsékhez hasonló, részlegesen emésztett vér van, az arra utal, hogy a vérzés lelassult vagy megállt. Ha folyamatosan élénk vörös vér ürül, az aktív, erős vérzést jelez. Ezt követően az orvos gyakran végez gyomortükrözést (egy hajlékony, képalkotásra alkalmas [száloptikás] eszközzel, a gasztroszkóppaljA a nyelőcső, a gyomor és a nyombél vizsgálatára, és a vérzés helyének megtalálására. Ha nem észlel hurutos gyulladást vagy fekélyt a gyomorban vagy a nyombélben, akkor mikroszkópos vizsgálat céljára szövetmintát vehet (biopszia). A biopszia segítségével eldönthető, hogy a vérzést a Helicobacter pylori nevű baktériummal történt fertőzés okozta-e. Ez utóbbi rendszerint antibiotikumkezeléssel gyógyítható.
Az orvos báriumot tartalmazó kontrasztanyaggal végzett beöntéses röntgenvizsgálattal (irrigoszkópia)B vagy endoszkóp segítségével polipot és rosszindulatú daganatot keres a tápcsatorna alsó részén. Közvetlenül megtekintheti a bél belső felületét végbéltükör, szig- moidoszkóp vagy kolonoszkóp segítségével.
Amennyiben ezek a vizsgálatok nem derítenek fényt a vérzés eredetére, akkor érfestés (kontrasztanyagot tartalmazó injekció érbe történő befecskendezése után készült röntgenvizsgálat, angiográfia) vagy szcintigrá- fia végezhető. Utóbbi vizsgálatot radioaktív izotóppal jelölt vörösvértestek befecskendezése után végezik. Ezek a módszerek különösen az érfejlődési rendellenesség okozta vérzés kimutatására alkalmasak.
A tápcsatornából eredő vérzések több mint 80%- ában a szervezet védekezése megállítja a vérzést. Nem szűnő vérzés vagy jelentős vérveszteségre utaló tünetek esetén a beteget gyakran kórházba utalják, ahol intenzív osztályra kerül.
Jelentős vérvesztés után vérátömlesztés válhat szükségessé. Teljes vér helyett vörösvértest-koncentrátum használható, a vérkeringés folyadékkal történő túlterhelésének elkerülése céljából. A keringő vértérfogat helyreállítása után a beteget folyamatos megfigyelés alatt tartják a folytatódó vérzés tüneteit figyelve. Ezek közé tartozik az emelkedő pulzusszám, a vérnyomásesés és a szájon vagy végbélen keresztül történő vérvesztés.
A nyelőcső alsó szakaszán kitágult vénákból eredő vérzés (özofágusz-várix) többféle módon kezelhető. Az egyik lehetőség az, hogy ballonos katétert vezetnek le orron keresztül a nyelőcsőbe, ahol felfújják a ballont, ami összenyomja a vérző ereket. A másik módszer az, hogy a vérző érbe olyan vegyületet fecskendeznek be, ami a véna gyulladását és hegesedését okozza.
A gyomorvérzés gyakran megszüntethető a gyomortükrözés során végzett beavatkozásokkal. Ezek közé tartozik a vérző ér elektromos árammal történő égetése, vagy véralvadást elősegítő anyagnak az érbe történő befecskendezése. Ha ezek a beavatkozások nem vezetnek sikerre, műtétet kell végezni.
A tápcsatorna alsó szakaszából induló vérzések rendszerint nem igényelnek azonnali beavatkozást. Ha viszont mégis az szükséges, endoszkópos beavatkozás és hasi műtét is végezhető. Néha a vérzés helye nem határozható meg pontosan, így egy nagyobb bélszakasz eltávolítása válhat szükségessé.
Rendellenes erekből származó
vérzés
Az arteriovenózus maiformáció vérzése olyan kóros erek megrepedését jelenti, amelyek az artériákat és a vénákat közvetlenül kötik össze.
Hogy miért alakulnak ki ilyen arteriovenózus összeköttetések a gyomor és a bél nyálkahártyájában, az nem ismert. Gyakoribb szívbillentyűhiba, vese- vagy májbetegség, illetve kötőszöveti rendellenesség esetén, valamint a bélrendszer sugárkezelése után. Ezen kóros erek átmérője a fonalvastagságtól a kisujjnyi vastagságig változhat. Szakadékonyak és vérzékenyek, így néha igen jelentős vérzés indulhat belőlük, különösen idősekben.
A gyomorban és a bélrendszerben lévő vérző arteriovenózus erek rendszerint vérhányást és szurokszékletet okoznak. Ha a vérzés nagyfokú vagy elhúzódó, vérszegénység és a vérvesztés egyéb tünetei alakulhatnak ki. Rendszerint figyelmeztető jel nélkül indul, és ismétlődésre hajlamos. A diagnózis általában endoszkópos vizsgálattal állítható fel. Azonban az arteriovenózus rendellenességet nehéz lehet felismerni, külö-
▲ lásd a 485. oldalt
■ lásd a 486. oldalt
544
Az emésztőrendszer megbetegedései
Műtétet igénylő hasi fájdalmak
| A fájdalmat okozó szerv | Azonnali műtétet igénylő állapot | Azonnali műtétet nem igénylő állapot |
| Nyelőcső | Kilyukadás vagy berepedés | ^avas visszafolyás es nyelőcső-1– gyulladás |
| Gyomor | Átfúródott vagy vérző fekély, gyomorrák | Fekély, gyomorhurut, rekeszsérv |
| Vékonybél | Átfúródott fekély vagy bélelzáródás | Szövődménymentes fekély, gyomorból hurut, Crohn-betegség |
| Féregnyúlvány | Féregnyúlvány-gyulladás | |
| Vastagbél és végbél | Divertikulitisz átfúródással vagy béielzá- ródással; rosszindulatú daganat, elzáródást okozó polip, kifekélyesedő vastagbélgyulladás, Crohn-betegség (súlyos) | Crohn-betegség (enyhe), szövöd- ménymentes divertikulitisz |
| Máj | Rosszindulatú daganat, tályog | Zúzódás, ciszta |
| Epeutak | Epekövesség epehólyag-gyulladással vagy elzáródással | Epekövesség gyulladás és elzáródás nélkül |
| Lép | Léprepedés, tályog | |
| Hasnyálmirigy | Hasnyálmirigy-gyulladás (súlyos) | Hasnyálmirigy gyulladás (enyhe) |
| Erek | Egy verőér falának kiboltosulása (aneurizma), érelzáródás | |
| Vese | Vesekövek | Fertőzés |
| Húgyhólyag | Kövek, rosszindulatú daganat | Fertőzés |
| Férfi nemi szervek | A herék megcsavarodása | A prosztata vagy a herék fertőzése |
| Női nemi szervek | Méhen kívüli terhesség, petefészektályog | Kismedencei gyulladás |
| Hashártya (a hasüreget borító savós hártya) | Üreges szerv kilyukadása következtében kialakult hashártyagyulladás (peritonitis) | Tuberkulózis következtében kialakult hashártyagyulladás |
nősen akkor, amikor az alacsony keringő vértérfogat K6Z6léS
vagy az alacsony perctérfogat következtében a vérerek Az alapbetegség kezelése (például szivbillentyűmű- részlegesen összeesett állapotban vannak. tét vagy veseátültetés) megszüntetheti a gyomor-bél-
A gyomor-bélrendszeri sürgősségi állapotok
545
rendszeri vérzést. Az orvos endoszkóp segítségével megégetheti a vérző eret, megállítva ezzel a vérzést, ilyenkor azonban újabb rendellenes érösszeköttetések alakulhatnak ki. A vérvesztés következtében létrejött vérszegénységet a vas pótlásával lehet kezelni.
Hasi fájdalmat okozhat a tápcsatorna mentén vagy bárhol a hasüregben kialakult kórfolyamat. Ilyen állapot lehet a nyelőcső megrepedése, a fekély átfúródása, a gyulladásos bél szindróma, a féregnyúlvány-gyulla- dás, a hasnyálmirigy-gyulladás és az epekövesség. Ezek közül a betegségek közül néhány viszonylag enyhébb, míg a többi életet veszélyeztető állapot lehet. Az orvosnak el kell döntenie, hogy szükség van-e azonnali beavatkozásra, vagy megvárhatok a diagnosztikus vizsgálatok eredményei.
A fájdalom természete és étkezéssel vagy mozgással kapcsolatba hozható megjelenése segítséget nyújthat az orvosnak a diagnózis felállításában. Ha más családtagnak is van hasi betegsége, például epekövessége, akkor a betegben is fennállhat.
A beteg külseje fontos árulkodó jel lehet. így a sárgaság (a bőr és a szemek sárgás árnyalatú elszíneződése) arra utal, hogy a máj, az epehólyag vagy az epeutak betegsége zajlik a háttérben.
Az orvos megvizsgálja a hasat, nyomásérzékenységet és rendellenes szövettömörülést keresve. Amikor a hasat óvatosan benyomja, a beteg fájdalmat érez. Ha a nyomást váratlanul felengedi, a fájdalom hirtelen rosz- szabbodik. Ezt a jelenséget hívják visszacsapódási nyomásérzékenységnek. Ez a tünet rendszerint a hashártya gyulladására (peritonitisz) utal.
A hasi fájdalom diagnosztikai vizsgálatai közé tartozik a vér- és vizeletvizsgálat, a röntgen, az ultrahang és a komputertomográfia (CT).▲ A hasüreg sürgős műtéti feltárását gyakran akkor végzik, ha a hasi fájdalmat vélhetőleg bélelzáródás vagy valamely szerv, például az epehólyag, a féregnyúlvány, a bél vagy tályog átlyu- kadása vagy megrepedése okozza.
■4 bél mechanikus elzáródása (mechanikus ileusz) olyan akadály, ami teljesen meggátolja vagy nagyon megnehezíti a béltartalom továbbhaladását.
Elzáródás a bélrendszer teljes hosszán bárhol kialakulhat. A bélrendszernek az elzáródás feletti szakasza
tovább folytatja a működését. Amint megtelik étellel, folyadékkal, emésztő nedvekkel és gázzal, kitágul, mint egy puha gumicső.
Az újszülöttekben gyakran veleszületett rendellenesség,■ a megkeményedett béltartalomból (mekoni- um) kialakult dugó, vagy a bél megcsavarodása (volvulus) okoz bélelzáródást.
Felnőttekben a nyombél elzáródását okozhatja a hasnyálmirigy rosszindulatú daganata, hegesedő fekély, korábbi műtét, Crohn-betegség vagy összenövések, mely utóbbiak kötőszövetes jellegű képletek, és húrszerűen kifeszülve leszorítják a beleket. Elzáródás alakulhat ki, amikor a bél egy része kitüremkedik egy rendellenes nyíláson, például a hasfal izomrétegének gyenge pontján keresztül (sérv). Ritkán epekő, emésztetlen ételből kialakult vagy bélférgekből összeállt torlasz zárja el a belet.
A vastagbélben a vastagbélrák az elzáródás leggyakoribb oka. Megtekeredett bélkacs vagy kemény székletrög (székletbeékelődés) szintén okozhat elzáródást.
Ha egy elzáródás a bél vérellátását is megszünteti, azt az állapotot leszorításnak (stranguláció) nevezik. A vékonybél-elzáródás eseteinek közel 25%-ában stranguláció alakul ki. Strangulációt okoz rendszerint a bél egy részének beszorulása egy rendellenes nyílásba (kizárt sérv), a bélkacs megcsavarodása (volvulus), vagy egy bélkacsnak a másik béíkacsba történő betüremke- dése (intusszuszcepció). Ilyenkor 6 órán belül a bél üszkösödése (gangréna) alakulhat ki. Gangréna esetén a bélfal elhal, és rendszerint kilyukad, ami végül has- hártyagyulladáshoz és a hasüreg fertőződéséhez vezet. Kezelés nélkül a beteg meghal.
Ha nincs is stranguláció, az elzáródás feletti bélszakasz akkor is kitágul. A bél nyálkahártyája megduzzad és begyullad. Beavatkozás nélkül a bél átlyukad, a béltartalom kiszivárog, ami a hasüreg elfertőződéséhez és gyulladásához vezet.
A bélelzáródás tünetei közé tartozik a görcsös hasi fájdalom, amit felfúvódás kísér. A fájdalom igen erős lehet, és állandósulhat. A gyakran fellépő hányás a vastagbél elzáródása esetén később kezdődik, mint vékonybél ileuszban. A teljes elzáródás székrekedést, míg a részleges elzáródás hasmenést okozhat. A láz gyakori,
▲ lásd a 484. oldalt
■ lásd az 1231. oldalt
546
f\z emésztőrendszer megbetegedései
A stranguláció okai
A bél vérellátásának megszűnésével járó bélelzáródás (stranguláció) rendszerint a három bemutatott ok valamelyikéből ered.


és különösen akkor valószínű, ha a bélfal kilyukadt. A perforáció a hasüreg gyorsan kialakuló súlyos gyulladásához, fertőzéséhez vezet, ami sokkot okoz.
Az orvos a has vizsgálata közben nyomásérzékenységet és kóros duzzanatot vagy szövettömörülést keres. A bélműködés által előidézett normális bélhangokat fo- nendoszkópon (hallgató) keresztül lehet hallani. Bélelzáródásban ezek lehetnek hangosak és csilingelők, később teljesen hiányozhatnak. Ha a perforáció hashár- tyagyulladást okoz, a beteg fájdalmat érez, amikor az orvos benyomja a hasát. A fájdalom tovább erősödik, amikor a nyomást hirtelen megszüntetik – ezt a tünetet hívják visszacsapódási nyomásérzékenységnek.
A röntgenvizsgálat tágult bélkacsokat ábrázolhat, melyek jelezhetik az elzáródás helyét. Esetleg szabad hasi levegőt is kimutathat a rekeszizom alatt vagy a belek körül; ez a perforáció jele.
A bélelzáródás kórházi elhelyezést igényel. Rendszerint hosszú, vékony csövet vezetnek le a beteg orrán keresztül a gyomrába vagy a belébe. A csövön keresztül leszívják az elzáródás felett felgyülemlett béltartalmat. Folyadékot és sókat (kálium és nátrium) adnak in
fúzióban a hányással vagy hasmenéssel elvesztett víz és só pótlására.
Néha az elzáródás megoldódik magától, további kezelés nélkül, különösen akkor, ha azt a belek letapadása (adhézió) okozta. A végbélnyíláson keresztül felvezetett endoszkóp, vagy a vastagbelet tágító báriumos beöntés alkalmazható egyes esetekben, például ha a vastagbél alsó szakaszán megtekeredett bélkacsról van szó. A leggyakrabban azonban a lehető leghamarabb műtétet végeznek. A műtét során az elzáródott bélszakaszt eltávolítják, és a megmaradt bélvégeket ismét egyesítik.
A paralitikus ileusz (bélparalizis, adinámiás ileusz) olyan állapot, melyben a bélfal normális összehúzódásai átmenetileg megszűnnek.
Akárcsak a mechanikus elzáródás, a bélhűdés is megakadályozza a béltartalom továbbjutását. Ellentétben viszont a mechanikus elzáródással, a paralitikus ileusz ritkán vezet a bél kilyukadásához.
Paralitikus ileuszt okozhat a hasüregen belüli fertőzés vagy vérömleny, a bél vérellátását csökkentő érszű-
A gyomor-bélrendszeri sürgősségi állapotok
547
kület, vagy a bél artériájának vagy vénájának sérülése. Lehet még bélrendszeren kívüli oka is, mint a veseelégtelenség és a vérben lévő ionok rendellenes szintje – például az alacsony kálium- és az emelkedett kalciumszint. A paralitikus ileusz további okai lehetnek bizonyos gyógyszerek és a pajzsmirigy elégtelen működése. Gyakori még a hasi műtéteket követő 24-72 órában.
Az ileusz tünetei a has puffadása, hányás, székrekedés és görcsök. Az orvos csak néhány bélhangot, vagy egyáltalán semmit sem hall a fonendoszkópon keresztül. A hasi röntgenvizsgálat tágult bélkacsokat mutat. Alkalmanként vastagbéltükrözést (a vastagbél vizsgálata egy hajlékony, száloptikás, cső alakú eszközzeljA végeznek a helyzet tisztázására.
A bélparalízis következtében képződött gázt és folyadékot el kell távolítani. A nyomás csökkentése érdekében néha a végbélnyíláson keresztül csövet vezetnek a vastagbélbe. Ezenkívül egy másik csövet vezetnek orron az át a gyomorba vagy a vékonybélbe, majd leszívják annak tartalmát, hogy ezzel csökkentsék a nyomást és a bélfal feszülését. A kritikus helyzet megszűnéséig a beteg nem ehet és nem ihat semmit. A folyadékot és sókat vénásan pótolják.
A féregnyúlvány gyulladása az appendicitisz (köznapi nyelven vakbélgyulladás).
A féregnyúlvány (appendix vermiformisz) a vastagbél kicsiny, kesztyűujjszerű kitüremkedése, ahhoz a ponthoz közel, ahol az a vékonybéllel kapcsolódik. Az appendixnek lehet némi szerepe az immunműködésben, de nem nélkülözhetetlen szerv.
Az Egyesült Államokban – a kizárt sérvet kivéve – az appendicitisz a leggyakoribb oka a hirtelen kezdődő súlyos hasi fájdalomnak és hasi műtéteknek. A betegség 10 és 30 éves kor között a leggyakoribb.
Oka nem pontosan ismert. A legtöbb esetben feltehetőleg az appendix belsejének elzáródása indítja el a folyamatot, aminek következtében a féregnyúlvány begyullad és elfertőződik. Ha a gyulladás kezelés hiányában folytatódik, az appendix átlyukadhat. A megrepedt féregnyúlványból baktériumokkal telt béltartalom szivárog ki a hasüregbe, ami hashártyagyulladást és élet
veszélyes fertőzést eredményezhet. A perforáció tályog kialakulásához is vezethet. Nőknél a petefészkekre és a petevezetékekre terjedhet a fertőzés. A petevezetékek következményes elzáródása terméketlenséget okozhat. A kilyukadt féregnyúlvány lehetőséget teremt arra, hogy baktériumok kerüljenek a vérkeringésbe, és életveszélyes állapotot hozzanak létre, amit vérmérgezésnek (szepszis) neveznek.
Az appendicitiszes betegek kevesebb mint 60%- ában észlelni a jellegzetes tünetegyüttest, a hányingert, a hányást és a kínzó fájdalmat a jobb alhas területén. A fájdalom hirtelen kezdődhet a felhasban vagy a köldök körül. Ezután alakul ki a hányinger és a hányás. Néhány óra múlva a hányinger megszűnik, és a fájdalom átvándorol az alhas jobb oldalába. Amikor az orvos megnyomja ezt a területet, az nyomásérzékeny, és amikor felengedi a hasfalat, a fájdalom felerősödhet – ezt nevezik visszacsapódási nyomásérzékenységnek. Gyakori a 37,8-38,3 °C körüli testhőmérséklet.
A fájdalom – különösen a csecsemőkben és a gyermekekben – nemcsak a jobb alhas területére szorítkozik, hanem az egész hasra kiterjed. Idős embereken és terheseken a fájdalom rendszerint kevésbé kínzó, és az említett terület sem annyira nyomásérzékeny.
Ha a féregnyúlvány kilyukad, a fájdalom és a láz fokozódhat. A súlyosbodó fertőzés sokkos állapot kialakulásához vezethet.
A vérvizsgálat mérsékelten emelkedett fehérvérsejtszámot jelez, válaszként a fertőzésre. A korai stádiumú appendicitiszben rendszerint a legtöbb vizsgálat – beleértve a röntgen, az ultrahang és a CT vizsgálatot is – alapjában véve felesleges.
Típusos esetben a diagnózis a fizikális vizsgálat leletein alapul. Az appendix perforációját, tályog kialakulását vagy a hashártyagyulladást megelőzendő a sebész azonnali műtétet végez.
Az appendicitisz miatt végzett műtétek közel 15%-ában az eltávolított féregnyúlvány egészséges. Azonban a műtét halasztása addig, amíg az orvos megbizonyosodik arról, hogy a hasi fájdalmat mi okozza,
▲ lásd a 485. oldalt
548
Az emésztőrendszer megbetegedései
könnyen végzetes lehet. A gyulladt féregnyúlvány a tünetek kezdetétől számított 24 órán belül kilyukadhat. A műtét során az appendixet akkor is eltávolítják, ha nem az okozta a panaszokat. Ezután a sebész átvizsgálja a hasüreget és megpróbálja kideríteni a fájdalom valódi okát.
Korai operáció esetén az appendicitiszből eredő halálozási arány igen alacsony. A beteg 2-3 nappal később rendszerint elhagyhatja a kórházat, és normális esetben a felépülés gyors és teljes.
Perforált appendix esetén a betegség kórjóslata sokkal kedvezőtlenebb. Ötven évvel ezelőtt ez gyakran halálos kimenetelű volt. Az antibiotikumok közel nullára csökkentették a halálozási arányt, de ismételt műtétekre és hosszú gyógyulásra lehet számítani.
A hashártyagyulladás (peritonitisz) a hasüreget bélelő savós hártya (peritoneum) rendszerint fertőzés okozta gyulladása.
A peritoneum vékony, átlátszó hártya, amely a hasi szerveket és a hasüreg falait is beborítja. A peritonitiszt rendszerint a gyulladt hasüregi szervből szétterjedő fertőzés okozza. Gyakori forrása a perforált gyomor, bél, epehólyag vagy féregnyúlvány. A hashártya rendkívül ellenálló a fertőzésekkel szemben. Amennyiben a szennyeződés megszűnik, a hashártya gyulladása nem alakul ki, és a peritoneum kezelésre meggyógyul.
A kismedencei gyulladásos kórkép a szexuálisan aktív nőkön a peritonitisznek mindennapos oka. A méh és a petevezetők fertőzése – amit különböző típusú baktériumok okozhatnak, beleértve azokat is, amik a kankót (gonorrea) és a chlamydia fertőzést hozzák létre – rátévedhetnek a hasüregre. Máj- vagy szívelégtelenség esetén folyadék gyűlhet fel a hasüregben (aszcitesz), ami befertőződhet.
Hashártyagyulladás kialakulhat műtét után is, különböző okok miatt. Az epehólyag, a húgyvezeték, a húgyhólyag vagy a belek műtét közbeni sérülése lehetővé teszi, hogy baktériumok jussanak a hasüregbe. Béltartalom szivároghat ki olyan műtét közben is, amikor bélvégeket varrnak össze.
A peritoneális dialízisa (a veseelégtelenség kezelésének egyik módja) során gyakran alakul ki hashártya
gyulladás. Általában a beültetett csövön keresztül van lehetőség arra, hogy a fertőzés ráterjedjen a hasüregre.
Peritonitiszt okozhat a hashártya fertőzés nélkül kialakult izgalma is. Például a hasnyálmirigy gyulladása (akut pankreatitisz) okozhat hashártyagyulla- dást. De peritonitiszt okozhat a sebész kesztyűjéről a hashártyára kerülő hintőpor vagy keményítő, fertőzés nélkül is.
A hashártyagyulladás tünetei részben a fertőzés fajtájától és annak kiterjedésétől függnek. A beteg rendszerint hány, magas láza van, és a hasa nyomásérzékeny. Egy vagy több tályog is kialakulhat, és a hegesedés következtében kötőszövetes kötegek (adhézió) képződnek, amelyek végül is leszoríthatják a beleket.
A peritonitisz azonnali kezelés hiányában rövid időn belül szövődményekhez vezet. Megszűnik a belek féregszerű összehúzódó mozgása, mely a béltartalmat továbbítja, így folyadék halmozódik fel a vékony- és a vastagbelekben. A vérkeringésből is folyadék szűrődik a hasüregbe. Nagyfokú kiszáradás és sóvesztés alakul ki. Súlyos szövődmények következnek be: tüdő-, vesevagy májelégtelenség, és az egész szervezetre kiterjedő fokozott véralvadás.
A gyors felismerés döntő fontosságú. A beteg álló és fekvő helyzetében készült röntgenfelvételeken látható szabad hasi levegő perforációra utal. Esetenként tűvel folyadékot lehet leszívni a hasüregből, így abból laboratóriumban meg tudják határozni a fertőzést okozó baktériumot, és vizsgálni tudják annak a különböző antibiotikumokkal szemneni érzékenységét. Azonban a diagnózis felállításának legmegbízhatóbb módja a hasüreg műtéti átvizsgálása.
Az első teendő rendszerint a sürgős hasi műtét, különösen akkor, ha appendicitisz, fekélyperforáció vagy divertikulitisz látszik a hashártyagyulladás valószínű okának. A heveny hasnyálmirigy-gyulladásos roham, vagy a nőkön gyakori kismedencei gyulladásos kórkép esetén általában nem végeznek azonnal műtétet.
Az antibiotikumok adását rögtön megkezdik, gyakran többfélét egyszerre. Egy csövet vezethetnek le az orron keresztül a gyomorba vagy a belekbe, hogy leszívják az ott felgyűlt folyadékot és gázt. Ezenkívül az elveszett folyadékot és sót vénásan pótolják.
a lásd az 599. oldalt
549
Az emésztőrendszer rosszindulatú
és egyéb daganatai
A tápcsatornában a nyelőcsőtől a végbélig sokféle daganat (tumor) fordul elő. Néhány ezek közül rákos daganat (rosszindulatú, malignus), míg a többi jóindulatú (benignus).
A nyelőcső leggyakoribb jóindulatú daganata simaizom eredetű tumor, a leiomióma. A legtöbb leiomió- más beteg kórjóslata kiváló.
A leggyakoribb nyelőcsőrák a karcinóma, ami vagy laphámrák (nevezik még epidermális karcinómának) vagy mirigyrák (adenokarcinóma). A nyelőcső rosszindulatú daganatainak további fajtája a nyiroksejtek rákja (limfóma), a nyelőcső simaizom sejtjeinek malignus daganata (leiomioszarkóma) és a szervezet más részéről átterjedő rosszindulatú folyamat (áttét, meta- sztázis).
Rák a nyelőcsőben bárhol kialakulhat. Megjelenhet a nyelőcső szűkülete, kidudorodása vagy rendellenesen ellaposodó területe (plakk) formájában. A nyelőcsőrák sokkal gyakoribb, ha a nyelőcső korábban megivott erős lúg (például tisztítószer) miatt beszűkült, valamint ha a nyelőcső alsó záróizma képtelen rendesen kinyílni (ahalázia),A a nyelőcső eldugulásakor, amit egy lemezszerű hártya okoz,B vagy a fej és nyak rákos daganatai esetén. A dohányzás és a mértéktelen alkoholfogyasztás szintén növeli a nyelőcsőrák kockázatát. Tény, hogy az utóbbiak a laphámrák legfontosabb rizikótényezői. A nyelőcső nyálkahártya elváltozásai néhány esetben a rák előfutárai lehetnek. Ezek a nyelőcső hosszantartó izgalmi állapotát okozó savas vagy epés visszafolyás (reflux) következtében alakulnak ki.
Mivel a nyelőcsőrák elzárhatja a táplálék útját, ezért az első tünet a szilárd ételek nyelési zavara.lehet. Néhány hét múlva a betegség előrehaladása miatt már a pépes ételek és a folyadékok nyelése is nehézséget okozhat. A következmény a jelentős fogyás.
A nyelőcsőtumort a báriumos kontrasztanyaggal végzett nyelési röntgennel* * * lehet igazolni. A vizsgált személy báriumot tartalmazó kontrasztanyag oldatot
iszik, amely a röntgenfelvételen kirajzolja a nyelőcsövet és az elzáródást. A rendellenes területet hajlékony, képalkotásra alkalmas, cső alakú eszközzel (endoszkóp)® is meg kell vizsgálni. Az endoszkóp lehetőséget ad az orvosnak arra, hogy mikroszkópos vizsgálat céljából szövetmintát vegyen (biopszia) vagy levált sejteket gyűjtsön (citológia).
A nyelőcsőrákban szenvedő betegek kevesebb, mint 5%-a él 5 évnél tovább. Nagyon sokan meghalnak az első tünetek észlelésétől számított egy éven belül.
A kemoterápia nem gyógyítja a betegséget, de önmagában vagy sugárkezeléssel együtt alkalmazva, csökkentheti a tüneteket és meghosszabbíthatja az élettartamot. A daganat műtéti eltávolítása, amikor az lehetséges, ideiglenesen megszüntetheti a tüneteket, de ritkán eredményez gyógyulást. További eljárások a tünetek enyhítésére a nyelőcső beszűkült területének tágítása, a nyelőcső átjárhatóságát biztosító cső behelyezése, a daganatot megkerülő vékonybélkacs felvarrása és az nyelőcsövet elzáró tumorszövet lézeres roncsolása.
Kicsi a valószínűsége, hogy a gyomor jóindulatú daganatai tünetet okozzanak vagy orvosi beavatkozást igényeljenek. Esetenként azonban vérezhetnek vagy elrákosodhatnak.
A gyomorrákok 99%-a mirigyrák (adenokarcinóma). A többi malignus tumor a simaizom rosszindulatú daganata (leiomioszarkóma) és nyirokdaganat (limfóma).
▲ lásd a 490. oldalt
■ lásd a 488. oldalt
★ lásd a 484. oldalt
• lásd a 485. oldalt
550
Az emésztőrendszer megbetegedései
A gyomorrák gyakoribb az idősebb embereken; kevesebb, mint 25%-ban alakul ki 50 éves kor alatt. A gyomorrák nagyon gyakori Japánban, Kínában, Chilében és Izlandon. Az Egyesült Államokban gyakoribb a szegények, a négerek és az északi területeken élők között. A rákos halálozások között ez a hetedik leggyakoribb ok az Egyesült Államokban, és minden 100.000 emberből körülbelül nyolcban áll fenn. Ismeretlen okból az Egyesült Államokban a gyomorrák előfordulása egyre ritkábbá válik.
A gyomorrák gyakran a gyomor nyálkahártyájának gyulladásos területein kezdődik. Azonban sok szakember szerint ez a gyulladás inkább a következménye a gyomorráknak, mint kiváltó oka. Néhány szakértő úgy véli, hogy a gyomorfekély vezet a tumorhoz, de a legtöbb fekélyben és rákban egyaránt szenvedő betegnek valószínűleg a nem kimutatott gyomorrákja megvolt már a fekély kialakulása előtt is. A nyombélfekély kialakulásában szerepet játszó Helicobacter pylori nevű baktériumnak szerepe lehet a gyomorrákok egy részének keletkezésében is.
A gyomor polipok, ritka, jóindulatú, gömbölyded növedékek, melyek belógnak a gyomor üregébe. Ezeket a gyomorrák előfutárainak tartják, ezért eltávolítan- dók. A rák kialakulásának nagy a valószínűsége olyan esetekben, amikor a polip nagyobb, mint 2 cm, vagy ha több polip is egyidejűleg azonosítható.
Bizonyos étrendi tényezők szerepét felvetették a gyomortumor kialakulásában. Ezek közé tartozik a só, a szénhidrát és a nitrát (tartósítószer) túlzott, illetve a leveles zöldfélék és a gyümölcs nem elegendő fogyasztása. Azonban ezeknek a tényezőknek egyikéről sem bizonyították még be egyértelműen, hogy rákot okozna.
A gyomorrák korai stádiumában a tünetek bizonytalanok és könnyen figyelmen kívül maradhatnak. A kibontakozó tünetek utalhatnak a daganat elhelyezkedésére. Például a teltségérzés vagy az étkezést követő kellemetlen érzés arra utalhat, hogy a tumor a gyomor alsó részében van. A fogyás és a gyengeség rendszerint az étvágytalanságból vagy néhány vitamin és ásványi
▲ lásd a 496. oldalt
■ lásd a 485. oldalt
anyag felszívódási zavarából ered. Vérszegénységhez vezethet a fokozatos vérezgetés, ami más tünetet nem is okoz. Ritkán a beteg nagy mennyiségű vért hányhat (hematemezis), vagy szurokszínű székletet üríthet (melena). Előrehaladott gyomortumor esetén az orvos tömött szövetszaporulatot tapinthat a hasfalon keresztül.
Már korai állapotában, kisméretű gyomordaganat is adhat távoli áttéteket (metasztázis). A tumor szétterjedése a máj megnagyobbodásával, sárgasággal, a hasüregben folyadék felszaporodással (aszcitesz) és rákos bőrcsomókkal járhat. A csontáttét gyengítheti a csontot, ami csonttöréseket okozhat.
A gyomorrák tünetei összetéveszthetők a fekélybetegségével. A Amennyiben a tünetek nem szűrnek meg a fekélyellenes kezelésre, vagy a tünetek mellé fogyás is társul, az orvos gyomorrákra gyanakszik.
A báriummal végzett röntgenvizsgálatot, ami kirajzolja a gyomornyálkahártya elváltozásait, gyakran elvégzik, bár ritkán fedi fel a kicsiny, korai gyomortumort. A gyomortükrözés a legjobb diagnosztikus módszer, mert lehetőséget ad az orvosnak, hogy közvetlenül megtekintse a gyomor belsejét. Ellenőrizheti, hogy jelen van-e Helicobacterpylori fertőzés, mert ez a baktérium szerepet játszhat a gyomorrák kialakulásában, valamint a vizsgálat közben szövetmintát vehet mikroszkópos vizsgálat céljára.®
A jóindulatú gyomorpolipot endoszkóppal távolít- ják el.
Ha a karcinóma csak a gyomorra korlátozódik, a gyógyulás reményében rendszerint műtétet végeznek. A gyomor legnagyobb részét és a szomszédos nyirokcsomókat eltávolítják. A kórjóslat jó, ha a rák nem terjedt túl mélyen a gyomorfalba. Az Egyesült Államokban a műtéti eredmény gyakran szerény, mert a legtöbb betegnek a diagnózis felállítása idején már kiterjedt daganata van. Japánban, ahol a széles körben végzett endoszkópos szűrővizsgálatokkal a rákot korábban felismerik, a műtéti eredmények jobbak.
Amennyiben a betegség már a gyomron kívüli szervekre is átterjedt, a kezelés célja a tünetek enyhítése és az élet meghosszabbítása. A kemoterápia és a sugárkezelés csökkenti a panaszokat; néha műtétet is végeznek ennek érdekében. Amennyiben a táplálék útja például a gyomor távolabbi részén elzáródott, a daganatos terület megkerülését célzó beavatkozás jelenthet segítséget. Olyan összeköttetést alakítanak ki a gyomor és a
Az emésztőrendszer rosszindulatú és egyéb daganatai
551
vékonybél között, ami lehetővé teszi az étel továbbjutását. Ez egy ideig enyhítheti az elzáródás következtében kialakult tüneteket, a fájdalmat és a hányást.
A kemoterápia és sugárkezelés eredményei jobbak a gyomor limfóma esetén, mint gyomorrákban. Hosz- szabb a túlélés, és még gyógyulás is lehetséges.
A vékonybél daganatok többsége jóindulatú. A ritkább rosszindulatú daganatok közé tartozik a karcinóma, a limfóma és a karcinoid tumor.
Jóindulatú daganatok
A vékonybél jóindulatú daganatai közé a zsírsejtek (lipoma), az idegsejtek (neurofibroma), a kötőszöveti sejtek (fibroma) és a simaizom sejtek (leiomióma) rendellenes növekedéséből származó tumorok tartoznak. A jóindulatú tumorok többsége nem okoz tüneteket. Azonban a nagyobbak véres székletet, részleges vagy teljes bélelzáródást, vagy a bél vérellátását is veszélyeztető leszorításos (strangulációs) bélelzáródást okozhatnak, ha a bél egy része teleszkópszerüen becsúszik egy szomszédos bélszakaszba (ezt az állapotot hívják bélbetüremkedésnek – intusszuszcepciój.A
Amikor a tünetek a vékonybél valamelyik végén kialakult daganatra utalnak, az orvos egy hajlékony, képalkotásra alkalmas, cső alakú eszközt (endoszkóp) használhat a daganat megtekintésére és szövetminta vételére, mikroszkópos vizsgálat céljából. A báriummal végzett röntgenvizsgálata a vékonybél teljes hosz- szát képes ábrázolni, és kirajzolhatja a tumort. Kontrasztanyag fecskendezhető a bél egy verőerébe, majd ezután röntgenfelvételek készíthetők (érfestés, angiográfia), különösen akkor, ha a daganat vérzik. Radioaktív technéciumot is be lehet fecskendezni egy artériába, és röntgennel megfigyelhető, amint az beszivárog a bélbe. Ez az eljárás a vérző daganat helyének meghatározásában segíthet. A vérzést azután műtéttel lehet megszüntetni.
A kis növedékeket az endoszkópon keresztül elektromos árammal, hővel és lézerfénnyel lehet elroncsolni. A nagyobb növedékek eltávolításához műtét szükséges.
Rosszindulatú daganatok
A karcinóma a vékonybélben ritka. Bár azokban a Crohn-betegekben, akikben a vékonybél érintett, valószínűbb a kialakulása, mint másoknál. A limfóma, ami a nyirokrendszerben bukkan fel, a vékonybél középső (jejunum) vagy alsó (ileum) részén alakulhat ki; a bél
A Kaposi-szarkóma
A Kaposi-szarkóma egyik agresszív formája főleg Afrika egyes területein élőkben, a szervátültetésen átesett betegeken és az AIDS-ese- ken alakul ki. Bárhol kezdődhet a bélben, de rendszerint a gyomorból, a vékonybélből vagy a vastagbél távolabbi végéről indul ki. Bár általában tünetmentes, a betegnek fehérje és vér lehet a székletében, valamint hasmenése alakulhat ki. A bél egy része betüremkedhet a szomszédos bélszakaszba (ezt az állapotot nevezik intusszuszcepciónak); ez bélelzáródást okozhat, és megszünteti az érintett bélszakasz vérellátását, ami sürgős beavatkozást igényel. A Kaposi-szarkóma bíborvörös színű foltokkal jelentkezhet a bőrön is.
Az orvos Kaposi-szarkómára gyanakszik, amikor a tünetek olyan személyen jelentkeznek, aki a betegség szempontjából a magas kockázatú csoportok egyikébe tartozik. A belet érintő Kaposi-szarkóma diagnózisának megerősítéséhez a has feltárása szükséges.
A kezelés a daganat műtéti eltávolítása. Ha bélbetüremkedés jön létre, azonnal műtétet kell végezni.
egy szakaszát merevvé teszi vagy megnyújtja. Ez a tumor gyakoribb a cöliákiás betegeken. A vékonybél, különösen az ileum a második leggyakoribb helye a karcinoid tumoroknak (a féregnyúlvány után).
A daganatok a vékonybél elzáródását és vérzését okozhatják, ami véres széklettel, görcsös hasi fájdalommal, haspuffadással és hányással járhat. A karcinoid tumorok hormonokat termelhetnek, amelyek hasmenést és a bőr kipirulását okozzák.
A vékonybél daganatainak diagnózisát báriummal végzett röntgenvizsgálattal, endoszkópiával vagy a has műtéti feltárásával lehet felállítani. A legjobb kezelés a daganat műtéti eltávolítása.
a lásd az 545. oldalt
■ lásd a 486. oldalt
552
Az emésztőrendszer megbetegedései
A vastagbélben és a végbélben növekvő polipok általában jóindulatúak. Mivel néhány közülük rák előtti állapotot jelent, az orvosok minden vastag- és végbél- polip eltávolítását javasolják.
A vastag- és végbél rákos daganata gyakori a nyugati országokban.
Polipok
A polip a bélfalról a bélbe lógó szövetnövedék, mely általában jóindulatú.
A polipok lehetnek nyelesek vagy nyél nélküliek, méretük jelentős mértékben változhat. Ezek a növedé- kek leggyakrabban a végbélben és a vastagbél alsó szakaszán alakulnak ki. A vastagbél magasabb területein már ritkábban fordulnak elő.
A vastagbélrákos betegek körülbelül 25%-ának még polipja is van valahol a vastagbél területén. Nyilvánvaló bizonyítékok támasztják alá, hogy a mirigy eredetű (adenomatózus) polipok hajlamosak a rákos elfajulásra, ha a vastagbélben hagyják őket. Minél nagyobb egy polip, annál nagyobb a kockázata annak, hogy elráko- sodott.
A legtöbb polip tünetmentes, de a leggyakoribb tünet a végbélen keresztül történő vérzés. A nagy polip okozhat görcsöket, hasi fájdalmat vagy bélelzáródást. Ritkán a hosszú nyelű polip kibújhat a végbélnyíláson keresztül. A nagy polipok a felületükön ujjszerű nyúlványokkal (villózus adenoma) sót és vizet választhatnak ki, ami bőséges híg hasmenést és a vér káliumszintjének csökkenését eredményezheti (hipokalémia). Nagyobb az esély arra, hogy a polipoknak ez a fajtája rákos vagy rákosán elfajul.
Az orvos kesztyűs kézzel tapinthatja a végbélpoli- pot, de ezeket rendszerint rutin szigmabéltükrözés (a végbél és a vastagbél legalsó részének vizsgálata egy hajlékony, képalkotásra alkalmas, cső alakú eszközzel, szigmoidoszkóppal) alkalmával fedezik fel. Ha a szigmoidoszkópia során polipot találnak, a teljes vastagbelet átvizsgálják hasonló, de hosszabb eszközzel, a kolonoszkóppal (vastagbéltükrözés).A Ez részletesebb és megbízhatóbb vizsgálat, ugyanis gyakran nem egy, hanem több polip is található, és azért, mert egyszerre akár több polipból is kiindulhat rákos daganat. A kolo-
noszkópia során lehetősége nyílik az orvosnak arra, hogy szövetmintát vegyen bármely rákosnak tűnő területről.
A betegnek először hashajtót és beöntéseket adnak, hogy kitisztítsák a beleket. Ezután a polipokat a kolonoszkópia során vágó eszközzel vagy elektromos dróthurokkal eltávolítják. Ha a polip nem nyeles, vagy nem lehet eltávolítani a vastagbéltükrözés során, hasi műtétre lehet szükség.
A kórszövettanász (patológus) megvizsgálja az eltávolított polipot. Ha az rákos, a további kezelést több tényező határozza meg. A daganat szétterjedésének kockázata például magasabb, ha a betegség beterjedt a polip nyelébe vagy ha közel van a nyél átvágott végéhez. Magas kockázatúnak ekll tekinteni a polipot mikroszkópos szerkezete alapján is, ha a patológus véleménye azt tükrözi. Ha a kockázat kicsi, további kezelésre nincs szükség. Azonban ha nagy, az érintett vastagbélszakasz műtéti eltávolítása, és az átvágott bélvégek újraegyesítése szükséges.
Ha valakinek már távolítottak el polipot, akkor az egész vastagbelet egy évvel később átvizsgálják kolonoszkóppal, majd ezt követően az orvos által meghatározott időközökben. Ha a bél szűkülete miatt a vastagbéltükrözés elvégzése lehetetlen, akkor annak báriummal történő feltöltéses röntgenvizsgálata végezhető. Minden új polip eltávolításra kerül.
Familiáris polipózis
A familiáris polipózis öröklődő állapot, amelyben 100 vagy több, mirigyes polip fejlődik ki, beborítva a vastagbelet és a végbelet. Ezekből a polipokból nagy valószínűséggel rákos daganat alakul ki.
Ezek a polipok gyermekkorban vagy serdülőkorban alakulnak ki. Majdnem minden kezeletlen esetben vastagbélrák (kólón karcinóma) alakul ki, még 40 éves kor előtt. A vastag- és végbél teljes eltávolítása megszünteti a rák kockázatát. Ha a vastagbelet eltávolítják és a végbelet a vékonybéllel egyesítik, akkor néha a vég- bélpolipok eltűnnek. Ezért sok szakember ezt az utóbbi eljárást részesíti előnyben. A végbél megmaradt szakaszát 3-6 havonta egy hajlékony, képalkotásra alkalmas, cső alakú eszközzel (szigmoidoszkóp) átvizsgálják, és az újonnan kialakult polipokat eltávolítják. Ha az új polipok túl gyorsan keletkeznek, a végbelet is el kell távolítani, és a vékonybél ürülését a hasfalon készített nyíláson át kell biztosítani. Ezt a műtéttel kialakított összeköttetést a vékonybél és hasfal között ileosztomának nevezik.
▲ lásd a 485. oldalt
Az emésztőrendszer rosszindulatú és egyéb daganatai
553
A Gardner-szindróma öröklődő polipózis, amelyben különféle típusú, jóindulatú daganatok alakulhatnak ki bárhol a szervezetben, így a bélben is. Mint a familiáris polipózis egyéb fajtái, ez is a vastagbélrák kialakulásának jelentős kockázatát hordozza magában.
A Peutz-Jeghers-szindróma szintén öröklődő állapot, amiben sok apró, juvenilis polipoknak nevezett daganat jelenik meg a gyomorban, a vékonybélben és a vastagbélben. A betegek már vagy ezekkel a polipokkal születnek, vagy azok a kora gyermekkor alatt alakulnak ki. Barna foltok láthatók a bőrön és a nyálkahártyákon, különösen az ajkakon és a fogínyeken. Ezek a polipok nem növelik a bélrendszeri rákok kockázatát. Azonban a Peutz-Jeghers-szindrómás betegeknek nagyobb az esélye a hasnyálmirigy, az emlő, a tüdő, a petefészek és a méhrák kialakulására.
A VASTAG- ÉS VÉGBÉLRÁK
A nyugati országokban a vastag- és végbélrák (kolorektális karcinóma) a második leggyakoribb típusú rák, és a második leggyakoribb daganatos halálozási ok. A kolorektális karcinóma előfordulási gyakorisága 40 éves kor felett kezd el növekedni, és a csúcsa 60 és 75 éves kor között van. A vastagbélrák (kólón karcinóma) gyakoribb a nőknél, a végbélrák (rektum karcinóma) viszont a férfiak között fordul elő gyakrabban. A vastag vagy végbélrákos betegek körülbelül 5%-ának egyidejűleg egynél több kolorektális daganata van.
Azoknak, akiknek a családjában előfordult már kólón tumor, nagyobb az esélyük arra, hogy a betegség bennük is kialakuljon. A családban lévő familiáris polipózis vagy hasonló betegség szintén növeli a vastagbélrák kockázatát. A kifekélyesedő vastagbélgyulladásban vagy a Crohn-betegségben szenvedő egyénnek is nagyobb az esélye a kolorektális daganatra. A kockázat függ attól, hogy a beteg a rendellenesség kialakulásakor hány éves volt, és a betegség milyen régóta áll fenn.
Az étrend szerepet játszhat a kólón tumor kialakulásának kockázatában, de a pontos hatásmechanizmus nem ismert. Az egész világon azoknak az embereknek nagyobb az esélye a betegségre, akik városban laknak, és a jómódú nyugatiakra jellemző ételeket fogyasztanak. Ennek az étrendnek alacsony a rosttartalma, de állati fehérjékben, zsírokban és finomított szénhidrátokban – mint amilyen a cukor is – dús. Úgy tűnik, a veszély csökkenthető, ha az étrend sok kalciumot, D-vi- tamint és zöldséget tartalmaz, például kelbimbót, káposztát és brokkolit. Feltehetőleg szintén csökkenti a kockázatot az aszpirin másodnaponkénti szedése, de ez
az eljárás nem javasolt addig, míg további információk nem állnak rendelkezésre.
A vastagbélrák rendszerint gombszerű duzzanatként kezdődik a vastagbél nyálkahártyán vagy egy polip felszínén. Ahogy a rák növekszik, úgy kezd ráterjedni a bél falára. A szomszédos nyirokcsomókba is beterjedhet. Mivel a bélfalból elvezetődő vér a májba kerül, a vastagbélrák rendszerint a májba ad áttéteket (meta- sztázis), nem sokkal azt követően, hogy a közeli nyirokcsomókba már beszűrődött.
A kolorektális daganat lassan nő, és hosszú ideig tart, míg elég nagy lesz ahhoz, hogy tüneteket okozzon, melyek a tumor fajtájától, elhelyezkedésétől és kiterjedésétől függnek. A felszálló vastagbélnek (jobb kólón fél, kólón aszcendensz) nagy az átmérője és vékony a fala. Mivel a béltartalom itt folyékony, ezért elzáródás csak a daganat növekedésének késői időszakában alakul ki. A felszálló vastagbél daganata olyan nagyra nőhet, hogy az orvos tapintani tudja azt a hasfalon keresztül. Lehet, hogy a vérszegénység következtében a betegség tünete mindössze a fáradtság és a gyengeség. A leszálló vastagbél (bal kólón fél, kólón deszcendensz) átmérője kisebb, a fala vastagabb, a széklet itt már majdnem szilárd. A rákos daganat hajlamos a vastagbélnek erre a részére körkörösen ráterjedni, ami váltakozva székrekedést és hasmenést okoz. Mivel a leszálló vastagbél szűkebb és a fala is vastagabb, valószínűbb, hogy a tumor korábban okoz elzáródást. Előfordul, hogy a beteg azért fordul az orvoshoz, hogy görcsök vagy erős hasi fájdalmak és székrekedés ellen kérjen segítséget. A széklet lehet vérrel kevert vagy a felszínén vércsíkos, de gyakran a vér nem is látható, ilyenkor laboratóriumi vizsgálat szükséges a kimutatására.
A legtöbb tumor általában lassan vérzik. A végbélrák leggyakoribb első tünete a székürítés közben fellépő vérzés. Ha a végbélből (rektum) vér ürül, még akkor is, ha a betegnek ismert az aranyérbetegsége vagy divertikulózisa, az orvosnak a rákbetegség lehetőségét ki kell zárnia. Végbélrák esetén a székelés fájdalmas lehet, és a beteg azt érezheti, hogy a rektuma nem ürült ki teljesen. Az ülés is fájdalmat okozhat. Azonban a betegnek maga a daganat nem fáj addig, míg az rá nem terjed a végbél körüli szövetekre.
Ahogy minden egyéb daganat esetében, a rendszeres szűrővizsgálatok itt is segítenek a kolorektális tumorok korai felismerésében. A székletből már mikroszkopikus mennyiségű vér is egyszerűen és olcsó módszerekkel kimutatható. A vizsgálat pontos eredménye
554
Az emésztőrendszer megbetegedései
A rák kiterjedése és a túlélés aránya
| A rák | Az 5 éves |
| kiterjedése | túlélési arány |
| A rák csak a bél | 90% |
| nyálkahártyájára terjed | |
| A rák beterjed a bélfal | 80% |
| izomrétegébe | |
| A rák áttétet adott a | 30% |
| nyirokcsomókba |
érdekében a vizsgált személynek a székletminta vételét megelőző 3 napban rostdús, vörös húsoktól mentes étrendet kell tartania. Amennyiben ez a szűrővizsgálat felveti a rák lehetőségét, további vizsgálatok szükségesek.
Endoszkópja előtt a belet kitisztítják, gyakran erős hashajtókkal és néhány beöntéssel. A kolorektális daganatok körülbelül 65%-a látható a hajlékony, száloptikás szigmoidoszkópon keresztül. Ha rákos elfajulásra gyanús polipot észlelnek, az egész vastagbelet átvizsgálják a kolonoszkóppal, ami hosszabb műszer, így messzebbre elér. A rákosnak tűnő növedékek egy részét a kolonoszkópon keresztül bevezetett sebészi műszerekkel el lehet távolítani, a többit hagyományos műtéttel kell kioperálni.
A vérvizsgálatok segíthetnek a diagnózis felállításában. A karcinoembrionális antigén vérszintje a kolorektális tumoros betegek 70%-ában emelkedett. Ha a karcinoembrionális antigén vérszintje a daganat műtéti eltávolítása előtt magas volt, akkor azt követően alacsony lehet. Ha ez igy alakul, akkor azt a későbbi ellenőrzések során fel lehet használni. Szintjének ismételt emelkedése arra utal, hogy a betegség kiújult. Két másik antigén, a CA 19-9 és a CA 125 hasonlóak a karcinoembrionális antigénhez, és szintén mérhetők.
A kolorektális daganatok legfőbb kezelése az érintett bélszakasz nagy területének a műtéti eltávolítása a hozzá kapcsolódó nyirokcsomókkal együtt. A vastag-
és végbélrákos betegek körülbelül 70%-a alkalmas a műtétre. Abból a 30%-ból, aki nem viselné el a műtéti terhelést, a daganatok egy része elektrokoagulációval eltávolítható. Ez a beavatkozás enyhítheti a tüneteket, és meghosszabbíthatja a beteg életét, de nem hoz gyógyulást.
A vastagbélrákos esetek többségében a daganatos bélszakaszt a műtét során eltávolítják, és a keletkezett bélvégeket újra egyesítik. Végbélrák esetén a műtét típusa attól függ, hogy a rák milyen messze helyezkedik el a végbélnyílástól, és milyen mélyen terjed bele a rektum falába. A végbél és a végbélnyílás teljes eltávolításakor a beteg vastagbelének végét a műtét során a hasfalon készített nyíláson keresztül kivezetik a hasfal bőrére (végleges kolosztóma, ánusz pretematurá- lisz). A kolosztómán keresztül a vastagbéltartalom a hasfalon keresztül műanyag zsákba ürül, amit kolo- sztómás zacskónak neveznek. Ha lehetséges, a végbélnek csak egy részét távolitják el, a rektum csonkot és a végbélnyílást érintetlenül hagyva. Ezt követően a végbélcsonkot a vastagbél végével összevarrják. A látható tumor műtéti eltávolítása után végzett sugárkezelés segíthet meggátolni a bent maradt daganatsejtek növekedését, késleltetni a betegség kiújulását és növelni a túlélés esélyeit. Amennyiben 1^4 áttétes nyirokcsomó is fennáll, a legnagyobb haszna a kombinált sugár- és kemoterápiának van. Ha több, mint 4 daganatos nyirokcsomót találtak, ez a kezelés már kevésbé hatékony.
Amikor a kolorektális daganat már szétterjedt és nem valószínű, hogy pusztán sebészi úton kezelhető, a műtét után fluorouracillal és levamizollal végzett kemoterápia hosszabbíthatja meg a beteg életét, de a gyógyulás ritka. Amikor a tumor annyira kiterjedt, hogy az egészet nem lehet eltávolítani, akkor a bélelzáródást megoldó műtét enyhíthet a tüneteken. A túlélési idő azonban átlagosan körülbelül 7 hónap. Ha a daganat csak máj áttétet adott, a kemoterápiás szerek közvetlenül a májat ellátó verőérbe fecskendezhetők. A bőr alá ültetett kicsiny pumpa, vagy egy övön hordozható külső szerkezet lehetővé teszi a beteg mozgását. Bár drága, ez a kezelés hasznosabb lehet, mint a szokásos kemoterápia, noha ez még további vizsgálatokat igényel. Ha a rák a májon kívül más szervekre is ráterjedt, ennek a beavatkozásnak már nincs értelme.
A kolorektális daganat teljes műtéti eltávolítását követően a legtöbb szakember a megmaradt vastagbél kolonoszkópos vizsgálatát javasolja, évente 2-5 alkalommal. Ha ezek a vizsgálatok egyáltalán nem találnak rákos daganatot, attól kezdve a beteg ellenőrzésére 2-3 évente van szükség.
10. RÉSZ
555
A máj és az epehólyag
betegségei
- A máj és az epehólyag biológiája 555
- Májgyulladás 571
- A máj- és az epebetegségek diagnosztikus vizsgálatai 557
- A májbetegség klinikai megjelenési formái 560
Sárgaság • Epepangás • Májnagyobbodás • Magas vérnyomás a májkapu-gyűjtöér rendszerében • Hasvízkór • Máj eredetű agyi működészavar • Májelégtelenség
- Zsírmáj, májzsugorodás és a velük összefüggő rendellenességek 566
Zsírmáj • Alkoholos májkárosodás •
Májzsugorodás • Elsődleges epeút hegesedés •
Alfa-j-antitripszin hiány
- A máj ereinek betegségei 574
A májverőér rendellenességei • Vénaelzáródási betegség • Budd-Chiari-szindróma • A portális véna trombózisa • Az erek egyéb betegségek következtében kialakuló rendellenességei
- A máj daganatai 577
A májsejtből kiinduló jóindulatú daganat • Éreredetű jóindulatú daganat • Májsejtrák • Egyéb elsődleges májrákok • Májáttétek
- Az epehólyag betegségei 580
Epekövek • Heveny epehólyag-gyulladás • Idült epehólyag-gyulladás • Epevezeték-daganatok
114. FEJEZET
A máj és az epehólyag biológiája
A felhas jobb oldalán elhelyezkedő máj és epehólyag az epeutaknak nevezett csatornákkal kapcsolódik egymáshoz. E szoros kapcsolatnak és annak a ténynek ellenére, hogy a máj és az epehólyag néhány működésben egyaránt részt vesz, mégis egymástól nagyon különböző szervek. Az ék alakú máj a szervezet kémiai üzeme. Összetett szerv, ami sok életműködésben vesz részt, a szervezetben lévő vegyületek szintjének szabályozásától kezdve az olyan anyagok előállításán keresztül, amelyek vérzés esetén részt vesznek a véralvadásban. A körte alakú epehólyag viszont egyszerű, kicsiny, az epe tárolására szolgáló tartály. Az epe egy emésztőnedv, amit a máj termel.
A máj a test legnagyobb – és néhány szempontból a legösszetettebb – szerve. Egyik fő feladata a bélből felszívódott, vagy bárhol a szervezetben képződött ártalmas anyagok lebontása, és ártalmatlan melléktermékként történő kiválasztásuk az epébe vagy a vérbe. Az epével azok bekerülnek a bélbe, és a szervezetet a széklettel hagyják el. A vérbe került melléktermékeket a vesék szűrik ki, így ezek a vizelettel távoznak el a testből.
A máj állítja elő a szervezet koleszterinjének körülbelül a felét. A többi a táplálékból származik. A máj ál-
556
A máj és az epehólyag betegségei
A máj és az epehólyag
Máj
Epehólyag-vezeték
Epehólyag
Közös epevezeték
Oddi-féle záróizom
Nyombél
Májgyűjtőér
Májverőér
Közös májvezeték
Portális véna
(májkapu-gyűjtőér)
tál termelt koleszterin körülbelül 80%-a az epe képzéséhez használódik fel. A koleszterin minden sejthártyának alapvető fontosságú része, és szükséges bizonyos hormonok, az ösztrogén, a tesztoszteron és a mellékvesekéreg hormonjainak előállításához is.
A máj ezenkívül a megemésztett ételekből származó anyagokat átalakítja fehérjékké, zsírokká és szénhidrátokká. A cukrok a májban keményítő (glikogén) formájában raktározódnak, és akkor bomlanak le és kerülnek be a véráramba szőlőcukorként (glükóz), amikor szükség van rájuk – például amikor a vércukorszint túl alacsony lesz.
További feladata, hogy több, fontos vegyületet építsen fel (szintetizáljon), különösen fehérjéket, amelyeket a szervezet használ fel a saját feladatai teljesítéséhez. Ezek között van olyan anyag, ami a vérzések során a véralvadáshoz szükséges. Ezeket véralvadási faktoroknak nevezik.
A májba a vér részben a belek, részben pedig a szív felől érkezik. A bélfalban lévő apró hajszálerek a portális vénába, azaz a májkapu-gyűjtőérbe ömlenek, amely a májba lép be. A vér ezután átáramlik a máj belsejében lévő apró csatomácskák szivacsos hálózatán, ahol a megemésztett tápanyagok és a káros anyagok átalakulnak. A májartéria a vért a szív felől vezeti a májba. Ez a vér szállítja az oxigént a májszövet ellátására és a koleszterint és más anyagokat is, feldolgozásra. A bélből és a szívből érkező vér azután összekeveredik egymással, és a májvénán keresztül visszaáramlik a szívbe.
A májműködés zavarai nagyjából két csoportba oszthatók: egyrészt azokra, amelyeket a májsejteknek a működészavarai okoznak (pl. a májzsugorodás vagy a májgyulladás). A másik csoportba tartoznak azok, amelyeket a májból az epeutakon keresztül történő epeelfo- lyásnak az akadálya okoz (mint az epekő vagy a rák).
A máj és az epebetegségek diagnosztikus vizsgálatai
557
Az epehólyag kicsi, izmosfalú zsák, amely az epe tárolására szolgál. Az epe zöldessárga, sűrű emésztőnedv, amelyet a máj termel. Az epe a jobb és a bal májvezetéken (duktusz hepatikusz propria) keresztül folyik ki a májból, amelyek aztán közös májvezetékké (duktusz he- patisz communisz) egyesülnek. Ez azután az epehólyagból érkező epehólyag-vezetékkel (duktusz cisztikusz) együtt alkotja a közös epevezetéket (duktusz koledokusz). A közös epevezeték a nyombélbe nyílik az Oddi-féle záróizmon keresztül, néhány centiméterrel a gyomor után.
Az epe körülbelül fele az étkezések között termelődik, mely az epehólyag-vezetéken keresztül az epehólyagba kerül. A többi része a közös epevezetéken keresztül közvetlenül a vékonybélbe ömlik. Étkezés alatt az epehólyag összehúzódik, a bélbe üríti az epét, ami segíti a zsírok és bizonyos vitaminok emésztését.
Az epe epesókat, elektrolitokat, epefestéket, például bilirubint, koleszterint és másfajta zsírokat (lipidek)
tartalmaz. Bizonyos hulladékanyagoknak – különösen a szétesett vörösvértestekből származó festékanyagnak és a felesleges koleszterinnek – a szervezetből történő kiürítésére is szolgál, valamint közreműködik a zsírok emésztésében és felszívódásában. Az epesók a koleszterin, a zsírok és a zsíroldékony vitaminok vízoldé- konyságának fokozásával azoknak a bélből történő felszívódását segítik elő. A szétesett vörösvértestekből felszabaduló hemoglobin bilirubinná (a legfőbb epefesték) alakul át, és mint melléktermék kerül bele az epébe. Ezenkívül az epe működésében fontos szerepet játszó fehérjék is kiválasztódnak az epébe.
Az epekövek elzárhatják az epének az epehólyagból kivezető útját, ami fájdalmat (epeköves görcs, epekőkólika) vagy epehólyag-gyulladást (koleciszti- tisz) okozhat. Az epekövek besodródhatnak az epehólyagból az epeutakba, ahol a rendes epeelfolyás megakadályozásával sárgaságot okozhatnak. Az epe áramlását daganatok és más, ritkább okok is gátolhatják.
A máj- és az epebetegségek
diagnosztikus vizsgálatai
A laboratóriumokban különböző vizsgálatokat végeznek, melyek segítik az orvost a máj, az epehólyag és az epeutak betegségeinek megállapításában. Ezek közül a legfontosabb a vérvizsgálatoknak az a csoportja, amelyet máj funkciós vizsgálatként emlegetnek. A feltételezett problémától függően az orvos bizonyos képalkotó vizsgálatokat is elrendelhet, például hasi ultrahangot, számítógépes rétegvizsgálatot (komputertomográfia, CT) és mágneses rezonancia vizsgálatot (MRI). Ezenkivül szövetmintát vehet a májból mikroszkópos vizsgálat céljára; a beavatkozást májbiopsziá- nak nevezik.
Laboratóriumi vizsgálatok és
képalkotó eljárások
A kilégzési teszt a májnak a különféle gyógyszerek lebontási képességét méri. Egy radioaktív anyaggal jelölt gyógyszert szájon át vagy vénásan adnak be. A be
teg által kilégzett levegő radioaktivitásának méréséből a máj gyógyszerlebontó képességének mértékére lehet következtetni.
Az ultrahangvizsgálat hanghullámok segítségével ábrázolja a májat, az epehólyagot és az epeutakat. A vizsgálat alkalmasabb a körülírt szerkezetbeli rendellenességek, például daganatok ábrázolására, mint az egész májállományra kiterjedő eltérések, például a májzsugorodás kimutatására. Ez a legolcsóbb, a legbiztonságosabb és a legérzékenyebb vizsgálómódszer az epehólyag és az epeutak ábrázolására.
Az ultrahanggal egyértelműen kimutathatók az epekövek az epehólyagban. Segítségével könnyen eldönthető, hogy a kialakult sárgaságot epeút-elzáródás vagy májsejt működési zavar okozza-e. Az ultrahangvizsgálat egyik fajtája az erek Doppler-vizsgálata, amivel a máj ereinek véráramlása is mérhető. Ultrahang segítségével a szövetminta vételére bevezetett tű is a megfelelő hely felé irányítható.
558
A máj és az epehólyag betegségei
A máj működésének vizsgálata
A májfunkciós vizsgálatokat vérmintából végzik. Ezek legtöbbje enzimek vagy más anyagok vérszintjét méri, ami a májbetegségek diagnosztikus módszere. Az egyik vizsgálat a véralvadáshoz szükséges időt méri.
| Vizsgálat | A mért anyag | Mire utalhat a vizsgálat |
| Alkalikus foszfatáz | Enzim, melyet a máj, a csont és a méhlepény termel, és amely sérülések, a csont növekedése és terhesség alatt kerül a vérkeringésbe. | Epeút-elzáródás, májsérülés és néhány daganat |
| Alanin transzamináz (ALT. GOT) | Enzim, melyet a máj termel, és a májsejtek károsodásakor kerül be a vérbe. | Májsejtkárosodás (pl. májgyulladás) |
| Aszpartát transzamináz (AST. GPT) | Enzim, mely a máj, a szív, az izom vagy az agy károsodásakor kerül a vérbe. | A máj. a szív, az izom vagy az agy károsodása |
| Bilirubin | A máj által termelt emésztőnedv, az epe alkotórésze. | Epeút-elzáródás, májkárosodás, a vörösvértestek fokozott szétesése (ez utóbbiakból képződik a bilirubin) |
| Gamma-glutamil transzpeptidáz | Enzim, melyet a máj, a hasnyálmirigy és a vesék termelnek, és ezeknek a szerveknek a sérülésekor kerül a vérbe. | Szervkárosodás, gyógyszermérgezés, túlzott alkoholfogyasztás, hasnyálmirigy-betegség |
| Laktat dehidrogenáz | Enzim, ami bizonyos szervek károsodásakor kerül a vérbe. | Máj-, szív-, tüdő- vagy agykárosodás, a vörösvértestek fokozott szétesése |
| 5 – nukleotidáz | Enzim, amelyet csak a máj tartalmaz, így annak károsodásakor kerül a vérbe. | Epeút-elzáródás vagy -szűkület |
| Albumin | Fehérje, amelyet a máj termel, és normálisan a vérbe kerül; egyik szerepe, a folyadékot az érpályán belül tartani. | Májkárosodás |
| Alfa-fötoprotein | Fehérje, amelyet a magzati máj és a here termel. | Súlyos májgyulladás, máj- vagy hererák |
| Mitokondriális ellenanyagok | Keringő ellenanyagok a mitokondriumok ellen, mely a sejt egyik alkotóeleme. | Primer biliáris cirrózis és bizonyos autoimmun betegségek, mint a krónikus aktív hepatitis |
| Protrombin idő | A véralvadáshoz szükséges idő (a véralvadáshoz K-vitamin és a máj által termelt anyagok szükségesek). | Májkárosodás vagy a K-vitamin felszívódási zavara, melynek oka az epe hiánya |
A máj és az epebetegségek diagnosztikus vizsgálatai
559
Az epeutak vizsgálatára alkalmas röntgen eljárások
Ez a három diagnosztikus módszer kontrasztanyag segítségével teszi láthatóvá az epeutakat a röntgenképen.
Endoszkópos retrográd
kolangio-pankreatográfia
Perkután transzhepatikus
kolangiográfia
Műtét közben végzett
kolangiográfia
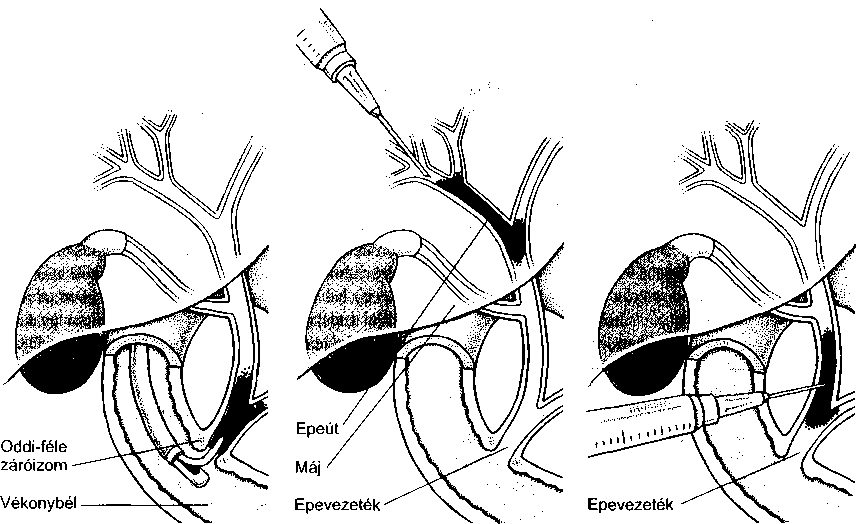
Az endoszkópos retrográd kolangio-pankreatográfia (ERCP) során a szájon és a gyomron át a nyombélbe (a vékonybél legfelső szakasza) vezetett endoszkópon keresztül sugárfogó kontrasztanyagot juttatnak be az Oddi-féle záróizmon át az epeutakba, így töltve fel azokat.
A perkután transzhepatikus kolangiográfia során a bőrön át közvetlenül a máj egy kicsiny epevezetékébe fecskendeznek sugárfogó kontrasztanyagot, amely feltölti az epeutakat.
A műtét közben végzett epeút röntgen (kolangiográfia) során a kontrasztanyagot közvetlenül az epeutakba fecskendezik.
Az izotópos képalkotó eljárások izotópot tartalmazó anyagot alkalmaznak, melyet injekcióval adnak be a szervezetbe, s ezt követően különböző szervekben dúsul fel. A radioaktív sugárzást gammakamerával fogják fel, amiből számítógép segítségével állítanak elő képet. A májszcintigráfia az izotópvizsgálatok egyik fajtája, ahol a felhasznált radioaktív anyagot a májsejtek ve
szik fel. Az epehólyag-szcintigráfia az izotópvizsgálatoknak egy másik típusa, ahol a beadott anyagot a máj az epeutakba választja ki. A vizsgálatot a heveny epehólyag-gyulladás (cholecystitis acuta) kimutatására alkalmazzák.
A számítógépes rétegvizsgálat (komputertomográfia, CT) kiváló felvételeket készít a májról, és külö-
560
A máj és az epehólyag betegségei
nősen hasznos a daganatok kimutatására. Ezzel a szerv állományának egészét érintő betegségek is felismerhetők, mint pl. a zsírmáj vagy a fokozott vasfelhalmozás (hemokromatózis) következtében kialakuló kóros máj szövetsűrűség. Mivel azonban a CT röntgensugárzással működik és drága, nem alkalmazzák olyan széles körben, mint az ultrahangvizsgálatot.
A mágneses rezonancia vizsgálat (MRI) kiváló minőségű képeket nyújt, hasonlóan a CT felvételekhez. A hátránya azonban, hogy sokkal drágább, mint a CT, tovább tart, mint más képalkotó eljárások, és a vizsgálat közben szűk kamrában kell feküdni, ami néhány betegben klausztrofóbiát vált ki.
Az endoszkópos retrográd kolangio-pankreatográ- fia olyan eljárás, amelyben szájon keresztül egy endoszkópot (hajlékony, képalkotásra alkalmas, cső alakú eszközt) vezetnek le a gyomorba és a nyombélbe, és végül egy kis katétert juttatnak be az epeutakba. Ezen keresztül az epeutakba kontrasztanyagot fecskendeznek, majd röntgenfelvételt készítenek. A vizsgálat a vizsgált személyek 3-5%-ában a hasnyálmirigy gyulladását okozhatja (pankreatitisz).
A perkután transzhepatikus kolangiográfia során hosszú tűt szúrnak a májba a bőrön keresztül, és a májban lévő egyik epeútba fecskendezik a kontrasztanyagot. Az orvos ultrahanggal irányíthatja a tű útját. A röntgen egyértelműen ábrázolja az epeutakat, különösen a májon belül kialakult epeút-elzáródást.
A műtét közben végzett kolangiográfia is kontrasztanyagot alkalmaz az epeutak láthatóvá tételére, melyet közvetlenül az epeutakba fecskendeznek. Az ezt követően készített röntgenfelvétel tisztán ábrázolja az epevezetékeket.
Az has egyszerű röntgenvizsgálata gyakran kimutatja az elmeszesedett epeköveket.
A májból szövetminta műtét közben is nyerhető, de sokkal gyakoribb, hogy a bőrön keresztül beleszúrt tűvel vesznek ki egy darabka szövetet. A beavatkozást helyi érzéstelenítésben végzik. A rendellenes terület megtalálásában ultrahang- vagy CT-irányítás is segíthet. A legtöbb kórházban a beavatkozást ambulánsán végzik.
A minta kivételét követően a vizsgált személyt 3^4 órán keresztül megfigyelés alatt tartják, mert az esetek kis számában szövődményre lehet számítani. A máj beszakadása miatt hasüregi vérzés alakulhat ki. Epe csoroghat a hasüregbe, és a hashártya gyulladását (peri- tonitisz) válthatja ki. Mivel vérzés még 15 nap múlva is kialakulhat, a betegnek ezen időszak alatt olyan közelségben kell lennie egy kórházhoz, hogy oda egy órán belül beérhessen. A betegek 2 százalékában ezek a szövődmények súlyosak, és 10.000 vizsgált személyből egy hal meg a beavatkozás következtében. A jobb vállba sugárzó, enyhe jobb felhasi fájdalom gyakran alakul ki a májbiopsziát követően, de rendszerint fájdalomcsillapítók hatására szűnik.
A vénán keresztül végzett májbiopszia esetén egy nyaki vénán vezetnek be egy katétert, majd a beteg szívén keresztül a májvénába juttatják. Ezután a katéterben lévő tűt a véna falán keresztül a májba szúrják. Ez a módszer ritkábban okoz májsérülést, mint a bőrön keresztül végzett májbiopszia, ezért még a vérzékeny betegeken is alkalmazható eljárás.
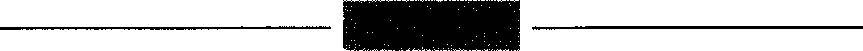
A májbetegség klinikai megjelenési
formái
A májbetegség különböző kórformákban nyilvánulhat meg. Ezek közül különösen fontos a sárgaság, az epepangás, a májnagyobbodás, a májkapu érrendszerében kialakult magasabb vérnyomás, a hasvízkór, a májbetegség következtében kialakult agyi működészavar és a májelégtelenség. A májbetegség diagnózisát az orvos a beteg panaszai és a betegvizsgálat alapján állítja fel.
A sárgaság (icterus) a bőrnek és a szemfehérjének (szkléra) a sárgás elszíneződése, amit az epefesték, azaz a bilirubin kórosan magas vérszintje okoz.
f\7 idős vagy károsodott vörösvértestek többségét a lép távolítja el a keringésből. A folyamat alatt a hemo
A májbetegség klinikai megjelenési formái
561
globin – a vörösvértestnek az oxigén szállításért felelős része – bilirubinná bomlik le. A bilirubin a májba kerül, és az epe alkotórészeként a bélbe jut. Amikor az epe kiválasztása gátolt, a bilirubin a vérben felhalmozódik, ami sárgasághoz vezet.
A vér emelkedett bilirubinszintjét a májsejtek gyulladása vagy egyéb rendellenessége is okozhatja, gátolva ezzel a bilirubin epébe történő kiválasztását. Az emelkedett bilirubinszint oka lehet még a májon kívüli epeutak kő vagy daganat okozta elzáródása is, ritkábban pedig nagy mennyiségű vörösvértest-szétesés, ez eredményezi pl. az újszülöttek sárgaságát is. A
Gilbert-kórban a bilirubinszint enyhén emelkedett, de általában nem annyira, hogy az sárgaságot okozzon. Ezt az örökletes kórképet rendszerint rutin májfúnkci- ós vizsgálat elvégzésekor fedezik fel. Egyéb tünete nincs, és nem okoz problémát.
Ikterusz esetén a bőr és a szem besárgul. A vizelet gyakran sötét színű, mert a bilirubin a veséken keresztül választódik ki. A további tünetek a sárgaságot okozó alapbetegségtől függnek. A májgyulladás (hepatitisz) például étvágytalanságot, hányingert és hányást, valamint lázat okozhat. Az epeutak elzáródása az epepangás tüneteit okozhatja.
Az orvos laboratóriumi és képalkotó vizsgálatokat végez a sárgaság okának tisztázására.® Ha a máj betegsége áll fenn, például vírusos májgyulladás, a sárgaság az állapot javulásával rendszerint megszűnik. Ha a háttérben az epeút-elzáródása áll, akkor rendszerint műtét vagy endoszkópos beavatkozás (hajlékony, képalkotásra alkalmas, cső alakú eszköz, sebészi beavatkozásra alkalmas műszerekkel felszerelve) szükséges mielőbb, az érintett epeút felszabadítása érdekében.
Az epepangás (kolesztázis) az epe áramlásának lassulása vagy megszűnése.
Az epeáramlás a májsejtek és a nyombél (a vékonybél legfelső szakasza) közötti út bármely pontján el-
A májbetegség fő klinikai jellemzői
Sárgaság
Májnagyobbodás
Folyadék a hasüregben (hasvízkór, aszcitesz) Zavartság az agy károsodása következtében Nyelőcső-visszerességből eredő vérzés a tápcsatornában
A májkapu-gyűjtőér (portális) rendszer észlelhető nyomása
Bőrjelenségek
- Póklábrajzolatú erecskék
- Vörös tenyerek
- Pirospozsgás arcszín
- Bőrviszketés
Vér
- A vörösvértestek számának csökkenése (vérszegénység, anémia)
- A fehérvérsejtek számának csökkenése (leukopénia)
- A vérlemezkék számának csökkenése (trom- bocitopénia)
- Vérzékenységre való hajlam (koagulopátia) Hormonok
- Az inzulin szintje magasabb, de a rá adott válaszkészség csökkent
- A havi vérzés megszűnése és csökkent termékenység (nőkön)
- Impotencia és nőies vonások megjelenése (férfiakon)
Szív- és keringési rendszer
- A pulzusszám és a szív által kilökött vérmennyiség növekedése
- Alacsony vérnyomás (hipotenzió)
Általános tünetek
- Fáradtság
- Gyengeség
- Fogyás
- Étvágytalanság
- Hányinger
- Láz
▲ lásd az 1212. oldalt
■ lásd az 557. oldalt
562
A máj és az epehólyag betegségei
akadhat. A máj még akkor is termel bilirubint, amikor az epeelfolyás szünetel, így az a véráramba kerül. A bilirubin ezt követően bejut a vizeletbe, lerakódik a bőrben, és sárgaságot okoz.
A diagnózis, illetve a kezelés megtervezése érdekében a kolesztázist két csoportra osztják: a májon beüli, illetve a májon kívüli okokra visszavezethető csoportokra. Az előbbiek közé a májgyulladás, az alkoholos májbetegség, az ismeretlen eredetű epeúti hegesedés (primer biliáris cirrózis), a különböző gyógyszerek és a terhesség alatt bekövetkező hormonális változások hatásai (ezt az állapotot terhességi epepangásnak nevezik) sorolhatók. A májon kívüli okok az epevezetékben lévő kő, az epeút szűkülete (strictura) és rákja, valamint a hasnyálmirigy daganata és gyulladása.
A sárgaság és a sötét színű vizelet a bőrben, illetve a vizeletben lévő túlzott mennyiségű bilirubintól származik. A széklet világos, agyagszínű lehet, mert nem jut bilirubin a bélbe. Esetleg túl sok zsírt is tartalmazhat (ezt az állapotot nevezik zsírszékletnek, steatorrhe- ának), mert az epe nem tudja elősegíteni a táplálékkal elfogyasztott zsírok emésztését. Az epe hiánya a bélben azt is eredményezheti, hogy a kalcium és a D-vi- tamin nem szívódik fel rendesen. Ha az epepangás tartósan fennáll, ezen anyagok hiánya csontritkuláshoz vezet, ami csontfájdalmat és töréseket okoz, és a véralvadáshoz szükséges anyagok felszívódása is zavart szenved, ez fokozott vérzékenységi hajlamot eredményez.
Az epealkotók vérkeringésben maradása viszketést okoz (következményes vakaródzással és bőrsérülésekkel). A kolesztázisból eredő hosszantartó sárgaság iszapszürke bőrszínt és sárgás zsírlerakódásokat okoz a bőrben. Az epepangást kiváltó alapbetegségtől függ, hogy fennállnak-e egyéb tünetek, például hasi fájdalom, étvágytalanság, hányás vagy láz.
Az orvos rákérdez a májgyulladás tüneteire, a jelentős alkoholfogyasztásra vagy az olyan gyógyszerek szedésére, amelyek epepangást okoznak, annak eldöntésére, hogy a kiváltó ok a májon belül van-e. A bőrön látható póklábszerű apró értágulatok, a megnagyobbodott lép és a hasüregben meggyűlt folyadék (aszcitesz) a májsejtkárosodás tünetei. Ha a kiváltó ok a májon kívül található, borzongás, az epeutakból vagy a hasnyál
mirigyből eredő fájdalom és megnagyobbodott epehólyag tapasztalható (amit az orvos tapinthat vagy képalkotó eljárásokkal mutathat ki).
Típusos esetben az alkalikus foszfatáznak nevezett enzim vérszintje nagyon magas az epepangásban. A bilirubin vérszintje a betegség súlyosságát jelzi, de az okára nem derít fényt. Ha a vérvizsgálat eredményei kórosak, ultrahangvizsgálatot, számítógépes rétegvizsgálatot (CT) vagy mindkettőt elvégzik majdnem minden esetben. Ez segíti az orvost annak eldöntésében, hogy májbetegség vagy epeút-elzáródás okozza-e a sárgaságot. Ha úgy tűnik, hogy az ok a májból ered, akkor a szervből mikroszkópos vizsgálat céljából szövetmintát vesznek (biopszia). Ez rendszerint biztosítja a diagnózist. Ha az ok feltehetőleg az epeút-elzáródása, akkor gyakran egy hajlékony, képalkotásra alkalmas, cső alakú eszközzel (endoszkóp) végeznek vizsgálatot az elzáródás természetének tisztázása érdekében.
A májon kívül létrejött akadály gyógyítható műtéttel, vagy kezelési céllal végzett endoszkópiával, melynek során egy sebészi műszerekkel felszerelt hajlékony, optikai csövet használnak. A májon belüli akadály a kiváltó októl függően különböző módon kezelendő. Ha az elváltozás hátterében gyógyszerhatás feltételezhető, annak szedését be kell fejezni. Ha májgyulladás felelős érte, az epepangás és a sárgaság rendszerint megszűnik, ha a hepatitiszt kezelik.
A viszketés kezelésére kolesztiramin szedhető. Ez a gyógyszer a bélben bizonyos epesavakat megköt, így azok nem szívódnak fel és nem okoznak bőrizgalmat. Ha nincs súlyos májkárosodás, a K-vitamin szedése javítja a véralvadást. Hosszantartó epepangás alatt gyakran végzik a kalcium és a D-vitamin pótlását, de nem igazán hatásosak a csontbetegségek kialakulásának megelőzésében. Ha a beteg túl sok zsírt veszít a székletében, akkor triglicerid pótlására lehet szükség.
A májnagyobbodás (hepatomegália) májbetegségre utal. Ennek ellenére sok májbetegnek normális méretű, sőt, még kisebb, zsugorodott mája is lehet. A májnagyobbodás rendszerint nem okoz tüneteket. Ha azonban jelentős mértékű, az kellemetlen hasi érzést vagy teltségérzést okozhat. Ha a máj növekedése gyorsan alakul ki, akkor nyomásérzékeny lehet. Az orvos a fi-
A májbetegség klinikai megjelenési formái
563
zikális vizsgálat alkalmával a hasfalon keresztül tapintva rendszerint képes megbecsülni a máj nagyságát.
Ha a máj tapintható, az orvos figyel annak tapintatára is. Ha a májnagyobbodást akut májgyulladás, zsírlerakódás, vértolulás vagy rövid ideje fennálló epeút-elzáró- dás okozza, akkor rendszerint puha. Amikor kemény és egyenetlen felszínű, akkor máj zsugorodás lehet a háttérben. Különálló kemény duzzanatok rákgyanúsak.
Magas vérnyomás a
májkapu-gyűjtőér rendszerében
(portális hipertónia)
Portális hipertóniának nevezik a rendellenesen magas vérnyomást a májkapu-gyüj tőérben (véna porté), amely a vért a belekből a májba szállító nagy véna.
A májkapuér fogadja a teljes bélrendszerből, a lép- ből, a hasnyálmirigyből és az epehólyagból érkező vért. Miután belép a májba, apró csatomácskákra oszlik szét, melyek keresztülfutnak a májon. A vér a májvénán (véna hepaticajA keresztül hagyja el a májat, és visszakerül az általános keringésbe.
Két tényező növelheti a vérnyomást a portális erekben: az átáramló vér mennyiségének és a máj véráramlással szembeni ellenállásának a növekedése. A nyugati országokban a portális hipertónia leggyakoribb oka a májzsugorodás (cirrózis hepatis) következtében a véráramlással szemben kialakult fokozott ellenállás.
A májkapuvéna rendszerében kialakult magas vérnyomás olyan vénák kialakulásához vezet, amik közvetlenül összekötik a portális keringést a nagyvérkörrel (kollaterális hálózatnak nevezik), így kikerülik a májat. Ezért a mellékágak miatt olyan anyagok is képesek bekerülni az általános keringésbe, melyeket normálisan a máj eltávolítana a vérből. Ezek a kollaterális erek jellegzetes helyeken alakulnak ki, ezek közül is a legfontosabb a nyelőcső alsó szakasza. Itt az erek kitágulnak és kanyargóssá válnak, így nyelőcső-visszértágulatok (varixok) fejlődnek ki (özofágusz varikozitás). Ezek a kitágult erek sérülékenyek és vérzékenyek, néha nagyon súlyos vérzés indulhat belőlük. Kollaterális erek alakulhatnak még ki a köldök és a végbél körül is.
A portális hipertónia gyakran lépnagyobbodással jár. Folyadék (aszcitesz) szaporodhat fel a hasüregben,
elődomborítva a hasfalat. A nyelőcső alsó részén és a gyomor-nyálkahártyában kialakult visszértágulatokból könnyen indulhat akár jelentős vérzés is. A végbélben kialakult értágulatok is vérezhetnek, bár sokkal ritkábban.
Az orvos általában a hasfalon keresztül tapintani tudja a megnagyobbodott lépet. A hasüregi folyadék megállapítható a megnövekedett haskörfogatból, illetve a has kopogtatásakor hallható tompa hangból. Az ultrahang és a röntgenvizsgálat számottevő információt nyújt a portális hipertóniáról. Ultrahanggal mérhető a véráramlás a portális erekben, és a hasüregben kimutatható a folyadék jelenléte. A CT szintén alkalmas a megnagyobbodott vénák vizsgálatára. A portális rendszerben kialakult nyomás közvetlenül is mérhető a hasfalon keresztül a májba vagy a lépbe vezetett tű segítségével.
A nyelőcső-varixokból (visszértágulatok) eredő vérzések kockázatának csökkentése érdekében az orvos megpróbálkozhat a portális erekben uralkodó nyomás csökkentésével. Erre a magas vérnyomás kezelésére használt egyik gyógyszer, a propranolol alkalmas.
A nyelőcső visszértágulataiból származó vérzés sürgős beavatkozást igénylő állapot. Vazopresszint és oktreotidot lehet adni vénásan, mely összehúzza a vérző vénák falát. Az elvesztett vér vérátömlesztéssel pótolható. A rendszerint elvégzett endoszkópos vizsgálat igazolja, hogy a vérzés valóban a tágult visszerekből ered. A vérzés az endoszkópon keresztül a vénákra felhelyezett gumigyűrűkkel vagy az érbe fecskendezett kémiai anyagokkal szüntethető meg. Ha azonban a beavatkozás ellenére is folytatódik, a beteg orrán keresztül ballonos végű katétert vezetnek a nyelőcsőbe. A ballon felfújása után a tágult visszerek vérzése általában megáll.
Ha a vérzés folytatódik vagy ismételten visszatér, műtétet lehet végezni, mely megkerülő utat létesít (ezt „söntnek” nevezik) a portális véna rendszere és az általános (szisztémás) keringés között. Különböző típusú porto-szisztémás sönt-műtétek léteznek – közéjük tartozik az is, amit röntgenképemyő segítségével, rönt-
▲ lásd az 575. oldalon lévő ábrát
564
A máj és az epehólyag betegségei
Az aszcitesz okai
Májbetegségek
- Májzsugorodás, különösen az alkoholizmus okozta cirrózis
- Alkoholos májgyulladás, májzsugorodás nélkül
- Idült májgyulladás
- A májvéna elzáródása
Nem májbetegségek
- Szívelégtelenség
- Veseelégtelenség, különösen a nefrózis- szindróma
- A szivet összeszorító szívburok-gyulladás (konstriktív perikarditisz)
- Rák áttéte a hasüregben (karcinózis peritonei)
- A hasüreget bélelő hashártya tuberkulózisa
- A pajzsmirigyműködés csökkenése
- Hasnyálmirigy-gyulladás
genosztályon, speciális eszközökkel végeznek el. A sönt-műtétek általában sikeresen megszüntetik a vérzést, de a beavatkozások viszonylag veszélyesek. Emellett fokozzák a májműködés elégtelensége következtében kialakuló agyi működészavar kockázatát (hepatikus enkefalopátia).
A hasvízkór (aszcitesz) folyadék felszaporodása a hasüregben.
Aszcitesz inkább a hosszantartó, idült (krónikus) betegségekben hajlamos a kialakulásra, mint a rövid ideig tartó, heveny (akut) kórképekben. Leggyakrabban a májzsugorodás (cirrózis) kísérő tünete, különösképpen akkor, ha alkoholizmus okozza a cirrózist. Aszcitesz
nemcsak a máj betegségeiben képződhet, hanem daganatos betegségben, szívelégtelenségben, veseelégteien- ségben és tuberkulózisban is.
A májbetegekben a folyadék a máj és a belek felszínéről szivárog a hasüregbe. Különböző tényezők együttesen felelősek ezért. Közéjük tartozik a portális nyomásemelkedés, az erek folyadék-visszatartó képességének csökkenése, a vesék folyadék-visszatartása és a szervezet folyadékháztartását szabályozó különböző hormonokban és anyagokban bekövetkező változások.
A kismennyiségű hasüregi folyadék nem okoz tüneteket, de a jelentős mennyiségű már a has feszülésével, kellemetlen érzéssel és szapora, megrövidült légvételekkel jár. Ahogy az orvos megkopogtatja a hasat, a folyadék tompa hangot ad. Ha a hasüregben a folyadék mennyisége nagy, a has feszes és a köldök lapos vagy elődomborodó. Néhány aszciteszes betegnél a vize- nyőtől (ödéma) a bokák megdagadhatnak (anaszarka).
Ha az aszcitesz jelenléte vagy oka nem nyilvánvaló, ultrahangvizsgálat végezhető. Esetleg a hasfalon keresztül beszúrt tűvel kis mennyiségű folyadékot le lehet szívni, amit diagnosztikus hascsapolásnak (paracentézis) neveznek. A A folyadék laboratóriumi vizsgálata segíti a kóreredet meghatározását.
A kezelés alapja az ágynyugalom, a sószegény diéta, amit vizelethajtók (diuretikum) adásával egészítenek ki, ami a veséket fokozott vizelet-kiválasztásra serkenti. Ha az aszcitesz nehezíti a légzést vagy a táplálkozást, a folyadékot egy tűn keresztül le lehet csapolni, ezt terápiás hascsapolásnak nevezik. Vizelethajtók szedése nélkül a folyadékgyülem hajlamos ismételten kialakulni. Gyakran nagy mennyiségű albumin (a legfőbb fehérje a vérsavóban) kerül a vérből az aszcitesz- be, ezért annak vénás pótlására lehet szükség.
Néha a folyadék nyilvánvaló ok nélkül fertőződhet, különösen alkoholos májzsugorban szenvedő betegekben. Ezt spontán bakteriális hashártyagyulladásnak nevezik, és antibiotikumokkal kezelik.
A máj eredetű agyi működészavar (hepatikus enkefalopátia, porto-szisztémás enkefalopátia vagy májkóma, coma hepatikum) olyan kórkép, amelyben az agy
▲ lásd a 486. oldalt
A májbetegség klinikai megjelenési formái
565
működése a vérben felépült olyan mérgező anyagok következtében romlik meg, melyeket normálisan a máj el- távolitana.
A bélből felszívódott anyagok keresztül jutnak a májon, ami a méreganyagokat (toxin) eltávolítja belőle. Hepatikus enkefalopátiában a méreganyagokat a máj a megromlott működése következtében nem képes eltávolítani. Ezenkívül a portális véna és az általános vérkeringés között (a májbetegség következtében) kialakult összeköttetések miatt a toxinok egy része teljesen elkerüli a májat. A portális hipertenzió javítását célzó megkerülő (bypass) műtétnek (porto-szisztémás sönt) ugyanez lehet a következménye. Bármi is a kóreredet, a végeredmény ugyanaz: a méreganyagok bekerülnek az agyba, és kihatnak annak működésére. Hogy pontosan mely anyagok mérgezőek az agy számára, nem ismert. Azonban úgy tűnik, hogy a fehérje- lebomlási-termékek, mint például az ammónia magas vérszintje, szerepet játszanak ebben.
A hosszú ideje fennálló májbetegség esetén az agy működési zavarát rendszerint olyan hatás váltja ki, ami tovább fokozza a máj károsodását, például heveny fertőzés vagy egy jelentős alkoholfogyasztás. Előidézheti még túl sok fehérje fogyasztása is, aminek következtében megemelkedik a vérben a fehérjelebomlási-termé- kek szintje. A tápcsatorna vérzése, például nyelőcső- visszerességből kiindulva, szintén a fehérjelebontási- termékek felszaporodásához vezethet, amelyek közvetlenül hatnak az agyra. Bizonyos gyógyszerek – különösen néhány nyugtató, fájdalomcsillapító, vizelethajtó – szintén kiválthatják az enkefalopátiát. Ha az ilyen előidéző ok megszűnik, az agyi működési zavar is elmúlhat.
A máj kóma tünetei az agy csökkent működéséből származnak, különösen a tudatzavar. A legkorábbi stádiumban csupán finom elváltozások jelennek meg a logikus gondolkodásban, a személyiségben és a viselkedésben. A beteg hangulata megváltozhat és ítélőképessége romolhat. Ahogy a folyamat halad előre, a beteg rendszerint aluszékonnyá és zavarttá válik, a mozgása és a beszéde lomha lesz. A tájékozódási képesség zavara gyakori. Az enkefalopátiás beteg nyugtalan és ideges lehet, bár ez ritka, akárcsak a görcsroham. Végül a beteg elveszítheti az eszméletét és kómába eshet.
A májbetegen az agyi működési zavar tünetei köny- nyen rávezetnek a diagnózisra. A betegnek édeskés
szájszaga lehet. Amikor kinyújtja a karjait, kezeit nem tudja biztosan tartani és nagy mozdulatú, csapkodó remegés látható.
Az agy elektromos tevékenységét vizsgáló elek- troenkefalogram (EEG) segítheti a korai enkefalopátia felismerését. Már enyhe esetekben is kóros agyhullámokat mutat. A vérvizsgálatok rendszerint kórosan magas ammóniaszintet jeleznek.
Az orvosok a kiváltó okokat keresik és próbálják azokat megszüntetni, mint pl. a fertőzést vagy a gyógyszerszedést. Kísérletet tesznek a bélből származó méreganyagok kiküszöbölésére. Fehérjementes étrend mellett szénhidrátokat adnak fő energiaforrásként. Mesterségesen előállított cukrot, laktulózt adnak szájon át, aminek három jótékony hatása is van: megváltoztatja a belek kémhatását, ezzel megváltoznak a benne élő baktériumok fajtái is. Csökkenti az ammónia felszívódását, és hashajtóként is hat. (Tisztító beöntések is adhatók még.) Esetenként a beteg neomicin nevű antibiotikumot is kaphat a laktulóz helyett. A neomicin csökkenti a bélbaktériumok mennyiségét, melyek normális esetben a fehérjék emésztését segítik.
A kezeléssel a máj eredetű agyi működési zavar gyakran visszafordítható. Valójában még teljes gyógyulás is lehetséges, ha az enkefalopátiát visszafordítható ok váltotta ki. A heveny májgyulladásban kialakuló májkóma esetén azonban az állapot az esetek 80%- ában az intenzív betegellátás ellenére végzetes.
A májelégtelenség a máj működésének súlyos károsodása.
Májelégtelenséget a máj bármilyen megbetegedése okozhat, beleértve a vírusos májgyulladást, a májzsugorodást és a máj alkoholtól vagy gyógyszerektől, például paracetamoltól származó károsodását is. A máj jelentős része elpusztul, mielőtt a tünetek kialakulnának.
A májelégtelenségben rendszerint sárgaság is fennáll, könnyen alakulnak ki vérömlenyek és a beteg hajlamos a vérzésre. Aszcitesz áll fenn, az agyműködés romlik (máj eredetű enkefalopátia) és az általános állapot hanyatlik. További gyakori tünetek a fáradtság, a gyengeség, a hányinger és az étvágytalanság.
566
A máj és az epehólyag betegségei
A klinikai tünetek a máj elégtelenségnek már önmagukban is egyértelmű bizonyítékát szolgáltatják. A vérvizsgálat rendszerint súlyosan zavart májfunkciót mutat.
A kezelés a kiváltó októl és a jellegzetes klinikai tünetektől függ. A beteget rendszerint szigorú diétára kell fogni. A fehérjefogyasztást gondosan ellenőrizni kell: a túl sok fehérje agyi működési zavart, a túl kevés pedig fogyást eredményez. A nátriumbevitelt alacsonyan kell tartani, a hasüregben történő folyadék-felhalmozódás
(aszcitesz) kezelése érdekében. Az alkohol fogyasztását teljes mértékben kerülni kell, mert az tovább fokozza a májkárosodást.
A májelégtelenség végül halálos kimenetelű, ha nem kezelik, vagy ha a májbetegség fokozatosan súlyosbodik. Még kezelés ellenére is előfordulhat, hogy a folyamat visszafordíthatatlan. Végstádiumban, ahogy a máj kimerül, a beteg veseelégtelenségben halhat meg (hepato-renális szindróma). A májátültetés, ha elég korán végzik, visszaadhatja a beteg teljes egészségét, de erre a májelégtelenségben szenvedő betegeknek csak igen kis hányada alkalmas.

Zsírmáj, májzsugorodás és a velük
összefüggő rendellenességek
A zsírmáj, az alkoholos májbetegség, a májzsugorodás, az elsődleges epeút-hegesedés (primer biliáris cir- rózis), az ismeretlen eredetű hegesedő epeútgyulladás (primer szklerotizáló kolangitisz) és az alfaj -antitrip- szin hiány mind olyan kórképek, amelyek a májat ért károsodás következtében alakulnak ki. Sok tényező károsíthatja a májat, de ezek között a betegségek között néhányban a károsodás természete nem ismert.
A zsírmáj túlzott zsír (lipid) felhalmozódás a májsejtek belsejében.
Néha a zsírmáj oka ismeretlen, különösen újszülöttek esetében. Általában az ismert kiváltó okok valamilyen módon károsítják a májat.
A zsírmáj rendszerint nem okoz panaszt. Ritkán sárgasággal, hányingerrel, hányással, fájdalommal és a has nyomásérzékenységével jár.
A betegvizsgálat során észlelt nagyobb máj, egyéb tünetek nélkül, zsírmájra utal. A diagnózis megerősíthető a májból egy hosszú, belül üreges tűvel vett szövetmintával (biopszia), amit mikroszkóp alatt vizsgálnak meg. A túlzott mennyiségű zsír puszta jelenléte a májban nem okoz komoly problémát. A kezelés célja az ok megszüntetése vagy az alapbetegség gyógyítása.
A mérgező anyagok – mint például az alkohol – miatt bekövetkező ismételt májkárosodás a zsírmájból végül is fokozatosan májzsugorodás kialakulásához vezet.
Az alkoholos májkárosodás a mértéktelen alkoholfogyasztás következtében alakul ki.
Az alkoholos májkárosodás gyakori, megelőzhető egészségügyi probléma. Általában az elfogyasztott alkohol mennyisége (mennyit és milyen gyakran) határozza meg a májban bekövetkező károsodás kockázatát és fokát. A nők mája érzékenyebb, mint a férfiaké. Azoknál a nőknél, akik éveken át mindössze 20 gramm tiszta szesznek megfelelő alkoholt isznak naponta (2 dl bor, 4 dl sör vagy fél dl whisky), már májkárosodás alakulhat ki. Férfiaknál a napi 60 gramm tiszta szesz (6 dl bor, 12 dl sör, másfél dl whisky) éveken át tartó mindennapos elfogyasztása okoz májkárosodást. De a májártalmat kiváltó alkohol mennyiség egyénenként változik.
Az alkohol háromféle máj elváltozást hoz létre: zsírlerakódást (zsírmáj), gyulladást (alkoholos hepatitisz) és hegesedést (májzsugorodás, cirrózis).
Az alkoholból energia képződik, de alapvető tápanyagai nem tartalmaz („üres kalória”), csökkenti az étvágyat és a tápanyagok felszívódási zavarát okozza,
Zsírmáj, májzsugorodás és a velük összefüggő rendellenességek
567
mert mérgező hatása van a belekre és a hasnyálmirigyre. Ennek következményeként a rendszeresen alkoholt fogyasztókon a megfelelő étkezés híján táplálkozási hiányállapot alakul ki.
Általában a tünetek attól függnek, hogy az illető milyen régóta és mennyit iszik. A nagy mennyiséget ivóknál az első jelek a harmincas éveik során alakulnak ki, és a súlyos problémák a negyvenes éveikben jelentkeznek. Férfiakon az alkohol a kevés tesztoszteron mellett kialakuló ösztrogén túltermeléshez hasonló hatásokat vált ki – a herék elsorvadnak és a mellek megnövekednek.
A zsírlerakódással járó májkárosodás rendszerint tünetmentes. A betegek egyharmadában a máj nagyobb és esetenként nyomásérzékeny.
Az alkohol kiváltotta májgyulladás (alkoholos hepatitisz) lázzal, sárgasággal, emelkedett fehérvérsejt számmal és érzékeny, fájdalmas, megnagyobbodott májjal jár. A bőrön póklábszerű apró értágulatok alakulhatnak ki.
Hegesedést okozó májkárosodás (májzsugorodás, cirrózis) esetén a betegnek esetleg csak kevés tünete van, vagy az alkoholos hepatitisz jellemzői alakulhatnak ki. Az alkoholos májzsugorodás szövődményei is jelentkezhetnek: a májkapuvéna-rendszerében kialakuló magas vérnyomás a lép megnagyobbodásával együtt, hasüregi folyadékgyülem (aszcitesz), májelégtelenség következtében kialakuló veseelégtelenség (hepato-renális szindróma), zavartság (a májkóma egyik legfőbb tünete) vagy májrák. Az alkoholos eredetű májkárosodás diagnózisának biztosítása érdekében néhány esetben az orvos májbiopsziát végezhet. A beavatkozás során egy üreges tűt szúrnak a bőrön keresztül a májba, és egy apró szövetdarabot távolítanak el belőle, mikroszkópos vizsgálat céljára. A
Az alkoholos máj károsodásban szenvedő betegnél a májfunkciós vizsgálatok lehetnek normálisak és kórosak is. A májenzimek egyikének, a gamma-glutamil transzpeptidáznakB a vérszintje a mértéktelen alkoholfogyasztóknál különösen magas lehet. Ezen kívül a beteg vörösvértestei általában nagyobbak a normálisnál, ami árulkodó jel. A vérlemezkék száma csökkenhet.
Ha az egyén tovább folytatja az alkoholfogyasztást, a májkárosodás fokozatosan romlik, és többnyire halálhoz vezet. Ha abbahagyja az ivást, a májkárosodások egy része (a hegesedés kivételével) magától rendbe jöhet, és jó esély van arra, hogy a beteg tovább él.
A zsírmály ismert okai
- Elhízás
- Cukorbetegség
- Vegyszerek és gyógyszerek (például az alkohol, kortikoszteroidok. tetraciklinek. valproát, metotrexat, szén-tetraklorid és a sárga foszfor)
- Hiányos táplálkozás és a fehérjehiányos étrend
- Terhesség
- A-vitamin mérgezés
- A vékonybélen végzett megkerülő műtét
- Cisztikus flbrózis (az a legvalószinűbb. hogy hiányos táplálkozással jár együtt)
- Veleszületett rendellenességek a glikogén, a galaktóz, a tirozin vagy a homocisztein anyagcseréjében
- Közepes-láncú arildehidrogenáz hiány
- Koleszterin-eszteráz hiány
- Fitán-sav tárolási betegség (Refsum-kór)
- Abétalipoproteinémia
- Reye-szindróma
Alkoholos májkárosodás esetén az egyetlen gyógymód az alkoholfogyasztás abbahagyása. Ezt véghez vinni igen nehéz, így a legtöbb személynek szervezett, az ivásról leszoktató programban kell részt vennie, mint amilyen a Névtelen Alkoholisták Egyesületében is működik.* * *
A májzsugorodás (cirrózis hepatis) a normális májállomány pusztulása, ami működésképtelen hegszövetet hagy hátra a működőképes máj szövetszigetek körül.
▲ lásd az 560. oldalt
■ lásd az 558. oldalon lévő ábrát
★ lásd a 445. oldalt
568
A máj és az epehólyag betegségei
A májzsugorodás okai
- Mértéktelen alkoholfogyasztás
- Egyes gyógyszerek szedése
- Bizonyos vegyszerek
- Fertőzések (köztük a B és C hepatitisz)
- Autoimmun betegségek (például az autoimmun krónikus hepatitisz)
- Epeút elzáródás
- A vér májból történő kiáramlásának hosszantartó akadályoztatása (ez alakul ki Budd-Chiari-szindrómában)
- Szív és érrendszeri zavarok
- Alfa1-antitripszin hiány
- A vér magas galaktóz szintje
- A vér születéskor észlelt magas tirozin szintje (veleszületett tirozinózis)
- Glikogéntárolási betegség
- Cukorbetegség
- Hiányos táplálkozás
- A réz örökletes túlzott felhalmozása
(Wilson-kór)
- Vas felszaporodás (hemokromatózis)
A májkárosodás gyakori okainak többsége cirrózishoz vezet. Az Egyesült Államokban ((és Magyarországon)) a májzsugorodás legfőbb oka a túlzott alkoholfogyasztás. A 45 és 65 éves emberek között a harmadik leggyakoribb halálok a szívbetegségek és a rákos daganatok után, a cirrózis. Ázsia és Afrika több területén a cirrózis fő előidézője az idült májgyulladás (krónikus hepatitisz). ▲
Sok, enyhe cirrózisban szenvedő beteg tünetmentes, és évekig egészségesnek látszik. Mások gyengék,
▲ lásd az 573. oldalt
■ lásd az 563. oldalt
- lásd az 564. oldalt
- lásd az 558. oldalon lévő ábrát
étvágytalanok, hányingerük van és fogynak. Ha az epe elfolyása krónikusan akadályozott, akkor sárgaság, bőrviszketés és apró sárga csomócskák jelennek meg a bőrön, különösen a szemhéjak környékén. Gyakran táplálkozási hiányállapot alakul ki a rossz étvágy, a zsírok és a zsíroldékony vitaminok elégtelen felszívódása miatt; ez utóbbi epesók csökkent képződése következménye.
Időnként a beteg nagy mennyiségű vért köhöghet fel vagy hányhat, a nyelőcső alsó szakaszán kialakult visszértágulatok (özofágusz varikozitász) vérzése miatt. Ezek a kitágult erek a belekből a máj felé futó vénákban kialakult magas vérnyomás következményei. Ezt az emelkedett vérnyomást nevezik portális hipertóniának,■ ami a rossz májműködéssel egyetemben a hasüregben folyadék felszaporodásához (hasvízkór, aszcitesz) vezethet. ★ Veseelégtelenség és máj eredetű agyi működési zavar (hepatikus encephalopathia) is felléphet.
A hosszantartó májbetegség további tünetei is jelentkezhetnek, mint az izomsorvadás, a tenyerek vörös elszíneződése (eritema palmare), az ujjak behajlása (Dupuytren-féle ínzsugorodás [kontraktura] a tenyereken), apró, póklábszerű vénatágulatok a bőrön, az emlő megnagyobbodása férfiakon (női emlőjűség, gine- komasztia), a nyálmirigyek megnövekedése, hajhullás, heresorvadás (tesztikuláris atrófía) és a rendellenes idegműködés (a környéki idegek bántalma, perifériás neuropátia).
Az ultrahangvizsgálat kimutatja a máj megnagyobbodását. A szerv radioaktív izotóppal történő vizsgálata külön kirajzolja a máj még működőképes területeit és az elhegesedett részeket. A májfunkciós vizsgálatok eredményei® gyakran nem jeleznek eltérést, mert a máj sejtek kis százalékának működése elegendő ahhoz, hogy ellássák az alapvetően szükséges kémiai feladatokat. A végleges diagnózist a szervből vett szövetminta mikroszkópos vizsgálata szolgáltatja.
A májzsugorodás rendszerint folyamatosan romló (progresszív) betegség. Ha valaki az alkoholos cirrózis korai állapotában abbahagyja az ivást, a máj hegesedé- sének folyamata rendszerint megáll, de a kialakult hegszövet véglegesen megmarad. Általában a kórjóslat rosszabb, ha a komoly szövődmények, mint a vérhányás, az aszcitesz vagy az agy működési zavara (enkefalopátia) már kialakult.
Zsírmáj, májzsugorodás és a velük összefüggő rendellenességek
569
A májrák (hepatocelluláris karcinoma) gyakoribb az idült B vagy C típusú májgyulladás (krónikus hepatitisz B vagy C), a fokozott vas felhalmozódás (hemo- kromatózis) és a hosszan tartó keményítő (glikogén) tárolási betegség következtében kialakult májzsugorodásban. A májrák az alkoholos eredetű cirrózisos betegeken is megjelenhet.
A cirrózist nem lehet gyógyítani. A kezeléshez hozzá tartozik az ártalmas anyagok, mint az alkohol megvonása, a teljesértékű, vitaminokkal kiegészített táplálék fogyasztása, valamint a fellépő szövődmények ellátása.
Előrehaladott cirrózisos betegen a májátültetés segíthet. De ha az illető folytatja az alkoholfogyasztást, vagy az előidéző más alapbetegséget nem szüntetik meg, végül az átültetett májban is kialakul a cirrózis.
Az elsődleges epeút hegesedés (primer biliáris cirrózis) a májban lévő epeutak gyulladása, ami végül azok hegesedéséhez és elzáródásához vezet.
A primer biliáris cirrózis a 35 és 60 év közötti nőkön a leggyakoribb, de bármilyen életkorú férfi és nő betegsége lehet. Oka nem ismert, de gyakori autoimmun betegségekben szenvedők között, mint például a reumatoid artritisz, szkleroderma vagy autoimmun pajzsmirigygyulladás esetén.
A betegség a májban lévő epeutak gyulladásával kezdődik. A lob meggátolja az epének a májból való elfolyását, amely így bent marad a májsejtekben, vagy a véráramba kerül. Ahogy a gyulladás ráterjed a máj többi részére, úgy alakul ki az egész szerv szivacsszerű hálózatos hegesedése.
A primer biliáris cirrózis fokozatosan kezdődik. A betegek körülbelül felénél viszketés és néha fáradékonyság az első jel, és ezek hónapokkal vagy évekkel is megelőzhetnek más tüneteket. A betegvizsgálat során az orvos nagyobb, keményebb májat tapinthat megközelítőleg a betegek 50%-ánál és lépnagyobbo- dást észlelhet 25%-uknál. Mintegy 15%-uknál apró csomókban, sárgás színű anyag rakódik le a bőrben (xantoma) vagy a szemhéjakon (xantelasma). Nagyjából 10%-ban található fokozott bőrfesték képződés. Csak kevesebb, mint 10%-ban észlelhető sárgaság. További tünet lehet még az ujjvégek megvastagodása (dobverő ujj), a csontok, az idegek és a vesék rendellenessége. A széklet világos színű, zsíros és kellemetlen
szagú lehet. Később a májzsugorodás minden tünete és szövődménye is kifejlődhet.
A betegek legalább 30%-ánál a kórképet a tünetek kialakulása előtt felismerik, mert eltérést találnak a rutin vérvizsgálatok alkalmával. Piciny sejtalkotó részecskék (mitokondriumok) ellen képződött ellenanyagok mutathatók ki a betegek több, mint 90%-ának a vérében.
Amikor a sárgaság vagy a kóros májfunkciós leletek nyilvánvalóak, akkor hasznos diagnosztikus módszer az epe- és hasnyálmirigy-vezeték endoszkóp segítségével, visszafelé történő feltöltése (endoszkópos retrográd kolangio-pankreatográfia, ERCP). A beavatkozás során sugárelnyelő kontrasztanyagot fecskendeznek be az epeutakba endoszkópon keresztül, majd röntgenfelvételeket készítenek. A Ez kimutatja, hogy a májon kívüli epeutakban nincs elzáródás, így az orvos felismerheti, hogy a probléma a májon belül van. A diagnózist a májból üreges tű segítségével nyert szövetminta mikroszkópos vizsgálata biztosítja (májbiopszia).■
A primer biliáris cirrózis lefolyása igen változó. Kezdetben a betegség nem rontja az életminőséget, és a prognózisa viszonylag jó. A lassú romlást mutató kórképben a betegek tovább élnek. Néha a betegség kíméletlenül halad előre, és néhány éven belül súlyos májzsugorodásban végződik. Ha a vérben egyre emelkedik a bilirubin szint (sárgaság), a kilátások nem jók. Az esetek többségében csont-anyagcserezavar (csontritkulás, oszteoporózis) alakul ki.
Gyógymódja nem ismert. A viszketést kolesztiramin szedése csökkentheti. Kalcium és az A-, D-, és K-vita- min pótlására szükség lehet, mert ezek az anyagok a táplálékból az epe hiányában nem szívódnak fel rendesen. Az urzodeoxikólsav nevű gyógyszer úgy tűnik, valamelyest lassítja a kórfolyamat előrehaladását, és általában a betegek jól tűrik a szedését. A májátültetés a legjobb kezelés azok számára, akik a betegség utolsó stádiumába léptek és a szövődmények kialakultak. A májátültetés prognózisa nagyon jó. Kevéssé tisztázott, hogy a primer biliáris cirrózis vajon kialakul-e az átültetett májban is.
▲ lásd az 559. oldalon lévő ábrát
■ lásd az 560. oldalt
570
A máj és az epehólyag betegségei
ismeretlen eredetű hegesedő
epeútgyulladás
Az ismeretlen eredetű hegesedő epeútgyulladás (primer szklerotizáló kolangitisz) a májon belüli és azon kívüli epeutak olyan gyulladása, ami végül is az epeutak hegesedéséhez és elzáródásához vezet.
A primer szklerotizáló kolangitiszben a heg beszűkíti és végül elzárja az epeutakat, ami májzsugorodáshoz vezet. Oka ismeretlen, bár valószínűleg az immunrendszer rendellenességével hozható összefüggésbe. A betegség leginkább a fiatal férfiakat érinti. Gyakran alakul ki a gyulladásos bélbetegségekben, különösen pedig a kifekélyesedő vastagbélgyulladásban szenvedőkön.
Rendszerint fokozatosan kezdődik, fokozódó fáradékonysággal, bőrviszketéssel és sárgasággal. A ritkán jelentkező, felhasi fájdalommal és lázzal járó rohamokat az epeutak gyulladása okozza. Máj- és lépnagyob- bodás vagy a májzsugorodás tünetei jelentkezhetnek. A májkapu véna rendszerében kialakulhat magas vérnyomás, hasvízkór és máj elégtelenség fejlődhet ki, ami végzetes lehet.
A diagnózis felállításához rendszerint az epe- és hasnyálmirigy-vezeték endoszkóp segítségével, visszafelé történő megfestését (endoszkópos retrográd kolan- gio-pankreatográfia, ERCP) vagy a bőrön át végzett epeút festést végzik. A Az ERCP során sugárelnyelő kontrasztanyagot fecskendeznek be az epeutakba endoszkópon keresztül, majd röntgen felvételeket készítenek. A perkután kolangiográfia alkalmával a bőrön át közvetlenül az epeutakba szúrt tűn keresztül juttatják be a kontrasztanyagot, és ezt követően végzik el a röntgen vizsgálatot. Üreges tűvel nyert májszövet minta (májbiopszia) mikroszkópos vizsgálatára lehet szükség a diagnózis megerősítéséhez.
A betegek egy részének akár tíz éven át sincs tünete (ilyenkor a betegséget rutin májfunkciós vizsgálat alkalmával ismerik fel). A primer szklerotizáló kolangitisz rendszerint fokozatosan romlik.
A gyógyszerek közül a kortikoszteroidok, az azatio- prin, a penicillinamin és a metotrexát nem bizonyultak eléggé hatásosnak, és súlyos mellékhatásaik vannak.
Az urzodeoxikólsav helye a kezelésben még tisztázatlan. A primer szklerotizáló kolangitisz májátültetést tehet szükségessé, ami az egyetlen ismert gyógymódja az egyébként végzetes kórképnek.
Az epeutak visszatérő fertőzése (bakteriális epeútgyulladás) a betegség egyik szövődménye, és antibiotikus kezelést igényel. A beszűkült epevezeték endoszkóppal vagy műtéttel tágítható fel. A betegek 10 -15%-ánál az epevezeték rákja (kolangiokarcinoma) alakul ki. A daganat lassan növekszik; kezelése endoszkópos úton történik, melynek során a beteg, szűkült epevezetékbe egy csövecskét helyeznek be, amely biztosítja annak átjárhatóságát. Néha műtétre van szükség.
Az alfarantitripszin hiány lényege az alfai-antitripszin örökletes hiánya, ami tüdő- és májbetegséget okoz.
Az alfa]-antitripszin egy enzim, amit a máj termel, és jelen van a nyálban, a nyombél nedvben, a tüdőben lévő váladékban, a könnyben, az orrváladékban és az agy-gerincvelői folyadékban. Ez az enzim gátolja más fehérjebontó enzimek működését. Az alfa|-antitripszin hiánya lehetővé teszi, hogy más enzimek károsítsák a tüdőszövetet. Hiánya a vérben azt mutatja, hogy a máj nem képes kiválasztani az enzimet, mely emiatt bent reked a máj sejtekben, és azok károsodását, hegesedést (flbrózis) és májzsugorodást (cirrózis) okoz.
Az alfaj-antitripszin hiányos gyermekek 25%-ánál májzsugorodás, portális hipertenzió alakul ki 12 éves koruk előtt és halál következik be. Megközelítőleg 25%-uk 20 éves koráig meghal. További 25%-uknak csak kisfokú májműködési zavaruk van és megélik a felnőtt kort. A fennmaradó 25%-nál nincs jele a progresszív betegségnek.
Az alfaj-antitripszin hiány szokatlan a felnőtteken, és ha még meg is jelenik, cirrózist nem okoz. Gyakoribb, hogy a felnőtteknél tüdőtágulás (emfizéma) alakul ki, ami fokozódó nehézlégzéshez vezet. A későbbiekben májrák is kialakulhat.
A mesterségesen előállított alfaj-antitripszinnel történő pótlás ígéretesnek mutatkozott, de az egyetlen sikeres gyógymód a májátültetés maradt. A májkárosodás az átültetett májban, amely termel alfaj-antitrip- szint, rendszerint nem alakul ki újra.
A felnőttek kezelése általában a tüdőbetegségre irányul. A tennivalók legfontosabbja a fertőzések megelőzése és a dohányzásról történő leszoktatás.
▲ lásd az 559. oldalon lévő ábrát
571
A máj bármilyen okból bekövetkező gyulladását májgyulladásnak (hepatitisz) nevezik.
A hepatitiszt általában vírusfertőzés okozza, különösen az 5 májgyulladást okozó vírus, az A, B, C, D vagy E egyike. Ritkábban a hepatitisz egyéb vírusok okozta fertőzés eredménye, mint például a mononukleózis, a sárgaláz és a citomegalovírus-fertőzésé. A nem vírusos hepatitisz okai közül a legfontosabbak az alkohol és a gyógyszerek. A májgyulladás lehet heveny (6 hónapnál rövidebb ideig tart) vagy idült. A világ minden táján gyakori.
A hepatitisz A vírus főleg az egyik ember székletével szennyezett élelmiszer elfogyasztásával terjed. Az ilyen fertőzés rendszerint rossz higiénés viszonyok eredménye. A vízzel és élelmiszerrel teijedő járványok különösen a fejlődő országokban gyakoriak. Néha a fertőzött, nyers kagyló fogyasztása is felelőssé tehető. A két ember közötti kontaktusból származó, nem járványos esetek szintén gyakoriak. A legtöbb hepatitisz A-fertőzés tünetmentesen lezajlik, és nem kerül felismerésre.
A hepatitisz B vírus nehezebben terjed, mint a hepatitisz A vírus. Az átvitel egyik módja fertőzött vérrel vagy vérkészítményekkel történik. Mivel azonban óvintézkedések történnek a biztonságos vérellátás érdekében, a vérátömlesztés ritkán tehető felelőssé az Egyesült Államokban ((és Magyarországon)) a hepatitisz B vírus fertőzésért. A betegség szinte mindennapos az intravénás kábítószer-élvezők között, akik közösen használják a tűt, valamint gyakori a szexuális partnerek, mind a heteroszexuális, mind pedig a homoszexuális férfiak között. A hepatitisz B-vel fertőzött terhes nő a szülés közben átadja a vírust az újszülöttnek.
A hepatitisz B-vírussal történő fertőződés kockázata a hemodialízisben részesülő betegek, az onkológiai gondozottak és a vérrel kapcsolatba kerülő kórházi személyzet körében magasabb. Szintén veszélyeztetettek a zárt környezetben élő emberek (börtönökben és szellemileg visszamaradottakat ellátó intézményekben), ahol szoros személyes kapcsolatok alakulnak ki.
A hepatitisz B-vírust egészséges ember is átadhatja, aki krónikus vírushordozó. Hogy rovarcsípéssel átvi- hető-e a vírus, az nem teljesen tisztázott. Sok hepatitisz B-fertőződés forrása nem ismert. A világnak olyan területein, mint a Távol-Keleten és Afrika egyes részein a hepatitisz B vírus felelős a krónikus hepatitisz, a májzsugorodás és a májrák számos esetéért.
A hepatitisz C vírus okozza a vérátömlesztés következtében kialakuló májgyulladásos esetek legalább
80%-át, és ezen felül az akut hepatitisz számos, elszórtan jelentkező esetét. Leggyakrabban a közös tűt használó kábítószer-élvezők között vihető át. A szexuális úton való terjedése ritka. A hepatitisz C vírus sok krónikus máj gyulladásért, és kevesebb cirrózisért valamint májrákért okolható. Ismeretlen okból kifolyólag az alkoholos májbetegségben szenvedő betegeknek gyakran van egyidejűleg C hepatitisze is. A két betegség együttes jelenléte néha a májműködés kifejezettebb romlását idézi elő, mint amelyet akármelyik betegség önmagában okozna. Úgy tűnik, az egészséges emberek csekély hányada hepatitisz C vírus krónikus hordozó.
A hepatitisz D vírus kizárólag a hepatitisz B vírus fertőzéssel együtt fordul elő, és a hepatitisz B-fertőzést sokkal súlyosabbá teszi. A kábítószer-élvezőknek viszonylag nagy a kockázata a fertőződésre.
A hepatitisz E vírus alkalmanként a hepatitisz A vírus által okozott járványokhoz hasonló fertőzéseket okoz. Mind a mai napig ilyen járványok csak az elmaradott országokban alakultak ki.
A heveny vírusos májgyulladás (akut vírushepatitisz) az öt hepatitisz vírus egyike által okozott fertőzés. A legtöbb esetben a gyulladás hirtelen kezdődik és néhány hét alatt lezajlik.
Az akut vírushepatitisz tünetei rendszerint hirtelen alakulnak ki. Betegségérzet, étvágytalanság, hányinger, hányás és gyakran láz alakul ki. Jellemző tünet, hogy a dohányos ember undorodik a cigarettától. Esetenként, különösen hepatitisz B fertőzésben ízületi fájdalmak és csalánkiütések (viszkető, vörös kiütések a bőrön) jelentkeznek.
Néhány nappal később a vizelet sötét színű lesz, és sárgaság alakulhat ki. A tünetek többsége jellemző módon ekkor elmúlik, és a beteg jobban érzi magát még abban az esetben is, amikor a sárgaság tovább fokozódik. Az epepangás (az epe áramlásának csökkenése vagy megszűnése, kolesztázis)A tünetei – az agyagszí-
▲ lásd az 561. oldalt
572
A máj és az epehólyag betegségei
nű széklet, a testszerte kialakuló viszketés – jelentkezhetnek. A sárgaság rendszerint 1-2 héten belül eléri a csúcsát, majd 2 4 hét alatt elhalványul.
Az akut vírushepatitiszt a beteg tünetei és a májfunkcióra vonatkozó vérvizsgálati leletek alapján diagnosztizálják. Az ilyen esetek körülbelül felében az orvos a májat nyomásérzékenynek és valamelyest nagyobbnak találja.
Az akut vírusos máj gyulladást meg kell különböztetni számos más állapottól, amelyek hasonló tüneteket okoznak. A betegség korai szakában az influenzaszerű tünetek egyéb vírusfertőzéseket utánozhatnak, például influenzát és a mononukleózis infekcióza fertőzést. Lázzal járó sárgaságot okozhat az alkoholos hepatitisz is, amely a rendszeresen alkoholt fogyasztókban alakul ki.A Az akut vírushepatitisz jellegzetes diagnózisát vérvizsgálatokkal lehet felállítani, ami kimutatja a vírus fehérjéit, vagy a hepatitiszvírusok ellen képződött ellenanyagokat.
A heveny vírusos májgyulladás az enyhe influenzaszerű betegségtől a halálos kimenetelű májelégtelenségig bármilyen formában jelentkezhet. Általában a hepatitisz B súlyosabb, mint a hepatitisz A, és esetenként végzetes is lehet, különösen idősekben. A hepatitisz C lefolyása eléggé kiszámíthatatlan: a heveny betegség rendszerint enyhe, de a máj működése átmeneti javulást követően ismételten romlik, mégpedig több hónapra.
Az akut vírusos hepatitiszes beteg rendszerint 4-8 hét alatt meggyógyul, még kezelés nélkül is. Csak kivételesen vagy egyáltalán nem fordul elő az, hogy a hepatitisz A krónikussá váljon. A hepatitisz B a fertőzöttek 5-10%-ában válik krónikussá, enyhe vagy kiteljesedett formában. A hepatitisz C válik a legnagyobb valószínűséggel (75%) krónikussá. Noha rendszerint enyhe vagy gyakran tünetmentes, a hepatitisz C mégis komoly problémát okoz, mert az érintett betegek körülbelül 20%-ában végül májzsugorodás alakul ki.
A heveny vírusos májgyulladásos beteg krónikus vírushordozóvá válhat. Hordozó állapotban a beteg tünetmentes, de fertőz. A hordozó állapot csak B és C típusú hepatitiszvírusokkal fordul elő, a hepatitisz A vírussal nem. A krónikus vírushordozóban végül is májrák alakulhat ki.
A szokatlanul súlyos heveny májgyulladás esetén a betegnek kórházi elhelyezésre van szüksége, de az esetek többségében kezelés nem szükséges. Az első néhány napot követően az étvágy rendszerint visszatér, és a betegnek nem kell ágyban maradnia. Jelentős diétás megszorítás vagy a megszokott tevékenység korlátozása szükségtelen, akárcsak a vitaminok pótlása. A legtöbb beteg a sárgaság megszűnte után biztonsággal visszatérhet a munkába, még akkor is, ha a májfunkciós vizsgálatok eredményei még nem egészen normálisak.
A jó higiéné segít a hepatitisz A vírus terjedésének megelőzésében. Mivel hepatitisz A-ban szenvedő beteg a székletével fertőz, az egészségügyben dolgozóknak a székletmintákat különös óvatossággal kell kezelnie. Ugyanez igaz a vérmintákra, bármilyen fajta heveny májgyulladás esetén. Másrészt a fertőzött betegeket nem kell elkülöníteni – ez ugyanis csak kevéssé gátolja a hepatitisz A terjedését, és egyáltalán nem előzi meg a hepatitisz B- és C-fertőzés terjedését.
Az egészségügyi személyzet a vérátömlesztésből származó fertőzés esélyét azáltal csökkentheti, hogy kerüli a felesleges vérátömlesztést, hogy fizetett véradók helyett inkább önkéntesek vérét használják fel, és minden véradót megszűrnek hepatitisz B-re és C-re. A vérátömlesztések miatt létrejött hepatitisz B- és C-fer- tőzések száma jelentősen csökkent a szűrés bevezetése óta, bár teljesen nem szűnt meg.
A hepatitisz B elleni védőoltás a szervezet védekező rendszerét (immunrendszer) serkenti, és az oltottak többségét kellően védi. A dializált betegek, a májzsugorban szenvedők és a gyenge immunrendszerű személyek azonban a védőoltások után is gyengébb védelemre számíthatnak. A védőoltás különösen fontos azok számára, akik veszélyeztetettek a hepatitisz B-fertőzés szempontjából, noha nem véd, ha a fertőzés már kialakult. Ezen okoknál fogva a hepatitisz B ellen egyre inkább ajánlott a mindenkire kiterjedő, általános vakcináció.
A hepatitisz A elleni védőoltást azoknak adják, akiknél különösen nagy a kockázat a fertőződésre, például a világ olyan tájaira utazóknak, ahol a betegség széles körben elterjedt. A hepatitisz C, D és E ellen nem létezik védőoltás.
Ha valaki még nem kapott védőoltást, de fertőződhetett hepatitisszel, védelme érdekében egy ellenanyag-készítménnyel oltható (szérum immunglobulin). Az ellenanyag azonnali védelmet nyújt a vírusos
▲ lásd az 566. oldalt
Májgyulladás
573
májgyulladás ellen, de a védelem erőssége a különböző helyzetektől függően nagyban változik. Azok számára, akik kapcsolatba kerültek – akár csak egy véletlen tűszúrástól – a hepatitisz B vírussal fertőzött vérrel, a hepatitisz B immunglobulin nagyobb védelmet nyújt, mint a közönséges szérum immunglobulin. A hepatitisz B-vel fertőzött anyától születő csecsemőnek hepatitisz B immunglobulint és védőoltást is adnak. Ez a kombináció a krónikus hepatitisz B kialakulását e csecsemőkben megközelítőleg 70%-ban megelőzi.
Az idült májgyulladás (hepatitisz krónika) a máj legalább hat hónapig tartó gyulladása.
A krónikus májgyulladás, noha sokkal ritkább, mint a heveny, évekig, sőt évtizedekig is fennállhat. Rendszerint egészen enyhe fokú és teljesen tünetmentes, és nem jár jelentős máj károsodással. Néhány esetben azonban a folyamatos gyulladás mégis károsítja a májat, és végül is máj zsugorodáshoz és máj elégtelenséghez vezet.
A hepatitisz C vírus gyakori oka a krónikus hepatitisznek. Az akut hepatitisz C esetek körülbelül 75%-a válik krónikussá. A hepatitisz B vírus, néha a hepatitisz D vírussal együtt okozza az idült fertőzések kisebb hányadát. A hepatitisz A és E vírusok nem okoznak krónikus hepatitiszt. A gyógyszerek közül a metildopa, az izoniazid, a nitrofurantoin és feltehetőleg a paracetamol is okozhat krónikus májgyulladást, különösen amikor hosszú ideig szedik őket. A Wilson-kór, mely ritka, veleszületett betegség, a réz rendellenes felhalmozódásával jár. A Ez idült májgyulladást okozhat gyermekekben és fiatal felnőttekben.
Senki nem tudja pontosan, hogy ugyanaz a vírus vagy gyógyszer miért okoz krónikus hepatitiszt az egyik betegben, míg a másikban nem, és miért változó a betegség súlyossága. Az egyik lehetséges magyarázat az, hogy krónikus hepatitisz kialakulása esetén, az immunrendszer túlérzékeny módon reagált a vírusfertőzésre vagy a gyógyszerre.
Sok idült máj gyulladásos betegben nyilvánvaló ok nem mutatható ki. Egy részükben viszont az immunrendszer fokozott működése észlelehető, ami felelőssé tehető a krónikus gyulladásért. Ezt az állapotot autoimmun hepatitisznek nevezik, és ez sokkal gyakoribb nőkben, mint a férfiakban.
A krónikus hepatitiszes esetek körülbelül harmadrésze heveny vírusos májgyulladásos roham után alakul ki. A többi esetben azonban fokozatosan és egyértelmű megelőző betegség nélkül fejlődik ki.
Sok krónikus hepatitiszes betegnek egyáltalán nincs tünete. Ha van, akkor gyakori, hogy az illető betegnek érzi magát, étvágytalan és fáradékony. Néha még hőemelkedés és a has felső részén jelentkező kellemetlen érzés csatlakozik hozzá. Lehet, hogy sárgaság is kialakul, de nem mindig. Végül a krónikus májelégtelenség tünetei jelentkeznek. Ezek közé tartozik a lépnagyob- bodás, a póklábszerű értágulatok megjelenése a bőrön és a hasi folyadékgyülem. Autoimmun hepatitiszben további tünetek is kialakulhatnak, különösen fiatal nőkön. Ezek úgyszólván mindegyik szervrendszert érinthetik. Ide tartozhat az akne (pattanás), a havi vérzés (menstruációs ciklus) megszűnése, ízületi fájdalom, a tüdő kötőszövetes átalakulása, a pajzsmirigy és a vesék gyulladása valamint a vérszegénység.
Bár a tünetek és a májfunkciós vizsgálatok eredményei hasznos diagnosztikus információkat szolgáltatnak, a mikroszkópos vizsgálathoz a szövetmintavétel (biopszia)B elengedhetetlenül szükséges a végleges diagnózis felállításához. A májszövet mikroszkópos vizsgálata lehetővé teszi, hogy az orvos meghatározza a gyulladás súlyosságát és azt. hogy hegesedés vagy cirrózis kialakult-e. A biopszia a hepatitisz kiváltó okát is felfedheti.
Sok betegben évekig áll fenn krónikus májgyulladás, anélkül, hogy progresszív májkárosodás alakulna ki belőle. Másokban a betegség fokozatosan romlik. Amikor ez bekövetkezik, és a betegség hepatitisz fivagy C-fertőzés eredménye, egy vírusellenes szer, az alfa-interferon megállíthatja a gyulladást. A gyógyszer azonban drága, gyakoriak a mellékhatások, és a hepatitisz hajlamos a kiújulásra, ha a kezelésnek véget vetnek. Ezért ezt a gyógymódot csak válogatott esetekre tartják fent.
Az autoimmun hepatitiszt rendszerint kortikoszteroidokkal kezelik, néha azatioprinnel kombinálva. E gyógyszerek csökkentik a gyulladást, csillapítják a
▲ lásd a 662. oldalt
■ lásd az 560. oldalt
574
A máj és az epehólyag betegségei
tüneteket és javítják a hosszú távú túlélést. A hegesedés (flbrózis) a májban azonban fokozatosan tovább romlik. A kezelés félbeszakítása rendszerint kiújulás- hoz vezet, így a betegek többségének a gyógyszert meghatározatlan ideig kell szednie. Evek múlva az autoimmun hepatitiszes betegek körülbelül 50%-ában májzsugorodás, májelégtelenség vagy mindkettő kialakul.
Ha valamely gyógyszer gyanúsítható a hepatitisz kialakulásáért, annak szedését azonnal abba kell hagyni. Ennek hatására az idült máj gyulladás megszűnhet.
Tekintet nélkül a krónikus hepatitisz okára és fajtájára, minden szövődmény – például a hasüregi folyadékgyülem (hasvízkór, aszcitesz) A vagy az agyi működési zavar (enkefalopátia) ■- kezelést igényel.
A máj vérellátásának negyed részét a májverőéren (artéria hepatika) keresztül kapja, ami a szív felől érkezik. A vér háromnegyed része viszont a májkapu- gyűjtőéren (véna porté) keresztül jut a szervbe, mely a belek felől elfolyó vért szállítja. Ez a vér az emésztett táplálék alkotóelemeit hozza a májba, további feldolgozás céljából.
A vér a májat a májgyűjtőéren (véna hepatica) keresztül hagyja el. Ez a vér a májverőérből és a májka- pugyűjtőérből érkező vér keveréke. A véna hepatika a szervezet legnagyobb vénájába – az alsó fő gyűjtőérbe (véna káva inferior) – ömlik, ami ezután a szívbe ürül.
A májverőér (artéria hepatika) szolgáltatja a máj bizonyos részeinek, különösen a máj támasztószövetének és az epecsatomácskák falainak kizárólagos vérellátását. Az artériának vagy oldalágainak szűkülete, illetve elzáródása ezeken a területeken jelentős károsodást okoz. A vérellátást megszüntetheti sérülés, például lőtt seb vagy műtéti trauma, esetleg véralvadék. A véralvadékot általában a verőér falának gyulladása (arteritisz) vagy daganatellenes szer, illetve más mérgező vagy izgató anyagnak az artériába történt befecskendezése hozza létre.
A lásd az 564. oldalt
E lásd az 564. oldalt
* lásd a 835. oldalt
Körülírt verőértágulat (aneurizma) szintén kialakulhat a májverőéren. Az aneurizmák a verőér falának gyenge pontján létrejött kidudorodások. Az artéria hepatikán aneurizma kialakulását általában fertőzés, érelmeszesedés, sérülés vagy a verőerek csomós gyulladása (poliarteritisz nodóza) okozza. Egy ilyen körülírt verőértágulat nyomhatja a szomszédos epevezetéket, beszűkítheti vagy el is zárhatja azt, és a májból történő epeelfolyás akadályozása miatt sárgaságot okozhat. Ezeknek az aneurizmáknak legalább háromnegyed része megreped, ami gyakran jelentős vérzést okoz. Az elváltozás a májverőérbe vezetett katéteren keresztül beadott, elzáródást okozó, izgató anyag befecskendezésével kezelhető. Ha ez a beavatkozás (embolizáció- nak nevezik) sikertelen, műtétet végeznek az artéria helyreállítására.
A vénaelzáródási (veno-occlusiv) betegség a máj kicsiny gyüjtöereinek elzáródása.
A betegség bármely életkorban kialakulhat, de az 1-3 éves korú gyermekek különösen sérülékenyek, mert ereik kisebbek. Elzáródást okozhatnak gyógyszerek és egyéb, a májra ártalmas anyagok, mint például a Senecio-levelek (Jamaicában gyógytea készítésére használják), a dimetil-nitrózamin, az aflatoxin és a daganatellenes szerek, mint például az azatioprin. A sugárkezelés következtében szintén elzáródhatnak a kis vénák, és ugyanez következik be az átültetett máj kilökődése közben az ellenanyag-molekulák hatására is.*
A máj ereinek betegségei
575
A máj vérellátása
Rekeszizom
Alsó fő gyűjtőér
(véna káva inferior)
Májkapugyűjtőér (véna portáé) —
Májgyűjtöér (véna hepatika)
Máj
Mellkasi főverőér
(aorta toracika)
Hasi főverőér
(aorta abdominális)
Májverőér (artéria hepatika)
Az elzáródás pangást okoz a májban, ami a szerv vérellátásának csökkenésével jár, ami viszont károsítja a májsejteket.
A kis vénák elzáródása következtében a májban pang a vér, amitől a szerv nyomásérzékennyé válik. Folyadék szivároghat ki a duzzadt máj felszínéről, ami meggyűlhet a hasüregben, a hasvízkómak (aszcitesz)A nevezett állapotot hozva létre. A vértolulás a májban emeli a nyomást a portális vénában (ezt az állapotot nevezik portális hipertóniának)® és ágaiban. Ez a magasabb vérnyomás a nyelőcső vénáinak kitágulásához vezet (nyelőcső visszeresség, özofágusz varikozitás), amelyek megrepedhetnek és vérezhetnek.
Jellemző, hogy az elzáródás gyorsan megszűnik, és a beteg kezeléssel vagy anélkül meggyógyul. A betegek egy része azonban májelégtelenségben* * * meghal. Másoknál a portális vénában a nyomás emelkedett marad. és a kialakuló károsodás májzsugorodáshoz® vezet. Az egyetlen tennivaló az elzáródást okozó anyag
vagy gyógyszer szedésének az abbahagyása. A betegség lefolyása a károsodás kiterjedésétől függ, és attól, hogy az ismételten kialakul-e, vagy sem. A krónikus kimenetel gyakoribb, különösen akkor, ha az elzáródást a mérgező alkaloidát tartalmazó gyógytea fogyasztása okozta.
A Budd-Chiari-szindróma ritka kórkép, amit rendszerint egy vérrög okoz, ami részben vagy teljesen elzárja a májból kivezető nagy vénákat.
▲ lásd az 564. oldalt
■ lásd az 563. oldalt
* lásd az 565. oldalt
• lásd az 567. oldalt
576
A máj és az epehólyag betegségei
A Budd-Chiari-szindróma oka általában ismeretlen. Néha a beteg véralvadási készsége fokozott, például terhességben vagy sarlósejtes vérszegénységben. Ritka esetben, a vénák valójában nem elzáródnak, hanem születési rendellenesség következtében hiányoznak. A Budd-Chiari-szindrómás betegeknek kevesebb, mint harmadrésze él tovább egy évnél hatékony kezelés nélkül.
A Budd-Chiari-szindróma tünetei hirtelen is kialakulhatnak és igen hevesek lehetnek, de rendszerint fokozatosan kezdődnek. A máj a pangó vértől megduzzad és érzékennyé válik. A duzzadt máj felszínéről folyadék szivárog a hasüregbe. Hasi fájdalom és enyhe sárgaság jelentkezhet. A máj pangása emeli a portálisA nyomást, bár annak következményei, mint a tágult nye- lőcsővisszerekből induló vérzés hetekig, vagy akár hónapokig sem alakul ki.
Pár hónap múlva sárgaság, láz és a májelégtelenség egyéb tünetei jelenhetnek meg. Néha a véralvadékok olyan nagyra nőnek meg, hogy a szívbe belépő legnagyobb véna (véna káva inferior) alsó szakaszát elzárhatják. Ez az elzáródás az alsó végtagok és a hasfal jelentős duzzanatát okozhatja.
A jellegzetes tünetek rávezetnek a diagnózisra. A vénák kontrasztanyag befecskendezését követő röntgenvizsgálata felfedheti az elzáródás pontos helyét. A mágneses rezonancia vizsgálat (MRI) szintén segíthet a kórkép felismerésében. A májból tű segítségével eltávolított szövetdarab (májbiopszia) mikroszkópos vizsgálata és az ultrahangvizsgálat segít megkülönböztetni a Budd-Chiari-szindrómát a hasonló betegségektől.
Ha a vénák csak beszűkültek, de nem záródtak el, véralvadásgátló gyógyszerek (antikoagulánsok) vagy a vérrögöt -feloldó szerek (trombolítikumok) alkalmazhatók. Néhány esetben műtét végezhető, melynek során – a máj megkerülésével – összeköttetést létesítenek
▲ lásd az 563. oldalt
■ lásd az 1158. oldalt
a portális véna és az alsó fő gyűjtőér között, így tehermentesítve a portális vénát. A leghatékonyabb kezelés a máj átültetés.
A portális véna trombózisa egy vérrög kialakulása az érben.
Az elzáródást májzsugorodás, máj-, hasnyálmirigyvagy gyomorrák okozhatja. Előidézheti az epeutak gyulladása (kolangitisz), a hasnyálmirigy gyulladása (pankreatitisz) vagy májtályog. Újszülöttekben a portális véna trombózisát a köldök fertőződése eredményezheti. Kialakulhat terhes nőknél, különösen azoknál, akiknél a magas vérnyomással, fehérjevize- léssel, vizenyővel (ödéma), görcsökkel és ritkán kómával jellemezhető betegség (eklampszia) jelentkezik.B
A portális véna trombózisa kialakulhat még bármilyen állapotban, ami gátolja a véráramlást az érben, mint például a Budd-Chiari-szindrómában, idült szívelégtelenségben, vagy az idült, a szívet szorító szívburokgyulladásban (krónikus konstriktív perikarditisz). A vér kórosan fokozott alvadékonysága is a kórkép kialakulásához vezethet. A betegség okát gyakran nem sikerül kideríteni.
Mivel a májkapugyűjtőér biztosítja a máj vérellátásának háromnegyed részét, részleges vagy teljes elzáródása a májsejtek károsodásával jár, attól függően, hogy hol található a vérrög, milyen nagy és milyen gyorsan alakul ki. Az elzáródás fokozza a vérnyomást a portális vénában és ágaiban. A nyelőcső visszerei kitágulnak. Az első tünet a portális véna trombózisa után ezért gyakran a nyelőcső alsó részén kialakult visszértágulatokból (varikozitás özofágei) induló vérzés. A vérzés a vér felköhögéséhez vagy hányásához vezet. Jellemző, hogy a lép megnagyobbodik, különösen gyermekek esetén. Az orvos ilyenkor tapintja a nagyobb lépet, ami nyomásérzékeny lehet.
A portális véna trombózisos betegek körülbelül egy- harmadában az elzáródás lassan alakul ki, ami lehetővé teszi, hogy más vérerek (megkerülő, kollaterális hálózat) jöjjenek létre az elzáródás körül, míg a májkapugyűjtőér végül is újra megnyílik. Ez utóbbi ellenére a portális vénában kialakult magas vérnyomás továbbra is fennmaradhat.
A máj daganatai
577
Ha a beteg a portális vénájában emelkedett a nyomás (portális hipertónia), és a máj szövetminta mikroszkópos vizsgálata normális sejteket mutat, akkor valószínű, hogy az állapotért a portális véna trombózisa a felelős. Ultrahang és számitógépes rétegvizsgálat (CT) kimutathatja az elzáródást. A diagnózist érfestéssel (angiográfia) – egy olyan röntgenvizsgálat, amikor a vénákat kirajzoló kontrasztanyagot fecskendeznek be a májkapugyűjtőérbe – lehet megerősíteni.
A kezelés a portális vénában lévő nyomás csökkentésére és a nyelőcső tágult visszereiből eredő vérzés megelőzésére irányul. Az orvos először megpróbálhatja a tágult vénákat egy gumigyűrű felhelyezésével elzárni. Megkísérelheti továbbá egy hajlékony, képalkotásra alkalmas, sebészi műszerekkel felszerelt eszközön (endoszkóp) keresztül vegyszerrel beinjekciózni. Műtétre lehet szükség, hogy kapcsolatot (sönt) hozzanak létre a májkapugyűjtőér és az alsó fő gyűjtőér (véna káva inferior) között, olyan véráramlást kialakítva ezzel, ami elkerüli a májat, és csökkenti a nyomást a portális vénában. A műtét azonban fokozza a májbetegség következtében kialakuló agyi működési zavar (hepatikus enkefalopátia) kockázatát.A
Az erek egyéb betegségek
következtében kialakuló
rendellenességei
A súlyos szívelégtelenség következtében megnövekedhet a nyomás a májból elvezető erekben. Ez a fokozott nyomás májkárosodáshoz vezethet. A szívelégtelenség gyógyítása gyakran a máj normális működését is helyreállítja.
A sarlósejtes vérszegénységben rendellenes alakú vörösvértestek zárják el a májban lévő vérereket, és így májkárosodást okoznak.
A veleszületett vérzéses értágulatok (teleangiecta- zia hereditária hemorrágika, Rendu-Osler -Weber- kór)B öröklődő kórkép, amely érintheti a májat is. Ha a máj is beteg, akkor kis területeken rendellenesen tág erek (teleangiektázia) alakulnak ki a szervben. Ezek a kóros erek rövidre zárják (sönt) a verőereket és a gyűjtőereket. Ez komoly szívelégtelenséghez vezethet, ami a máj további károsodását és megnagyobbodását okozhatja. A söntökön átfolyó vér folyamatos dübörgő zajt okoz, ami a sztetoszkópon (hallgató) keresztül hallható. A máj egyes részein hegesedések (cirrózis és flbrózis) és jóindulatú erekből álló daganatok (hem- angioma) alakulnak ki.
A máj daganatai lehetnek jóindulatúak (benignus) és rosszindulatúak (malignus). A rosszindulatú daganatok keletkezhetnek a májban, vagy ráterjedhetnek a májra a szervezet egyéb részeiről (áttét, metasztázis). A májban képződött daganatokat elsődleges májtumoroknak, a szervezet más részéről származókat áttétes daganatoknak nevezik. A májrákok túlnyomó többsége áttéti daganat.
A jóindulatú májtumorok viszonylag gyakoriak, de rendszerint nem okoznak tüneteket. Többségüket szűrővizsgálatok alkalmával – például ultrahang, számítógépes rétegvizsgálat (CT) vagy mágneses rezonancia vizsgálat (MRI) véletlenül fedezik fel. Ezeknek a daganatoknak egy része azonban májnagyobbodást vagy hasüregbe terjedő vérzést okozhat. A máj működése rendszerint normális, így a vérvizsgálatok normális vagy enyhén emelkedett májenzim szinteket mutathatnak.
A májsejtből kiinduló
jóindulatú daganat
A májsejtből kiinduló jóindulatú daganat (adenóma hepatocelluláre) gyakori májtumor.
A hepatocelluláris adenómák főleg a termékeny korban lévő nőkön jelennek meg, mert a fogamzásgátló tabletták feltehetőleg fokozzák a daganat kockázatát. Ezek a tumorok rendszerint tünetmentesek, ezért többségük nem kerül felismerésre. Ritkán az adenóma hir-
▲ lásd az 564. oldalt
■ lásd a 754. oldalt
578
A máj és az epehólyag betegségei
télén megrepedhet és a hasüreg felé vérezhet, ami azonnali műtéti beavatkozást kíván. A fogamzásgátlók okozta adenómák a gyógyszer szedésének abbahagyását követően gyakran visszafejlődhetnek. Igen-igen ritka esetekben az adenómából rosszindulatú daganat alakulhat ki.
A máj éreredetű daganatát (hemangioma) rendellenes vérerek tömege alkotja.
Becslések szerint a felnőttek 1-5%-ában áll fenn kicsiny hemangioma a májban, mely tünetmentes. Ezek a daganatok rendszerint csak akkor kerülnek felismerésre, amikor ultrahang- vagy CT-vizsgálat történik. Kezelésre nincs szükség. Csecsemőkben a nagy hemangio- mák esetenként okozhatnak tüneteket, például az általános véralvadási zavart és szívelégtelenséget, melyek segíthetik a felismerésüket. Ilyenkor műtét szükséges.
A májsejtrák (karcinóma hepatocelluláre) a májsejtek- böl kiinduló rosszindulatú daganat.
A hepatocelluláris karcinóma a leggyakoribb májból kiinduló rákos daganat (elsődleges májrák). Afrika és Délkelet-Ázsia bizonyos területein a májsejtrák még a máj áttéri daganatainál is gyakoribb, és jelentős haláloki tényezőként szerepel. Ezeken a területeken gyakori az idült fertőzés a B típusú májgyulladást okozó vírussal, ami a májrákok kialakulásának kockázatát több mint százszorosára emeli. A C típusú vírussal történt idült hepatitisz is fokozza a májsejtrák kockázatát. Végül, bizonyos rákkeltő (karcinogén) anyagok is hepatocelluláris karcinómát idéznek elő. A szubtrópusi területeken, ahol a daganat gyakori, az étel gyakran az afla- toxinnak nevezett karcinogénnel szennyezett, melyet bizonyos fajta gombák termelnek.
Észak-Amerikában, Európában és a világ más területein, ahol a májsejtrák ritkább, a betegek többsége alkoholista, régóta fennálló májzsugorodással (cirrózis). A májzsugorodás többi fajtája is járhat májrákkal, de az ismeretlen eredetű epeúthegesedés következtében kialakuló májzsugorodás (primer biliáris cirrózis) esetén ennek kockázata kisebb.
A májsejtrák egyik ritka fajtája az ún. kötőszöveti lemezes rák (fibrolamelláris karcinóma), mely rend
szerint a viszonylag fiatal felnőtteket érinti. Ezt nem előzi meg májzsugorodás, B vagy C típusú májgyulladás, sem másmilyen ismert kockázati tényező.
A májsejtrák első tünetei rendszerint a hasi fájdalom, a fogyás és nagy, tapintható szövetszaporulat a felhas jobb oldalán. Előfordulhat, hogy ha a betegnek már hosszú ideje fennálló májzsugorodása volt, váratlanul sokkal betegebbnek érzi magát. A láz gyakori. Esetenként az első tünet a heveny hasi fájdalom és a sokk, amit a daganat megrepedése vagy bevérzése okoz.
A májsejtrákos betegeknél a vér alfa-fótoprotein szintje az esetek nagy részében emelkedett.A A vérvizsgálat kapcsán olykor alacsony vércukorszintre, vagy emelkedett kalcium- vagy vérzsírszintre, illetve magasabb vörösvértestszámra derülhet fény.
Először a tünetek nem sok támpontot nyújtanak a diagnózis felállításához. Ha azonban a máj eléggé megnövekszik ahhoz, hogy tapinthatóvá váljon, az orvos már gyaníthatja a diagnózist, különösen akkor, ha már hosszú ideje fennállt a májzsugorodás. Az orvos esetenként áramló hangot (májzörej) és dörzszörejt hallhat a máj felett a sztetoszkópjával.
A hasi ultrahang és CT néha kimutatja a még tünetmentes daganatokat. Néhány országban, mint például Japánban, ahol a májgyulladás B vírusa gyakori, a fertőzött egyéneket ultrahangvizsgálattal szűrik a májsejt- rákra. A máj érfestésével (a máj artériába sugárfogó kontrasztanyagot fecskendeznek, majd röntgenfelvételt készítenek, angiográfia) felfedezhető a májsejtrák. A máj érfestése különösen hasznos a daganat műtéti eltávolítása előtt, mert megmutatja a sebésznek a máj ereinek pontos elhelyezkedését.
A májbiopszia, melynek során apró szövetmintát távolítanak el egy tű segítségével mikroszkópos vizsgálat céljára,■ megerősítheti a diagnózist. A májbiopszia során bekövetkező vérzés vagy egyéb sérülés kockázata általában kicsi.
Általában a májsejtrákos betegek kórjóslata rossz, mert a daganat túl későn kerül felismerésre. Kis daganat műtéti eltávolítását követően azonban a beteg állapota tartósan nagyon jó lehet.
Az epeútrák (kolangiokarcinóma) a májban lévő epecsatomácskákból vagy az epeutakat bélelő hámból kiinduló rosszindulatú daganat. Távol-Keleten, ahol
A lásd az 558. oldalon lévő táblázatot
■ lásd az 560. oldalt
A máj daganatai
579
gyakori a májmétely, az élősködő fertőzés részben felelős lehet ennek a ráknak a kialakulásáért. Hosszú ideje fennálló kifekélyesedő vastagbélgyulladás (kolitisz ulceróza) és hegesedő epeútgyulladás (szklerotizáló kolangitisz) fennállása esetén néha kolangiokarcinóma fejlődik ki.
A hepatoblasztoma a csecsemőkori gyakoribb daganatok egyike. Esetenként nagyobb gyermekekben is megjelenik, és egy gonadotropinnak nevezett hormont termelhet, ami korai nemi érést okozhat. A A hepato- blasztomát rendszerint az általánosan romló egészségi állapot és a has jobb felső részében tapintható szövetszaporulat miatt fedezik fel.
Az angioszarkóma ritka, a máj vérereiből kiinduló rosszindulatú daganat. Angioszarkómát okozhat az egyes munkahelyeken használt vinil-klorid.
A kolangiokarcinómákat, a hepatoblasztomákat és az angioszarkómákat csak májbiopsziával, a májszövet egy darabkájának tűvel történő eltávolításával, és annak mikroszkópos vizsgálatával lehet diagnosztizálni.■ A kezelés eredménye rendszerint szerény, és a betegek többsége a daganat felfedezésétől számított néhány hónapon belül meghal. Ha azonban a tumort viszonylag korán sikerült felismerni és műtéttel eltávolítani, remény kínálkozik a hosszú távú túlélésre.
A máj áttétes daganatai (metasztázis) rosszindulatú folyamatok, melyek a szervezet más részéről terjedtek át a májra.
A máj áttétei leggyakrabban a tüdőből, az emlőből, a vastagbélből, a hasnyálmirigyből és a gyomorból erednek. A fehérvérsejtrák (leukémia) és az egyéb vérképzőszervi rosszindulatú daganatok, mint pl. a nyirokdaganatok (limfómák) is beszűrhetik a májat. Néha a májáttét az első jele annak, hogy a betegnek rákos daganata van.
Gyakori, hogy az első tünet a fogyás és a rossz étvágy. Jellemző, hogy a máj megnagyobbodik, kemény és nyomásérzékenység lesz. Láz jelentkezhet. Esetenként a lép is megnő, különösen akkor, ha a daganat a hasnyálmirigyből ered. A hasfal feszülhet a hasüregben felszaporodó folyadéktól. Ezt az állapotot hasvízkór- nak (aszcitesz) nevezik.* * * Először nincs vagy csak kisfoké a sárgaság, míg a daganat nem szűri be és záija el az epeutakat. Néhány héttel a beteg halála előtt a sárgaság folyamatosan súlyosbodik. A beteg zavarttá és aluszékonnyá is válhat, ahogy a méreganyagok felsza
porodnak az agyban. Ezt az állapotot májeredetű agyi működési zavarnak (hepatikus enkefalopátia) nevezik.®
A betegség késői szakaszában az orvos a máj áttéteket egészen könnyen felismerheti, de a korai állapotokban a diagnosztizálás sokkal nehezebb. A májultrahang, a CT és a mágneses rezonancia vizsgálata (MRI) felfedheti a daganatot, de a kis tumort nem mindig képesek kimutatni vagy megkülönböztetni a májzsugorodástól, illetve egyéb betegségektől. Gyakran jár a máj működészavarával, amely vérvizsgálatokkal mutatható ki.
A májbiopszia, melynek során egy tű segítségével máj szövet darabot távolítanak el mikroszkópos vizsgálat céljára, csak az esetek 75%-ában biztosítja a diagnózist. Hogy nagyobb esélye legyen a daganatos szövetminta vételének, a biopsziás tűt ultrahang segítségével lehet irányítani. Lehetőség van arra is, hogy a szövetmintát úgy vegyék, hogy közben az orvos a beteg máját a hasfalon keresztül a hasüregbe vezetett, száloptikás, képalkotásra alkalmas, cső alakú eszközön keresztül nézi (hasüregi tükrözés, laparoszkópia).
A fehérvérűség diagnózisa legtöbbször a vér és a csontvelő vizsgálatán alapszik. Májbiopsziára általában nincs is szükség.
A rosszindulatú daganat fajtájától függően a daganatellenes szerek időlegesen megkisebbíthetik a tumort, meghosszabbíthatják a beteg életét, de nem gyógyítják meg a betegséget. A daganatellenes szereket befecskendezhetik a máj verőérbe is, ami magas gyógyszer-koncentrációt biztosit a májban, közvetlenül a ráksejtek környezetében. Ez a módszer valószínűleg jobban csökkenti a daganat méretét és kevesebb mellékhatást okoz, de nem bizonyított, hogy javítaná a túlélést. A máj sugárkezelése néha csökkenti a súlyos fájdalmakat, de jótékony hatása ezen kívül csekély.
Ha csak egyetlen áttéti daganat van a májban, a sebész eltávolíthatja azt, különösen akkor, ha a rák a bélrendszerből indult ki. E beavatkozást azonban nem minden szakember szerint érdemes elvégezni. Kiterjedt rákos betegség esetén az orvosok csak a tüneteket enyhítik.
▲ lásd az 1257. oldalt
■ lásd az 560. oldalt
* lásd az 564. oldalt
• lásd az 564. oldalt
580
![]()
Az epehólyag egy kicsiny, körte alakú szerv, ami a máj alatt helyezkedik el. Az epehólyag addig raktározza az epét, a máj által termelt zöldes-sárga emésztőnedvet, amíg szükség nem lesz rá az emésztőrendszerben. Az epe epesókat, elektrolitokat, bilirubint, koleszterint és más zsírokat (lipid) tartalmaz. Fokozza a zsíros ételekben található koleszterin, zsírok és vitaminok vízoldékonyságát, elősegítve azok felszívódását a szervezetbe. Az epesók víz és egyéb sók kiválasztására serkentik a vastagbelet, ami könnyebbé teszi a béltartalom mozgását és a szervezetből történő kiürülését. A bilirubin, az elöregedett vörösvértestek lebomlásának mellékterméke, az epébe választódik ki. A máj által feldolgozott gyógyszerek vég- és melléktermékei szintén az epébe kerülnek.
Az epe a máj belsejében lévő keskeny gyűjtőcsatornákon keresztül a jobb és bal oldali májvezetékbe (duktusz hepatikusz propria), majd innen a nagyobb, közös májvezetékbe (duktusz hepatikusz kommunisz) ömlik. A Az étkezések között termelődött epe mennyiségének körülbelül fele a közös epevezetéken (duktusz koledochus) keresztül közvetlenül a vékonybélbe kerül. A másik fele a közös epevezetékből elterelődik az epehólyag-vezetéken (duktusz cisztikusz) keresztül az epehólyagba, ahol az epe elraktározódik. Itt az epében található víz legalább 90%-a felszívódik a véráramba. Ami bent marad az epehólyagban, az epesók, epezsírok és nátrium tömény oldata.
Amikor az étel bekerül a vékonybélbe, a hormonális és idegi ingerületek sorozata kiváltja az epehólyag ösz- szehúzódását és az Oddi-féle záróizom megnyílását. Az epe ezt követően a vékonybélbe áramlik, ahol ösz- szekeveredik a táplálékkal, és megkezdi emésztő működését.
Az epehólyagban tárolt epesók jelentős része bekerül a vékonybélbe, majd körülbelül 90%-a a vékonybél alsó szakaszának falán keresztül visszaszívódik a vérkeringésbe. A máj ezután újra kivonja a vérből, és megint kiválasztja őket az epébe. Az epesók a szervezetben ezt a körforgalmat naponta 10-12 alkalommal bejárják. Az epesók kis része minden alkalommal eléri
a vastagbelet, ahol a baktériumok lebontják őket. Az epesók csekély hányada felszívódik a vastagbélből, a többi a széklettel együtt kiürül.
Az epekövek összetapadt kristályok az epehólyagban (koleciszta) vagy az epeutakban. Amikor az epekövek az epehólyagban vannak, azt epehólyag-kövességnek (kolelitiázis vagy kolecisztolitiázis> amikor az epevezetékben vannak, azt epevezeték-kövességnek (koledo- cholitiázis) nevezik.
Az epekövesség gyakoribb a nőknél és bizonyos népcsoportoknál, például az amerikai bennszülötteknél. Az epekőképződés rizikótényezői a magas életkor, az elhízás, a nyugati típusú étrend és a genetikai hajlam. Az Egyesült Államokban a 65 évnél idősebb emberek 20%-ának van epeköve, de többségüknél ez soha nem okoz problémát. Minden évben több mint félmillió embernek távolítják el műtéttel az epehólyagját – többségüknek azért, mert az epekövek panaszt okoznak.
Az epekövek fő alkotórésze a koleszterin, noha kis részben kalciumsókat is tartalmaznak. Az epében nagy mennyiségű koleszterint található, ami rendszerint oldott állapotban van. Amikor az epe túltelítetté válik, a koleszterin nem képes tovább oldatban maradni, és kicsapódik.
Az epekövek többsége az epehólyagban képződik. Az epevezetékben lévő epekövek jelentős része az epehólyagból kerül oda. Epekövek kialakulhatnak az epevezetékben is, amikor az epe az epeút kóros beszűkülése miatt pang. A epehólyag eltávolítását követően is képződhetnek ott kövek.
Az epeúti epekövek súlyos, akár életveszélyes fertőzésekhez vezethetnek az epeutakban (epeútgyulladás, kolangitisz), a hasnyálmirigyben (hasnyálmirigy-gyulladás, pankreatitisz) és a májban. Amikor az epeutak rendszere elzáródik, a baktériumok eláraszthatják azt, és gyorsan teijedő fertőzést idézhetnek elő bennük. A kórokozók bekerülhetnek a véráramba is, és fertőzést okozhatnak a szervezet bármely pontján.
A legtöbb epekő hosszú időn át tünetmentes, vagy akár soha sem okoz panaszt, különösen akkor, ha bent
▲ lásd az 556. oldalon lévő ábrát
Az epehólyag betegségei
581
marad az epehólyagban. Ritkán azonban a nagy epekövek fokozatosan elpusztíthatják az epehólyag falát, és bekerülhetnek a vékony vagy a vastagbélbe, ahol bélelzáródást okozhatnak, amit epekőileusznak neveznek. Sokkal jellegzetesebb, hogy az epekövek az epehólyagból az epevezetéken keresztül távoznak. A vezetéken át akár tünetmentesen is bekerülhetnek a vékonybélbe, vagy bent maradhatnak a közös epevezetékben anélkül, hogy az epe elfolyását akadályoznák. Azonban az is lehet, hogy panaszokat okoznak.
Amikor az epekövek részlegesen vagy átmenetileg elzárják az epevezetéket, a beteg fájdalmat érez. A fájdalom elmúlik és visszatér, a jellege görcsös, amit kó- likának hívnak. Jellemző a fájdalomra, hogy lassan erősödve éri el a csúcsát, és fokozatosan szűnik meg. A fájdalom lehet éles és időszakos, általában néhány órán át tart. Helye változó, leggyakrabban a felhas jobb oldalán jelentkezik, ami nyomásérzékeny lehet. A fájdalom a jobb lapockába sugározhat. A betegnek gyakran hányingere van és hány. Ha az epevezeték elzáródása fertőzéssel jár együtt, a betegnek láza van, hidegrázással és sárgasággal. Az elzáródás rendszerint átmeneti, és nem jár fertőzéssel. Előfordul, hogy a vezeték elzáródása okozta fájdalmat nem lehet megkülönböztetni az epehólyag elzáródásától.
Az epehólyag-vezeték tartós elzáródása az epehólyag gyulladásával jár (ezt az állapotot akut kolecisztitisznek nevezik). A Azok az epekövek, amelyek a hasnyálmirigy-vezetéket zárják el, a hasnyálmirigy gyulladását okozzák (pankreatitisz), fájdalommal, sárgasággal és esetleg fertőzéssel. Néha az időszakos fájdalom az epehólyag eltávolítását követően is visszatér. Ilyen fájdalmat a közös epevezetékben lévő kövek okozhatnak.
A zsíros ételek emésztési zavaráért gyakran, de tévesen, az epeköveket teszik felelőssé. Annak a betegnek, aki büfög, felpuffad, teltségérzése, valamint hányingere van, éppen akkora a valószínűsége, hogy fekélybetegsége vagy emésztési zavara van, mint az, hogy epeköve. A zsíros ételek elfogyasztását követően jelentkező jobb felhasi fájdalom származhat epekövességtől. De az étkezés utáni emésztési zavar gyakori, és csak ritkán utal epekövekre.
Az ultrahangvizsgálat a legjobb módszer az epehólyagban lévő epekövek kimutatására. Erre az epehólyag röntgenvizsgálata (kolecisztográfia) szintén alkalmas. A megivott és a vékonybélből felszívódott kontrasztanyagot a máj kiválasztja az epébe, ami az epehólyagban raktározódik el. Az elvégzett röntgenvizsgálat kimutatja a
Az epehólyag ritka betegségei
A koleszterin az epehólyagot bélelő nyálkahártyában is lerakodhat. Ez a lerakódás apró sárga szemcsékként jelenik meg, ami feltűnő a vörös színű háttérben (ezt az állapotot eperepehólyagnak nevezik). Végül jóindulatú nö- vedék (polip) alakulhat ki az epehólyag belsejében. A betegség esetenként fájdalmat okozhat, és az epehólyagot műtéttel el kell távolítani.
Az epehólyag divertikulózisa az epehólyag nyálkahártyájának apró, kesztyűujjszerű kiboltosulása, ami a beteg életkorának előrehaladtával alakul ki. A divertikulózis gyulladást okozhat, ami az epehólyag műtéti eltávolítását teszi szükségessé.
kontrasztanyag útját. Ha az epehólyag nem működik, a kontrasztanyag nem jelenik meg benne. A kontrasztanyag a működő epehólyagban az epekövek körvonalait rajzolja ki. Az ultrahangot és az epehólyag röntgenvizsgálatát együttesen alkalmazva az orvos az epehólyagkövek 98%-át képes kimutatni. Azonban a vizsgálatok néhány esetben álpozitív eredményt adhatnak akkor is, ha a vizsgált személynek nincsenek epekövei.
Ha a betegnek hasi fájdalma, sárgasága, hidegrázása és láza van, az epeúti kő valószínűsége igen nagy. A vérvizsgálatok eredményei rendszerint kóros máj funkciós értékeket jeleznek, amelyek az epevezeték elzáródására utalnak. Különböző vizsgálatok kiegészítő információkat nyújthatnak, amelyeket a biztos diagnózis érdekében el kell végezni. Ezek közé tartozik az ultrahangvizsgálat, a számítógépes rétegfelvétel (CT) és különböző kontrasztanyaggal végzett röntgenvizsgálatok, amelyek az epeutak ábrázolására alkalmasak. ■ Az ultrahang és a CT megmutatja, hogy az epeutak tágul- tak-e, de az epeutak akkor is el lehetnek záródva, ha nem tágabbak. A röntgenvizsgálatok segítik az elzáródás felismerését, és ha kialakult, akkor annak tisztázását, hogy tényleg epekő okozza-e.
A lásd az 582. oldalt
■ lásd a 559. oldalon lévő ábrát
582
A máj és az epehólyag betegségei
Az, hogy melyik képalkotó vizsgálatot végzik el, az az adott helyzettől függ. Ha a diagnózis majdnem biztos, sok orvos a röntgenvizsgálatok egyikét csinálja meg a műtét előtt. Ha a kórkép bizonytalan, először ultrahangvizsgálat történik.
Kezelés
A legtöbb embernél a „néma” (tüneteket nem okozó) epehólyagkövek nem igényelnek kezelést. Időszakosan jelentkező fájdalom esetén meg kell próbálni a zsíros ételek fogyasztását kerülni, vagy csökkenteni. Ez segíthet megelőzni a fájdalmas rohamokat vagy csökkenteni azok számát.
Epekövek az epehólyagban
Ha az epehólyagban lévő epekövek az étrendi változások ellenére is visszatérő fájdalmas rohamokat okoznak, az epehólyag műtéti eltávolítása (kolecisztek- tómia) javasolt. Ez nem vezet táplálkozási hiányállapothoz, és diétás megszorítások sem szükségesek a műtétet követően. Ezer műtétre megközelítőleg 1-5 haláleset jut. Az epehólyag-eltávolítás alkalmával az orvos azt is megvizsgálhatja, hogy az epeutakban van- e epekő.
A laparoszkópos kolecisztektómiát 1990-ben mutatták be, és elképesztően rövid idő alatt forradalmasította a műtéti gyakorlatot. Jelenleg már az epeműtétek körülbelül 90%-át ezen a módon végzik. A laparoszkópos műtét során az epehólyagot a hasfalon ejtett apró sebeken át bevezetett csöveken keresztül távolítják el. Az egész beavatkozást egy kamera (laparoszkóp) segíti, amit egy nyíláson keresztül szintén a hasüregbe vezetnek be. A műtétet követően kevesebb a beteg fájdalma, lerövidül a kórházi ápolás ideje, és csökken a betegszabadság is.
További eljárásokat is bevezettek az epekövek felszámolására az elmúlt évtizedben. Közéjük tartozik az epekövek feloldása metil-tert-butil-éterrel, és a kövek ultrahangos zúzása (litotripszia). Korábbi kezelést jelent az epekövek feloldásának krónikus epesav terápiája (kenodiol és urzodeoxikolsav).
Epekövek az epeutakban
Az epeúti kövek komoly problémákat okozhatnak. Ezeket vagy hasi műtéttel, vagy az endoszkópos retrográd kolangio-pankreatográfiának (ERCP) neve
zett eljárással lehet eltávolítani. Az ERCP során egy hajlékony, képalkotásra alkalmas (száloptikás), sebészi műszerekkel felszerelt eszközt (endoszkóp) vezetnek szájon, a nyelőcsőn és a gyomron keresztül a nyombél- be.A Az Oddi-féle záróizmon bevezetett csövecskén át sugárfogó kontrasztanyagot fecskendeznek az epevezetékbe. A záróizom átmetszésnek (szfinkterotómia) nevezett beavatkozással kellőképpen kitágítják az izomgyűrűt ahhoz, hogy az epeutak elzáródását okozó epekő keresztüljuthasson rajta a vékonybélbe. Az ERCP és a záróizommetszés az esetek 90%-ában sikeres. Ezer betegből kevesebb mint 4 hal meg és 100-ból 3-7 esetben alakul ki szövődmény, ami ezeket a beavatkozásokat a hasi műtétnél biztonságosabb választási lehetőséggé teszi. A korai szövődmények közé a vérzés, a hasnyálmirigy-gyulladás (pankreatitisz) és az epeutak kilyukadása vagy fertőzése tartozik. A betegek 2-6%-ánál az epevezeték ismét beszűkül, és az epekövek ismét felbukkannak. Az epehólyagban lévő epeköveket ERCP-vel nem lehet eltávolítani.
Rendszerint az ERCP a legjobb beavatkozás azoknál az idős embereknél, akiknek epevezeték-kövessé- gük van, és az epehólyagjukat korábban már eltávolították. Ezeknél a betegeknél a beavatkozás sikere a hasi műtétéhez hasonló. A legtöbb idős embernél, akinek soha nem volt panasza az epehólyagjával, az epehólyag-problémák elvégzése szükségtelen, mert csak körülbelül 5%-uknál ismétlődnek újra az epeúti kövesség tünetei.
A 60 évnél fiatalabbaknál epeúti vagy epehólyagproblémák esetén rendszerint az epehólyagot választott időben távolitják el, miután ERCP-t és záróizommetszést végeztek. Máskülönben esélyük van rá, hogy a következő években heveny epehólyag-gyulladásuk alakul ki. A kövek többsége eltávolítható az epevezetékből az ERCP alatt. Ha epekövek maradnak az epevezetékben, azok gyakran utólag távoznak az átmetszett záróizmon keresztül. A műtét közben az epevezetékben maradt epekő is eltávolítható az endoszkóp segítségével, mielőtt a műtét során az epeútba helyezett csövet kivennék.
A heveny epehólyag-gyulladás (kolecisztitis akuta) az epehólyag falának gyulladása, amit rendszerint az epehólyag-vezetékben rekedt kő okoz. Hirtelen kialakuló, igen erős fájdalommal jár.
A heveny epehólyag-gyulladásos betegek legalább 95%-ának epekövei vannak. Ritkán baktériumfertőzés okozza a gyulladást.
▲ lásd az 559. oldalon lévő ábrát
Az epehólyag betegségei
583
Az epekövesség nélkül kialakuló heveny epehólyaggyulladás súlyos megbetegedés. Általában balesetek, műtétek, égési sérülések, testszerte jelentkező fertőzés (vérmérgezés, szepszis) és életveszélyes betegségek – különösen a tartós vénás táplálás – esetén hajlamos kialakulni. A betegnél általában nyoma sincs korábbi epehólyag-betegségnek, amikor hirtelen kínzó felhasi fájdalma alakul ki. A betegség rendszerint nagyon súlyos, és az epehólyag üszkösödéséhez (gangréna) vagy átlyukadásához (perforáció) vezethet. Azonnali műtéti beavatkozás szükséges a megbetegedett epehólyag eltávolítására.
Többnyire a felhas jobb oldalán jelentkező fájdalom az epehólyag-gyulladás első jele. Mély belégzéskor a fájdalom erősödik, és gyakran az alhas vagy a jobb lapocka felé sugárzik. A fájdalom gyötrő; a hányinger és a hányás gyakori.
A beteg rendszerint éles fájdalmat jelez, amikor az orvos megnyomja a felhas jobb oldalát. Néhány órán belül a jobb oldali hasfali izmok feszessé válhatnak. A betegnek kezdetben csak alacsony láza van, ami később emelkedik.
A panaszok jellemzően 2-3 nap alatt enyhülnek, és egy hét alatt teljesen megszűnnek. Ha nem így történik, akkor a betegségnek komoly szövődményei lehetnek. Magas láz, hidegrázás, feltűnő fehérvérsejtszám- emelkedés és a normális bélmozgások megszűnése (bélhűdés, paralitikus ileusz) tályog kialakulására, üszkösödésre vagy az epehólyag átlyukadására utalhatnak. Ezekben az állapotokban azonnali műtéti beavatkozás szükséges.
Egyéb szövődmények is kialakulhatnak. A sárgasággal vagy epepangással járó roham arra utal, hogy a közös epevezeték részben elzáródott egy epekő vagy a gyulladás következtében. Ha a vérvizsgálatok az amiláz nevű enzim vérszintjének emelkedését mutatják, akkor a betegnek feltehetőleg hasnyálmirigy-gyulladása (pankreatitisz) van, amelyet a hasnyálmirigy kivezetőcsövének epekő által okozott elzáródása idézett elő.
Az orvos a heveny epehólyag-gyulladást a beteg tünetei és bizonyos vizsgálatok eredményei alapján diagnosztizálja. Az ultrahangvizsgálat gyakran megerősíti a kövek jelenlétét az epehólyagban, és kimutatja az epehólyag falának megvastagodását. A máj- és epeút- szcintigráfia (egy radioaktív anyag vénás befecskende
zését követő képalkotó eljárás) nyújtja a legpontosabb diagnózist. A vizsgálattal ábrázolható a máj, az epevezetékek, az epehólyag és a vékonybél legfelső szakasza.
Az akut kolecisztitiszes beteg rendszerint kórházba kerül, ahol vénásan kapja a folyadékot és a sókat, és szájon át nem fogyaszthat sem ételt, sem italt. Az orrán keresztül egy csövet vezethetnek le a gyomrába, amelyen keresztül leszívják a gyomortartalmat. Ez csökkenti az epehólyagra ható ingereket. Amint a heveny epehólyag-gyulladás valószínűsíthető, rendszerint antibiotikumokat adnak.
Amennyiben a diagnózis biztos, és a műtét kockázata kicsi, akkor az epehólyagot eltávolítják a betegség első két napjában. Ha azonban a betegnek más olyan betegsége is van, ami a műtét kockázatát növeli, a műtétet elhalaszthatják, amíg azt a betegséget nem kezelik. Ha a roham enyhül, az epehólyagot később veszik ki, leginkább 6 héttel a gyulladást követően, vagy még később. Ha szövődményre van gyanú, például tályog kialakulására, üszkösödésre vagy az epehólyag átlyukadására, akkor általában azonnali operációra van szükség.
Az emberek egy kis részénél először vagy ismétlődően jelentkeznek olyan fájdalmas rohamok, amelyek az epeköves görcshöz hasonlóak, bár epehólyagjuk már nincsen. Ezeknek a rosszulléteknek az oka nem ismert, bár eredhetnek az Oddi-féle záróizom hibás működéséből. Ez az izomgyűrű szabályozza az epe bejutását a vékonybélbe. A feltételezés szerint a fájdalmat az epevezetékben kialakult emelkedett nyomás idézi elő, amit az epe vagy a hasnyálmirigynedv kiürülésével szembeni megnövekedett ellenállás okoz. Néhány betegnél a műtét után bent maradt apró kövek okozhatják a fájdalmat. Az orvos egy sebészi eszközökkel felszerelt, képalkotásra alkalmas (száloptikás), hajlékony cső alakú eszközzel (endoszkóp) megtágíthatja az Oddi-féle záróizmot. Ez a beavatkozás rendszerint enyhíti azoknak a tüneteit, akiknek a záróizom működési rendellenessége felismerhető, azoknak azonban nem segít, akiknek a záróizom működészavara nélkül vannak fájdalmaik.
Az idült epehólyag-gyulladás (kolecisztitis krónika) az epehólyag tartós gyulladása, amit ismétlődő erős, éles hasi fájdalmak jellemeznek.
584
A máj és az epehólyag betegségei
Az epevezeték elzáródásának ritkább okai
Esetenként az epeköveken és a daganatokon kívül egyéb állapotok is az epevezeték elzáródásához vezethetnek. Például az epehólyag műtété közben történt sérülés eredményezhet elzáródást, de beszűkülhet a vezeték, amint keresztül halad az idült gyulladásos hasnyálmirigyen. Az elzáródás ritkább okai közé tartozik az orsógiliszta (Ascaris lumbricoides) vagy a Clonorchis sinensis által okozott féregfertőzés.
A beteg epehólyag vastag falú, zsugorodott és kicsi. Falai nagy mennyiségű kötőszövetet tartalmaznak. Az epehólyagot bélelő nyálkahártya kifekélye- sedett vagy heges lehet, és a hólyag iszapszerű üledéket vagy epeköveket tartalmazhat, amelyek gyakran elzárják az epehólyag vezetéket. Ez az állapot valószínűleg a korábbi, gyakran epekövektől származó, heveny gyulladással járó rohamok okozta károsodásoknak és azok ismételt gyógyulásainak következménye.
Az epeköveken kívül a rák az epeút elzáródásának leggyakoribb oka. A legtöbb rák a hasnyálmirigy feji részéből indul ki, amin keresztül a közös epevezeték halad. Ritkábban a daganat magukból az epeutakból ered; a közös epevezetékből a hasnyálmirigy kivezetőcsövével való találkozásánál, az epehólyagból, vagy a májban lévő epeutakból. Még ritkább, hogy az epe
vezetéket olyan daganat zárja el, ami a szervezet egy másik részéről terjed rá (áttét, metasztázis), vagy hogy az epevezetéket egy nyirokdaganat (limfóma) által érintett nyirokcsomó nyomja össze kívülről. Jóindulatú (benignus) daganatok szintén okozhatnak elzáródást.
Az epevezeték elzáródásának tünetei a sárgaság, kellemetlen érzés a has területén, étvágytalanság, fogyás és a bőrviszketés, rendszerint láz és hidegrázás nélkül. A tünetek fokozatosan romlanak. Az elzáródást előidéző rákos daganat felismerését ultrahangvizsgálat, számítógépes rétegvizsgálat (CT) és az epeutak közvetlen röntgenvizsgálata (egy kontrasztanyag-tartalmú injekció beadását követő röntgenfelvétel, kolangiográfia) segíti elő. A pontos diagnózis érdekében az orvos szövetmintát vesz mikroszkópos vizsgálat céljára (biopszia).
Az epeúti daganatok kezelése a kiváltó októl és az adott körülményektől függ. A műtét a legközvetlenebb módja annak, hogy a daganat típusát meghatározzák, hogy eldöntsék, eltávolítható-e, és gondoskodjanak arról, hogy az epeelfolyás megkerülje az elzáródást. Legtöbbször a daganatot nem lehet teljesen eltávolítani, és a tumorok többsége nem reagál elég jól a sugárkezelésre sem. A kemoterápia (daganatellenes gyógyszerek) enyhítheti a tüneteket.
A daganat okozta epeút-elzáródás esetén a betegek egy részénél fájdalom, viszketés és baktériumfertőzés okozta gennyképződés tapasztalható. Ha nem végeznek műtétet, az orvos egy hajlékony endoszkópon keresztül, egy csövecskét helyezhet be az epeútba, ami a daganatos szűkületen át is biztosítja az epe és a genny egy részének elfolyását. Ez a beavatkozás nemcsak az epe és a genny ürülését segíti elő, hanem csökkenti a fájdalmat és a bőrviszketést is.
11. RÉSZ
585
A vese és a húgyutak
betegségei
- A vesék és a húgyutak biológiája 586
A vese és a húgyutak betegségeinek tünetei • Diagnosztikus eljárások
127. Húgyúti fertőzések 620
Húgycsőgyulladás • Húgyhólyaggyulladás • Intersticiális húgyhólyaggyulladás • Húgyvezetékgyulladás • Vesemedence-gyulladás
- Veseelégtelenség 593
Heveny veseelégtelenség • Idült veseelégtelenség • Dialízis • Hemodialízis • Peritoneális dialízis
- Nefritisz 601
Glomerulopátiák • Heveny nefritisz szindróma • Rapidan progresszív nefritisz szindróma • Nefrózis szindróma • Krónikus nefritisz szindróma • Tubulointersticiális nefritisz
- A vese érbetegségei 608
A vese infarktusa • Ateroembóliás vesebetegségek • Kortikális nekrózis (vesekéreg- elhalás) • Malignus nefroszklerózis • Vesevéna- trombózis
128. A húgyutak elzáródása 625
| Hidronefrózis • A húgyutak köves betegségei | |
| 129. A neurogén hólyag | 629 |
| 130. Vizelet-inkontinencia | 631 |
| 131. A húgyutak sérülései | 635 |
Vesesérülések • A húgyvezeték sérülései • Hólyagsérülések • A húgycső sérülései
- A vese és húgyutak daganatai 637
Veserák • Vesemedence- és húgyvezetékrák • Hólyagrák • Húgycsőrák
- A vese veleszületett és anyagcsere-betegségei 613
Renális tubuláris acidózis • Renális glükozuria • Nefrogén diabétesz inszipidusz • Císztinuria • Fanconi-szindróma • D-vitamin-rezisztens angolkór • Hartnup-betegség • Bartter-szindróma • Liddle-szindróma • Policisztás vesebetegség • A velő cisztás betegsége • Szivacsvelős vese • Alport-szindróma • Köröm-patella szindróma
586
i •s’rt-JiAz c.HnteriyvMpte* c
J«2lft»WEr
A vesék és a húgyutak biológiája
Normális esetben az embernek két veséje van. Mindkét vese központi gyűjtőmedencéjéből (vesemedence – pelvis) egy-egy húgyvezeték (uréter) vezeti a vizeletet a húgyhólyagba. A hólyagból a vizelet a húgycsőbe (uretra) kerül, mely a férfiakban a hímvesz- szőn, nőkben a külső szeméremtesten át a külvilágba nyílik.
A vesék elsődleges feladata, hogy az anyagcserevégtermékeket azaz a keletkező hulladékanyagokat, valamint a felesleges mennyiségben jelenlévő nátriumot és vizet kiszűrje a vérből, majd eltávolítsa a szervezetből. A vesék a vérnyomás és a vörösvértest képzés szabályozásában is részt vesznek.
Mindegyik vese kb. egymillió szűrőegységet (nefront) tartalmaz. A nefron üreges-falú, golyószerű képződménnyel kezdődik (Bowman-tok), amely egy érgomolyagot (glomerulust) tartalmaz. Ezt a részt együttesen vese-testecskéknek hívjuk.
A vér nagy nyomással érkezik a glomerulusba, és folyadéktartalmának nagy része átszűrődik a glomeru- lus és a Bowman-tok belső rétegének érfalain található pici nyílásokon (pórusokon), csak a vörösvértestek és a nagyobb molekulák (pl. a fehérjék) maradnak az éren belül. A tiszta átszűrt folyadék (szűrlet azaz fdtrátum) a Bowman-tok üregébe (ez a külső és belső réteg közötti terület) jut, majd a tokból az elvezető csatornába kerül. A csatorna első részében – a testközéphez közelebb lévő kanyarulatos csatornában (proximális tubu- lusban) -, a nátrium, víz, cukor és egyéb kiszűrt anyagok legnagyobb része visszaszívódik, és végleg visszakerül a vérbe. A vese energia felhasználásával egyes nagy molekulákat a többi közül (szelektíven) kiválasztva (fehérjéket nem, de pl. olyan gyógyszereket mint a penicillin) is bejuttat, kiválasztva a tubulusba. Ezek az anyagok még akkor is a vizeletbe kerülnek, ha túl nagyok ahhoz, hogy átférjenek a glomerulus-szűrő pórusain. A nefron következő része a Henle-féle hurok (más néven Henle-kacs). Ahogy a folyadék keresztülhalad a hurkon, a nátrium és számos más elektrolit is visszaszívódik, így a megmaradó folyadék egyre hígabb lesz. A felhígított folyadék a nefron következő részébe – a testközéptől távolabb eső kanyarulatos csatornába (disztális tubulusba) – kerül, ahol káliumra cserélődve még több nátrium szívódik vissza.
A számtalan nefronból a folyadék egy gyűjtőcsatornába kerül. A gyűjtőcsatornákban a folyadék híg vize
letként is folytathatja a vesén keresztüli útját, vagy a víz visszaszívódhat és ismét a vérbe kerülhet, besűrű- sítve ezzel a vizeletet. A szervezet, veseműködésre ható hormonokon keresztül, mindenkori vízigényének megfelelően szabályozza a víz visszaszívódását és ezáltal a vizelet töménységét.
A vesékben képződött vizelet a húgyvezetékeken keresztül a hólyagba ömlik, de nem magától, mint ahogy a víz folyik egy csövön át. A húgyvezetékek izmos falú csövek, amelyek minden kis adag vizeletet hullámzó összehúzódásaikkal továbbítanak. A hólyagban, mindkét húgyvezeték keresztülhalad egy körkörös izomrostokból álló gyűrűn (sphincter). amely hol kinyílik, hogy átengedje a vizeletet, hol szorosan összehúzódik, mint a fényképezőgép fényrekesze.
A vizelet ahogy rendszeresen érkezik a húgyvezetékekből, úgy gyűlik össze a hólyagban. A rugalmas hólyag fokozatosan tágul, alkalmazkodva a növekvő vizeletmennyiséghez. Amikor a hólyag végül is megtelik, az agyba küldött idegi jelek (impulzusok) közvetítik az érzést, hogy most vizelni kell.
Vizelés közben egy másik, a hólyag és a húgycső között (a hólyag kivezetésénél) elhelyezkedő izomgyűrű nyílik meg, hogy kiengedje a vizeletet. Ezzel egyidőben a hólyag fala is összehúzódik, a húgycső felé irányuló nyomást gyakorolva a vizeletre, melyet tovább fokoz a hasfali izmok megfeszítése. Az izomgyűrűk, melyeken keresztül a húgyvezetékek beszájadzanak a hólyagba, szorosan zárva maradnak, hogy megelőzzék a vizelet visszafolyását a húgyvezetékekbe.
A vese és a húgyutak
betegségeinek tünetei
A tünetek, amelyeket a vese és a húgyutak betegségei okoznak, annak megfelelően különböznek egymástól, hogy mi maga a betegség, és hogy a rendszer mely része érintett.
Gyakori tünet a láz és az általános betegségérzet (gyengélkedés), bár a hólyagfertőzés (hólyaggyulladás, cisztitisz) általában nem okoz lázat. A vese baktériumok okozta fertőzése (vesemedence-gyulladás, pielonefritisz) rendszerint magas lázzal jár. A veserákos beteg ritkán lázas.
A legtöbb ember négy-hat alkalommal vizel naponta, többnyire napközben. A teljes napi vizeletmennyi
A vesék és a húgyutak biológiája
587
ség megnövekedése nélküli gyakori vizelés (pollakis- uria) hólyagfertőzés jele, vagy valamilyen, a hólyagot ingerlő, izgató tényező (pl. idegentest, kő vagy daganat) jelenlétére utal. Daganat vagy a hólyagot nyomó más eredetű tömeg szintén okozhat gyakori vizelést. A hólyag izgalmi állapota vizelés közben jelentkező fájdalommal (nehéz vizelés, dysuria) és vizelési kényszerrel (sürgős késztetés) járhat, mely utóbbi jelentkezhet csaknem állandóan fájdalmas feszülés-érzés (görcsös erőltetés, tenesmus) formájában is. A vizelet mennyisége rendszerint kicsi, de ha a beteg nem vizel azonnal, a hólyag működése feletti uralmát elveszítheti.
A vesebetegség korai szakában is előfordulhat gyakori éjszakai vizelés (nycturia), de nagyobb folyadékmennyiség, főleg alkohol, kávé vagy tea esti fogyasztása is okozhatja. Gyakori éjszakai vizeléshez vezethet, ha a vesék nem képesek a vizelet töménységét megfelelően fokozni (a vizeletet koncentrálni). Annak ellenére hogy nem szenvednek húgyúti betegségben, gyakran vizelnek éjszaka a szív- és májbetegek, valamint a cukorbetegek. Nagyon kis mennyiségek gyakori éjszakai ürítésével jár, ha a vizelet távozását valami akadályozza – leggyakrabban az idősebb férfiak dül- mirigy megnagyobbodása – ezért a vizelet visszakerül a hólyagba.
Az ágybavizelés (enuresis) elfogadott jelenség az élet első 2-3 évében. Későbbi életkorban azonban a fejlődésében elmaradott alsó húgyúti izmok és idegek, húgycsőfertőzés vagy szűkület, vagy a hólyag nem megfelelő idegi szabályozása (neurogén hólyag) okozhatja. A kiváltó ok gyakran örökletes betegség, időnként lelki zavar eredménye.A
A húgycső elzáródásának leggyakoribb jelei a lassan, nehézkesen megkezdett vizelés, feszítő érzés, a gyengén folyó vékony vizeletsugár és a vizelés végén megjelenő csepegés. Férfiakban ezeket a tüneteket leggyakrabban a dülmirigy megnagyobbodása, ritkábban a húgycső elvékonyodása (szűkület, strictura) okozza. Fiúk esetében hasonló tünetek vagy azt jelentik, hogy a megszokottnál keskenyebb húgycsővel születtek, vagy azt, hogy a húgycső kimeneti nyílása kórosan szűk. A kimeneti nyílás nőkben is lehet ilyen szűk.
Sokféle körülmény vezethet ellenőrizhetetlen vizeléshez (önkéntelen vizelés, inkontinencia). Amikor egy nőnek hólyagsérve (a hólyag betüremkedése a hüvelybe, cisztokele) van és köhög, nevet, fut vagy emel, a vizelet elcseppenhet. A cisztokelét rendszerint a medence izmainak megnyúlása és meggyengülése okozza, ez szülés kapcsán vagy a változó kor utáni csökkent női-
hormon termelődés miatt jön létre. Amennyiben a hólyag kiürülésének útjában akadály van, valahányszor a hólyagon belüli nyomás meghaladja az elzáró erőt, a vizelet önkéntelenül távozik, de a hólyag nem ürül ki teljesen.
Gázok jelenléte a vizeletben – ez ritka tünet – a húgyutak és a belek közötti kóros összeköttetésre (sipoly, fisztula) utal. A sipoly, béltasak-gyulladás (divertikulitisz) és egyéb bélrendszeri gyulladások, tályog vagy rák szövődménye lehet. A hólyag és a hüvely közötti sipoly is kiválthatja gáz (levegő) bejutását a vizeletbe. Ritkán a vizeletben lévő baktériumok is termelhetnek gázt.
Rendes körülmények között egy felnőtt kb. 0,75-2 liter vizeletet ürít naponta. A vesebetegségek sok formájában sérül a vese vizeletkoncentráló képessége, ilyen esetekben a naponta ürített vizelet mennyisége meghaladhatja a 2,75 litert. Igen nagy mennyiségű lehet a vizelet a következő esetekben: ha magas a vércukorszint, ha az agyfüggelék-mirigy által termelt vizelet-kiválasztást gátló (antidiuretikus) hormon mennyisége csökken (diabétesz inszipidusz),B és ha a vese képtelen az antidiuretikus hormon hatására reagálni (vese eredetű, azaz nefrogén diabétesz inszipidusz).* *
A vese megbetegedése, illetve a húgyvezeték, a hólyag vagy a húgycső elzáródása azonnal fél liter alá csökkentheti a vizelet napi mennyiségét. Amennyiben az ürülés tartósan kb. napi negyed liter alá csökken, a vérben megjelennek az anyagcsere hulladékanyagai (nitrogéntartalmú vegyületek a vérben, azotaemia). Ilyen mértékben csökkent vizeletürítés azt is jelentheti, hogy a vesék hirtelen tönkrementek, vagy idült vesebetegség súlyosbodott.
A híg vizelet közel színtelen lehet. A sűrű vizelet sötét sárga. Élelmiszerből származó festékanyagok pirosra festhetik a vizeletet, gyógyszerek különböző színhatásokat (barna, fekete, kék, zöld vagy piros elszíneződést) válthatnak ki. Hacsak élelmiszer vagy gyógyszerek nem változtatták meg a vizelet színét, a sárgától eltérő szín mindig kóros. A barna színű vizeletben hemoglobin (az a fehérje amely az oxigént hordozza a vörösvértestekben), illetve izomfehérjék lebomlási termékei lehetnek. A vizeletben megjelenhetnek festékanyagok (pigmentek), a porfiria nevű beteg-
▲ lásd a 633. és az 1249. oldalt
■ lásd a 703. oldalt
* lásd a 615. oldalt
588
A vese és a húgyutak betegségei
A húgyutak áttekintése
A vesék és a húgyutak biológiája
589

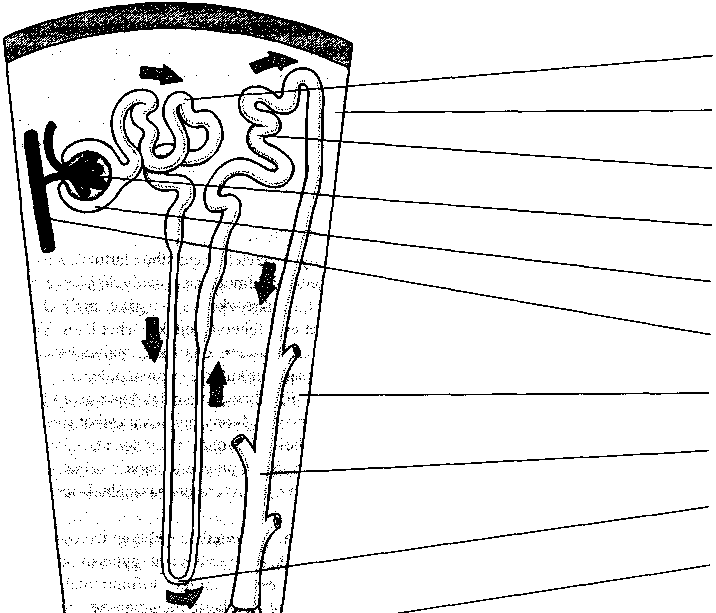
Proximális tubulus
Kéreg
Disztális tubulus
Glomerulus
Bowman-tok
Veröér (Artéria)
Velő
Gyűjtőcsatorna
Henle-kacs
Vizelet áramlás
Kehely
590
A vese és a húgyutak betegségei
ség a vizeletet vörösre, a melanoma feketére színezi a vizeletet.
Felhőszerű jelenségek a vizeletben húgyúti fertőzésből származó genny, illetve húgy- vagy foszforsav sóiból keletkezett kristályok jelenlétére utalnak. A kóros szín oka a vizelet-üledék mikroszkóposA és a vizelet összetevőinek kémiai vizsgálatával rendszerint kideríthető.
Ha vér van a vizeletben (vérvizelés, hematuria), az pirostól a barnáig minden árnyalatban elszíneződhet, attól függően, hogy mennyi vér került be, mennyi ideje, és hogy mennyire savas a vizelet. Ha a vér meny- nyisége annyira kicsi, hogy nem festi a vizeletet vörösre, akkor csak mikroszkopos vagy kémiai vizsgálattal fedezhető fel. Fájdalommentes vérvizelést okozhatnak a hólyag, vagy a vese rákos megbetegedései. Ezek a daganatok rendszerint csak időnként véreznek, a vérzés a daganat jelenléte ellenére magától abbamaradhat. A vérvizelés egyéb okaihoz tartoznak a glomerulusokban keletkezett vesegyulladások (glo- merulonefritisz), vesekövek, vesehólyagok (ciszták), a sarlósejtes vérszegénység és a zsákvese (hidronef- rózis).
A vesebetegség okozta fájdalom általában oldalt (lá- gyékban) vagy a vesetájékon jelentkezik, időnként a has közepe felé sugárzik. A fájdalom valószínű oka a vese fájdalomra érzékeny külső borításának (vesetok) feszülése, amelyet a veseszövet bármilyen eredetű duz- zada kiválthat. A vesék ilyenkor többnyire nyomásra érzékenyek.
A húgyvezetékbe jutó vesekő gyötrő fájdalmat okoz. A húgyvezeték kő hatására összehúzódik, s ezzel rendkívül erős, gyakran az ágyékba sugárzó görcsös deréktáji fájdalmat vált ki. A fájdalom azonnal megszűnik, ha a kő bejut a hólyagba.
Hólyagfájdalmat leggyakrabban bakteriális fertőzés okoz. A kellemetlen érzés vizelés közben a szeméremcsont felett és a húgycső külső nyílásában jelentkezik. Amennyiben a vizelet kiürülése akadályba ütközik, a szeméremcsont felett érzünk fájdalmat, viszont ha ez lassan alakul ki, a hólyag fájdalommentesen is megnagyobbodhat.
A dülmirigy- (prosztata) rák és a dülmirigy megnagyobbodása általában nem fáj, viszont a dülmirigy- gyulladás (prosztatitisz) bizonytalan kényelmetlenség vagy teltség érzést válthat ki a végbél és a nemi szervek közötti területen. A herék megbetegedései viszont
igen fájdalmasak, és a fájdalom pontosan a rendellenesség helyén érezhető.
Néha előfordul, hogy a férfiondó kilövelléskor véres. A kiváltó okra rendszerint nem derül fény. Az ondó véres lehet a nemi élet hosszabb szüneteltetése után éppúgy, mint gyakori, vagy félbeszakított nemi tevékenység következtében. Kiterjedt vérzéseket okozó al- vadási zavarokban szenvedő férfiak ondója véres lehet; némelykor ismételten, máskor csak egy alkalommal. Annak ellenére, hogy a véres ondó látványa riasztó, a rendellenesség többnyire nem jelentős. Egyes urológusok tetraciklin szedése után a dülmirigy kíméletes masszírozását javasolják, de bármilyen kezelés eredménye bizonytalan.
Vese vagy húgyúti betegség esetében a testi (fizikális) vizsgálat során az orvos megpróbálja kitapintani a veséket. Rendes körülmények között a vesék nem tapinthatók, de a megduzzadt, vagy daganatos vese igen. A megnagyobbodott hólyag is gyakran észlelhető. Férfiakban az orvos végbélen keresztül vizsgálja a dülmi- rigyet, hogy kiderítse, megnagyobbodott-e. Nők esetében a hüvelyen keresztül történő vizsgálat tájékoztatást ad a hólyagról és a húgycsőről.
A vesék és a húgyutak betegségeinek kórmeghatározásában a kiegészítő vizsgálatok közé tartozhatnak a vizelet kémiai elemzése, a vese működésére utaló vérvizsgálatok, képalkotó eljárások, valamint szövet- és sejtminták vétele.
A szokványos vizeletvizsgálathoz tartozik a fehérje, cukor és a ketonok kimutatására szolgáló kémiai elemzés, valamint a mikroszkópos vizsgálat, mellyel a vö- rösvértesteket és a fehérvérsejteket lehet látni. Vannak olyan olcsó és egyszerű eljárások, melyekkel akár a rendelőben is egy sor különféle anyagot lehet a vizeletből kimutatni. Ezekhez a vizsgálatokhoz olyan kémiai anyagokkal bevont vékony műanyag csíkot (tesztcsík) használnak, ahol a bevonat a vizelet alkotórészeivel kölcsönhatásba lépve, megváltoztatja a színét. A vizelet vizsgálatához rendszeresen használnak tesztcsíkokat.
Ha fehérje van a vizeletben (fehérjevizelés, protein- uria), a tesztcsík ezt rendszerint gyorsan kimutatja, vannak azonban esetek, amikor kifinomultabb eljárásokra van szükség. A fehérje megjelenése a vizeletben lehet állandó, vagy időszakosan ismétlődő, a kiváltó októl függően. A fehérjevizelés többnyire vesebeteg
▲ lásd az 591. oldalt
A vesék és a húgyutak biológiája
591
ségre utal, de egészséges emberben is létrejöhet olyan megerőltető cselekmények után, mint pl. a maratoni futás. Van egy ritka, ártalmatlan öröklődő formája is, az ún. ortosztatikus proteinuria, amikor fekvő helyzetben (pl. alváskor) nincs fehérje a vizeletben, de megjelenik, ha már fent van egy ideje.
Ha szőlőcukor (glükóz) van a vizeletben (cukorvi- zelés, glycosuria), a tesztcsík egyértelműen kimutatja. A leggyakoribb ok a cukorbetegség. Amennyiben cukor van a vizeletben, de a vércukorszint nem magasabb, a baj okát leginkább a vesékben kell keresni.
A ketonokat tesztcsíkkal lehet kimutatni a vizeletben (ketonuria). Ketonok akkor keletkeznek, amikor a szervezet zsírt bont le. A vizeletben éhezéskor, rosszul beállított cukorbetegségben és olykor alkoholmérge- zésben jelennek meg ketonok.
Vért a vizeletben (vérvizelés, hematuria) tesztcsíkkal vagy mikroszkópos vizsgálattal mutathatunk ki. Előfordul, hogy olyan sok vér van a vizeletben, hogy az már szabad szemmel is látható, ilyenkor a vizelet vörös vagy barna színű lesz.
Nitritek jelenlétét (nitrituria) szintén kimutatja a tesztcsík a vizeletből. Mivel a nitritek vizeletszintje baktériumok jelenlétében nő meg, ez a próba a fertőzések gyors észlelésére alkalmas.
Leukocita eszteráz (ez egy enzim, mely bizonyos fehérvérsejtekben fordul elő) tesztcsíkkal kimutatható a vizeletből. A leukocita eszteráz jelenléte többnyire baktériumok okozta gyulladásra utal. A próba hamisan negatív lehet (nem mutat semmit, pedig jelen van a kérdéses anyag), ha a vizelet nagyon tömény, vagy cukrot, epesókat, gyógyszereket (mint pl. a rifampicin nevű antibiotikum), vagy nagy mennyiségű C-vitamint tartalmaz.
A tesztcsíkkal mérhető, hogy a vizelet mennyire savas. Bizonyos élelmiszerek fokozhatják a vizelet savas jellegét.
A vizelet koncentrációja (ozmolalitás, fajsúly) fontos lehet a kóros veseműködés megállapításában. Az orvos vagy véletlenszerűen nyert vizeletmintát elemez, vagy koncentrálási próbákat végeztet. Az egyik ilyen próba, hogy a vizsgált személy 12-14 órán keresztül nem fogyaszthat vizet vagy egyéb folyadékot, a másik, hogy vazopresszin hormon-injekciót kap. Mindezek után megmérik a vizelet koncentrációját. Rendes körülmények között mindkét eljárás igen töménnyé teszi a vizeletet, de bizonyos vesebetegségekben kórosan felhígul.
Normális körülmények között a vizelet kis számban tartalmazhat sejteket és egyéb, a húgyutak belső faláról levált törmeléket. A húgyúti fertőzésben több sejt válik
Középsugaras vizeletminta vétele
- Férfiak esetében a hímvessző makkját, nők vizsgálatakor a külső húgycsőnyílást meg kell mosni.
- A vizelet első néhány cseppjét szabadon ki kell engedni – ez kimossa a húgycsövet.
- A vizelet további részét egy steril tartóban fel kell fogni.
le, melyek aztán centrifugálással, vagy ülepedéssel üledéket alkotnak. Az üledéket mikroszkóposán vizsgálhatjuk, hogy a betegségről többlet információt tudjunk meg.
Vizelet tenyésztéssel, melynek során a baktériumok laboratóriumi körülmények között szaporodnak, azonosítani lehet a húgyúti fertőzés kórokozóját. Ehhez a vizsgálathoz a hólyagból középsugaras módszerrel vett, szennyezés mentes vizeletmintára van szükség. Egyéb eljárások: katéter bejuttatása a húgycsövön át a hólyagba, vagy a hasfalon keresztüli tűbeszúrás (szeméremcsont feletti leszívás [suprapubicus aspiráció] tűvel).
A vese működésének vizsgálatai (vesefunkciós vizsgálatok)
A vérminták éppúgy, mint a vizeletminták kellő tájékoztatást nyújthatnak a vese működéséről. A vese szűrőképességének mértékére a creatinin (anyagcseretermék) vérsavó szintje utal. Hasonlóképpen a vér kar- bamid nitrogén (KN) szintje – annak ellenére, hogy sok egyéb tényező is befolyásolhatja – is megfelelően jelzi, hogy mennyire működnek jól a vesék. A creatinin clearance-t (kreatinin klírensz) – mely sokkal pontosabb vizsgálat – a vérből és vizeletből határozzuk meg olyan képlet segítségével, amely összefüggésbe hozza a vérsavó kreatinin tartalmát a beteg korával, súlyával és nemével; a pontos meghatározáshoz 24 órán keresztül gyűjtött vizeletmennyiség szükséges.
A has röntgenvizsgálatával megtudhatjuk a vesék nagyságát és elhelyezkedését, de erre az ultrahangos vizsgálat sokkal alkalmasabb.
592
A vese és a húgyutak betegségei
Az intravénás urográfia olyan röntgenvizsgálati eljárás, amellyel a vesék és az alsóbb húgyutak ábrázolhatok. A vizsgált személy egy sugárelnyelő anyagot (kontrasztanyag) kap intravénásán (visszérbe), ez az anyag a röntgenfelvételen látható. Az anyag nem egészen 5 percen belül összegyűlik a vesékben, aztán elkészítjük a felvételt. A képen láthatók a vesék, és a kontrasztanyag útja a húgyvezetékeken keresztül a hólyagba. Az intravénás urográfia nem használható jól csökkent veseműködés esetében, mivel a vesék nem tudják kellőképpen koncentrálni a kontrasztanyagot.
A kontrasztanyag beadásának mellékhatásaként 200-ból 1 esetben lép fel hirtelen vesekárosodás. Az ok ismeretlen, de a kockázat nagyobb, ha a beteg idős vagy már eleve elégtelen a veseműködése, ha cukorbeteg, kiszáradt, vagy mielóma multiplexben szenved. Amikor a beavatkozásnak nagy a kockázata, de feltétlenül el kell végezni a kontrasztanyagos röntgenvizsgálatot, az orvosnak meg kell győződnie arról, hogy a beteg megelőzően intravénás folyadékpótlásban részesült. Ilyenkor kevés kontrasztanyagot adunk, hogy csökkentsük a kockázatot amennyire csak lehet. Néha más vizsgálatot (pl. a komputertomográfiát) végeztet az orvos.
A cisztogramm, a hólyag röntgenképe, az intravénás urográfia részét képezi, viszont a retrográd cisztogramm, amikor a kontrasztanyagot a húgycsövön keresztül juttatjuk be, gyakran több felvilágosítást ad a hólyagról és a húgyvezetékekről. Röntgenfelvételeket készítünk vizelés előtt, alatt és után.
Retrográd urográfia esetében hólyagtükrön vagy katéteren keresztül hasonló kontrasztanyagokat juttatunk közvetlenül az egyik húgyvezetékbe, mint az intravénás beavatkozáskor. Ez az eljárás akkor is megfelelő képet ad a hólyagról, a húgyvezetékekről és a vesék alsóbb részeiről, amikor az intravénás urográfia sikertelennek bizonyult. A húgyvezeték elzáródásának felkutatásában is hasznos a retrográd urográfia, valamint használhatjuk olyankor is, amikor a beteg az intravénás kontrasztanyagokra allergiás. Az eljárás hátrányai közé soroljuk a fertőzésveszélyt, és az érzéstelenítés szükségességét.
Az ultrahang az emberi test szerkezetét hanghullámok segítségével képi formában ábrázolja. A módszer egyszerű, fájdalommentes és biztonságos. A vesékről, húgyvezetékekről és a hólyagról még rossz veseműködés esetében is jó képminőséget kaphatunk. Az ultrahang némely esetben közvetett tájékoztatást nyújt a vese működéséről. Húsz hétnél idősebb magzatok
esetében a vizelettermelődés mértéke a hólyag méretének változásaiból ultrahanggal megállapítható, ebből tud az orvos következtetni a magzati vese működésére. Újszülöttekben az ultrahang a legjobb módszer hasi tömegnövekedéssel járó folyamatok, húgyúti fertőzések és a húgyutak feltételezett születési rendellenességeinek kimutatására, annál is inkább mivel ez kíméletes módszer és rendkívül pontos tájékoztatást ad.
Az ultrahangos vizsgálat kitűnően bevált a vese méreteinek megállapításában, valamint igen jól használható egy sor különböző kóros jelenség, mint pl. a vesevérzés felismerésére a vesében. Ultrahanggal lehet legmegfelelőbben kijelölni a próbaszúrás (biopszia) helyét. Az előrehaladott vesebajban szenvedők nem képesek a kontrasztanyagot kiválasztani, s vannak akik nem tűrik azt. Ezekben az esetekben is az ultrahangvizsgálat a leginkább alkalmazható kórmegállapító eljárás.
A tele hólyag tisztán látható ultrahanggal. Annak ellenére, hogy a hólyag daganatai ultrahanggal diagnosztizálhatok, a komputertomográfia ésszerűbb vizsgálómódszemek tűnik ebben az esetben.
A komputertomográfia (CT) drágább mint az ultrahang és az intravénás urográfia, de vannak előnyei. Mivel a CT meg tudja különböztetni egymástól a tömött és a folyadékkal teli képződményeket, igen hasznos a húgyúti rendszert eltorzító daganatok és más elváltozások természetének és méretének meghatározásában. Intravénás kontrasztanyaggal még több ismerethez juthatunk. CT-vel láthatjuk, hogy mennyire szóródott egy daganat a vesén kívül. Levegő és kontrasztanyag együttes hólyagba juttatásával a CT remekül kirajzolja a hólyagdaganat körvonalait.
Az angiográfia, mely során kontrasztanyagot juttatunk egy verőérbe, talán a leginkább behatoló eljárás a vese képalkotó vizsgálatai között, épp ezért olyan különleges alkalmakra tartogatjuk, amikor az orvosnak látnia, értékelnie kell a vese vérellátását. Sok kórházban a hagyományos angiográfiát spriál CT alkalmazásával helyettesítik. Ezek a módszerek arra használják a számítógépet, hogy a nagyon kevés kontrasztanyagról visszajutó gyenge képet felerősítse. Az angiográfia legfontosabb szövődményei közé tartozik a megszúrt verőér és a szomszédos szervek sérülései, túlérzékenységi válasz a kontrasztanyagra, és vérzés.
A venográfia a visszerek vizsgálata kontrasztanyag segítségével. A szövődmények ritkák, és rendszerint a szúrás helyén kevés vér, illetve kontrasztanyag szivárgására korlátozódnak. A kontrasztanyag túlérzékenységi választ okozhat.
Veseelégtelenség
593
A mágneses rezonancia vizsgálat (MRI) olyan területekről ad felvilágosítást a vesében, amely más módszerrel nem sikerülhet. Például az MRI olyan térhatású (háromdimenziós) képeket készít, amellyel egy daganat alakja meghatározható. A tömött veseelváltozások másképp néznek ki, mint a folyadékkal kitöltött (cisztás) elváltozások, és a folyadék képe a cisztában segít az orvosnak eldönteni, vajon vérzésről vagy fertőzésről van-e szó. Vegyük hozzá még, hogy az MRI kitűnő képeket szolgáltat a vese körüli szövetekről és erekről, ezzel is növelve a kórismézés lehetőségeit. A kalcium-üledék és a kövek azonban nem látszanak tisztán a vesében, erre a célra jobb a CT.
Szövet- és sejtminták vétele (biopszia)
A vese biopsziának, amely egy szövetdarabka kivételét, majd mikroszkópos vizsgálatát jelenti, az a célja, hogy az orvos fel tudja állítani a kórismét, és követni tudja a kezelési folyamat hatásosságát. A tűbiopsz- iát, amikor egy tűt vezetnek be a vesébe a bőrön át, gyakran használják a vesekárosodás mértékének kiér
tékelésére; veseátültetéskor sűrűn alkalmazzák az esetleges kilökődési jelek észleléséhez. Amennyiben a biopszia a vizsgált személy saját (natív) veséjéből történik, a beteget arccal lefelé lefektetik, majd a vese fölötti bőr és izmok helyi érzéstelenítése után a tűt bevezetve, kivesznek egy kis szövetdarabkát mikroszkopikus vizsgálat céljaira. Ha átültetett veséről van szó, a tűt közvetlenül a hasfalon keresztül szúiják be, ultrahangos vizsgálat segít a kóros rész megtalálásában.
A vizeletben lévő sejtek mikroszkópos vizsgálata (vizelet citológia) a húgyutak daganatos megbetegedéseinek kórismézésében hasznos. Azokban az esetekben, amikor a kockázati tényező magas (pl. dohányosok, petrokémiai munkások és fájdalommentesen vérzők), vizelet citológiával ismerhetjük fel a rákot. Ha már eltávolították a vese vagy hólyag daganatát, az események követése a cél. Az eredmények lehetnek ál-pozitívak, amikor rákra utalnak, pedig nincs ilyen betegség, mondjuk gyulladás miatt, és lehetnek ál-ne- gatívak, nem jelezve a létező elváltozást, valószínűleg a kezdeti állapot miatt, amelyben a sejtek normálisnak tűnnek.
*&££
:‘v
A vese- (renális) elégtelenség olyan kóros veseműködés, amikor a vesék képtelenek a mérgező anyagokat megfelelően eltávolítani a szervezetből. A veseelégtelenségnek sok oka lehet, némelyikük a veseműködés gyors hanyatláshoz vezet (heveny veseelégtelenség), míg mások fokozatosan rontják a veseműködést (idült veseelégtelenség).
Heveny (akut) veseelégtelenségben a vese gyorsan elveszíti képességét, hogy a vért megtisztítsa a mérgező anyagoktól, ami anyagcsere hulladékanyagok, mint pl. karbamid (urea) felhalmozódásához vezet a szervezetben.
Heveny veseelégtelenséghez vezet minden olyan folyamat, melyben a vese vérellátása csökken, a vizelet elvezetésének útja a vese után elzáródik, vagy ha ma
guk a vesék sérülnek. Mérgező anyagok (gyógyszerek, mérgek, a vizeletben kicsapódott kristályok és a vesék ellen ható antitestek) károsíthatják a veséket.
A tünetek a veseelégtelenség súlyosságától, rosszabbodásának mértékétől és kiváltó okától függnek.
Az a körülmény mely vesekárosodáshoz vezetett, gyakran jár súlyos, a vesékkel össze nem függő tünetekkel. Például, magas láz, a keringés összeomlása (sokk), szív- és májelégtelenség tünetei megelőzhetik a veseelégtelenség tüneteit és sokkal súlyosabb formában jelentkezhetnek. A heveny veseelégtelenséget okozó tényezők némelyike a szervezet más részeit is érinti. Például a vese ereit károsító Wegener-granulomatózis a tüdő ereit is megbetegítheti, vérköpést okozva. Némely heveny veseelégtelenséget előidéző betegségben jellemző a kiütések megjelenése, ilyenek a poli-
594
A vese és a húgyutak betegségei
| A heveny veseelégtelenség legfontosabb okai | |
| A jelenség | Lehetséges okok |
| Elégtelen a vese vérellátása |
|
| Akadályozott vizeletelvezetés |
|
| Károsodások a veséken belül |
|
arteritis, a szisztémás lupusz eritematózus és egyes mérgező gyógyszerek.
A vizeletáramlás elzáródásából fakadó zsákvese (hidronefrózis)A heveny veseelégtelenséget okozhat. A vizelet visszafolyása a vesébe, a vizelet gyűjtőmedencéjének ( vesemedence – pelvis renis) kitágulásához
vezet, mely – enyhétől a gyötrőig fokozódó – görcsös fájdalmat vált ki, rendszerint oldalt a deréktájon. A betegek 10%-ának vér van a vizeletében.
Az orvosok heveny veseelégtelenségre gyanakszanak, ha a vizelet mennyisége csökken. A kreatinin és a karbamid nitrogén (anyagcseretermékek, melyektől rendes körülmények között a vese megtisztítja a vért) szintjét mérő vérvizsgálatok segítenek a kórisme igazolásában. Az egyre magasabbra emelkedő kreatinin- szint heveny veseelégtelenségre utal.
A fizikális vizsgálat során az orvos megvizsgálja a veséket, hogy azok nagyobbak vagy érzékenyek-e. A veseartéria szűkülete zúgó hangot (zörejt) hozhat létre, amely az orvosi hallgatóval jól észlelhető a vesék fölött a háton.
Ha az orvos megnagyobbodott hólyagot talál, katétert bevezetve megvizsgálhatja vajon csordultig van-e vizelettel. Idősebb férfiakban a vizeletáramlás rendszerint a hólyagkimenetnél (ahol a hólyag a húgycsőbe nyílik) záródik el. Mindezek eredményeként a hólyag megnagyobbodik, és a vizelet visszafolyik, tönkretéve a veséket. Amikor elzáródásra van gyanú, végbél- és hüvelyvizsgálatot is végeznek, hogy kiderítsék, vajon az elzáródást okozó megnagyobbodás nem az említett területek valamelyikében van-e.
A laboratóriumi vizsgálatok segitségével pontosan meg lehet állapítani a heveny veseelégtelenség okát és mértékét. Először a vizeletet kell alaposan megvizsgálni. Amennyiben a vese betegségét vérellátási zavar vagy vizeletáramlási akadály okozza, a vizeletben jellemzően nem találunk semmi kórosat. Ha viszont az elváltozás a vesén belül van, a vizelet vért és kisebb-na- gyobb csoportokban vörös- és fehérvérsejteket is tartalmazhat. A vizeletben még lehet nagymennyiségű, és olyan eltérő fajtájú fehérje is, amely ott rendes körülmények között nem fordul elő.
A vérvizsgálatok jellemzően magas kreatinin- és kar- bamidszintet mutatnak, valamint anyagcsere-egyensúlyzavarra utaló jeleket, mint a szervezet kórosan savas állapota (acidózis), magas káiiumszint (hiperkalémia) és alacsony nátriumszint (hiponatrémia).
Hasznosak a képalkotó eljárások, mint az ultrahang vagy a számítógépes röntgen-rétegvizsgálat (komputertomográfia, CT). Amennyiben a betegség feltételezett oka érelzáródás, a vese verő- és visszereinek röntgenvizsgálata (angiográfia) is szóba jöhet. Mágneses rezonancia (MRI) vizsgálatot akkor végeznek, ha a röntgenvizsgálathoz szükséges kontrasztanyag használata túl veszélyesnek tűnik. Ha az említett vizsgálatok nem derítenek fényt a veseelégtelenség okára, próbaki- metszés (biopszia)B válhat szükségessé.
A lásd a 625. oldalt
■ lásd az 593. oldalt
Veseelégtelenség
595
A heveny veseelégtelenség és közvetlen szövődményei gyakran sikeresen kezelhetők. Azoknak a betegeknek a túlélési esélye, akiknek több szerve is súlyosan sérült, kevesebb mint 50%, viszont ha a vese vérellátása vérzés, hányás vagy hasmenés okozta folyadékveszteség miatt csökkent, elérheti a 90%-ot is.
Többnyire egyszerű, de gondosan végrehajtott kezelés elegendő a vesék öngyógyulásához. A vízbevitelt a szervezet folyadékveszteségének szintjére korlátozzák. A folyadékbevitelt napi súlyméréssel ellenőrzik. Súlynövekedés egyik napról a másikra a túlzott folyadékbevitel jele. Szőlőcukorral és szénhidrátokat nagy töménységben tartalmazó ételekkel együtt, szájon át vagy visszérbe fecskendezve (intravénásán) bizonyos aminosavakat (a fehérjék építőkövei) is adnak, hogy fenntartsák a megfelelő fehérjeszintet. Minden a veséken keresztül kiürülő anyag – pl. többféle gyógyszer, mint digoxin és egyes antibiotikumok – bevitelét szigorúan korlátozni kell. A vér foszforszint nagyfokú emelkedésének gátlására aluminiumtartalmú savkötőket lehet adni, mivel ezek a belekben foszfort kötnek le. A vér magas káliumszintjét néha szájon át vagy végbélen keresztül adott nátriumpolisztirénszulfáttal csökkentik.
A vesekárosodás olyan súlyos fokot is elérhet, hogy a többi szerv komoly károsodásának elkerülése és a tünetek kézbentartása érdekében művesekezelést kell alkalmazni (dialízis). Ezekben az esetekben a dialízist a kórisme felállítása után azonnal el kell kezdeni. A mű- vesekezelés alkalmazása esetleg csak azért szükséges, hogy a beteget átsegítsék azon az általában néhány naptól néhány hétig tartó időszakon, amíg a veseműködés helyreáll. Másrészről, ha a vesék túlzottan károsodtak és gyógyulásuk nem várható, a dialízist korlátlan ideig folytatni kell, hacsak lehetővé nem válik a veseátültetés. A
Az idült veseelégtelenség a vese működésének lassan fokozódó romlása, amely a vérben az anyagcsere hulladékanyagok felszaporodásához vezet (azo- taemia).
Sok olyan betegség létezik, mely a vesékben visszafordíthatatlan károsodást okozhat.
Idült veseelégtelenségben a tünetek lassan alakulnak ki. Kezdetben a betegnek nincsenek tünetei, a kóros veseműködést csak laboratóriumi vizsgálatokkal lehet
Az idült veseelégtelenség okai
- Magas vérnyomás
- Húgyúti elzáródás
- Vesegyulladás (glomerulonefritisz)
- Kóros veseállapotok (pl. policisztás vese)
- Cukorbetegség
- Autoimmun betegségek (pl. szisztémás lupusz eritematózus)
kimutatni. Ha a veseelváltozás kis- vagy közepes mértékű, a karbamid (az egyik anyagcsere hulladékanyag) vérszintjének növekedése ellenére enyhék a tünetek. Ebben az állapotban a betegnek sűrűn kell vizelnie éjszaka (nycturia), mivel a vesék nem képesek visszaszívni a vizet a félkész vizeletből, hogy töményítsék (koncentrálják) azt, ahogy ezt rendes körülmények között éjjel teszik.
Mindezek eredményeképpen a vizelet mennyisége is megnő. A veseelégtelenségben szenvedő betegeknek gyakran magas a vérnyomásuk, mivel a vese nem képes eltávolítani a feleslegben lévő sót és vizet. A magas vérnyomás agyvérzéshez (síroké) vagy szívelégtelenséghez vezethet.
Ahogy a betegség súlyosbodik, és a mérgező anyagok szaporodnak a vérben, a beteg egyre kimerültebb, fáradékonyabb és szellemileg egyre kevésbé érzi magát frissnek. Ahogy a mérgező anyagok mennyisége nő, egyre több izmokat érintő és idegrendszeri tünet jelentkezik, mint izomrángások, izomgyengeség és görcsök. További jelek a végtagzsibbadás és egyes területeken érzéskiesés. Magas vérnyomás esetében, vagy ha a vér kóros vegyi összetétele agyi működészavart okoz, görcsrohamok léphetnek fel. A mérgező anyagok az emésztőrendszert sem kímélik, étvágytalanságot, hányingert, hányást, a szájnyálkahártya gyulladását (stomatitis) és rossz szájízt okozva. Ezek a tünetek emésztési zavarokhoz és súlyvesztéshez vezethetnek. Az előrehaladott veseelégtelenség gyakran bélfeké-
▲ lásd a 834. oldalt
596
A vese és a húgyutak betegségei
Az idült veseelégtelenség hatása a vérre
- Nő a karbamid és a kreatinin koncentrációja
- Vérszegénység
- A vér fokozottan savassá válik (acidózis)
- Csökken a kalcium koncentrációja
- Nő a foszfátok koncentrációja
- Emelkedik a vér parathormon (mellékpajzsmirigy-hormon) szintje
- Csökken a D-vitamin koncentrációja
- Normális vagy enyhén emelkedett a káliumszint
lyekkel és bélvérzéssel társul. A bőr színe sárgás-barnába fordulhat, egyes esetekben a karbamid töménysége olyan magas fokot érhet el, hogy fehér por formájában kikristályosodik a bőr felszínén a verejtékből (uré- miás zúzmara). Nem ritka a rendkívül kellemetlen általános viszketés sem.
Az idült veseelégtelenség kórisméjét a vérvizsgálati eredmények alapján állítjuk fel. Jellemzően a vér enyhén savassá válik (acidózis). Két anyagcseretermék, a karbamid és a kreatinin, melyeket rendes körülmények között a vese kiszűr, megjelenik a vérben. A kalciumszint csökken, a foszfátszint nő. A vér káliumszintje normális, vagy kissé emelkedett, de veszélyesen magasra is szökhet. A vizelet térfogata változatlan marad – általában 14 liter naponta – tekintet nélkül az elfogyasztott folyadék mennyiségére. A beteg rendszerint kissé vérszegény. A vizeletvizsgálat sok eltérést mutathat, többek között kóros sejtfajtákat és só-kicsapódásokat.
Az idült veseelégtelenség a kezelés ellenére általában rosszabbodik, kezelés nélkül végzetes. Műve-
sekezelés vagy veseátültetés tarthatja életben a beteget.
Azokon a körülményeken, amelyek a veseelégtelenséget okozzák és súlyosbítják, azonnal változtatni kell. Ilyen tennivalók: a nátrium, víz, sav-lúg háztartás egyensúlyának helyreállítása; a vesére mérgező anyagok eltávolítása; a szívelégtelenség, magas vérnyomás, fertőzések, megemelkedett kálium vagy kalcium vérszint (hiperkalcémia) és bármilyen húgyúti elzáródás kezelése.
A gondosan beállított étrend segít a savas állapot és a magas kálium és foszfor vérszint helyreállításában. Alacsony fehérjetartalmú étrend (0,44-0,88 gramm/ ideális testsúlykilogram) lelassíthatja az idült veseelégtelenség végállapotba torkolló (amikor már csak a dialízis vagy a veseátültetés segíthet) rosszabbodását. Cukorbetegek általában előbb szorulnak ezen kezelések valamelyikére. Ha nagymértékben megszigorítják az étrendet, vagy ha művesekezelést kezdenek, ajánlatos B-vitaminokat és C-vitamint is adni.
A trigliceridek felhalmozódása, amely veseelégtelenségben gyakori, megnöveli az agyvérzés (stroke) és a szívrohamok kockázatát. Meg lehet próbálni trigli- ceridszint csökkentő gyógyszerek szedését (pl. gemfi- brozil), bár az eddigi kutatások még nem igazolták, hogy e gyógyszerekkel csökkenteni lehetne a szív- és érrendszeri szövődmények számát.
Veseelégtelenségben a folyadékfogyasztást rendszerint a szomjúságérzésben bekövetkezett változások határozzák meg. Esetenként a vízbevitelt meg kell szorítani, nehogy a vérben a nátrium koncentrációja túlzottan lecsökkenjen. A sóbevitelt (nátrium) általában nem korlátozzuk, kivéve ha folyadék gyűlik össze a szövetekben (ödéma), vagy ha magas vérnyomás lép fel. El kell kerülni az igen magas káliumtartalmú élelmiszerek, pl. sópótlók fogyasztását, és csak mértékkel lehet fogyasztani a magas káliumtartalmú ételeket. A magas káliumszint (hiperkalémia)A azért veszélyes, mert megnöveli a szívritmuszavarok és a szivmegállás kockázatát. Túl magas káliumszint esetében gyógyszerekkel (pl. nátriumpolisztirénszulfáttal) meg lehet kötni a káliumot, az a széklettel kiürül, de sürgős dialízisre így is szükség lehet.
Ha bizonyos körülmények hosszú ideig fennállnak, zavar állhat be a csontképződésben. Ilyen tényezők közé tartozik az alacsony calcitriol (D-vitamin származék) koncentráció, a csökkent kalciumbevitel és -felszívódás, magas parathormon és foszforszint a vérben. A vér magas foszforszintjét a nagy foszfortartalmú
▲ lásd a 670. oldalt
Veseelégtelenség
597
élelmiszerek mint tejtermékek, máj, hüvelyesek, diók, és az üdítőitalok többségének korlátozásával lehet befolyásolni. A foszfort megkötő szerek mint a kalciumkarbonát, kalciumacetát, és alumíniumhidroxid (egyszerű savkötő) szedése szintén hasznos lehet.
A vérszegénységet az okozza, hogy a vese képtelen elegendő mennyiségű eritropoetint (vörösvértest képzést ösztönző hormon) termelni. Létezik ilyen irányú gyógyszer (az epoetin injekció), de a vérszegénység csak lassan javul tőle. Vérátömlesztést csak akkor alkalmaznak, ha a vérszegénység súlyos, és tüneteket okoz. Az orvosok a vérszegénység más okainak is utánanéznek, ez különösen vonatkozik az étrendből esetleg hiányzó egyes tápanyagokra mint a vas, fólsav és B12-vitamin, vagy ellenkezőleg, ha túl sok a szervezetben az alumínium.
A veseelégtelenség okozta vérzékenység vörösvér- testek vagy vérlemezkék átömlesztésével, vagy gyógyszerek mint desmopressin vagy ösztrogének (női nemi hormonok) adásával átmenetileg befolyásolható. Az említett kezelésekre sérülés után vagy sebészeti beavatkozás, illetve foghúzás előtt lehet szükség.
A szívelégtelenség tünetei, melyek a kifejezett vizes nátriumvisszatartás következményei, jelentősen javulnak, ha csökkentjük az étrendben a nátriumot. A víz- hajtók – furosemid, bumetanid és torsemid – még megromlott veseműködés esetén is hatásosak lehetnek. A vérnyomás mérsékelt vagy kifejezett növekedését az általánosan elfogadott vérnyomáscsökkentőkkel kezelik, megelőzendő a szív- és veseműködés további romlását.
Amennyiben a veseelégtelenségben bevezetett kezelések már nem hatásosak többé, hosszú távú művesekezelés vagy veseátültetés jön szóba.
A dialízis (művesekezelés) a salakanyagok és a víztöbblet szervezetből történő eltávolítására használt eljárás.
A dialízisnek két módszere van, a hemodialízis és a peritoneális dialízis. Hemodialízis során a vért a szervezetből eltávolítva egy olyan szerkezeten áramoltatják keresztül, mely a mérgező anyagokat kiszűri, majd a megtisztított vért visszajuttatja. Az eljárással szabályozni lehet a visszakerülő folyadékmennyiséget.
Peritoneális dialízis során szőlőcukor (glükóz) és sók célszerű keverékét tartalmazó folyadékot juttatnak a hasüregbe, ahol az kivonja a mérgező anyagokat a
szövetekből. Ezek után a folyadékot leengedik, és eltávolítják. A glükóz megfelelő adagolásával állítható be az eltávolításra kerülő folyadék mennyisége.
Az orvos dialízis mellett dönt, ha a veseelégtelenség károsodást okoz az agyműködésben (urémiás encepha- lopathia), ha szívburokgyulladást (pericarditis) hoz létre, ha más kezelésekkel nem befolyásolható magas vérsav szinthez (acidózis) vezet, amikor szívelégtelenséget okoz vagy nagyon magas káliumszintet vált ki a vérben (hiperkalémia). A veseelégtelenség okozta agyi működészavar tünetei dialízissel általában néhány nap, ritkán kb. két hét alatt megszüntethetők.
Sokan megelőzési célzattal végeztetnek dialízist heveny veseelégtelenségben, amikor a vizelet mennyisége csekély, és addig folytatják, amíg a vérvizsgálatok a szabályos veseműködés visszatértére nem utalnak. Ha a vizsgálatok veseelégtelenségben arra utalnak, hogy a vesék az anyagcsere-végtermékeket már nem képesek megfelelően eltávolítani, vagy amikor a beteg megszokott napi tevékenységét már nem tudja elvégezni, megkezdődhet a dialízis.
A művesekezelés gyakorisága a még meglévő veseműködés mértékének megfelelően változik, de a legtöbb betegnek heti három alkalommal szükséges. A sikeres művesekezelési program eredménye az elfogadható, normális életvitel, ennek megfelelő étrend, elfogadható vörövértestszám és szabályos vérnyomás, valamint az idegi károsodás fokozódásának elmaradása. A dialízis hosszú távú kezelésként alkalmazható idült veseelégtelenségben, vagy átmeneti megoldás lehet veseátültetés előtt. Heveny veseelégtelenségben csupán néhány napig vagy hétig kell esetleg dializálni, amíg a veseműködés helyre nem áll.
A dialízis bizonyos szerek, illetve mérgek eltávolítására is használható. Az emberek gyakran túlélik a mérgezést, ha azonnali légzési és keringési támogatás mellett a mérget eltávolítják.
A dialízis során különleges étrend és gyógyszerek szükségesek. Az étvágytalanság és a peritoneális dialízis okozta fehérjevesztés miatt az étrend általában fehérjében viszonylag gazdag kell legyen – ez durván napi 1 g fehérje bevitelét jelenti testsúlykilogrammonként a beteg ideális testsúlyával számolva. Hemodialízis alatt a nátrium- és káliumfogyasztást napi 2-2 gramm-
598
A vese és a húgyutak betegségei
ra kell leszorítani. Olykor a magas foszfortartalmú ételek fogyasztását is korlátozni kell. A napi folyadékbevitel megszorítása csak olyan esetekben jön szóba, amikor a vér nátriumszintje tartósan alacsony vagy csökken. A napi sűlymérés fontos, a hemodialízisek közötti kifejezett súlynövekedés túlzott folyadékbevitelre utal. Peritoneális dialízis esetében a káliumra (4 g naponta) és nátriumra (3—4 g naponta) vonatkozó megszorítások kevésbé szigorúak.
A dialízis okozta tápanyag-veszteségek ellensúlyozására multivitamin- és vaspótlás is szükséges. Azok a dializáltak viszont, akik sokszor kapnak vérátömlesztést (transzfúziót) is, túl sok vashoz jutnak, mivel a vér nagy mennyiségben tartalmazza ezt az elemet; így esetükben nincs szükség vaspótlásra. A vörösvértest képzést tesztoszteron vagy eritropoetin hormonok adásával lehet serkenteni. A foszfortöbblet lekötésére a kalcium-karbonát és a kalcium-acetát alkalmas. A vér alacsony kalciumszintje és a súlyos, mellékpajzsmirigy-túlműködésből származó csontbetegség cal- citriollal (a D-vitamin egyik alakja) és kalciumpótlással kezelhető.
Veseelégtelenségben gyakori a magas vérnyomás. Ezen betegek mintegy felében a dialízis során elegendő csupán a megfelelő mennyiségű folyadék eltávolítása a beállításhoz. A többieknek gyógyszerekre is szükségük lehet.
Tartós (krónikus) dialíziskezelés során a rendszeres kezelés életben tartja a beteget, de sokszor izgalmi állapot (stressz) lép fel, mivel a kezelések hetente többször, órákon át tartanak.
A dialízisre szorulók életvitele minden tekintetben romlik. A leggyötrelmesebb a függetlenség elvesztése lehet. Ezek az emberek a kezelést végző csapattól (team-tői) függnek. A hemodialízisben részesülőket, mivel a kezelés megszakíthatatlan, megszokott rend szerint állandóan oda-vissza kell szállítani otthonuk és a dializáló központok között. A dialízisek beosztása, mellyel gyakran másokhoz kell alkalmazkodni, hatással van a beteg munkájára vagy iskolai tanrendjére és befolyásolja a szabadidő eltöltésében. Szabályos munkaviszony létesítése lehetetlenné válhat. A dialízist igénylők a magas költségek, a gyógyszerek, különleges étrendek kifizetéséhez és a szállítások megszervezéséhez a társadalom segítségére szorulhatnak. A dialíziskezelés alatt álló idősebb felnőttek egyre inkább függővé válhatnak felnőtt gyermekeiktől, vagy képtelenek önálló életüket folytatni. Gyakran a dialízishez kell a családon belül kialakult szerepeket és kötelezettségeket igazítani, mely feszültséget, bűntudatot és alkalmatlanságérzést okozhat.
A dialíziskezelésben részesülőknek szembe kell nézniük a külső megjelenésben és a szervezet működésében keletkezett fájdalmas veszteségekkel és változásokkal is. A növésben visszamaradt gyerekek magányosnak és kortársaiktól különbözőnek érezhetik magukat. Azok a fiatal felnőttek és serdülők, akik épp az önazonosság, a függetlenség és a külső megjelenés kérdéseivel küszködnek, úgy találhatják, hogy a dialízis ezeket a kérdéseket tovább bonyolítja.
Mindezen veszteségek eredményeképpen sok diali- zált nyomott hangulatúvá (depresszióssá) és szorongó- vá válik. Mindazonáltal a,legtöbb ember alkalmazkodik a dialízishez. A fenti kérdések sikeres kezelése a dializált betegek – és a kezelést végző team – részéről nemcsak a betegek szociális alkalmazkodását, de hosz- szú távú túlélési esélyeit is befolyásolja. A pszichológiai és szociális problémák rendszerint csökkennek, amint a dialízis programok függetlenségre és a korábbi érdeklődésüknek megfelelő tevékenység folytatására buzdítják a betegeket.
A depresszióban, viselkedési zavarokban a veszteségek elviselése, illetve a helyzethez való alkalmazkodás elősegítése érdekében végzett pszichológiai és szociális tanácsadás gyakran egyaránt hasznos a családoknak és a dializált betegeknek is. A tanácsadást szociális munkások, pszichológusok és elmegyógyászok végzik. Több dialízisközpont nyújt pszichológiai és szociális támogatást.
Hemodialízis
A hemodialízis olyan eljárás, melynek során a vért a szervezetből eltávolítva, a testen kívül átáramoltatják egy dializátornak nevezett szerkezeten. Ilyen esetekben a vért a szervezetbe vissza kell juttatni, melynek érdekében sebészi úton mesterséges összeköttetés készül egy verőér és egy visszér (egy artéria és egy véna) között (arteriovenózus fisztula).
Hemodialízis során a beteg vérét az arteriovenózus (A-V) fisztulához kapcsolt csövön keresztül áramoltatják a dializáló készülékbe. Dialízis közben a dializáló készülékben esetleg kialakuló vérrög-képződés megelőzésére heparint (véralvadásgátló szer) használnak. A dializáló készüléken belül a vért egy mesterséges, lyukacsos hártya (porózus membrán) választja el a normál testfolyadékhoz hasonló kémiai összetételű folyadéktól (dializáló oldattól). A membrán oldat felőli oldalán a nyomás alacsonyabb mint a vér oldalán, lehetővé téve hogy a folyadék, az anyagcsere vég- és melléktermékek, valamint a vér mérgező anyagai a membránon keresztül a dializátumba szűrődjenek. A vérsejtek és a nagyméretű fehérjék viszont nem fémek át a
Veseelégtelenség
599
membrán pici nyílásain. A dializált (megtisztított) vér visszatér a szervezetbe.
A dializáló készülékek különböző méretűek és haté- konyságúak. Az újabbak igen hatékonyak, az eszközben a vér gyorsabb áramlása lehetővé teszi, hogy a dialízis időtartamát heti háromszori 3-5 óráról heti háromszori 2-3 órára rövidítsék. Idült veseelégtelenségben az egészség megőrzéséhez általában hetente háromszor szükséges hemodialízis.
Peritoneális dialízis
Peritoneális dialízisben a hashártya (peritoneum) – a hasüreget bélelő és a hasi szerveket borító hártya – szerepel áteresztő szűrőként. Ennek a membránnak nagy a felülete és érhálózatban gazdag. Ha a körülmények megfelelőek, a hashártyán keresztül könnyen lehet anyagokat a vérből a hasüregbe szűrni. A hasfalon keresztül vezetett katéteren át folyadékot töltenek a has peritoneális üregébe. A folyadékot elegendő ideig kell a hasüregben hagyni ahhoz, hogy a salakanyagok a véráramból lassan átszivárogjanak. Ezek után a folyadékot leeresztik, elöntik, és frissre cserélik.
Rendszerint puha szilikongumiból vagy lyukacsos poliuretánból készült katétert használnak, mivel ez lehetővé teszi, hogy a folyadék egyenletesen áramoljon és a bevezetése nagy valószínűséggel ne okozzon bajt. A katéter behelyezése történhet időlegesen a betegágynál, és véglegesen a műtőben. Az állandó katéterek egyik fajtája végső formájában szoros egységet képez a bőrrel; használaton kívül lezárható.
A peritoneális dialízis különböző eljárásokkal valósítható meg. A legegyszerűbb módszer a kézi vezérléssel történő szakaszos peritoneális dialízis (manuális intermittáló peritoneális dialízis), ahol a folyadékot tartalmazó tasakokat testhőmérsékletre melegítik, a folyadékot 10 perc alatt betöltik a hasüregbe ahol 60-90 percig marad, majd 10-20 perc alatt lebocsát- ják. A teljes kezelés 12 órát vesz igénybe. Ez a módszer elsősorban a heveny veseelégtelenség kezelésére használatos.
Az önműködő időzített megszakítású peritoneális dialízist (automatikus ciklikusan intermittáló peritoneális dialízis) a betegek otthon alkalmazhatják, nincs szükség állandó nővéri segédletre. Egy időzített szerkezet automatikusan bejuttatja majd leereszti a hasüregből a folyadékot. A betegek rendszerint éjszakai alvás közben használják a készüléket, 6-7 alkalommal hetente.
Járóbetegek folyamatos peritoneális dialízise során a folyadékot rendkívül hosszú időszakokon át tartják a hasüregben. A folyadék lebocsátására és
A hemodialízis lehetséges szövődményei
| Szövődmény | Kiváltó ok |
| Láz | Baktériumok vagy lázkeltő anyagok (pyrogenek) vannak a véráramban
Túlhevített dializátum |
| Az életet veszélyeztető túlérzékenységi válasz (allergiás reakció, anafilaxia) | Allergiás reakció a készülékben található valamely anyagra |
| Alacsony vérnyomás | Túl sok folyadék eltávolítása |
| Szívritmuszavar | A kálium és egyéb anyagok kóros vérszintje |
| Levegő-buborék a vérben (Légembólia) | A készülékben levegő kerül a vérbe |
| Vérzés a bélben, agyban, szemben vagy a
. hasüregben |
A gépbeli véralvadás megelőzésére adott heparin |
visszatöltésére többnyire naponta négyszer vagy ötször kerül sor. A folyadékadagokat összehajtható polivinil-klorid tasakokba csomagolják, melyek üresen összehajthatok és az öltözék alá rejthetők, majd anélkül, hogy elválasztanák a katétertől, újból felhasználhatók. Általában három ilyen folyadékcsere történik naponta, 4 órás vagy annál hosszabb időszakonként. Minden csere 30-45 percet vesz igénybe; hosszabbra (8-12 óra) alvás közben, éjszaka kerül sor.
Egy másik módszer a folyamatos időzítő-rásegíté- ses (asszisztált) peritoneális dialízis, ahol egy automata készülék végrehajtja az éjszakai gyors cseréket alvás közben, míg a ritkább dialízisek nappal történnek
600
A vese és a húgyutak betegségei
A hemodialízis és a peritoneális dialízis összehasonlítása
Ha a vesék károsodnak, a salakanyagok és a felesleges víz hemodialízissel és peritoneális dialízissel távolítható el a vérből. Hemodialízis során a vért a szervezetből eltávolítva, a diali- záló készüléknek nevezett szerkezeten áramoltatják keresztül, mely megszűri. Peritoneális dialíziskezelésben a peritoneum (hashártya) a szűrő.
Hemodialízishez egy artéria és véna közötti, sebészi úton létesített kapcsolat (arteriovenózus fisztula) segíti elő a vér eltávolítását és visszajuttatását. A vér a fistulához illesztett csövön keresztül áramlik a dializáló készülékbe. A dializáló készülék belsejében egy mesterséges membrán választja el a vért egy olyan folyadéktól (dializáló
oldat), amely összetételében hasonlít a normál testnedvekhez. A vérben lévő folyadék, anyagcsere-végtermékek és mérgező anyagok a membránon keresztül a dializátumba szűrődnek. A megtisztított vér visszakerül a szervezetbe.
Peritoneális dialízis úgy történik, hogy egy – a hasfalon ejtett kis metszésen átvezetett – katétert juttatnak a hashártyák közötti (peritoneális) résbe. A dializátum súlyánál fogva vagy áramoltatással jut keresztül a katéteren, és elég sokáig marad a hasüregben ahhoz, hogy lehetővé tegye a salakanyagok számára az átszűrődést a peri- toneumon keresztül a vérből a dializátumba. Mindezek után a dializátumot leeresztik, kiöntik, és kicserélik.
Hemodialízis

A megtisztított vért a dializátorból az arteriovenózus fisztulába pumpálják
Nefritisz
601
az időzítő segítsége nélkül. Ez az eljárás a legkisebbre csökkenti a napközben szükséges kezelések számát, de az ormótlan készülék miatt akadályozza az éjszakai mozgásképességet.
Annak ellenére, hogy rengeteg ember áll éveken keresztül peritoneális dialíziskezelés alatt minden gond nélkül, szövődmények azért adódhatnak. Vérzés keletkezhet a hasüregen belül, vagy ott, ahol a katéter elhagyja a testet, vagy a katéter behelyezésekor valamelyik belső szerv átlyukadhat. A folyadék a katéter körül csoroghat, vagy beszivároghat a hasfalba. A folyadék útját vérrög vagy más törmelék elzárhatja.
Mindamellett, a peritoneális dialízis okozta legkellemetlenebb probléma a fertőzés. Megtámadhatja a hashártyát, a katéternél a bőrt vagy a környező felületet, tályogot okozva. Rendszerint a dialízis folyamatának valamely szakaszában végzett csírátlanítási (sterilitási) eljárásba csúszott hiba vezet fertőzéshez. A fertőzés általában antibiotikumokkal megszüntethető; ha
nem, akkor a katétert addig el kell távolítani, amíg a fertőzés megszűnik.
Egyéb problémák magával a dialízissel kapcsolatban merülhetnek fel. Gyakori az alacsony vér albumin- szint (hipoalbuminémia). A ritka szövődmények közé tartozik a részleges vékonybél-elzáródáshoz vezető hashártya-hegesedés (peritoneális szklerózis), a csökkent pajzsmirigyhormon-szint (hipotireózis), és a görcsrohamok. A magas vércukor- (glükóz) szint (hiperglikémia) szintén ritkán fordul elő, kivéve ha a beteg cukorbajban szenved (diabéteszes). Hasi és lágyéksérv a betegek 10%-ában alakul ki.
A peritoneálisan dializáltak hajlamosak lehetnek székrekedésre, amely megnehezíti a katéteres eljárást. Ennek megfelelően hashajtókra vagy székletlazítókra lehet szükségük.
Általában nem végeznek peritoneális dialízist azon betegek esetében, akikben hasfali fertőzés vagy a mellkas és a hasüreg között kóros összeköttetés diagnosztizálható, akikhe frissen ültetek be műeret valamely hasi érterületre, vagy épp hasi sebtől szenvednek.

A nefritisz a vesék gyulladása.
A vesék gyulladását rendszerint fertőzés okozza, például vesemedence-gyulladásban (pielonefritisz- ben),A vagy téves, a veséket károsító immunválasz váltja ki. Kóros immunválasz két módon jöhet létre: (1) Egy antitest a vesét, vagy a vesesejtekhez kapcsolódott antigént (az immunreakciót kiváltó anyag) megtámadja, vagy (2) a szervezet valamely más részében egyesült antigén és antitest kapcsolódik a vese sejtjeihez. A nefritisz jelei, beleértve a vizeletben megjelenő vért és fehérjét, valamint a romló veseműködést, az immunreakció fajtájától, elhelyezkedésétől és erősségétől függnek. A veséket károsító sok különböző tényező hasonló jellegű elváltozásokat, tüneteket és kimenetelt képes okozni.
A gyulladás általában nem terjed ki az egész vesére. A létrejött kórkép attól függ, hogy a gyulladás elsődlegesen a glomerulusokat (a vese szűrőrendszerének első részét képező érgomolyag), a tubulusokat és az őket körülvevő szöveteket (tubulointersticiális szövet),
vagy érgyulladást (vaszkulitiszt) okozva a vese ereit érintette-e.
Azokat a vese-rendellenességeket, ahol a gyulladás főleg a glomerulusokat érinti, glomerulopátiáknak nevezzük. Bár az okok különbözőek, a glomerulopátiák mégis hasonlóak, mivel a glomerulusok válasza a különböző károsító behatásokkal szemben is hasonló.
A glomerulopátiák négy fő típusát különböztetjük meg. A heveny (akut) glomerulonefritisz hirtelen kezdődik, és rendszerint gyorsan gyógyul. A gyorsan előrehaladó (rapidan progresszív) glomerulonefritisz hirtelen kezdődik, és gyorsan rosszabbodik. Nefrózis- tünetegyüttesben (-szindrómában) nagy mennyiségű
▲ lásd a 624. oldalt
602
A vese és a húgyutak betegségei
Vesegyulladások
Érintett terület Következményes betegség
Erek • Vaszkulitisz
Glomerul.usok • Akut glomerulonefritisz
- Rapidan progresszív glomerulonefritisz
- Nefrózis szindróma
- Krónikus glomerulonefritisz
Tubulointersti- • Akut tubulointersticiális
ciális szövet nefritisz
• Krónikus tubulointersticiális nefritisz
fehérje távozik a vizelettel. Az idült (krónikus) glomerulonefritisz fokozatosan kezdődik, és nagyon lassan, sokszor évek alatt rosszabbodik.
Amikor a glomerulus károsodik, a véráramból normális körülmények között ki nem szűrődő anyagok – mint fehérjék, vér, fehérvérsejtek és törmelék – képesek átjutni rajta, és megjelenni a vizeletben. Apró vér- alvadékok (mikrotrombusok) alakulhatnak ki a glome- rulust alkotó hajszálerekben (kapillárisokban); ezek és egyéb változások nagymértékben csökkenthetik a termelődött vizelet mennyiségét. Hozzá kell tenni, hogy a vesék a vizelet besűrítő (koncentráló), a savkiválasztó A és a sókiválasztás■ egyensúlyát fenntartó képességüket elveszíthetik. Eleinte a glomerulus még képes növekedéssel részlegesen kiegyenlíteni (kompenzálni), de fokozódó károsodása a vizelettermelődés csökkenéséhez és a vérben mérgező anyagcsere-végtermékek felszaporodásához vezet.
Az összes glomerulopátia esetében a pontos kórisme (diagnózis) felállításához vese-biopszia (szövet
A lásd a 676. oldalt
■ lásd a 655. oldalon lévő táblázatot
★ lásd a 741. oldalon lévő táblázatot
mintavétel) szükséges. Egy kis vesedarabkát távolítanak el, általában a bőrön keresztül a vesébe vezetett tű segítségével. A vesében zajló immunfolyamatok típusának és helyének láthatóvá tételét szolgáló festés előtt és után kerül sor a minta mikroszkópos vizsgálatára.
A diagnózist segíti a vizeletvizsgálat, és egyszerű vérvizsgálatok utalnak a veseműködés károsodásának mértékére. A betegség előrehaladásának (progressziójának) nyomon követéséhez a vérminták antitestszintjének vizsgálata nyújthat segítséget. Ha az antitestszint emelkedik, az állapot romlik, ha pedig csökken, az állapotjavul.
A glomerulopátia lefolyása és kórjóslata (prognózisa) rendkívül változatos és a háttérben meghúzódó kiváltó októl függ. Bár sok vesebetegségért felelős immunfolyamat ma már ismert, a legtöbb esetben kezelésre vagy nincs mód, vagy az nem kifejezetten az immun-rendellenességnek megfelelő (arra nem specifikus). Az orvosok az immunreakciók megváltoztatásával próbálkoznak; a plazmaferezis segítségével – mely megtisztítja a vért az ártalmas anyagoktól* * – eltávolítják az antigént, az antitestet vagy a kettő kapcsolódásából keletkezett együttest (komplexet), vagy megpróbálják az immunreakciót csökkenteni gyulladásgátló és immungátló (immunszupressziv) szerekkel, mint például a mellékvesekéreg-hormo- nok (kortikoszteroidok), az azathioprin, és a ciklofoszfamid. Egyes esetekben a véralvadást megelőző szerek segítséget jelentenek. Ha lehetőség van rá, megfelelő módon kell az alapbetegséget is kezelni – például a fertőzést antibiotikummal.
A heveny nefritisz szindróma (akut glomerulonefritisz; fertőzés utáni – posztinfekciós glomerulonefritisz) a glomerulusok gyulladása, amelv a vizeletben a tubulu- sok hengerformáját öntvényszerűen felvevő, összetapadt vörösvértestekkel (cilinderekkel) együtt hirtelen megjelenő vért és változó mennyiségű fehér) evizelést okoz.
Streptococcus okozta fertőzések, mint például a „streptococcus-torok” (tüszős mandulagyulladás) után akut glomerulonefritisz alakulhat ki. Az ilyen esetekben a rendellenességet poststreptococcális glomerulo- nefritisznek hívjuk. A glomerulusokat az elhalt strep- tococcusokból származó, az őket semlegesítő antitestekkel összekapcsolódott antigének felhalmozódása
Nefritisz
603
károsítja. Ezek az összekapcsolódott egységek (immunkomplexek) bevonják a glomerulusok hártyáit (membránjait), megakadályozva, hogy szűrőként működjenek. Mivel a nefritisz 1-6 héttel (átlagosan 2 héttel) a fertőzés után kezdődik, és a streptococcusok addigra már elpusztultak, az antibiotikumok hatástalanok. A poststreptococcális glomerulonefritisz 3 évnél idősebb gyermekekben és fiatal felnőttekben a leggyakoribb. Az esetek mintegy 5%-a érinti az 50 év felettieket.
Akut glomerulonefritiszhez más fertőzésekre – mint például egy beültetett eszköz (protézis) fertőződése, bakteriális szívbelhártya-gyulladás (endokardi- tisz), tüdőgyulladás, hasi szervek tályogjai, bárányhimlő, fertőző májgyulladás, szifilisz és malária – adott reakció is vezethet. Az utóbbi három fertőzés inkább okozhat nefrózis szindrómát, mint akut glomeru- lonefritiszt.
Ebben a szindrómában szenvedő betegek mintegy fele tünetmentes. Ha mégis vannak tünetek, elsőként a szövetduzzanattal (ödéma – vizenyő) járó folyadékvisszatartás (folyadék-retenció), csökkent vizeletmennyiség és vért tartalmazó sötét vizelet jelenik meg. Az ödéma kezdetben arc- és szemhéjpuffadás formájában jelentkezhet, viszont később inkább a lábakat érinti; ez súlyos is lehet. A magas vérnyomás és az agyduzzadás fejfájáshoz, látászavarokhoz és komolyabb agyműködési eltérésekhez vezethet. A vizelet laboratóriumi vizsgálata változó mennyiségű fehérjét mutat, és a karbamid és kreatinin – két anyagcsere-végtermék – szint gyakran megemelkedik a vérben.
Azon betegek esetében ahol egy torokfájás, impeti- go vagy – a legmeggyőzőbben – tenyésztéssel igazolt streptococcális fertőzés után ilyen tünetek jelentkeznek és a laboratóriumi eredmények veseműködési zavarra utalnak, az orvosok számolnak a poststreptococcális glomerulonefritisz lehetőségével. A streptococcusok elleni antitestek vérszintje a normálisnál magasabb lehet. A nefrózis szindróma ezen betegek mintegy 30%- ában alakul ki. Ritkán a poststreptococcális glomerulonefritisz kialakulásakor a vizelettermelődés azonnal teljesen leáll, a vértérfogat hirtelen megnő, és a vér káliumszintje emelkedik. Gyorsan megkezdett művese- kezelés nélkül beállhat a halál.
Amennyiben nem streptococcus okozta fertőzést követően lép fel akut glomerulonefritisz, rendszerint könnyebb diagnosztizálni, mivel tünetei gyakran még a fertőzés fennállása alatt megjelennek.
A legtöbb akut glomerulonefritiszes beteg teljesen meggyógyul, ha viszont a laboratóriumi vizsgálatok nagy mennyiségű fehérjét mutatnak ki a vizeletből, vagy a veseműködés gyors romlását jelzik, valószínű a veseelégtelenség és a tartós vesekárosodás. A gyermekek 1, és a felnőttek 10%-ában az akut glomerulonefritisz rapidan progresszív (gyorsan előrehaladó) formába megy át. A gyermekek 85-95%-a visszanyeri normális vesefunkcióját, de életük későbbi szakaszában megnőhet a magasvémyomás-betegség kialakulásának kockázata. A felnőttek mintegy 40%-a nem gyógyul meg teljesen; veseműködésükben maradnak kóros eltérések.
Megfelelő kezelés a legtöbb esetben nincs. Az immunrendszert elnyomó gyógyszerek (immunszupresz- szív szerek) és a kortikoszteroidok nem hatásosak, sőt az utóbbiak még ronthatják is az állapotot. Ha az akut glomerulonefritisz felfedezésekor még mindig fennáll a bakteriális fertőzés, antibiotikus kezelést kezdenek. Ha a betegség egy fertőzött protézis, például műbillentyű következtében alakult ki, a kórjóslat mindaddig jó marad, amíg a fertőzés megszüntethető. A kezelés legtöbbször a protézis antibiotikus kezelés mellett végzett eltávolításából és cseréjéből áll.
Amíg a veseműködés helyreáll, fehérje- és sószegény diétára lehet szükség. Vízhajtókkal elősegíthető, hogy a vese a só- és víztöbbletet kiválassza. A magas vérnyomást esetleg gyógyszerekkel kell kezelni. Súlyos veseelégtelenségben művesekezelésre lehet szükség.
Rapidan progresszív
nefritisz szindróma
A rapidan progresszív (gyorsan előrehaladó) nefritisz szindróma (rapidan progresszív glomerulonefritisz) ritka rendellenesség, melyben a legtöbb glomerulus részlegesen károsodott, s ez a vizeletben megjelenő fehérje, vér és öntvényszerüen összetapadt vörösvértes- tek (cilinderek) ürítésével járó súlyos veseelégtelenséghez vezet.
A rapidan progresszív glomerulonefritisz olyan rendellenesség részét képezi, amely az esetek mintegy 40%-ában a vesékkel együtt más szerveket is érint. Úgy tűnik, hogy a 60%-ban elsődlegesen a vesékben megnyilvánuló esetek körülbelül egyharmadát a glo- merulusokat megtámadó antitestek okozzák, felerészben a kiváltó ok ismeretlen, míg a maradékot a vesék
604
A vese és a húgyutak betegségei
ben lerakódó, a szervezetben másutt kialakult antigének és antitestek összekapcsolódása váltja ki (immun- komplex-betegség).
Az ok, ami arra készteti a szervezetet, hogy saját glomerulusai ellen képezzen antitesteket, nem ismert. A pusztító antitestek képződése vírusfertőzésekkel vagy autoimmun rendellenességekkel (pl. szisztémás lupusz eritematózus) lehet összefüggésben. Egyes esetekben a glomerulusok ellen termelődött antitestek a tüdők léghólyagocskáival is kapcsolatba lépnek, ami a tüdőket és veséket egyaránt károsító Goodpasture- szindrómához vezet. A Különböző vegyületek (például etilénglikol, szén-tetraklorid, kloroform és toluol) károsíthatják a glomerulusokat, de ez nem vezet immunreakcióhoz vagy antitestképződéshez.
Gyengeség, fáradékonyság és láz a legszembeszö- kőbb korai tünet. Hányinger, étvágytalanság, hányás, ízületi és hasi fájdalom szintén gyakori. A betegek 50%-a a vesebetegség kialakulásának kezdetét megelőző hónapban megfázásszerű betegségen esett át. Ezek a betegek a folyadék-visszatartás miatt puffadtak (ödémásak – vizenyősek), és rendszerint alig van vizeletük. A magas vérnyomás nem gyakori, de ha van is, ritkán súlyos. Ha a tüdők érintettek (Goodpasture-szin- dróma), a beteg vért köp, és nehézlégzése van.
Vér gyakran látható a vizeletben, és mikroszkóppal mindig találhatók csoportokban elhelyezkedő vörösvértestek. A vérvizsgálatok vérszegénységet (néha súlyosat) és rendszerint kórosan magas fehérvérsejtszámot mutatnak. A vesefunkciós vérvizsgálatok mérgező anyagcsere-salakanyagok megjelenését jelzik.
Ultrahanggal vagy röntgenvizsgálattal a vesék kezdetben megnagyobbodottnak tűnhetnek, de fokozatosan zsugorodnak. Gyakran a diagnózis megerősítésére és más, kezelhető betegség kizárására, tűvel vett vese- szövet-mintát küldenek a laboratóriumba mikroszkópos vizsgálatra (biopszia).
A kórjóslat (prognózis) a tünetek igen változó súlyosságától függ. Mivel a korai tünetek enyhék, sokan nincsenek tudatában annak, hogy betegek, és
nem fordulnak orvoshoz, amíg a vesebetegség súlyossá nem válik. A veseelégtelenségben szenvedők művesekezelés (dialízis) nélkül néhány héten belül meghalnak.
A prognózis a kiváltó októl és a beteg korától is függ. Amikor az ok autoimmun betegség, ahol a szervezet a saját sejtjei ellen termel antitesteket, a kezelés rendszerint javít a helyzeten. Amikor az ok ismeretlen vagy a beteg idősebb, a prognózis rosszabb. A legtöbb kezeletlen esetben 2 éven belül veseelégtelenség alakul ki.
Amennyiben rapidan progresszív glomerulonefritisz gyanúja merül fel, azonnali vesebiopsziát végeznek, hogy fel tudják állítani a diagnózist, és a prognózist felmérve meg tudják tervezni a kezelést. Szerephez jutnak a fertőzésekre vonatkozó, valamint a vérben antitesteket kimutató vizsgálatok is.
Amikor a biopszia a glomerulusok súlyos állapotára utal, a legjobb hatásfok elérése érdekében azonnal megkezdik a gyógyszeres kezelést. Kortikoszteroido- kat körülbelül egy hétig nagy adagban általában vissz- éren keresztül (intravénásán) adnak, majd szájon át. Ciklofoszfamid vagy azatioprin (az immunrendszert elnyomó gyógyszerek) adása is felmerülhet. Mindezeken kívül plazmaferezist is alkalmazhat az orvos; ez egy olyan eljárás, amelynek során a beteg vérét leeresztve átáramoltatják egy készüléken, mely eltávolítja az antitesteket, majd a vért visszajuttatják.
Ha a betegség sokkal előrehaladottabb állapotba kerül, a dialízis lehet az egyetlen használható kezelés. Az esetleges másik lehetőség a veseátültetés, bár az alapbetegség megtámadhatja a beültetett vesét is.
A nefrózis szindróma több olyan vesekárosító megbetegedés tüneteinek összességét foglalja magában, melyek súlyos, hosszan tartó fehérjevizeléssel járó fehérjevesztéshez, a vérfehérjék (főleg az albumin) szintjének csökkenéséhez, a szervezetben só- és víztöbblet visszatartásához és a vérzsírok (lipidek) szintjének emelkedéséhez vezetnek.
Nefrózis szindróma bármely életkorban kialakulhat. Gyermekekben 18 hónapos és 4 éves kor között a leggyakoribb, és több fiú betegszik meg mint lány. Idősebbekben a nemek sokkal inkább egyformán érintettek.
A lásd a 189. oldalt
Nefritisz
605
A nefrózis szindrómát a glomerulopátiák bármelyike okozhatja, vagy betegségek egész sora állhat a háttérben. Számos, a vesékre mérgező hatású (toxikus) gyógyszer is vezethet nefrózis szindrómához, éppúgy mint a heroin intravénás használata. A szindróma ösz- szefüggésben lehet bizonyos egyéni érzékenységgel. Egyes fajtái örökletesek.
A humán immunhiányos megbetegedés vírusával (HIV-vel) kapcsolatos nefrózis szindróma leginkább a fertőzött fekete bőrűeket érinti. A szindróma 3 vagy 4 hónapon belül teljes veseelégtelenségbe torkollik.
A korai tünetek közé tartozik az étvágytalanság, az általános betegségérzet, szemhéjpuffadás, hasi fájdalom, izomsorvadás, a só- és víztöbblet visszatartásából származó szövetduzzanat és a zavaros vizelet. A has megnőhet a benne felhalmozódott nagy mennyiségű folyadéktól; ugyanez a tüdők körüli térben (pleurális folyadékgyülem) nehézlégzéshez vezethet. Egyéb tünetek lehetnek a térd és – férfiakban – a herezacskó megdagadása. A visszatartott folyadék leggyakrabban vándorló szövetvizenyőt okoz; reggelre a szemhéjakban halmozódik fel, járkálás után a bokákban. Az izomsorvadást a duzzanat elrejtheti.
Felállásra jelentkező vérnyomásesés, és az esetlegesen sokkhoz vezető általánosan alacsony vérnyomás gyermekekben fordulhat elő. A felnőttek vérnyomása lehet alacsony, normális és magas. A vizelet mennyisége csökkenhet, és az alacsony vértérfogat, valamint a vesék romló vérellátása miatt veseelégtelenség alakulhat ki. Esetenként a csökkent vizeletürítéssel együtt jelentkező veseelégtelenség hirtelen lép fel. Amikor a beteg először kerül orvoshoz, a vizelet fehérjetartalma rendszerint magas.
A tápanyagok (például glükóz) vizelettel történő kiürülése táplálkozási elégtelenséghez vezethet. A növekedés megállhat. A kalcium távozhat a csontokból. A haj és a körmök töredezetté válhatnak, és a haj egy része kihullhat. Ismeretlen okokból a körömágyakban vízszintes fehér vonalak képződhetnek.
Hashártyagyulladás (peritonitisz) alakulhat ki. Az opportunista fertőzések – olyan fertőzések, melyeket különben ártalmatlan baktériumok okoznak – gyakoriak. A jelenlegi elképzelések szerint a fertőzés azért gyakori, mivel a különben ellene küzdő antitestek a vizelettel eltávoznak, vagy nem termelődnek megfelelő mennyiségben. A véralvadás kórossá válik, jelentősen fokozva az ereken belüli rögképződés (trombózis) kockázatát, különösen a fő vesevisszerekben. Másrészről
Mi okozhat nefrózis szindrómát?
Betegségek
- Amiloidózis
- Rák
- Cukorbetegség
- Glomerulopátiák
- Fertőzés a humán immunhiányos megbetegedés vírusával (HIV-vel)
- Fehérvérűségek (Leukémiák)
- Nyirokdaganatok (Limfómák)
- Monoklonális gammopátia
- Myeloma multiplex
- Szisztémás lupusz eritematózus
Gyógyszerek
- Aszpirin-szerű fájdalomcsillapítók
- Arany
- Intravénás heroin
- Penicillamin
Túlérzékenységek (Allergiák)
- Rovarcsípés
- Mérges szömörce
- Mérges tölgy
- Napsütés
viszont a véralvadás le is állhat, ami rendszerint kiterjedt vérzéshez vezet. A szívet és az agyat érintő szövődményekhez vezető magas vérnyomás leginkább cukorbetegekben és azokban fordul elő, akik kötőszöveti megbetegedésben szenvednek. ▲
A nefrózis szindróma diagnózisa a tüneteken és a laboratóriumi eredményeken alapul. A vizelet laboratóriumi vizsgálata magas fehérjeszintet mutat felhalmozódott sejthengerekkel (cilinderekkel). A vér albumin- szintje (koncentrációja) alacsony, mivel ez az életfontosságú fehérje a vizelettel eltávozik, és kialakulása (szintézise) károsodik. A vizelet nátriumszintje alacsony, káliumszintje magas.
▲ lásd a 226. oldalt
606
A vese és a húgyutak betegségei
A vérzsír (lipid) koncentráció magas, néha eléri, sőt meghaladja a normális érték tízszeresét. A vizelet- lipidszintek szintén magasak. Előfordulhat vérszegénység. A véralvadási tényezők (faktorok) szintje emelkedett vagy csökkent lehet.
Az orvos a gyógyszerekre is gondolva kutatja a nefrózis szindróma lehetséges okait. A vér- és vizeletvizsgálat kiderítheti a háttérben húzódó rendellenességet. Ha a beteg lefogyott és idősebb, rák irányában kell gondolkozni. A vesebiopszia különösen hasznos a betegségre jellemző szövetkárosodások meghatározásában.
A prognózis a nefrózis szindrómát kiváltó októl, a beteg korától, és a biopsziás mintában mikroszkópos vizsgálattal meghatározott vesekárosodás típusától függően változik. Ha a nefrózis szindrómát egy kezelhető betegség, mint fertőzés vagy rák okozta, illetve gyógyszerek váltották ki, a tünetek teljes egészükben eltűnhetnek. Ez a helyzet alakul ki a gyermekkori esetek mintegy felében, viszont kevésbé gyakori felnőttkorban. A prognózis általában jó, ha az alapbetegség jól válaszol a kortikoszteroidokra. Ha a szindrómát HIV-fertőzés okozta, a körfolyamat rendszerint könyörtelenül előrehalad (progrediál). A nefrózis szindrómával született gyermekek ritkán élik túl az első születésnapjukat, bár néhányan dialízis vagy veseátültetés segítségével tovább élnek.
A nefrózis szindróma prognózisa akkor a legjobb, ha egy enyhe lefolyású glomerulonefritisz, a minimális glomeruláris lézió váltja ki. A gyermekek 90%-a és közel ugyanannyi felnőtt jól reagál a kezelésre. A betegség ritkán jut el a veseelégtelenségig, de hajlamos a kiújulásra, viszont egyéves szünet után ez már valószínűtlen.
A membranózus glomerulonefritisz a nefrózis szindrómát okozó glomerulonefritiszek sokkal súlyosabb formája. Főleg felnőttekben fordul elő, és a 15 évesnél idősebbek 50%-ában lassan veseelégtelenségbe megy át. A maradék 50% betegségmentes, vagy megfelelő veseműködés mellett állandóan fehérjét ürít
(perzisztens proteinúria). A membranózus glomeru- lonefritiszben szenvedő gyermekek többségében a diagnózis felállítását követő 5 éven belül a fehérje teljesen és magától eltűnik a vizeletből.
Két másik típus, a familiáris nefrózis szindróma és a membranoproliferatív glomerulonefritisz, gyengén reagál a kezelésre, és a prognózis kevésbé bíztató. A familiáris típusban szenvedő betegek több mint felében 10 éven belül veseelégtelenség alakul ki. Húsz százalékukban a prognózis még rosszabb, 2 éven belül súlyos vesebetegség fejlődik ki. A betegség felnőttekben gyorsabban progrediál, mint gyermekekben. Hasonlóképp a membranoproliferatív esetekben is 10 éven belül kialakul a veseelégtelenség; kevesebb mint 5%-ukban tűnik el a betegség. Egy másik típus, a mezangiális proliferatív glomerulonefritisz jóformán sohasem reagál a kortikoszteroidokra.
Szisztémás lupusz eritematózus (SLE), amiloidózis vagy cukorbetegség (diabétesz) következményeként létrejött nefrózis szindrómában a kezelés inkább tüneti, mint oki. Annak ellenére, hogy az SLE újabb kezelési eljárásai csökkentik a tüneteket, és meggátolják a kóros vizsgálati eredmények további romlását vagy javítják azokat, a legtöbb betegben progresszív veseelégtelenség alakul ki. Diabéteszes nefrózis szindrómában 3-5 év kell a súlyos vesebetegség kialakulásához.
Ha a nefrózis szindróma olyan kórállapotokból származik, mint például egy fertőzés, allergia vagy intravénás heroinhasználat, a prognózis változó; attól függ, hogy milyen korai és hatásos az alapbetegség kezelése.
A kezelés az alapbetegséget célozza meg. Egy nefrózis szindrómához vezető fertőzés kezelése meggyógyíthatja a szindrómát. Ha a szindrómát olyan kezelhető kórkép okozta, mint a Hodgkin-kór vagy másfajta rákos megbetegedés, ennek gyógyításával meg- szüntethetők a vesetünetek. Ha egy nefrózis szindró- más heroinélvező a betegség korai szakaszában abbahagyja a heroint, a tünetek eltűnhetnek. Ha valaki érzékeny a napsütésre, a mérges tölgyre, a mérges szömör- cére vagy a rovarcsípésekre, kerülnie kell ezeket. Allergén injekciókkal^ végzett deszenzibilizálás (hoz- zászoktatás) megszüntethetik a mérges tölgyhöz, mér
▲ lásd a 824. oldalt
Nefritisz
607
ges szömörcéhez vagy rovarcsípésekhez kapcsolódó nefrózis szindrómát. Amennyiben gyógyszerek felelősek a nefrózis szindrómáért, azok elhagyása véget vethet a veseproblémáknak.
Ha kiváltó ok nem található, a beteg kortikoszteroi- dokat és immunszupresszív szereket (pl. ciklofoszfa- mid) kap, bár gyermekek esetében az ilyen szerek adása gondokat okozhat, mivel esetleg megzavarják a növekedést és a szexuális fejlődést.
Az általános kezeléshez tartozik a normál mennyiségű fehérjét és káliumot tartalmazó étrend, amely viszont telített zsírokban és nátriumban szegény. Túl sok fehérje fogyasztása emeli a vizelet fehérjeszintjét. Az angiotenzin-konvertáló enzimgátlók, mint az enalapril, kaptopril, lizinopril, rendszerint csökkentik a vizelettel történő fehérjekiválasztást és a vérzsírok koncentrációját, közepes vagy súlyos veseműködési zavar esetén pedig emelhetik a vér káliumkoncentrációját.
Ha folyadék gyűlik össze a hasüregben, gyakori kis étkezésekkel segíthető elő a tünetek mérséklése. A magas vérnyomást általában vízhajtókkal kezelik. A vízhajtók a folyadék-visszatartást és a vizenyőt is képesek csökkenteni, de fokozhatják a vérrögök kialakulásának kockázatát. Ha a rögképződés bekövetkezik, alvadás- gátlókkal kezelhető. A fertőzések életveszélyt jelenthetnek, és azonnal kezelendők.
Az idült (krónikus) nefritisz szindróma (krónikus glomerulonefritisz, lassan progrediáló glomeruláris megbetegedés) különféle betegségekben előforduló rendellenesség, amelyben a glomerulusok károsodnak, és a veseműködés évek alatt tönkremegy.
A kiváltó ok ismeretlen. A krónikus glomerulonefri- tiszesek 50%-ában nyilvánvaló, hogy a háttérben glo- merulopátia húzódik meg, bár ezen betegek kórelőzményében tünetek nem szerepelnek.
Mivel a szindróma évekig nem okoz tüneteket, a legtöbb ember esetében felderítetlen marad. Fokozatosan alakul ki, így nem lehet pontosan megmondani, hogy mikor kezdődött. Kiderülhet egy magát jól érző, jó veseműködésű beteg szokványos (rutin) orvosi ellenőrzése kapcsán is, akinek a vizeletében megtalált fehérjét és a valószínűleg fellelhető vérsejteket kivéve
nincsenek betegségre utaló jelei. Más esetekben a betegnek hányingert, hányást, nehézlégzést, viszketést vagy kimerültséget okozó veseelégtelensége lehet. Folyadék-visszatartás (ödéma) lehetséges. Gyakori a magas vérnyomás.
Mivel sok vesebetegségnek megegyeznek a tünetei, a betegség korai szakaszában a megkülönböztetés legmegbízhatóbb eszköze a vesebiopszia. Előrehaladott állapotokban, amikor a vesék összezsugorodtak és he- gesek, ritkán végeznek vesebiopsziát, mivel kicsi lenne az esélye, hogy a kiváltó okra mutató információhoz jussanak.
A sokféle kipróbált kezelés egyikével sem lehetett a betegség progresszióját megelőzni. A magas vérnyomás gyógyszeres kezelése és a nátriumbevitel megszorítása hasznosnak tűnik. A vesekárosodás mértékét az elfogyasztott fehérje mennyiségének csökkentése némileg mérsékli. A veseelégtelenséget dialízissel vagy veseátültetéssel kell kezelni.
Tubulointersticiális nefritisz
A tubulointersticiális nefritisz lehet akut vagy krónikus. Különböző betegségek, gyógyszerek vagy a veséket károsító körülmények okozhatják.
Akut tubulointersticiális
nefritisz
Az akut tubulointersticiális nefritisz hirtelen fellépő veseelégtelenség, melyet a vesetubulusok és a környező szövetek károsodása vált ki.
Az akut tubulointersticiális nefritisz leggyakoribb oka olyan gyógyszer szedése, mely allergiát vagy közvetlen mérgező hatást (toxikus reakciót) fejt ki. Toxikus reakciót okozhatnak pl. az amfotericin B és az aminoglikozidok. Allergiás reakciót idézhetnek elő a penicillin, a szulfonamidok, vízhajtók, és a nem szteroid gyulladásgátlók, beleértve az aszpirint is.
A betegség egyéb okai közé tartozik a vesék bakteriális fertőzése (pielonefritisz), rákos megbetegedések (pl. a leukémia és a limfóma) és örökletes kórképek.
A tünetek rendkívül változatosak. Egyes betegeknél húgyúti fertőzés tünetei alakulnak ki: láz, fájdalmas vi- zelés, gennyvizelés és a deréktájon vagy a lágyékban
608
A vese és a húgyutak betegségei
jelentkező fájdalom. Másoknak alig vannak tünetei, de a laboratóriumi eredmények veseelégtelenségre utalnak. A vizelet mennyisége lehet normális vagy annál kevesebb.
A vizelet a nyomokban észlelhető fehérje és gennysejtek ellenére közel normális lehet, de a kóros elváltozások gyakran feltűnőek. A vizelet elegendő mennyiségű fehérjét tartalmazhat ahhoz, hogy ez nefrózis szindrómára utaljon, lehet benne vér (mikroszkopikus vagy látható mennyiségben) vagy pedig genny, melyben a fehérvérsejtek egy fajtája, az eozinofil fehérvérsejtek is megtalálhatók. Az eozinofil sejtek ritkán jelennek meg a vizeletben, de ha igen, a betegnek majdnem biztos, hogy allergiás reakció által kiváltott akut tubulointer- sticiális nefritisze van.
Ha a kiváltó ok allergiás reakció, a vesék az allergia okozta gyulladás miatt rendszerint nagyok. Az allergiás reakciót kiváltó anyaggal (allergénnel) való találkozás és a veseelváltozások kialakulása között eltelt idő 5 naptól 5 hétig változhat. Az allergiás reakció egyéb tünetei közé tartozik a láz, a kiütés, és az eozinofil sejtek felszaporodása a vérben.
A betegség diagnosztizálásához csak a vesebiopszia szolgáltat meggyőző érveket.
Egyeseket akut veseelégtelenség miatt kell kezelni.A A veseműködés a károkozó szer elhagyásával rendszerint visszatér, bár kismértékű vesehegesedés gyakori. Egyes esetekben az elváltozás megfordíthatatlan. Ha a rendellenességet allergiás reakció váltotta ki,
kortikoszteroid-kezelés meggyorsíthatja a veseműködés helyreállását.
Krónikus tubulointersticiális
nefritisz
Krónikus tubulointersticiális nefritisznek minősül minden olyan idült vesebetegség, ahol a tubulusok vagy a környező szövet károsodása jelentősebb, mint a glomerulusoké vagy az ereké.
Az összes idült veseelégtelenség mintegy egyhar- madáért az ilyen típusú rendellenesség a felelős. A krónikus tubulointersticiális nefritiszes esetek körülbelül 20%-át valamely gyógyszer vagy méreg hosszú távú szedése eredményezi. Ez az állapot számos más betegséghez társulhat.
Bizonyos tünetek a krónikus tubulointersticiális nefritisz összes típusában közösek. Puffadás vagy folyadék-visszatartásból származó szövetduzzanat (ödéma) általában nincs. Kevés fehérje vész el a vizelettel, és a vérvizelés is ritka. A vérnyomás normális, vagy csak kissé emelkedett a betegség korai szakában. Ha nagy mennyiségű fehérje vagy vér jelenik meg a vizeletben, rendszerint glomeruláris betegség is kialakult. Amennyiben a vesetubulusok nem működnek megfelelően, a tünetek az akut tubulointersticiális nefritiszéhez hasonlóak. A krónikus tubulointersticiális nefritisz némely fajtájában vesekövek alakulnak ki.
Az állandó vérellátás nélkülözhetetlen a vesék normális működéséhez. A vérellátás csökkenése bármely ok miatt a vese károsodásához, működészavarához, illetve magas vérnyomáshoz vezethet.
A veseinfarktus a veseszövet egy részének elhalása, amely a veseartéria (a veséhez vért szállító fő verőér), vagy egyik ágának elzáródása miatt jön létre.
A veseartéria (veseütőér) elzáródása ritka, és legtöbbször akkor alakul ki, amikor valamely, a véráramban keringő szilárd test (embólus) megakad az érben. Az embólus származhat a szívben lévő vérrögből
▲ lásd az 593. oldalt
A vese érbetegségei
609
(trombus), vagy az aorta (fő-verőér) falán felrakódott koleszterin (ateróma) leszakadt darabjaiból. A veseinfarktus keletkezhet magában a veseartériában kialakult vérrög (akut trombózis) miatt is, amely az ér sérülése után jön létre. Sérülést okozhat sebészi beavatkozás, érfestés (angiográfia) és katéteres értágítás (angio- plasztika). A A vérrög kialakulását súlyos érelmeszesedés, az érfal gyulladása (arteritisz), sarlósejtes vérszegénység vagy a veseartéria kitágult falának (aneurizma) repedése is okozhatja. Az eret bélelő szövet felszakadása (akut disszekció) az ér elzáródását vagy repedését hozza létre. Az infarktus alapjául szolgálhat még érelmeszesedés és fibrodiszplázia (az érfal kötőszöveti elemeinek kóros fejlődése).
A veseartéria elzáródását időnként szándékosan hozzák létre (terápiás érelzárás) vesedaganat, kezelhetetlen fehérjevizelés vagy súlyos vesevérzés esetén. Ilyenkor katétert vezetnek fel a veséhez vezető verőérbe, és azzal záiják el a véráram útját.
Kisebb veseinfarktusok gyakran egyáltalán nem okoznak tünetet. Okozhatnak azonban állandó, deréktáji (ágyéki) fájdalmat az érintett oldalon, amelyhez hányinger, hányás és láz társulhat. A veseartéria részleges elzáródása magas vérnyomást hozhat létre.
Mindkét veseartéria elzáródása – vagy egyoldali elzáródás olyan egyéneknél, akiknek csak egy veséjük van – a vizelettermelés azonnali leállásához, heveny veseelégtelenséghez vezet.
A laborvizsgálatok magas fehérvérsejtszámot mutatnak. Fehérje és mikroszkopikus mennyiségű vér van a vizeletben, mely azonban lehet nagyobb mennyiségű, és szabad szemmel is látható.
A diagnózishoz képalkotó vizsgálattal a vesék ábrázolása szükséges, mert sem a szubjektív tünetek, sem a laboreredmények nem tudják kizárólagosan igazolni a veseinfarktust. Nagy veseinfarktus kialakulása utáni első két héten az érintett oldali vese működése elégtelen. Intravénás urográfiával, illetve szcin- tigráfiávalH jól ábrázolható az elégtelenül működő vese, mert nem tud kellő mennyiségű kontrasztanyagot, illetve sugárzó izotópot kiválasztani. Veseelégtelenség más okból is létrejöhet, amelynek a kiderítésére a vizsgálatokat ki kell egészíteni ultrahanggal és retrográd urográfiával.* A legbiztosabb módszer a veseinfarktus kimutatására a veseartériába adott kontrasztanyaggal végzett érfestés. Ezt azonban csak ab-
A vesét érintő érbetegségek
- Az erek gyulladása (vaszkulitisz), amely ronthatja a vesék vérellátását
- A veseartéria, vagy egyik ágának elzáródása, mely az általa ellátott veserész elhalását (veseinfarktus) okozza
- A veséket ellátó kis verőerek elzáródása, más, nagyobb erek faláról leszakadt, magas zsírtartalmú részecskék miatt (a vesék ateroembóliás betegsége)
- A vpsekéreg (kortex) egy részének vagy egészének károsodása, egy vagy mindkét vesén (kortikális nekrózis)
- Az apró erek károsodása magas vérnyomás miatt (nefroszklerózis)
- A vese gyűjtőerének (visszerének, vénájának) elzáródása (vesevéna-trombózis)
bán az esetben végzik, ha valószínű, hogy a beavatkozás során az ér keringését helyre is lehet állítani. A gyógyulás jól követhető 1 hónapos időközönként megismételt intravénás urográfiával vagy szcintigrá- fiával.
A kezelés általában véralvadásgátlók (antikoagulán- sok) adásából áll, melyek a további vérrögképződést, és a veseartéria teljes elzáródását akadályozzák meg. A már meglévő vérrögöt (trombust) feloldó új trombolitikus gyógyszerek hatásosabbak lehetnek, mint más gyógyszerek. A veseműködés javulása azonban csak akkor várható, ha a veseartéria nem záródott el teljesen, vagy ha a vérrögöt 1,5-3 óra alatt fel lehet oldani.
A lásd a 125. oldalt
■ lásd a 609. oldalt
* lásd az 592. oldalt
610
A vese és a húgyutak betegségei
A vese vérellátása
Kéreg -~_
(Cortex)
Veseartéria
(Veröér)
(Medulla)
Vesevéna (Visszér)
Húgyvezeték (Uréter)
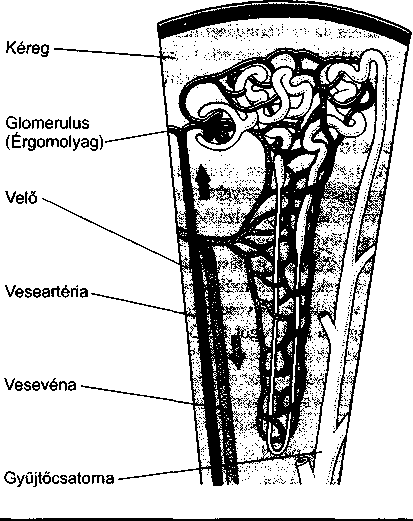
Ennyi ugyanis az az idő, amelyet a vese vértelenségben el tud viselni.
A veseartéria elzáródásakor megkísérelhető a combverőéren keresztül az érbe ballonos katétert felvezetni, és a ballont felfújva az elzáródást megszüntetni. Ezt az eljárást perkután transzluminális angioplasztikának hívjuk.
A veseinfarktus optimális kezelése bizonytalan, de általában a gyógyszeres kezelés választandó. Műtéttel az elzáródott ér újra megnyitható, de a szövődmények és a műtéti halálozás veszélye sokkal nagyobb, mint amilyen mértékben ez javítja a veseműködést a véralvadásgátló és a vérrögöt feloldó (trombolitikus) gyógyszerek hatásához képest. A sebészi kezelés választandó azonban akkor, ha a trombózis a veseartéria sérülése miatt alakult ki (traumás veseartéria-trombó- zis), és a műtét 2-3 órán belül elvégezhető.
A kezelés hatására a veseműködés javul, de általában nem nyeri vissza teljesen eredeti szintjét.
Ateroembóliás vesebetegségekről akkor beszélünk, amikor a vese apró verőereit magas zsírtartalmú részecskék (ateromatózus embólusok) elzárják, és ez veseelégtelenséget okoz.
A nagyerek faláról leszakadt, apró zsíros anyagrészecskék a véráram útján a vese apró ereihez jutnak, és azokat elzárják. Ez kialakulhat spontán, hasi műtéttől, vagy a hasi aorta (fő-verőér) katéteres vizsgálata során véletlenül az aorta faláról lesodort törmeléktől. Az ateroembóliás vesebetegség elsősorban az időskor betegsége; kialakulásának gyakorisága a korral nő.
Az ateroembóliás vesebetegség általában lassan alakul ki és nem okoz tüneteket, amíg a veseműködés elégtelensége nem súlyos. Ha az érelzáródások az aortán végzett manipulációtól alakulnak ki, azok időpontja egyértelmű, és a veseelégtelenség hirtelen jelentkezik. A veseelégtelenség számos tünetet okoz, melyek leggyakrabban gyengeséggel és általános rossz közérzettel kezdődnek. Az izom-, szív-, ideg-, emésztőszervi és bőrtünetek nem közvetlenül az ateroembóliás vesebetegség, hanem a veseelégtelenség következményei.
Az embólusok általában nemcsak a veseereket, hanem gyakran más szervek, a hasnyálmirigy, vagy a bél-
A vese érbetegségei
611
rendszer ereit is elzárják, ezért gyakori tünet a véres széklet, a hasmenés és hasi fájdalom. A végtagokba jutott embólusok a bőr márványozott elszíneződését, fájdalmat, súlyos esetben a végtag elhalását, üszkösödését okozhatják. A szem ereinek elzárása révén hirtelen vakság is létrejöhet.
A veseelégtelenség könnyen kimutatható vérvizsgálatokkal. Az ateroembóliás vesebetegség a veséből vett szövetminta (biopszia) mikroszkópos vizsgálatával igazolható. Ilyenkor jól látható a mikroszkóp alatt, hogy a kis ereket zsírszerű anyag zárja el.
A ateroembóliás vesebetegség okozta veseelégtelenséget a művesekezeléssel,A vagy transzplantációval lehet gyógyítani .■
Kortikális nekrózis
(vesekéreg-elhalás)
A kérgi elhalás a veseszövet elhalás ritka formája, mely a vese külső részének (kéreg, kortex) teljes egészét, vagy annak csak egy részét érinti, de a velőig (medulla) nem terjed.
A kérgi elhalás a vesekérget ellátó kis verőerek elzáródásakor jön létre, melynek több oka lehet.
A kérgi elhalás bármely életkorban kialakulhat. Az esetek 10%-a csecsemő-, illetve gyermekkorban jön létre. Ebben a betegségben szenvedő újszülöttek felénél a szülés során korai méhlepényleválás (abruptio placentae) okozza a kérgi elhalást, a második leggyakoribb ok pedig a baktériumok okozta vérmérgezés (szepszis). Gyermekkorban általában fertőzés, súlyos folyadékveszteség, sokk vagy hemolitikus urémiás szindróma áll a betegség hátterében. Felnőttekben a vesekéreg elhalása az esetek egyharmadában jöhet létre vérmérgezés következtében. A közölt esetek kb. 50%-a olyan nőkben alakul ki, akiknek a terhessége vagy szülése során szövődmények léptek fel, mint pl. preeclampsia (terhességi magas vérnyomás, fehérjevi- zeléssel), elölfekvő méhlepény (placenta praevia), vérzés, a magzat elhalása a méhben, magzatvíz-embólia, szülés során idő előtti lepényleválás, vagy gyermekágyi láz (puerperális szepszis).
Egyéb okok között szerepel a transzplantált vese kilökődése, égések, hasnyálmirigy-gyulladás (pankreatitisz), sérülés, kígyómarás, és foszfor- vagy arzénmérgezés.
A vesekéreg elhalása is veseelégtelenséget okoz, melynek tünetei azonosak a más okból kialakult veseelégtelenségével. Az orvosok azonban kérgi elhalásra gyanakszanak, ha a vizelettermelés hirtelen és nagymértékben csökken, anélkül, hogy a húgyvezeték vagy a hólyag el lenne záródva. Ugyancsak vesekéreg-elha- lásra utal, ha olyan beteg vizeletében tudnak vért kimutatni, akinek más betegsége is van, amely a vesekéreg elhalásához vezethet. Sokszor láz, és enyhén magas vagy alacsony vérnyomás csatlakozik a tünetekhez.
A termelt kevés vizelet fehérjét, vörösvértesteket és fehérvérsejteket tartalmaz, valamint elhalt szövettörmelékkel összecsapzódott vörös- és fehérvérsejteket. A vérben a betegség korai szakaszában egyes enzimek különösen magas értéket érnek el.
A diagnózis általában képalkotó eljárásokkal, ultrahang- és CT-vizsgálattal állítható fel. A vesékből szövetmintát (biopszia) lehet venni, illetve érfestést (angiográfia) lehet végezni, de ezek a vizsgálatok általában szükségtelenek. Röntgenfilmen mészlerakódá- sok láthatók, melyek kérgi elhalásra utalhatnak. Ez viszont csak a későn, a gyógyulás szakában, és csupán az esetek 20-50%-ában alakul ki.
A kezelés sokszor nehéz, mert a kiváltó betegséget kell gyógyítani. A veseelégtelenség művesekezelést tesz szükségessé. Egyes betegeknél néhány hónap eltelte után a veseműködés javul annyit, hogy a művesekezelés elhagyható. A betegek kb. 20 40%- ánál a veseműködés részben visszatér. Sajnos a többségnek csak a veseátültetés, vagy az életük végéig folytatott művesekezelés marad megoldásként.
A malignus (rosszindulatú) nefroszklerózis (vesezsugorodás) súlyos, magas vérnyomással (malignus hipertónia), és a vese legkisebb artériáinak (arteriolák) károsodásával járó, gyorsan veseelégtelenséghez vezető betegség.
▲ lásd az 597. oldalt
■ lásd a 834. oldalt
612
A vese és a húgyutak betegségei
A súlyos magas vérnyomással járó nefroszklerózis leggyakrabban a 40 50-es éveikben lévő férfiak, és a 30-as éveikben lévő nők betegsége. Gyakoribb feketékben, és ritka az egyébként magasvémyomás-beteg- ségben szenvedőkön.
A vese ereinek érelmeszesedése (benignus, vagy jóindulatú nefroszklerózis) a kor előrehaladtával jön létre, és magas vérnyomással társul. A malignus nefroszklerózis sokkal súlyosabb állapot, amely rosszindulatú hipertóniával jár. A malignus hipertónia legtöbbször a kezeletlen magas vérnyomásból alakul ki, de más betegségekkel együtt is előfordulhat, mint pl. a glomerulonefritisz (a vese érgomolyagainak speciális gyulladása), idült veseelégtelenség, a veseartéria szűkülete, a veseerek gyulladása (renális vaszkulitisz), vagy ritkán hormonális rendellenességek, mint a Conn-szindróma, a Cushing-szindróma vagy a feokromocitóma.
A tünetek az igen magas vérnyomás miatt kialakuló agy-, szív- és vesekárosodás következményei. A diasz- tolés vérnyomás ilyenkor meghaladhatja a 130 Hgmm-t. A tünetek közé tartozik a nyugtalanság, zavartság, álmosság, homályos látás, fejfájás, hányinger és hányás. Szemtükör-vizsgálattal, melynek során a szem hátsó felszínét lehet látótérbe hozni, bevérzések, a látóidegfő duzzanata és folyadékgyülemek figyelhetők meg. A szív megnagyobbodik, és gyakori a szívelégtelenség. Az agy vizenyője vagy agyvérzés miatt kóma jön létre.
A vesék hibás működése miatt fehérje jelenik meg a vizeletben. Vörösvértestek és elhalt szövettörmelékkel kevert összecsapzódott vérsejtek láthatók mikroszkóp alatt a vizelet vizsgálatakor. A vérsejtképzés elégtelensége miatt vérszegénység alakul ki. Kiteljedt trombózisok alakulnak ki az erekben. A vese által termelt, és a vérnyomás szabályozásában fontos szerepet játszó renin és aldoszteron vérszintje különösen magas.
Kezeletlen esetben a betegek 50%-a 6 hónapon belül meghal, és a többiek nagyobb részét is egy éven belül elveszítjük. A halálokok között 60%-ban a veseelégtelenség, 20%-ban keringési elégtelenség, 20%-
ban agyvérzés és 1%-ban szívinfarktus (miokardiális infarktus) játszik szerepet. A vérnyomás rendezése, és a veseelégtelenség kezelése jelentősen csökkenti a halálozást, elsősorban a halálos kimenetelű szív- és veseelégtelenséget, valamint az agyvérzést.
Általában azok reagálnak jól a kezelésre, akiknek viszonylag kisebb mértékű a veseelégtelenségük. A legtöbb beteg esetében az igen magas vérnyomást diétával és gyógyszerekkel elfogadható szintre lehet csökkenteni. Azok a betegek, akiknek a veseműködésük folyamatosan romlik, életben tarthatók művesekezelés- sel, és néhányuknál előfordulhat olyan mértékű javulás, hogy a kezelést el lehet hagyni.
A vesevéna trombózisa a veséből a vért elszállító visszér elzáródása.
Az elzáródás, amely általában a vizeleten keresztül nagy mennyiségű fehérjevesztéssel járó nefrózis szindrómához a vezet, kezdődhet akutan (hirtelen) és krónikusan (lassan), számos tünetet okozva.
Felnőttekben ez az elváltozás általában más olyan betegségekhez társul, amelyek a vizeleten keresztül fehérjevesztéssel járnak. Okozója lehet veserák, vagy más olyan elváltozás, amely a vesevénára, vagy a véna cava inferiorra (alsó fő-gyűjtőér, a vesevéna gyűjtőere) nyomást fejt ki (pl. daganat). További okok lehetnek: fogamzásgátlók szedése, sérülés vagy ritkán a throm- bophlebitis migrans, mely a test több részén egymást követően fellépő vénás trombózisokkal jár.
A legtöbb esetben a vesevéna-trombózis tünetmentes, és az elváltozás felfedetlenül marad. Ha okoz tüneteket, akkor azok két formában jelentkezhetnek, attól függően, hogy hirtelen vagy fokozatosan alakul-e ki.
Felnőttekben a kórkép kialakulása általában fokozatos. A csökkent mennyiségű vizelet fehérjét tartalmaz. Felnőtteknél a hirtelen kezdődő elzáródásnál a bordaív és a csípő között fájdalom jelentkezik az érintett oldalon. További tünetek a láz, kevés és véres vizelet, a víz- és sóvisszatartás (nátrium) miatt vizenyős (ödémás) szövetek, abnormálisán magas fehérvérsejtszám és a veseelégtelenségre utaló laborleletek. A tünetek hasonlóak gyermekekben, de gyakran hasmenéssel, kiszáradással és fokozott véralvadási hajlammal kezdődnek. Súlyos vesekárosodás ritkán alakul ki.
a lásd a 604. oldalt
A vese veleszületett és anyagcsere-betegségei
613
Az ultrahangvizsgálat akut esetben megnagyobbodott vesét, krónikus esetben zsugorvesét mutat. Az olyan képalkotó eljárások, mint az intravénás urográfia vagy a szcintigráfia szegényes veseműködésre utalnak. Az intravénás urográfia során sugárámyékot adó, és a vesén át kiválasztódó folyadékot (kontrasztanyag) juttatnak a vénákba, és röntgenmonitoron követik nyomon az útját a vesén keresztül. Az alsó fő-gyűjtőér vagy a vesevéna röntgenvizsgálata (venográfia) során látható lehet a trombózis körvonala. További adatok nyerhetők CT-vel, vagy a veseartériák röntgenvizsgálatával.
A kimenetel a trombózis okától, a szövődményektől és a vesekárosodás mértékétől függ. A halálos kimene
tel ritka, és általában az alapbetegség vagy a szövődmények következménye. Egy igen veszélyes szövődmény a tüdőembólia, melynek során a elzáródott vénából elszabadul a trombus (vérrög) egy darabja. A veseműködés attól függ, hogy az milyen volt a betegség előtt, hogy egy vagy kétoldali elzáródásról van-e szó, és mennyire áll helyre a keringés a vénában.
Kezelésképpen ritkán műtéttel távolítják el a vérrögöt (trombust) a vénából. A vesét csak akkor veszik ki, ha a véráramlás leállása miatt egészen elhalt. A véralvadásgátló gyógyszerek általában javítják a veseműködést, mert gátolják további véralvadék keletkezését a trombus mellett, és megakadályozzák a tüdőembóliát. A véralvadékot feloldó (trombolitikus) gyógyszerek és a véralvadásgátlók együttes alkalmazása még kísérleti stádiumban van, de ígéretesnek tűnő gyógymód.

A vese veleszületett és
anyagcsere-betegségei
A vese rendellenességei lehetnek szerkezeti (anatómiai), és anyagcsere eredetűek. Sok közülük öröklődő és már a születésnél jelen van (veleszületett).
Renális tubuláris acidózisban a vese tubulusai (vesecsatornái) nem tudnak megfelelően savat kiválasztani a vérből a vizeletbe.
Normális körülmények között a vese a vérből a savat a vizeletbe választja ki. Renális tubuláris acidózisban a vesecsatornák nem működnek megfelelően, és kevés savat juttatnak a vizeletbe. Ennek következtében a vér savassá válik, ún. metabolikus acidózis (anyagcsere eredetű savasság) A alakul ki, mely a következő elváltozásokat vonja maga után:
- alacsony káliumszint a vérben
- kalcium (mész) rakódik le a vesében
- kiszáradás jöhet létre
- a csontok fájdalmas felpuhulása alakul ki (oszteoma- lácia vagy angolkór)
A renális tubuláris acidózis lehet öröklött, de okozhatják gyógyszerek, nehézfémsó-mérgezés, vagy autoimmun betegség, mint pl. a szisztémás lupusz eritematózus vagy a Sjögren-szindróma.
A renális tubuláris acidózisnak három fajtája ismert, amelyek tünetei kissé eltérőek. Az alacsony káliumszint miatt ideggyógyászati eltérések jöhetnek létre, pl. izomgyengeség, romló reflexek vagy akár bénulások. Vesekövek alakulhatnak ki, a vese sejtjeinek roncsolódását vonva maguk után, mely lassan veseelégtelenséghez vezet.
A renális tubuláris acidózis diagnózisát akkor mondják ki, ha a betegnek bizonyos jellegzetes tünetei van-
A lásd a 676. oldalt
614
A vese és a húgyutak betegségei
| A renális tubuláris acidózis típusai | |
| Típus* Ok A háttérben álló
elváltozás |
A következményes tünetek és anyagcsere-rendellenességek |
| 1 Lehet öröklött. Okozhat- Sav-kiválasztási
Jd dUlUli iliMUiI KCpiöiCl löcy. vagy gyógyszerek, oka általában ismeretlen, főként nőkben. |
Magas savszint a vérben, csekély folyadékveszteség, alacsony káliumszint, mely izomgyengeséghez, bénuláshoz vezet, törékeny csontok; csontfájdalom; vesekövek kialakulása; mészlerakódások; veseelégtelenség. |
2
■
Általában öröklött be-
tegségek, mint pl. a
Fanconi-szindróma,
öröklött fruktóz intole-
rancia, Wilson-kór, vagy
Lowe-szindróma; okoz-
hatják nehézfémsó-mér-
gezések és bizonyos
gyógyszerek is.
— — —— ’—
A bikarbónát visszaszívás
elégtelensége, mely bikar-
bonát-vesztéshez vezet.
dékveszteség, alacsony káliumszint a vérben.
■5V
4
■■ —
A vese nem, vagy nem ■’Magas savézint és magas káli-
megfelelően válaszol az umszint, mely csak igen magas
aIdoszteronra, rn^jfy horrn^jn a ^írt^^kek mell^ítt okoz tüneteket:
vesében a kálium- és nátrium- szívritmuszavarokat és izom-
kiválasztást szahálvnzza bénulást
Nem öröklött; cukor-
betegség, autoimmun
betegség, sarlósejtes
vérszegénység, vagy a
vizeletkiválasztó rend-
szer elzáródása okozza.
‘Megjegyzés: 3-as típus nem létezik
nak, vagy a laborvizsgálatok alacsony káliumszintet és savasságot igazolnak. Speciális tesztek segítenek elkülöníteni a betegség fajtáit.
A kezelés a típustól függ. Az 1-es és 2-es típusokban naponta bikarbónát oldatot (szódabikarbónát) kell inni a vérben lévő sav közömbösítse céljából. Ez a kezelés csökkenti a tüneteket, megakadályozza a veseelégtelenség és csontelváltozások kialakulását, vagy súlyosbodását. Más oldatok is rendelkezésre állnak, és káliumpótlás is szükségessé válhat. A 4-es típusban a vér savszintje nem annyira magas, ezért bikarbonátra nincs szükség, a magas káliumszintet pedig vízhajtókkal, és nagy mennyiségű folyadék fogyasztásával lehet a normális szinten tartani.
A renális glükozuriában (cukorürités) a normális vagy alacsony vércukorszint ellenére a vizeletben cukor ürül.
A vesék a vér szűrőiként működnek. Amikor a vért a vese átszűri, abból sok anyagot, például cukrot is eltávolít. A szűrt folyadék a vese csatomácskáinak rendszerén keresztül áramlik, ahol a szervezet számára szükséges anyagokat, amilyen a cukor is, a vese reabszorbeál (visszaszív), és visszajuttatja a véráramba, más, nem kívánt anyagokat viszont a vizeletbe enged. Egészséges emberben a cukor teljes egészében visszakerül a vérbe.
A vizeletbe csak abban az esetben kerül cukor, ha a vérben túl sok van belőle. A renális glükozuriában a vér
A vese veleszületett és anyagcsere-betegségei
615
alacsony cukorszintje ellenére van cukor a vizeletben. Ez a vese csatomácskáinak hibás működéséből adódik. A renális glükozuria lehet öröklött.
A glükozuriának nincs tünete, vagy komolyabb következménye. A diagnózis akkor születik, amikor laboratóriumi vizsgálatokkal cukrot mutatnak ki a vizeletben, normális vércukorszint mellett. Kezelés nem szükséges, bár a glükozuriás egyéneknél néha cukorbetegség fejlődik ki.
Nefrogén diabétesz inszipidusz
A nefrogén diabétesz inszipidusz nevű betegségben a vesék nem reagálnak az antidiuretikus hormonra, és nagy mennyiségű, híg vizeletet termelnek, mert elvesztik vizeletkoncentráló képességüket.
Mind a diabétesz inszipiduszban (nagy mennyiségű vizelettel, és olthatatlan szomjúsággal járó anyagcserezavar), mind az ismertebb diabétesz mellituszban (cukorbetegség) nagy mennyiségű vizelet képződik. A A két betegség azonban nagyon eltér egymástól.
Normális körülmények között a vese a szervezet szükségleteinek megfelelően, az antidiuretikus hormon hatására állítja be a vizelet koncentrációját. Az antidiuretikus hormon, melyet a agyfiiggelék-mirigy választ el, jelzi a vesének, hogy mennyi vizet tartson vissza a vizeletből, és ezáltal milyen koncentrációra állítsa be a vizeletet.
A diabétesz inszipidusznak két fajtája ismert. A nefrogén diabétesz inszipiduszban a vesék nem reagálnak az antidiuretikus hormonra, és nagy mennyiségű, híg vizeletet termelnek. A másik fajtában az agyfugge- lék-mirigy nem választ el elegendő hormont.■
A nefrogén diabétesz inszipidusz lehet öröklött. A betegséget hordozó gén rejtett (recesszív), és az X-kromoszómán található, ezért csak férfiak betegednek meg az öröklött formában. Azok az anyák, akikben ez a hibás gén megtalálható, fiaikra átörökíthetik a betegséget.* * * Vesekárosodást okozó gyógyszerek is állhatnak a betegség hátterében. Ilyen gyógyszerek az aminoglikozid antibiotikumok; demeklociklin, amely egy másfajta antibiotikum; és a lítium, amelyet mániásdepressziós betegek szednek.
Az öröklött formában a tünetek kevéssel születés után jelentkeznek. Ezek közé tartozik a heves szomjúságérzet (polidipszia), bő folyadékfogyasztás és nagymennyiségű, híg vizelet ürítése (poliuria). Mivel a cse
csemők nem tudják jelezni környezetüknek a szomjúságukat, könnyen kiszáradnak (dehidráció). Magas láz, hányás és görcsrohamok alakulhatnak ki.
Ha a betegséget nem ismerik fel idejében, agykárosodás jöhet létre, amely szellemi elmaradottsághoz (retardáció) vezet. A gyakori kiszáradás következménye is lehet szellemi elmaradottság. Kezeléssel az újszülött általában normálisan fejlődik.
A diagnózis a tünetek alapján valószínűsíthető. A laboratóriumi vizsgálatok magas nátriumszintet (sószint), és igen híg vizeletet igazolnak, máskülönben normális veseműködés mellett. A diagnózis igazolására megvizsgálják a vese antidiuretikus hormonra adott válaszát, az ún. vízmegvonásos vizsgálattal.®
A kiszáradás megakadályozására minden diabétesz inszipiduszban szenvedő betegnek elegendő mennyiségű folyadékot kell fogyasztania a szomjúság jelentkezésekor azonnal. Csecsemőknek, és kisgyermekeknek sokszor kell folyadékot adni. Elegendő folyadékot fogyasztó betegek nem száradnak ki, hosszabb folyadékmegvonás (általában 12 óra) azonban súlyos dehidrációhoz vezethet. Bizonyos gyógyszerek adása is segíthet, ilyenek a tiazid vízhajtók (pl. a hidroklorotiazid) és a nem szteroid gyulladásgátlók (pl. indometacin vagy tolmetin).
A cisztinuria ritka kórkép. Jellemző rá, hogy a vizeletben nagy mennyiségű tisztin nevű aminosav ürül, melynek hatására gyakran képződnek cisztinkövek a vizeletelvezető rendszerben.
A cisztinuriát a vesecsatomák öröklött betegsége okozza. A gén, amely a betegségért felelős, recesszív, vagyis csak akkor alakul ki ez a betegség, ha az illető mindkét szülőjétől hibás gént örököl.♦ Azok, akik egészségesek, de hordozzák a hibás gént, hordoznak egy jó gént is. Ezek az emberek nagyobb mennyiségű cisztint ürítenek, de ennek mértéke ritkán lépi túl azt a határt, amennyi a kövek kialakulásához elegendő.
▲ lásd a 717. oldalt
■ lásd a 703. oldalt
- lásd a 11. oldalon lévő ábrát
• lásd a 703. oldalt
- lásd a 10. oldalon lévő ábrát
616
A vese és a húgyutak betegségei
A cisztinkövek a húgyhólyagban, a vesemedencében (a vesének az a része, ahol a vizelet összegyűlik, hogy a húgyvezetékbe ürüljön), és a húgyvezetékekben (a vesét a húgyhólyaggal összekötő vezeték) képződnek. A tünetek általában 10 és 30 éves kor között kezdődnek. Az első tünet legtöbbször a vesegörcs, amelyet a húgyvezetékbe ékelődött kő okoz. A vizeletelvezető rendszer elzáródása következtében húgyúti fertőzések és veseelégtelenség jöhet létre.
Gyakori vesekövesség esetén szoktak az orvosok cisztinuria irányában vizsgálatokat végezni. A cisztin sárgásbarna, hatszögletű kristályokat alkot, melyek mikroszkóp alatt jól láthatók. Nagy mennyiségű cisz- tint sokféleképpen ki lehet mutatni a vizeletből.
A kezelés lényege, a vizelet cisztin-koncentráció- jának alacsonyan tartásával, a vesekövek kialakulásának meggátlása, amelyet nagy mennyiségű (legalább napi 2,5 1) folyadék fogyasztásával lehet elérni. Az éjszaka folyamán azonban, amikor a folyadékfelvétel szünetel, a kőképződés lehetősége megnő, ezért elalvás előtt kell nagyobb mennyiségű folyadékot inni. Másik lehetőség a vizelet alkalizálása (savasságának csökkentése), ami szódabikarbóna és acetazolamid szedésével érhető el. A cisztin jobban oldódik ugyanis az alkalikus vizeletben, mint a savasban.
Ha a fenti kezelések ellenére továbbra is kövek alakulnak ki, penicillinamin szedése javasolt. A penicillinamin vegyi reakcióba lép a cisztinnel, és oldatban tartja. A penicillinamint szedő betegek felénél azonban a gyógyszer mellékhatásaként láz, bőrpír vagy ízületi fájdalmak tapasztalhatók.
A Fanconi-szindróma ritka vesecsatorna-betegség, amelyben nagy mennyiségű cukor, bikarbónát, foszfátok, és bizonyos aminosavak találhatók a vizeletben.
A Fanconi-szindróma lehet örökletes, de okozhatják nehézfémsók, vagy más vegyszerek, D-vitamin-hiány, veseátültetés, mieloma multiplex vagy amiloidózis. Lejárt tetraciklin (egyfajta antibiotikum) is okozhatja.
Az örökletes típusban az első tünetek csecsemőkorban jelentkeznek. A gyermek sok vizeletet ürít, és csontfájdalmakról, valamint gyengeségről panaszkodik.
A tünetek és a vér nagyfokú savasságát mutató laboratóriumi vizsgálatok alapján vetődik fel a Fanconi- szindróma lehetősége. A diagnózis akkor igazolódik, ha a vizeletben magas cukor-, foszfát-, bikarbónát-, húgysav-, kálium- és nátriumszint mérhető.
A betegség nem gyógyítható. A vér savassága (aci- dózis) bikarbónát fogyasztásával csökkenthető. Az alacsony káliumszint szükségessé teheti a szájon át történő káliumpótlást. A csontbetegségekre szájon át szedett foszfát és D-vitaminok adhatók. A veseátültetés életmentő, ha kisgyermekben veseelégtelenség alakul ki.
A D-vitamin-rezisztens angolkór nevű betegségben a csontok puhává válnak, és könnyen meghajolnak a vér alacsony foszfátszintje és a D-vitamin aktív formájának elégtelen mennyisége miatt.
Ez az igen ritka kórkép szinte mindig örökletes, az X-kromoszómán lévő uralkodó (domináns) génen keresztül öröklődik. A A genetikai rendellenesség okozta vesebetegség jellemzője, hogy a vese a foszfátot kiüríti, ennek következménye alacsony vér-foszfátszint jön létre. Mivel a csontképzéshez foszfátra van szükség, hiányát a csontosodás megsínyli. Nőknél a csontelváltozások általában enyhébbek. Ritkán a betegség bizonyos rosszindulatú elváltozások, mint az óriássejtes csontdaganatok, szarkómák, prosztatarák és mellrák következtében is kialakulhat. A D-vitamin-rezisztens angolkór nem azonos a D-vitamin hiányából adódó, közismert angolkórral.B
A D-vitamin-rezisztens angolkór általában az élet első évében jelentkezik. A tünetek az észrevétlenül enyhétől a csonttorzulásokig, görbe lábakig és törpenövésig terjednek. Az izmok tapadási helyein csontkinövések jelennek meg, melyek az ízületek mozgását korlátozzák. A csecsemők kutacsai túl hamar záródnak,
A lásd a 9. oldalt
■ lásd a 656. oldalt
A vese veleszületett és anyagcsere-betegségei
617
ennek következménye görcsroham lehet. A laboratóriumi vizsgálatok normális kalciumszint mellett alacsony foszfátszintet mutatnak.
A kezelés célja a vér foszfátszintjének növelése, ami viszont normális csontosodást eredményez. A szájon át szedett foszfátot ki kell egészíteni kalcitriollal, a D-vitamin aktív formájával, önmagában azonban a D-vita- min elégtelen. A tumoros betegségekben sokszor jelentős javulás figyelhető meg a daganat eltávolítása után.
A Hartnup-betegség ritka, öröklődő betegség, amelyben bőr-, és központi idegrendszeri elváltozások alakulnak ki amiatt, hogy bizonyos aminosavak, főként a triptofán felszívódása a bélből elégtelen, ürítése pedig a vizeletben erősen fokozott.
A Hartnup-betegség akkor alakul ki, ha valaki két rejtett kóros gént örököl, egyet-egyet a két szülőjétől. A betegség a szervezet aminosav-anyagcseréjét érinti. Ebben a betegségben szenvedők nem tudják a triptofán nevű aminosavat a B-vitamin csoportba tartozó niacinamiddá alakítani, következésképpen nem tudnak elegendő aminosavat felvenni a bélből, és igen sok aminosavat ürítenek a vizeleten keresztül. A szervezetben tehát kevés aminosav marad a normális működéshez.
A tünetek kialakulását elősegítheti a napfény, láz, bizonyos gyógyszerek, a lelki és a fizikai terhelés. Elégtelen táplálkozás szinte mindig kiváltja a tüneteket. A tünetek a kor előrehaladtával általában enyhülnek. Legtöbbször véletlenszerűen jelentkeznek, és a niacinamid-hiánnyal hozhatók összefüggésbe. A napfénynek kitett testrészeken erős bőrpír jön létre. Szellemi elmaradottság, alacsony növés, fejfájás, bizonytalan járás és tartás, ájulásszerű rosszullétek gyakoriak, és sokszor pszichés zavartság is megfigyelhető.
A laboratóriumi vizsgálatok a vizelet jellemzően abnormális aminosav- és aminosav lebomlási tartalmát mutatják.
A Hartnup-betegségben szenvedő betegek megelőzhetik a tüneteket bőséges étrenddel, és niacinamid vagy niacin szedésével. Dús fehérjebevitellel biztosítható, hogy a nagyarányú kiválasztás és elégtelen felszí
vódás ellenére elegendő aminosav kerüljön a szervezetbe.
A Bartter-szindrómában a vese túl sok iont (kálium, nátrium, klór) választ ki, ami alacsony vér-káliumszint- hez (hipokalémia) vezet, következményesen magas aldoszteron és renin szinttel a vérben.
A Bartter-szindróma öröklődő betegség, amelyet rejtett gén hordoz, a betegségben szenvedők tehát mindkét szülőtől hibás gént örököltek.
A Bartter-szindrómában szenvedő gyermekek lassan nőnek, és alultápláltnak tűnnek. Gyengeségről, kínzó szomjúságról és izomgyengeségről panaszkodnak, bőséges vizeletet ürítenek, és esetleg szellemileg elmaradottak.
A vér víztartalma és nátriumklorid (só) szintje alacsony. A szervezet ezt úgy próbálja ellensúlyozni azzal, hogy sok aldoszteront és renint termel, ezek csökkentik a vér káliumszintjét. A
Az orvosok a tünetek alapján gondolnak a Bartter- szindrómára. A laboratóriumi vizsgálatok, amelyek abnormális mennyiségű káliumot és hormont mutatnak a vérben, alátámasztják a diagnózist.
A Bartter-szindróma következményeit el lehet kerülni szájon át történő káliumpótlással, és olyan gyógyszerekkel, amelyek csökkentik a kálium kiválasztását a vizeletbe. Ilyenek a spironolakton (mely egyben az aldoszteron hatását is gátolja), a triamteren, amilorid, propanolol vagy indometacin. Az elegendő folyadékbevitel nélkülözhetetlen a nagy folyadékveszteség kompenzálására.
A Liddle-szindróma ritka, öröklődő betegség, amelyben a vese a káliumot kiválasztja, de a nátriumot és a vizet visszatartja, ami magas vérnyomáshoz vezet.
▲ lásd a 670. oldalt
618
A vese és a húgyutak betegségei
Policisztás vesebetegség
A policisztás vesebetegségben mindkét vesében rengeteg ciszta keletkezik. A ciszták folyamatosan növekednek és elpusztítják az egészséges veseállományt, vagy annak egy részét.
Egészséges vese
Policisztás vese
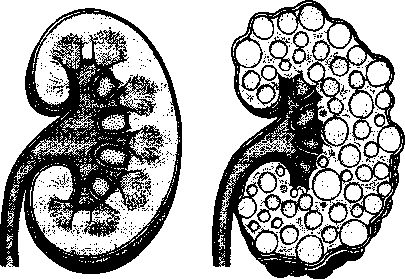
A Liddle-szindróma oka a vesék elváltozása. Triamterennel vagy amiloriddal megakadályozható a kálium kiválasztása, és csökkenthető a vérnyomás a víz és a nátrium kiválasztásának növelésével.
A policisztás vesebetegség öröklődő elváltozás. Számos ciszta (hólyag) alakul ki mindkét vesében; a vesék megnőnek, de a működő veseszövet mennyisége csökken.
A policisztás vesét okozó genetikai defektus lehet uralkodó, vagy rejtett (domináns vagy recesszív). Más szóval, akinél a betegség kifejlődik vagy egy domináns gént örökölt egyik szülőjétől, vagy két recesszívet,
egyet-egyet a két szülőjétől. A domináns öröklődésű típusban a tünetek csak felnőttkorban jelentkeznek, míg a recesszív típusban már gyermekkorban súlyos tünetek lépnek fel.
Gyermekben a policisztás vesék annyira megnőnek, hogy elődomborítják a hasüreget. Súlyos esetben az újszülött kis idővel születése után meghal, mert a vesefejlődés elégtelensége a tüdők hibás fejlődéséhez is vezet. A máj is érintett, és 5 és 10 éves kor között a beleket a májjal összekötő vénában (kapu-véna, véna portáé) magas vérnyomás, végül a vese és a máj elégtelensége alakul ki.
Felnőttekben a betegség lassan, évek alatt fejlődik ki. Típusos esetben fiatal felnőttkorban, vagy közepes életkorban kezdődik, de előfordul, hogy csak a halál után, a boncasztalon derül fény a betegségre. Jellegzetes tünetei a hátfájdalom, véres vizelet, húgyúti fertőzések és vesekövek okozta heves görcsök. Máskor fáradékonyság, hányinger, kevés vizelet, és más, a veseelégtelenségre jellemző tünetek jelentkeznek, mert a működő ép veseszövet kevés. Idült fertőzések, melyek gyakoriak a betegségben, súlyosbítják a veseelégtelenséget. A policisztás vesével élő betegek felének magas a vérnyomása a vesebetegség diagnózisakor.
A betegek harmadában a májban is találhatók ciszták, ezek azonban a májműködést nem befolyásolják. A betegek 20%-ánál lehet tágult ereket kimutatni a koponyán belül, e betegcsoport 75%-ánál fordul elő élete során agyvérzés (subarachnoidalis vérzés). A
Az orvos általában a családi kortörténet és tünetek alapján gondol a policisztás vesebetegségre. Előrehaladott állapotban, amikor a vesék jelentősen megnagyobbodtak, a diagnózis nyilvánvaló. Az ultrahangvizsgálat és a CT jól kimutatja a beteg vesék és a máj jellegzetes „moly-rágta” külsejét.
A policisztás vesével élők felénél alakul ki veseelégtelenség valamikor életük során. A húgyúti fertőzések és a magas vérnyomás kezelése meghosszabbíthatja életüket. Művesekezelés ■ vagy veseátültetés nélkül a veseelégtelenség halálos.
Genetikai tanácsadás során tájékozódhatnak ezek a betegek arról, mekkora a valószínűsége, hogy gyermekeik öröklik a kórképet.
a lásd a 356. oldalt
■ lásd az 597. oldalt
A vese veleszületett és anyagcsere-betegségei
619
A vesevelő cisztás (hólyagos) betegségében a veseelégtelenség a vesék mélyén kifejlődő cisztákkal párhuzamosan alakul ki.
Ez a betegség lehet örökletes, vagy születési hiba következménye (veleszületett).
A tünetek általában 20 éves kor előtt kezdődnek, intenzitásuk nagyon változó, és sokaknál csak jóval később jelentkeznek. A betegek nagy mennyiségű vizeletet kezdenek üríteni, mert a vesecsatomák nem reagálnak az antidiuretikus hormonra, amely a vesék kon- centráló-képességét növelné. Nagy mennyiségű víz és nátrium ürül, ezért sok folyadék és só (nátrium) fogyasztása nélkülözhetetlen. Gyermekekben gyakori a növekedésben való elmaradás, és csontbetegségek kialakulása. Sok betegben ezek a tünetek lassan fejlődnek ki, és a szervezet olyan jól ellensúlyozza őket, hogy csak akkor derül ki a betegség, amikor a veseelégtelenség már előrehaladott.
A laboratóriumi vizsgálatok rossz veseműködést igazolnak. Röntgenvizsgálat során a vesék kicsinek látszanak. Az ultrahang néha kimutatja a vesék mélyén lévő cisztákat, bár a ciszták mérete legtöbbször kisebb annál, semhogy láthatók lennének.
A betegség lassan, de folyamatosan romlik. A veseelégtelenség kialakulásakor csak a veseátültetés vagy művesekezelés segíthet.
A szivacsvelős vesebetegség veleszületett elváltozás, amelyben a vese vizeletelvezető csatornái kitágultak, és ezzel a vese szivacsos megjelenését okozzák.
A betegség legtöbbször nem okoz tüneteket, de előfordulhatnak fájdalmas vesekövek, húgyúti fertőzések és véres vizelet. A betegek felének veséjében mész rakódik le.
A tünetek alapján az orvos röntgenvizsgálatot kér, mely felfedi a mészlerakódásokat. A diagnózist megerősíti olyan kontrasztanyagos vizsgálat, melynek során a vese által kiválasztott, vénásan beadott kontrasztanyag útját figyelik a vesén keresztül, röntgenemyő alatt. Az ultrahang is segíthet, de kis cisztákat nem mutat ki.
A kezelés általában szükségtelen, ha a betegség nem okoz mészlerakódást. Tiazid, vízhajtók szedése, ala
csony kalciumtartalmú diéta tartása, és bő folyadékfogyasztás megakadályozhatja a vesekövek képződését. A húgyutak elzáródása esetén műtéti megoldás is szóbajön. A fertőzéseket antibiotikumok adásával lehet kezelni.
Az Alport-szindróma (örökletes vesegyulladás) öröklődő betegség, amelyben a rossz veseműködés mellett a vizeletben vér található, továbbá süketség és szemrendellenességek is kialakulhatnak.
fid Alport-szindrómát egy beteg gén okozza az X- kromoszómán,A de több tényező befolyásolja, hogy a betegség milyen súlyos formában jelenik meg. Azok a nők, akiknek az egyik X-kromoszómáján beteg gén van, általában nem betegek, de veseműködésük nem annyira jó, mint az egészséges embereké. A férfiakban (akiknek nincs másik X-kromoszómájuk) általában 20 és 30 éves kor között fejlődik ki a veseelégtelenség. Sok betegnek nincs egyéb tünete, mint a vizeletben található vér, fehérvérsejtek és mikroszkóp alatt látható, összecsapódott szövettörmelék megjelenése.
Az Alport-szindróma a vesén kívül más szerveket is érinthet. Gyakori a hallászavar, főleg a magas frekvenciatartományban. A szemen szürkehályog alakulhat ki, de ritkábban, mint a hallászavar. A szaruhártya, a retina vagy a szemlencse elváltozásai időnként vaksághoz vezetnek. Számos ideget érintő elváltozás (polineuropátia), illetve a vérlemezkék alacsony száma (trom- bocitopénia) is előfordulhat.B
Akiknél a veseelégtelenség kialakul, veseátültetésre vagy művesekezelésre szorulnak. Általában genetikai tanácsadás javasolt azoknak, akiknek Alport-szin- drómájuk van, és gyermeket szeretnének.
A köröm-patella szindróma ritka kötőszöveti betegség, amely a vesék, az ízületek, a csontok és körmök rendellenességét hozza létre.
a lásd a 10. oldalt
■ lásd a 755. oldalt
620
A vese és a húgyutak betegségei
Azoknál, akik ebben a betegségben szenvednek, általában egyik, vagy mindkét térdkalács (patella) hiányzik, az egyik alkarcsont a könyöknél eltérően csatlakozik, és a csípőcsont alakja rendellenes. A körmök vagy hiányoznak, vagy rosszul fejlettek, árkokkal és sáncokkal. A szemek szivárványhártyája változatos színű lehet.
A vizeletben általában kis mennyiségű fehérje, ritkábban vér található, amely a vizsgálót veseműködési tesztek elvégzésére sarkallja. A veseelégtelenség az érintettek kb. 30%-ánál fejlődik ki. A diagnózist végle
gesen csontröntgen, és a vesékből vett szövetminták mikroszkópos vizsgálata igazolja.
A legtöbb betegnek nincs szüksége kezelésre. Akiknél a veseelégtelenség kialakul, veseátültetésre vagy müvesekezelésre szorulnak. Genetikai tanácsadás ajánlott a gyermeket tervező pároknak. A köröm-patella szindrómáért felelős gén (uralkodó) domináns öröklésmenetet mutat, ami azt jelenti, hogy a gént hordozó szülő gyermekének 50% esélye van arra, hogy a hibás gént örökölje, és a betegség benne kifejlődjön.
Egészséges emberekben a húgyhólyagban levő vizelet steril: se baktériumok, se más fertőző ágensek nincsenek benne. A húgycső – az a cső amelyen át a vizelet kijut a szervezetből – vagy egyáltalán nem tartalmaz fertőző organizmusokat, vagy azok száma túl kevés ahhoz, hogy fertőzést okozhassanak. Mindazonáltal a húgyutak bármely része fertőződhet. Ezeket a fertőzéseket fel szokták osztani alsó és felső húgyúti fertőzésekre, az alsó alatt a húgycső és a húgyhólyag, a felső alatt a húgyvezetékek és vesék fertőzéseit értik.
A fertőzéseket okozó organizmusok a következő két út egyikén érik el a húgyutakat: messze a leggyakoribb behatolási kapu a húgyutak alsó vége – a férfiaknál a pénisz végén levő nyílás, a nőknél a húgycső szeméremtestre való kiszáj adzása. Az eredmény felszálló fertőzés, ami a húgycsövön halad felfelé. A másik lehetséges fertőződési mechanizmus a véráramon keresztül valósul meg, így rendszerint közvetlenül a vesék fertőződnek.
Húgyúti fertőzéseket okozhatnak baktériumok, vírusok, gombák és számos parazita.
Baktériumok: A bakteriális alsó húgyúti (húgycsővet és hólyagot érintő) fertőzések nagyon gyakoriak. Az újszülött fiúk hajlamosabbak rá, mint a lányok, de 1 éves korra tízszer gyakoribb lesz lányokon, mint fiúkon. A kamasz lányok durván 5%-a átesik húgyúti fertőzésen, a kamasz fiúk viszont igen ritkán. A 20 és 50 év közötti embereknél a nők húgyúti fertőzéseinek gyakorisága ötvenszer nagyobb a férfiakénál. Időskorra az előfordulás körülbelül kiegyenlítődik, és a húgyúti fertőzések egyformán gyakorivá válnak. A húgyúti fertőzések több mint 85%-át a beteg saját beleiből vagy hüvelyéből származó baktériumok okozzák. A húgyutakba bejutó baktériumokat azonban általában kimossa a hóiyagürítéskor fellépő vizeletáramlás.
Vírusok: A 2-es típusú herpesz szimplex vírus ( I ISV-2)A a férfiakban a hímvesszőt, a nőkben a szeméremtestet, a gátat, a fart, a méhnyakat, és a hüvelyt betegíti meg. Ha a húgycső is érintett, a vizelés nehezítetté és fájdalmassá válhat.
Gombák: ■ Azoknál az embereknél, akik hólyagkatétert viselnek, a Candidás gombafertőzés (kandi- diázis) igen gyakori. Ritkábban a blasztomikózis (Blastomyces) és a kokcidiomikózis (Coccidioides) kórokozói is okozhatnak húgyúti fertőzést. A gombák és baktériumok gyakran egyszerre fertőzik a veséket.
▲ lásd a 916. és a 946. oldalt
■ lásd a 908. oldalt
Húgyúti fertőzések
621
Paraziták: Számos parazita A. beleértve a férgeket, okozhat húgyúti fertőzéseket. A szúnyogok által terjesztett élősködő protozoon által okozott betegség, a malária során gyakran elzáródnak a vesék kis véredényei, és veseelégtelenség alakulhat ki. A tri- chomoniázis nevű betegséget nemi úton terjedő protozoon okozza; ilyenkor bőséges sárgás-zöldes váladékozást észlelhetünk a hüvelyből. Ritkán a hólyag is megfertőződhet. A férfiakban a trichomoniázis rendszerint nem okoz tüneteket, bár néha megbetegítheti a prosztatát (prosztatitisz). Asisztoszomiázis, egy féreg által okozott fertőzés, érintheti a veséket, a húgyvezetékeket és a húgyhólyagot. Ez az Egyiptom és Brazília népességében tapasztalt veseelégtelenségek leggyakoribb okozója. Ez a betegség állandó hólyagfertőzést tarthat fenn, melynek következtében a hólyag esetleg el is rákosodhat. A filáriázis – egy fonalféreg fertőzés – során eldugulnak a nyirokutak, és nyirok jelenik meg a vizeletben (chyluria). A filáriázisban szenvedők szövetei nagyon megduzzadhatnak (elefántiázis). Főként a herezacskók és a lábak érintettek.
Húgycsőgyulladás (urethritis, ejtsd: uretritisz) alatt a húgycső – az a cső, amelyen át a vizelet kijut a szervezetből – gyulladását értjük.
Húgycsőgyulladást okozhatnak baktériumok, gombák vagy vírusok. A nők esetében az organizmusok rendszerint a hüvelyből érkeznek a húgycsőbe. A legtöbb esetben az alsó bélszakaszokból származnak a baktériumok, és a végbélnyílásból érik el a hüvelyt. A férfiak kevésbé hajlamosak húgycsőgyulladásra. A nemi úton terjedő organizmusok – például a gonor- rheát okozó Neisseria gonorhoeaeto – a hüvelyt vagy a hímvesszőt fertőzött partnerrel történő nemi aktus során érik el, és a fertőzés ráterjedhet a húgycsőre. A férfiak húgycsőgyulladásának leggyakoribb okozója a gonococcus. Bár e kórokozó megbetegítheti a nők húgycsövét is, mégis a hüvely, a méhnyak, a méh, a méhkürtök és a petefészkek hajlamosabbak a fertőzésekre. A chlamidia és a herpesz szimplex vírus is terjedhet nemi úton és okozhat húgycsőgyulladást.
Férfiaknál a húgycsőgyulladás első jele általában a húgycsőből észlelt folyás. A váladék tartalmazhat gennyet a gonococcus-fertőzés, vagy nyákot más fertőző
Húgyúti fertőzések
| Szerv | Fertőzés | |
| Húgycső | Uretritisz | |
| Húgyhólyag | Cisztitisz | |
| Húgyvezetékek | Ureteritisz | |
| Vesék | Pielonefritisz |
organizmusok által okozott betegség esetén. A húgycsőgyulladás további tünetei a vizeléskor észlelt fájdalom és a gyakori vizelési inger. A hüvelyi fertőzés szintén okozhat fájdalmat vizeletürítés közben, mialatt a savas vizelet áthalad a gyulladt kisajkak között.
Kezeletlen vagy rosszul kezelt gonorrheás húgycsőgyulladásnak esetleg húgycső szűkület (striktúra) is a következménye lehet. A létrejött szűkület hajlamosít a húgycső feljebbi szakaszán létrejövő fertőzésekre, néha a húgycső körül tályog* * is kialakulhat. A tályog miatt a húgycső falán kiboltosulások (diver- tikuli) keletkezhetnek, amelyek szintén könnyen fertőződnek. Ha a tályog átfúrja a bőrt, az újonnan képződött csatornán (sipolyon) vizeletcsorgás észlelhető (húgycsőfisztula).
A húgycsőgyulladás kórisméje általában már a tünetek alapján felállítható. A folyásból vett mintát laboratóriumi analízisre küldik a fertőző organizmus azonosítására.
A kezelés a fertőzés okozójától függ. Bakteriális fertőzésekre antibiotikumot használnak. A herpesz szimplex vírus fertőzést vírusellenes szerrel, például aciklovirral kezelik.
A lásd a 895. oldalt
■ lásd a 941. oldalt
* lásd a 856. oldalt
622
A vese és a húgyutak betegségei
Bakteriális húgyúti fertőzéseket elősegítő tényezők
- Húgyutak bármely részének elzáródása (például kő miatt)
- Abnormális hólyagműködés, ami lehetetlenné teszi a húgyhólyag teljes kiürülését: ilyennel találkozunk neurológiai betegségekben
- A húgyvezetékek és a hólyag határán levő billentyű szivárgása, ami lehetővé teszi a vizelet és a baktériumok számára, hogy a hólyagból visszafolyjanak, esetleg a vesét is elérjék
- Orvos által bevezetett hólyagkatéter vagy orvosi eszköz
- A véráram fertőzése (szeptikémia)
- A szívbillentyűk fertőzése (infektív endokarditisz)
Húgyhólyaggyulladás (cystitis, ejtsd: cisztitisz) alatt a húgyhólyag gyulladását értjük.
Termékeny éveiket élő nők körében gyakori a húgyhólyaggyulladás. Számos nőnél ismétlődően lép fel.
A hüvelyi baktériumok eljuthatnak a húgycsőbe és a húgyhólyagba. Szexuális aktus után gyakran következik be a nőkben a húgyhólyag gyulladása, valószínűleg azért, mert aktus közben a húgycső megsérül.
A nőknél észlelt ismétlődő húgyhólyaggyulladás oka ritkán a hólyag és a hüvely között fennálló abnormális összeköttetés, sipoly (vezikovaginális fisztula) lehet, amely esetleg semmi egyéb tünetet nem okoz.
A férfiaknál nem túl gyakori hólyaggyulladás általában húgycsőgyulladással kezdődik, és innen terjed a folyamat először a prosztatára, majd a húgyhólyagra. Néha húgyhólyaggyulladást okozhatnak katéterek
▲ lásd az 1061. oldalt
■ lásd a 631. oldalt
★ lásd az 591. oldalt
vagy sebészeti beavatkozásnál használt eszközök is. A férfiak ismétlődő húgyhólyaggyulladásának hátterében rendszerint a prosztata (dülmirigy) állandó fertőzése áll.A Habár az antibiotikumok gyorsan eltüntetik a baktériumokat a húgyhólyagban levő vizeletből, ezek a gyógyszerek nem tudnak kellőképpen behatolni a prosztatába, hogy itt is felszámolják a fertőzést. Következésképpen a prosztatában maradt baktériumok a gyógykezelés leállítása után újrafertőzik a húgyhólyagot.
Ritkán abnormális kapcsolat alakulhat ki a hólyag és a bélrendszer között (vezikoenterális fisztula), ami lehetővé teszi gáztermelő baktériumok számára, hogy bejussanak a húgyhólyagba és itt elszaporodjanak. E fertőzések miatt légbuborékok jelenhetnek meg a vizeletben (pneumaturia).
A húgyhólyagfertőzések általában gyakori vizelési ingerrel, valamint égő, fájdalmas vizeletürítéssel járnak. Fájdalmat a szeméremcsont felett, esetleg a deréktájon szoktak érezni. Másik tünet a gyakori éjszakai vi- zelés. A vizelet gyakran zavaros, és az esetek 30%- ában szemmel láthatóan véres. A tünetek kezelés nélkül is eltűnhetnek. Olykor a hólyag fertőzése teljesen tünetmentesen zajlik, és más ok miatt végzett vizeletvizsgálat során derül rá fény. Tünetmentes húgyhólyagfertőzések általában idős embereknél szoktak előfordulni, akiknél ennek következtében vizeletinkonti- nencia alakulhat ki.B
Azoknál a személyeknél, akiknek a húgyhólyag-beidegzésük nem megfelelő (neurogén hólyag), vagy akik hosszú ideig hólyagkatéterre szorulnak, szintén kialakulhat a tünetmentes húgyhólyagfertőzés, amire vesegyulladás vagy megmagyarázhatatlan láz hívja fel a figyelmet.
A jeiiegzetes tünetek alapján az orvosok könnyen felállítják a húgyhólyagfertőzés kórisméjét. A középsugárból vett vizeletmintát* * vizsgálják, amit nem fertőznek meg a hüvelyben vagy a hímvessző végén található baktériumok. A beteg vécékagylóba kezd vizelni, aztán leállítja a vizelést és egy steril tartályba vizel tovább. A vizeletmintát mikroszkóp alatt vizsgálják meg, vörösvértesteket, fehérvérsejteket vagy egyéb anyagokat keresve. A baktériumokat megszámlálják, és a vizeletmintából végzett tenyésztés után azonosítják. A húgyhólyagfertőzésben szenvedőknél egy baktériumfaj általában nagy számban van jelen.
Húgyúti fertőzések
623
Férfiaknál a középsugárból vett vizeletminta általában elégséges a kórisméhez. A nőknél olykor ezeket a mintákat is szennyezik a hüvelyben levő baktériumok. Ahhoz, hogy a kívülről történő, félrevezető szennyeződést biztonsággal megakadályozzák, gyakran katéterrel közvetlenül a hólyagból kell vizeletmintát venni.
A gyakran visszatérő húgyhólyagfertőzések okát felderíteni igen fontos. Az orvosok néha vénába történő sugárfogó anyag beadását követően röntgenfelvételeket készítenek, miközben az anyag a veséken keresztül kiválasztódik a vizeletbe.A A röntgen felvételeken a vesék, a húgyvezetékek és a húgyhólyag látható. A cisztoureterográfiás vizsgálat, melynek lényege a sugárfogó anyag húgyhólyagba való juttatása és kiürülésének filmezése, nagyon jó eljárás a vizelet hólyagból való visszaáramlásának vizsgálatára, különösen gyermekeknél. Segítségével ugyanakkor felismerhető a húgycső bármilyen szűkülete. A retrográd ureterográfia, amelynek során a sugárfogó anyagot közvetlenül juttatják a húgycsőbe, nagyon hasznos a szűkületek, kiboltosulások vagy a húgycsősipolyok kimutatására, férfiban és nőben egyaránt. Ha a húgyhólyagfertőzés a kezelésre nem javul, a betegség kórisméjének felállításához közvetlenül a húgyhólyagba néznek egy száloptikás készülékkel (cisztoszkópia).
Az idősek tünetmentes fertőzései általában nem igényelnek kezelést.
Az első lépésként bevitt nagy mennyiségű folyadékkal gyakran gyógyítható az enyhe húgyhólyagfertőzés. A vizelet öblítő hatása sok baktériumot mos ki a testből, a test természetes védekezése pedig eltávolítja a maradékot. Mielőtt antibiotikumot írna fel, az orvos megállapítja, hogy a beteg húgyhólyagfertőzése sú- lyosbodhat-e, például a húgyhólyag beidegzési zavara, cukorbetegség vagy legyengült immunrendszer esetén, amely lecsökkenti a fertőzéssel szembeni ellenállóképességet. Ilyen esetek agresszívebb kezelést igényelhetnek, különösen azért, mert a fertőzés visszatérhet, amikor véget ér az antibiotikum-kúra. A három napon át, szájon keresztül szedett antibiotikum, de akár egyetlen dózis is, általában hatékony, ha a fertőzés még nem vezetett komplikációkhoz. Makacsabb fertőzések esetén az antibiotikumot 7-10 napon át kell szedni.
Alacsonyabb dózisokban, megelőzésre (profilaxis), az antibiotikumot folyamatosan is szedhetik azok, akiknél a húgyhólyagfertőzés évente több mint kétszer előfordul. Az egy éves költség csak egynegyede annak a költségnek, amit három vagy négy fertőzés kezelésére fordítanának évente. Az antibiotikumot rendszerint naponta, hetente háromszor vagy közvetlenül nemi aktus után kell szedni.
A különböző tünetek, különösen gyakori vizelési inger és vizelési fájdalom enyhítésére sokféle gyógyszer használatos. Egyesek, mint az atropin, enyhíthetik a görcsöket. Mások, például a fenazopiridin, enyhítik a fájdalmat a gyulladt szövetek megnyugtatásával. Gyakran csökkenthetők a tünetek a vizelet lúgosításá- val, mely vízben feloldott szódabikarbóna elfogyasztásával történik.
Sebészi beavatkozás szükséges lehet a vizeletürítés akadályozottságának (obstruktív uropátia) megszüntetésére, vagy valamely húgyhógyagfertőzésre hajlamosító szerkezeti abnormalitás – például lecsúszott méh vagy húgyhólyag – megoldására. Az elzáródott szakasz katéteres áthidalásával a fertőzés gyógyítható. A fertőzés szóródásának megelőzésére a műtét előtt általában antibiotikumot adnak.
Intersticiális
húgyhólyaggyulladás
Az intersticiális húgyhólyaggyulladás a húgyhólyag fájdalmas gyulladása.
Ennek oka ismeretlen, mert a vizeletben fertőző organizmust nem lehet kimutatni. A betegség középkorú nőknél gyakori. Tünetei: gyakori, fájdalmas vizeletürítés, és a vizelet gyakran tartalmaz mikroszkópos vizsgálattal kimutatható gennyet és vért. Néha a vizelet szemmel láthatóan véres, és vérátömlesztésre lehet szükség. A végeredmény gyakran a hólyag összezsugorodása. A kórismét cisztoszkópiával állítják fel, amelynek során kis, felszínes, vérző fekélyek láthatók. Számos kezelést kipróbáltak már, de egyik sem tűnt kielégítőnek. Amikor a beteg tünetei elviselhetetlenek és befolyásolhatatlanok, a húgyhólyagot sebészileg eltávolítják.
A lásd az 591. oldalt
624
A vese és a húgyutak betegségei
Húgyvezeték-gyulladás (urethritis, ejtsd: uretritisz) alatt egyik vagy mindkét húgyvezeték (a veséket a húgyhólyaggal összekötő vezetékek) gyulladását értjük.
A leggyakoribb oka vese- vagy húgyhólyagfertőzés ráterjedése. A húgyvezeték-gyulladás másik oka a húgyvezeték bizonyos szakaszának beidegzési zava- raA miatt létrejött vizeletpangás (a vizelet elfogyásának zavara). A betegség alapjául szolgáló vese- vagy húgyhólyagfertőzés kezelendő. A húgyvezeték azon szakaszait, ahol beidegzési zavar észlelhető, esetleg se- bészileg eltávolítják.
Vesemedence-gyulladás (pyelonephritis, ejtsd: pielonefritisz) alatt az egyik vagy mindkét vese bakteriális fertőzését értjük.
A kórházon kívül észlelt vesefertőzések 90%-át a vastagbélben nagy számban előforduló Escherichia coli baktérium okozza, ez az arány a kórházban kezeltek esetében csupán 50%. A fertőzés rendszerint a ge- nitális területről száll fel a húgyhólyagra.
Egészséges húgyutak esetén a fertőzés nem juthat a vesékig, mert a fertőző organizmusokat kimossa a vizeletáramlás, és a húgyvezeték a húgyhólyag határán zárva van. Mindazonáltal a húgyutak elzáródását okozó minden tényező, így a vesekő vagy a prosztata megnagyobbodása, valamint a hólyagból a húgyvezetékek irányába való vizelet-visszafolyás hajlamosít a vesefertőzésre.
A test bármely részének fertőzése véráram útján ráterjedhet a vesére. Ilyen módon például a staphylococ- cus által okozott bőrfertőzés a veséket is elérheti.
Egyéb hajlamosító tényezők a terhesség, a cukorbetegség és a szervezet ellenállóképességének csökkenését okozó állapotok.
A vesefertőzés tünetei hirtelen kezdődnek, hidegrázás, láz észlelhető, egyik vagy mindkét oldali deréktá
ji fájdalom, hányinger és hányás jelentkezik. A vesefer- tőzéses betegek egyharmada az alsó húgyúti fertőzés tüneteitől is szenved, beleértve a gyakori, fájdalmas vizelési. Egyik vagy mindkét vese megnagyobbodhat és érzékeny lehet, a deréktájon a megfelelő oldalon szintén érzékenység tapasztalható. Néha a hasizmok erősen megfeszülnek. Egyesek fájdalmas rohamokat élhetnek meg, amit az egyik húgyvezeték görcse okoz (colica renális, ejtsd: kólika renálisz; vesekólika). A görcsöt a fertőzés miatt kialakult imitáció vagy áthaladó vesekő okozza. Gyermekeknél a vesegyulladás tünetei gyakran jelentéktelenek és nehezen felismerhetőek. A hosz- szantartó fertőzéseknél (krónikus pielonefritisz) a fájdalom gyakran bizonytalan, a láz el-eltűnhet, olykor a beteg teljesen láztalan lehet.
Krónikus pielonefritisz csak azoknál fordul elő, akiknél a húgyutakban jelentős abnormalitás van, mint például a húgyutak elzáródása, sokáig fennmaradó nagy vesekövek, vagy leggyakrabban, a fiatal gyermekeknél észlelt, a hólyagból a húgyvezeték irányába történő vizelet-visszafolyás. A krónikus pielonefritisz annyira károsíthatja a veséket, hogy azok már nem tudják ellátni feladatukat. A következmény: veseelégtelen- ség.B
A vesefertőzés jellegzetes tünetei láttán az orvos rendszerint két gyakran használatos laborvizsgálathoz folyamodik, hogy eldöntse, valóban fertőzöttek-e a vesék: az egyik a vizeletminta mikroszkópos vizsgálata, a másik a vizelet tenyésztése, amelynek eredményeként azonosítható a fertőzést okozó baktérium. További vizsgálatokat végeznek, ha a betegnek vesegörcse van, ha a betegség az antibiotikum-kezelésre nem reagál 48 órán belül, ha az antibiotikum-kezelés abbahagyása után a tünetek visszatérnek, vagy ha férfibetegről van szó, mivel férfiaknál a vesefertőzés ritka. Ultrahang- és röntgenvizsgálatokkal vesekövek, szerkezeti eltérések vagy más vizeletelfolyást akadályozó tényező mutatható ki.
Ha a vesefertőzés gyanúja felmerül és a laborvizsgálathoz már levették a vizelet és vérmintákat, az antibiotikus kezelést azonnal elkezdik. A laborleletek alapján
▲ lásd a 629. oldalt
■ lásd az 593. oldalt
A húgyutak elzáródása
625
meg lehet változtatni a gyógykezelést és a gyógyszerek adagját. A visszaesés elkerülése végett az antibiotikumos kezelést a gyógyulás után még 2 hétig kell folytatni, férfiak esetén – mivel nehezebb a fertőzés felszámolása – ez az utókezelés akár 6 hétig is eltarthat. A kezelés lejárta után 4-6 héttel egy utolsó vizeletmintát vesznek a fertőzés további fennállásának kizárására.
Ha a vizsgálatok hajlamosító tényezőt mutatnak, például a húgyutak elzáródását, szerkezeti elváltozást
vagy vesekövet, sebészi helyreállítás válhat szükségessé.
Ha valakinél halmozottan fordul elő a vesefertőzés, megelőzés céljából alacsony dózisú antibiotikum folyamatos szedése javallt. A tartós kezelés optimális időtartama ismeretlen, de általában egy év után abba szokták hagyni. Ha ezután a vesefertőzés újra kialakul, a kezelést a végsőkig folytatni kell.
A húgyutak bármely szakaszán – a vizeletet kiválasztó veséktől kezdve a külvilággal közlekedő húgycsőig – létrejött elzáródás a húgyutakban uralkodó nyomás emelkedését és a vizeletelfolyás lassulását fogja eredményezni. A húgyutak elzáródása a vesék kitágulásához, húgyúti fertőzésekhez, kőképződéshez, és végül a veseműködés megszűnéséhez vezethet. A fertőzések azért alakulnak ki, mert az elzáródás miatt meglassult vizeletáramlás nem tudja kimosni a húgyu- takba került baktériumokat.
Hidronefrózis (hydrohephrosis) alatt a vese kitágulását értjük, melyet az elzáródás miatt pangó vizelet visszafelé ható nyomása okoz.
Normális esetben a veséből a vizelet igen kis nyomással távozik. Ha a húgyutak elzáródnak, a vizelet visszajut a vese apró csatornáiba és a vesemedencébe, kitágítja a vesét, így nyomás alá kerülnek a vese érzékeny szövetei. Hosszú ideig fennálló hidronefrózis során a tartósan magas nyomás károsítja a vese szöveteit. ezáltal a vesefunkció jelentősen romlik.
A hidronefrózis rendszerint az ureteropelvikus átmenetnél (vesemedence és húgyvezeték átmenete) létrejött elzáródás miatt alakul ki. Gyakori okok:
- Szerkezeti elváltozások – például mikor a húgyvezeték túl magasan szájadzik be a vesemedencébe
- Az átmenet megtörik a vesék lejjebb csúszása miatt
- Vesemedencében van kő
- A húgyvezetéket kötőszövetes szalagok, abnormálisán elhelyezkedő verőér vagy véna, illetve daganat szorítja le
A hidronefrózis alsóbb húgyúti szakaszok elzáródása vagy a hólyagból történő vizelet-visszaáramlás miatt is kialakulhat. Ezek okai a következők:
- Húgyvezetékben jelenlevő kő
- Húgyvezeték közelében található daganat
- A húgyvezetéknek fejlődési rendellenesség, sérülés, fertőzés, sugárkezelés vagy sebészeti beavatkozás miatt kialakult szűkülete
- A húgyhólyag és húgyvezeték izmainak, beidegzésének rendellenességei
- A húgyvezetékben vagy a húgyvezeték körül sebészeti beavatkozás, sugárkezelés vagy különböző gyógyszerek (főleg a methysergide) miatt létrejött rostos kötőszövet szaporulat
- Ureterokele (a húgyvezeték alsó szakaszának hólyagba való bedomborodása)
- A húgyhólyag, a méhnyak, a méh, a prosztata vagy egyéb medencei szervek daganata
- A prosztata megnagyobbodása, gyulladása, vagy daganata által okozott elzáródás, mely meggátolja, hogy a vizelet a húgyhólyagból a húgycsőbe folyhasson
- Fejlődési rendellenesség vagy sérülés okozta vizelet-visszaáramlás
- Súlyos húgyúti fertőzés, amely átmenetileg megakadályozza a húgyvezeték összehúzódásait
Esetenként hidronefrózis alakulhat ki terhesség alatt is, ha a megnagyobbodott méh összenyomja a húgyvezetékeket. A terhesség ideje alatt végbemenő hormoná-
626
A vese és a húgyutak betegségei
Hidronefrózis: kitágult vese
A hidronefrózisos vese azért tág, mert vizelet- elfolyási akadály áll fenn, és a vizelet visszafolyik a vese kis vezetékeibe és központi gyűjtő területére (vesemedence).
Egészséges vese Kitágult vese
lis változások tovább súlyosbíthatják a problémát a húgyvezeték izomösszehúzódásainak gátlása által, melyek normális esetben a vizeletet a hólyagba juttatják. Az ilyen hidronefrózis rendszerint elmúlik a terhesség befejeződésével, bár a vesemedence és a húgyvezeték továbbra is némileg tágult maradhat.
A hosszú ideig fennálló vesemedence-tágulat gátolhatja azokat a ritmikus izomösszehúzódásokat, amelyek normálisan a vizeletet a húgyhólyagba juttatják. Ez esetben az azonos feladatot ellátni képtelen kötőszövet veheti át a húgyvezeték falaiban a normális izomszövet helyét, ezzel maradandó károsodást okozva.
A tünetek az elzáródás okától, helyétől és időtartamától függnek. Amikor az elzáródás gyorsan kezdődik (akut hidronefrózis), általában vesegörcsöt – erős, szakaszos deréktáji (a bordák és a csípők között található terület) fájdalmat – okoz az érintett oldalon. Amikor lassan alakul ki (krónikus hidronefrózis), lehet teljesen tünetmentes, vagy okozhat makacs, kellemetlen, tompa fájdalmat. Az orvos tapinthat deréktáji duzzanatot, főleg ha egy csecsemő vagy gyermek veséi nagyon kitágultak. A hidronefrózis lehet visszatérő és kínzóan fájdalmas a túltelődő vesemedence vagy a lecsúszott vese miatt átmenetileg megtört húgyvezeték elzáródása miatt.
A hidronefrózisos betegek körülbelül 10%-ának vér található a vizeletében. Elég gyakoriak a lázzal, genny- vizeléssel, és hólyagtáji vagy vesetáji kellemetlen érzéssel együttjáró húgyúti fertőzések. Amikor a vizelet áramlása akadályozott, kövek alakulhatnak ki. A vérvizsgálatok magas húgysavszintet fedhetnek fel, amely arra utal, hogy a vesék nem választják ki kellő mértékben ezt a salakanyagot. A hidronefrózis enyhe bélrendszeri tüneteket: hányingert, hányást vagy hasfájást okozhat. Ezen tünetek néha hidronefrózisos gyermekeken jelentkeznek abból a fejlődési rendellenességből adódóan, hogy a vesemedence és a húgyvezeték átmenete túl szűk. Ha nem kezelik, a hidronefrózis végül károsítja a veséket, és veseelégtelenséggel végződhet.
Többféle eljárással lehet a hidronefrózist kórisméz- ni. Az ultrahang vizsgálat jó képet ad a vesékről, húgyvezetékekről és a hólyagról, és különösen hasznos gyermekek esetében. Intravénás urográfiával a veséket röntgenezni lehet, miután sugárfogó, röntgenámyékot adó anyagot fecskendeztek a véráramba. A hólyag és a húgycső röntgenképei akkor láthatóak, ha a befecskendezett sugárfogó anyag áthaladt a veséken, vagy ha a retrográd urográfiának nevezett eljárás során a húgy- csövön keresztül juttatják a húgyutakba az anyagot. Ezen vizsgálatok információt nyújthatnak a vizelet a vesén keresztüli áramlásáról. A cisztoszkópiát, amikor egy száloptikás készüléket juttatnak a húgycsőbe, a húgyhólyag belső felszínének közvetlen vizsgálatára használják.
A húgyutak elzáródása
627
A húgyúti fertőzéseket és a veseelégtelenséget, amikor jelentkeznek, azonnal kezelik.
Az akut hidronefrózisban az elzáródás fölött összegyűlt vizeletet a lehető leggyorsabban elvezetik – általában bőrön keresztül beszúrt tű segítségével -, ha a veseműködés lelassult, a fertőzés továbbra is fennmaradt, vagy a fájdalom jelentős. Ha az elzáródás teljes, a fertőzés komoly vagy kövek jelentkeznek, átmenetileg a deréktáj bőrén keresztül a vesemedencébe juttatott katéter segítségével vezetik el a vizeletet.
A krónikus hidronefrózist a kiváltó ok kezelésével és a húgyúti elzáródás felszámolásával gyógyítják. A húgyvezeték szűk vagy rendellenes szakaszát sebészi- leg távolítják el, és a levágott végeket összeillesztik. Néha olyan műtétre van szükség, amely megszabadítja a húgyvezetéket a rostos kötőszövettől. Ha a húgyvezeték és a húgyhólyag közötti átmenet elzáródott, a húgyvezetékeket műtétileg eltávolítják és a húgyhólyag egy másik részéhez illesztik.
Ha a húgycső záródott el, a kezelés történhet gyógyszerek segítségével (pl. hormonterápia prosztatarák esetén), valamint műtét vagy a húgycső dilatátorokkal való tágítása révén. Más kezelési eljárások használatosak akkor, ha kő zárja el a vizeletáramlás útját.
Az egyik vagy mindkét vesén akut hidronefrózis miatt végzett műtét általában akkor sikeres, ha a fertőzést ellenőrizni lehet és a vesék megfelelően működnek. A kórjóslat kevésbé kedvező krónikus hidronefrózis esetén.
A húgyutakban található kövek (húgykövek) kemény, kőszerű képződmények, amelyek a húgyutak bármely részén kialakulhatnak, és fájdalmat, vérzést, a vizeletáramlás elzáródását vagy fertőzést okozhatnak.
Attól függően, hogy a kövek hol alakulnak ki, veseköveknek vagy húgyhólyag köveknek nevezzük őket. A kő kialakulásának folyamatát urolitiázisnak vagy nefrolítiázisnak (urolithiasis, nephrolithiasis; vesekövesség) nevezzük.
Az Egyesült Államokban évente 1000 felnőttből egyet szállítanak kórházba húgyúti kövek miatt. Kövek alakulhatnak ki akkor is, ha a vizelet kőképző sókkal túltelített, vagy ha a vizeletből hiányoznak a kőképzést
gátló anyagok. A kövek körülbelül 80%-át kálcium alkotja, a fennmaradó részt pedig különböző anyagok, mint húgysav, cisztin és struvit. A magnézium, ammó- nium és foszfát alkotta struvitköveket fertőzéses köveknek is nevezik, mert csak a fertőzött vizeletben alakulnak ki.
A kövek nagysága a szemmel nem is látható méretűtől két-három cm-es, vagy annál is nagyobb méretűig változhat.’A nagy ún. korallkövek szinte teljesen ki- tölthetik a vesemedencét és a vesekelyheket, felvéve azok alakját.
A kövek, különösen a kis méretűek, lehetnek teljesen tünetmentesek. A húgyhólyagban kialakuló kövek alhasi fájdalmat okozhatnak. A húgyvezeték, vesemedence vagy bármelyik idevezető csatorna elzáródását okozó kövek hátfájást vagy súlyos görcsös fájdalmat (vesegörcs) okoznak. A vesegörcsöt gyötrelmes fájdalom jellemzi, mely általában deréktájon keletkezik es kisugárzik a has, nemi szervek vagy a comb belső felszíne felé. További tünetek: hányinger és hányás, hasi puffadásérzés, hidegrázás, láz és véres vizelet. A beteg gyakori vizelési ingerre panaszkodhat, különösen amikor a kő elindul lefelé a húgyvezetékben.
A kövek húgyúti fertőzést okozhatnak. Amikor a kövek elzárják a vizeletáramlást, a baktériumok beszorulnak az akadály fölött megrekedt vizeletbe és befertőzik ezt. Ha a kövek hosszú időre elzárják a húgyutakat, a vizelet visszafolyik a vese csövecskéibe (tubulusok), olyan nyomást képezve, amely kitágítja (hidronefrózis) és végül károsítja a vesét.
Azokat a köveket, amelyek semmiféle tünetet nem okoznak, véletlenszerűen is felfedezhetik a vizelet rutinszerű mikroszkópos vizsgálata alkalmával. A fájdalmat okozó köveket általában a vesegörcsök jellegzetes tüneteivel együttjáró háti és ágyéki érzékenység, valamint más okra nem visszavezethető genitális területi fájdalom alapján kórismézik. A vizelet mikroszkópos vizsgálata vért, gennyet, ugyanakkor apró kőkristályokat mutathat. Általában nincs szükség további vizsgálatokra, csak akkor, ha a fájdalom órákig tart, vagy ha a kórisme bizonytalan.
628
A vese és a húgyutak betegségei
Kövek eltávolítása hanghullámokkal
Olykor a veseköveket össze lehet törni egy kőzúzó segítségével extrakorporális (testén kívüli) lökéshullámos kőzúzásnak nevezett eljárás alkalmazásával. Előbb ultrahangvizsgálattal vagy röntgenátvilágítással meghatározzák a kő helyzetét, utána a kőzúzót (litotriptor) a háthoz illesztik, a hanghullámokat a kőre irányítják és a követ öszszetörik. Ezt követően a beteg nagy mennyiségű folyadékot fogyaszt, hogy segítse a veséből a kődarabok ki- mosódását. Néha vér jelenik meg a vizeletben, vagy a has sérül, de komoly szövődmény ritka.

A kórisme tisztázását elősegítő további vizsgálatok magukba foglalják a 24 órás vizeletgyűjtésből származó minta és vérminta vizsgálatát, melyekben a kálcium, a húgysav, és a cisztin szintjét, valamint egyéb kőképző anyagok mennyiségét mérik.
A has röntgenvizsgálata kimutathatja a kálcium és a struvit köveket. Ha szükséges, más vizsgálatok is végezhetők. Az intravénás urográfia esetén, röntgenfelvételeken látható sugárfogó anyagot fecskendeznek egy vénába, amely eljut a vesékhez, ahol kirajzolja a húgysavköveket, és így ezek láthatóvá válnak. A retrográd urográfia esetén a sugárfogó anyagot a húgy- csövön keresztül vezetik be a húgyutakba.
A tüneteket, elzáródást vagy fertőzést nem okozó apró kövek nem igényelnek kezelést. A nagy mennyiségű folyadékfogyasztás megnöveli a vizelet mennyiségét és segít kimosni néhány követ; ha a kő kiürült, semmiféle azonnali kezelésre nincs szükség. A fájdalom vagy vesegörcs kábító fájdalomcsillapítókkal enyhíthető.
A vesemedencében vagy a húgyvezeték felső szakaszán található, egy cm-nél kisebb köveket gyakran ultrahanggal zúzzák össze (extrakorporális lökéshullámos kőzúzás). A kőtörmelék ezután a vizeletbe jut. Néha a követ egy a bőrön ejtett apró metszésen keresztül távo- lítják el (perkután nefrolitotomia), ezt ultrahangos kezelés követi. A húgyvezeték alsóbb részein elhelyezkedő köveket eltávolíthatják endoszkóppal (egy kis hajlékony cső) is, amelyet a húgycsövön és a húgyhólyagon keresztül vezetnek fel.
A húgysavköveket néha a vizelet lúgosításával (például kálium citráttal) fokozatosan oldják fel, de más típusú kövek így nem távolíthatók el. Nagy kövek okozhatnak heveny elzáródást, ami sebészi beavatkozást igényel.
Az új kőképződés létrejöttét megakadályozó eljárások a már meglévő kő fajtája szerint változnak. Ezeket a köveket elemzik és a kőképző anyagok szintjeit megmérik.
A kálciumköves betegek jó része hiperkalciuriában szenved, túl sok kálcium választódik ki a vizeletébe. Tiazid tartalmú húgyhajtókkal ilyenkor megelőzhető a kőképződés. Nagy mennyiségű – napi 8-10 pohár – víz elfogyasztása javasolt. Alacsony kálciumtartalmú ételek fogyasztása vagy nátrium cellulóz foszfát szedése segíthet, de túlságosan csökkentheti a kálcium-
A neurogén hólyag
629
szintet. Kálium citrátot adva megnő a vizeletben a cit- rátszint, ez az anyag megakadályozza a kálciumkő képződését.
Oxalátban gazdag ételek (rebarbara, spenót, kakaó, dió, bors és tea) fogyasztása miatt, vagy bizonyos bélrendszeri zavarok esetén magas lehet a vizelet oxalát tartalma, ez hozzájárul a kálciumkő képződéséhez. Segíthet ilyenkor az étrend megváltoztatása vagy a bélrendszeri betegségek kezelése.
Ritkábban más anyagcserezavarok okozhatják a kálciumkövek létrejöttét, ilyenek a mellékpajzsmirigy túlműködés, a sarcoidosis, a D-vitamin mérgezés, a
renalis tubularis acidosis, vagy a rákos daganat. Ebben az esetben a megfelelő betegséget kezelik.
Húgysavkövek esetén hús-, hal-, és számyasszegény diéta ajánlott, mivel ezek az anyagok növelik a vizelet húgysavtartalmát. A húgysav képződés csökkentésére allopurinol alkalmazható. Mivel a húgysavkő savas vizeletben képződik, megkísérelhető a vizelet kálium cit- ráttal való lúgosítása. Nagy mennyiségű folyadék fogyasztása szintén segíthet.
Húgyúti fertőzésre utaló struvit kő esetén antibiotikumot adnak.

Neurogén hólyag alatt a normál hólyagfunkció idegrendszeri károsodás okozta elvesztését értjük.
Neurogén hólyag jön létre minden olyan betegség, sérülés, fejlődési rendellenesség kapcsán, amely az agy, a gerincvelő vagy a hólyaghoz illetve annak szá- jadékához (a hólyag húgycsőben folytatódó nyílása) futó idegek károsodását okozza.
A neurogén hólyag lehet renyhe – összehúzódásra képtelen (nonkontraktilis) hólyag, amely nem tud teljesen kiürülni – és túlműködő (spasztikus), amikor az ürülés nem befolyásolható reflexek hatására következik be.
A hólyag renyhesége rendszerint a húgyhólyagot ellátó idegek megszakadásának következménye. Gyermekeknél ennek a leggyakoribb oka fejlődési rendellenesség, mint például a szpina bifida vagy a myelo- meningokele (a gerincvelő csigolyákon keresztül történő előesése).^
A túlműködő hólyag általában az agy vagy a gerinc- \elő hólyagra kifejtett kontrolljának megszűnése miatt alakul ki. Gyakori ok a sérülés vagy működési zavar, mint például a gerincvelőt érintő szklerózis multiplex, amely ezenkívül a lábak (paraplégia), vagy a lábak és kezek (quadriplégia) együttes bénulását is okozhatja.
Egy ilyen sérülés után a hólyag gyakran először napokig, hetekig, vagy akár hónapokig (sokk fázis) petyhüdt lesz. Később túlműködővé válik és akaratlagos kontroll nélkül kiürül.
A tünetek attól függően változnak, hogy a hólyag renyhe vagy túlműködő.
Mivel a renyhe hólyag nem tud kiürülni, addig feszül a fala, amíg jelentősen kitágul. Ez a tágulás fájdalmatlan, mivel lassan alakul ki és az ilyen hólyagnak amúgy sincs helyi beidegzése. Néhány esetben a hólyag tágult marad és folyamatosan észlelhető kis- mennyiségű vizeletcsorgás (túlfolyásos csorgás). A renyhe hólyag gyakran befertőződik, mivel a pangó vizeletben baktériumnövekedéshez alkalmas feltételek teremtődnek meg. Könnyen kialakulnak hólyagkövek azoknál a betegeknél, akiket a krónikus hólyagfertőzés miatt állandóan katéterezni kell. A hólyagfertőzés tünetei a még megmaradt beidegzés mértékétől függnek.
A lásd az 1235. oldalon lévő ábrát
630
A vese és a húgyutak betegségei
A túlműködő hólyag változó mértékű figyelmeztetés után ellenőrizhetetlenül ürül ki, mivel az összehúzódását és ürülését reflexek váltják ki (akarattól függetlenül).
A renyhe vagy túlműködő hólyag miatt a vizelet visszafolyhat a hólyagból a húgyvezetékekbe és károsíthatja a vesét. Gerincsérülteknél előfordul, hogy a hólyagfal összehúzódása és a szájadék elernyedése nem koordináltan történik, emiatt a hólyagban a nyomás állandóan magas lesz, és a vizeletürítés nem tud bekövetkezni.
Gyakran az orvos észleli az alhas vizsgálatánál, hogy a hólyag megnagyobbodott. Sugárfogó anyag vénába (intravénás urográfia), vagy katéteren át a hólyagba (cisztográfia), vagy a húgycsőbe (uretrográfia) történő beadását követő röntgenvizsgálattal sok információ szerezhető.A A röntgenképen látszik a húgyvezetékek és a hólyag mérete, az esetleges kövek, a vesekárosodás, ez elárulja az orvosnak azt, hogy mennyire működnek a vesék. Az ultrahangos vizsgálat körülbelül hasonló információval szolgál. A cisztoszkópia olyan eljárás, amelynek segítségével az orvos egy, a húgy- csövön át általában fájdalmatlanul bevezetett hajlékony, száloptikás készüléket használva be tud nézni a húgyhólyagba.
A vizeletürítést követően a hólyagban visszamaradó vizelet mennyiségét meg lehet mérni, miután azt egy, a húgycsövön át a hólyagba vezetett katéteren keresztül lebocsátották. A hólyagban és a húgycsőben uralkodó nyomás mérésére a katéter végére csatlakoztatható mérőeszköz szolgál (cisztometrográfia).
Neurológiai sérülést követően kialakult renyhe hólyag esetén a húgycsövön át katétert vezethetnek be, hogy folyamatosan vagy szakaszosan elvezessék a hólyagból a vizeletet. A katétert a sérülés után minél hamarabb fel kell helyezni a hólyag izomzatának védelme, túlfeszülésének elkerülése és a fertőzések megelőzése érdekében.
Állandó katéter alkalmazása nőknél kevesebb szövődménnyel jár. Férfiaknál a katéter a húgycső és a környező szövetek gyulladását okozhatja. Mindazonál
tal mind a férfiak, mind a nők esetében a beteg által napi 6 alkalommal bevezethető, a hólyag kiürülése után kihúzható katéter alkalmazása kedvezőbb.
A túlműködő hólyagbetegségben szenvedőknek szintén szükségük lehet katéterre, ha a hólyagkimenet görcse megakadályozza a vizelet kiürítését. A teljesen bénult férfiak esetén, akik nem tudják saját magukat katéterezni, szóba jön a záróizom (a szájadéknál található gyűrűszerű izom) átvágása; ezután külső vizeletgyűjtési eljárást kell alkalmazni. A hólyag, a hólyagot beidegző idegek és a gerincvelő elektromos stimulációjával megkísérelhető a hólyagot összehúzódásra bírni, de az ilyen típusú kezelés még kísérleti stádiumban van.
Gyógyszeres kezeléssel segíteni lehet a vizeletvisszatartást. Egy túlműködő hólyag kontrollja befolyásolható a hólyagot ellazító gyógyszerekkel, például antikolinerg szerekkel. Mindazonáltal ezen gyógyszereknek számos mellékhatásuk van, például száj szárazságot, székrekedést, stb. okozhatnak, ezért a neurogén hólyag miatt szenvedők hólyagműködésének gyógyszeres irányítása nehézkes.
Néha ajánlható az a sebészi beavatkozás, amellyel a vizeletet a hólyagból a hasfalon át kialakított nyíláson keresztül vezetik el, vagy amellyel megnövelik a hólyag méretét. A veséből a vizeletet így a testfelszínre lehet vezetni, elvéve egy rövid vékonybélszakaszt, ebbe beszájaztatva a húgyvezetékeket és a bélszakaszt kivezetve a testből a felszínre, ahol a vizelet egy zsákba gyűlik. Ezt az eljárást ileumhólyag-készítésnek hívják. A hólyag méretét növelni lehet rövid bélszakasz felhasználásával, egy cisztoplasztikának nevezett eljárással, ezután a beteg saját magát fogja rendszeresen katéterezni. Gyermekeknél a hólyagot ideiglenesen kiszájaztatják a bőrön át a felszínre, mindaddig amíg a gyermek eléri azt az életkort amikor a végleges sebészi helyreállítás elvégezhető.
A vizeletelvezetéses módszert követően épp úgy, mint a katéter alkalmazása után, komoly erőfeszítéseket fordítanak a kövesedés megelőzésére. A vesefunkciót figyelemmel követik, az esetleges vesefertőzéseket azonnal kezelik. Naponta legalább 8 pohár folyadék elfogyasztását ajánlják. A bénult beteg helyzetét gyakran változtatják, a többieknek minél előbbi sétá- lást javasolnak. Bár teljes felépülés a neurogén hólyag minden formájában ritka, sok beteg állapota a kezelés hatására jelentősen javul.
▲ lásd az 591. oldalt
631
Vizeletinkontinencia alatt a vizelet ellenőrizhetetlen ürülését értjük.
Vizeletinkontinencia minden életkorban előfordulhat, de a kiváltó ok korcsoportonként változik. A vizeletinkontinencia gyakorisága idős korban az évekkel arányosan nő.
Az idős emberek között minden harmadik hólyagkontroli problémákkal küzd, és az érintettek közül kétszer annyi a nő, mint a férfi. Az öregotthonokban élők több mint fele inkontinens. A vizeletinkontinencia oka lehet az idősebb emberek intézetbe utalásának; hozzájárulhat a felfekvések, a hólyag- és vesefertőzés, valamint a depresszió kialakulásához. A vizeletinkontinencia frusztráló és kellemetlen.
A vesék folyamatosan választják ki a vizeletet, amely két hosszú csövön (húgyvezetékek) átfolyva jut el a hólyagba, ahol összegyűlik. A hólyag legalsó részét (nyakát) izom veszi körül (záróizom), amely ösz- szehúzódik, hogy lezárja a testből a húgycsövön át a külvilágba vezető csatornát, így a vizelet addig gyűlik a hólyagba, amíg az meg nem telik.
Egy adott pillanatban a hólyag felől, idegeken át üzenet jut a gerincvelőhöz, majd tovább az agyhoz, ilyenkor tudatosul a vizelési késztetés. Az ember tudatosan és akaratlagosan képes dönteni arról, hogy kiürítse a vizeletét a hólyagból, vagy várjon még egy kicsit. Amikor vizelés mellett dönt, a záróizmok elemyednek, így a vizelet átfolyhat a húgycsövön, és a hólyagfal izmai összehúzódva kinyomják a vizeletet. Ezt a nyomást fokozni lehet a hasfal és a medencefenék (gát) izmainak összehúzásával, ami a hólyagban levő nyomás emelkedését eredményezi.
A vizeletürítés és -visszatartás alapfolyamatai bonyolultak, a vizelés ellenőrzési képessége a folyamat számos pontján és számos abnormalitás miatt megszakadhat. Ezek következménye a kontroll elvesztése – a vizeletinkontinencia.
A vizeletinkotinenciákat aszerint csoportosítjuk, hogy újonnan, hirtelen alakult ki, vagy fokozatosan jött létre és huzamosabb ideje tart. A hirtelen kialakuló vizeletinkontinencia gyakran hólyagproblémára utal, fertőzés (cisztitisz) a leggyakoribb ok. További okok közé sorolhatók a gyógyszer mellékhatások, a mozgásképességet befolyásoló és zavartságot okozó betegségek, alkohol- vagy koffeintartalmú italok túlzott mérté
kű fogyasztása, a hólyagot és a húgycsövet irritáló tényezők, mint az atrófiás hüvelygyulladás vagy a súlyos székrekedés. Hosszantartó (krónikus) vizeletinkonti- nenciát okoznak az agyban, hólyagban vagy a húgycsőben bekövetkezett elváltozások, valamint a hólyag beidegzéséért felelős idegek betegségei. Ezek az elváltozások igen gyakoriak időseknél, különösen nőknél a menopauza beállta után.
A vizeletinkontinencia tovább osztályozható jellegzetes tünetei alapján, így lehet: késztetéses-, stressz-, túlfolyásos és teljes inkontinencia.
A késztetéses inkontinencia erőteljes vizelési inger, amit ellenőrizhetetlen vizeletcsorgás követ. A hólyag teltségének első jelei után az emberek rendszerint vissza tudják tartani a vizeletüket. A késztetéses inkontinenciában szenvedőknek viszont kevés idő áll rendelkezésükre, hogy eljussanak az illemhelyig. A nők gyakran szenvednek a vizeletinkontinencia e típusában, de olykor ez stressz inkontinenciával jár együtt (vegyes inkontinencia). Leggyakoribb okozója a húgyúti fertőzés. Mindazonáltal a fertőzés nélkül létrejött késztetéses inkontinencia az idős embereknél előforduló, általában tisztázatlan eredetű, leggyakoribb inkontinenciatípus. Gyakori oka a hólyag túlműködése és a neurológiai zavarok, mint a szélhűdés és a demencia, amelyek lehetetlenné teszik az agy számára a hólyag vezérlését. A késztetéses inkontinencia akkor jelent igazán problémát, ha egyéb betegség vagy sérülés miatt a beteg nem tud idejében az illemhelyre jutni.
Stressz inkontinencia esetén akkor észlelhető a vizeletcsorgás, mikor a beteg hasűri nyomása fokozódik tüsszentés, köhögés, erőltetés vagy nehéz tárgyak emelése közben. A stressz inkontinencia a nőkben észlelt inkontinenciák közül a leggyakoribb. A húgyúti záróizmok gyengülése is okozhatja, máskor a kiváltó ok a húgycsőben szülés vagy medenceműtétek következményeként létrejött sérülés. A menopauza beállta után a nőknél azért alakul ki a stressz inkontinencia, mert az ösztrogén hormon hiánya következtében a húgycső meggyengül és így lecsökken az ellenállása a vizeletsugárral szemben. Férfiaknál stressz inkontinencia kialakulhat prosztata eltávolítás következményeként
632
A vese és a húgyutak betegségei
| Mi okozza a vizelet-inkontinenciát? | ||
| Típus | Leírás | Néhány lehetséges ok |
| Késztetéses inkontinencia | A vizelési inger megjelenése után a beteg csak néhány percig tudja tartani a vizeletét |
|
| Stressz inkontinencia | Kis mennyiségű vizeletszivárgás, amelyet a köhögés, nevetés, tüsszentés, erőltetés, nehéz tárgy emelése által keletkező hasűri nyomásemelkedés okoz |
|
| Túlfolyásos inkontinencia | A hólyagban túl nagy mennyiségű vizelet gyűlik össze ahhoz, hogy a záróizom vissza tudja tartani, így a vizelet szakaszosan, gyakran inger érzete nélkül szivárog |
|
| Teljes inkontinencia | Állandó szivárgás, mert a záróizom nem zár ■ |
|
| Pszichogén inkontinencia | Lelki okok miatt bekövetkező kontrolivesztés | • Emocionális zavarok, mint a depresszió |
| Vegyes inkontinencia | A fent említett problémák kombinációja (például, sok nőnél előfordul a stressz és késztetéses inkontinencia együttesen) | • A fent említett okok kombinációja |
(prostatectomia, vagy a prosztatarészek húgycsövön keresztül történő eltávolítása), ha a húgycső felső szakasza vagy a hólyag nyaka sérült.
Túlfolyásos inkontinencia alatt a tele hólyagból kis vizeletmennyiségek ellenőrizhetetlen szivárgását értjük. A szivárgás akkor észlelhető, amikor a hosszantar
tó ürítési képtelenség miatt a hólyag kitágul és érzéketlenné válik. A hólyagban a nyomás ilyenkor annyira megnő, hogy kis vizeletmennyiségek kicsorognak. Fizikális vizsgálat alkalmával az orvos gyakran tapinthatja a telt hólyagot.
Vizelet-inkontinencia
633
A beteg végül képtelen vizelni, mert a vizeletáramlás akadályozott, vagy mert a hólyag falának izmai már nem tudnak összehúzódni. Gyermekeknél a húgyutak alsó szakaszának elzáródását okozhatja a húgycső végének vagy a hólyag nyakának beszűkülése. Felnőtteknél a hólyagkimenet (a hólyag húgycsőbe beszájadzá- sa) elzáródását általában a prosztata jóindulatú vagy rákos megnagyobbodása okozhatja. Ritkábban az elzáródást okozhatja a hólyagnyak vagy a húgycső beszűkülése (húgycsőszűkület), esetleg prosztataműtét után. Székrekedés is okozhat túlfolyásos inkontinenciát, mert amikor a széklet kitölti a végbelet, a nyomás ráterjedhet a hólyagnyakra és a húgycsőre. Számos, agyra, gerincvelőre ható vagy idegi közvetítést befolyásoló gyógyszer, mint az antikolinerg szerek és a kábítószerek, csökkenthetik a hólyag összehúzódó képességét, hólyagtágulást és túlfolyásos inkontinenciát okozva.
Idegi működési zavar miatt kialakult neurogén hólyagA is okozhat túlfolyásos inkontinenciát. Neurogén hólyag több okból is létrejöhet, pl. a gerincvelő és idegek szklerózis multiplex, cukorbetegség, sérülés, alkoholizmus vagy gyógyszermérgezés által okozott károsodása miatt.
Teljes inkontinenciáról akkor beszélünk, ha folyamatosan, éjjel-nappal észlelhető a húgycsőből vizeletcsorgás. Ez akkor fordul elő amikor a húgycső záróizma nem zár kellőképpen. Azoknál a gyermekeknél fordul elő az inkontinencia e típusa, akiknél a húgycső zárása fejlődési rendellenesség miatt akadályozott. A nők teljes inkontinenciájáért általában a szülés folyamán szerzett hólyagnyaki- vagy húgycsősérülések okolhatók. Férfiaknál a leggyakoribb ok a prosztatarák miatt végzett sebészeti beavatkozás során keletkező hólyagnyak- vagy húgycsősérülés.
A pszichogén inkontinenciát inkább érzelmi, mint fizikális tényezők okozzák. Ez a betegség érzelmi gondokkal küszködő gyermekekben, de felnőttekben is előfordul. Példa erre a gyermekek éjszakai ágybavize- lése (enurézis – nokturia).B Akkor keresik az inkontinencia pszichológiai okait, ha a beteget erős érzelmi behatás érte, vagy depresszióban szenved, és az inkontinencia más okait sikerült kizárni.
Olykor előfordul vegyes inkontinencia. Például egy gyermek egyidejűleg lehet inkontinens beidegzési zavarok és pszichológiai okok miatt. Felnőtt férfinak lehet egyszerre túlfolyásos inkontinenciája a prosztata megnagyobbodása és késztetéses inkontinenciája szél- hűdés miatt. Idős hölgyek gyakran szenvednek egy- időben késztetéses és stressz inkontinenciától.
Az emberek gyakran együtt élnek az inkontinenciá- val és nem kémek orvosi segítséget, mert félnek, vagy szégyellik megbeszélni orvosukkal problémájukat, vagy mert az inkontinenciát tévesen az időskor természetes velejárójának tartják. Számos esetben pedig az inkontinencia kezelhető vagy ellenőrizhető, főleg ha a kezelést korán elkezdik.
Általában a kortörténet kikérdezése és a fizikális vizsgálat után az orvos könnyen rájön a betegség okára és felállítja a kezelés tervét.
Kötelező elvégezni egy vizeletvizsgálatot, hogy kizárhassák a fertőzés jelenlétét. A vizelés után a húgyhólyagban visszamaradt vizelet (reziduális vizelet) mennyiségét gyakran megmérik ultrahangos vizsgálattal, vagy miután azt katéterezéssel (egy katéternek nevezett vékony cső húgyhólyagba való bevezetése után) lebocsátották. Nagymennyiségű visszamaradó vizelet elzáródásra vagy a hólyag izmainak beidegzési zavarára utal.
Néha vizelés közben végzett speciális vizsgálatokra (urodinámiás vizsgálatok) is szükség van. Ilyenkor megmérik a nyugalomban lévő és a telt hólyag nyomását: az eredmények igen fontosak a krónikus inkontinencia esetén. A vizsgálat során katétert vezetnek a hólyagba, és azon át vizet vezetnek be a hólyagnyomás folyamatos rögzítése mellett. Normálisan a nyomás lassan emelkedik. Néhány betegnél a nyomás miatt hirtelen görcsök lépnek fel a hólyagban, vagy a nyomás igen hirtelen emelkedik a hólyag teljes telődése előtt. A nyomásgörbe alakja segít az orvosnak elkülöníteni az inkontinencia mechanizmusát és megtalálni a legjobb kezelési módot.
Más vizsgálat a vizelet áramlását méri. így el lehet dönteni, hogy van-e akadály a vizeletsugár útjában és meg lehet határozni, hogy van-e elég ereje a hólyag izomösszehúzódásainak a vizelet kiszorítására.
A stressz inkontinenciát a kortörténet, hüvelyi vizsgálat és a beteg köhögtetésére, erőltetésére fellépő vizeletcsöpögés alapján lehet kórismézni. Medencevizsgálattal is el lehet dönteni, hogy okozott-e szűkületet a hüvely, vagy a húgycső fala elvékonyodott-e az ösztro- gén hiánya miatt.
A lásd a 629. oldalt
■ lásd az 1249. oldalt
634
A vese és a húgyutak betegségei
Az optimális kezelés mindig a probléma gondos elemzésén alapul és az elváltozás természete szerint választandó meg. A vizeletinkontinenciában szenvedők többsége gyógyítható vagy állapota jelentősen javítható.
A kezelés gyakran csak néhány viselkedési változtatást foglal magába. Számos beteg visszanyerheti a kontrollját a hólyagja felett, kissé megváltoztatva magatartását; például szabályos időközönként – minden 2-3 órában – vizelve üresen tarthatja a hólyagját. Sokat segít, ha a beteg elkerüli a húgyhólyagot irritáló anyagokat, például a koffeint, és megfelelő mennyiségű (6- 8 pohárnyi) folyadékot fogyaszt naponta, ezáltal megelőzve a vizelet besűrűsödésével járó hólyagirritációt. A hólyag működését kedvezőtlenül befolyásoló gyógyszereket gyakran le lehet állítani. Az alább felsorolt speciális gyógymódok is kipróbálhatók. Ha az inkonti- nenciát nem sikerül teljes mértékben megoldani speciális kezelésekkel sem, ilyen célra szolgáló nedvszívó pelenkák, betétek alkalmazásával lehet óvni a bőrt, ezáltal a beteg száraz marad, jobb lesz a közérzete és társadalmilag aktív maradhat. Ezek a kellékek könnyen hozzáférhetőek.
A késztetéses inkontinenciát el lehet kerülni, ha a beteg szabályos időközönként, az erős késztetés jelentkezése előtt vizel. A hólyag- és medenceizomzatot erősítő tomagyakorlatok sokat segítenek. Hasznosak a hólyagot ellazító gyógyszerek is, mint például a propan- thelin, az imipramin, a hyosciamin, az oxybutinin és a dicyclomin. Habár számos rendelkezésünkre álló gyógyszer nagy segítségünkre van, mindegyik egy kissé eltérő módon hat és mindegyiknek lehetnek mellékhatásai. A hólyagot ellazító gyógyszer például csökkentheti a hólyag irritabilitását és a vizelési késztetéseket, de száj szárazságot és vizeletpangást okozhat. Néha a gyógyszer mellékhatásai is előnyünkre válnak. Például az imipramin egy antidepresszáns gyógyszer és főleg azokon segít akik nemcsak inkontinensek, de depressziósak is. Máskor gyógyszerkombinációk hozzák meg a kívánt hatást. A gyógyszeres kezelést mindig a beteg igényeihez kell igazítani.
A stressz inkontinenciában szenvedő nők nagyrészén segít, ha ösztrogén tartalmú hüvelyi kenőcsöt vagy tablettát használnak. A bőrre ragasztható ösztrogén tartalmú tapaszt még nem vezették be az inkontinencia kezelésére. Más, záróizom erősítő hatású gyógyszereket, mint a fenilpropanol-amint vagy a pszeudoepinefrint együtt adják az ösztrogénnel. Azok
nál, akiknek a medenceizomzata gyenge, sokat segíthet a medence izomzatúnak tomáztatása (Kegel). Ezen izmok összehúzásának megtanulása rendszerint nem könnyű, ezért gyakran alkalmazzák a biovisszacsatolás módszerét. Nővérek vagy gyógytornászok segíthetnek elsajátítani ezeket a gyakorlatokat, melyek a kérdéses izmok naponta többször végzett ismételt megfeszítéséből állnak, ezáltal a beteg megtanulja használni őket inkontinenciát okozó helyzetben, mint például a köhögéskor. Inkontinencia-betétek használhatók a hasűri nyomásfokozódás során fellépő kismennyiségü vize- letcsepegés felitatására.
A fenti szelídebb gyógymódokra nem reagáló súlyos esetekben sebészi helyreállítás is számításba jöhet, amely során a számos ismert módszer egyikével megemelik a hólyagot. A húgycső köré adott kollagén injekció olykor hatékony.
A prosztata-megnagyobbodás vagy más akadály miatt létrejött túlfolyásos inkontinencia esetén sebészi beavatkozás szükséges. Számos eljárás ismeretes a prosztata részben vagy egészben való eltávolítására. A finasterid nevű gyógyszerrel gyakran csökkenthető vagy megállítható a prosztata növekedése, így a sebészeti beavatkozás halasztható. A záróizmot ellazító gyógyszerek, például a terazosin szintén segíthetnek.
Mikor a kiváltó ok a hólyagfal izmainak gyenge összehúzódása, valamely hólyagösszehúzódást fokozó gyógyszer, például a bethanechol használható. Az alhas kézzel történő gyengéd összenyomásával előidézett enyhe nyomásemelkedés szintén segíthet, különösen azokon, akik tudnak vizelni, de képtelenek a hólyagjukat teljesen kiüríteni. Egyes esetekben a hólyag kiürítése és a szövődmények, például az ismétlődő fertőzések és a vesekárosodás elkerülése érdekében feltétlen szükséges a hólyagot megkatéterezni. A katétert állandóan bent lehet tartani, vagy szükség szerint be lehet vezetni és el lehet távolítani.
A teljes inkontinenciát változatos sebészi beavatkozásokkal lehet kezelni. Például a kellőképpen nem záró záróizmot ki lehet cserélni egy mű-záróizomra.
A pszichogén inkontinenciát pszichoterápiával egybekötött viselkedésváltoztatással, esetleg olyan készülékek alkalmazásával lehet kezelni, amelyek felébresztik a gyermeket az ágybavizelés kezdeténél, esetleg a hólyagösszehúzódást gátló szerek alkalmazása is megkísérelhető. Ha a vizeletinkontinenciától szenvedő beteg ráadásul depressziós is, antidepresszáns gyógyszerekkel kezelhető.
635
A húgyutak (vesék, húgyvezetékek, hólyag és húgycső) sérüléseit áthatoló sérülések, tompa erőbehatások, kezelés céljából történő besugárzás és sebészeti beavatkozások okozzák. A szokványos tünetek: véres vizelet, a vizelet mennyiségének csökkenése és a fájdalom. Ezek a sérülések lehetnek fájdalmasak, duzzanatot és ha súlyosak, vészes vérnyomásesést (sokkot) okozhatnak.
Mivel az anyagcsere folyamán keletkező salakanyagokat a veséknek folyamatosan ki kell szűrniük a vérből és a húgyutakon keresztül el kell távolítaniuk a szervezetből, A minden olyan sérülés, ami ezt a folyamatot károsítja, végzetes lehet. A húgyutak visszafordíthatatlan károsodása vagy a halál is megelőzhető gyors és pontos kórismézéssel és kezeléssel.
Rendszerint közúti balesetek, elesés, sportolás során fellépő tompa erőbehatások okozzák a vese sérüléseit. Áthatoló vesesérülés a lőtt és szúrt sebzések során keletkezik. A károsodás mértéke igen változó. A kis sérüléseket kísérhetik csak mikroszkóppal kimutatható vérzések, a nagy sérülések következménye viszont gyakran jól látható vérvizelés lehet. Ha a vese sérülése igen súlyos (zúzott vese), komoly vérzések következhetnek be és a vizelet kicsoroghat a környező szövetekbe. Ha a vese leszakad a kocsányáról, amelyben a veseartéria és véna fut, masszív vérzés, sokk és halál is bekövetkezhet. Az extrakorporális ultrahangos kőzúzás (a vesekő zúzására gyakran használatos eljárás) okozta vesekárosodás miatt előfordulhat átmeneti vérvizelés, de a vizeletben levő vér mennyisége ilyenkor nem jelentős, és a sérülés kezelés nélkül gyógyul.
A vesék és húgyutak röntgenvizsgálatával,® vénás urográfiával és CT vizsgálattal pontosan meghatározható a sérülés helye és mértéke. Esetenként szélesebb körű képalkotó eljárások válhatnak szükségessé.
A kezelés a vérzés csillapításával és a sokk megelőzésével kezdődik. Intravénásán adnak folyadékot, hogy helyreállítsák a vérnyomást és serkentsék a vizeletelválasztást. Ha szükséges, röntgenvizsgálatot
végeznek, hogy meghatározzák a sérülés jellegét. Kis vesesérülések (például az extrakorporális ultrahangos kőzúzás során létrejövő sérülések) kezelésére a folyadékbevitel gondos ellenőrzése és az ágynyugalom gyakran elégséges. A súlyos sérüléseknél, amikor jelentős vérzés lép fel és a vizelet kicsorog a környező szövetekbe, rendszerint sebészi helyreállítás szükséges.
Ha a vese vérellátása elégtelen, a normális veseszövet, amelynek jó vérellátásra van szüksége, elhal, és helyét hegszövet veszi át. Az ilyen sérülés után néhány héttel-hónappal magas vérnyomás jelenhet meg. Általában a gyorsan és precízen kórismézett vesesérülések kórjóslata jó.
A húgyvezetékek (a veséket a húgyhólyaggal összekötő vezetékek) általában medencei vagy hasi műtétek, például hiszterektómia (a méh műtéti eltávolítása), vastagbél rezekció, vagy ureteroszkópia (a húgyvezeték vizsgálata egy száloptikás készülékkel) során sérülnek. Ezeket a sérüléseket gyakran csak akkor ismerik fel, amikor a vizelet mennyisége csökken, vagy vizelet csorog a sebből. A tünetek általában nem jellegzetesek, fájdalom és láz gyakran előfordul.
A húgyvezeték más sérülései közé tartozik a lövés által okozott áthatoló sérülés. Ritkán tompa erőbehatások, főleg amelyek hátradobják a testet, leválaszthatják a húgyvezeték felső részét a veséről. Ilyenkor hasznos vizsgálóeljárások az úgynevezett urográfia, a komputertomográfia (CT) és – amikor szükséges – a retrográd urográfia.
A retrográd urográfiához röntgensugarat használnak, miután sugárfogó anyagot fecskendeztek közvetlenül a húgyvezetékbe és az kirajzolja a húgyvezeték teljes lefutását. Ha műtét során véletlenül megsérül a
A lásd az 586. oldalt
■ lásd az 591. oldalt
636
A vese és a húgyutak betegségei
Vesesérülések
A vesesérülések súlyossága igen különböző lehet. Lehet enyhe, ami csak a vese horzsolásával jár. Komolyabb sérülés alkalmával a vese elrepedhet (ruptura) és vizelet folyhat ki a környező szövetekbe. Ha a vese leszakad a kocsányá-
ról, jelentős vérzés következhet be, emiatt sokk, vagy akár halál is beállhat. A vérvizelés fenti sérülések bármelyikében előfordulhat, de hiányozhat is.

húgyvezeték, újabb műtétre van szükség a helyreállításához. Az urológus-sebész összecsatlakoztathatja a húgyvezeték két végét, vagy a húgyvezeték csonkját beszájáztathatja a hólyagba. Kisebb sérülések esetén katétert vezetnek a húgyvezetékbe, benttartják 2-6 hétig, amíg a sérülés teljesen begyógyul, így a második műtét elkerülhető. Lőtt, szúrt sebzés által okozott áthatoló húgyvezeték-sérülések kezelése sebészi.
Közúti baleseteknél gyakran bekövetkező medencesérülések és törések miatt gyakran átszakad a húgyhólyag. Lőtt sebzésből származó áthatoló sérülések is érinthetik a húgyhólyagot. A fő tünet a vérvizelés és a vizeletürítési nehezítettség. A kórismét a legpontosabban cisztográfiával, hólyagba adott sugárfogó anyag befecskendezését követő röntgenvizsgálattal lehet felállítani.
Kis sérülések esetén katétert vezetnek a húgycsövön keresztül a húgyhólyagba, így vezetik el a vizeletet; a húgyhólyag magától meggyógyul.
Komolyabb sérülések esetén sebészi beavatkozás során határozzák meg a sérülés kiterjedését, ezzel egy- időben a helyreállítás is megtörténik. A vizeletet hatékonyabban lehet elvezetni két katéter egyidejű használatával: az egyiket a húgycsövön át (transzuretrálisan), a másik az alhas bőrén keresztül (szuprapubikus katéter) juttatják a húgyhólyagba. Ezen katétereket 7-10 nap múlva, vagy a húgyhólyag kielégítő gyógyulását követően távolítják el.
A húgycső férfiakban rendszerint medencetörés és lovaglóhelyzetben bekövetkező gáttáji trauma kapcsán sérül. A húgycsövön keresztül történő behatolással járó sebészeti beavatkozások szintén sérthetik a húgycső-
A vese és húgyutak daganatai
637
vet, de ezek a sérülések általában kicsik. A tünetek közül a húgycső végén megjelenő vércseppet, a véres vizeletet és a vizeletürítési nehézséget említjük. Ritkán a vizelet kicsorog a hasfal, herezacskó és gát (a végbélnyílás, szeméremtest illetve herezacskó közötti terület) szövetei közé. A húgycső sérülést követő beszűkülése (striktura) gyakran előfordul. E sérülések impotenciát is okozhatnak, ha a hímvessző erei és idegei is sérülnek. A sérülés kórisméjét retrográd uretrogram (sugár
fogó anyagnak közvetlenül a húgycsőbe juttatását követő röntgenvizsgálat) segítségével állítják fel.
A húgycső kis sérüléseinek kezelésére katétert vezérnek a húgycsövön át a hólyagba, amely a húgycső spontán gyógyulásáig marad bent. Minden más sérülés esetén a vizeletet el kell vezetni, hogy ne a húgycsövön ürüljön, egy, közvetlenül a hólyagba juttatott katéter segítségével. Ha a húgycsövön szűkület alakul ki, ez sebészileg gyógyítható.
A vese és húgyutak daganatai minden korosztálynál előfordulhatnak és a két nem egyaránt érintett. A daganatok többsége rosszindulatú.
A veserák (a vese adenokarcinómája, vesesejt karcinóma, hipemefróma) a felnőttek rákos megbetegedéseinek 2%-át teszi ki. Ezek közül másfélszer több a férfi, mint a nő. A tömör vesedaganatok jórésze rákos, míg a veseciszták (üreges, folyadékkal telt növedékek) általában nem azok.
Rendszerint az első jel a vizeletben levő vér, amely olykor olyan kis mennyiségű, hogy csak mikroszkóppal lehet kimutatni. Máskor szabad szemmel is látható, hogy véres a vizelet. Más, szokványos tünetek a féloldali derékfájás és a láz. Néha a vesetumor akkor kerül felismerésre, amikor az orvos a hasüregben megnagyobbodást tapint, vagy más probléma, például magas vérnyomás okát keresve derül rá fény. A vérnyomás az egész vese, vagy a vese bizonyos részeinek elégtelen vérellátása miatt elválasztott vémyomásemelő anyagok hatása miatt emelkedik meg. A vörösvértestek száma is megnövekedhet, másodlagosan policitémiát okozva, A ugyanis a megbetegedett vese fölös mennyiségben termelhet eritropoetin nevű hormont, ami a csontvelőt fokozott vörösvértest-termelésre készteti.
Ha felmerül a vesetumor gyanúja, intravénás urográfia, ultrahangvizsgálat és számítógépes röntgen rétegvizsgálat (CT) jön szóba a tumor kimutatására.■ A mágneses magrezonanciás vizsgálat (MRI) az előzőknél több információt nyújt: megmutatja, hogy a daganat mennyire szóródott a közeli struktúrákra, beleértve a vénákat. Ha a tumor üreges (ciszta), tartalmát egy tű segítségével le lehet bocsátani és ezután elemezni. Röntgenvizsgálat, aortográfia és veseartéria angiográ- fia főleg a sebészi beavatkozást megelőzően használatos, hogy információt nyerjenek a tumorról és a vérellátásról.
Ha a daganat nem terjed túl a vesén, a vese és a környéki nyirokcsomók eltávolítása jó gyógyulási esélyekkel kecsegtet. Ha a daganat betört a vesevénába, vagy már az alsó üres vénát (véna cava inferior – az a nagy véna, amely közvetlenül a szívbe szállítja a vért) is elérte, de még nem adott áttéteket távoli helyekre, a sebészi megoldás talán még valamelyest segíthet. Mindazonáltal a veserák igen hamar ad áttéteket, főleg a tüdőkbe. Ha távoli helyekre szóródott már a daganat.
▲ lásd a 782. oldalt
■ lásd az 592. oldalt
638
A vese és a húgyutak betegségei
a kórjóslat rossz, mert nem kezelhető sem besugárzással, sem hagyományos rák elleni szerekkel (kemoterápia), sem hormonokkal. Az immunrendszer serkentésével olykor kis tumor eltüntethető, és a beteg élettartama meghosszabbítható.A Egyik ilyen szer, az inter- leukin-2, már elfogadott a veserákban szenvedők gyógyítására. Az interleukin-2 és számos más biológiai ágens kombinációja kísérleti stádiumban van. Előfordul (az esetek kevesebb mint 1%-ában), hogy a beteg veséjének eltávolítása után a többi apró tumor eltűnik, de ez önmagában nem elég ok arra, hogy a már metasztázisokat adó tumoros vesét minden esetben eltávolítsák.
Vesemedence- és
húgyvezetékrák
A vesemedence és a húgyvezeték sejtjeiből is indulhat ki rákos daganat (például a vesemedence átmeneti sejtes karcinómája). A vesemedence a vese azon része, amelyből a vizelet a húgyvezetékbe jut.
Az első tünet általában a véres vizelet. A féloldali, deréktáji vagy alhasi görcsös fájdalom akkor lép fel, ha a vizeletfolyás útjába akadály kerül.
A kórismét intravénás urográfiával, vagy retrográd urográfiával állítják fel.H A vesekövet CT vizsgálattal lehet a tumortól és a vérrögtől elkülöníteni, továbbá a tumor méreteit megítélni. A vizelet mikroszkópos vizsgálatával is ki lehet mutatni a rákos sejteket. Húgyhó- lyagon vagy hasfalon keresztül bevezetett száloptikás készülék (ureteroszkóp vagy nefroszkóp) segítségével láthatóvá tehetők a tumorok; a kis méretűeket ilyenkor kezelni is lehet.
Ela a daganat még nem szóródott szét, a szokványos kezelés a vese és a húgyvezeték, valamint a hólyag egy darabjának sebészi eltávolítása. Bizonyos körülmények között, például, ha a beteg veseműködése nem jó, vagy egyetlen veséje van, a vesét nem szokták eltávo-
A lásd a 793. oldalt
■ lásd az 591. oldalt
★ lásd a 907. oldalon lévő táblázatot
lítani, mert így a beteg dialízisre (művesekezelésre) szorulna. Ela a tumor szétterjedt, kemoterápiát alkalmaznak, bár ezek a daganatok nem reagálnak olyan jól a kemoterápiás kezelésre, mint a hólyagrák.
A kórjóslat akkor jó, ha a rák még nem terjedt el a szervezetben, és sebészileg teljesen eltávolítható. A sebészi beavatkozás után rendszeres cisztoszkópos vizsgálat (száloptikás szerkezetet juttatva a hólyagba láthatóvá válik annak belső fala) következik, mert akinek vesemedence- vagy húgyvezetékrákja volt, az hajlamos a hólyagrákra. Ha sikerül korai stádiumban kimutatni a hólyagdaganatot, cisztoszkópon át el lehet távolítani, vagy a hólyagba adott daganatellenes szerekkel lehet kezelni, úgy ahogy az elsődleges hólyagrákot szokás.
Az Egyesült Államokban minden évben átlag 52.900 betegnél kórisméznek hólyagrákot. Ezek közül körülbelül háromszor több a férfi, mint a nő. Bizonyos vegyi anyagok besűrűsödnek a vizeletben, és ezek hólyagrákot okozhatnak. A dohányzás a legjelentősebb rizikófaktor, ennek következménye okozza a hólyagrákok legalább felét. A sisztoszomiázissal* (egy parazitás fertőzés) együttjáró, valamint a húgykövek okozta krónikus hólyagnyálkahártya izgalom is hajlamosít a hólyagrák kialakulására, bár az esetek csak kis hányadában áll irritáció a hólyagrák hátterében.
Gyakran már az első tünetek megjelenése előtt felmerül a hólyagrák gyanúja, amikor egy rutin mikroszkópos vizeletvizsgálat során vörösvértestet találnak a vizeletben. Néha a vizelet szemmel láthatóan véres. Későbbi tünetként fájdalom, vizelés alatt észlelt égető érzés, és gyakori vizelési inger jelenhet meg. A hólyagrák tünetei erősen hasonlítanak a hólyag fertőzésének (cisztitisz) tüneteire, és a két betegség együtt is előfordulhat. Akkor gondolnak hólyagrákra, ha a tünetek nem tűnnek el a fertőzés kezelése után. A rutin mikroszkópos, és egyéb vizeletvizsgálatok vörösvértesteket, genny sejteket, a speciális mikroszkópos vizsgálatok gyakran daganatsejteket mutatnak ki.
Cisztográfiával és az intravénás urográfiával (egy röntgensugarakat elnyelő anyag befecskendezése után történő röntgenezés) kimutatható a hólyagfal egyenetlensége, amely felveti a tumor gyanúját. Az ultrahangvizsgálat, a CT és az MRI szintén kimutatja a hólyag betegségét, gyakran akkor is, amikor más probléma mi
A vese és húgyutak daganatai
639
att kerül sor a vizsgálatra. Ha bármilyen vizsgálat nö- vedéket mutat, az orvos cisztoszkópot vezet be a húgycsövön keresztül, szemügyre veszi a hólyag belsejét, és mintát vesz a gyanús területekből (biopszia). Néha az egész daganatot eltávolítják a cisztoszkópon keresztül.
Azokat a daganatokat, amelyek a húgyhólyag belső felszínén maradnak, vagy csak közvetlenül a felszín alatti izmos rétegbe terjednek, cisztoszkópon keresztül el lehet távolítani. Néha ugyanott később újra kialakul a daganat, bár gyakrabban ez inkább a hólyag más területeit szokta érinteni. A felszínes daganatok ismételt megjelenésének esélyét csökkenteni lehet a cisztoszkópos daganateltávolítás után, daganatellenes szerek vagy BCG (a szervezet immunrendszerét serkentő szer) ismételt alkalmazásával. így kezelik azokat a betegeket is, akiknek hólyagtumorát nem lehet cisztoszkópon keresztül eltávolítani.
A húgyhólyag falában mélyre terjedő daganatokat nem lehet cisztoszkópon át teljesen eltávolítani, ilyenkor rendszerint a hólyag teljes vagy részleges eltávolítására (cisztektómia) kerül sor. A közeli nyirokcsomókat is eltávolítják, hogy kiderüljön, mennyire szóródott már a daganat. Önmagában alkalmazott sugárterápia, vagy sugárterápia és kemoterápia együttes alkalmazásával a rák néha gyógyítható.
Ha a húgyhólyagot teljes egészében eltávolítják, a vizeletelvezetést valahogy meg kell oldani. A vizeletet rendszerint bélből készült vezeték segítségével a hasfalon vágott nyílás (sztóma) felé vezetik, ahonnan a vizelet egy zsákba gyűjthető.
A vizelet elvezetésére használt számos műtéti eljárás áll a betegek rendelkezésére és ezeket egyre gyakrabban alkalmazzák. A műtétek két típusúak: ortotó- piás új hólyag és vizeletmegtartó, bőrön keresztüli el
vezetés. Az ortotópiás új hólyag esetén a bélből kialakított tartályt a húgycső felé vezetik el. A beteg megtanulja kiüríteni a tartályát, ellazítva a medencefenék izmait, és fokozva a hasűri nyomást, így a vizelet a természetes viszonyokhoz nagyon hasonlóan áthalad a húgycsövön és bekövetkezik a vizelés. Napközben ezek a betegek szobatiszták, éjszaka előfordulhat kis inkontinencia. A vizeletmegtartó, bőrön keresztüli elvezetés esetén a tartályt egy hasfali kiszáj aztatáshoz csatlakoztatják. Külső zsák nem szükséges, mivel a vizelet a belső tartályban marad addig, amíg a beteg azt szabályos időközönként ki nem üríti, katétert vezetve a bőmyíláson át a tartályba.
Az a rák, amely már áttétet adott, kemoterápiás kezelést igényel. Számos különböző gyógyszerkombináció használatos, de aránylag kevés beteg gyógyul meg tőle.
A húgycsőrák ritka betegség, mely, férfiakat és nőket egyaránt érinthet. Az első tünet a vizeletben megjelenő vér, amely a vizeletminta mikroszkópos vizsgálatával mutatható ki, vagy pirosra festheti a vizeletet. A vizelés útjába akadály képződhet, a vizelés nehezítetté, a vizeletsugár lassúbbá, vékonyabbá válhat. A női húgycső külső szájadékánál képződő törékeny, vérző növedék is lehet rákos. A rák kimutatásának alapja a pozitív biopsziás lelet. Sugárterápia és sebészi kezelés, valamint ezek kombinációja egyaránt használatos .a húgycsőrák kezelésére; az eredmények változóak. A kórjóslat a rák húgycsőbeli elhelyezkedésétől és a daganat méretétől függ.
A húgycső szemölcs gyakori, apró, piros, fájdalmas, nem rákos növedék a női húgycső külső szájadékánál, mely szintén okozhat vérvizelést. Sebészi eltávolítással gyógyítható.
12. RÉSZ
641
Táplálkozási és anyagcsere-
betegségek
- A táplálkozás áttekintése 642
Makrotápanyagok • Mikrotápanyagok • Tápanyagigény
- Táplálkozási zavarok 644
A tápláltság felmérése • Kockázati tényezők • Tápanyagok mesterséges bejuttatása • Táplálás gyomorszondával • Intravénás táplálás • Éhezés • Fehérje-energia alultápláltság
- Vitaminok és ásványi anyagok 650
Vitaminok • A-vitamin-hiány és -többlet • D-vita- min-hiány és -többlet • K-vitamin-hiány • B1-vitamin-hiány • B2-vitamin-hiány • Niacinhiány és -többlet • B6-vitamin-hiány és -többlet • Biotin- hiány • Folsav- és B12-vitamin- hiány • Folsav- többlet • C-vitamin-hiány és -többlet • Vashiány és -felesleg • Cinkhiány és -többlet • Rézhiány és -többlet • Magnéziumhiány és -többlet • Molib- dénhiány és -felesleg • Szelénhiány és -felesleg • Jódhiány és -többlet • Fluoridhiány és -többlet
Kiszáradás • Víz-túlterhelés
Metabolikus acidózis • Metabolikus alkalózis • Légzési acidózis • Légzési alkalózis
- A koleszterin és más zsírok
Magas vérzsírszint (hiperlipidémia) • Öröklődő, magas lipidszinttel járó betegségek (herediter hiperlipidémiák) • Alacsony vérzsírszintek (hipolipoproteinémiák) • Lipidózisok • Gaucher- kór • Niemann-Pick-kór • Fabry-kór • Wolman- kór • Cerebrotendinózus xantomatózis • Szitoszterolémia • Refsum-kór • Tay-Sachs-kór
Kövérség felnőttkorban • Elhízás serdülőkorban
- Porfiriák 687
Porfiria kutánea tarda • Akut intermittáló porfiria • Eritropoetikus protoporfiria
- Amiloidózis 690
- Sóegyensúly 666
A nátrium szabályozása • Alacsony nátriumszint • Magas nátriumszint • A kálium szabályozása • Alacsony és magas káliumszint • A kálci- um szabályozása • Alacsony és magas kálcium- szint • A foszfát szabályozása • Alacsony és magas foszfátszint • A magnézium szabályozása • Alacsony és magas magnéziumszint
642
A táplálkozás a szervezet növekedéséhez, fejlődéséhez és fenntartásához szükséges tápanyagok elfogyasztásának, felszívódásának és hasznosításának folyamata. A tápanyagok azok az élelmiszerekben lévő vegyületek, melyek a szervezetet táplálják.
A szervezet sokféle tápanyagot tud termelni. Azokat, melyeket mégsem képes előállítani – esszenciális tápanyagok -, az étrenddel kell a szervezetbe juttatni. Ezek közé tartoznak az aminosavak (a fehérjékben), néhány zsírsav (zsírokban és olajokban), bizonyos ásványi anyagok és vitaminok. A fehérjéket felépítő 20 aminosavból kilenc esszenciális.
Amennyiben az esszenciális tápanyagok elégtelen mennyiségben állnak rendelkezésre, táplálkozási hiánybetegségek alakulhatnak ki. Annak eldöntéséhez, hogy valaki elegendő tápanyaghoz jut-e, az orvos tájékozódik az illető étkezési szokásairól és étrendjéről, a szervezet összetételének (a zsír és az izmok aránya) és működésének meghatározására megvizsgálja a beteget, továbbá a vér és a szövetek tápanyagtartalmának megállapítása érdekében laboratóriumi vizsgálatokat rendel el.
Általánosságban a tápanyagokat két csoportba sorolják: makro- és mikrotápanyagok. A makrotápanya- gokból naponta nagy mennyiségek szükségesek; ide tartoznak a fehérjék, a zsírok, a szénhidrátok és néhány ásványianyag. Alapvető szerepet játszanak az étrendben, ugyanis a szervezet számára energiát szolgáltatnak, melyre a növekedés, a fenntartás és a mozgás biztosításához van szükség. A mikrotápanyagokból sokkal kevesebb elegendő – mikrogrammoktól (a gramm mil- liomodrésze) milligrammokig (a gramm ezredrésze) terjedő mennyiség. Ide tartoznak a vitaminok és a nyomelemek, melyek a makrotápanyagok felhasználását katalizálják.
Az élelemben vannak más hasznos anyagok is, melyek azonban nem emésztődnek meg, illetve nem lépnek be az anyagcserébe említésre méltó mennyiségben. Ilyenek egyes rostanyagok, például a cellulóz, a pek- tinek, és a gyanták. A gyomor- és bélrendszer mozgását, valamint a vastagbélben élő baktériumok által termelt rákkeltő anyagok kiürítését segítik, az étkezések után a vércukor- és a koleszterinszint változásait mérséklik; ezért ajánlott napi 20 gramm rost fogyasztása. Az ételek adalékanyagai, mint például a tartósítószerek, emulgeálók, antioxidánsok és stabilizátorok javítják az ételek előállíthatóságát, feldolgozhatóságát, tá
rolhatóságát valamint csomagolhatóságát. A fűszerek, ízesítőanyagok, illatosítok, színezékek, fitofarmako- nok (növényi vegyületek, amelyek nem szolgálnak tápanyagul, viszont az állatokra biológiai hatással vannak), és sok más természetes készítmény javít az ételek megjelenésén, ízén és állagán. A napi étrendben szereplő élelem megközelítőleg 100.000 vegyületéből csak 300 tápanyag, ebből 45 esszenciális.
A szerves makrotápanyagok a szénhidrátok, a zsírok, a fehérjék; ezekből származik az étrend szárazanyag-tartalmának 90%-a, valamint teljes energiatartalma. A bélben emésztődnek meg, itt bomlanak le építőegységeikre: a szénhidrátok cukrokra, a zsírok zsírsavakra és glicerinre, valamint a fehérjék aminosavak- ra. A szénhidrátok és fehérjék grammja 4 kalóriányi, a zsírok grammja 9 kalóriányi energiát szolgáltat. Mint energiaszolgáltatók, a szénhidrátok, zsírok és fehérjék energiatartalmuk alapján kiválthatóak egymással.
A kortól, nemtől, fizikai aktivitástól függően az energiaigény napi 1000 és 4000 kalória között változik. A tapasztalat szerint az ülőmunkát végző nők, kisgyermekek és idősebb felnőttek energiaigénye megközelítően napi 1600 kalória; nagyobb gyermekek, aktív, felnőtt nők, és ülőmunkát folytató férfiak esetében ez az érték 2000 kalória; kamasz fiúk, fiatal férfiak energiaszükséglete 2400 kalória. Az összes kalória megközelítőleg 55%-a általában szénhidrátokból, 30%-a zsírokból, a fennmaradó körülbelül 15% fehérjékből származik. Ha a szervezet számára elégtelen a bevitt energia mennyisége, a testsúly lecsökken, és a zsírraktárakból – kisebb mértékben a szervezet fehérjéiből – pótlódik az energia. A teljes éhezés 8-12 héten belül vezet halálhoz.
Az esszenciális zsírsavak a normális étkezéssel bevitt zsírok 7%-át teszik ki (ez a teljes kalóriamennyiség 3%-a, azaz körülbelül 8 gramm), ezért a makrotápanyagok között tartjuk számon őket. Esszenciális zsírsav a linolsav, a linolénsav, az arachidonsav, az ikozapentaénsav és a dokozahexaénsav. Linói- és linolénsavat növényi olajok tartalmaznak; az ikozapen- taén- és a dokozahexaénsav, mely az agy fejlődéséhez szükséges, a halolajokban található meg. A szervezetben keletkezhet linolsavból arachidonsav, valamint
A táplálkozás áttekintése
643
Napi táplálékpiramis: egészséges, változatos táplálkozás
Általános ajánlások:
- Változatos ételek
- Egészséges testsúly fenn-
tartása - Alacsony zsírtartalmú (első
sorban telített zsírokban és
koleszterinben szegény) táp-
lálkozás - Sok zöldség és gyümölcs,
valamint gabonafélék fo-
gyasztása - Só- és cukorfogyasztás
mérséklése - Kevés alkoholtartalmú ital
fogyasztása (ha egyáltalán
szükséges)

linolénsavból ikozapentaénsav és dokozahexaénsav; ennek ellenére a halolaj hatékonyabb tápanyagforrás.
Makroásványoknak a kálciumot, a foszfort, a nátriumot, a kloridot, a nitrátot és a magnéziumot nevezik.A A makrotápanyagok közé azért kerültek be, mert naponta viszonylag nagy mennyiségben szükségesek (közelítőleg 1 vagy 2 gramm naponta). A víz ugyancsak makrotápanyag; minden bevitt kalória 1 millilitert, az egész napi táplálékbevitel körülbelül 2500 millilitert igényel.
A vitaminok és a nyomelemek tartoznak a mikrotápanyagok közé. A vitaminok lehetnek vízoldékonyak (a
C-vitamin és a B-vitaminkomplexet alkotó nyolc vitamin) és zsíroldékonyak (A-, D-, E- és K-vitaminok).B
Esszenciális nyomelemek alatt a vasat, a cinket, a rezet, a magnéziumot, a molibdént, a szelént, a jodidot és a fluoridot értjük. A fluoridon kívül az összes fent említett ásványianyag jelentős szerepet játszik az anyagcsere-enzimek aktiválásában. A fluorid a kálciummal stabil vegyületet képez, segítve a csontok és a fogak ásványianyag-tartalmának megtartását, és
▲ lásd a 653. oldalon lévő táblázatot
■ lásd a 650. oldalt
644
Táplálkozási és anyagcsere-betegségek
gátolva a fogszuvasodást. A többi nyomelem, mint például az arzén, a króm, a kobalt, a nikkel, a szilícium és a vanádium, talán esszenciálisak az állatok táplálkozásában, az emberi táplálkozás esetében szükségességük azonban nem bizonyított. Nagy mennyiségben minden nyomelem mérgező, és némelyikről (arzén, nikkel, króm) az is kiderült, hogy rákkeltő.
A helyes táplálkozás szempontjából az ideális testfelépítés elérése és fenntartása a cél, mely nagy mértékű fizikai és szellemi munkavégzést tesz lehetővé. A napi esszenciális tápanyagmennyiség a vizsgált személy korától, nemétől, magasságától, testsúlyától, valamint anyagcseréjétől és fizikai aktivitásától függ. Diétázó emberek esetében a 45 esszenciális tápanyag iránti igényt felmérő tanulmányok adatait elemezve az amerikai Nemzeti Tudományos Akadémia-Nemzeti Kutatási Tanács Élelmiszer- és Táplálkozási Bizottsága, valamint az Egyesült Államok Mezőgazdasági Minisztériuma időszakosan táplálkozási ajánlásokat bocsát közre az egészséges emberek igényeit véve alapul.
Az Egyesült Államok Mezőgazdasági Minisztériuma eredetileg négy alapvető élelmiszercsoportot határozott meg (tejtermékek; hústermékek és fehérjedús zöldségfélék; gabonafélék és kenyérfélék; zöldségfélék és gyümölcsök) a kiegyensúlyozott táplálkozás irányvonalaként, de jelenleg a táplálkozási piramist részesíti előnyben. Ezzel olyan irányvonalat szándékoztak az emberek rendelkezésére bocsátani, melyet figyelemmel kísérve a napi táplálkozás úgy alakítható, hogy a szükséges tápanyagok felvétele mellett csökkenthető legyen az olyan betegségek kockázata, mint a rák, a magas vérnyomás, a koszorúerek és az artériák megbetegedései, valamint a szélhűdés. Ebben az útmutatóban az egyes élelmiszercsoportok esetében a napi adag változó, az 1600 kalóriától a több mint 2400 kalóriáig terjedő napi energiaigénytől függően. Például egy napi 1600 kalóriát felhasználó egyén 6 adagot ehet a kenyércsoportból, 3 adagot a zöldségcsoportból, ezzel szemben a napi 2400 kalóriát igénylő egyén 10 adagot a kenyércsoportból és 5 adagot a zöldségcsoportból. A zsírok fogyasztását ajánlatos leszorítani a teljes kalóriabevitel 30%-ára, a gyümölcs-, zöldség- és gabonafélékből viszont többet kellene fogyasztani.
A táplálkozás zavarai alultápláltság vagy túltáplált- ság miatt következhetnek be. Mindkét állapot a szervezet igénye és a bevitt esszenciális tápanyagok mennyisége közötti egyensúlyi helyzet megbomlását jelenti.
Az alultápláltság az esszenciális tápanyagok hiánya az elégtelen felvétel, a szegényes táplálkozás, a tápanyagok elégtelen felszívódása (maiabszorpció) miatt jöhet létre; a szervezet túlzottan sok tápanyagot használhat fel; előfordulhat tápanyagok vesztése hasmenés vagy vérzés, veseelégtelenség, erős izzadás következtében. A túltápláltság az esszenciális tápanyagok túl- tengése a túl sok evés, a vitaminok vagy táplálék-kiegészítők túlzott bevitele, vagy a túl kevés testmozgás következménye lehet.
A táplálkozási zavarok két lépésben fejlődnek ki: először a tápanyagok szintje változik meg a vérben és a szövetekben, majd az enzimszintekben történnek változások. Ezután a szervezet szerveinek és szöveteinek
működési zavara, majd betegségtünetek jelentkeznek, végül bekövetkezik a halál.
Az élet bizonyos szakaszaiban a szervezet több tápanyagot igényel, elsősorban csecsemő-, kisgyermek- és serdülőkorban, a terhesség, valamint a szoptatási időszak alatt. Idős korban a táplálkozási igények csökkennek, de gyakran előfordul, hogy a tápanyagok felszívódása is csökken. Ezért nagyobb az esély az alultápláltság kialakulására ezekben az életszakaszokban, elsősorban a gazdaságilag hátrányosabb helyzetű emberek esetében.
Egy egyén tápláltsági állapotának felméréséhez az orvos a táplálkozási szokásokról, az egészségügyi problémák felől kérdez, fizikális és bizonyos laboratóriumi vizsgálatokat végez. Ezek során olyan tápanyagok és különböző vegyületek vérszintjét állapítják
Táplálkozási zavarok
645
meg, amelyek a tápláltsági állapottól függenek (például a hemoglobin, pajzsmirigy-hormonok, transzferrin).
A táplálkozási előtörténet megállapításában az orvos az elmúlt 24 órában, valamint az általában fogyasztott ételekről kérdez. A vizsgált személyt kérheti táplálkozási napló vezetésére is; ebben mindent fel kell jegyeznie, amit 3 napon át evett. A fizikális vizsgálat során az orvos megfigyeli az általános megjelenést, viselkedést, a zsír eloszlását a testen, valamint felméri a szervek működését.
A táplálkozási hiánybetegségek sokfajta egészségügyi gondot okozhatnak. A gyomor- és bélrendszerben létrejövő vérzés például vashiányos vérszegénységhez vezethet. Az A-vitamin túladagolása (például kiütések ellen) A-vitamin-mérgezést, fejfájást, kettős látást okozhat. Bármelyik szervet érinthet táplálkozási rendellenesség. Például a központi idegrendszer niacin- hiányban (pellagra), beriberiben, B6-vitamin-hiányban (piridoxin) vagy -túlsúlyban, valamint B ^-vitaminhiányban érintett. Az ízlelést és a szaglást a cinkhiány befolyásolja. A szív- és érrendszer beriberiben, elhízásban, magas zsírtartalmú étkezésekből adódó magas koleszterinszint, és a következményes koszorúér-betegségek, valamint a túlzott sóbevitelből adódó magas vérnyomás miatt lehet érintett. Az emésztőrendszer rendellenességeit okozhatja pellagra, folsavhiány és alkoholizmus. A szájüregben (ajkak, nyelv, fogíny, és nyálkahártyák) a B-vitaminok hiánya és a skorbut (C-vita- min-hiánybetegség) okozhat tüneteket. A pajzsmirigy megnagyobbodása jódhiányban jöhet létre. Vérzékenység és a bőr különböző elváltozásainak megjelenése, mint például a kiütések, a kiszáradás, valamint a folyadékfelgyülemlés miatti duzzanatok (ödéma) a skorbut- ra, az A- és a K-vitamin hiányára és a beriberire jellemző tünetek. A csontok és ízületek angolkórban, csontlágyulásban (oszteomalacia), csontritkulásban és skor- butban érintettek.
Az adott egyén tápláltsági állapota több módon is meghatározható. Az egyik lehetőség a testmagasság és a testsúly összehasonlítása szabványosított táblázatok alapján. A másik lehetőség a testtömeg-index kiszámítása – a testsúlyt (kilogrammban) el kell osztani a testmagasság (méterben) négyzetével. A 20 és 25 közé eső testtömeg-indexet tartják általában normálisnak férfiak és nők esetében.
A tápláltsági állapot meghatározásának további módja a bőrredők vastagságának mérése. A felkar hátsó részén található (triceps) bőrredőt elemelik a karról, és tolómérő segítségével megmérik a bőr alatti zsírszövet mennyiségét. A test zsírtartalmának 50%-át adja a bőr alatt elhelyezkedő zsírszövet. Az elfogadható érték férfiak esetében körülbelül 1,5 cm, nőknél közelítőleg
Rizikócsoportok az alultápláltság szempontjából
- Kis étvágyú csecsemők és fiatal gyerekek
- Hirtelen növekedésnek induló kamaszok
- Terhes és szoptató anyák
- Idősödő emberek
- Az emésztőszervrendszer, a máj, vagy a vesék idült megbetegedéseiben szenvedők, különösen, ha nemrégiben vesztették el testsúlyuk 10-15%-át
- Hosszú ideig erősen megszorított, vagy koplaló diétát folytatók
- Vegetáriánusok
- Elégtelenül táplálkozó alkohol- vagy kábítószerfüggő személyek
- AIDS-es betegek
- Tápanyagok felszívódását, kiválasztását, valamint az étvágyat befolyásoló gyógyszereket szedők
- Pszichés eredetű étvágytalanságban (anorexia nervosa) szenvedők
- Hosszú ideig lázas betegek, pajzsmirigy-túl- működésben szenvedők, égési sérültek, rosszindulatú daganatos betegségben szenvedők
A tápláltság foka az izommennyiség (zsírmentes testtömeg) meghatározásának céljából a bal felkar körfogatának mérésével is megállapítható.
Röntgenfelvételekkel meghatározható a csontok sűrűsége, valamint a szív és a tüdő állapota. Ugyancsak felfedhetők a táplálkozási elégtelenségek következtében létrejött emésztőrendszeri zavarok.
Amennyiben az orvos súlyos táplálkozási elégtelenségre gyanakszik, teljes vérkép készítését, a valamint a vitaminok, ásványi anyagok, és a salakanyagok – mint például a húgysav – szintjének megállapítására a vér és a vizelet vizsgálatát rendelheti el. Bőrtesztek elvégzésére az immunitás bizonyos fajtáinak megállapítása céljából lehet szükség.
? cm.
A lásd a 736. oldalon lévő táblázatot
646
Táplálkozási és anyagcsere-betegségek
Rizikócsoportok a túltápláltság szempontjából
- Jó étvágyú, de kevés testmozgást végző gyerekek és felnőttek
- Több mint 20% túlsúllyal rendelkezők
- Túl sok sót és zsírt fogyasztók
- A magas koleszterinszint ellen túl sok nikotinsavat (niacint) szedő emberek
- Premenstruációs szindróma ellen túlzott mennyiségű B6-vitamint (piridoxint) szedő nők
- Bőrelváltozások kezelésére túlzott mennyiségű A-vitamint szedők
- Vasat és más nyomelemeket orvosi rendelés nélkül nagy adagokban szedők
Az alultápláltság szempontjából a csecsemők és a gyermekek különösen veszélyeztetettek, ugyanis nagyobb a kalória- és tápanyagigényük, mivel testük még fejlődik, növekszik.A Elégtelen táplálkozás következtében vas-, folsav-, C-vitamin- és rézhiány alakulhat ki náluk. Amennyiben a fehérje, a kalóriaforrás és más tápanyagok bevitele alacsony, fehérje-energia alultápláltság alakulhat ki; ez az alultápláltság igen súlyos formája, a növekedés és a fejlődés egyaránt visszamarad. Újszülöttek élet veszélyes vérzési hajlama mögött gyakran a K-vitamin hiánya áll. Ahogy a gyermekek serdülőkorba lépnek, táplálkozási igényük megnő, ugyanis a növekedési ütemük is felgyorsul.
A terhes vagy szoptató nők tápanyagigénye ugyancsak magasabb; ezzel előzik meg a saját és a gyermekük szervezetében esetlegesen kialakuló táplálkozási zavart. Ajánlott folsavpótlók szedése terhesség során az újszülött agy- és gerincfejlődési rendellenességeinek (nyílt gerinc – spina bifida) megelőzésére. Bár az orális fogamzásgátlót szedett nők körében nagyobb valószínűséggel alakul ki folsavhiány, nincs bizonyíték arra, hogy ebben a magzat is érintett lenne. Alkoholista nő
▲ lásd az 1288. oldalt
■ lásd az 1214. oldalt
gyermeke fizikailag és szellemileg visszamaradhat a magzati alkohol szindróma kialakulása miatt, mivel az alkoholfogyasztás és a következményes táplálkozási zavarok érinthetik a magzati fejlődést.B Amennyiben vegetáriánus anya a gyermekét kizárólag mellről táplálja, a csecsemőnél – mivel az anya nem fogyaszt állati eredetű ételeket – B12-vitamin-hiány alakulhat ki.
Idősebb emberek elégtelenül táplálkozhatnak a magány, a fizikai vagy mentális fogyatékosságok, a mozgási aktivitás hiánya vagy idült betegségek következtében. Ehhez adódik még a tápanyagok csökkent felszívási képessége, mely vashiányos vérszegénységhez, csontritkuláshoz és csontlágyuláshoz vezethet.
A öregedés során nagy mennyiségű izmot veszítünk, aminek nincs köze egyetlen betegséghez vagy táplálkozási rendellenességhez sem. Ez a súlyvesztés férfiakban közelítőleg 10 kilogramm, nőkben közel feleannyi. Ez a súlyváltozás az anyagcsere sebességének csökkenéséből, a teljes testsúly csökkenéséből, valamint férfiakban a test zsírtartalmának 20%-ról 30%-ra, nők esetében 27%-ról 40%-ra való növekedéséből adódik. A fenti változások, valamint a fizikai aktivitás csökkenése miatt az idős embereknek kevesebb kalóriára és fehérjére van szükségük, mint a fiataloknak.
A felszívódási rendellenességet okozó idült megbetegedésben szenvedők képtelenek a zsírban oldódó vitaminok (A, D, E és K), a B12-vitamin, a kálcium és a vas felszívására. A májbetegségek esetében csökken az A- és a B12-vitaminok raktározása, valamint károsodhat a fehérje és a szőlőcukor (glükóz) szintézise. A vesebetegségekben szenvedőknél, ideértve a rendszeresen dializáltakat (művesekezelésben részesülőket) is, köny- nyebben alakul ki fehérje-, vas- és D-vitamin-hiány.
A legtöbb vegetáriánus lakto-ovo-vegetáriánus (tojás-tej vegetáriánus). Ezek az emberek nem esznek húst és halat, de tojást és tejtermékeket igen. Az ilyenfajta diéta csak a vashiány kialakulásának szempontjából kockázatos. A tojás-tej vegetáriánusok általában tovább élnek, és kisebb náluk a krónikus betegségek kialakulásának valószínűsége, mint azoknál, akik fogyasztanak húst. Lehetséges, hogy ezeknek az embereknek a jobb egészségi állapota az alkohol és a dohány szigorú elutasításán és a rendszeres testmozgáson alapszik. Az állati eredetű termékeket teljes mértékben mellőző vegetáriánusoknál fennáll a Bi2-vitamin- hiány kialakulásának kockázata. A távol-keleti és egyéb erjesztett ételek, mint a halié fogyasztása, biztosíthatja a B12-vitamin ellátását.
Sok divatos diéta állítja magáról, hogy közérzet javító, és súlyvesztést garantál. A szigorú diéták azonban a táplálkozás szempontjából hibásak: vitamin-, ásványianyag- és fehérjehiányt, szív-, vese- és anyagcsere
Táplálkozási zavarok
647
rendellenességet, némely esetben halált okozhatnak. A nagyon alacsony kalóriatartalmú (napi 400 kalóriánál alacsonyabb) diéták hosszú távon egészségkárosítóak.
Alkohol vagy kábítószer fogyasztása olyan mértékben befolyásolhatja az életvitelt, hogy a szükséges táplálkozás háttérbe szorul, és károsodik a tápanyagok anyagcseréje. A káros szenvedélyek közül leggyakoribb az alkoholizmus, ami súlyosan érinti a tápláltsági állapotot. A nagy mennyiségben fogyasztott alkohol mérgező, károsítja a szöveteket, elsősorban az emésztőszervrendszert, a májat, a hasnyálmirigyet és az idegrendszert (az agyat is). A sört és normális mennyiségű ételt fogyasztó emberek hízhatnak, de a tömény alkoholt fogyasztók inkább súlyvesztésre és alultápláltságra hajlamosak. Az alkoholizmus a B,-vitamin-hiány (tiaminhiány) leggyakoribb oka az Egyesült Államokban, ((Magyarországon is)) és magnézium, cink, valamint más vitaminok hiányához is vezethet.
Tápanyagok mesterséges
bejuttatása
Ha valaki szájon át nem táplálható, a tápanyagokat általában az emésztőrendszerbe vezetett csövön (szondán) keresztül (enterális táplálás), vagy egy visszérbe vezetve, intravénásán (parenterális táplálás) juttatják a szervezetbe. Ezeket a módszereket az evést elutasító, vagy az evésre, a tápanyagok emésztésére, felszívására képtelen betegeknél használják.
A gyomorszondás táplálást különböző körülmények között alkalmazzák. Ide tartoznak az égési sérülésekből lábadozók, és a gyulladásos bélmegbetegedésekben szenvedők. Egy vékony műanyagcsövet (nazogasztrikus szonda) vezetnek be az orrba, amely a garaton át a gyomorba vagy a vékonybélbe jut. Bár a cső behelyezése kissé kellemetlen, a legtöbb beteget nem zavarja, miután már a rendeltetési helyére került. Amennyiben a mesterséges táplálás fenntartása huzamosabb ideig szükséges, a csövet a hasfalon ejtett kis metszésen keresztül közvetlenül is bevezethetik a gyomorba vagy a vékonybélbe.
A szondás tápláláshoz használt különböző oldatok az összes szükséges tápanyagot tartalmazzák: fehérjéket, szénhidrátokat, zsírokat, vitaminokat, és nyomelemeket. A teljes kalóriamennyiség 2-45%-át zsírok szolgáltatják.
A mesterséges táplálással kapcsolatban ritkán lépnek fel súlyos problémák. Egyesek hasmenésről és kellemetlen hasi érzésről panaszkodnak. A nyelőcső a nazogasztrikus szondától érzékennyé és gyulladná vál-
Testmagasság-testsúly összehasonlító táblázat felnőtteknek*
| Testmagasság (cm) | Testsúly (kg) | |
| Nők | Férfiak | |
| 147 | 42-55 | MM|| |
| 150 | 43-56 | |
| 152 | 44-58 | llUjj |
| 155 | 46-59 | 48-61 |
| 157 | 47-61 | 49-62 |
| 160 | 49-63 | 50-64 |
| 163 | 50-64 | 52-66 |
| 165 | 52-66 | 53-68 |
| 168 | 54-68 | 55-70 |
| 170 | 55-70 | 57-72 |
| 173 | 57-72 | 59-74 |
| 175 | 59-74 | 60-76 |
| 178 | 61-77 | 62-78 |
| 180 | 64-80 | |
| 183 | 66-83 | |
| 185 | 68-85 | |
| 188 | 69-87 | |
| 191 | liBllllílllfiBiiiHfl | 71-89 |
*A testmagasság cipő nélkül, a testsúly ruha nélkül értendő
hat. Az étel belélegzése, tüdőbe jutása súlyos, de ritka szövődmény; az ágy feji részét megemelve, valamint az oldatot lassan beadva megelőzhető a folyadék visz- szacsorgása a gyomorból.
Akiknél valami miatt nem alkalmazható a nazogasztrikus szondán keresztüli táplálás, azok visszéren (vénán) keresztül kapnak tápanyagokat. Az intravénás
648
Táplálkozási és anyagcsere-betegségek
Az éhezés hatása a különböző szervrendszerekre
Szervrendszer Hatások
| Emésztőrendszer |
|
| Keringési rendszer (szív-, érrendszer) |
|
| Légzőrendszer |
|
| Nemi szervek |
|
| Idegrendszer | • Közönyösség, ingerlékenység. de az intellektus sértetlen marad |
| Izomrendszer | • Az izommennyiség és az izomerő csökkenése következtében csökkent munkavégző képesség |
| Vérképző rendszer | • Vérszegénység |
| Anyagcsere |
|
| Immunrendszer | • A sebgyógyulás és a fertőzések elleni védettség károsodik |
táplálás súlyos alultápláltság, sebészeti, besugárzási, kemoterápiás kezelés, súlyos égések, bénult bélrendszer vagy állandó hasmenés, hányás miatt lehet indokolt.
Az intravénás táplálás a teljes tápanyagigény egy részét vagy egészét (teljes parenterális táplálás) szolgáltathatja. Számos oldat létezik, összetételük módosítható vese- vagy májbetegek részére is. A teljes parenterális tápláláshoz nagyobb csövet használnak (katéter), mint a szokványos intravénás oldatok beadásakor. Következésképpen nagyobb vénába, például a kulcscsont alatt elhelyezkedő véna szubkláviába vezetik be.
A teljes parenterális táplálás szigorú megfigyelés mellett történik; a súlyváltozást, a vizeletürítést, és az esetleges fertőződés jeleit kísérik figyelemmel. Amennyiben a vércukor túl magas értéket érne el, inzulint adnak az oldathoz. A fertőződés állandó kockázati tényező, mivel a katétert hosszú ideig hagyják egyhelyben, és a bevitt oldat nagy mennyiségű szőlőcukrot tartalmaz – ebben a környezetben könnyen szaporodnak a baktériumok.
A teljes parenterális táplálás más szövődményeket is okozhat. A máj megnagyobbodhat, ha túl sok. és elsősorban zsírokból származó kalória jut a szervezetbe. A vénákban felgyülemlő felesleges zsírmennyiség hátfájást, lázat, hidegrázást, hányingert és alacsony vér- lemezke-számot okozhat. Ezek a problémák azonban a parenterális táplálásban részesülő betegek kevesebb mint 3%-ában jelentkeznek. A hosszú távú teljes parenterális táplálás csontfájdalmakat okozhat.
Éhezés jöhet létre koplalás, éhínség, anorexia nervosa, súlyos emésztőrendszeri megbetegedések, gutaütés vagy kóma következtében. A szervezet az éhezés során saját szöveteit bontja, és azokat használja energiaforrásként – mintha egy lakás fűtésére a bútorokat égetnénk el. A következmény a belső szervek, az izomzat folyamatos károsodása; a szervezet zsírszövete szinte eltűnik.
Felnőtt emberek testtömegük közel felét elveszthetik, gyermekek még ennél is többet. A súlyveszteség a májban és a belekben a legnagyobb, kisebb mértékű a szívben és a vesékben, és legkisebb az idegrendszer területén. A lesoványodás legszembetűnőbb jelei a zsírraktárak és az izommennyiség fogyása, a kiugró csontok. A bőr vékonnyá, szárazzá, sápadttá és hideggé válik, rugalmassága csökken. A haj. mely szárazzá és törékennyé válik, könnyen kihullik. Az éhezés a legtöbb szervrendszert érinti. A teljes éhezés 8-12 héten belül halálhoz vezet.
A normális mennyiségű étel fogyasztására való beállítás jelentős időt igényel attól függően, hogy az éhező meddig élt élelem nélkül, és ez mennyire károsítot
Táplálkozási zavarok
649
ta a szervezetét. Az emésztőrendszer az éhezés során zsugorodik, tehát nem tud azonnal alkalmazkodni a normális táplálkozáshoz. Azoknak, akik képesek szájon át táplálkozni, ajánlatos folyadékokat, például gyü- mölcsleveket, tejet, zöldség- és erőlevest adni. Néhány napi folyadékfogyasztás után szilárd táplálék is adható, fokozatosan napi 5000 vagy több kalóriára emelve az energiabevitelt. Általában fííszerezetlen ételeket ajánlanak, rövid időközönként, kis adagokban, a hasmenés elkerülésére. A betegnek a normális testsúly eléréséig 1,5-2 kilót kell híznia hetente. Egyeseket kezdetben nazogasztrikus szondán át kell táplálni. Intravénás táplálásra lehet szükség, ha a felszívódási zavar vagy hasmenés tartósan fennmarad.
Fehérje-energia alultápláltság
A két szélsőség, az éhezés és a megfelelő táplálkozás között az elégtelen tápanyagbevitel több lépcsőfoka helyezkedik el; a fehérje-energia alultápláltság a fejlődő országokban a gyermekhalálozások okai között vezető helyen áll. A fehérje-energia alultápláltság az elégtelen kalóriabevitel miatt alakul ki, ami fehérje és mikrotápanyagok (kis mennyiségben szükséges tápanyagok, például vitaminok, nyomelemek; lásd előbb) hiányában mutatkozik meg. A gyors növekedés, fertőzés, sérülés vagy egy idült, legyengülést okozó megbetegedés megnövelheti a tápanyagok iránti igényt, elsősorban a már eleve elégtelenül táplált csecsemők vagy fiatal gyermekek esetében.
A fehérje-energia alultápláltság három formája különíthető el: a kiszáradásos (az illető lesoványodott, és ki van száradva), a vizenyős (az illető puffadt a folyadék felgyülemlése következtében), és a köztes típus.
A marazmusnak nevezett kiszáradásos típus a szinte teljes éhezés következtében jön létre. A marazmusban szenvedő gyermek csak nagyon kevés ételt fogyaszt – gyakran azért, mert az anyja képtelen szoptatni -, és nagyon sovány az izom és a zsír fogyása miatt. Szinte mindig fertőzés alakul ki. Amennyiben a gyermek megsérül, vagy a fertőzés kiterjedtté válik, a kórjóslat rossz, és az élete veszélybe kerül.
A vizenyős típust kwashiorkomak nevezik; az afrikai szó „első gyermek-második gyermek”-et jelent. Az elnevezés abból a megfigyelésből ered, hogy az első gyermeknél akkor fejlődik ki a betegség, amikor a második megszületik és kiszorítja idősebb testvérét anyja melléről. Az elválasztott első gyermeket híg kásával táplálják, ami azonban az anyatejhez viszonyítva tápanyagokban szegény, így a gyermek nem fejlődik. A fehérjehiány a kwashiorkorban rendszerint kifejezet
tebb, mint a kalória (energia) hiánya, ami folyadék felgyülemléséhez (ödéma-vizenyő), bőrbetegséghez, a haj kifakulásához vezet. A kwashiorkor a marazmusos gyermekeknél idősebb gyermekeket érint, mivel az anyától történő elválasztás után fejlődik ki.
A köztes típust marazmusos kwashiorkomak nevezik. Az ebben szenvedő gyermekeknél csak kevés folyadékgyülem tapasztalható, viszont a marazmusos gyermekeknél több zsírszövettel rendelkeznek.
A kwashiorkor ritkább, mint a marazmus; inkább marazmusos kwashiorkorként jelentkezik. A világ egyes részeire korlátozódik az előfordulása (Afrika, Karib-térség, csendes-óceáni szigetek, Délkelet- Ázsia), ahol fehérjeszegény és keményítődús terményekkel és ételekkel etetik a csecsemőket az elválasztás után (yamgyökér, manióka, rizs, édesburgonya és zöld banán).
A marazmusban, akárcsak az éhezésben, a szervezet a saját szöveteit bontja le kalóriaigényének fedezésére. A májban raktározott szénhidrátok lebontásra kerülnek, az izom fehérjéi is lebontódnak, és új fehérjék szintézisére használódnak fel, a tárolt zsír elégetése pedig energiát szolgáltat. Az egész szervezet összezsugorodik.
Kwashiorkorban a szervezet kisebb mértékben képes csak fehérjék felépítésére. A következmény a vér fehérjeszintjének csökkenése, ami a végtagokban folyadékfelszaporodáshoz, ödémákhoz vezet. A koleszterinszint is csökken, és a máj zsírosán megnagyobbodik (májsejteken belüli túlzott zsírfelhalmozás).A A fehérjehiány a szervezet növekedését, immunitását, a sérült szövetek gyógyulását hátrányosan befolyásolja, és a hormon-, valamint enzimtermelő funkciók károsodását okozza. Marazmusban és kwashiorkorban általánosan jelentkezhet hasmenés.
A viselkedés fejlődése is jelentősen lelassul súlyosan alultáplált gyermekek esetében, szellemi visszamaradottság is kialakulhat. Általában a marazmusos csecsemő súlyosabban érintett, mint az idősebb, kwa- shiorkoros gyermek.
A fehérje-energia alultápláltságban szenvedő kisgyermekeket a kórházba szállítás után általában 24 4X óráig intravénásán táplálják. Mivel ezeknél a gyermekeknél általánosak a különböző súlyos fertőzések, az intravénás folyadék általában valamilyen antibiotikumot is tartalmaz. Mihelyt lehetséges, tejalapú keverék-
▲ lásd az 566. oldalt
650
Táplálkozási és anyagcsere-betegségek
kel folytatják a táplálást szájon át. A beadott kalóriamennyiséget folyamatosan növelik, így a kórházi felvételkor 6-8 kilós kisgyermek súlya 12 hét alatt 3M- kilóval is gyarapodhat.
A fehérje-energia alultápláltságban szenvedő gyermekek közel 40%-a meghal. A kezelés első néhány napján a halál általában az elektrolitegyensúly zavara, fertőződés, alacsony testhőmérséklet (hipotermia) vagy szívelégtelenség miatt következik be. Stupor (félig eszméletlen állapot), sárgaság, apró bőrvérzések, a vér alacsony nátriumtartalma és az állandó hasmenés
lehetnek a baljóslatú előjelek. A közönyösség és az ödéma eltűnése, valamint az étvágy visszatérése kedvezőjelnek számít. Kwashiorkorból gyorsabb a felépülés, mint marazmusból.
A gyermekkori alultápláltság hosszú távú hatásai ismeretlenek. Amennyiben a gyermekeket megfelelően kezelik, a máj és az immunrendszer teljesen helyrejön. Némely gyermeknél azonban a tápanyagok bélből történő felszívódása károsodik. A szellemi károsodás attól függ, hogy a gyermek meddig, mennyire súlyosan, és hány éves kortól volt alultáplálva. Kis mértékű szellemi visszamaradottság az iskoláskorig vagy tovább is fennmaradhat.
A vitaminok és az ásványi anyagok az egészséges étrend életfontosságú részei. Ha valaki változatos ételeket eszik, nagyon kicsi a valószínűsége, hogy kialakuljon ezen tápanyagok hiánya. Viszont azok az emberek, akik megszorító diétát tartanak, esetleg nem jutnak elegendő mennyiséghez egy bizonyos vitaminból vagy ásványianyagból. Szigorú vegetáriánus étrendben például B12-vitamin-hiány alakulhat ki, mivel ehhez a vitaminhoz csak állati eredetű termékekből lehet hozzájutni. Másrészt vitaminok és ásványi kiegészítők nagy mennyiségeinek (megadózisainak) orvosi felügyelet nélküli fogyasztása káros (mérgező) hatással járhat.
A vitaminok nélkülözhetetlen mikrotápanyagok, melyekre a szervezetnek kis mennyiségben van szüksége. Lehetnek zsíroldékonyak – A-, D-, E- és K-vitamin – vagy vízoldékonyak (B-vitaminok és a C-vita- min). B-vitaminok a következők: B, (tiamin), B2 (riboflavin), B6 (piridoxin), pantoténsav, niacin, biotin, folsav (folát) és a B12-vitamin (kobalamin). Az ajánlott napi bevitelt (ANB) – azt a mennyiséget, amire egy átlagos egyénnek minden nap szüksége van, hogy egészséges maradjon – meghatározták mindegyik vitaminra vonatkozóan. Ha valaki túl keveset vagy túl sokat fogyaszt bizonyos vitaminokból, táplálkozási rendellenesség alakul ki.
Ha akkora napi adagban szedik, amely az ajánlott napi bevitel több mint tízszeresének felel meg, az A- és
D-vitamin mérgező, de az E- és K-vitamin (fillokinon) nem. A niacin, a B6-vitamin és a C-vitamin szintén mérgező, ha túl magas adagban fogyasztják, a többi vízoldékony vitamin viszont nem ártalmas.
Csak két zsíroldékony vitamint (A és E) tárol korlátlan mértékben a szervezet, a D- és K-vitamin csak kis mennyiségben raktározódik. A szükségletekhez viszonyítva a C-vitamin tárolódik a legkisebb, a Bl2-vitamin pedig a legnagyobb mennyiségben; a szervezet 2 vagy 3 milligrammos B|2-raktárának kiürüléséhez utánpótlás hiányában hét évre van szükség.
Az A-vitamin (retinol) főleg halmájolajban, májban, tojássárgájában, vajban és tejszínben található. Zöldleveles és sárga zöldségek karotinoidokat, pl. béta-karo- tint tartalmaznak, amelyet a szervezet lassan A-vita- minná alakít át. A szervezet A-vitamin-tartalmának legnagyobb része a májban tárolódik. Az A-vitamin egy formája (retinái) a szem ideghártyáján lévő fotore- ceptorok (fényre érzékeny idegsejtek) összetevője. Az A-vitamin egy másik alakja (retinsav) egészségesen tartja a bőrt, valamint a tüdőket, beleket és a vizeletelvezető rendszert bélelő nyálkahártyát. Az A-vitaminnal rokon gyógyszereket (retinoidok) súlyos pattanásosság (akne) kezelésére használják, és jelenleg vizsgálat tárgya, hogy használhatók-e a rák bizonyos típusainak kezelésére is.
Vitaminok és ásványi anyagok
651
Vitaminok és ásványi anyagok
Tápanyag Fő források Legfontosabb A hiány és a Felnőtt
szerep többlet hatásai napi szük
séglete
Zsíroldékony vitaminok
| A-vitamin | A-vitamin formájában: | Normális látás, bőr | Hiány: szürkületi vakság, 900 mikro- |
| (retinol) | halmájolajok, marha | és más felszíni szö | a bőr megvastagodása gramm |
| máj. tojássárgája, vaj. | vetek épsége, véde | a szörtüszök körül; a | |
| tejszín. | kezés a fertőzések | szem fehérjének és a | |
| eljen. | szaruhártyának a kiszá | ||
| Karotinoidok formájá | radása – ami végül a | ||
| ban (melyek a bélben | szaruhártya elődombo- | ||
| A-vitaminná alakul | rodásáig, kifekélyese- | ||
| nak): sötétzöld levél | déséig és megrepedé- | ||
| zöldségek, sárga | séig fokozódik a szem | ||
| zöldségfélék és gyü | tartalmának kiszivárgá | ||
| mölcsök, vörös | sával; vakság; foltok a | ||
| pálmaolaj. | szem fehérjében; fertő- |
zések és halál veszélye.
Többlet: fejfájás; bőr-
hámlás; a lép és a ve-
sék megnagyobbodása;
csontok megvastago-
dása és ízületi fájdalmak.
| D-vitamin | D2-vitamin formájában (ergokalciferol): besu- | Kálcium és foszfor felszívódása a betek- | Hiány: rendellenes csontnövekedés és | 10 mikro- gramm |
| gárzott élesztő, dúsított tej.
D3-vitamin formájában (kolekalciferol): halmájolajok, tojássárgája, dúsított tej; a bőrben is képződik, ha napfény (ibolyántúlifény) éri |
bői, ásványok beépülése a csontokba, csontnövekedés és -gyógyulás | -gyógyulás; angolkór gyermekekben; csontlágyulás felnőttekben, izomgörcsök (esetenként) Többlet: gyenge étvágy; hányinger, hányás; fokozott vizelet-elválasztás, gyengeség, idegesség, szomjúság, bőrviszketés, veseelégtelenség, kátcium-ierakódások szerte a szervezetben. | ||
| E-vitamin | Növényi olajok, búzacsíra, levélzöldségek, tojássárgája, margarin, hüvelyesek. | Antioxidáns | Hiány: a vörösvérsejtek megrepedése, idegi károsodás.
Többlet: megnövekedett K-vitamin-szükséglet. |
10 milligramm |
| K-vitamin | Leveles zöldségek, disznóhús, máj, növényi olajok; a bélben baktériumok állítják elő. | Alvadási faktorok képzése; normális véralvadás | Hiány: vérzés. 65 mikro-
gramm (folytatás a következő oldalon) |
|
652
Táplálkozási és anyagcsere-betegségek
| Vitaminok és ásványi anyagok (Folytatás) | ||||
| Tápanyag | Fő források | Legfontosabb szerep | A hiány és a többlet hatásai | Felnőtt napi szükséglete |
| Vízoldékony vitaminok | ||||
| B-j-vitamin (tiamin) | Szárított élesztő, teljes kiőrlésű gabona, hús (különösen disznóhús), máj, dúsított gabonafélék, dió- és mogyorófélék, hüvelyesek, burgonya. | Szénhidrát-anyagcsere, ideg- és szívműködés | Hiány: beriberi csecsemőkben és felnőttekben, szívelégtelenséggel és rendellenes idegi és agyi működéssel. | 1,2 milligramm |
| B2-vitamin (riboflavin) | Tej, sajt, máj, hús, tojás, dúsított gabonatermékek. | Szénhidrát-anyagcsere, egészséges nyálkahártyák | Hiány: az ajkak és a szájzug berepedése és pikkelyesedése, bőrgyulladás. | 1,5 milligramm |
| Niacin
(nikotinsav) |
Szárított élesztő, máj, hús, kel, hüvelyesek, teljes kiőrlésű, dúsított gabonatermékek. | Kémiai reakciók a sejtekben, szénhidrát-anyagcsere | Hiány: pellagra (bőrártalom, a nyelv gyulladása, rendellenes bélés agyi működés). | 16 milligramm |
| Bg-vitamin (piridoxin) | Szárított élesztő, máj, belsőségek, teljes kiőrlésű gabonafélék, hal, hüvelyesek. | Aminosav- és zsírsav-anyagcsere, idegrendszer működése, ép bőr | Hiány: agyi görcsrohamok csecsemőkben, vérszegénység, idegi és bőrrendellenességek. | 2 milligramm |
| Biotin | Máj, vese, tojássárgája, élesztő, karfiol, dió- és mogyorófélék, hüvelyesek. | Szénhidrát- és zsíranyagcsere | Hiány: a bőr és az ajkak gyulladása. | 60 mikro- gramm |
| B-|2’vitamin (kobalamin) | Máj, húsok (különösen marha-, disznóhús, belsőségek), tojás, tej és tejtermékek. | Vörösvértestek érése; idegi működés; DNS-szintézis | Hiány: vészes vérszegénység és más vérszegénységek (szigorú vegetáriánusoknál és hal- galandférgeseknél), egyes elmegyógyászati rendellenességek; gyengült látás. | 2 mikro- gramm |
| Folsav | Friss levélzöldségek, gyümölcsök, máj és más belsőségek, szárított élesztő. | Vörösvértestek érése, DNS- és RNS- szintézis | Hiány: a vérsejtek összes típusának száma csökken (páncitopénia); nagy vörösvértestek (különösen terhes nőkben, csecsemőkben, és felszívódási rendellenesség esetén). | 200 mikro- gramm |
| (folytatás a következő oldalon) | ||||
Vitaminok és ásványi anyagok
653
| Vitaminok és ásványi anyagok (Folytatás) | |||
| Tápanyag | Fő források | Legfontosabb szerep | A hiány és a Felnőtt
többlet hatásai napi szük séglete |
| Vízoldékony vitaminok | |||
| Pantoténsav | Máj. élesztő, zöldségek | Szénhidrát- és zsíranyagcsere. | Hiány: idegi megbetege- 6 milli- dés, égő lábfejek. gramm |
| C-vitamin | Citrusfélék, paradicsom, burgonya, káposzta, zöldpaprika. | Csont- és kötőszövet-növekedés és sebgyógyulás, véredények működése, antioxidáns | Hiány: skorbut (vérzés, 60 milli- fogak elvesztése. gramm
foginy-gyulladás). |
| Ásványi makroelemek | |||
| Nátrium | Só, marha-, disznóhús, szardínia, sajt, zöld olajbogyó, kukoricakenyér, burgonyaszirom. savanyú káposzta | Sav-bázis egyensúly, idegi- és izomműködés | Hiány: alacsony nátrium- 1 gramm szint a vérben, zavartság, kóma.
Többlet: magas nátriumszint a vérben, zavartság, kóma. |
| Klór | Ugyanaz, mint a nátriumnál | Elektrolitegyensúly | Hiány: zavar a sav- 1,5 gramm
bázis egyensúlyban. |
| Kálium | Teljes és fölözött tej. banán, aszalt szilva, mazsola | Ideg- és izomműködés. sav-bázis és folyadékegyensúly | Hiány: alacsony kálium- 2 gramm szint a vérben, izombénulás. szívmüködési zavarok.
Többlet: magas káliumszint a vérben, izombénulás, szívműködési zavarok. |
| Kálcium | Tej és tejtermékek, hús, hal, tojás, gabonatermékek, bab, gyümölcsök, zöldségek | Csont- és fogképzés, véralvadás, ideg- és izomműködés, normális szívritmus | Hiány: alacsony kálcium- 1 gramm szint a vérben és izomgörcs.
Többlet: magaskálcium- szint a vérben,a belek tónusának elvesztése, veseelégtelenség, magatartászavar (pszichózis). |
| Foszfor | Tej, sajt, hús, baromfi, hal, gabonafélék, dió- és mogyorófélék, hüvelyesek | Csont- és fogképződés, sav-bázis egyensúly, a nukleinsavak összetevője, energianyerés | Hiány: ingerlékenység, 0,9 gramm gyengeség, vérsejt-rend- ellenességek, a belek és a vese rendellenességei.
Többlet: veseelégtelenség esetén magas foszfátszint a vérben. |
| (folytatás a következő oldalon) | |||
654
Táplálkozási és anyagcsere-betegségek
Vitaminok és ásványi anyagok (Folytatás)
Tápanyag Fő források Legfontosabb A hiány és a Felnőtt
szerep többlet hatásai napi szük
séglete
Ásványi makroelemek
| Magnézium | Levélzöldségek, dió- és mogyorófélék, gabonaszemek. tengeri ételek. | Csont- és fogképzö- dés, ideg- és izomműködés, enzimaktiválás | Hiány: alacsony magnéziumszint a vérben, idegi működési zavar.
Többlet: magas magnéziumszint a vérben, alacsony vérnyomás, légzési elégtelenség, szívritmuszavarok. |
0,3 gramm |
| Mikroelemek | ||||
| Vas | Szójaliszt, marhahús, vese. máj. bab. kagyló, barack: az étrendben lévő vasnak csupán kevesebb mint 20%-a szívódik fel a szervezetbe. | Enzimek képzése, melyek sok kémiai reakciót befolyásolnak a szervezetben, a vörösvérsejteknek és az izmoknak fő összetevői | Hiány: vérszegénység, nyelési nehézség, kanál alakú körmök, bélrendellenességek. csökkent munkaképesség, leromlott tanulási képesség. Többlet: vaslerakódások, májkárosodás (cirrózis), cukorbetegség, börelszíneződés. | 12 milli- gram |
| Cink | Belsőségek, tengeri ételek, az étrendben lévő cink nagy része nem szívódik fel. | Enzimek és az inzulin összetevője, egészséges bőr, sebgyógyulás, növekedés | Hiány: lelassult növekedés, késői nemi érés, csökkent izérzés. | 15 milli gramm |
| Réz | Belsőségek, osztriga, dió- és mogyorófélék, szárított hüvelyesek, teljes kiőrlésű gabonafélék. | Enzimösszetevö, vö- rösvérsejtek képzése, csontképzés | Hiány: vérszegénység rosszul táplált gyermekekben.
Többlet: rézlerakódások az agyban, májkárosodás. |
2 milligramm |
| Mangán | Teljes kiőrlésű gabonafélék, szárított gyümölcsök. | Enzimösszetevö | Hiány: fogyás, bőrirritáció, hányinger, hányás, a hajszín megváltozása, lelassult hajnövekedés. Többlet: idegi károsodás. | 3.5 milli gramm |
| Molibdén | Tejtermékek, gabonafélék. | Enzimaktiváció | Hiány: acidózis. felgyorsult szívritmus, szapora légvétel, vak foltok, szürkületi vakság, ingerlékenység. | 150 mikro- gramm |
| (folytatás a következő oldalon) | ||||
Vitaminok és ásványi anyagok
655
| Vitaminok és ásványi anyagok (Folytatás) | ||||
| Tápanyag | Fő források | Legfontosabb szerep | A hiány és a többlet hatásai | Felnőtt napi szükséglete |
| Mikroelemek | ||||
| Szelén | Húsok és más állati termékek: a termőföld koncentrációja befolyásolja a növények szeléntartalmát. | Egy antioxidáns enzim szintéziséhez szükséges | Hiány: izomfájdalom és gyengeség.
Többlet: a haj és a körmök elvesztése, börgyul- ladás, Idegi működészavar is előfordul. |
60 mikro- gramm |
| Jód | Tengeri ételek, jódozott só. tejtermékek, ivóvíz változó mennyiségben (területtől függően). | Pajzsmirigyhormonok képzése, amelyek az energiaszabályozó mechanizmusokat irányítják | Hiány: a pajzsmirigy megnagyobbodása (golyva), kreténizmus, süket-némaság, rendellenes magzati növekedés és agyfejlödés. Többlet: esetenként magas pajzsmirigyhor- mon-szintet okoz. | 150 mikro- gramm |
| Fluor | Tea. kávé, fluorozott víz. | Csont- és fogképződés | Hiány: a fogszuvasodás megnövekedett kockázata. esetleg csontritkulás. Többlet: fluorózis (túlzottan felgyülemlett fluor), a maradandó fogakon foltok és pontszerű bemélyedések; csontkinövések a gerincen. | 2.5 milligramm |
Az A-vitamin-hiány gyakori olyan területeken, mint Délkelet-Ázsia, ahol a fényezett rizs a fő táplálékforrás, amiben nincs A-vitamin. Sok olyan betegség, amely a belek zsírfelszívó képességét, így a zsírol- dékony vitaminok felszívódását is érinti, növeli az A- vitamin-hiány kockázatát. Ilyen a lisztérzékenység (cöliákia), a cisztás fibrózis és az epevezeték elzáródása. Ábeleken vagy a hasnyálmirigyen végzett sebészeti beavatkozásnak ugyanilyen hatásai lehetnek.
Az A-vitamin-hiány első tünete általában szürkületi vakság. Később habos lerakódás (Bitot-féle folt) jelenhet meg a szem fehérjében (ínhártya vagy szkléra), a >zaruhártya (komea) megkeményedhet és hegesedhet – ez a xeroftalmiának nevezett állapot -, ami végleges vaksághoz vezethet. Az alultápláltság bizonyos gyer
mekkori kórképeiben (marazmus és kwashiorkor) a xeroftalmia nem csak azért gyakori, mert az étrendből hiányzik az A-vitamin, hanem mert a fehérjék és az energia (kalória) hiánya gátolja az A-vitamin szállítását. A bőr, valamint a tüdők, a belek és a vizeletelvezetési rendszer belhártyája megkeményedhet. Az A-vitamin-hiány a bőr gyulladását (dermatitisz) is előidézheti, és megnövelheti a fertőzések iránti fogékonyságot. A-vitamin-hiányban a vér A-vitamin-szintje kevesebb, mint 15 pg/dl alá süllyed (normál szintje 20-tól 50-ig).
Ezt az elégtelenséget A-vitamin-készítmények adásával kezelik, az ajánlott napi bevitel 20-szorosának megfelelő adagban 3 napon át, amit az ajánlott napi bevitel 3-szoros adagja követ 1 hónapig. Erre az időre az összes tünetnek el kell tűnnie. Az olyan egyént, aki 2 hónapos kezelés után sem tünetmentes, ki kell vizsgálni, nincs-e tápanyag-felszívódási zavara (maiabszorpció).
656
Táplálkozási és anyagcsere-betegségek
Az A-vitamin-többlet mérgezést okozhat, akár egyszerre veszik be az egészet (heveny mérgezés), vagy hosszú idő alatt (idült mérgezés). Sarkkutatóknál néhány órán belül álmosság, ingerlékenység, fejfájás és hányás alakult ki, miután jegesmedve- vagy fókamájat ettek, melyek gazdagok A-vitaminban. Azok a tabletták, melyek az ajánlott napi A-vitamin-bevitel 20-szorosát tartalmazzák, és bőrbetegségek megelőzésére vagy enyhítésére árusítják őket, esetenként hasonló tünetekhez vezettek, még az előírásnak megfelelően szedve is.
Nagyobb gyermekekben és felnőttekben idült mérgezést általában nagy adagok (az ajánlott napi bevitel 10-szerese) hónapokig tartó szedése eredményez. Csecsemőkben néhány hét alatt kialakulhat A-vitamin- mérgezés. Az idült mérgezés korai tünetei: megritkult, megvastagodott haj; a szemöldök részleges elvesztése; felrepedezett ajkak; és száraz, érdes bőr. Súlyos fejfájás, agynyomás-fokozódás, és általános gyengeség későbbjelenik meg. Csontkinövések és ízületi fájdalmak gyakoriak, különösen gyermekeknél. A máj és a lép megnagyobbodhat. Az olyan nők kisbabáinak, akik izotretinoint (A-vitamin-származék bőrmegbetegedések kezelésére) szedtek a terhesség alatt, születési rendellenességei lehetnek.
Az A-vitamin-mérgezés kórisméje a tüneteken és a vér rendellenesen magas A-vitamin-szintjén alapul. A tünetek 4 héten belül eltűnnek az A-vitamin-készítmé- nyek szedésének abbahagyása után.
A béta-karotint növények tartalmazzák, mint például a sárgarépa. A szervezetben lassan A-vitaminná alakul; nagy mennyiségekben lehet fogyasztani, anélkül, hogy mérgezést okozna. Habár a bőr sötétsárga színűvé válik (karotinózis) különösen a tenyereken és a talpakon, nincs egyéb ártalmas hatása.
A D-vitamin két formában létezik. A D2-vitamin (ergokalciferol) olyan élesztőben található, melyet ibolyántúli fény (besugárzás) hatásának tettek ki, a D3-vi- tamin (kolekalciferol) pedig halmájolajakban és tojássárgájában található. D3-vitamin a bőrben is termelődik, mikor a bőrt ibolyántúli sugárzás (pl. napfény) éri. A tejet dúsíthatják a D-vitamin valamely formájával. A májban a D-vitamin olyan formává alakul át, amelyik szállítható a vérben. A vesében ez a forma tovább módosul, és így D-vitamin-hormonok jönnek létre, melyeknek fő funkciója, hogy fokozzák a kálcium felszívódását a belekből, és elősegítik a normális csontképződést.
D-vitamin-hiányban a kálcium- és foszfátszint csökken a vérben, ennek következménye csontbetegség, mert nem áll rendelkezésre elegendő kálcium és foszfát az egészséges csontok fenntartásához. Ezt az álla
potot gyermekekben angolkórnak (rachitisz), felnőttekben pedig csontlágyulásnak (oszteomalácia) hívják.
D-vitamin-hiányt okozhat akár az elégtelen napfény, akár a D-vitamin hiánya az étrendből. A D-vitamin hiánya a terhesség alatt csontlágyulást hozhat létre a nőben, és angolkórt az újszülöttben. Mivel az anyatej nem tartalmaz nagy D-vitamin-mennyiséget, szoptatott csecsemőkben angolkór alakulhat ki, még a trópusokon is, ha a napfénytől védve vannak. Ez a hiány előfordulhat idősebb emberekben, mert az ő bőrük kevesebb D-vitamint termel napfény hatására. Az angolkór számos ritka formája öröklődő, ezeket a D-vitamin anyagcsere zavara okozza.
Csecsemőknél izomgörcs (tetánia) lehet az angolkór első jele, melyet az alacsony kálciumszint okoz. Az idősebb csecsemő nehezen kezd ülni és mászni, és a koponyacsontok közti rések (kutacsok) záródása késhet. Az 1 és 4 év közötti gyermekek gerincében rendellenes görbület alakulhat ki, O- vagy X-lábuk lehet, vagy későn kezdenek járni. Az idősebb gyermekek és serdülők járása fájdalmas lesz. A medencecsontok ella- pulása a szülőcsatoma szűkületét okozhatja serdülő lányokban. Felnőttekben a csontokból, különösen a gerincből, medencéből és a lábakból való kálciumvesztés gyengeséget okoz és törésekhez vezethet.
Az angolkór és a csontlágyulás kórisméje a tüneteken, a csontok röntgenképén, és a kálcium, a foszfát-, és a D-vitamin-származékok alacsony vérszintjén alapul. Az angolkór és a csontlágyulás D-vitamin szájon át adásával gyógyítható, az ajánlott napi bevitel ötszörösének megfelelő adagban 2 vagy 3 hétig. Az angolkór bizonyos öröklött formái javulnak D-vitamin-hor- mon kezelésre.
Magas vér-kálciumszinttel járó mérgezést okozhat az ajánlott napi D-vitamin-bevitel tízszeresének fogyasztása több hónapon keresztül. A D-vitamin-mérge- zés első tünetei csökkent étvágy, hányinger, hányás, melyet heves szomjúságérzet, megnövekedett vizeletelválasztás, gyengeség, idegesség, és magas vérnyomás követ. A kálcium testszerte lerakodhat, különösen a vesékben, ahol maradandó károsodást okoz. A veseműködés romlik, ami fehérjék vizeletbe jutásához, és az urea (egy salakanyag) vérszintjének emelkedéséhez vezet.
A kezelés a D-vitamin-készítmények fogyasztásának abbahagyásából és alacsony kálciumtartalmú étrend követéséből áll, a magas kálciumszint következményeinek csökkentése érdekében. Esetleg adhatnak mellékvese- kéreg-hormonokat (kortikoszteroidokat), hogy csökkentsék a szövetkárosodás kockázatát, továbbá ammó-
Vitaminok és ásványi anyagok
657
nium-kloridot, hogy a vizeletet savasan tartsák, csökkentve a kálciumkövek kialakulásának veszélyét.
Az E-vitamin (alfa-tokoferol) antioxidáns, amely védi a szervezet sejtjeit a szabad gyökökként ismert, reaktív kémiai anyagok okozta károsodás ellen. Az E-vitamin és a szelén (nélkülözhetetlen ásványianyag, amely egy antioxidáns enzim összetevője) hatásai hasonlók.
A koraszülött csecsemőknek nagyon alacsony az E-vitamin-készletük, és hiányállapot alakulhat ki, ha olyan tápszerrel táplálják őket, amely gazdag telítetlen zsírokban és szegény E-vitaminban. Az ilyen zsírok prooxidánsok (olyan anyagok, melyek szabad gyököket képezve könnyen oxidálódnak), ellentétes hatásúak az E-vitaminnal, és a vörösvérsejtek megrepedését (hemolizis) okozhatják. Olyan betegségek, melyek megzavarják a zsírfelszívódást, mint a lisztérzékenység (cöliákia), cisztás flbrózis, epevezeték-elzáródás és a Crohn-betegség, szintén csökkenthetik az E-vitamin felszívódását, és növelhetik a hiány kialakulásának kockázatát.
Koraszülött csecsemőkben az E-vitamin-hiány szembetegséghez (retinopátiához), A és agyvérzéshez vezethet – két olyan problémához, melynek az az oka, hogy a csecsemők az inkubátorban magas oxigénszintnek vannak kitéve. Idősebb gyermekekben az E-vita- min-hiány tünetei bélrendszeri felszívódási zavar következtében jelentkezhetnek, és hasonlíthatnak egy idegrendszeri rendellenesség tüneteihez. E tünetek a csökkent reflexek, járási nehézség, kettős látás, helyzetérzékelés elvesztése és izomgyengeség.
Alacsony E-vitamin-vérszint megerősíti a diagnózist. Szájon át bevitt nagy adagú E-vitamin-készítmény visszafejleszti a legtöbb tünetet, de az idegrendszer működésének helyreállása hónapokig késhet.
Az E-vitamin nagy dózisainak, amit koraszülött csecsemőknek adhatnak, hogy csökkentsék a retinopátia kockázatát, úgy tűnik, nincs kimutatható ártalmas hatása. Felnőttekben nagyon kevés látható káros hatása van a nagy adagoknak, kivéve a K-vitamin-szükséglet növekedését, ami vérzést okozhat alvadásgátló szereket szedő betegekben.
A K-vitamin számos rokonvegyület összefoglaló neve. melyek a normális véralvadáshoz szükségesek. A forma a K,-vitamin (fillokinon), mely növényekben,
főleg levélzöldségekben található. További forrás, hogy a vékonybél alsó szakaszán és a vastagbélben élő baktériumok K2-vitamint állítanak elő, amely bizonyos mértékig felszívódhat.
A K-vitamin-hiány fő megjelenési formája az újszülöttek hemorrágiás megbetegedése, amit vérzési hajlam jellemez. Kialakulhat amiatt, hogy a méhlepény nem szállítja elég jól a zsírokat, így a zsíroldékony K-vitamint sem; az újszülött mája túl éretlen, hogy eleget termeljen a véralvadási faktorokból (fehérjék, melyek elősegítik a véralvadást, és előállításukhoz K-vita- min szükséges); vagy mert az élet első néhány napján nincsen K-vitamint termelő baktérium a beleikben, és az anyatej szegényes K-vitamin-forrás. K-vitamin-in- jekciót kell az újszülötteknek adni, hogy megvédj ük őket ettől a betegségtől. Azok a szoptatott csecsemők, akik nem kapták meg ezt az injekciót a születésükkor, különösen fogékonyak a K-vitamin-hiányra.
Mivel a K-vitamin zsíroldékony, az olyan rendellenességek, melyek meg változtatják a zsírfelszívódást, mint a lisztérzékenység és a cisztás flbrózis, K-vita- min-hiányt okozhatnak gyermekekben és felnőttekben is. Ásványi olaj rendkívüli mennyiségeinek bevétele is megakadályozhatja a K-vitamin felszívódását. Ez a hiányállapot kialakulhat azoknál a betegeknél is, akik alvadásgátló szereket szednek véralvadék kialakulásának megelőzésére.
A fő tünet az orrból, sebből, vagy a bőrbe és a gyomorba történő vérzés, amihez hányás társul. A vizeletben vagy a székletben vér válhat láthatóvá. Legsúlyosabb esetben agyvérzés fordulhat elő újszülöttekben.
Ha K-vitamin-hiányt feltételeznek, elvégeznek egy vérvizsgálatot a protrombin (az egyik véralvadási faktor, melyhez K-vitaminra van szükség) szintjének mérésére. Alacsony szint (kevesebb, mint a normális 50%-a) felveti a K-vitamin-hiány gyanúját. Ugyanakkor, alacsony protrombinszintet okozhatnak alvadásgátló gyógyszerek, vagy májkárosodás is. Általában a kórismét igazolja, ha egy K-vitamin-injekció néhány órán belül növeli a protrombinszintet, és a vérzés 3-6 órán belül eláll. Ha valakinek súlyos májbetegsége van, a máj esetleg a K-vitamin-injekciók dacára sem képes az alvadási faktorokat előállítani. Ilyen esetekben plazmaátömlesztésre lehet szükség az alvadási faktorok pótlása céljából. ■
▲ lásd az 1207. oldalt
■ lásd a 738. oldalt
658
Táplálkozási és anyagcsere-betegségek
A B]-vitamin (tiamin) elengedhetetlen számos enzimreakcióhoz, így az energia szőlőcukorból történő felszabadításához is. Ennek a vitaminnak jó forrása az élesztő, a disznóhús, a hüvelyesek és a hántolatlan gabonafélék. Bj-vitamin-hiány akkor alakulhat ki, ha ezek az ételek hiányoznak az étrendből. Ha a rizst hántolják (fényezik), gyakorlatilag az összes vitamin elvész. Az ázsiaiak veszélyeztetettek B|-vitamin-hiány szempontjából, mert az ő étrendjük főleg fényezett rizsből áll. A rizs hántolás előtti főzése (előfőzés) viszont szétoszlatja a vitamint a rizsszemben, megőrizve azt, és ezáltal védő hatásúvá teszi a szemet.
Ehhez a hiányállapothoz vezethet idült hasmenés okozta csökkent felszívódás, vagy a hipertireózis, terhesség vagy láz okozta megnövekedett vitaminszükséglet is. Súlyos alkoholisták szeszesitalt fogyasztanak étel helyett is, ezáltal csökken minden vitamin, köztük a B| bevitele. Következésképpen az ilyen emberek ki vannak téve a táplálkozási hiányállapotok okozta rendellenességek kialakulásának.
A korai tünetek fáradság, ingerlékenység, memóriaromlás, étvágytalanság, alvászavarok, kellemetlen érzés a hasban és súlyvesztés. Végül súlyos Bj-vitamin- hiány (beriberi) alakulhat ki, melyre idegi, agyi és szívrendellenességek jellemzőek. A beriberi minden formájában megváltozik a vörösvérsejtek anyagcseréje, és a vérben, illetve a vizeletben feltűnően csökken a Br vitamin szintje.
Az idegi rendellenességek (száraz beriberi) zsibbadó érzéssel (mintha szegek és tűk szurkálnák) kezdődnek a lábujjakon, égő érzéssel a lábfejen (ami különösen éjszaka kínzó), izomgörcsökkel a lábikrákban, és fájdalommal a lábszárakon és a lábfejeken. Ha valakinek pantoténsav hiánya is van, ezek a tünetek rosszabbak lehetnek. A lábikra izmai felpuhulhatnak. Nehézzé válhat a felemelkedés guggoló helyzetből, és csökkenhet a vibrációérzés képessége a lábujjakon. Végül a lábszár- és a combizmok zsugorodnak (atrófia), a lábfej és a lábujjak bénulása (olyan állapotok, melyekben a lábfej vagy a lábujj petyhüdten lóg, és nem emelhető fel) jelenhet meg, mivel az idegek és az izmok nem működnek megfelelően. Csuklóbénulás szintén felléphet.
▲ lásd a 363. oldalt
■ lásd a 87. oldalt
Agyi rendellenességek (Wemicke-Korsakoff-szin- dróma, agyi beriberi A) gyakori következmények, ha hirtelen súlyos B,-vitamin-hiány következik be, melyet nagy mennyiségű alkohol fogyasztása, vagy terhességben súlyos hányás okozhat, és súlyosbítja az idült hiányállapotot. Az agyi beriberi korai tünetei közé tartoznak: szellemi zavartság, gégegyulladás és kettős látás. Később az egyén történeteket és élményeket találhat ki (konfabuláció = meseszövés), hogy kitöltse a hiányokat a memóriájában. Ha a Wemicke-agybeteg- séget (enkefalopátiát, a Wemicke-Korsakoff-szindró- ma egyik részét) nem kezelik, a tünetek romolhatnak, kómához, sőt halálhoz is vezethetnek. Ez orvosi vészhelyzet, és intravénásán adott B,-vitaminnal kell kezelni az ajánlott napi bevitel százszorosának megfelelő adaggal napokon át, melyet az ajánlott napi vitaminbevitel tízszeresének megfelelő adaggal szájon át kell folytatni, amíg a tünetek nem csillapodnak. A gyógyulás gyakran nem teljes, mert néhány agyi károsodás maradandó lehet.
A szívrendellenességekre (nedves beriberi) jellemző, hogy nagy mennyiségű vér hagyja el a szívet, a szívverés szapora, és a véredények a bőr melegségét és nedvességét eredményezve kitágulnak. A B|-vitamin hiánya miatt a szív nem tudja fenntartani ezt a megnövekedett teljesítményt, és szívelégtelenség alakul ki,H tágult vénákkal, nehézlégzéssel, folyadék-visszatartással a tüdőben és a környéki szövetekben. A kezelés a B]-vitamin intravénás adásából áll, az ajánlott napi bevitel 20-szorosának megfelelő adagban 2-3 napig, melyet a vitamin szájon át történő adása követ.
A csecsemőkori beriberi olyan csecsemők betegsége, akiket Bj-vitamin-hiányos anya szoptat. Szívelégtelenség, a hang elvesztése és a környéki idegek károsodása jellemzi, típusosán az élet második és negyedik hónapja között jelenik meg. A szívrendellenességek általában azonnal és teljes mértékben eltűnnek B|-vitamin-kezelést követően.
A B2-vitamin (riboflavin) szerepe sok sejtfolyamatban fontos, főleg azokban, melyek az energiaellátást biztosítják vagy az aminosav-anyagcsere folyamatában vesznek részt. Ennek a vitaminnak jó forrásai a tejtermékek, hús, hal és a baromfi. A B2-vitamin-hiány ritka, kivéve azokat a területeket, ahol az étrend elsősorban fényezett rizsből áll. Ez a hiányállapot alkoholistákban, májbetegekben vagy idült hasmenésben szenvedőkben léphet fel.
Leggyakoribb tünet sebesedés a száj sarkában, ezt az ajkak berepedezettsége követi, ami forradásokat hagyhat maga után. Ha szájpenész alakul ki ezeken a
Vitaminok és ásványi anyagok
659
területeken, szürkésfehér foltok jelenhetnek meg. A nyelv bíborvörössé válhat, és fokozott faggyúműködésű (szeborreás) foltok jelenhetnek meg az orr és az ajkak közötti területen. Esetenként vérerek nőnek a szaruhártyába, éles fényben kellemetlen érzést okozva. Férfiakban a herezacskó bőre begyullad. A tünetek azonnal eltűnnek, mikor B2-vitamin-készítménnyel kezeljük őket az ajánlott napi bevitel tízszeres adagjával.
Niacin (nikotinsav) több ételben található. A niacin nélkülözhetetlen a szervezet számos anyagcsere-folyamatában.
Pellagra az a táplálkozási rendellenesség, amit a niacinhiány okoz. A triptofán nevű aminosav hiányának is szerepe van a pellagra kialakulásában, mert a triptofán átalakulhat niacinná. Azokon a területeken élők, ahol a kukorica a legfontosabb gabonafajta, ki vannak téve a pellagra kockázatának, mivel a kukorica egyaránt keveset tartalmaz triptofánból és niacinból. Továbbá a kukoricában található niacin nem szívódik fel a belekben, hacsak lúgos anyaggal nem kezelik, mint a tortilla elkészítésénél. A pellagra idényszerű megbetegedés: tavasszal jelenik meg, és egész nyáron át tart. Visszatérő azoknál, akik egyhangú, főleg csak gabonákat tartalmazó étrenden élnek.
Az idült alkoholistáknak magas a pellagra-kockáza- ta szegényes étrendjük miatt. Pellagra alakul ki azoknál, akiknek Hartnup-betegségük van – ez egy ritka, öröklődő rendellenesség, melyben rossz a triptofán felszívódása a belekből és visszaszivódása a vesékben. A tünetek megelőzésére magas dózisú niacinra van szükségük.
A pellagrát a bőr, a gyomor-bél huzam és az agy rendellenességei jellemzik. Az első tünet a szimmetrikus, elvörösödött területek megjelenése a bőrön, melyek a napon történt leégéshez hasonlítanak, és rosz- szabbodnak, ha napfény éri őket (fotoszenzitívek). A bőrelváltozások nem tűnnek el, barnává és pikkelyesen hámlóvá válhatnak.
A bőrtüneteket általában bélrendszeri zavarok követik, émelygés, étvágyvesztés, rossz szagú és néha véres hasmenés. Az egész gyomor-bél huzam érintett. A gyomor esetleg nem termel elég savat (aklórhidria), a nyelv cs a száj begyulladhat, színe élénkvörössé válik. A hüvely szintén érintett lehet.
Végül szellemi elváltozások jelennek meg, köztük fáradékonyság, álmatlanság és levertség; ezek a tünetek általában megelőzik az agy működészavarát (enke
falopátiát), melyre zavartság, tájékozódászavar, érzékcsalódások, emlékezetzavar, sőt mániás-depressziós elmezavar jellemző.
A kórismét az étrend adatai, a tünetek, és a niacin- anyagcseretermékek alacsony vizeletszintje alapján állítják fel. Vérvizsgálatok szintén hasznosak lehetnek. A pellagra kezelése nagy adag (a napi ajánlott bevitel körülbelül huszonötszöröse) niacinamid – a niacin egyik származéka valamint más B-vitaminok nagy adagjának (az ajánlott napi bevitel körülbelül tízszerese) adása. Br, B2-, Bg-vitamint és pantoténsavat ajánlott adni, mert ezen vitaminok hiánya is okoz néhányat a pellagra tünetei közül.
A niacint (de nem a niacinamidot) a napi ajánlott bevitel több mint kétszázszoros adagjában írják fel a magas vérzsírszintek (lipidszintek) befolyásolására. Ilyen adagok jelentős elpirulást, viszketést, májkárosodást, bőrrendellenességet, köszvényt, és csökkent glükóztoleranciát (szőlőcukor-terhelésre kórosan megemelkedik a vércukorszint) okozhatnak.
Bg-vitamin a piridoxin, a piridoxál és a piridoxamin általános megnevezése. Ezek a vitaminok fontosak az aminosavak reakcióinak katalizálásához (közvetítéséhez, elősegítéséhez), a vér, az agy és a bőr sejtjeiben. Hiányához vezethet csökkent felszívódás a gyomor-bél huzamból, vagy olyan gyógyszerek használata, amelyek csökkentik a Bg-vitamin-raktárakat a szervezetben. Közéjük tartozik az izoniazid, a hidra- lazin és a penicillamin. A hiányállapot előfordulhat öröklődő rendellenességek részeként is, amelyek gátolják a Bg-vitamin anyagcseréjét; ezek a rendellenességek jelentős szellemi visszamaradottságot, görcsrohamokat, és nehezen befolyásolható vérszegénységet okoznak.
A Bg-vitamin hiánya görcsöket okozhat csecsemőkben; vérszegénységet, bőrgyulladást, idegi károsodást (neuropátiát) és zavartságot felnőttekben. További tünet a kisebesedett nyelv, repedések a száj sarkaiban, zsibbadtság, szögek és tűk érzete a kezekben és a lábfejekben.
Vérvizsgálatok segíthetnek a kórismézésben. Ezt a hiányállapotot naponta nagy adagban adott B6-vita- minnal kezelik (az ajánlott napi bevitel tíz-húszszorosával) addig, amíg a tünetek alábbhagynak. Még ennél nagyobb adagokra is szükség lehet, ha a hiányt örökletes rendellenesség okozza.
660
Táplálkozási és anyagcsere-betegségek
A B6-vitamin nagy adagjainak szedése (az ajánlott napi bevitel 500-3000-szerese), amit az’úgynevezett kéztőcsatoma-szindróma (,,carpal-tunnel”-szindróma) vagy a menstruáció előtti feszültség enyhítésére alkalmaznak, súlyosan károsíthatja az idegeket, és tönkreteheti a gerincvelő egy részét – ami megnehezíti a járást. A felépülés ebből az állapotból lassú, és némely járási nehezítettség tartósan fennmaradhat a B6-vitamin- készítmények szedésének abbahagyása után is.
A biotin egy B-vitamin, amely a zsírok és a szénhidrátok anyagcseréjéhez szükséges. Sok ételben megtalálható, jó forrásai közé tartozik a máj, a vese, a hasnyálmirigy, tojás, tej, hal és mogyorófélék. A hiányállapot nagyon valószínűtlen azoknál, akiknek étrendje kiegyensúlyozott. Nyers tojásfehérje hetekig tartó fogyasztása azonban okozhat ilyen hiányállapotot, mert tartalmaz egy anyagot, amely kötődik a biotinhoz a szervezetben, megakadályozva a felszívódását. A tünetek: álmatlanság, súlyvesztés, bőrgyulladás, szorongásos rohamok, izomfájdalom és bizonyos idegi tünetek, mint fáradékonyság, álmatlanság és érzékcsalódások. Ez a hiány kialakulhat azoknál is, akik hosszú ideig tartó, biotinpótlást nem tartalmazó, intravénás (parenterális) táplálásban részesülnek. Laboratóriumi vizsgálatokkal kimutatható a biotinszintek csökkenése a vérben és a vizeletben.
A fólsav (folát) és a Bl2-vitamin (kobalamin) kölcsönösen közreműködnek a normál vörösvérsejtek képzésében, és a DNS egy nélkülözhetetlen építőkövének, a timidinnek előállításában. E vitaminok bármelyikének hiánya súlyos vérszegénységet eredményez (például vészes vérszegénységet, anémia pemiciózát), amelyben a vörösvérsejtek száma kicsi, de mérete nagy.A A legfontosabb tünetek közé a sápadtság, gyengeség, a gyomor csökkent savelválasztása és idegkárosodás (neuropátia) tartozik. Idegkárosodás főleg Búhiányban jelenik meg.
Vészes vérszegénység (anémia pemicióza, B12– vitamin-hiányhoz kapcsolódó vérszegénység) olyan ál
lapot, melyben a Bú-vitamin nem tud felszívódni, mert a gyomor nem termel ún. intrinzik faktort, amely a B12-vitaminhoz kötődik és azt a véráramba szállítja. Ez a vérszegénység gyakran azért fordul elő, mert a túlságosan aktív immunrendszer megtámadja azokat a gyomornyálkahártya-sejteket, melyek az intrinzik faktort termelik (autoimmunreakció). Szigorú vegetáriánusokban – akiknek Bl2-vitamin-hiánya azért alakul ki, mert ez a vitamin csak állati termékekben található meg – és a B|2 szállítását vagy aktivitását gátló, öröklődő rendellenességben szenvedőkben a Bú-vitaminhiány más formái alakulhatnak ki.
Folsavhiány előfordulhat terhes nőkben, akik a fol- savat tartalmazó levélzöldségeket és hüvelyeseket nélkülöző étrenden vannak. Csecsemőknél akkor alakulhat ki folsavhiány, ha a tápszerük folsavtartalma alacsony.
A B12– vagy folsavhiány kórisméje nagy vörösvér- testekkel járó vérszegénység azonosításán, és vérvizsgálatok segítségével egyik vagy mindkét vitamin alacsony szintjének kimutatásán alapul. Megerősíti a kórismét, ha a csontvelő kenetében nagy, éretlen vörösvér- sejt-előalakok láthatók.
A vészes vérszegénység kezelése havonként adott Bú-vitamin-injekciókból áll. A folsavhiány kezelése folsavkészítmény szájon át való szedésével történik.
Különleges körülmények között a fólsav mérgező lehet. Az ajánlott napi bevitel százszoros adagjai növelheti a rohamok gyakoriságát epilepsziásokban, és ronthatja az idegi károsodást B12-vitamin-hiányban.
C-vitamin (aszkorbinsav) citrusfélékben, paradicsomban, burgonyában, káposztában és zöldpaprikában található. Nélkülözhetetlen a kötőszövet kialakításához (ez a szövet az, amely összetartja a test struktúráit). Segíti a szervezetben a vasfelszívódást, az égések és sebek gyógyulását. Akárcsak az E-vitamin, a C-vita- min is antioxidáns. Terhesség, szoptatás, pajzsmirigy- túlműködés (hipertireózis), különböző gyulladások, műtét és égések feltűnően növelhetik a szervezet C-vi- tamin-szükségletét és a hiány kockázatát.
Csecsemőknél az élet hatodik és tizenkettedik hónapja között a C-vitamin hiánya a tápszerben vagy a szilárd táplálékban, skorbutnak nevezett hiánybetegséget okozhat. Korai tünetei az ingerlékenység, a mozgás során létrejövő fájdalom, étvágytalanság és a súlygya-
▲ lásd a 745. oldalt
Vitaminok és ásványi anyagok
661
rapodás csökkenése. A csontok vékonyak, az ízületek pedig kidudorodnak. A csontokat fedő szövet (periosz- teum) alatti és a fogak körüli vérzés jellegzetes.
Felnőttekben a skorbut akkor fordulhat elő, ha az étrend szűkös, csak szárított húsból és lisztből, vagy pedig teából, pirítósból és zöldségkonzervekből áll – ezek olyan idős emberek tipikus táplálékai, akik elvesztették érdeklődésüket az étkezés iránt. Ilyen étrend esetén néhány hónap múlva ízületekbe törő és bőr alatti vérzés jön létre, különösen a szőrtüszők és a fogíny körül, valamint a körmök alatt. A vérnyomás és a szívfrekvencia ingadozik. A vérvizsgálatok a vér nagyon alacsony C-vitamin-szintjét mutatják.
Csecsemőkben és felnőttekben is egy hétig a C-vita- min magas adagjaival kezelik a skorbutot, amit egy hónapig alacsonyabb adagok követnek.
Vannak, akik a C-vitamin nagy adagjait (5OO-tól 10.000 milligrammig) ajánlják a megfázás, skizofrénia, rák, hiperkoleszterinémia és érelmeszesedés megelőzésére, habár ezeknek az ajánlásoknak tudományos alapja csekély, vagy egyáltalán nincs. Ezer milligrammnál magasabb napi adagok hasmenést vagy vesekövet okoznak arra fogékony embereken, valamint változásokat a menstruációs ciklusban. Némelyekben, akik hirtelen hagyják abba magas dózisok szedését, visszacsapásos (rebound) skorbut alakulhat ki.
Az ásványok egy részét – a nátriumot, a klórt, a káliumot, a kálciumot, a foszfort és a magnéziumot – makrotápanyagoknak tekintik, mert a szervezetnek viszonylag nagy mennyiségben van rájuk szüksége; ásványi makroelemeknek nevezik őket. Más ásványok mikrotápanyagok, mert a szervezetnek kis mennyiségben van rájuk szüksége, ezeket mikroelemeknek vagy nyomelemeknek hívják. Közéjük tartozik a vas, a cink, a réz, a mangán, a molibdén, a szelén, a jód és a fluor. Az ásványi anyagok hiánya a vas és a jód kivételével ritka. Egyes ásványok túlzott mennyiségben mérgezést okozhatnak.
A vas sok enzim összetevője, melyek fontos kémiai reakciókban vesznek részt mindenfelé a szervezetben. Egyik alkotóeleme a hemoglobinnak is, ami a vörös-
vértestekben oxigént vesz fel és szállít a szervezet szövetei számára.
A táplálékban a vasnak két fajtája van: a hem-vas, ami csak állati termékekben található, és a nem hem- vas, ami az átlagos étrend vastartalmának több mint 85%-a. A hem-vas sokkal jobban felszívódik, mint a nem hem-vas. Viszont a nem hem-vas felszívódása megnövekszik, ha állati fehérjékkel és C-vitaminnal együtt fogyasztják.
A vashiány a leggyakoribb táplálkozási elégtelenség a világon, ami vérszegénységet hozhat létre férfiban, nőben és gyermekben egyaránt. Vérzés (hemorrágia) vasvesztéshez vezet, amit vaspótló szerekkel kell kezelni. Vashiányt okozhat nem megfelelő étrend is. Ez a hiány nagy valószínűséggel fordul elő a terhesség alatt, mert az anyának nagy vasmennyiségeket kell felhasználnia a magzat növekedéséhez. Mivel a serdülő lányok növekedésben vannak, és menstruálni kezdenek, náluk is fennáll a vashiányos vérszegénység kialakulásának kockázata, amennyiben húsmentes étrendet követnek.
Ha a szervezetben kimerülnek a vasraktárak, vérszegénység alakul ki. A tünetekhez tartozik a sápadtság, a kanál alakú körmök (torzulás, ahol a körmök vékonyak és homorúak), az izmok teljesítőképességének romlásával járó gyengeség, és változások a gondolkodást igénylő (kognitív) viselkedésben.
A vashiány kórisméjét a tünetek és vérvizsgálatok eredményei alapján állítják fel, amelyek vérszegénységet, valamint a vas és a ferritin (egy vastároló fehérje) csökkent szintjét mutatják. A vashiányt nagy dózisú vassal kezelik naponta egyszer, több héten át. A kezelést addig ajánlott folytatni, míg a vörösvérsejtek és a vasraktárak visszatérnek normális állapotukhoz.
A vasfelesleg mérgező hatású, hányást, hasmenést és a belek károsodását okozza. A vas felgyűlhet a szervezetben, ha valaki túlzott mennyiségű, vagy túl hosz- szú ideig tartó vaskezelést kap, számos vérátömlesztésben részesül, illetve, ha krónikus alkoholista. A bronzdiabétesz (hemokromatózis) egy akár halálossá váló, de könnyen kezelhető öröklődő rendellenesség, melyben túl sok vas szívódik fel. A betegség egymilliónál több amerikait érint. A tünetek általában a középkorú betegeknél jelennek meg, és alattomosan fejlődnek ki. A bőr bronzszínűvé válik, cirrózis, májrák, cukorbetegség (diabétesz) és szívelégtelenség alakul ki, ami korai halálhoz vezet. A tünetek közé tartozhat ízületi gyulladás, impotencia, terméketlenség, csökkent pajzsmi-
662
Táplálkozási és anyagcsere-betegségek
agyműködés és tartós fáradtság. Vértesztekkel meghatározható, hogy egy egyénnek van-e vasfeleslege. Az érintett személy összes rokonát tanácsos szűrővizsgálatnak alávetni. A vérlecsapolás a legszívesebben választott kezelési eljárás. A korai diagnózis és kezelés hosszú és egészséges életet tesz lehetővé.
A cink mindenhol jelen van a szervezetben, mivel több mint kétszáz enzimnek az összetevője, köztük az RNS- és DNS-szintézisért felelős enzimeké is. A legtöbb cinket tartalmazó szövetek a csontok, a máj, a prosztata és a herék. A cink szintje a vérben az étrendben levő cink mennyiségétől függ. Hús, máj, tojás és tengeri ételek gazdag forrásai a cinknek, viszont a gabonafélék nem.
A teljes kiőrlésű gabonafélék tartalmaznak olyan anyagokat, mint a rostok és a foszfát, melyek gátolják a cink felszívódását. Van, aki rendszeresen eszik agyagot, ami meggátolja a cink felszívódását, és cinkhiányt eredményez. Egy öröklött rendellenesség (enteropá- tiás akrodermatitisz), melyben a cink nem tud felszívódni, szintén okozhat cinkhiányt.
A tünetek közé étvágytalanság, hajhullás, bőrgyulladás, szürkületi vakság és az ízérzés romlása tartozik. A nemi szervek működése leromolhat, késleltetett a nemi érés, és férfiakban a spermatermelődés csökken. A növekedés is lelassulhat. A szervezet immunrendszere és a sebgyógyulás készsége leromolhat. Gyermekekben ennek a hiánynak az első jelei a lassú növekedés, az étvágy elvesztése, az ízérzés leromlása és a haj alacsony cinktartalma.
A kórisme felállításához megmérik a vér cinktartalmát. A kezelés cinkpótló szerek szedéséből áll.
A cink nagy mennyisége, mely általában vagy cinkkel bevont edényekben tartott savas ételek vagy italok fogyasztásával jut a szervezetbe, fémes ízt, hányást és gyomorproblémákat hozhat létre. Egy gramm, vagy ennél nagyobb mennyiség halálos lehet.
A réz többféle enzim egyik összetevője, melyek szükségesek az energia előállításához, antioxidá- cióhoz, az adrenalin hormon szintéziséhez, és a kötő
szövet képzéséhez. Rézhiány ritka egészséges emberekben. Leggyakrabban koraszülöttekben, vagy súlyos alultápláltságból felgyógyuló csecsemőkben fordul elő. Hosszú távú intravénás (parenterális) táplálásban részesülő embereknél szintén fennáll a rézhiány veszélye.
A Menkes-szindróma örökletes rendellenesség, amely rézhiányt okoz. A tünetekhez göndör haj, szellemi visszamaradottság, alacsony rézszint a vérben, és a rezet igénylő enzimek szintézisének károsodása tartozik.
A rézhiány fáradtságot és alacsony rézszintet hoz létre a vérben. Gyakori a csökkenés a vörösvértestek (anémia), fehérvérsejtek (leukopénia), és a fehérvérsejtek egyik típusának, a neutrofileknek a számában (neutropénia); akárcsak a kálcium fogyása a csontokból (oszteoporózis). Kicsi, tűszúrásnyi bevérzések a bőrben és artériatágulatok (aneurizmák) szintén előfordulnak.
A rézhiányt rézpótlók adásával kezelik több hétig, bár a Menkes-szindrómások nem reagálnak jól ezekre a szerekre.
Bármely fehérjéhez nem kötődő réz mérgező. Nem kötött réz viszonylag kis mennyiségeinek fogyasztása hányingert és hányást okoz. Rézedénnyel, rézcsövekkel vagy -csapokkal hosszan érintkező savas ételek vagy italok rézzel szennyezettek lehetnek. Ha fehérjékhez nem kötődő réz-sók nagyobb mennyiségeit véletlenül lenyelik, vagy ha réz-sókkal átitatott borogatást használnak nagyobb égett felületek kezelésére, elegendő réz szívódhat fel ahhoz, hogy károsítsa a veséket, gátolja a vizelet-elválasztást, és vérszegénységet okozzon a vörösvérsejtek megrepedése által (hemolízis).
A Wilson-kór öröklődő rendellenesség, melyben a réz felgyülemlik a szövetekben, és kiterjedt károsodást okozhat. Harmincezerből egy embert érint. Ebben a rendellenességben a máj a rezet nem választja el a vérbe, illetve nem választja ki az epébe. Következésképpen a rézszint a vérben alacsony, de a réz felgyülemlik az agyban, a szemben és, cirrózist okozva, a májban. A szem szaruhártyáján a felszaporodott réz arany vagy zöldes-arany színű karikákat hoz létre. Az első tünetek általában az agykárosodás következményei: remegés, fejfájás, beszédképtelenség, a tájékozódási képesség romlása, sőt elmezavar. A rézmérgezést penicillamin- nal kezelik, ami megköti a rezet, és elősegíti a kiválasztását. Ez az ún. kelátképzésen alapuló terápia egyik
Vitaminok és ásványi anyagok
663
példája. Ezt a kezelést az életben maradáshoz az egész életen át folytatni kell.
A mangán számos enzim összetevője, és nélkülözhetetlen a normális csontfelépítéshez. A gazdag források közé tartoznak a nem finomított gabonafélék és a nagyleveles zöldségfélék.
Ha az étrend néhány hétig nem tartalmaz elegendő mangánt, akkor, úgy tűnik, a szervezet hatékonyan őrzi meg ezt az ásványt. Az egyetlen tünet átmeneti kiütés.
A hidralazin, egy magas vérnyomás elleni gyógyszer, mangánhiányt és hozzá kapcsolódó mellékhatásokat okozhat. Ezekhez a hatásokhoz tartozik az egy ideg mentén kisugárzó fájdalom (neuralgia), ízületi fájdalom, láz, kiütés, megnagyobbodott nyirokcsomók és máj. Ennek az állapotnak a kezelésére mangánsókat használnak.
Mangánmérgezés csak azoknál gyakori, akik mangánércet bányásznak és finomítanak. Ha valakit hosz- szasan ér a mangán hatása, idegi károsodás alakulhat ki parkinzonizmushoz hasonló remegéssel és mozgási ne- hezítettséggel.
Molibdén szükséges a kén (a fehérjék egyik összetevője) oxidációjához. Tejben, babban, kenyérben és gabonafélékben található. Egészségesekben nem figyeltek meg elégtelen bevitel miatti molibdénhiányt. A hiány kialakul viszont különleges körülmények között – például ha egy rosszul táplált egyén, akinek Crohn- betegsége van, hosszú időn át molibdénösszetevőt nélkülöző parenterális táplálásban részesül, (vagyis minden tápanyagot intravénásán adnak be). A tünetek: magas szívfrekvencia, nehézlégzés, hányinger, hányás, zavartság és végül kóma. Kezelése molibdén bevitelével teljes gyógyulást eredményezhet.
Nagy mennyiségű molibdént fogyasztó embereken köszvényhez hasonló tünetek fejlődhetnek ki: A magas húgysavszint a vérben és ízületi fájdalmak. Molibdén-
pomak kitett bányászokon nem jellegzetes, általános tünetek alakulhatnak ki.
A szelén az antioxidáns enzimek egyikének szintéziséhez szükséges. A szelénhiány ritka állapot, tüneteit nagyjából meg lehet magyarázni az antioxidánsok hiányával a májban, szívben, izmokban, ami szövetelhalást és szervi elégtelenséget okoz.
Koraszülött csecsemők és azok a felnőttek, akik szelénpótló szerek nélküli teljes parenterális táplálásban részesülnek, ki vannak téve a szelénhiány okozta szívós izomkárosodásnak. Szelénnel való kezelés teljes felépüléshez vezethet.
A Keshan-kór szívizmot károsító rendellenesség, melyet vírus okoz. Szelénpótlók adásával megelőzhető. Kína egy területén, ahol a termőföld és a termőföldben növekvő növények szeléntartalma alacsony, az emberek 1%-át érinti.
A szeléntöbbletnek ártalmas hatásai lehetnek, amit napi 5-50 milligrammnyi, nem vényköteles szerek szedése eredményezhet. A tünetek hányinger, hányás, a haj és a körmök elvesztése, bőrkiütés és idegi károsodás.
A jód a pajzsmirigyhormonok szintéziséhez szükséges. A szervezetben levő jód közel 80%-a a pajzsmirigyben található, ebből is legtöbb a pajzsmirigyhor- monokban. A tengeri halak a jód gazdag forrásai. A jo- didnak, a jód egyik formájának mennyisége az ivóvízben általában a helybéli talaj jodidtartalmától függ. A világ lakosságának mintegy 10%-ánál áll fenn a jódhiány kialakulásának kockázata, mert magashegységekben élnek, ahol alacsony az ivóvíz jódtartalma. A kereskedelmi forgalomba hozott asztali só bizonyos típusaihoz jódot adnak (jódozott só).
Jódhiány esetén a pajzsmirigy több jodidot próbál felvenni a vérből a pajzsmirigyhormonok szintéziséhez, és megnagyobbodik. A vérben és a vizeletben na-
A lásd a 244. oldalt
664
Táplálkozási és anyagcsere-betegségek
gyón alacsony a jodidszint. Ha a terhes nő jódhiányos, magzatának agya esetleg nem fejlődik megfelelően a jódhiány miatt – ezt az állapotot kretén izmusnak nevezik. A kezelés az ajánlott napi bevitel tízszeresének megfelelő adagú jód adása több héten át.
Jódmérgezést nagyon nagy jódmennyiségek fogyasztása okozhat (az ajánlott napi bevitel több mint négyszázszorosa), néha a tengerhez közeli lakóhelyeken fordul ez elő. Jódfelesleg golyvát és olykor pajzs- mirigy-túlműködést okozhat.
A fluorid, a fluor egy formája, nélkülözhetetlen tápanyag, amely erősiti a csontokat és a fogakat. A
tengeri hal és a tea gazdag fluoridban, de az ivóvíz a fő forrás; a világ különböző részein fluoridtartalma a túl kevés és a túl sok közöttig változik. A fluoridhiány fogszuvasodáshoz vezethet, ami elegendő fluoridtartalmú étel és víz fogyasztásával megelőzhető. Fluorid hozzáadása az alacsony fluoridtartalmú ivóvízhez (fluoridizáció) feltűnően csökkenti a fogszuvasodás kockázatát.
Ahol az ivóvíznek természetesen magas a fluoridtartalma, túl sok kerülhet ebből az elemből az ott élő emberek szervezetébe – ez a fluorózisnak nevezett állapot. A fluorid felgyülemlik a fogakban, főleg a maradó fogakban, és a csontokban. Krétafehér, szabálytalan foltok jelennek meg a fogzománc felszínén, végül sárgává vagy barnává színeződnek.
138, FEJ
A testtömeg kétharmada víz. Egy 70 kg súlyú személy testében körülbelül 40 1 víz van. Ebből 24-28 1 van a sejteken belül, 8 1 van a sejteket körülvevő térben, és kissé kevesebb mint 4 1, vagyis a összes víz körülbelül 8%-a, van a véráramban. Ez a véráramban levő, viszonylag kicsi folyadéktérfogat nagyon fontos a szervezet működése szempontjából, és meglehetősen állandó szinten kell maradnia. A véráramon kívül lévő víz tartályként működik, amely akár pótolhatja a hiányzó mennyiséget akár, felveheti a felesleges vizet a vérből, ahogy épp szükséges.
A víz elsősorban a gyomor-bél huzamból jut a szervezetbe felszívódással, és elsősorban vizelet formájában hagyja el a szervezetet, amit a vesék választanak ki. A vesék akár 10 1 vizeletet is ki tudnak választani egy nap, vagy naponta kevesebb mint */21 vizelet kiválasztásával, meg tudják őrizni a vizet. Naponta körülbelül 7 dl víz párolgással is elvész a bőrről és a tüdőkből. Bő izzadás, ami erős testmozgás során, vagy forró időben fordul elő, drámaian növeli a párologtatással el
vesztett folyadékmennyiséget. Normálisan kevés víz vész el a gyomor-bél huzamból. Elhúzódó hányás vagy jelentős hasmenés által viszont akár 4 1 vagy még több víz veszhet el naponta.
Ha a folyadékfelvétel megegyezik a folyadékleadással, akkor a szervezet folyadékegyensúlya fennmarad. A folyadékegyensúly fenntartásához, normális veseműködésű embereknek legalább 1 1 folyadékot kell meginniuk naponta, ha nem izzadnak túlságosan. Viszont általában ajánlott, hogy az egészségesek 11/2—2 litert igyanak naponta a kiszáradás és vesekövek kialakulása elleni védekezés céljából. ▲
Ha az agy és a vesék megfelelően működnek, a szervezet a folyadékbevitel jelentős változásaival is meg tud birkózni. Az egyén általában képes elég vizet inni a túlzott vízvesztés ellensúlyozásához, és így a vértérfogat és a vérben lévő oldott ásványi sók (elektrolitok) töménységének fenntartásához. Viszont kiszáradhat, ha nem tud elég vizet inni a túlzott vízvesztés kivédésére, mint például elhúzódó hányásban vagy hasmenésben.
A szervezetben lévő víz mennyisége szorosan kapcsolódik az elektrolitok (főként oldott sók) mennyiségéhez. A víz nátriumkoncentrációja (szintje) jó mutatója a víz mennyiségének a szervezetben. A szervezet
▲ lásd a 627. oldalt
Folyadékegyensúly
665
igyekszik a test teljes folyadéktartalmát, így a vér nátriumkoncentrációját állandó szinten tartani. Ha a nátriumszint túl magas, a szervezet vizet tart vissza abból a célból, hogy felhígítsa a többlet nátriumot. Szomjúságérzet alakul ki, és kevesebb vizelet termelődik. Ha a nátriumszint túl alacsonyra esik, a vesék több vizet választanak ki, hogy a nátriumszint egyensúlyát helyreállítsák. ▲
A kiszáradás (dehidráció) a szervezet folyadékhiánya.
A kiszáradás akkor fordul elő, ha a szervezet vízleadása nagyobb, mint a vízfelvétele. A folyadékhiány általában a nátriumszint emelkedését okozza a véráramban. Hányás, hasmenés, vízhajtók használata (a vesék túlzott víz- és sókiválasztását okozó gyógyszerek), túlzott meleg, láz, és bármely ok miatti vízbevi- tel-csökkenés kiszáradáshoz vezet. Bizonyos megbetegedések, mint a cukorbetegség (diabétesz mellitusz), diabétesz inszipidusz,■ és az Addison-kór* * * kiszáradáshoz vezethetnek a jelentős vízvesztés miatt.
A kiszáradás eleinte ingerli az agy szomjúságérző központját. Ez okozza, hogy az illető több folyadékot iszik. Ha a vízbevitel nem tud lépést tartani a vízvesztéssel, a kiszáradás súlyosabbá válik. Az izzadás csökken, és kevesebb vizelet képződik. A sejtekben lévő óriási raktárakból a víz a véráramba kerül. Ha a kiszáradás ugyanilyen mértékben folytatódik, megindul a szervezet szöveteinek kiszáradása. A sejtek zsugorodni kezdenek és hibásan működnek. Az agysejtek a kiszáradásra legfogékonyabb sejtek közé tartoznak, így a súlyos kiszáradás egyik fő jele a tudatzavar, amely kómáig fokozódhat.
A kiszáradás gyakoribb okai, mint túlzott izzadás, hányás és hasmenés során, a vízen kívül általában elektrolitok is elvesznek (különösen nátrium és kálium).® Emiatt a kiszáradás gyakran társul elektrolithiánnyal. Ha az elektrolitok szintje csökkent, a víz nem tud olyan könnyedén a sejtekben lévő nagy tartalékokból a vérbe jutni. így a véráramban keringő víz mennyisége tovább csökken. A vérnyomás eshet, szédülést, és fenyegető eszméletvesztés érzetét okozva, különösen felálláskor (ortosztatikus hipotónia). Ha a viz- és elektrolitvesztés folytatódik, a vérnyomás veszélyesen alacsonyra eshet, ájulást és sok belső szerv, mint a vesék, a máj és az agy jelentős károsodását okozva.
Enyhe kiszáradáskor tiszta víz ivása elegendő lehet. Ha mind víz- mind elektrolitveszteség létrejött, akkor a
Egy gondos egyensúlyozó mechanizmus
Számos mechanizmus működik együtt a folyadékegyensúly fenntartásáért a szervezetben. Az egyik legfontosabb a szomjúságérzés mechanizmusa. Ha a szervezetnek több vízre van szüksége, ez bizonyos, az agy mélyében elhelyezkedő idegi központokat serkent, és szomjúságérzést okoz. Az érzet erősödik amint a szervezet vízszükséglete nő, s ez arra indítja az embert, hogy igyon, és pótolja a szükséges vízmennyiséget.
Egy másik, a szervezet vízmennyiségét ellenőrző mechanizmus az agyalapi mirigyet is bevonja a szabályozásba. Ha a szervezetben kevés a viz. az agyalapi mirigy egy anyagot választ el a vérpályába, melyet antidiuretikus hormonnak neveznek. Az antidiuretikus hormon (vazopresszin) arra serkenti a veséket, hogy annyi vizeletet tartsanak vissza, amennyit lehet.
Ha nem elegendő a szervezet víztartalma, a vesék visszatartják a vizet, mialatt a víz a nagy, sejteken belüli tartalékokból automatikusan a vérpályába áramlik, hogy fenntartsa a vértérfogatot és a vérnyomást, míg megnövekedett bevitellel a víz pótolhatóvá válik. Mikor a szervezetnek vízfeleslege van, a szomjúságérzet elfojtódik, és az agyalapi mirigy nagyon kevés antidiuretikus hormont termel. lehetővé téve a vesék számára, hogy kiválasszák a vizeletbe a felesleges vizet.
sókat (főleg a nátriumot és a káliumot) is pótolni kell. Ízesített, kereskedelmi forgalomban levő italokat állítottak össze az erős testedzés során elvesztett sók (elektrolitok) pótlására. Ezek az italok használhatók a kiszáradás megelőzésére, vagy enyhe kiszáradás keze
▲ lásd a 667. oldalt
■ lásd a 703. oldalt
* lásd a 712. oldalt
• lásd a 667. oldalt
666
Táplálkozási és anyagcsere-betegségek
lésére. Sok folyadék megivása, továbbá egy kis só elfogyasztása a testedzés alatt vagy után ugyanolyan hatásos. Szív- vagy vesebetegek kérjék orvosuk tanácsát a folyadék biztonságos pótlásáról, mielőtt testedzésbe kezdenének.
Ha a vérnyomás annyira esik, hogy sokkot vagy fenyegető sokkot okoz, az egészségügyi személyzet általában nátrium-kloridot tartalmazó oldatokat ad intravénásán. Az intravénás folyadékokat először gyorsan adják, majd egyre lassabban, ahogy az illető testi állapota javul.
A kiszáradás alapját képező okot mindig kezelni kell. Ha például valakinek hasmenése van, akkor a hasmenést megállító vagy kezelő gyógyszerek adása szükséges, a folyadékpótláson kívül. Ha a vesék túl sok vizet választanak ki, mert a betegnek antidiuretikus hormon hiánya van, amint ez diabétesz insipiduszban áll fenn, hosszantartó kezelés szükséges mesterséges antidiuretikus hormonnal. Amint a kiszáradás okát kezelték, a kiszáradásból felgyógyuló emberek szoros megfigyelést igényelnek annak biztosítására, hogy a szájon át bevitt folyadékok újra elegendőek legyenek a folyadékegyensúly fenntartásához.
Víz-túlterhelés: vízfelesleg a szervezetben
Víz-túlterhelés akkor fordul elő, ha a szervezet vízbevitele nagyobb, mint a leadása. Vízfelesleg a szervezetben a vérben lévő nátrium túlhígulását okozza. Túlzott vízmennyiségek megivása általában nem okoz víztúlterhelést, ha az agyfüggelékmirigy, a vesék és a szív normálisan működnek; egy felnőttnek több, mint 7-8 1 vizet kellene meginnia naponta, hogy felülmúlja a szervezet vízkiválasztó képességét.
Víz-túlterhelés sokkal gyakoribb azokban, akiknek a veséje nem választja ki normálisan a vizet, így a szív-,
vese- és májbetegekben. Az ilyen betegségekben szenvedőknek esetleg korlátozniuk kell a megivott víz és elfogyasztott só mennyiségét.
Akárcsak a kiszáradásra, a víz-túlterhelésre is legfogékonyabb szerv az agy. Ha a víz-túlterhelés lassan alakul ki, akkor az agysejteknek van lehetőségük az alkalmazkodásra, így nagyon kevés tünet jelentkezik. Ha a víz-túlterhelés hirtelen történik, tudatzavar, izom- görcsrohamok és kóma alakulhat ki.
Az orvosok megpróbálnak különbséget tenni a víztúlterhelés és a megnövekedett vértérfogat között. Víztúlterhelés esetén mind a sejten belül, mind a sejt körül több víz található, és általában nem okozza a folyadékfelhalmozódás jeleit. A megnövekedett vértérfogat esetében a nátrium mennyisége is túl nagy, emiatt nem tud vizet juttatni a sejteken belüli tartályokba. A térfogat- túlterheléses állapotokban, szívelégtelenségben és máj- cirrózisban, felgyülemlik a víz a sejtek körül a mellkasban, a hasüregben és a lábszár alsó részén. A víztúlterhelés és a megnövekedett vértérfogat közötti különbségtétel gyakran igen nehéz, mivel a viz-túlterhe- lés előfordulhat magában, vagy megnövekedett vértérfogattal együtt.
A víz-túlterhelés kezelése bizonyos fokig függ az alapját képező októl is. Viszont az októl függetlenül, a folyadékbevitelt korlátozni kell. Kevesebb mint napi 1 1 víz ivása több napon keresztül, javítja a víz-túlterhelést. Folyadékbevitelt csak orvosi tanácsra korlátozzunk.
Néha az orvosok vízhajtót írnak fel. hogy növeljék a vesék vízkiválasztását. Általánosságban: a vízhajtók hasznosabbak a megnövekedett vértérfogat kezelésében, emiatt víz-túlterhelésben akkor a leghasznosabbak, ha az megnövekedett vértérfogattal társul.
A sók egyszerű kémiai vegyületek, melyeket pozitív vagy negatív elektromos töltést hordozó atomok (ionok) építenek fel. Például az asztali sót (nátrium- kloridot) a pozitív töltésű nátriumion és a negatív töltésű kloridion építi fel. A nátrium-klorid kristályt ké
pez, ha száraz, de mint sok más, a szervezetben található só, könnyedén oldódik vízben.
Mikor a só vízben oldódik, az alkotói szétválnak, töltéssel rendelkező részecskékként vannak jelen, melyeket ionoknak hívunk. Ezek az oldott, töltéssel ren
Sóegyensúly
667
delkező részecskék együttesen elektrolitokként ismertek. Oldott sókat tartalmazó oldat minden egyes elektrolitjának a szintjét (koncentrációját) általában az oldat egységnyi térfogatában (általában liter) lévő, millimól- ban kifejezett mennyiséggel adják meg (mmol/1).
Az elektrolitok megoszlanak a testfolyadék három fő tere között:A a sejteken belüli térben, a sejteket körülvevő térben, és a vérben (az elektrolitok tulajdonképpen a szérumban – a vér folyadékrészében – helyezkednek el). Ezeknek a folyadékoknak a normális koncentrációja változó. Egyes elektrolitok magas koncentrációban találhatók a sejteken belül és alacsony koncentrációban kívül. Más elektrolitok alacsony koncentrációban találhatók a sejteken belül és magas koncentrációban kívül.
A megfelelő működéshez a szervezetnek nagyon szűk határokon belül kell tartania az elektrolitok koncentrációit ezen terek mindegyikében. Ezt az elektrolitok sejtekből való kifelé mozgatásával, vagy a sejtekbe irányuló mozgatásával éri el. A vesék szűrik a vérben lévő elektrolitokat, és eleget választanak ki ahhoz, hogy a napi bevitel és leadás közti egyensúlyt fenntartsák.
Laboratóriumban mérhetők az elektrolitkoncentrációk vér- vagy vizeletmintában. Az orvosok a vérelektrolitot azért mérik, hogy meghatározzák, fennáll-e rendellenesség. Ha igen, akkor a további eredményeket a kezelésre adott válasz követésére használják. A nátrium, kálium, foszfát és magnézium azok az elektrolitok, melyeket leggyakrabban érint a sóegyensúly felbomlása. A klórt és a bikarbonátot is gyakran mérik, habár a vér klórkoncentrációja általában párhuzamosan mozog a vér nátriumkoncentrációjával, és a bikarbonátra hatnak a sav-bázis egyensúly rendellenességei is.H
A szervezetben a legtöbb nátrium a vérben és a sejtek körüli terben van. A nátriumot étellel és itallal visz- szük be, és izzadással, valamint vizelettel veszítjük el. A normális vesék a vizeletbe kiválasztott nátrium mennyiségét úgy tudják beállítani, hogy a szervezet összes nátriumtartalma napról napra csupán kevéssé változzék.
A nátriumbevitel és -leadás közti egyensúly zavara a szervezetben lévő teljes nátriummennyiséget érinti. A teljes nátriummennyiség változásai kötődnek a vér víztartalmának változásaihoz. A nátrium általános vesztése a szervezetből nem szükségszerűen okozza a vér natriumkoncentrációjának esését, hanem inkább a vér- terfogat csökkenéséhez vezethet. Ha a vértérfogat
Legfontosabb elektrolitok a szervezetben
Pozitív töltésűek
Nátrium (Na+)
Kálium (K+)
Kálcium (Ca2+)
Magnézium (Mg2+)
Negatív töltésűek
Klorid (Cl’)
Foszfát (HPO42‘
és H2PO4-)
Bikarbónát (HCOa–)
csökken, a vérnyomás esik, a szívritmus gyorsul, és szédülés, néha ájulás fordul elő.
Fordítva, a vérnyomás emelkedhet, ha túl sok nátrium van a szervezetben. A fölös folyadék felgyülemlik a sejtek körüli térben, és vizenyőnek (ödémának) nevezett állapotot okoz. Az ödéma egyik jele a lábfejek, a bokák és az alsó lábszárak duzzanata. Ha nátriumot és vizet is egyidejűleg, túlzott mennyiségben vesz fel vagy ad le a szervezet, akkor mind a vértérfogat, mind a vér nátriumkoncentrációja érintett lehet.
A szervezet folyamatosan „figyeli” a vér nátriumkoncentrációját és a vértérfogatot. Ha a nátriumkoncentráció túl magas, az agy szomjúságot érez, és sürgeti az embert, hogy igyék vizet.* * * A véredényekben és a vesékben lévő érzékelők észlelik, ha a vértérfogat csökken, és elindítanak egy láncreakciót,• ami megkísérli növelni a vérben lévő folyadék térfogatát. A mellékvese az aldoszteron nevű hormont választja el, ami a vesék nátriumvisszatartását okozza. Az agyalapi mirigy antidiuretikus hormont (vazopresszint) választ el. ami a vesék vízmegőrzéséhez vezet. A visszatartott nátrium és víz hatására csökken a vizeletmennyiség, aminek eredményeképpen végül a vértérfogat nő, és a vérnyomás visszatér a normális értékre. Mikor a véredényekben és a vesékben lévő érzékelők növekedett vérnyomást, és a szívben lévő érzékelők megnöveke-
▲ lásd a 664. oldalt
■ lásd a 676. oldalt
★ lásd a 665. oldalt
• lásd a 712. oldalt
668
Táplálkozási és anyagcsere-betegségek
Mi okozza a túlzott antidiuretikus hormon elválasztás szindrómáját?
Agyhártyagyulladás és agyvelőgyulladás Agydaganatok Elmebetegség
Tüdőbetegségek (köztük tüdőgyulladás és heveny légzési elégtelenség)
Rák (különösen a tüdő- vagy a hasnyálmirigyrák)
Gyógyszerek
- Klórpropamid (vércukorszintet csökkentő gyógyszer)
- Karbamazepin (epilepsziás roham kezelésére szolgál)
- Vinkrisztin (daganatellenes szer)
- Klofibrát (a koleszterinszintet csökkentő szer)
- Antipszichotikus szerek (elmebetegségek kezelésére)
- Aszpirin, ibuprofen és sok nem vényköteles fájdalomcsillapító
- Vazopresszin és oxitocin (mesterségesen előállított antidiuretikus hormonok)
dett vértérfogatot érzékelnek, arra sarkallják a veséket, hogy több nátriumot és vizet válasszanak ki, így csökkentve a vértérfogatot.
Hiponatrémia (a vér alacsony nátriumszintje) a vér 136 millimólper liter (mmol/l) alatti nátriumkoncentrációja.
A vér nátriumkoncentrációja akkor esik túl alacsonyra, ha a nátriumot a túl sok víz felhígítja a szer
▲ lásd a 712. oldalt
■ lásd a 698. oldalt
vezetben. A nátrium azokban az emberekben hígulhat fel, akik óriási vízmennyiségeket isznak meg, ami esetenként bizonyos elmegyógyászati rendellenességekben fordulhat elő, vagy kórházban ápolt betegeknél, akik nagy mennyiségű híg folyadékot kapnak intravénásán. Mindkét esetben a bevitt vízmennyiség meghaladja a vese felesleges vizet eltávolító teljesítőképességét. Kisebb vízmennyiségek bevitele – néha akár csupán 1 liter naponta – is hiponatrémiához vezethet azokban, akiknek a veséje nem működik megfelelően, vagyis veseelégtelenségben szenvednek. Hiponatrémia szívelégtelenségben, májcirrózisban is előfordulhat, ha megnövekedett a vértérfogat. Ezekben az állapotokban a vértérfogat növekedése a nátrium felhígulásához vezet, habár a teljes nátriummennyiség a szervezetben általában szintén magasabb.
Hiponatrémia előfordul olyanokban, akiknél a mellékvese működése csökkent (Addison-kór)jA és túl sok nátriumot választanak ki. A nátriumvesztést a vizelet felé az aldoszteron nevű mellékvesekéreg-hormon hiánya okozza.
Azoknak, akiknek a „túlzott antidiuretikus hormon elválasztás” tünetegyüttese (SIADH) van. más ok miatt alacsony a nátriumkoncentrációjuk. Ebben a rendellenességben az agyalapon lévő agyalapi mirigy túl sok antidiuretikus hormont (ADH) választ el.B Az antidiuretikus hormon a szervezet vízvisszatartását és a vérben a nátrium felhígulását okozza.
A vér nátriumkoncentráció esésének sebessége részben meghatározza a tünetek súlyosságát. Ha a koncentráció lassan esik, a tünetek általában kevésbé súlyosak, és nem lépnek fel addig, amig a koncentráció nem válik kifejezetten alacsonnyá. Mikor a koncentráció gyorsan esik, a tünetek súlyosabbak, és általában már kisebb mértékű csökkenésnél megjelennek. Az agy különösen érzékeny a vér nátriumkoncentrációjának változásaira. Emiatt a hiponatrémia tünetei között elsőként levertség és zavartság jelentkezik. Ahogy a hiponatrémia súlyosbodik, izomrángások, és epileptikus görcsrohamok fordulhatnak elő. A legsúlyosabb esetekben kábultság, kóma és halál is bekövetkezhet.
A súlyos hiponatrémia sürgősségi veszélyállapot, ami azonnali intenzív ellátást tesz szükségessé. Az ösz- szes nélkülözhetetlen szükségintézkedés után az orvosok lassan növelik a vér nátriumkoncentrációját intra
Sóegyensúly
669
vénás folyadékokkal; a koncentráció túl hirtelen történő emelése maradandó agykárosodáshoz vezethet.
A folyadékbevitelt megszorítják, az orvosok megkísérlik földeríteni és kezelni a hiponatrémia alapját képező okot. A túlzott antidiuretikus hormon elválasztás szindrómásoknál (SIADH) kiderítik, és ha lehet, kezelik a lehetséges okokat. Ha a hiponatrémia romlik, vagy a folyadékeltiltás dacára sem javul, demeklociklin vagy tiazid nevű húgyhajtókat adhatnak, melyek az antidiuretikus hormon hatásait csökkentik a vesében.
A hipematrémia (a vér magas nátriumszintje) a vér 145 millimólper liter (mmol/l) feletti nátriumkoncentrációja.
Hipematrémia esetén a szervezetben túl kevés víz van a nátriumhoz viszonyítva. A vér nátriumkoncentrációja általában akkor emelkedik rendellenesen magasra, mikor a vízveszteség meghaladja a nátriumveszteséget; általában, ha valaki kevés vizet iszik. A magas nátriumkoncentráció értelemszerűen arra utal, hogy az egyén nem érez szomjúságot, pedig indokolt lenne, vagy pedig szomjas, de nem jut elég ivóvízhez. Hiper- natrémia előfordul rendellenes veseműködésű, hasme- néses, hányó, lázas vagy túlzottan izzadó egyéneknél is.
A hipematrémia az idősek között a leggyakoribb. Idősekben a szomjúságérzet általában nehezebben jön létre és kevésbé erős, mint a fiatalabb emberekben. Az idősek, akik ágyhoz kötöttek vagy elbutultak, esetleg képtelenek vízhez jutni, hogy inni tudjanak, még ha a szomjúságérzetük működik is. Ehhez hozzájárni, hogy a vesék kevésbé képesek koncentrálni a vizeletet előrehaladott korban, így az idősek nem tudják olyan jól megőrizni a vizet. Húgyhajtókat (amelyek több víz kiválasztására kényszerítik a vesét) szedő idős emberek különösen magas kockázatnak vannak kitéve hiper- natrémia kialakulása szempontjából, különösen, ha az időjárás meleg, vagy pedig egyéb betegség miatt nem isznak elég vizet. A hipematrémia mindig súlyos állapot, de különösen idősekben az. Az e miatt az állapot miatt kórházba került idős emberek közel fele meghal. A halálozási arány magas lehet azért is, mert az áldozatok közül soknak súlyos alapbetegsége van, ami lehetővé tette a hipematrémia kialakulását.
Hipematrémiát okozhat az is, hogy a vesék túl sok vizet választanak ki, pl. diabétesz inszipiduszban. Diabétesz inszipiduszban szenvedő betegekben vagy az
A magas nátriumszint fő okai
- Az agyalapi mirigyet érintő fejsérülés vagy idegsebészeti beavatkozás
- Más elektrolitok rendellenességei (magas kálcium- és alacsony káliumszint)
- Lítium, demeklociklin vagy vízhajtók használata
- Jelentős vízvesztés (hasmenés, hányás, láz, jelentős izzadás)
- Sarlósejtes vérszegénység
- Diabétesz inszipidusz
- Ivóvíz korlátozott elérhetősége (különösen, ha valamely másik okkal társul)
agyalapi mirigy választ el túl kevés antidiuretikus hormont (az antidiuretikus hormon a vesék vízvisszatartását okozza), vagy a vesék nem válaszolnak megfelelően a hormonra. A A vesék túlzott vízvesztése ellenére, diabétesz inszipiduszban szenvedőkben ritkán fejlődik ki hipematrémia, ha a szomjúságérzékelésük normális, és elegendő vízhez jutnak.
Akár a hiponatrémiában, hipematrémiában is a legfontosabb tünetek az agy rendellenes működésének következményei. Jelentős hipematrémia zavartsághoz, izomrángásokhoz, epileptikus görcsrohamokhoz, kómához és halálhoz vezethet.
A hipematrémiát vízpótlással kezelik. A legenyhébb esetek kivételével minden esetben intravénásán adják a folyadékot. Néhány óránként végeznek vérvizsgálatokat, hogy meghatározzák, elég folyadékot adtak-e. A vér nátriumkoncentrációját nagyon lassan csökkentik, mert az állapot túl sebes helyreállítása maradandó agykárosodást okozhat.
A lásd a 703. oldalt
670
Táplálkozási és anyagcsere-betegségek
Az orvosok további vér- és vizeletvizsgálatokat végezhetnek, hogy meghatározzák, miért magas a nátriumkoncentráció. Ha az alapokot kiderítették, a kezelés specifikusabbá válhat. Ha valakinek például diabétesz inszipidusza van, az orvosok antidiuretikus hormont (vazopresszint) adhatnak.
A káliumnak vezető szerepe van a sejt anyagcseréjében és az ideg- és izomműködésben. Ellentétben a nátriummal, a szervezet káliumtartalmának legnagyobb része sejteken belül helyezkedik el, nem pedig az őket körülvevő folyadékban vagy a vérben.
A káliumkoncentrációt szűk határértékeken belül kell tartani. A túl magas, vagy túl alacsony káliumszinteknek súlyos következményei lehetnek, például szívritmuszavar vagy szívleállás. A sejtekben tárolt kálium segít a vérben a káliumkoncentrációt változatlanul tartani.
Mint más elektrolitok esetében, a káliumegyensúly az étellel bevitt és a kiválasztott kálium mennyiségének kiegyenlítésével érhető el. Habár bizonyos meny- nyiségű kálium elvész a gyomor-bélrendszeren keresztül, a legtöbb kálium a vizelettel hagyja el a szervezetet. Normálisan a vesék úgy állítják be a kálium kiválasztását, hogy kiegyenlítsék az étrendi bevitel ingadozásait. Egyes gyógyszerek és bizonyos állapotok a kálium sejtekbe vagy sejtekből kifelé irányuló mozgását okozzák, ez szintén nagyban érinti a káliumkoncentrációt a vérben.
A hipokalémia (a vér alacsony káliumszintje) 3,8 mil- limól per liter (mmol/l) alatti káliumkoncentrációja.
A normális vesék igen hatásosan őrzik meg a káliumot. Ha a vér káliumkoncentrációja túl alacsonyra esik, ez általában azért van, mert a vesék nem működnek normálisan, vagy túl sok kálium vész el a gyomorbél huzamon keresztül (hányás, hasmenés, hosszan tartó hashajtóhasználat, vagy bizonyos vastagbéldaganat – polip – miatt). Miután sok étel tartalmaz káliumot, túl alacsony bevitel ritkán okoz hipokalémiát.
A káliumot a vizelettel számos ok miatt lehet elveszíteni. Messze a leggyakoribb a húgyhajtók bizonyos
fajtáinak használata, ami a vesék túlzott nátrium-, viz- és kálium-kiválasztásához vezet. A hipokalémia egyéb okai ritkák. Cushing-kórban a mellékvesék túlzott mennyiségű mellékvesekéreg-hormonokat (kortiko- szteroidokat) termelnek, köztük aldoszteront, egy olyan hormont, amely a vesék fokozott káliumkiválasztását okozza. ▲ A vesék igen sok káliumot választanak ki azokban az emberekben is. akik túl nagy meny- nyiségben esznek medvecukrot vagy rágnak bizonyos dohányfajtákat. A Liddle-szindrómában, Bartter-szin- drómában és Fanconi-szindrómában szenvedő betegek a vese káliummegőrző mechanizmusainak ritka rendellenességeivel jöttek a világra.
Bizonyos gyógyszerek, mint az inzulin, és az albuterol, terbutalin és teofillin nevű asztmagyógyszerek, növelik a kálium beáramlását a sejtekbe, és hipokalémiát okozhatnak. Mégis ezeknek a gyógyszereknek a használata a hipokalémiának ritkán egyedüli oka.
A vér káliumkoncentrációjának enyhe csökkenése általában egyáltalán nem okoz tüneteket. Súlyosabb hiány (3,0 mmol/1 alatti vérszint) izomgyengeséget, rán- gásokat, sőt bénulást is okozhat. A szívben különböző ritmuszavarok jöhetnek létre, különösen szívbetegekben. Emiatt a hipokalémia különösen veszélyes a digoxin hatóanyagú gyógyszert szedőkben.
A kálium általában viszonylag könnyen pótolható káliumban gazdag ételek fogyasztásával, vagy káliumsók (kálium-klorid) szedésével szájon át. Mivel a kálium izgathatja a gyomor-bél huzamot, a készítményt inkább naponta többször, kis adagokban, étellel együtt adják, mint egyetlen nagy dózisban.
A legtöbb embernek, aki húgyhajtókat szed, nem szükséges káliumpótlókat szedni. Mindemellett az orvosok rendszeresen ellenőrzik a vér káliumszintjét, hogy a gyógyszerszedés rendjét megváltoztathassák, ha erre szükség van.
Ha a káliumhiány jelentős, a káliumot esetleg intravénásán kell adni. Ezt óvatosan, általában csak kórházi körülmények között teszik, hogy elkerüljék a vér káliumkoncentrációjának túl magasra emelkedését.
A hiperkalémia (a vér magas káliumszintje) a vér 5,0 millimól per liternél (mmol/l) magasabb káliumkoncentrációja.
▲ lásd a 714. oldalt
Sóegyensúly
671
Általánosságban, a magas káliumkoncentráció veszélyesebb, mint az alacsony. Az 5,5 mmol/l feletti káliumkoncentráció már érinti a szív elektromos vezetőrendszerét. Ha a koncentráció tovább emelkedik, szívritmuszavar léphet fel, és a szívverés megállhat.
A hiperkalémia általában a vesék nem elégséges káliumkiválasztásának következménye. Talán a leggyakoribb ok olyan gyógyszerek használata, melyek gátolják a vesék káliumkiválasztását. Ilyenek a triamteren, spironolakton és az angiotenzin-konvertáló enzim gátlói. Hiperkalémiát okozhat Addison-kór is, mely betegségben a mellékvesék nem termelnek elegendő meny- nyiséget a veséket kálium kiválasztására serkentő hor- monból.A Az Addison-kór a hiperkalémia egyre gyakoribb okává válik, amint egyre több AIDS-ben szenvedő betegen lépnek fel mellékvese-problémák.
Részleges vagy teljes veseelégtelenség jelentős hiperkalémiával járhat együtt. így a gyenge veseműködésű embereknek kerülniük kell a magas káliumtartalmú ételeket.
Hiperkalémia lehet a következménye annak is, ha nagy mennyiségű kálium hirtelen szabadul fel a sejtekből. Ez megtörténhet akkor, ha nagy mennyiségű izomszövet roncsolódik (mint karambolos balesetekben), ha valaki súlyos égést szenved, vagy túladagolja a kristályos kokaint (crack). A kálium gyors beáramlása a véráramba meghaladhatja a vesék káliumkiválasztó képességét, és életet veszélyeztető hiperkalémiát okozhat.
Az enyhe hiperkalémia kevés tünetet okoz, ha okoz egyáltalán. Általában a hiperkalémia rutin vérvizsgálatok során derül ki, vagy ha az orvos változásokat vesz észre az EKG-n (elektrokardiogrammon). Alkalmanként olyan tünetek jelennek meg, mint a szabálytalan szívverés; melyet szívdobogásérzésként élhetnek meg a betegek.
Azonnali beavatkozás szükséges, ha gyenge veseműködésű betegekben a vér káliumkoncentrációja 5 mmol/ liter fölé, vagy normális veseműködésűekben 6 mmol/ liter fölé emelkedik. A kálium a szervezetből eltávolítható a gyomor-bél huzamon, a vesén keresztül, vagy művesekezeléssel (dialízis). A kálium eltávolítható úgy, hogy hasmenést idéznek elő, vagy káliumkötő gyantát tartalmazó készítményt adnak szájon át. A gyanta nem szívódik fel a gyomor-bél huzamból, így a kálium a széklettel elhagyja a szervezetet. Ép vesemű-
A kálium forrásai
- A káliumpótló szerek
- Sóhelyettesítők (kálium-klorid)
- Banán
- Paradicsom
- Narancs
- Dinnye
- Burgonya és édesburgonya
- Spenót, kelkáposzta-félék és más levélzöldségek
- Legtöbb borsó- és babféle
ködés esetén, húgyhajtók adhatók a káliumkiválasztás növelésére.
Ha a kezelésre még gyorsabban van szükség, adhatnak az illetőnek kálciumot, szőlőcukrot vagy inzulint tartalmazó intravénás oldatot. A kálcium segít megvédeni a szívet a magas káliumszint hatásaitól, de ez a védőhatás csak néhány percig tart. A szőlőcukor és az inzulin a vérből befelé hajtja a káliumot a sejtekbe, így csökkentve a vér káliumkoncentrációját. Ha ezek az eljárások kudarcot vallanak, vagy az illetőnek veseelégtelensége van, művesekezelésre lehet szükség.
A kálcium nélkülözhetetlen a szervezet különböző funkcióihoz, köztük az izom-összehúzódáshoz, az idegi vezetéshez és sok enzim megfelelő működéséhez. A szervezet kálciumtartalmának legnagyobb része a csontokban raktározódik, de kálcium található a sejtekben és a vérben is. A szervezet gondosan szabályozza a kálcium mennyiségét a sejten belül és a vérben egyaránt.
A vér kálciumkoncentrációjának fenntartásához legalább 500-1000 milligramm kálciumot kell elfogyasztani naponta; ebből a kálciumból megfelelő mennyi-
▲ lásd a 712. oldalt
672
Táplálkozási és anyagcsere-betegségek
| Alacsony kálciumszint okai | |
| Ok | Megjegyzések |
| Mellékpajzsmirigyhormon alacsony szintje | Általában a mellékpajzsmirigy károsodása után, vagy véletlen eltávolítása miatt fordul elő. mely utóbbi a pajzs- mirigy-eltávolitó műtét során történhet |
| A mellékpajzsmirigy veleszületett hiánya | Ritka öröklött állapot, vagy a DiGeorge-szindróma részeként fordul elő |
| Ál-hipoparatire- oidizmus | Ritka öröklött állapot: a mellékpajzsmirigy-hormon szintjei normálisak, de a csont és a vese válaszképessége a hormonra csökken |
| D-vitamin-hiány | Általában szegényes táplálkozás, nem megfelelő napfénymennyiség (a D-vitamin akkor aktiválódik, amikor napfény éri a bőrt), májbetegség, a D-vita- min felszívódását megakadályozó bélbetegség, barbiturá- tok és fenitoin használata (a D-vitamin hatásosságát csökkenti) okozza |
| Vesekárosodás | A D-vitamin vesékben történő aktiválása rontja |
| Alacsony magnéziumszint | Alacsony mellékpajzsmirigyhormon szintet okoz |
| Rossz táplálkozás vagy felszívódási rendellenesség | D-vitamin-hiánnyal együtt, vagy anélkül fordul elő |
| Hasnyálrttirigy- gyulladás | Akkor fordul elő, ha a gyulladt hasnyálmirigyből származó, vérben lévő felesleges zsírsavhoz kötődik a kálcium |
| Alacsony albuminszint | Csökkenti az albuminhoz kötött kálcium mennyiségét, de általában nem okoz tüneteket, mert a szabad kálcium szintje normális marad |
ségnek kell felszívódnia a gyomor-bél huzamban és a fölösleges kalciumnak ki kell választódnia a vizeletbe. A kálcium a csontokból a véráramba kerül, amint ez a
vér kálciumkoncentrációjának fenntartásához szükségessé válik. Túl sok kálcium kivitele a csontokból viszont végülis elgyengíti őket, és csontritkuláshoz (osz- teoporózishoz) vezethet.
A kálcium koncentrációját a vérben két hormon szabályozza: a mellékpajzsmirigy hormon (parathormon) és a kalcitonin. A mellékpajzsmirigy-hormont a négy mellékpajzsmirigy termeli, melyek a pajzsmirigy körül helyezkednek el a nyakon. Ha a kálciumkoncentráció a vérben esik, a mellékpajzsmirigyek több, ha emelkedik, akkor kevesebb hormont termelnek. A mellékpajzsmirigy-hormon több kálcium felszívására serkenti a gyomor-bél huzam nyálkahártyáját. További hatása, hogy a vesék működőképessé teszik a D-vitamint, mely tovább növeli a gyomor-bél huzam kálciumfel- szívó képességét. A mellékpajzsmirigy-hormon a csontokból is kálciumot szabadít fel a vérbe, és hatására a vesék is kevesebb kálciumot választanak ki a vizeletbe. A kalcitonin, a mellékpajzsmirigyek, a pajzsmirigy és a csecsemőmirigy (timusz) által termelt hormon viszont a kálcium csontokba való beépülésének serkentésével csökkenti a vér kálciumkoncentrációját.
A hipokalcémia (a vér alacsony kálciumszintje) a vér 2,2 millimólper liter (mmol/l) alatti kálciumkoncentrációja.
A vér kálciumkoncentrációja számos különböző betegség következtében lehet alacsony. A hipokalcémia azokban a rendellenességekben a leggyakoribb, amelyek a vizeletben hosszan tartó kálciumvesztést okoznak, vagy amelyekben a kálcium felszabadulása a csontokból gátolt. Mivel a legtöbb kálciumot a vérben az albumin nevű fehérje szállítja, ha túl kevés az albumin, ennek következménye alacsony összkálcium-kon- centráció lesz. A túl kevés albumin okozta hipokal-cé- mia azonban általában nem bír jelentőséggel, mivel a hipokalcémia tüneteinek kialakulását csak az a kálci- ummennyiség védi ki, amely nincs albuminhoz kötve.
A vér kálciumkoncentrációja rendellenesen alacsony lehet anélkül, hogy bármilyen tünetet létrehozna. Idővel a hipokalcémia érintheti az agyat, és ideggyógyászati tüneteket okozhat, mint például zavartságot, memóriacsökkenést, önkívületet (delírium), lehangolt- ságot (depresszió) és érzékcsalódásokat (hallucináció). Ezek a tünetek visszafordíthatok, ha a kálciumkoncent- rációt helyreállítják. Kiemelkedően alacsony kálciumkoncentráció (1,75 mmol/dl alatt) izomfájdalmakat és bizsergést okozhat, gyakran az ajkakon, nyelven, uj- jakban és a lábfejen. Súlyos esetben előfordulhatnak
Sóegyensúly
673
agyi eredetű görcsrohamok, és izomgörcsök a torokban (ami légzési nehézséghez vezet), akárcsak tetánia (az izmok általános merevedése és görcse). A szív elektromos vezetőrendszerén változások jelennek meg, amelyek EKG-n (elektrokardiogrammon) láthatók.
A rendellenes kálciumkoncentrációt általában rutin vérvizsgálat során fedezik fel először. Ebből eredően a hipokalcémia gyakran azelőtt derül ki, mielőtt a tünetek nyilvánvalóvá válnak. Hogyha a hipokalcémiát felfedezték, az ok megállapításához részletes kortörténet, teljes általános orvosi vizsgálat, valamint egyéb laboratóriumi vizsgálatok szükségesek a vérből és a vizeletből.
A kezelés a betegség okától függően változó. A kálci- umot intravénásán vagy szájon át lehet pótolni. Azok, akiknek hosszan tartó hipokalcémiájuk van, esetleg kezelhetők szájon át szedett kálciumpótló szerekkel. Ha a tünetek már megjelennek, általánosságban az intravénás bevitel indokolt. D-vitamin-pótló szerekkel is fokozható a kálcium felszívódása a gyomor-bél huzamból.
A hiperkalcémia (a vér magas kálciumszintje) a vér 2,6 millimólper deciliter (mmol/dl) feletti kálciumkoncent- rációja.
A hiperkalcémiát vagy megnövekedett felszívódás okozza a belekből, vagy a kálcium megnövekedett bevitele. Kialakulhat hiperkalcémia azokban, akik nagy kálciummennyiségeket fogyasztanak, mint esetenként a fekélybetegek (ulcus pepticum), akik sok tejet isznak, és kálciumot tartalmazó savkötőket szednek. Túl nagy adag D-vitamin hasonlóképpen befolyásolhatja a vér kálciumkoncentrációját azáltal, hogy nagyban növeli a kálcium felszívódását a gyomor-bél huzamból.
A hiperkalcémia leggyakoribb oka azonban a mellékpajzsmirigy-túlműködés (hiperparatireoidizmus), a négy mellékpajzsmirigy közül egynek vagy többnek túlzott a mellékpajzsmirigy-hormon elválasztása. Az elsődleges hiperparatireoidizmusban szenvedők mintegy 90 százalékának nem rákos jellegű, jóindulatú daganata (adenómája) van ezeknek a kis mirigyeknek az egyikében. A maradék 10 százalékban a mirigyek egyszerűen megnagyobbodnak, és túl sok hormont termelnek. Ritka esetben a mellékpajzsmirigyek rákja okozza a mellékpajzsmirigy-túlműködést.
A mellékpajzsmirigy-túlműködés gyakoribb nőkben. mint férfiakban. Kialakulása valószínűbb korosabb emberekben, és azokban, akik előzőleg sugárterápiában részesültek a nyakukon. Néha a mellékpajzsmi
rigy-túlműködés egy ritka örökletes betegség, a többszörös belsőelválasztású-mirigy-daganat tünetegyüttes (multiplex endokrin neoplázia szindrómája részeként fordul elő.
Rákos betegeknek gyakran van hiperkalcémiájuk. A vesék, tüdők vagy petefészkek rákjai gyakran választanak el nagy mennyiségeket egy fehérjéből, melynek hatása hasonló a mellékpajzsmirigy-hormonéihoz – ezt a jelenséget paraneopláziás (rák mellett fennálló) tünetegyüttesnekB hívják. A rák szóródhat (áttétet képezhet, azaz metasztatizálhat) is a csontokba, és a csontsejteket elroncsolja, kálciumot szabadítva fel a vérbe. Ez leggyakrabban a prosztata-, a mell- és a tüdőrák esetében fordul elő. A mieloma multiplex (a csontvelőt érintő rosszindulatú betegség) is roncsolhatja a csontot, és hiperkalcémiához vezethet. Más daganatos betegségek eddig nem teljesen ismert módon emelik a vér kálciumkoncentrációját.
Azok a betegségek, melyekben a csont roncsolódik vagy felszívódik, szintén okozhatnak hiperkalcémiát. Egy ilyen betegség a Paget-kór. Azokban, akik nem mozognak, mint például akiknek az alsó két vagy mind a négy végtagjuk bénult (paraplégia, illetve kvadriplé- gia), esetleg tartós ágynyugalomra kényszerülnek, a csontszövet felszívódása miatt alakulhat ki hiperkalcémia.
Mivel a hiperkalcémia gyakran egyáltalán nem okoz tüneteket, az állapot általában rutin vérvizsgálat során derül ki először. A kiváltó ok gyakran kitűnik az illető kórelőzményéből és a közelmúltra, vagy a jelenre vonatkozó információkból (például nagy mennyiségű tejet iszik, vagy kálciumtartalmú savkötő tablettákat szed emésztési zavarának kezelésére), de általában laboratóriumi vizsgálatok és röntgenfelvétel szükséges ahhoz, hogy megtalálják az okot.
A hiperkalcémia legkorábbi tünetei általában székrekedés, étvágytalanság, émelygés, hányás és hasi fájdalom. A vesék rendellenesen nagy mennyiségű vizeletet képezhetnek. Minthogy bőséges vizelet képződik, csökken a szervezet víztartalma, és kiszáradás jöhet létre.* * Nagyon súlyos hiperkalcémia gyakran az agy kóros működésének tüneteit okozza: zavartságot, érzelmi zavarokat, önkívületi állapotot, érzékcsalódást,
▲ lásd a 726. oldalt
■ lásd a 797. oldalt
* lásd a 665. oldalt
674
Táplálkozási és anyagcsere-betegségek
gyengeséget és kómát. Szívritmuszavar és halál is bekövetkezhet. Idült hiperkalcémia esetén kálciumot tartalmazó vesekövek alakulhatnak ki. Ha a hiperkalcémia súlyos és hosszan tart, kálciumtartalmú kristályok képződnek a vesékben, ami maradandó károsodást okoz.
A kezelés attól függ, hogy miért és milyen magasra emelkedett a vér kálciumkoncentrációja. Ha a kálcium- koncentráció nem magasabb 2,9 mmol/l-nél, akkor gyakran a kiváltó ok kezelése elegendő. Azoknak, akiknek normális vesefunkciójuk van, és hajlamosak hiperkalcémia kialakulására, azt tanácsolják, hogy igen sok folyadékot igyanak, ami a kálcium kiválasztására serkenti a veséket, és hozzájárul a kiszáradás megelőzéséhez.
Ha a kálciumkoncentráció nagyon magas (magasabb, mint 3,75 mmol/1), vagy ha a kóros agyműködés tünetei megjelennek, intravénásán adnak folyadékot, feltéve, hogy a vesék normálisan működnek. Húgyhaj- tók, mint a furoszemid, fokozzák a vesék kálcium- kiválasztását és a kezelés egyik legfontosabb elemei. A művesekezelés (dializálás) nagyon hatékony, biztonságos, megbízható kezelés, de általában azok számára tartják fenn, akiknek súlyos hiperkalcémiájuk más módszerekkel nem kezelhető.
A mellékpajzsmirigy-túlműködést általában egy vagy több mellékpajzsmirigy sebészi eltávolításával kezelik. A sikeres eredményhez a sebésznek el kell távolítania az egész, felesleges hormonmerinyiséget termelő mellékpajzsmirigy-szövetet. Néha a mellékpajzsmirigyektől eltérő helyen, további mellékpajzsmirigyszövet található. Tapasztalt sebész kezében a beavatkozás az esetek közel 90 százalékában sikeres.
Számos további gyógyszert lehet a hiperkalcémia kezelésére használni, ha más módszerek nem válnak be. Közéjük tartoznak a plikamicin, a gallium-nitrát, a kalcitonin, a biszfoszfonátok és a kortikoszteroidok. A gyógyszerek elsődlegesen úgy hatnak, hogy lassítják a kálcium kiáramlását a csontokból.
A rák okozta hiperkalcémiát különösen nehéz kezelni. Ugyanakkor, ha a rákot nem tudják befolyásolni, a hiperkalcémia általában a legjobb kezelés ellenére visszatér.
A foszfor nevű elem szinte kizárólag foszfát (egy foszfor- és négy oxigénatom) alakjában van jelen a szervezetben. A szervezet foszfáttartalmának legnagyobb része a csontokban van. A többi elsősorban a sejteken belül található, ahol fontos szerepet játszik az energiatermelő folyamatokban; valamint a szervezet
felhasználja olyan fontos molekulák, mint a DNS építőköveiként is. A foszfát a vizeletben és a székletben választódik ki.
A hipofoszfatémia (a vér alacsony foszfátszintje) a vér
- milligramm per deciliternél (mg/dl) alacsonyabb foszfátkoncentrációja.
Idült alacsony foszfátszint mellékpajzsmirigy-túlműködésben (hiperparatireoidizmusban), pajzsmirigy- alulműködésben (hipotireoidizmusban), gyengült veseműködés és húgyhajtók tartós használata esetén fordul elő. A teofillin nevű gyógyszer mérgező adagja csökkentheti a foszfát mennyiségét a szervezetben. Nagy mennyiségű alumínium-hidroxid tartalmú savkötő hosszú ideig tartó szedése szintén kimerítheti a szervezet foszfáttartalékait, különösen azokban, akik művesekezelésre szorulnak. A foszfáttartalékok kimerülnek azoknál az embereknél, akik súlyos alultápláltságban, diabéteszes ketoacidózisban, jelentős alkoholmérgezésben szenvednek vagy súlyos égési sérülést szenvedtek. Amint ezek az állapotok gyógyulnak, a vér foszfátkoncentrációja gyorsan zuhanhat veszélyesen alacsonyra, mert a szervezet nagy mennyiségű foszfátot használ fel.
Bármilyen betegség nélkül is lehet valakinek hipo- foszfatémiája. Tünetek csak akkor fordulnak elő, ha a vér foszfátkoncentrációja nagyon alacsonyra esik. Kezdetben az illető izomgyengeséget élhet át. Idővel a csontok csontfájdalmakat és töréseket eredményezve elgyengülhetnek. Különösen alacsony foszfátkoncent- ráció (0,5 mmol/l-nél alacsonyabb) nagyon veszélyes lehet, fokozódó izomgyengeséghez, kábulathoz, kómához és halálhoz vezethet.
A kezelést a tünetek súlyossága és a betegség alapját képező ok határozza meg. Tünetmentes egyén beveheti a foszfátot oldat formájában szájon át, de ez általában hasmenést okoz. Egy liter alacsony zsírtartalmú, vagy fölözött tej nagy mennyiségű foszfát felvételét biztosítja, és általában egyszerűbben bevihető. Intravénás foszfátot adhatnak, ha a hipofoszfatémia nagyon súlyos, vagy a foszfátot nem lehet szájon át bevinni.
A hiperfoszfatémia (a vér magas Joszfátszintje) a vér
- millimól per liternél (mmol/l) magasabb foszfátkoncentrációja.
Sóegyensúly
675
A normális vese olyan hatékonyan választja ki a fölösleges foszfátot, hogy hiperfoszfatémia csak ritkán fordul elő, kivéve azokat az embereket, akiknek jelentős veseműködési zavara van. Veseelégtelenségben szenvedők hiperfoszfatémiáját nehéz kezelni, mert a művesekezelés nem távolítja el hatékonyan a foszfátot.
A hiperfoszfatémiának kevés látható jele van. Ha a művesekezelt betegek vérének foszfátkoncentrációja megemelkedik, akkor alacsonnyá válik a vér kálciumkoncentrációja. Ez a mellékpajzsmirigyeket serkenti, hogy állítsanak elő több mellékpajzsmirigy-hormont, ami viszont a vér kálciumkoncentrációját úgy növeli, hogy felszabadítja a csontokból a kálciumot. Ha ez az állapot folyamatosan fennáll, előrehaladó csontgyengeség alakulhat ki, aminek következménye fájdalom és törés a legkisebb sérülés hatására is. A kálcium és a foszfát kikristályosodhat a véredények és a szív falában, ami súlyos érelmeszesedést (arterioszklerózist) okoz, és gutaütéshez, szívrohamhoz és keringészavarhoz vezethet. Kristályok képződhetnek a bőrben is, ahol heves viszketést okoznak.
Vesekárosodottakban a hiperfoszfatémiát a foszfátbevitel mérséklésével és a gyomor-bél huzambeli felszívódás csökkentésével kezelik. A magas foszfáttartalmú ételeket kerülni kell, és az étellel együtt kálciumtartalmú savkötőket kell bevenni, hogy a foszfát a belekben a kálciumhoz tudjon kötődni, és ne szívódjék fel.
A mellékpajzsmirigyek tartós serkentése mellékpajzsmirigy-túlműködést (hiperparatireoidizmust) okozhat, ami a mirigyek sebészi eltávolítását teszi szükségessé.
Sok fajta enzim megfelelő működése függ a magnéziumtól. A szervezet magnéziumtartalmának legnagyobb része a csontokban van; a vérben nagyon kevés található belőle. A magnézium mennyiségét a tápláló étrend nagyrészt fenntartja; a vizelettel és a széklettel választódik ki.
Hipomagnezémia (a vér alacsony magnéziumszintje) a vér 0,8 millimól per liternél (mmol/l) alacsonyabb magnéziumkoncentrációja..
Azok a rendellenességek, melyekben az alacsony vér magnéziumszint előfordul, bonyolultak és általá-
Foszfátban gazdag ételek
- Tej és tejtermékek
- Legtöbb borsó- és babfajta
- Spenót, kelkáposzta-félék és más levélzöldségek
- Mogyoró- és diófélék
- Csokoládé
- Sötét színű üdítőitalok
bán anyagcsere- és táplálkozási rendellenességek következményei. Az alacsony vér magnéziumszint leggyakoribb okai az éhezéshez vagy hibás felszívódáshoz társuló csökkent bevitel, és a vesék megnövekedett kiválasztása. Alacsony magnéziumszint gyakran fordul elő azokban is, akik nagy mennyiségű alkoholt fogyasztanak, vagy elhúzódó hasmenésük van. Aldo- szteron, antidiuretikus hormon vagy pajzsmirigyhor- mon magas szintjei hipomagnezémiát okozhatnak a vesék magnézium-kiválasztásának növelésével. Húgy- hajtó-kezelés, az amfotericin-B nevű gombaellenes szer, vagy a ciszplatin nevű rákellenes gyógyszer is okozhat hipomagnezémiát.
A hipomagnezémia étvágytalansághoz, hányingerhez, hányáshoz, aluszékonysághoz, gyengeséghez, személyiségváltozásokhoz, izomgörcsökhöz és remegéshez vezethet. Ha hipokalcémiával összefüggésben fordul elő, akkor először pótolni kell a magnéziumot, mielőtt a kálciumrendellenesség eredményesen kezelhető.
A magnéziumot akkor pótolják, ha hiánytüneteket okoz, vagy ha a magnéziumkoncentráció nagyon alacsony (0,5 mmol/l-nél alacsonyabb). A magnéziumot be lehet vinni szájon át, illetve izomba vagy vénába adott injekció formájában.
A hipermagnezémia (a vér magas magnéziumszintje) a vér 1,1 millimól per liternél (mmol/l) magasabb magnéziumkoncentrációja.
Szinte soha sem fordul elő magas magnéziumszint, hacsak az illetőnek nincs veseelégtelensége, vagy nem
676
Táplálkozási és anyagcsere-betegségek
szed magnéziumot tartalmazó gyógyszereket, például bizonyos savkötőket vagy hashajtókat. A magas magnéziumszint gyengeséghez, alacsony vérnyomáshoz és elégtelen légzéshez vezethet. A szívverés megállhat, ha a magnéziumkoncentráció 6-8 mmol/liter fölé emelkedik.
A súlyos hipermagnezémia kezelése intravénás kál- cium-glukonát adásával, és a keringési, illetve légzési rendszer támogatásával történik. Erős intravénás húgy- hajtók növelhetik a vesék magnézium-kiválasztását. Ha a vesék nem működnek jól, művesekezelésre lehet szükség.
A savasság, illetve lúgosság foka a vér és más testfolyadékok fontos kémiai tulajdonsága. A savasságot az 1 és 14 között értelmezett pH-skálán fejezzük ki, amelyen a 7,0 semleges; a 7,0 feletti érték lúgos (bázi- kus vagy alkalikus); és 7,0 alatti érték savas vegyhatást jelent. Egy erős savnak nagyon alacsony a pH-ja (közel 1,0), míg egy erős lúg pH-ja nagyon magas (közel 14,0). A vér normálisan enyhén lúgos, pH-ja 7,35 és 7,45 között van. A vér sav-bázis egyensúlyát precízen szabályozza a szervezet, mert még a legkisebb eltérés is sok szervet súlyosan érinthet.
A szervezet három mechanizmus útján szabályozza a vér sav-bázis egyensúlyát. Először: a felesleges savat a vesék – főleg ammónia formájában – kiválasztják. A vesék valamelyest képesek változtatni a kiválasztott sav vagy lúg mennyiségét, de ez általában néhány napot vesz igénybe.
Másodszor: a szervezet a vérben pH-pufferek útján védekezik a savasság hirtelen változásai ellen. A pH- puffer kémiailag minimalizálja egy oldat savasságának változásait. A legfontosabb pH-puffer a vérben a bikarbónát, mely lúgos vegyület és egyensúlyban van a szén-dioxiddal, ami savas vegyület. Amint több sav kerül a véráramba, több bikarbónát és kevesebb szén-di- oxid keletkezik; amint több lúg kerül a véráramba, több lesz a szén-dioxid és kevesebb a bikarbónát. Mindkét esetben a lehető legcsekélyebb lesz a pH-ra kifejtett hatás.
A harmadik vér pH-t szabályozó mechanizmus a szén-dioxid kiválasztásával hat. A szén-dioxid az oxigén-anyagcsere egyik fontos mellékterméke, és mint ilyet, a sejtek folyamatosan termelik. A vér a szén-dio- xidot a tüdőkhöz szállítja, ahol azt kilélegezzük. Az agyban lévő légzésszabályozó központok, a légzés se
bességének és mélységének változtatásával szabályozzák a kilélegzett szén-dioxid mennyiséget. Ha a légzés fokozódik, a vér szén-dioxidszint csökken, és a vér lúgosabbá válik. Ha a légzés csökken, a vér szén-dioxidszint nő, és a vér savasabbá válik. A légzés sebességének és mélységének beállításával a légzésszabályozó központok és a tüdők percről percre szabályozzák a vér pH-t.
Ezek közül a pH-ellenőrző mechanizmusok közül egynek vagy többnek a rendellenessége a sav-bázis egyensúly két fő zavarának egyikét okozhatja: az aci- dózist vagy az alkalózist. Az acidózis olyan állapot, melyben túl sok a sav (vagy kevés a lúg) a vérben, ami a vér pH csökkenését eredményezi. Az alkalózis olyan állapot, melyben túl sok lúg (vagy túl kevés sav) van a vérben, ami esetenként a vér pH csökkenését eredményezi. Az acidózis és alkalózis nem betegség, hanem inkább következmény, mely sokfajta rendellenességet kísérhet. Az acidózis és az alkalózis fontos jel az orvosok számára, és súlyos anyagcserezavarra utal.
Az acidózist és az alkalózist az elsődleges okuktól függően metabolikus (anyagcsere) vagy légzési (respi- ratórikus) sav-bázis eltérésként osztályozzák. A metabolikus acidózist és alkalózist a savak vagy bázisok termelése és a vesén át történő kiválasztása közti kiegyensúlyozatlanság okozza. Légzési acidózist és alkalózist elsősorban a tüdő- vagy légzési rendellenességek okozzák.
A metabolikus acidózis a vér anyagcserezavar következtében fellépő túlzott savassága, melyre jellemző a bikarbónát túlzottan alacsony szintje a vérben.
Sav-bázis egyensúly
677
Ha a savtermelés legyőzi a szervezet pH-pufferrend- szerét, a vér valóban savassá válhat. Ahogy a vér pH esik, a légzés gyorsul és mélyül, amint a szervezet „igyekszik a fölösleges savtól megszabadítani” a vért a szén-dioxid mennyiségének csökkentésével. Végül a vesék is belépnek a szabályozásba; több savat választanak ki a vizeletbe. Viszont mindkét mechanizmus elégtelennek bizonyulhat, ha a szervezet folytatja a túl sok sav termelését, ami súlyos acidózishoz, végül kómához vezet.
A metabolikus acidózis okai három fő kategóriába oszthatók be.
Először: növekedhet a sav mennyisége a szervezetben sav, vagy az anyagcseréje során savvá alakuló anyag fogyasztása által. A legtöbb anyagot, ami elfogyasztva acidózist okozhat, mérgezőnek tekintjük. Ilyenek a faszesz (metanol) és a fagyálló (etilén- glikol). Ezeken kívül aszpirin (acetyl-salicilsav) túladagolása is okozhat metabolikus acidózist.
Másodszor: a szervezet megnövekedett mennyiségű savat állíthat elő az anyagcsere során. Számos betegség következménye lehet túlzott savképződés; az egyik legszembetűnőbb a I-es típusú diabétesz mellitus. Ha a cukorbetegséget rosszul kezelik, a szervezet zsírokat bont le, és keton nevű savakat állít elő. A sokk előrehaladott fokozataiban is túl sok savat termel a szervezet, amikor a cukor anyagcseréje során tej sav keletkezik.
Harmadszor: metabolikus acidózist eredményezhet, ha a vesék nem képesek elég savat kiválasztani. Még normális mennyiségű sav termelése is acidózishoz vezethet, ha a vesék nem működnek rendesen. A vese hibás működésének ezt a típusát renális tubuláris acidózisnak hívják, és veseelégtelenségben fordulhat elő, vagy olyan rendellenességekben, melyek a vese savkiválasztó képességét érintik.
Ha valakinek metabolikus acidózisa van, esetleg nincsenek tünetei, de általában hányinger, hányás és kimerültség jelentkezik. A légzés mélyebbé és kissé szaporábbá válik, de a legtöbb ember ezt észre sem veszi. Ahogy az acidózis romlik, az illető kezdi különösen gyengének és álmosnak érezni magát, esetleg za- vartságot és növekvő émelygést érez. Ha az acidózis tovább romlik, a vérnyomás eshet, ami ájuláshoz, kómához és halálhoz vezet.
Az acidózis diagnózisához általában szükséges a vér pH-jának mérése artériás vérmintában, amit többnyire a csuklón futó artéria radiáliszból nyernek. Artériát
A metabolikus acidózis és alkalózis fő okai
- Veseelégtelenség
- Renális tubuláris acidózis (a vese egy veleszületett betegsége)
- Diabéteszes ketoacidózis
- Laktátacidózis (tejsav felszaporodása)
- Mérgek, mint etilén-glikol, szalicilátok
(túladagolás), metilalkohol, paraldehid, aceta- zolamid vagy ammónium-klorid
- Lúgok vesztése, például bikarbonáté a gyomor-bél huzamból, hasmenés, ileostoma vagy colostoma miatt
- Húgyhajtók használata (tiazidok, furosemid, etakrinsav)
- Sav vesztése hányás vagy tartós gyomorszondázás miatt
- Túlműködö mellékvese (Cushing-kór vagy kortikoszteroidok – mellékvesekéreg-hormo- nok – használata)
azért használnak mintavételre, mert a vénás vérben nem lehet pontosan mérni a vér pH-ját.
Hogy többet tudjanak meg az acidózis okáról, az orvosok általában megmérik a vér szén-dioxid és bikarbónát szintjét is. Végezhetnek az ok meghatározásához további vérvizsgálatokat. Magas vércukorszintek és ketonok a vizeletben például általában gondozatlan cukorbetegséget jeleznek. A vérben kimutatható mérgező anyag felveti, hogy a metabolikus acidózist méigezés, vagy gyógyszertúladagolás okozza. Néha a vizeletet megvizsgálják mikroszkóppal, és megmérik a pH-ját is.
A metabolikus acidózis kezelése elsősorban annak okától függ. Amikor csak lehetséges, az orvosok a betegség alapját képező okot kezelik. A cukorbetegséget
678
Táplálkozási és anyagcsere-betegségek
például inzulinnal befolyásolják, vagy a mérgezést a mérgező agyagnak a vérből való eltávolításával kezelik. A súlyos túladagolások és mérgezések kezelésére olykor művesekezelés szükséges.
A metabolikus acidózist lehet közvetlenül is kezelni. Ha az acidózis enyhe, esetleg intravénás oldatok adásán és a kiváltó ok kezelésén túlmenően többre nincs is szükség. Mikor az acidózis jelentős, adhatnak intravénásán bikarbonátot, viszont a bikarbónát csak átmeneti javulást okoz, és bántalmakhoz vezethet.
Metabolikus alkalózis egy olyan, anyagcserezavar okozta állapot, melyben a vér a túlságosan magas bikarbonátszint miatt lúgos.
Metabolikus alkalózis akkor alakul ki, mikor a szervezet túl sok savat veszít, ha például jelentős mennyiségű gyomorsav vész el elhúzódó hányásos időszakok során, vagy ha gyomorszondával leszívják a gyomorsavat (ezt főleg kórházban, különösen hasi sebészeti beavatkozás után teszik). Ritka esetben metabolikus alkalózis alakulhat ki, ha valaki túl sok lúgot fogyasztott: olyan anyagokat, mint például a szódabikarbóna. Metabolikus alkalózis fejlődhet ki továbbá, mikor a túlzott nátrium- és káliumvesztés gyengíti a vesék savbázis egyensúlyt szabályozó képességét.
A metabolikus alkalózis ingerlékenységet, izomrángást és izomgörcsöket okozhat, esetleg egyáltalán nincsenek tünetei. Ha a metabolikus alkalózis jelentős, az izmok hosszan tartó összehúzódása és görcse (tetánia) alakulhat ki.
Artériás vérminta általában azt mutatja, hogy a vér lúgos, a vénából nyert vérmintában pedig magas a bikarbonátszint.
Az orvosok általában a víz és az elektrolitok (nátrium és kálium) pótlásával kezelik a metabolikus alka- lózist, miközben befolyásolják az alapvető okot is. Esetenként, mikor a metabolikus alkalózis nagyon jelentős, intravénásán híg savat adnak ammónium-klorid formájában.
A légzési (respiratórikus) acidózis túlzott vérsavasság, amit a szén-dioxid felszaporodása okoz a vérben, gyenge tüdőműködés vagy lassult légzés következményeként.
A légzés sebessége és mélysége szabályozza a széndioxid mennyiségét a vérben. Normálisan, amikor felszaporodik a szén-dioxid, esik a vér pH-ja, és a vér savassá válik. A vér magas szén-dioxidszintje serkenti az agy légzést szabályozó részeit, ami gyorsabb és mélyebb légzésre ingerel.
Légzési acidózis fejlődik ki, ha a tüdők nem megfelelő módon távolitják el a szén-dioxidot. Ez történhet olyan betegségekben, melyek súlyosan érintik a tüdőket, ilyen a tüdőtágulás, idült légcsőhurut, súlyos tüdőgyulladás, tüdővizenyő és asztma. Légzési acidózis alakulhat ki akkor is, mikor a mellkas izmainak vagy idegeinek betegsége rontja a légzés mechanizmusát. Légzési acidózis alakulhat ki továbbá, ha valaki kábító hatású szerek vagy erős altató gyógyszerek hatására túlságosan elkábul, ami a légzést lassítja.
Fejfájás és álmosság lehetnek az első tünetek. Ha a légzési acidózis súlyosbodik, az álmosság bódulatig vagy kómáig fokozódhat. A bódulat és a kóma pillanatokon belül kialakulhat, ha leáll vagy súlyosan romlik a légzés; illetve kialakulhat órák alatt, ha kevésbé drámai a légzés csökkenése. A vesék bikarbónát visszatartásával „próbálják ellensúlyozni” az acidózist, de ez a folyamat több órát vagy napokat vesz igénybe. Általánosságban, a légzési acidózis kórisméje könnyen felismerhetővé válik, ha az orvos ellenőrzi az artériából vett vérmintából történő vér pH és szén-dioxid mérések eredményeit.
A légzési acidózis kezelése a tüdők működésének javítását célozza. A légzést fokozó gyógyszerek az asztmában és a tüdőtágulásban szenvedőkön segíthetnek. Azok, akiknek akármilyen okból jelentősen romlott a tüdőműködésük, mechanikus lélegeztetőgép segítségével történő művi lélegeztetésre szorulhatnak.
A légzési alkalózis olyan állapot, melyben a vér lúgos, mert a gyors és mély légzés alacsony szén-dioxidszin- tet okoz.
A hiperventillációnak nevezett szapora, mély légzés túl sok szén-dioxid eltávolítását okozza a tüdőkből. A hiperventilláció, és így a légzési alkalózis leggyakoribb oka nyugtalanság, szorongás. A légzési alkalózis más okai közé tartozik a fájdalom, a májcirrózis, ala
A koleszterin és más zsírok rendellenességei
679
csony oxigénszint a vérben, láz és az aszpirin túladagolása.
A légzési alkalózis nyugtalanná teheti az embert, és az ajkakon valamint az arcon zsibbadtság-érzést okozhat. Ha súlyosbodik a légzési alkalózis, begörcsölhetnek az izmok, és az illető úgy érezheti, hogy „lebeg” eltávolodott a valóságtól.
Az orvosok fel tudják állítani a légzési alkalózis kórisméjét a beteg megfigyelése és a vele folytatott beszélgetés alapján. Mikor a kórisme nem nyilvánvaló, az orvos megmérheti artériából vett vérmintában a szén-dioxid szintjét. Gyakorta a vér pH is emelkedett.
Általában a légzésszám csökkentése az egyetlen szükséges eljárás. Ha a légzési alkalózist nyugtalanság okozza, a légzés lassítására tett tudatos erőfeszítés megszüntetheti a tüneteket. Ha az illető szapora légzését fájdalom okozza, általában elégséges a fájdalomcsillapítás. Hozzájárulhat a vér szén-dioxid tartalmának emeléséhez papír (nem műanyag!) zacskóba történő ki- és visszalégzés, mivel így a kilélegzett szén-di- oxidot az illető visszalélegzi.
Amint emelkedik a szén-dioxidszint, enyhülnek a hiperventilláció tünetei, így csökken az illető nyugtalansága, és a roham véget ér.
‘fs^r
A koleszterin és más zsírok
rendellenességei
A zsírok, amiket lipideknek is hívnak, energiában gazdag anyagok, melyek az egyik fő üzemanyagforrásként szolgálnak a szervezet anyagcsere-folyamataiban. A zsírokhoz az ételből jutunk hozzá, vagy a szervezetben, legnagyobb részt a májban, jönnek létre, későbbi felhasználásra pedig a zsírsejtekben tárolhatók. A zsírsejtek szigetelik is a szervezetet a hidegtől, és hozzájárulnak a sérülésekkel szembeni védekezéshez. A zsírok nélkülözhetetlen összetevői a sejtmembránoknak, a mielinhüvelynek, ami az idegsejteket öleli körül, és az epének.
A két legfontosabb zsímemü vegyület a vérben a koleszterin és a triglicerid. A zsírok hozzátapadnak bizonyos fehérjékhez, így tudnak mindenfelé haladni a véráramban; az összekapcsolódó zsírokat és fehérjéket lipoproteineknek hívják. A legfontosabb lipoproteinek a kilomikronok, a nagyon alacsony sűrűségű lipoproteinek (VLDL), az alacsony sűrűségű lipoproteinek (LDL) és a nagy sűrűségű lipoproteinek (HDL).
A lipoproteinek mindegyik típusa különböző célt szolgál, és némiképp különböző úton bomlik le, és választódik ki. A kilomikronok például a belekből származnak, és a megemésztett zsírok bizonyos típusait szállítják a belekből a véráramba. Ekkor egy sor enzim eltávolítja a zsírt a kilomikronokból, hogy az energia
ként hasznosítható vagy a zsírsejtekben raktározható legyen. Végül is a maradék kilomikront, amelyről a zsír (triglicerid) nagy része levált, a máj eltávolítja a véráramból.
A szervezet számos úton szabályozza a lipoprotein- szinteket. Az egyik út a lipoproteinek szintézisének és véráramba lépésének csökkentése. Egy másik út annak a sebességnek a növelése vagy csökkentése, amellyel a lipoproteinek a véráramból eltávoznak.
A véráramban keringő zsírok kóros szintje, különösen a koleszteriné, hosszú távon problémákhoz vezethet. Az érelmeszesedés és a koszorúér-, vagy fő nyaki ütőérbetegség (és emiatt szívroham vagy gutaütés) kockázata növekszik, ha az egyén összkoleszterin- szintje nő. Emiatt az alacsony koleszterinszint általánosságban kedvezőbb, mint a magas, habár a különösen alacsony koleszterinszint is lehet egészségtelen. Az ideális koleszterinszint talán 140-től 200 mg (3,6-5,2 mmol/l) koleszterin per deciliter vér (mg/dl), vagy még alacsonyabb. A szívroham kockázata több mint megkétszereződik, ha a teljes koleszterinszint 300 mg/dl- hez (7,8 mmol/l) közelít.
Nem minden fajta koleszterin növeli a szívroham kockázatát. Az a koleszterin, amit az LDL szállít (az ún. rossz koleszterin), növeli a kockázatot; az a kolesz-
680
Táplálkozási és anyagcsere-betegségek
A magas zsírszintek okai
Koleszterin
Telített zsírokban és koleszterinben gazdag étrend
Cirrózis
Rosszul gondozott cukorbetegség
Alulműködő pajzsmirigy
Túlműködő agyalapi mirigy
Veseelégtelenség
Porfiria
Öröklődés
Trigliceridek
Túl sok kalória az étrendben
Hirtelen nagy mennyiségű alkohol fogyasztása
Súlyos, gondozatlan cukorbetegség Veseelégtelenség
Bizonyos gyógyszerek
- Ösztrogének
- Fogamzásgátló tabletták
- Kortikoszteroidok
- Tiazid húgyhajtók (bizonyos mértékig) Öröklődés
térin, amit a HDL szállít (az ún. jó koleszterin), csökkenti a kockázatot, és jótékony hatású. Ideális esetben az LDL-koleszterinszintnek 130 mg/dl (3,4 mmol/1) alatt, a HDL-koleszterinszintnek 40 mg/dl (1,0 mmol/1) felett kellene lennie. A HDL-szintnek a teljes koleszterin több, mint 25%-át kellene kitennie. A szívbetegség vagy gutaütés kockázati tényezőjeként az összkoleszterin-szint kevésbé fontos, mint a teljes koleszterinnek a HDL-koleszterinhez, vagy az LDL-nek a HDL-hez viszonyított aránya.
Bizonytalan, hogy a trigliceridek magas szintje növeli-e a szívbetegségek és a gutaütés kockázatát. A 250 mg/dl-nél magasabb (2,8 mmol/1) trigliceridszintet rendellenesnek tekintik, de úgy tűnik, hogy a magas szint nem mindig növeli az érelmeszesedés és a koszorúér-betegség kockázatát. Viszont a trigliceridek rendkívül magas szintje (800 mg/dl azaz 9,0 mmol/1 felett) hasnyálmirigy-gyulladáshoz vezethet.A
Magas vérzsírszint
(hiperlipidémia)
A hiperlipidémia a zsírok (koleszterin, triglicerid, vagy mindkettő) rendellenesen magas szintje a vérben.
A lipoproteinek szintje, főleg az LDL-koleszteriné, a korral nő. A szintek általában magasabbak férfiakban, mint nőkben, de menopauza után nőkben is kezdenek emelkedni. Az egyéb tényezők, melyek bizonyos zsí
rok (mint VLDL és LDL) szintjeit befolyásolják: hiperlipidémia előfordulása a családban, elhízás, magas zsírtartalmú étrend, a testmozgás hiánya, közepes vagy jelentős alkoholfogyasztás, cigarettázás. rosszul gondozott cukorbetegség, és alulműködő pajzsmirigy.
A triglicerid és az összkoleszterin emelkedése legtöbbször átmeneti és nem jelentős, többnyire zsirfo- gyasztás következménye. A zsíroktól különböző sebességgel tisztítja meg a vért az emberek szervezete. Van, aki nagy mennyiségű állati zsírt ehet és az összkolesz- terin-szintje soha nem emelkedik 200 mg/dl (5,2 mmol/1) fölé, míg egy másik személy tarthat szigorú, alacsony zsírtartalmú diétát, és a teljes koleszterinje soha nem esik 260 mg/dl (6,7 mmol 1) alá. Ez a különbség, úgy tűnik részben genetikailag meghatározott és nagyban összefüggésbe hozható a lipoproteinek vérbe történő belépésének és onnan történő távozásának eltérő mértékével.
A magas zsírszint általában nem okoz tüneteket. Esetenként, mikor a szint különösen magas, a zsírlerakódások daganatokat képeznek az inakon és a bőrben, ezeket xantómáknak nevezzük. A trigliceridek kivételesen magas szintje (800 mg/dl = 9,0 mmol/1 és magasabb) máj- és a lépmegnagyobbodást okozhat, továbbá hasnyálmirigy-gyulladás tüneteit, köztük jelentős hasi fájdalmat.
A teljes koleszterinszint méréséhez a vérminta bármikor levehető. A HDL-koleszterin, az LDL-kolesz- terin és a trigliceridek méréséhez viszont a vizsgálatokat helyes legalább 12 órás koplalás után elvégezni.
▲ lásd az 504. oldalt
A koleszterin és más zsírok rendellenességei
681
Koleszterinben és telített zsírokban szegény étrend csökkenti az LDL-szintet. Testedzés segíthet csökkenteni a vér LDL-koleszterinszintjét és növelni a vér HDL-koleszterinszintjét. Minden nap kis mennyiségű alkohol megivása emelheti a HDL-koleszterinszintet és csökkentheti az LDL-szintet, két adagnál többnek viszont épp ellenkező hatása lehet.
Általánosságban a legjobb kezelés azok számára, akiknek magas a koleszterin- vagy trigliceridszintje, a testsúlycsökkentés, amennyiben túlsúlyosak, a dohányzás abbahagyása, az étrendjükben a zsír és a koleszterin összmennyiségének csökkentése, testedzés fokozása és, ha szükséges, lipid-csökkentő gyógyszer szedése. Ha viszont a zsír vérszintjei nagyon magasak vagy a szokásos kezelésekre nem reagálnak, a konkrét rendellenességet különleges vérvizsgálatokkal kell kideríteni, hogy oki terápiát lehessen tervezni.
Öröklődő, magas lipidszinttel
járó betegségek
(herediter hiperlipidémiák)
A koleszterin és trigliceridszintek legmagasabbak az öröklődő hiperlipidémiás, vagy másnéven hiperlipo- proteinémiás emberekben, ezek a betegségek a szervezet zsíranyagcseréjét és a lipidek eltávolítását végző rendszerek működését befolyásolják. A hiperlipidémia öt fő típusának mindegyike különböző vérzsír-vizsgálati eredménnyel jár és különböző típusú kockázathoz vezet.
Az l-es típusú hiperlipoproteinémia (családi hiper- kilomikronémia) ritka, öröklődő, születéskor meglévő rendellenesség, melynek fennállása esetén a szervezet képtelen a vért a kilomikronoktól megtisztítani. Az I-es típusú hiperlipoproteinémiás gyermekeknek és fiatal felnőtteknek visszatérő heves hasi fájdalmai vannak. Megnagyobbodott a májuk és a lépük, a bőrükön rózsaszínes sárga, zsíros daganatok (eruptív xantómák) jelennek meg. A vértesztek kiemelkedően magas trigli- cerindszinteket mutatnak. Ez a rendellenesség nem vezet érelmeszesedéshez, viszont hasnyálmirigy-gyulladást okozhat, ami végzetes lehet.A Azoknak akik ebben a rendellenességben szenvednek, a zsírok minden típusának – telített, telítetlen és többszörösen telítetlen zsíroknak – a fogyasztását kerülniük kell.
A ll-es típusú hiperlipoproteinémia (családi hiper- koleszterinémia) öröklődő rendellenesség, ami felgyorsult érelmeszesedéshez és általában szívroham okozta, ■ órai halálhoz vezethet. A Il-es típusú hiperlipopro- reinémiásoknak magas az LDL-koleszterinszintjük. A zsírlerakódások daganatokat (xantómákat) alakítanak
Vérzsírok szintjei
| Laboratóriumi vizsgálat | Ideális határérték* |
| Összkoleszterin | 120-200 mg/dl (3,1-5.2 mmol/l) |
| Kilomikronok | 12 órás koplalás után nincs |
| Nagyon alacsony sűrűségű lipoprotein (VLDL) | 1-30 mg/dl (0,03-0.9 mmol/l) |
| Alacsony sűrűségű lipoprotein (LDL) | 60-160 mg/dl (1,8-4.1 mmol/l) |
| Magas sűrűségű lipoprotein (HDL) | 35-65 mg/dl (0,9-1,7 mmol/l) |
| LDL – HDL arány | Kevesebb, mint 3.5 |
| Trigliceridek | 10-160 mg/dl (1.1-1.6 mmol/l) |
* mg/dl = milligramm per deciliter vér; mmol/l = millimól per liter
ki az inakban és a bőrben. Hat, ezzel a rendellenességgel rendelkező férfi közül egynek 40 éves koráig szívrohama lesz, és 60 éves koráig háromból kettőnek. A Il-es típusú hiperlipoproteinémiás nők is megnövekedett kockázatnak vannak kitéve, de a kockázat később kezdődik – ezzel a rendellenességgel rendelkező két nő közül kb. egynek lesz szívrohama 55 éves koráig. Azoknak, akiknek két ilyen rendellenes génjük van (ritkán fordul elő), 500-1200 mg/dl-es (13-31 mmol/l) lehet az összkoleszterin-szintjük, és gyakran gyermekkorukban meghalnak koszorúér-betegség következtében.
A kezelés célja elkerülni az olyan kockázati tényezőket, mint a dohányzás, elhízás, továbbá gyógyszerekkel, testedzéssel csökkenteni a vér koleszterinszintjét, illetve olyan étrenddel, amiben kevés a zsír vagy egyáltalán nincsen (különösen telített zsír és koleszterin). Hasznos lehet zabkorpa hozzáadása az étrendhez, ami megköti a zsírokat a bélben. Gyakran szükséges lipidcsökkentő gyógyszer szedése.
A lll-as típusú hiperlipoproteinémia ritka, örökletes rendellenesség, amely magas VLDL-koleszterin és trigliceridszintekhez vezet. Férfiban, Ill-as típusú
▲ lásd az 504. oldalt
682
Táplálkozási és anyagcsere-betegségek
Vérzsírszintek csökkentésére használatos gyógyszerek
| Gyógyszercsoport | Példa | Hogyan hat? |
| Epesavkötők |
|
Megköti.az epesavakat a belekben, fokozza az LDL eltávolítását a véráramból. |
| Lipoprotein-szintézis gátlói | • Niacin | Csökkenti a VLDL-termelés sebességét (a VLDL az LDL előalakja). |
| Koenzim-A reduktáz gátlói |
|
A koleszterinszintézist akadályozza meg, fokozza az LDL eltávolítását a véráramból. |
| Fibrát-származékok |
|
Ismeretlen hatásmechanizmus, talán növeli a zsírok lebontását. |
lipoproteinémiában korai felnőttkorra a bőrben zsírcsomók jelennek meg, nőkben 10-15 évvel később jelennek meg a zsíros bőrdaganatok. Férfiban és nőben egyaránt korábban jelennek meg a daganatok, ha az illető túlsúlyos. Az érelmeszesedés gyakran elzárja az artériákat, és középkorúakban már csökkenti a láb vér- átáramlását. A vérvizsgálatok magas teljes vérkoleszterin- és trigliceridszintet mutatnak. A koleszterin főleg VLDL-ből áll. A III-as típusú hiperlipoproteinémiások gyakran szenvednek enyhe cukorbetegségben és gyakran magas a vérhúgysav-szintjük.
A kezelés lényege ideális testsúly elérése és fenntartása, ezenkívül kevesebb koleszterin és telített zsírsav fogyasztása. Általában szükség van lipidcsökkentő gyógyszerekre. A vérzsírszintet szinte mindig normálisra lehet csökkenteni, ami az érelmeszesedés sebességét mérsékli.
A IV-es típusú hiperlipoproteinémia gyakori rendellenesség, ami többnyire a család több tagját érinti és magas trigliceridszintben nyilvánul meg. Ez a rendellenesség növelheti az érelmeszesedés kialakulásának kockázatát. A IV-es típusú hiperlipoproteinémiások gyakran túlsúlyosak és gyakran van enyhe cukorbetegségük. A testsúly csökkentése, a cukorbetegség beállítása és az alkohol kerülése jótékony hatású. Lipidcsökkentő gyógyszer szedése is segíthet.
Az V-ös típusú hiperlipoproteinémia ritka rendellenesség, melyben a szervezet nem képes kielégítően lebontani és eltávolítani a felesleges triglicerideket. Olykor öröklött, viszont gyakran okozza mértéktelen
alkoholfogyasztás, rosszul gondozott diabétesz, veseelégtelenség, vagy éhezéses időszak utáni evés.
Ha öröklött, a rendellenesség először általában korai felnőttkorban jelenik meg. Az V-ös típusú hiperlipoproteinémiások bőrében nagy számú zsírcsomó (xantó- ma) lehet, megnagyobbodhat a lépük, májuk és hasi fájdalmak jelentkezhetnek. Enyhe cukorbetegség és magas húgysavszint gyakori. Sokan túlsúlyosak. A legfontosabb szövődmény a hasnyálmirigy-gyulladás, amit gyakran zsír fogyasztása idéz elő, és végzetes lehet. A kezelés a zsírok és az alkohol kerüléséből és testsúlycsökkentésből áll. Lipidcsökkentő gyógyszerek hasznosak lehetnek.
Alacsony vérzsírszintek
(hipolipoproteinémiák)
A hipolipoproteinémia, azaz alacsony zsírszint a vérben, ritkán okoz problémát, de más betegségek fennállására utalhat. Például a koleszterinszintek alacsonyak lehetnek, ha valakinek túlműködik a pajzsmirigye, vérszegény, rákja van, alultáplált vagy a táplálék felszívódása rossz a gyomor-bél huzamból (maiabszorpció). Emiatt aggasztó, ha az összkoleszterin-szint 120 mg/dl (3,1 mmol/l) alá esik.
Néhány ritka, öröklődő rendellenesség eléggé le- csökkentheti a zsírszinteket ahhoz, hogy ennek jelentős következményei legyenek. A hipobétalipoproteiné- miás embereknek különösen alacsony lehet az LDL- koleszterinszintjük, de általában nincsenek tüneteik, és
A koleszterin és más zsírok rendellenességei
683
nem szorulnak kezelésre. Viszont az abétaiipopro- teinémiásoknak nincs LDL-koleszterinjük, és nem tudnak kilomikronokat előállítani, ami a zsírok és zsíroldékony vitaminok rossz felszívódását, rendellenes vastagbélmozgásokat, zsíros székletet (sztea- torrea), szokatlan alakú vörösvérsejteket és foltos ideg- hártya-gyulladás (retinitisz pigmentoza) miatt vakságot okoz. Habár az abétalipoproteinémiát nem lehet gyógyítani, A- és E-vitamin nagy dózisainak szedése késleltetheti vagy lassíthatja az idegrendszer károsodását. Tangier-kórban kiemelkedően alacsony a HDL- koleszterinszint, ami kóros idegműködéshez, a nyirokcsomók, a mandulák, a máj és a lép megnagyobbodásához vezet.
A lipidózisok olyan betegségek, melyeket a zsírokat lebontó (metabolizáló) enzimek rendellenességei okoznak; a zsírmelléktermékek mérgező hatást kifejtő felhalmozódását okozva a szövetekben.
A zsírok mindegyik típusát specifikus enzimek egy csoportjának segítségével bontja le a szervezet. Ezen enzimek kóros működése olyan különleges zsíros anyagok felhalmozódásához vezethet, amelyeket normálisan az enzim bontott volna le. Idővel ezeknek az anyagoknak a felszaporodása káros lehet a szervezet sok szerve számára.
Gaucher-kór
A Gaucher-kór öröklődő rendellenesség, amely az egyik fajta zsíranyagcsere-termék a glükocerebrozid felszaporodásához vezet.
A genetikai rendellenesség, ami a Gaucher-kórt okozza, recesszív öröklődésmenetű; az érintett személynek két rendellenes gént kell örökölnie ahhoz, hogy tünetei fejlődjenek ki. Ez a megbetegedés a máj és a lép megnagyobbodásához és a bőr barnás elszíneződéséhez vezet. A glükocerebrozidák felhalmozódásának következménye a szemben sárga foltok megjelenése, amit pingvekuláknak hívnak. A csontvelőben lévő felhalmozódások fájdalmat okozhatnak.
A legtöbb emberben, akinek Gaucher-kórja van, az I-es típus fejlődik ki, a felnőttkori, idült forma, amely megnagyobbodott májjal, léppel és csontrendellenességekkel jár. A Il-es típus, a csecsemőkori (infantilis) forma, csecsemőkorban fejlődik ki; a beteg csecsemőknek megnagyobbodott a lépük és jelentős idegrendszeri károsodás alakul ki. A nyakuk és a hátuk merev ívben meggörbül az izomgörcsök miatt. Ezek a csecsemők általában 1 éven belül meghalnak. A III-as típus, a fiatalkori forma, bármikor kezdődhet a gyermekkor fo
lyamán. A beteg gyermekeknek megnagyobbodott a májuk és lépük, csontrendellenesség és lassan előrehaladó idegrendszeri károsodás lép fel. Azok a gyermekek, akik megérik a serdülőkort, sok éven át élhetnek.
A csontrendellenességek fájdalmat és az ízületek duzzanatát okozhatják. Azokban, akiket a betegség súlyos formája érint, kialakulhat vérszegénység, és képtelenek lehetnek fehérvérsejteket és vérlemezkéket képezni, aminek következménye sápadtság, gyengeség, fertőzések iránti fogékonyság és vérzékenység. Ha az orvos megnagyobbodott májat vagy vérszegénységet talál és Gaucher-kórt feltételez, általában szövettani vizsgálatra mintát (biopszia) vesz a csontvelőből vagy májból, hogy megerősítse a diagnózist. A magzatban születés előtt lehet kórismézni a betegséget olyan sejtek vizsgálatával, melyeket korionboholy-mintából, vagy az amnionfolyadékból (amniocentézis) nyemekA
Sok Gaucher-kórost lehet kezelni enzimpótló terápiával. Ez egy költséges eljárás, melynek során az enzimet általában kéthetente intravénásán adják. Az enzimpótló terápia azok esetében a leghatékonyabb, akiknek még nincsenek idegrendszeri szövődményei. Vérátömlesztéssel enyhíthető a vérszegénység. A lépet esetleg sebészileg eltávolítják, a vérszegénység és az alacsony fehérvérsejt- vagy vérlemezkeszám kezelésére, vagy a megnagyobbodott lép okozta kellemetlenség enyhítésére.
Niemann-Pick-kór
A Niemann-Pick-kór öröklődő rendellenesség, melyben egy specifikus enzim hiánya az egyik fajta zsíranyagcsere-termék, a szfingomielin felhalmozódásához vezet.
A gén, amely a Niemann-Pick-kórért felelős, recesszív öröklődésmenetű, ami azt jelenti, hogy a beteg gyermek hibás gént örökölt mindkét szülőjétől. A betegség zsidó családokban a leggyakoribb.
A Niemann- Pick-kórnak öt vagy még több formáját különítik el az enzimhiány súlyosságától függően. A súlyos fiatalkori formában az enzim teljesen hiányzik. Súlyos idegrendszeri rendellenességek alakulnak ki, mert az idegsejtek nem tudják a szfingomielint a mielin előállításához felhasználni, amely normálisan a legtöbb ideget körülvevő mielin-hüvelyhez szükséges.B A megbetegedett gyermekekben zsíros daganatok, a bőrben sötéten festenyzett területek, máj, lép és nyirokcso-
▲ lásd az 1134. oldalt
■ lásd a 319. oldalon lévő ábrát
684
Táplálkozási és anyagcsere-betegségek
mó-megnagyobbodás alakul ki; esetleg a szellemi fejlődésben visszamaradnak. Ezek a gyermekek általában vérszegények, fehérvérsejt- és vérlemezkeszámuk alacsony, ami fertőzések iránt fogékonnyá és vérzékennyé teszi őket.
A Niemann-Pick-kór néhány formája kórismézhető magzatban korionboholy-mintavétellel vagy magzatvíz mintából. Születés után a kórismét májbiopsziából lehet felállítani (a máj egy darabját eltávolítják, és mikroszkóp alatt megvizsgálják). A Niemann-Pick-kórt nem lehet gyógyítani, és a gyermekek többnyire fertőzésekben, vagy a központi idegrendszer egyre fokozódó hibás működésének következtében halnak meg.
Fabry-kór
A Fabry-kór ritka, öröklődő rendellenesség, ami az egyik fajta zsíranyagcsere-termék, a glikolipid felhalmozódásához vezet.
Mivel a hibás gén az X-kromoszómán helyezkedik el, a betegség csak férfiakban fejlődik ki teljesen, mivel nekik csak egy X-kromoszómájuk van. A gliko- lipid-felhalmozódás angiokeratomák, azaz nem rákos bőrdaganatok képződését okozza a törzs alsó részén. A szaruhártyák homályossá válnak, aminek következménye gyengült látás. Égő fájdalom alakulhat ki a karokban és a lábakban, és visszatérő lázas állapot jelentkezhet. A halált jellemzően veseelégtelenség, szívbetegség vagy gutaütés okozza, melyek közül bármelyik lehet magas vérnyomás következménye.
A Fabry-kórt korionboholy-mintavétellel és magzatvíz mintából (amniocentézissel) lehet magzatban kór- ismézni. A kezelés fájdalomcsillapítók szedéséből áll, a fájdalom és a láz csökkentésére. A betegség nem gyógyítható, de a kutatók vizsgálnak egy kezelési eljárást, amely során a hiányzó enzimet vérátömlesztéssel pótolnák.
WOLMAN-KÓR
A Wolman-kór öröklődő betegség, amely a koleszterin és a gliceridek bizonyos formáinak szövetekben való felszaporodását eredményezi.
Ez a betegség a máj és a lép megnagyobbodását okozza. A mellékvesékben lerakódó kálcium azok megkeményedését okozza, és zsíros hasmenés (sztea- torrea) is előfordul. A Wolman-betegséggel született csecsemők általában 6 hónapos korukig meghalnak.
Cerebrotendinózus xantomatózis
A cerebrotendinózus xantomatózis ritka, öröklődő rendellenesség, amelyet az okoz, hogy a kolesztanol, a koleszterin-anyagcsere egyik terméke, felszaporodik a szövetekben.
Ez a betegség végállapotában a mozgások rendezetlenségéhez, elbutuláshoz, szürke hályog kialakulásához, és az inakon megjelenő zsíros daganatokhoz (xan- tómákhoz) vezet. A gyakran rokkantsághoz vezető tünetek általában 30 éves kor előtt nem jelennek meg. Ha a kezelést korán kezdik, a kenodiol nevű gyógyszer segíthet megelőzni a tünetek előrehaladását, de a már meglévő károsodást nem tudja visszafordítani.
SZITOSZTEROLÉMIA
A szitoszterolémia ritka, öröklődő megbetegedés, melyben a gyümölcsökből és zöldségekből származó zsírok felszaporodnak a vérben és a szövetekben.
A zsírok felhalmozódása érelmeszesedéshez (atero- szklerózishoz), rendellenes vörösvértestek képződéséhez és az inakon kialakuló zsíros lerakódásokhoz (xan- tómákhoz) vezet. A kezelés a növényi zsírokban gazdag ételek (mint a növényi olajok) csökkentéséből, és kolesztiramin gyanta szedéséből áll.
Refsum-kór
A Refsum-kór ritka, örökletes rendellenesség, melyben a zsíranyagcsere egyik terméke, a fitánsav halmozódik fel a szövetekben.
A fitánsav felhalmozódása az idegek és a szem ideghártyájának károsodásához, görcsös mozgásokhoz, valamint a csontok és a bőr elváltozásaihoz vezet. A kezelés lényege a klorofillt tartalmazó zöld gyümölcsök és zöldségek kerülése. Hasznos lehet a plazmaferezis, amely eljárás során eltávolítják a fitánsavat a szervezetből. A
Tay-Sachs-kór
A Tay-Sachs-kór öröklődő megbetegedés, melynek során a zsíranyagcsere egyik terméke, a gangliozid, felhalmozódik a szövetekben.
A megbetegedés leggyakoribb a kelet-európai származású zsidó családokban. Nagyon korai időszakban a beteg gyermekek egyre visszamaradottabbakká válnak, bénulás, elbutulás, vakság és az ideghártyán meggypiros foltok alakulnak ki.
Ezek a gyermekek általában 3 vagy 4 éves korukra meghalnak. A Tay-Sachs-kór azonosítható a magzatban korionboholy-mintavétellel vagy magzatvíz-minta vizsgálatával. Kezelni vagy gyógyítani nem lehet.
a lásd a 741. oldalon lévő ábrát
685
A kövérség (obezitás) a szervezet túlzott zsírfelhalmozása.
A kiemelkedően izmos embereket leszámítva, elhízottnak tartjuk azokat, akiknek testsúlya legalább 20%- kal meghaladja a súlyhatárértékük középpontját egy szabványos magasság-súly táblázaton.A Az elhízást a következőképp osztályozhatjuk: enyhe (20-40% túlsúly), mérsékelt (40-100% túlsúly), vagy súlyos (több, mint 100%). A kövérség az elhízottaknak csupán 0,5%- ában súlyos.
Az Egyesült Államokban az elhízás gyakorisága növekszik – csupán az elmúlt évtizedben 33%-kal növekedett. Összességében a férfiak 31, a nők 35%-a elhízott, de a gyakoriság a kor és a bőrszín szerint változó. A kövérség kétszer olyan gyakori az idős emberek, mint a fiatalabbak között; gyakorisága körülbelül ugyanakkora a fekete és a fehér férfiak körében. Kissé magasabb a,latin férfiak, mint a fekete és a fehér férfiak között. Sokkal gyakrabban kövérek a fekete és a latin nők, mint a fehér nők. Például a középkorú fekete nők mintegy 60%-a elhízott, ezzel szemben a fehér nőknek csupán 33%-a.
Az elhízás oka több kalória elfogyasztása, mint amennyit a szervezet felhasznál. Genetikai és környezeti tényezők befolyásolják a testsúlyt, de még mindig tisztázatlan, hogy pontosan hogyan működnek közre egy személy súlyának meghatározásában. Az egyik feltételezett magyarázat, hogy a testsúly egy beállítási pont körül szabályozódik, hasonlóan egy termosztát beállításához. A normálisnál magasabb beállítási pont megmagyarázhatja, hogy egyes emberek miért kövérek, miért nehéz fogyniuk és a súlyvesztést fenntartaniuk.
Genetikai tényezők: egy új keletű kutatás azt sugallja, hogy a genetikai befolyás átlagosan mintegy 33%-kal járul hozzá a testsúly meghatározásához, de az egyes személyekben ez lehet ennél több vagy kevesebb is.
Társadalmi-gazdasági tényezők: ilyen tényezők nagyban befolyásolják az elhízást, különösen a nők között. Az Egyesült Államokban az elhízás több mint hét
szer olyan gyakori az alacsonyabb társadalmi csoportokhoz tartozó, mint a magasabb csoportokban lévő nők között. Nem teljesen értjük, hogy miért van a társadalmi-gazdasági tényezőknek ilyen erős befolyása a nők súlyára, de a társadalmi státusz emelkedésével az elhízással szembeni megtorlás mindenképp nő. A magasabb társadalmi csoportokban lévő nőknek több idejük és anyagi lehetőségük van a diétázásra és testmozgásra, ami lehetővé teszi számukra, hogy ezeknek a társadalmi elvárásoknak megfeleljenek.
Pszichológiai tényezők: az érzelmi zavarokat, melyeket régebben az elhízás egy fontos okának tartottak, ma az elhízott emberekkel szemben megnyilvánuló erős előítéletre és megkülönböztetésre adott válasznak tekintik. Az érzelmi zavarok egy fajtája a testséma- zavar (előnytelen kép a saját testről) jelentős probléma sok elhízott, fiatal nő számára. Társasági helyzetekben szélsőséges félénkséghez és kellemetlenség-érzéshez vezet.
Két étkezési sémát, a „habzsoló evési rendellenességet”® és az „éjjeli evés”-szindrómát, melyek egyes emberekben hozzájárulhatnak az elhízáshoz, stressz és érzelmi kiborulás válthat ki. A „habzsoló evési rendellenesség” hasonló a bulimia nervosához, kivéve, hogy ebben az esetben az evést nem követi a beteg által kiváltott hányás. A következmény: több kalória fogyasztása. Az „éjjeli evés”-szindrómában a reggeli étvágytalanságot este túl sok evés, izgalmi állapot és álmatlanság követi.
Fejlődési tényezők: a zsírsejtek méretének, számának vagy mindkettőnek az emelkedése növeli a szervezetben tárolt zsír mennyiségét.
Az elhízottaknak, főleg azoknak, akik gyermekkorukban híztak el, akár ötször több zsírsejtjük lehet, mint a normális súlyúaknak. Mivel a sejtek száma nem csökkenthető, fogyást csak az egyes sejtekben lévő zsír mennyiségének csökkentésével lehet elérni.
Fizikai aktivitás: a csökkenő fizikai aktivitás a gazdag társadalmakban talán a növekvő elhízás egyik leg-
A lásd a 647. oldalon lévő táblázatot
■ lásd a 417. oldalt
686
Táplálkozási és anyagcsere-betegségek
főbb oka. Az Egyesült Államokban az elhízás több mint hétszer olyan gyakori ma, mint 1900-ban volt, noha a naponta átlagosan elfogyasztott kalóriák még 10%-kal csökkentek is. Az ülő foglalkozásúaknak kevesebb kalóriára van szükségük. A növekvő fizikai aktivitás hatására a normál súlyúak többet esznek, de az elhízott emberek nem szükségképpen.
Hormonok: ritkán hormonális rendellenességek okoznak elhízást.
Agy károsodás: ritkán az agyat, főleg a hipotala- muszt ért károsodás eredményez elhízást.
Gyógyszerek: számos elterjedten használt gyógyszer okoz súlygyarapodást. Közéjük tartoznak a mel- lékvesekéreg-hormonok (kortikoszteroidok), mint a prednizolon, és sok antidepresszáns, akárcsak a legtöbb elmegyógyászati betegség kezelésére használt gyógyszer.
Túl sok zsir felhalmozódása a rekeszizom alatt és a mellkasfalon nyomást gyakorolhat a tüdőkre, ami még kisfokú megerőltetésnél is nehézlégzést okoz. A légzési nehézség súlyos zavart, a légzés átmeneti kimaradását okozza az alvás során (alvási apnoe), ami napközben aluszékonysághoz és más szövődményekhez vezet. A
Az elhízás különféle ortopédiai problémákat okozhat; ide tartozik a derékfájdalom és az idült ízületi gyulladás (artrózis) rosszabbodása elsősorban a csípőben, térdben, bokákban. A bőrrendellenességek különösen gyakoriak. Az elhízott embereknek a súlyukhoz képest viszonylag kisebb a testfelszínük, ezért nem tudják hatékonyan leadni a testhőjüket, és többet izzadnak, mint a soványabbak. A lábak és bokák duzzanata, amit kis vagy közepes mennyiségű folyadék felhalmozódása (ödéma) okoz, szintén gyakori.
Az elhízott embereknek esetében a legtöbb betegség, sérülés, vagy baleset kialakulásának, illetve halálos kimenetelének kockázata magasabb, és ez az elhízás fokozódásával tovább nő. A kockázat a felesleges zsír elhelyezkedésétől is függ. A zsír általában a férfiak hasán (abdominális elhízás) és a nők combján és farán (alsótestfél-elhizás) halmozódik fel. A hason elhelyezkedő elhízás a koszorúér-betegségek sokkal maga
sabb kockázatával és annak három fő kockázati tényezőjével: magas vérnyomással, felnőttkorban kezdődő cukorbetegséggel, és a zsírok (lipidek) magas vérszintjével jár együtt. Nem ismert, hogy a hason elhelyezkedő elhízás miért növeli ezeket a kockázatokat, a fogyás azonban drámaian csökkenti azok fenyegetettségét, akiknek abdominális az elhízásuk. A fogyás csökkenti a vérnyomást is a legtöbb magas vérnyomásos betegben, és a felnőttkorban kialakult cukorbetegségben szenvedők felének lehetővé teszi, hogy abbahagyják az inzulin vagy más gyógyszeres kezelést.
Bizonyos rákok, pl. a mell, a méh és a petefészek rákja nőkben, és a vastagbél, végbél és prosztata rákja férfiakban, gyakoribbak azokban az emberekben, akik elhízottak, mint azokban, akik nem. Menstruációs rendellenességek is gyakoribbak, és epehólyagbetegség háromszor olyan gyakran fordul elő elhízottakon.
Habár a kövérség ténye nyilvánvaló, mértékét a magasság és a súly mérésével határozzák meg. Gyakran ezeket az értékeket a testtömeg-index-szé alakítják át: a súly (kilogrammban) osztva a magasság (méterben) négyzetével. A 27 feletti érték enyhe elhízást jelez, a 30 feletti érték a kezelés szükségességére utal.
Látszólagos ellentmondás, hogy a nők, akiknek alsó-testen elhelyezkedő elhízásuk van – amely az egészségi problémák sokkal kisebb kockázatát idézi elő -, nyolcszor gyakrabban törekednek az elhízás kezelésére, mint a férfiak. A kezeletlen elhízás rosszabbodásra hajlamos, de a kezelés hosszú távú hatásai ellentmondásosak. Habár tekintélyes előrehaladást sikerült elérni a fogyasztás módszereiben, a leadott súlyt az emberek általában 3 éven belül visszahizzák. Az aggályok, hogy a súly visszahizása különféle egészségi problémákat okozna, megalapozatlanok, ezért ilyen aggodalmak ne gátolják meg az elhízott embereket abban, hogy fogyni próbáljanak.
A fogyáshoz az elhízott embereknek kevesebb kalóriát kell fogyasztani, mint amennyit felhasználnak. Ennek a célnak az elérésére használt módszereket három csoportba lehet osztani: önsegítés, ahol az emberek egyedül vagy más hasonlóan gondolkodó emberekkel alkotott csoportban könyvekből vagy más forrásokból származó információkat használnak fel; kórházon kívüli tanfolyamok, melyeket nem egészségügyi dolgozók tartanak; és kórházi programok, melyeket képzett egészségügyi dolgozók vezetnek.
A legtöbb súly-kezelési program a viselkedés megváltoztatásán alapul. Általában kevésbé fontosnak tartják a fogyókúrát, mint a maradandó változások létrehozását az étkezési és testmozgásra vonatkozó szokások-
▲ lásd a 304. oldalt
Porfiriák
687
bán. Az ismertebb programok megtanítják az embereket, hogyan változtassák meg biztonságosan, ésszerűen, fokozatosan étkezési szokásaikat, az összetett szénhidrátok (gyümölcsök, zöldségek, kenyér és tészta) arányának növelésével, és a zsír fogyasztásának csökkentésével. Az enyhén elhízottak számára csupán mérsékelt kalória- és zsírmegszorítás szükséges.
Az olyan programokat, melyek a nagyon alacsony (napi 800 vagy még kevesebb) kalóriás étrendre támaszkodnak, közepesen elhízott emberek számára fejlesztették ki, akik gyorsabban akarnak fogyni. Ezek a fogyókúrák csak orvosi felügyelet mellett biztonságosak. A túlzott lelkesedés azonban alábbhagyott, mivel költségesek, és a fogyókúra abbahagyása után az emberek hajlamosak visszahízni a súlyukat.
Az orvosok egyre inkább gyógyszereket írnak fel a testsúly csökkentésére. Egy ilyen gyógyszer általában hat hónapon belül 10%-kal csökkenti a testsúlyt, és fenntartja a súlyvesztést, amíg a gyógyszer szedését folytatják. Abbahagyva a gyógyszerszedést, az illető azonnal visszahízza a súlyát.
A súlyos (több, mint 100% túlsúllyal járó) elhízás számos, komoly szövődménye fontossá teszi a kezelést, manapság a sebészeti beavatkozás válik a választandó kezeléssé. A műtét, amelyeket általában a gyomor méretének, így az egy időben megehető étel mennyiségének csökkentésére végeznek, nagy súlyvesztést eredményezhet; ez általában az illető súlyfeleslegének felével egyenlő: általában 40-70 kg. Először gyors a súlyvesztés, majd két éven át folyamatosan lassul, és gyakran tovább folytatódik. A fogyás általában visszaszorítja a szövődményeket, és javítja az illető hangulatát, önbecsülését, testéről alkotott elképzelését, munka- és kapcsolatteremtő képességét.
A sebészi beavatkozást fenn kell tartani a jelentősen elhízottak számára, és csak olyan programok részeként szabad végrehajtani, melyek szakosodtak erre a műtétre, bizonyíthatóan biztonságosak és hatásosak. Ezek
ben a programokban a sebészi beavatkozást általában jól tűrik a betegek: a magas kockázatú betegek kevesebb mint 10%-ában alakulnak ki sebészeti szövődmények, és 1% vagy még kevesebb hal meg.
Ugyanazok a tényezők befolyásolják az elhizást serdülőkben, amelyek felnőttekben. Gyakran egy enyhén elhízott serdülő gyorsan szed fel súlyt, és néhány éven belül tekintélyesen elhízhat. Sok elhízott serdülőnek rossz képe van önmagáról, és mindinkább egyhelyben ülővé és társadalmilag elszigeteltté válik. Szüleik gyakran nem tudják, hogyan segítsenek nekik.
Nem sok kezelési lehetőség létezik, ami elhízott serdülő számára alkalmas. Kevés hozzáférhető programot fejlesztettek ki számukra, kevés orvosnak van tapasztalata a kezelésükben, és korlátozottak a tapasztalatok a számukra segítséget nyújtó gyógyszerek alkalmazásában. Az iskolák lehetőséget nyújtanak táplálkozási tanácsadásra és fizikai aktivitásra, de ezek a programok ritkán eredményesek a serdülők elhízásának megakadályozásában. Néha sebészi beavatkozást végeznek, ha az elhízás súlyos.
Viselkedési változtatások segíthetnek a serdülőknek, hogy megfékezzék az elhízást. Ez a szokásos ételekből álló jól kiegyensúlyozott étrend segítségével a kalóriabevitel csökkentéséből, az étkezési szokások maradandó megváltoztatásából, és növekvő fizikai aktivitásból – sétálásból, biciklizésből, úszásból és táncolásból – áll. Elhízott serdülők számára szervezett nyári táborok általában segítenek jelentős súlymennyiséget leadni, de az erőfeszítés folytatása nélkül gyakran visszaszedik ezt a súlyt. Hasznos lehet a serdülő-tanácsadás arra vonatkozóan, hogy hogyan birkózzanak meg a problémáikkal és meggyengült önbecsülésükkel.
141 FEJEZET
A porfiriák olyan rendellenességek egy csoportja, melyeket a hem szintézisében szerepet játszó enzimek hiánya okoz.
A hem, kémiai vegyület, amely az oxigént szállítja, es a vért pirossá teszi, egyik alapvető összetevője a fe
hérjék egy fajtájának, a hemoproteineknek, melyek minden szövetben megtalálhatók. A hem legnagyobb mennyisége a csontvelőben szintetizálódik a hemoglobin előállításához. A máj is nagy mennyiségű hemet állít elő, ez nagyrészt a citokrómok összetevőjeként
688
Táplálkozási és anyagcsere-betegségek
használódik fel. Egyes citokrómok a májban oxidálják az idegen kémiai anyagokat, beleértve a gyógyszereket, hogy könnyebb legyen eltávolítani őket a szervezetből.
Nyolc különböző enzim hajtja végre a hem szintézisében az egymás után következő lépéseket. Ha a hem előállítási folyamatához hiányzik egy enzim, a hem kémiai előanyagai halmozódhatnak fel a szövetekben (különösen a csontvelőben és a májban). Ezek az elő- anyagok, amelyek közé a delta-aminolevulinsav, a por- fobilinogén és a porfirinek tartoznak, ekkor megjelennek a vérben és kiválasztódnak a vizelettel vagy a széklettel.
A felesleges porfirinek fényérzékenységet (foto- szenzitivitást) okoznak, ilyenkor az illető túlságosan érzékeny a napfényre. Ennek az az oka, hogy a porfirin, ha fénynek és oxigénnek van kitéve, előidézi az oxigén egy töltéssel rendelkező formájának kialakulását, ez pedig károsítja a bőrt. Némely porfiriában előfordul fájdalomhoz, sőt bénuláshoz vezető idegi károsodás, különösen, ha delta-aminolevulinsav és porfo- bilinogén halmozódik fel.
A három leggyakoribb porfiria fajta: a porfiria kutánea tarda, az akut intermittáló porfiria és eritropo- etikus protopoporfiria. Ezek a rendellenességek nagyon különbözőek. Tüneteik igen eltérőek, más vizsgálatok szükségesek a kimutatásukhoz, és más a kezelésük is. Néhány tulajdonságukban hasonlítanak a többi, kevésbé gyakori porfiriára, a delta-aminolevulinsav- dehydratáz-hiányra, a kongenitális eritropoetikus porfiriára, a hepatoeritropoetikus porfiriára, a herediter koproporfiriára és a vegyes porfiriára.
A porfiria kutánea tarda kivételével az összes porfiria öröklődő. Minden, valamely öröklődő porfiriában szenvedő ember szervezetéből ugyanaz az enzim hiányzik. Valószínű viszont, hogy a megfelelő enzimet kódoló génben különböző mutációik vannak, hacsak nem ugyanabból a családból származnak a betegek.
A porfiriákat számos módon lehet osztályozni. Legcélszerűbb a hiányzó enzimnek megfelelően besorolni. Egy másik osztályozás megkülönbözteti azokat a porfiriákat, melyek idegi tüneteket okoznak, a kután (bőr) porfiriáktól, melyekre a bőr fényérzékenysége jellemző. Egy harmadik kategória azon alapul, hogy elsődlegesen a májból származnak-e a felesleges előanyagok, mely esetben a porfiria hepatikus, vagy a csontvelőből, mely esetben a porfiria eritropoeikus.
A porfiria tüneteivel jelentkező személy laboratóriumi leletei feltűnő eltéréseket mutatnak. A vizsgálatokat azonban megfelelően kell megválasztani és értelmezni,
hogy meg lehessen erősíteni vagy ki lehessen zárni a porfiriát. Az orvosok legtöbb esetben a delta-aminolevulinsav és a porfobilinogén szintjét mérik a vizeletben, ha akut porfiriát feltételeznek, és vérplazmában mérik a porfirin szintjét, amikor kután porfiriára gondolnak. Más vizsgálatokat, köztük vörösvérsejtenzim- méréseket végezhetnek, ha az előbbi szűrővizsgálatoknak az eredménye kóros.
A porfiria kutánea tarda, a porfiriák leggyakoribb formája, napfény hatására a bőr hólyagosodását okozza.
Porfiria kutánea tarda mindenfelé előfordul a világon, ez az egyetlen nem öröklődő porfiria fajta. Ez a betegség, egy hepatikus (máj eredetű) porfiria, és annak a következménye, hogy az uroporfirinogén dekar- boxiláz, a hem szintéziséhez szükséges enzimek egyike a májban nem működik. Kialakulásában közreműködhetnek olyan tényezők, mint vas, alkohol, ösztrogé- nek, és a májgyulladás C típusú vírusával történt fertőződés (HCV). Kevésbé gyakran a porfiria kutánea tarda előfordul olyan emberekben, akik az emberi im- mundeficiencia vírussal (HÍV) fertőződtek. Habár a betegség nem öröklődő, néha az uroporfirinogén de- karboxiláz enzim egyik szülőtől örökölt részleges hiánya fogékonnyá tehet valakit a rendellenesség kialakulására. Ezt az állapotot familiáris porfiria kutánea tardának nevezik.
A fénynek kitett területeken, így a kézháton, karokon és arcon hólyagok lépnek fel. A bőr, különösen a kezeken, a legkisebb behatásra is érzékeny. Varképződés és hegesedés követi a hólyagokat, a gyógyulás hosszú ideig tart. A bőrkárosodásnak az az oka, hogy a májban előállított porfirint a vérplazma a bőrbe szállítja. Az arcon a szőmövekedés fokozódhat. A máj általában kis mértékben károsodott, a C-típusú vírusfer- tőzéses májgyulladás vagy a túlzott alkoholfogyasztás miatt. Hosszú idő alatt májcirrózis, sőt rák is kialakulhat.
A porfiria kutánea tarda kórismézéséhez az orvos vizsgálja a vérplazma, a vizelet és a széklet porfirintartalmát. Minden bőrelváltozást okozó porfiriához magas porfirinszint társul a vérplazmában; a porfiria kutánea tarda esetén a vizeletben és a székletben is magas a porfirinszint.
Porfiriák
689
A porfiria kutánea tarda a legkönnyebben kezelhető porfiria. Érvágásnak nevezett eljárás a leginkább elterjedt, melynek során minden 1-2 hétben eltávolítanak fél liter vért. Ez a beteget kissé vashiányossá teszi. A porfirinek szintje a májban és a vérplazmában fokozatosan esik, a bőr állapota javul, végül teljesen normálissá válik. További érvágásra csak akkor van szükség, ha a rendellenesség visszatér.
Chloroquin vagy hydroxichloroquin nagyon alacsony adagjainak szedése is hatásos. Ezek a gyógyszerek eltávolítják a felesleges porfirint a májból. Túl magas adagok viszont (még a más betegségek kezelésére hagyományosan használt adagok is) a porfirinek túl gyors eltávolítását okozzák, ami a porfiria kutánea tarda átmeneti rosszabbodását és a máj károsodását okozza. Az alkohol kerülése is jótékony hatású.
Az ideggyógyászati tüneteket okozó, akut intermittáló porfiria a leggyakoribb akut porfiria.
A máj eredetű, akut intermittáló porfiriát a porfo- bilinogén deamináz nevű enzim (ami hidroximetil- bilan szintetázként is ismert) hiánya okozza. Az enzimhiány az egyik szülőtől öröklődik, de a tulajdonságot öröklő legtöbb egyénben sosem fejlődnek ki a tünetek. Akut intermittáló porfiria minden rasszhoz tartozó emberben előfordul, de kissé gyakoribb az észak-európaiakban.
Egyéb tényezők – gyógyszerek, hormonok vagy étrend – indítják el a betegséget, és hoznak létre tüneteket. Sok gyógyszer idézhet elő rohamot, köztük barbi- turátok, epilepsziás görcs ellenes szerek és szulfona- mid antibiotikumok. Hormonok, mint a progeszteron és rokon szteroidok kiválthatják a tüneteket, akárcsak az alacsony kalória- és szénhidráttartalmú étrendek vagy nagy mennyiségű alkohol. Fertőzés okozta megpróbáltatás, más betegség, sebészi beavatkozás vagy lelki válság is közrejátszhat néha. Általában több tényező együttesen szerepel kiváltó okként. Nem mindig lehet meghatározni a rohamot okozó tényezőket.
A tünetek rohamokban fordulnak elő, melyek több napig, vagy még tovább tartanak. A rohamok a serdülőkor után jelennek meg, és nőkben gyakoribbak, mint férfiakban. Néhány nőben a rohamok a menstruációs ciklus második felében alakulnak ki. Hasi fájdalom a leggyakoribb tünet. A fájdalom olyan súlyos lehet,
hogy az orvos tévesen azt hiheti, hogy hasi-sebészeti beavatkozásra van szükség. A gyomor-bélpanaszok közé hányinger, hányás, szorulás, vagy hasmenés és hasi puffadás tartozik. A hólyag is érintett lehet, vizelési ne- hezítettség jelentkezhet. A roham alatt szapora szívverés, magas vérnyomás, izzadás és nyugtalanság is gyakori.
Mindezek a tünetek, közülük a gyomor-béltünetek is, az idegrendszerre gyakorolt hatások következményei. Az izmokat szabályozó idegek károsodhatnak, ami általában a vállakban és a karokban kezdődő gyengeséget okoz. A gyengeség gyakorlatilag az ösz- szes izomra kiterjedhet, köztük azokra is, melyek a légzésben vesznek részt. Izomremegések és epilepsziás görcsök alakulhatnak ki. A roham után a magas vérnyomás tovább fennállhat. A gyógyulás néhány napon belül létrejöhet, habár a súlyos izomgyengeségből több hónapig vagy évekig is tarthat a teljes felgyógyulás.
A súlyos gyomor-bél és idegi tünetek hasonlíthatnak mindennapos betegségek tüneteire. Viszont a hem előanyagainak (delta-aminolevulinsav és protopor- firin) szintjének mérése a vizeletben lehetővé teszi az orvos számára, hogy felállítsa az akut intermittáló porfiria kórisméjét. Ezen előanyagok szintjei nagyon magasak az akut intermittáló porfiria rohamai alatt, és magasak maradnak azokban, akiknek visszatérő rohamaik vannak. Az előanyagok vöröses színű porfirinná és más, barnás anyagokká alakulhatnak. Emiatt a vizelet elszíneződhet, különösen, ha tartósan fény éri. A vizelet színében beálló ilyen változások alapján feltételezhet az orvos porfiriát.
Az akut intermittáló porfiria súlyos rohamait hem- mel kezelik, melyet intravénásán kell beadni. A hem hematin formájában szerezhető be az Egyesült Államokban. Egy másik terméknek, a hem-arginátnak, kevesebb a mellékhatása, de még kísérleti állapotban van. A hemet a máj felveszi, ahol az ellensúlyozza a hem csökkent szintézisét. A vér és a vizelet delta-aminolevulinsav és protoporfirinogén szintjei azonnal csökkennek, és a tünetek javulnak, általában több nap alatt. Ha a kezelés késik, a gyógyulás hosszabb ideig tart, és az idegi károsodás maradandó lehet.
Intravénásán adott szőlőcukor, vagy szénhidrátokban magas étrend is jótékony hatású lehet, de ezek a lépések kevésbé hatékonyak, mint a hem. A fájdalmat le-
690
Táplálkozási és anyagcsere-betegségek
hét gyógyszeresen csillapítani, amíg az illető nem reagál a szőlőcukorra vagy a hemre. Az orvos elrendeli minden káros gyógyszer szedésének megszüntetését, és ha lehetséges, megpróbálja befolyásolni a többi, a roham létrejöttében közreműködő tényezőt.
Az akut intermittáló porfiria rohamai megelőzhetők az azokat kiváltó gyógyszerek kerülésével és helyes táplálkozással. A hirtelen fogyókúrát el kell kerülni. A hem használható a rohamok megelőzésére, de nincs szabványosított kezelési eljárás. A menstruáció előtti rohamok nőkben megelőzhetők a gonadotropin-releas- ing hormon egyik analógjával, amit az endometriosis kezelésére használnak, habár ez még kísérleti stádiumban van.
Az eritropoetikus protoporfiria, melyben a proto- porfirin a csontvelőben, a vörösvérsejtekben és a vérplazmában termelődik, a bőr fényérzékenységét okozza.
Ebben az öröklődő porfiriában a ferrokelotáz nevű enzim hiányzik. Az egyik szülőtől öröklött enzimhiány a protoporfirin felhalmozódását okozza a csontvelőben és a vérben. A felesleges protoporfirin áthalad a májon az epébe, és végül a székletben választódik ki.
A tünetek általában gyermekkorban kezdődnek. Fájdalom és duzzanat alakul ki, közvetlenül azután, hogy napfény érte a bőrt. Mivel a hólyagosodás és hegesedés ritka, az orvosok nem mindig veszik észre a betegséget. A kórisme is nehéz, mert a protoporfirin nagyon rosszul oldódik, és nem választódik ki a vizeletben. Emiatt a diagnózis akkor kerül felállításra, amikor a plazma és a vörösvérsejtek megemelkedett protoporfirin szintjeit felfedezik.
Ismeretlen okból az eritropoetikus protoporfiria súlyossága igen különböző az érintettek között, még egy családon belül is. Az egyik személyen súlyos betegség jelenhet meg, míg az ugyanazzal a génmutációval rendelkező közeli rokonának kissé vagy egyáltalán nem emelkedett a porfirinja, és nincsenek tünetei.
A napfényt el kell kerülni. A bőr sárgás színét okozó mennyiségben szedett béta-karotin különösen hatásos, mivel sok ember napfénytűrő képességét fokozza. Az eritropoetikus protoporfiriásoknak protoporfirin tartalmú epekövei alakulhatnak ki; az epeköveket esetleg se- bészileg kell eltávolítani. Sokkal súlyosabb szövődmény a májkárosodás, ami néha májátültetést tesz szükségessé.
142: FEJEZET
Amiloidózisban egy szokatlan, normálisan a szervezetben jelen nem lévő fehérje az amiloid halmozódik fel a különféle szövetekben.
Az amiloidózisnak sok formája létezik. Az elsődleges (primer) amiloidózisban ismeretlen az ok. Mindazonáltal a betegség a plazmasejtek rendellenességeivel kapcsolatos csakúgy, mint a myeloma multiplex, melyhez szintén társulhat amiloidózis. A másodlagos (szekunder) amiloidózisban az amiloidózis más betegség, tuberkulózis, csontfertőzés, reumás izületi gyulladás, familiáris mediterrán láz, vagy granulomatózus ileitisz következménye. Egy harmadik forma, az öröklődő amiloidózis, az idegeket és egyes szerveket érinti; a betegségnek ezt a fajtáját Portugáliából, Svédországból, Japánból és sok más országból származó emberekben is leírták.
Az amiloidózis egy további formája a normális öregedéshez társul, és különösen a szívet érinti. Nem ismert, hogy általában mi okozza az amiloid túlzott felhalmozódását, de azt tudjuk, hogy az amiloidózis különféle, hosszan fennálló fertőzést vagy gyulladást fenntartó betegségekre adott válasz következménye lehet. Az amiloidózis még egy további formája az Alzheimer-kórhoz kapcsolódik.
Az amiloid nagy mennyiségeinek felhalmozódása sok szerv normális működését zavarhatja. Az amiloidózis tünetei attól függnek, hol szaporodik fel az amiloid. Sokaknál csak enyhe tünetek, míg másoknál súlyos, életet veszélyeztető betegség alakul ki.
Amiloidózis
691
A primer amiloidózisban az amiloid-felhalmozódás tipikus helye a szív, tüdő, bőr, nyelv, pajzsmirigy, belek, máj, vese és a vérerek. Ez a felhalmozódás szívelégtelenséghez, szabálytalan szívveréshez, légzési nehézséghez, a nyelv megvastagodásához, elégtelen pajzsmirigyműködéshez, az ételek rossz felszívódásához, májelégtelenséghez és veseelégtelenséghez vezethet, illetve a véralvadásra gyakorolt hatása miatt köny- nyen alakul ki véraláfutás vagy más rendellenes vérzés. Az idegek hibásan működhetnek, ami gyengeséghez és érzékelési zavarokhoz vezet. Kialakulhat „carpal-tunnef’-szindróma. A szívben való amiloid lerakódás halálos lehet súlyos szívelégtelenség vagy rendetlen szívverés következtében.
A secunder amiloidózisban az amiloid általában a lépbe, májba, mellékvesékbe és nyirokcsomókba épül be. A lép és a máj többnyire megnagyobbodik, és a vizsgáló orvos keménynek, gumiszerűnek érzi. Más szervek és a vérerek is érintettek lehetnek, a szív viszont ritkán.
Az amiloidózist néha nehéz felismerniük az orvosoknak, mert annyira szerteágazó problémát hoz létre. Akkor feltételezhetnek amiloidózist, ha számos szerv működése elégtelenné válik, vagy ha valaki feltűnő ok nélkül könnyen vérzik. Az öröklött formára akkor gondolnak, ha a környéki idegek öröklődő rendellenességét fedezik fel egy családban.
A kórismét általában kis mennyiségű hasi zsírszövet vizsgálatával állítják fel, amit egy, a köldökhöz közel bevezetett tűvel nyernek. Másik lehetőségként az orvos szövetmintát vehet mikroszkópos vizsgálatra a bőrből, végbélből, ínyből, veséből vagy májból. Az amiloid speciális festések alkalmazásával látható a mikroszkóp alatt.
Az amiloidózis nem mindig szorul kezelésre. Ha egy másik betegség okozza, annak kezelése rendszerint lassítja vagy visszafordítja az amiloidózist. Viszont a myeloma multiplex okozta amiloidózisnak rosszak a kilátásai; a legtöbben, akik mindkét betegségben szenvednek, egy-két éven belül meghalnak.
Az amiloidózis kezelése nem nagyon eredményes. Enyhíthetők a panaszok prednisolon és melphalan szedésével, néha colchicinnel együtt. A colchicin önmagában enyhítheti a familiáris mediterrán láz által elindított amiloidózist. A különböző helyeken kialakuló amiloid felhalmozódásokat (amiloid tumorokat) néha sebészileg el lehet távolítani.
Ha valakinek az amiloidózis tönkretette a veséjét, veseátültetésben részesülhet. Ha szívbetegség alakul ki, szívátültetésre kerülhet sor. Sajnos az átültetett szervekben később ismét felhalmozódhat az amiloid. Az öröklődő formában az amiloidot létrehozó hiba a májban van, emiatt néhányan a betegség előrehaladásának megállítása céljából végzett eredményes májátültetésben részesültek.
13. RÉSZ
693
Endokrin mirigyek • Hormonok • Endokrin szabályozás
- Diabetes mellitusz (cukorbetegség) 717
- Hipoglikémia 724
- Az agyalapi mirigy betegségei 696
Az üres töröknyereg-szindróma •
Hypopituitarismus • Akromegália •
Galactorrhea • Diabétesz inszipidusz
„Eutireoid betegség’-szindróma • Hipertireózis • Hipotireózis • Pajzsmirigy-gyulladás (tireoiditisz) • Pajzsmirigy rák
730
- Mellékvese-betegségek 712
Csökkent mellékvese-működés • Túlműködő mellékvese • Feokromocitóma
Az endokrin rendszer és hormonjai
Az endokrin rendszer olyan szervekből áll (gyakran belső elválasztású mirigyeknek nevezik őket), amelyek fő funkciója hormonok termelése és közvetlenül a véráramba juttatása. A hormonok hírvivő anyagok, a szervezet különböző részeinek működését hangolják össze.
Az endokrin rendszer fő szervei: a hipotalamusz, az agyalapi mirigy, a pajzsmirigy, a mellékpajzsmirigyek, a hasnyálmirigy belső elválasztású testecskéi, a mellékvesék, a herék és a petefészkek. Terhesség alatt a
méhlepény is ellát – egyéb funkciói mellett – belső elválasztású feladatokat.
A hipotalamusz (az agy alapján lévő agyrészlct) több olyan hormont termel, ami hat az agyalapi mirigy működésére; egy részük serkenti, más részük gátolja a mirigy hormonjainak leadását.
Az agyalapi mirigyet gyakran nevezik „karmester” mirigynek is, mert összehangolja a többi belső elválasztású mirigy számos működését.A Néhány
A lásd a 697. oldalon lévő táblázatot
694
Hormonzavarok
A fő endokrin mirigyek
agyalapi mirigy eredetű hormonnak közvetlen a hatása, mások csak a többi mirigyek hormonleadási sebességét szabályozzák. Az agyalapi mirigy hormonleadását az általa szabályozott mirigyek hormonjainak a vérben levő mennyisége határozza meg; utóbbiak visszacsatoláson keresztül serkentik vagy gátolják az agyalapi mirigyben a termelődést. Vannak olyan endokrin mirigyek, amelyek nem állnak az agyalapi mirigy befolyása alatt, ezek közvetve vagy közvetlenül bizonyos, a vérben található anyagok koncentrációinak megfelelően termelnek hormonokat. Ilyenek:
- A hasnyálmirigy inzulintermelő sejtjei a vér glükóz, illetve zsírsav-koncentrációjára;
- a mellékpajzsmirigyek a kalcium és a foszfát koncentrációjára;
- a mellékvese belső, velöállományi része a szimpatikus idegrendszer serkentő hatására válaszol.
Néhány szerv szintén termel hormonokat, vagy ahhoz hasonló anyagokat, mégsem tekintik őket belső elválasztásit szerveknek. Egy részük olyan anyagokat ad le, amelyek csak a leadás közvetlen közelében fejtik ki hatásukat; mások nem is adják le őket a véráramba. Például az agy is termel sok olyan hormont, amelyek hatása főleg az idegrendszerre korlátozódik.
A honnonokat különböző szervek vagy mirigyek juttatják a véráramba, és hatásukat más, távol levő sejteken fejtik ki. A legtöbb hormon különböző hosszúságú aminosavláncokból felépülő fehérje; de léteznek zsírszerű, koleszterinből származó hormonok is. A hormonok egészen kis mennyiségben is képesek a szervezet részéről jelentős válaszreakciót kiváltani.
Sejtfelszíni vagy a sejt belsejében elhelyezkedő jelfogó molekulákhoz (receptorokhoz) kötődnek. A hormonkötődés hatására a receptor gyorsítja, lassítja vagy valamilyen más módon befolyásolja az adott sejt működését. Bizonyos hormonok kihatnak az egész szervezet működésére is, szabályozzák a növekedést, fejlődést, szaporodást és a nemi jellegek kialakulását. Befolyásolják a szervezet energiafelhasználását és -raktározását. Hormonok szabályozzák a test folyadékmennyiségét és a vér só- és cukortartalmát is. Néhány hormon csak egy vagy két szervre hat, mások hatása az egész szervezet szintjén érvényesül. A pajzsmirigy serkentő hormont például az agyalapi mirigy termeli és csak a pajzsmirigyre hat; ugyanakkor a pajzsmirigy által termelt pajzsmirigyhormon szinte a szervezet ösz- szes sejtjében kifejti a hatását. Az inzulint a hasnyálmirigy termeli és a szervezet cukor-, fehérje- és zsirház- tartását szabályozza.
A belső elválasztásit mirigyek kóros működése esetén a vér hormonszintjei a normálistól eltérőek, magasak vagy alacsonyak lehetnek, ezzel felborítva a test működését. Az endokrin működések szabályozásához minden hormon termelődésének pontos határok között kell mozognia. A szervezetnek percről percre érzékelnie kell, hogy több vagy kevesebb hormonra van-e szüksége.
A hipotalamusz és az agyalapi mirigy akkor termeli hormonjait, ha érzékeli, hogy a hormonjai által
kz. endokrin rendszer és hormonjai
695
| A legfontosabb hormonok | ||
| Hormon | Hol termelődik? | Funkció |
| Aldoszteron
H’-. |
Mellékvesék | Segít fenntartani á szervezet só-,és vízháztartását: sőt és vizet tart vissza; káliumot választ ki. |
| Antidiuretikus hormon (vasopressin) | Agyalapi mirigy | Az aldoszteronnal együtt a vesék vízvisszatartását fokozza, szabályozza a vérnyomást. |
| Eritropoetin | Vesék | Serkenti a vörösvérsejtek termelődését, |
| Glukagon | Hasnyálmirigy | Növeli a vércukorszintet. |
| Inzulin | Hasnyálmirigy | Csökkenti a vércukorszintet a szervezet egészére vonatkozóan befolyásolja a cukor-.fehérje- és zsíranyagcserét. |
| Kortikoszteroidok | ,Wf WlvftYÜWft | Kiterjedt hatást gyakorol a szervezetre; szerepe . _ |
elsősorban a gyulladásos folyamatokban, á vércukor—
szint, vérnyomás és az izomerő fenntartásában, a *
só- és vízháztartás szabályozásábanfontos. –
| Kortikotropin | Agyalapi mirigy | A meílékvesekéreg hormontermelését és hormonleadását szabályozza, v.- . • ö-,'<•< – – – |
| Luteinizáló és follikulus-stimuláló hormon | Agyalapi mirigy | |
| Szabályozza a szaporodási folyamatokat, koztuk a spermi- | ||
| UutOK es az urnái leimeiQuesei, a peteeresi, amensiru- ációs ciklust, á nőiés férfi nemi jellegek megjelenését (a ‘ szőrzet eloszlása, az izmok fejlődésé, a bőr szerkezete és vastagsága, a hang és á személyiség jellegzetességei); ‘ | ||
| Növekedési hormon | Agyalapi mirigy | Szabályozza a növekedést ésfejlődést, fokozza a fehérjék termelődését. ‘ < / < jo . |
| Oxitocin | Agyalapi mirigy | Fokozza a méh és a téjmirigyek összehúzódását. |
| Ösztrogén | Petefészkek | A női nemi szervek és nemi jellegek kialakításáért felelős. |
| Pajzsmirigyhormon | Pajzsmirigy | Szabályozza^ növekedést, fejlődést és az anyagcsere sebességét. … , |
| Pajzsmirigyserkentő hormon | Agyalapi mirigy | Serkenti a pajzsmirigy hormontermelését és-leadását. |
| Parathormon | Mellékpajzs- XQingyek ; | Szabályozza a csontfejlődést, a kalcium és foszfor kiválasztását. , ? |
| Progeszteron ‘ | < ÍT ■■ 1 ‘
Petefészkek |
V” O”; :’í ”’■ 7 í t”’ 7 77 . 7 ”
A méhfalat felkészíti a megtermékenyített petesejt befogadására, serkenti az emlőmirigyek tejtermelését |
| Prolaktin | Agyalapi mirigy | Elindítja és fenntartja az emlömirigyek tejtermelését. |
| Renin és angiotenzin | Vese | Vérnyomás-szabályozás. |
696
Hormonzavarok
Ahírvivőanyagokfeladatai
Bár minden sejt termel hírvivő anyagokat és mín^n^jt válaszol hírvivő anyagokra, a hatá- sukalapján három rendszerbesorolják őket: immunrendszer, idegrendszer és hormonális rendszer. A szervezet működéseit hangolják össze. A három rendszer szorosan együttműködik és sok bennük a közös vonás. A hírvivő molekulák fehérjék, vagy zsírszármazékok. Egyesek rövid távolságot tesznek meg, mások pedig a vérkeringéssel messzire is eljuthatnak a célszerveikhez. h- ■
■jAWhflf specifikus fehérjékén (receptoro- kon) keresztül kapcsolódnak a célsejthez. A re- ceptorpk a’sejfelszíneh vagy a sejt belsejében helyezkednekel.Néhány hírvivő megváltoztatja a sejthártya áteresztő-képességét, például áz inzulin a sejthártyán keresztül történő cukorszállítást* módosítja. Más anyagok, mint például az adrenalin és a glukagon a jelfogók működését változtatják meg, hatásukra azok másodlagos ‘ ‘ “*’ )k nevezetráhy^í^, éllítánák’ elő. asejt genetikai állományára hatnak és szabályozzák a sejt fe^j^^elését, vagy a se^e^ már meglévő fehérjék működését befolyásolok.
A ÍWvWftatáéa attól függ, hogy hol keletkezik. Például a mellékvese-eredetű noradrenalin emeli a vérnyomást, de;ha ugyanez az anyag az idegrendszerben keletkezik, csak a közeli idegsejtekne hat, és nincs vémyomásemelő hatása.
szabályozott hormonok vérszintje túl alacsony vagy túl magas. Az agyalapi mirigy hormonjai a vérárammal távoli célszervekhez is eljuthatnak. Ha a célszerv hormonja megfelelő mennyiségben van jelen a vérben, a hipotalamusz és az agyalapi mirigy érzékeli, hogy nincs szükség további serkentésre és leállítják a hormontermelésüket. Ehhez hasonló visszajelzéssel történő szabályozás jellemzi az agyalapi mirigy által irányított összes endokrin szervet.
Néhány, az agyalapi mirigy által szabályozott hormon szintje időszakosan váltakozik. A női menstruációs ciklushoz például hozzátartozik az agyalapi mirigy luteini- záló hormonjának és follikulus-stimuláló hormonjának havi ciklusos termelődése. Szintén havonta ingadozik a petefészek progeszteron- és ösztrogéntermclcse. Hogy pontosan hogyan szabályozza a hipotalamusz és az agyalapi mirigy ezt a bioritmust, még nem teljesen tisztázott. A szervek azonban bizonyosan valamilyen biológiai óra irányításának megfelelően működnek.
Más tényezők is részt vesznek a hormontermelés serkentésében. A prolaktin szintén az agyalapi mirigyben termelődik; a mellben a tejmirigyek tejtermelését indítja meg. A mellbimbón csüngő kisgyermek szopása fokozza az agyalapi mirigy prolaktin elválasztását. A szopás hatására nő az oxitocin termelés is. ami a mirigy kivezetőcsöveinek Összehúzódását, ezáltal több tej jutását eredményezi a csecsbimbóba.
Azok a mirigyek, amelyeket nem az agyalapi mirigy szabályoz, mint például a hasnyálmirigy vagy a mellékpajzsmirigy, saját maguk, más módon érzékelik, hogy több vagy kevesebb hormon termelése szükséges. Közvetlenül étkezés után nő az inzulinszint, hogy a szervezet fel tudja használni a táplálékból származó cukrot. Ugyanakkor, ha az inzulinszint tartósan magas marad, a vércukorszint veszélyesen leesik.
Egyéb hormonok termelődése kevésbé tisztázott módon változik. A mellékvesekéreg- és a növekedési hormonok mennyisége reggel a legmagasabb, délután a legalacsonyabb; hogy mi okozza a napszaki ingadozást, még nem teljesen tisztázott.
Az agyalapi mirigy borsó nagyságú szerv, csontos üregben (a töröknyeregben) foglal helyet az agy alapján. A töröknyereg védi a mirigyet, ugyanakkor a terjeszkedésére nagyon kevés helyet biztosít. Ha az agyalapi mi
rigy megnagyobbodik, hajlamos felfelé terjeszkedni, és gyakran nyomást gyakorol az agynak arra a részeire, amelyek a látóinformációkat szállítják a szemből, ezért a megnagyobbodás fejfájást vagy látászavart okozhat.
![]()
Az agyalapi mirigy betegségei
697
Az agyalapi mirigy; a „karmester”
Az agyalapi mirigy borsó nagyságú szerv az agy alapjánál, számos hormont termel, ezek mindegyike a test egy specifikus területére (célszervre) hat. Mivel az agyalapi mirigy szinte az összes belső elválasztású mirigy működését irányítja, gyakran „karmester” mirigynek is nevezik.
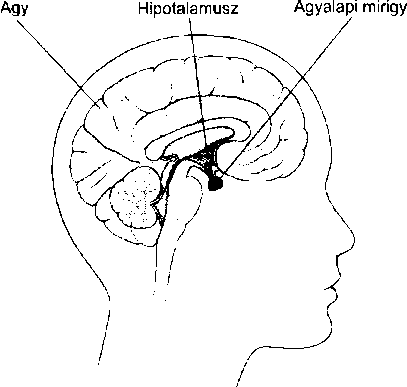
| Hormon | Célszerv |
| Antid iuretikus hormon | Vese |
| Béta mefanocita- stlmuiáló hörmon | ‘.Bőr |
| Endorfinok | Agy |
| Enkefalinok | Agy |
| Follikulus-stímuláló hormon ‘ | Petefészkek és herék |
| Kortikotropin | Mellékvesék |
| Luteinizáló hormon | Petefészkek és herék |
| Növekedési hormon | Izmok és csontok |
| Oxitocin | Méh és emlőmírigy |
| PajzsmirigyserkentŐ
hormon |
Pajzsmirigy |
| Prolaktin | Emlőmirigy |
Az agyalapi mirigy irányítja a legtöbb belső elválasztású szerv működését, az agyalapi mirigyet pedig a közvetlenül felelte elhelyezkedő hipotalaniusz szabályozza. Az agyalapi mirigy két elkülönült részből áll: egy elülső (anterior) és egy há túlsó (posterior) lebenyből. A hipotalamusz az elülső lebenyt (az adenohy- pophysist) hormonkibocsátást elősegítő faktorok vagy hormonszerű anyagok segítségével szabályozza, amely ek a két területet összekötő vérárammal érik el az elülső lebenyt. A hátsó lebenyt idegi úton kontrollálja.
Az elülső lebeny hormonokat termel (választ ki – szekretál). amelyek a pajzsmirigy, mellékvesék, nemi szervek (here és petefészek) működését, a mellben folyó tejtermelést (laktáció) és a szervezet egészének nö- \ ekedését irányítják. Az agyalapi mirigy termeli a bőr oesötétedését és a fájdalomérzet gátlását okozó hormonokat is, A hátsó lebenyben szabadul fel a vízháztartást szabályozó, a szoptató asszony tejieadását fokozó és a méh összehúzódásaiért felelős hormon.
A hipotalamusz és az agyalapi mirigy érzékeli azoknak a hormonoknak a mennyiségét, amelyeket agyalapi irányítás alatt álló endokrin mirigyek (célszervek) választanak el, s így meghatározzák, hogy a célszerveknek a pontos működéshez serkentésre vagy gátlásra van szükségük. A A hipotalamuszban és az agyalapi mirigyben termelődő hormonok leadása nem folyamatos. A legtöbbjük nagyobb adagokban 1-től 3 óráig terjedő időszakonként „löketekben” szekmtálódik, ezzel váltakozik az aktív és inaktív állapot. Néhány hormon, mint a kortikotropin, ami a mellékvesére hat. a növekedési hormon, ami a testnövekedést irányítja és a pro- laktin, ami a tejtermelést szabályozza, napi (cirkadián) ritmus szerint termelődik. 24 órán belül előre megjósolható módon változik a szintjük, általában közvctlc-
A lásd a 694. oldalt
698
Hormonzavarok
nül ébredés előtt a legmagasabb és közvetlenül elalvás előtt esik le a legalacsonyabbra. Más hormonok szintje egyéb tényezőknek megfelelően változik. Például nőkben a nemi működéseket irányító hormonok, a luteinizáló és a follikulus-stimuláló hormon mennyisége a menstruációs ciklusnak megfelelően változik.A Az agyalapi mirigy hormonjainak csökkent vagy túlzott termelése igen változatos tüneteket eredményez.
Az elülső lebeny az agyalapi mirigy tömegének 80%-át teszi ki. Hormonjai vagy a normális testnövekedést és fejlődést szabályozzák, vagy a mellékvese, a pajzsmirigy, a herék és a petefészkek működését serkentik. Ha az elülső lebeny fokozott vagy csökkent mennyiségben adja le hormonjait, az általuk szabályozott belső elválasztású szervek is ennek megfelelően több vagy kevesebb hormont termelnek.
Az elülső lebeny egyik hormonja a kortikotropin (adrenokortikotrop hormon vagy ACTH), serkenti a kortizol (amely életfontosságú kortizonszerű hormon) és a tesztoszteronszerű (androgén) szteroidhormonok termelődését a mellékvesében. Kortikotropin nélkül a mellékvese elsorvad (atrofizál), nem termel több korti- zolt, ami mellékvese elégtelenséghez vezet.® Számos hormon a kortikotropinnal együtt termelődik. Ilyen a béta melanocita-stimuláló hormon, ami a bőr színe- zettségét szabályozza, valamint az enkefalinok és endorfinok, melyek a fájdalomérzetet, hangulatot és az ébrenlétet szabályozzák.
A pajzsmirigyserkentő hormon szintén az elülső lebenyben keletkezik és a pajzsmirigy hormontermelését fokozza.* * * Nagyon ritkán túl sok pajzsmirigyserkentő hormon termelődésének következtében a pajzsmirigy túlműködik és hipertireózis alakul ki. Ha a pajzsmirigy serkenő hormon mennyisége lecsökken, a pajzsmirigy termelése is csökken hipotireózist okozva.
Az elülső lebeny másik két hormonja a luteinizáló hormon és follikulus-stimuláló hormon. Mindkettő gonadotropin, mely a here és petefészek (gonádok) működését serkenti. A nők szervezetében ez a két hor
A lásd az 1075. oldalt
■ lásd a 712. oldalt
* lásd a 704. oldalt
• lásd a 665. oldalon lévő táblázatot
mon szükséges a progeszteron, valamint az ösztrogén termeléséhez, és a havi egy petesejt megéréséhez. Férfiakban a luteinizáló hormon a here tesztoszteron leadását, a follikulus-stimuláló hormon az ugyanott történő spermiumlermelést fokozza.
A növekedési hormon egyike az elülső lebenyből származó legfontosabb hormonoknak. Serkenti az izmok és csontok növekedését, segít a szervezet anyagcseréjének szabályozásában. A növekedési hormon hatására jelentősen nő az izmok cukor- cs zsírfclvétele, fokozódik a májban és izomban folyó fehérjetermelés, ugyanakkor lelassul a szervezet zsírszövetképzése. Úgy tűnik, a növekedési hormon hosszantartó hatásai ellentétesek a közvetlen hatásokkal: gátlódik a cukor felvétele, ezzel növekszik a vércukorszint, míg a zsírok termelése és a vér zsírmennyisége fokozódik. A növekedési hormon e két ellentétes hatása különös jelentőségű éhezés során, amikor a szervezetnek alkalmazkodnia kell a táplálékhiányhoz. A kortizollal együtt a növekedési hormon segít az agy számára nélkülözhetetlen állandó vércukorszint fenntartásában, mozgósítja a zsírokat, és mint alternatív tápanyagot elérhetővé teszi egyéb szervek számára. Úgy tűnik, sok esetben a növekedési hormon a növekedési faktorok aktiválásán keresztül hat; közülük az inzulinszerü növekedési faktor 1 (IGF 1) a legjelentősebb.
Az agyalapi mirigy hátulsó lebenye csak két hormont választ el, az antidiuretikus hormont és az oxi- tocint. Ezek a hormonok valójában a hipotalamusz idegsejtjeiben keletkeznek és az idegsejtek nyúlványaiban (axonokban) jutnak el a hátulsó lebenybe, a felszabadulásuk helyére. A többi agyalapi mirigy-eredetű hormontól eltérően az antidiuretikus hormon és az oxi- tocin hatása nem a belső elválasztású mirigyek serkentése; hiányuk vagy túltermelésük közvetlenül a végső célszervet befolyásolja.
Az antidiuretikus hormon (más néven vasopressin) fokozza a vesében a vízvisszatartást. Segít a szervezetnek a megfelelő mennyiségű víz megtartásában.® Ha a szervezet kiszárad, a szív, a tüdők, az agy és a főverőér ezt érzékelő receptorai jelzést adnak az agyalapi mirigy számára, hogy több antidiuretikus hormont termeljen. A vérben levő ionok, mint a nátrium, a klorid és a kálium mennyisége csak szűk határok között mozoghat, hogy a sejtek működése zavartalan legyen. Ha a vér ion-koncentrációja magas, az agy érzékeli és serkenti a hormon leadását. Fájdalom, stressz, izommunka, alacsony vércukorszint. az angiotenzin, a prosztaglandinok és bizo
Az agyalapi mirigy betegségei
699
nyos gyógyszerek, mint a klórpropamid, kolinerg szerek. az asztma és az emphysaema ellenszerei szintén fokozzák az anttdiurctikus hormon kiválasztását.
Az alkohol, bizonyos szteroidok és egyéb anyagok gátolják az antidiuretikus hormon termelődését. Hiánya diabétesz inszipiduszhoz vezet; ebben az állapotban a vese túl sok vizet ürít. A Bizonyos esetekben az antidiuretikus hormon feleslegben termelődik. Ez történik a nem megfelelő mennyiségű antidiuretikus hormon termelődésének nevezett kórképben. Ilyenkor a kelleténél magasabb a hormon szintje, a szervezet több vizet tart vissza, ezért a vérben levő ionok, mint például a nátrium koncentrációja csökken. A kórkép szívelégtelenségben szenvedőkben fordul elő vagy ritkábban ha a hipotalamusz beteg. Néha az antidiuretikus hormon az agyalapi mirigyen kívül keletkezik, elsősorban bizonyos tüdőrák-típusok esetén. Ezért ha az orvosok magas antidiuretikus hormonszintet állapítanak meg, megvizsgálják az agyalapi mirigy működését, de számolnak a rák lehetőségével is.
Az oxitocin a méh összehúzódását serkenti a szülés során és közvetlenül utána, így megakadályozza a súlyos vérzést. Az oxitocin fokozza a mell tej mirigyeiben bizonyos sejtek összehúzódását is. A mellbimbó szívása serkenti az agyalapi mirigy oxitocin leadását. Ha ezek a bizonyos sejtek összehúzódnak a mellben, a tej a termelődésének helyéről a mellbimbóba préselődik.
Az üres töröknyereg-szindróma esetén a jellegzetesen megnagyobbodott töröknyereg (csontos üreg az agy alapjánál) normális vagy kisebb agyalapi mirigyet tartalmaz.
Az üres töröknyereg kórképe a túlsúlyos vagy magas vérnyomásban szenvedő nők esetében a leggyakoribb. A betegségben szenvedők 10%-ában magas folyadéknyomás alakul ki a koponyán belül,■ másik kb. 10%-ukban állandó orrfolyás áll fenn. Esetenként a betegnek lehet agyalapi mirigy daganata, ami majdnem mindig jóindulatú és növekedési hormont, prolaktint vagy kortikotropint termel. Közönséges koponyarönt- gennel. komputertomográfiás vizsgálattal (CT) vagy mágneses rezonancia (MRI) felvétellel kimutatható a megnagyobbodott töröknyereg.
Általában az üres töröknyereg kórképe nem igényel gyógyszeres kezelést, bár a megnövekedett töröknyereg utalhat az agyalapi mirigy megnagyobbodására is. A CT vagy MRI vizsgálat segítségével az orvos elkülönítheti az üres töröknyereg-szindrómát más olyan
kórképektől, amelyek az agyalapi mirigy megnagyobbodásával járhatnak. Rossz- vagy jóindulatú daganat (adenóma) például az agyalapi mirigy megnagyobbodásával járhat, befolyásolva vagy az agyalapi mirigynek vagy a hipotalamusznak a működését. A normálisnál nagyobb agyalapi mirigy fejfájást és látáskiesést okozhat, mert a növekedésben levő mirigy nyomást gyakorolhat a látóidegre. A látáskiesés különleges, csak a két szem látóterének legszélső részére korlátozódik.
A hypopituitarismus (csökkent aktivitású agyalapi mirigy) az elülső lebeny működésének részleges vagy teljes hiánya.
Mivel a hypopituitarismus azoknak a belső elválasztású szerveknek a működését érinti, amelyek az elülső lebeny hormonjainak hatására választanak el hormont, a tünetek attól függnek, hogy mely agyalapi mirigy-hormonok hiányoznak. A tünetek megjelenése csak ritkán történik hirtelen és drasztikusan, általában fokozatos és hosszan tartó, észrevétlen kialakulásuk jellemző.
Hiányozhat egy, néhány vagy az összes elülső lebenyből származó hormon. Menopauza előtt álló nőkben a gonadotropinok (luteinizáló és a foUikulus-sti- muláló hormon) hiánya a menstruáció elmaradásához (amenorrhea), terméketlenséghez, a hüvely szárazságához és néhány női nemi jelleg eltűnéséhez vezet. A férfi szervezetben jelentkező gonadotropin hiány impotenciát, a herék zsugorodását (atrófizálást), csökkent hímivarsejt-termelödést, következményes terméketlenséget és a hím nemi jellegek, mint a testméret növekedésének és az arcszőrzet kialakulásának elmaradását okozza. A gonadotropinok hiánya a Kallmann-szindró- mában is jelentkezik. A Kallmann-szindrómában szenvedő emberekben kialakulhat nyúlajak vagy farkas torok, színvakság és a szaglás hiánya is.
A növekedési hormon hiánya általában nem vagy alig okoz tüneteket a felnőtt szervezetben, ugyanakkor gyermekekben rendkívül lassú növekedést, esetenként torpeséget okozhat* * A pajzsmirigyserkentő hormon hiánya hipotireózishoz, a pajzsmirigy csökkent műkö-
A lásd a 703. oldalt
■ lásd a 382. oldalon lévő táblázatot
* lásd az 1295. oldalt
700
Hormonzavarok
Mi válthatja ki az agyalapi mirigy elégtelen működését?
Közvetlenül az agyalapi mirigyre ható tényezők (elsődleges hypopituitarismusok)
- Az agyalapi mirigy daganatai
- Nem megfelelő vérellátás (pl. sülyos vérzés, vérszegénység, vérrög vagy egyéb okok következtében)
- Fertőzések vagy gyulladásos betegségek
- Szarkoidózis vagy amiloidózls (viszonylag ritka betegségek)
- Sugárzás
- Az agylapí mirigy sebészi úton történő eltávolítása
- Autoimmun betegségek
A hipotalamuszra ható tényezők, amik másodlagosan az agyalapi mirigy működését befolyásolják (másodlagos hypopituitarismus)
- Hipotalamusz daganatai
- Gyulladásos betegségek
- Fertőzések
- Sebészi műhiba miatti sérülés az agyalapi mirigyén, az odavezető ereken vagy idegeken
déséhez vezet, olyan tünetekkel, mint zavartság, a hidegtűrés elvesztése, súlygyarapodás, székrekedés és száraz bőr. A A kortikotropinhiány önmagában nagyon ritka, a mellékvese működésének csökkenését okozza, ami alacsony vérnyomásban, alacsony vcrcukorszint- ben, fáradékonyságban és a stressz (például nagyobb trauma, sérülés vagy fertőzés) elleni védekezés csökkenésében nyilvánul meg.®
Prolaktin kizárólagos hiánya ritka állapot, de megmagyarázza, hogy néhány asszonynak szülés után mi
A lásd a 708, oldalt
■ lásd a 712. oldalt
★ lásd a 729. oldalt
• lásd a 287. oldalt
ért nincsen teje. Ha a szülés alatt nagyobb vérveszteség vagy sokk éri a szervezetet, kialakulhat a viszonylag ritka, Sheehan-szindrómának nevezett szövődmény, amelyben az agyalapi mirigy részlegesen károsodik. Tünetei: fáradékonyság, a fan- és a hónaljszőrzet elvesztése és a tejtermelődés elmaradása.
Kórisme
Mivel az agyalapi mirigy a többi belső elválasztású mirigyeket hormontermelésre készteti, az agyalapi mirigy-hormonok mennyiségének csökkenése következtében csökken a többi belső elválasztású mirigy hormonjainak termelődése is. Az orvos kóros agyalapi mirigy működésre gondol, ha egy belső elválasztású mirigy, mint például a pajzsmirigy vagy mellékvese hormonjának mennyisége csökken. Ha a tünetek alapján több mirigy működésének csökkenése sejthető, az orvos azonnal hypopituitarismusra vagy többszörös endokrin elégtelenségre gondol.* * *
Az agyalapi mirigy szerkezeti rendellenességeit rendszerint számítógépes réteg vizsgálattal (CT) vagy mágneses magrezonancia vizsgálattal (MRI) készült felvételeken lehet felismerni. Vérvizsgálat segítségével az egyes hormonok mennyisége mérhető. Nagyfelbontású CT és MRI felvételek nemcsak az általános megnagyobbodást, illetve kisebbedést. hanem az egyes területek méretét is megmutatják. Az agyalapi mirigyet ellátó erek angiográftával vizsgálhatók.® A jövőben pozitronemissziós tomográfiával még több információ nyerhető majd az agyalapi mirigy működéséről.
Az agyalapi mirigy növekedési hormon termelése nehezen vizsgálható, mert nincsen még olyan módszer, amelynek segítségével megbízhatóan lehet mérni. Mivel a szervezet nem folyamatosan, hanem adagokban és általában alvás alatt termeli a növekedési hormont; egy időpontban vett vérminta vizsgálata alapján nem biztos, hogy pontos képet kapunk a szervezet növekedési hormon termeléséről. Ezért az orvosok általában az inzulinszerű növekedési faktor mennyiségét vizsgálják a vérben, mivel ennek a hormonnak a mennyisége nagyjából a növekedési hormon össztermelésének megfelelően változik, de lassabban. A növekedési hormon termelésének részleges csökkenése rendkívül nehezen mutatható ki. Ráadásul, ha a pajzsmirigy vagy a mellékvesék működése csökkent, csökken a növekedési hormon mennyisége is.
Minthogy a luteinizáló és follikulus-stimuáló hormon szintje a menstruációs ciklusnak megfelelően ingadozik, mennyiségük a női szervezetben nehezebben értelmezhető, bár a menopauza után álló nők szervezetében, akik nem szednek ösztrogént, magas szinten állandósul a luteinizáló és a follikulus-stimuláió hormon
bz agyalapi mirigy betegségei
701
mennyisége. Férfiakban számottevően nem ingadozik a szintjük.
Ha az agyalapi mirigy működése átmeneti gátlás alá kerül, a következmény hasonlít a hypopituitaris- mushoz. Hosszabb éhezés eredményeképpen, mint például anorexia nervosa esetén, gátlódhat az agyalapi mirigy működése. Azokban a férfiakban, akik májzsugorban szenvednek, mert éveken keresztül tartósan alkoholizáltak, hypopituitarismushoz hasonló állapot alakulhat ki, így a mellek megnövekedése, a herék zsugorodása, bőrelváltozások és a testsúly növekedése. A prolaktintermelő agyalapi tumor gyakran vezet a luteinizáló és follikulus-stimuláló hormon hiányához. Ahogy a tumor növekszik, nyomást gyakorolhat az agyalapi mirigyre is, ezért csökken a növekedési, pajzsmirigyserkentő hormon és a kortikotropin termelése.
A kezelés célkitűzése általában inkább a hiányzó környéki hormonok pótlása, semmint az agyalapi mirigy eredetű hormonok bevitele. Pajzsmirigyserkentő hormon hiánya esetén például pajzsmirigyhormont, kortikotropin hiánya esetén mellékvesekéreg hormonokat, luteinizáló és föllikulus-stimuláló hormon hiánya esetén ösztrogént, progeszteront vagy tesztoszteront adnak a betegnek. Növekedési hormont kaphatnak gyermekek, felnőtteknek azonban általában nincsen szükségük a növekedési hormon pótlására.
Ha a hypopituitarismus kialakulásáért agyalapi tumor a felelős, azt feltétlenül kezelni kell. Ha a tumor kicsi és nem választ el prolaktinl, a legtöbb szakember által ajánlott kezelés az orron keresztül történő sebészi eltávolítás. A prolaktint termelő tumor gyógyszeres kezelése bromokriptinnel történhet. Nagyfeszültségűvagy protonbesugárzással lehet a tumort elpusztítani. A nagyobb méretű tumorok és azok, amelyek már túlnőtték a töröknyereg üregét is, nem távolíthatók el teljességükben műtéttel. Ilyen esetekben a műtét után nagyfeszültségű besugárzással a maradék tumorsejteket próbálják elpusztítani. Sugárkezelés hatására az agyalapi mirigy működése lassan megszűnhet, teljesen vagy részlegesen. F.zért a kezelés utáni első évben 3-6 hónaponként, később évenként ellenőrzik a belső elválasztású mirigyek működését.
Az akromegália a növekedési hormon túltermelödésé- nek következtében fellépő fokozott növekedés.
Ha a növekedési hormon túltermelődik – általában jóindulatú agyalapi tumor (adenóma) következtében –
ennek a hatása több szervre és szövetre kiterjed. Sok belső szerv, mint a szív, máj, vese, lép, pajzsmirigy, mellékpajzsmirigy és a hasnyálmirigy például megnagyobbodik. A tüdő és hasnyálmirigy bizonyos, viszonylag ritka daganatai fokozhatják a különböző növekedési hormonszerű anyagok termelődését, ami ugyanilyen következményekkel jár.
A legtöbb esetben 30-50 éves kor körül kezdődik a növekedési hormon fokozott termelődése, jóval azután, hogy a csontok növekedési zónái összezáródtak. A csontok ezért nem növekednek, hanem deformálódnak. Az egyén arcvonásai eldurvulnak, a kéz és a láb megdagad. Nagyobb gyűrűre, kesztyűre, cipőre és kalapra van szükség. Mivel a változások csak fokozatosan alakulnak ki, rendszerint több év telik el felismerésükig. Durva testszőrzet nő, ahogy a bőr megvastagodik és a színe gyakran bcsötétedik. A bőr faggyú- és illatmirigyei megnagyobbodnak, fokozódik a verejtékezés és gyakran erős testszag jelentkezik. Az állkapocs (mandibula) megnövekszik és előrenyúlik (prog- nathia). A gége (larynx) porcai megvastagszanak, így a hang mélyebb és rekedt lesz. A nyelv megnövekszik és barázdáltabb lesz. A bordák megvastagszanak, ezért hordómellkas alakul ki.
Gyakran jelentkeznek ízületi fájdalmak, évek elteltével nyomorékságig súlyosbodó degenerativ ízületi gyulladás alakulhat ki. A szív általában nagyobb a normálisnál, működése annyira megromolhat, hogy szívelégtelenség léphet fel. A beteg néha fáradtságot, fájdalmat érez a végtagjaiban, mivel a megnövekedett szövetek nyomják az idegeket, A szemektől érkező lá- tóinformációkat szállító idegek szintén fokozott nyomás alá kerülhetnek, látáskieséssel, különösen a külső látómező területén. Az agyalapi tumor okozhat súlyos fejfájást is.
Majdnem minden akromegáliában szenvedő nőnél jelentkeznek menstruációs zavarok. Néhány nő annak ellenére, hogy nem szoptat, termel tejet (galactorrhea), ez valószínűleg a növekedési hormon túltermelése vagy az ezzel kapcsolatos prolaktin-túltermelés miatt alakul ki. Az akromegáliás férfiak körülbelül egyhar- mada impotens.
Nagyon ritkán a növekedési hormon túltermelődése már gyermekkorban megindul, mielőtt még a hosszú csontok véglemezei lezáródtak volna. Mivel a csontok addig növekszenek, amíg a növekedési zónái összeérnek, ez az állapot fokozott csontnövekedéshez és abnormális testmérethez vezet (hypophysaer óriásnövés). Bár a gyennekek növése fokozott, a csontjaik nem deformáltak, de a csontok körüli kötőszövetes
702
Hormonzavarok
állomány felszaporodik és az idegek is megnagyobbodhatnak. A pubertás időszaka késhet, a nemi szervek kialakulása hiányos lehet.
Mivel a növekedési hormon túltermelése okozta tünetek csak lassan jelennek meg, az akromegáliát gyakran csak évekkel az első jelek megjelenése után állapítják meg. Több éven át készített sorozatfelvételek segítségével az orvos könnyebben diagnosztizálhatja a kórképet. A koponyaröntgen kimutathatja a csontok meg- vastagodását, az orriiregek megnagyobbodását, a töröknyereg. az agyalapi mirigy körüli csontos meder károsodását, illetve kiszélesedését. A kezekről készített röntgen fel vételen látható az ujjhegy alatti csontok megvastagodása és a csontokat körülvevő kötőszövet duzzadtsága. Nagyon sok akromegáliában szenvedő beteg vérében magas a cukorszint is.
A tünetek alapján gyanítható az akromegália kórképe, biztos diagnózis a vér magas növekedési hormon vagy inzulinszerü növekedési faktor I (IGF I) szintje alapján adható. Ha a vérminta szerint az utóbbiak mennyisége a határérték közelében van, akkor a betegnek nagymennyiségű cukrot adnak és a növekedési hormon szintjének csökkenését vizsgálják; annak ugyanis az egészséges szervezetben cukor hatására csökkennie kell. Az akromegáliás szervezetben viszont mind a vércukorszint, mind a növekedési hormon szintje magas marad.
A növekedési hormon túltermelésének megszüntetése a tumor eltávolításával vagy sebészi, illetve sugárkezeléssel lehetséges. Sugárkezelésen értendő a nagyfeszültségű besugárzás, ami sokkal kevésbé pusztító, mint a sebészi beavatkozás és nem befolyásolja a többi agyalapi mirigy hormon termelődését. Az orvosok még több olyan sugarazási módszer kifejlesztésén dolgoznak, ami meggyorsítaná a gyógyulás folyamatát.
A növekedési hormon szintjének csökkentése nem könnyű feladat, még sebészi és sugárkezelés együttes alkalmazásával sem. Ocreotid nevű gyógyszer injekciójával meg lehet gátolni a növekedési hormon termelését. Egy másik gyógyszer, a bromokriptin szintén hatásos lehet.
A galactorrhea (tejcsorgás) férfiak vagy olyan nők szervezetben fellépő tejtermelés, akik nem szoptatnak.
Leggyakoribb oka mindkét nemben prolaktint termelő tumor (prolaktinóma) megjelenése az agyalapi mirigyen belül. A prolaktinóma diagnosztizálás idején rendszerint nagyon kicsi, férfiakban azonban nagyobb lehet, mint nőkben. A prolaktin-túltermelés és a tejcsorgás kialakulásának másik lehetséges oka bizonyos gyógyszerek, mint pl. a fenotiazinok, magas vérnyomás elleni egyes gyógyszerek (különösen a metildopa) és a narkotikumok használata. A hipotireózis, a pajzsmirigy működésének csökkenése szintén okozhat tej- csorgást.
A tejlermelődés is lehet az egyedüli tünet, de sok nő esetében elmarad vagy felborul a menstruációs ciklus. Nők prolaktinómájához gyakran társulnak hőhullámok és a hüvely szárazsága, ami nemi aktus során kellemetlen érzést okoz.
Prolaktinómás férfiak gyakran szenvednek jellegzetes fejfájásban és elvesztik a perifériás látásukat. Kétharmaduk elveszti a szex iránti igényét, és impotens lesz.
A kóros tejtermelés okát általában vérvizsgálatokkal és számítógépes rétegvizsgálattal (CT) vagy mágneses magrezonanciás vizsgálattal (MRI) lehet kideríteni. Az ösztrogénhiány egyértelműen megnyilvánul az orvosi vizsgálat során. Az orvosok a vér prolaktin és egyéb hormonok, mint a luteinizáló és follikulus-stimuláló hormon szintjét nézik a vérben. A nagy felbontású CT és MRI felvételek a kis méretű prolaktinómákat is kimutathatják. Ha a tumor nagyobb méretű, befolyásolhatja a látást, ezért a szemész által végzett látótérvizsgálat is célravezető lehet.
A prolaktinómákat különböző módszerekkel gyógyítják. Ha a prolaktinszint nem túlságosan magas és a CT, illetve MRI felvételek csak kis méretű agyalapi tumort mutatnak (mikroadenóma), az orvos bromo- kriptint adhat vagy egyáltalán nem ajánl semmilyen kezelést. Nőkben a bromokriptin rendelkezik azzal a jótékony hatással, hogy emeli az ösztrogén szintjét (ami gyakran alacsony a magas prolaktinszint mellett), és így védi a szervezetet a csontritkulástól. Ezenkívül a bromokriptin hatására a prolaktinómás nők könnyebben esnek teherbe és leáll a zavaró tejtermelés. Az ösztrogéntartalmú fogamzásgátló szereket tovább szedhetik azok a nők, akikben kis méretű a prolaktinóma, mert nincs rá bizonyíték, hogy az Ösztrogén gyor
Az agyalapi mirigy betegségei
703
sítaná a tumor növekedését. A legtöbb szakember legalább két évig évenkénti CT vagy MRI vizsgálatot javasol. hogy ellenőrizzék, nem növekszik-e fokozatosan a daganat.
Nagyobb daganat (makroadenóma) esetén a beteg kezelése bromokriptinncl és sebészi beavatkozás útján történhet, az endokrin rendszer átfogó vizsgálata után. A kezelést endokrinológus, idegsebész és radiológus hangolja össze. Lehetséges, hogy a bromokriptin hatására a prolaktin szintje visszaáll a normális értékre és a tünetek is visszafejlődnek, ebben az esetben nincsen szükség sebészi beavatkozásra. Ila sebészi beavatkozásra van szükség, a bromokriptint a tumor műtét előtti összezsu- gorítása céljából érdemes adni. Bár a sebészi beavatkozás kezdetben a normális szintre szorítja vissza a prolaktin mennyiségét, a legtöbb prolaktinóma visszatér.
Sugárkezelést csak abban az esetben alkalmaznak, ha a tünetek súlyosbodnak és a tumor a bromokriptin- nel való kezelés ellenére is növekszik. Az agyalapi mirigy hormonjainak szintje a sugárkezelés után még évekig csökkent lehet.
ú diabétesz insziplduszt az antidiuretikus hormon elég- :elen mennyisége okozza; a betegség túlzott szomjú- .’.igérzet (polidipsia’j kialakulásában és túlzott mennyiségű, igen híg vizelet (poliuria) termelődésében nyilvánul meg.
A diabétesz inszipidusz az antidiuretikus hormon csökkent termelődésének a következménye, ez az a hormon, amely normálisan megvédi a szervezetet a túlzón vizeletürítéstől. Az antidiuretikus hormon különleges abban, hogy a hipotalamuszban termelődik, de az agyalapi mirigy hátsó lebenyében tárolódik, és innen jut el a vérkeringésbe. Diabétesz inszipidusz kialakulhat akkor is, ha az antidiuretikus honnon mennyisége a normális szinten van, de a vesék nem érzékenyek a hormonra (ezt az állapotot nevezik nefrogén diabétesz inszipidusznakiA
A diabétesz inszipidusznak sokféle oka lehet. Egyik ^ehetőség, hogy a hipotalamusz elégtelenül működik és túl kévés antidiuretikus hormont termel. Másik lehetséges kiinduló ok, hogy az agyalapi mirigy nem adja le a hormont a véráramba. Okozhat diabétesz inszipidusz! setx^zi beavatkozás közben az agyalapi mirigyet vagy * hipotalamuszt ért sérülés, az agy károsodása – különösen koponyaalapi törések esetén – tumor, szarkoidó- zss. tuberkulózis, aneurizma vagy az agy felé vezető
erek elzáródása, az agyvelő- vagy agyhártyagyulladás bizonyos formái és a hisztiocitózisnak (Hand-Schüller – Christian-betegség) nevezett ritka betegség.
Ritkán előfordul, hogy a fokozott szomjúságérzetre jellemző tünetek alakulnak ki: fokozódik a folyadékfelvétel és a vizeletürítés. Ezek a tünetek hasonlítanak a diabétesz inszipiduszban megjelenőkre, kivéve azt, hogy a betegnek éjszaka általában nem kell vizeletet ürítenie. Bizonyos idő után a túlzott folyadékbevitel hatására a szervezet kevésbé fog reagálni az antidiuretikus hormonra.
A diabétesz inszipidusz bármilyen korban, fokozatosan vagy hirtelen is kialakulhat. A leggyakoribb tünetek a túlzott szomjúságérzet és a túlzott vizelctmennyi- ség. A beteg óriási mennyiségű folyadékot – napi 4-40 litert – fogyaszt, hogy pótolja a vizelettel elvesztett folyadékmennyiséget. Ha ez nem lehetséges, hamarosan kiszáradás lép fel, ami alacsony vérnyomáshoz, sokkhoz vezet, A beteg éjszakánként is rendszeresen sok vizeletet ürít.
Az orvos a nagy mennyiségű vizelet ürítése alapján gyanakszik diabétesz inszipiduszra. Először megvizsgálják, hogy van-e cukor a vizeletben, hogy kizárják a diabétesz egy másik sokkal gyakoribb fajtáját (a diabétesz mellitust). A vérben nagyon sok ion mennyisége eltér a normálistól.
A diabétesz inszipidusz diagnosztizálásának legegyszerűbb módja, hogy megvizsgálják a szervezet vízvesztését. Mivel a vizsgálat alatt a beteg nem ihat semmiféle folyadékot, súlyos kiszáradás léphet fel, ezért fontos, hogy azt orvosi rendelőben vagy valamilyen egészségügyi intézményben végezzék el. Több órán keresztül rendszeresen mérik a vizel etürítést, a vér elektrolit (nátrium) mennyiségét és a testtömegei. Amint a vérnyomás leesik vagy a szívverés szaporább lesz, vagy a testtömeg 5%-kaI lecsökken, leállítják a vizsgálatot, és a páciens antidiuretikus hormont kap injekció formájában.
A diabétesz inszipidusz diagnózisa igazolást nyer, ha az antidiuretikus hormon hatására a túlzott vizeletürítés megszűnik, a vérnyomás helyreáll és a szívverés is normálissá válik.
A lásd a 615. oldalt
704
Hormonzavarok
Hacsak lehet, a diabétesz inszipidusz kiinduló okát kezelik. Vazoprcsszin- vagy dezmopresszin-acetát, az antidiuretikus hormon módosított formái orrspray formában történő naponta többszöri alkalmazása segít a normális vizclctmcnnyiség fenntartásában. A hormonok túlzott bevitele vízvisszatartást, ödéma kialakulását és egyéb problémákat okozhat. A diabétesz inszi- piduszban szenvedő betegek műtéti beavatkozás vagy ájulás esetén antidiuretikus hormon-injekciót kapnak.
Néhány esetben a diabétesz inszipiduszt olyan szerekkel is lehet kezelni, amelyek az antidiuretikus hormon termelődését serkentik.
Ilyenek például a klórpropamid, karbamazepin, klofibrát és különböző diabetikumok (thiazidok). A súlyos diabétesz inszipiduszban szenvedő betegek azonban az ilyen gyógyszerek hatására nem válnak tünetmentessé.
A pajzsmirigy egy, harántátmérőjében kb. 5 cm nagyságú kicsiny mirigy, amely közvetlenül a bőr alatt, az ádámcsutkától lefelé helyezkedik cl. A mirigy két fele (lebenye) középen Össze van kötve (isthmus), igy a pajzsmirigy egy H betűhöz vagy egy csokomyakken- dőhöz hasonlít. Normálisan a pajzsmirigy nem látható és alig tapintható, de ha megnagyobbodik, az orvos
A pajzsmirigy elhelyezkedése
könnyen tudja tapintani, és kiemelkedő dudor (golyva) jelenhet meg az ádámcsutka alatt vagy mellett.
A pajzsmirigy pajzsmirigy hormonokat választ el, melyek a szervezet kémiai funkcióinak, vagyis az anyagcserének a sebességét szabályozzák. A pajzsmirigyhormon két módon befolyásolja az anyagcsere sebességét: szinte minden szövetet arra serkent a szervezetben, hogy több fehérjét termeljen, és növeli a sejtekben felhasznált oxigén mennyiségét. Ha a sejtek keményebben dolgoznak, a test szervei gyorsabban működnek.
A pajzsmirigyhormon előállításához a pajzsmirigy- nek jódra, egy az ételben és vízben előforduló elemre van szüksége. A pajzsmirigy összegyűjti a jódot és feldolgozza pajzsmirigyhormonná. Amint a pajzsmirigy- hormonok felhasználódtak, a hormonban lévő jód egy része visszatér a pajzsmirigybe, és további pajzsmirigyhormon előállításához újrahasznosul.
A szervezet összetett mechanizmussal szabályozza a pajzsmirigy hormonok szintjét. Először, a közvetlenül az agyalapi mirigy felett, az agyban elhelyezkedő hipotalamusz tireotropin-releasing hormont választ el, aminek hatására az agyalapi mirigy tireoidea-stimuláló hormont készít. Amint a név sugallja, a tireoidea-stimuláló hormon pajzsmirigyhormon termelésére serkenti a pajzsmirigyet. Mikor a vérben keringő pajzsmirigyhormon elér egy bizonyos szintet, kevesebb tireoidea-stimuláló hormont választ el az agyalapi mirigy; ha a vérben keringő tireoidea hormon csökken, az agyalapi mirigy több tireoidea-stimuláló
Pajzsmirigy-beteg ségek
705
hormont termel – ez egy negatív-visszacsatolásos szabályozó mechanizmus.
A pajzsmirigyhormonnak két formája van. A tiroxinnak (T4)} a pajzsmirigyben termelt fonnának, csak enyhe hatása van a szervezet anyagcsere-sebességének felgyorsítására, ha van egyáltalán. A tiroxin a májban és más szervekben alakul át az anyagcsere szempontjából aktív formává, a trijód-tironinná (T3). Ez az átalakulás hozza létre a hormon aktív tonnájának mintegy 80%-át; a maradék 20%-ot a pajzsmirigy maga állítja elő. Sok tényező befolyásolja a f4-T3 átalakulást a májban és más szervekben, köztük a szervezet pillanatnyi igénye. AT4 és a T3 legnagyobb része szorosan kötődik bizonyos fehérjékhez a vérben, és csak az a részük aktív, amely ezekhez a fehérjékhez nincsen kötve. Ezen a figyelemre méltó módon tartja fenn a szervezet azt a megfelelő pajzs- mirigyhormon mennyiséget, ami az állandó anyagcsere-sebességhez szükséges,
A pajzsmirigy normális működéséhez sok tényezőnek kell jól együttműködnie: a hipotalamusznak. az agyalapi mirigynek, a pajzsmirigyhormon-kötő fehérjéknek a vérben, és a T4-T3 átalakulásnak a májban és más szövetekben.
A pajzsmirigy működéséről többféle laboratóriumi vizsgálattal lehet meggyőződni. Az egyik leggyakoribb egy a tircoidea-stimuláló hormon szintjét a vérben mérő vizsgálat. Mivel ez a hormon serkenti a pajzsmirigyet, vérszintjei akkor magasak, amikor a pajzsmirigy alulmüködik (így nagyobb serkentésre van szüksége), és akkor alacsonyak, amikor a pajzsmirigy túlműködik (így kisebb serkentésre van szüksége). Ha az agyalapi mirigy nem működik normálisan (habár ez ritkán következik be), a tireoidea-stimuláló hormon szintje önmagában nem fogja pontosan visszatükrözni a pajzsmirigy működését, cs ekkor az orvosok a szabad T4 szintjét mérik.
A tireoidea-stimuláló hormon és a vérben keringő szabad T4 szintjének mérésén kívül általában másra nincs szükség. Viszont az orvosok megmérhetik egy, tiroxinkötő globulinnak nevezett fehérje szintjét is, mert ennek a fehérjének a kóros szintje az össz-pajzs- mirigyhormon szint félreértelmezéséhez vezethet. Alacsonyabb lehet a tiroxijikötő globulin szintje azokban, akiknek vesebetegségük, bizonyos genetikai rendellenességeik és egyéb betegségeik vannak, vagy anabo- likus szteroidokat szednek. Ezzel ellentétben a tiroxinkötő fehérje szintje magasabb lehet terhes vagy fogam
zásgátlót, illetve az ösztrogén más formáit szedő nőkben, májgyulladás korai stádiumában, vagy néhány más betegség esetén.
Néhány vizsgálatot a pajzsmirigyen magán lehet elvégezni. Például, ha az orvos daganatot tapint a pajzsmirigyen, ultrahangos vizsgálatot rendelhet el; ez az eljárás ultrahanghullámokat használ, annak meghatározására. hogy a daganat tömör vagy folyadékkal telített-c. A pajzsmirigy-szcintígráfia során radioaktív jódot vagy technéciumot, és egy képalkotásra való eszközt használnak, ami az esetleges fizikai eltéréseket jelzi a pajzsmirigyről. A pajzsmirigy-szcintigráfiával meghatározható az is, hogy egy terület működése a mirigy többi’részével összehasonlítva normális, illetve fokozott vagy csökkent-e.
Azon ritka esetekben, amikor az orvos nem biztos benne, hogy a baj a pajzsmirigyben vagy az agyalapi mirigyben van-e, funkcionális, stimulációs teszteket rendelhet el. Az egyik ilyen vizsgálat során tireotropin- releasing hormont adnak intravénásán, majd vérvizsgálatokat használnak, hogy megmérjék az agyalapi mirigy válaszát.
„Eutireoid betegség”-
szindróma
Az „eutireoid betegség”-szindrómában a pajzsmirigy- vizsgálatok kóros eredményt adnak, habár a pajzsmirigy normálisan működik.
Az eutireoid betegség-szindróma általában azokban fordul elő, akiknek súlyos, a pajzsmirigy-betegséglől független betegségük van. Ha valaki beteg, alultáplált vagy sebészi beavatkozáson esett át, a pajzsmirgyhormon T4 formája nem alakul át normálisan T3 formává. A reverz T3-nak, a pajzsmirigyhormonok egy nem aktív formájának nagy mennyisége halmozódik fel ilyenkor. Ennek a rendellenes átalakulásnak dacára, a pajzsmirigy tovább működik, és normálisan szabályozza a szervezet anyagcseréjének sebességét. Mivel a pajzsmiriggyel nincs baj, kezelésre nincs szükség. A laboratóriumi vizsgálatok normális eredményeket mutatnak, ha az alapbetegség gyógyul.
Hipertireózis – olyan állapot, melyben a pajzsmirigy túl működik – akkor alakul ki, mikor a pajzsmirigy túl sok hormont termel.
A hipertireózisnak számos oka van, köztük immunológiai reakciók (úgy hiszik, hogy ez a Basedow-
706
Hormonzavarok
A pajzsmirigy-betegségek tünetei
Hipertireózis H i pót i re óz is
(túl sok pajzsmirigy- (túl kevés hormon) pajzsmirigyhormon)
Gyors szívverés
Magas vérnyomás
Nyirkos bőr és
fokozottverejtékezés
Remegés (tremor)
Idegesség
Fogyással járó meg-
növekedett étvágy
Alvászavar
Gyakori bélmozgások,
hasmenés i
Gyengeség
Elemelkedő, megvasta-
godott bor a lábszárak
felett •
Megduzzadt, bevörösö-
előtt, kidülledő szemek
Fényérzékenység
Merev tekintet
Zavartság
Elbutulás
Lassú pulzus < Rekedtes hang Lelassult beszéd Megduzzadt arc A szemöldök elvesztése Lecsüngő szemhéjak’ Rossz hidegtűrés Súlygyarapodás. Megritkult, magvasba- . godott, száraz haj Száraz, pikkelyesen hámló, megvastagodott bőr
Elemelkedő, megvasta godottbőr a lábszára k- felett .
Csukló-aíagút-szindróma Zavartság
Levertség
Gravcs-kór oka). Akiknek tireoiditiszük (pajzsmirigy- gyulladás) van, jellegzetes módon átesnek egy hiper- tireoid szakaszon. A gyulladás viszont károsíthatja a pajzsmirigyet, úgyhogy a kezdeti túlműködés csupán előzménye lesz egy átmeneti (ez a gyakoribb) vagy maradandó alulműködésnek (hipotireózisnak).
A toxikus pajzsmirigy göbök (adenomák), rendellenes szövetdaganat területei a pajzsmirigyen belül, néha elszabadulnak a pajzsmirigyet normálisan szabályozó mechanizmusok alól, és nagy mennyiségben termelnek pajzsmirigy hormont. Egy emberben egy vagy több göb is lehet. A toxikus multinoduláris golyva (Plummer- kór), melyben sok göb van jelen, ritka serdülőkben és
fiatal felnőttekben, viszont az emelkedő életkorral egyre gyakoribbá válik.
Hipertireózisban, tekintet nélkül az okára, felgyorsul a szervezet működése. A szív erősen és gyorsabban ver, ritmuszavar léphet fel, ami a szívverés tudatosulásához vezet (szívdobogás-érzés – palpitáció). Többnyire nő a vérnyomás. Sok hipertireoid embernek melege van még hűvös helyiségben is. Bőrük nyirkossá válhat, bőségesen izzadnak, és a kezük enyhén remeg. Sokan idegesnek, fáradtnak és gyengének érzik magukat, mégis megnövekedett az aktivitásuk szintje; megnő az étvágyuk, mégis fogynak, rosszul alszanak, gyakori vastagbélmozgásaik vannak, esetenként hasmenéssel.
Az idősek hipertireózisában esetleg nem alakulnak ki ezek a jellegzetes tünetek, hanem, ahogy néha nevezik apatikus vagy maszkírozott (lárváit, rejtett) hiper- tireózisuk van. Egyszerűen gyengékké, álmosakká, za- vartakká, visszahúzódókká és levertekké válnak. Viszont szívtünetek, különösen ritmuszavar gyakrabban jelentkezik a hipertireózisban szenvedő idősebb egyéneken.
A hipertireózis szemtüneteket is okozhat; puffadtsá- got a szemek körül, a szemgolyó kidülledését, növekedett könnyképzést, irritációt és szokatlan érzékenységet a fény iránt. Úgy tűnik az illető mereven bámul. Ezek a szcmtünctek hamar eltűnnek, miután a pajzsmi- rigyhormon-elválasztás zavara rendeződik, kivéve a Bascdow-Graves-kórosokat, akiknek sajátos szemproblémájuk lehet.
A hipertireózis a Basedow-Graves-kór, a toxikus noduláris golyva és a másodlagos hipertireózis formájában jelenhet meg.
Basedow-Graves-kór
A Basedow-Graves-kórt (toxikus diffúz golyvát) a pajzsmirigyet túl sok pajzsmirigyhormon termelésére serkentő antitest okozza. A Basedow-Graves-kórosok- ban a hipertireózis tipikus tünetein túlmenően még három további megkülönböztető tünet is jelentkezik. Mivel az egész mirigy stimulálódik, nagy mértékben megnőhet, ami kidudorodást (golyvát) okoz a nyakon. A Basedow-Graves-kórosok szeme kidülledhet (exophthalmus)A. és kevésbé gyakran, a lábszár felett lévő bőrterületek megduzzadnak.
A szemek azért düllednek kifelé, mert egy anyag a szemüregben (orbita) fölszaporodik. Ez a kidülledés a feltűnően merev tekinteten és a hipertireózis okozta egyéb szemelváltozásokon kívül kialakuló tünet. A szemeket mozgató izmok képtelenné válnak a megfelelő működésre, nehézé vagy lehetetlenné téve a szemek normális mozgatását, vagy a mozgások Összeren-
A lásd az 1034. oldalt
Pajzsmi rigy-betegségek
707
dezését, aminek a következménye a kettőslátás. Előfordulhat, hogy a szemhéjak nem csukódnak tökéletesen, apró idegentcstck okozta sérülésnek és kiszáradásnak téve ki a szemet. Ezek a szemel változások elkezdődhetnek évekkel a hipertireózis többi tünete előtt, a Basedow-Gravcs-kórra utaló korai jellemző tünetként, vagy pedig esetleg csak a többi tünettel együtt lépnek fel. A szemtünetek megjelenhetnek vagy rosszabbodhatnak még azután is, hogy a pajzsmirigy-túlműködést kezelik vagy rendezik.
A szemtüneteken lehet segíteni az ágy fejének felemelésével, szemcseppek alkalmazásával, a szemek le- ragasztásával alvás alatt és esetenként húgyhajtók szedésével. A kettőslátáson szemprizma használatával lehet segíteni. Végül, szájon át szedett mellékvesekéreg hormon (kortikoszteroid) gyógyszerekre, a szemüreg röntgenbesugárzására és sebészeti beavatkozásra lehet szükség.
Basedow-Graves-kórban egy a szemek mögött felszaporodóhoz hasonló anyag lerakodhat a bőrben is, általában a lábszár felett. A megvastagodott terület viszkető és vörös lehet, és ha ujjal megnyomjuk, a tapintata kemény. Akár a szem mögötti lerakódások, ez a probléma is kezdődhet a hipertireózis többi tünetének megjelenése előtt vagy után. Mellékvesekéreg hormon tartalmú krémek vagy kenőcsök enyhíthetik a viszketést és a bőrkeményedést. Gyakran megmagyarázhatatlanul, kezelés nélkül is eltűnik a bőrjelenség, hónapokkal vagy évekkel később.
Toxikus noduláris golyva
A toxikus noduláris golyva esetén a pajzsmirigyben egy vagy több csomó túl sok pajzsmirigy hormont termel, és nincs a tireoidea-stimuláló hormon szabályozása alatt. A csomók valódi, túlműködő, jóindulatú pajzsai irigydaganatok és nem járnak a Basedow-Graves- kórban megszokott dülledt szemekkel és bőijclensé- gekkel.
Szekunder hipertireózis
A hipertireózist (ritkán) egyfajta agyalapi mirigydaganat okozhatja, amely túl sok tireoidea-stimuláló hormont termel, ez pedig arra serkenti a pajzsmingyet, hogy túlzott mennyiségben termeljen pajzsmirigyhor- mont. A pajzsmirigy-túlmüködés másik ritka oka az agyalapi mirigy érzéketlensége a pajzsmírigyhormon- ra. ami az agyalapi mirigyben túl sok tireoidea-stimuláló hormon termeléséhez vezet.
Hólyagos üszögterhességben (inola hydatidosajA szenvedő nőkön is előfordulhat pajzsmirigy-túlműkö- ses. mert a pajzsmirigyet túlságosan serkenti a humán
koriogonadotropin magas szintje a vérben. A hipertireózis eltűnik, miután az üszögterhességet megszakították, és a humán koriogonadotropin eltűnik a vérből.
A heveny tíreotoxikózis a pajzsmirigy hirtelen, szélsőséges túlműködése lázat, súlyos izomgyengeséget, nyugtalanságot, hangulati kilengéseket, zavartsá- got, megváltozott tudati állapotot (még kómát is) és megnagyobbodott májat hozhat létre enyhe sárgasággal. A tíreotoxikózis életet fenyegető veszélyhelyzet, ami azonnali kezelést igényel. A szív jelentős igénybevétele életveszélyes ritmuszavarhoz (aritmiákhoz) és sokk állapothoz vezethet.
Tireotoxikózist általában nem vagy nem megfelelően kezelt hipertireózis okoz, kiválthatja fertőzés, sérülés, sebészi beavatkozás, rosszul gondozott cukorbetegség, félelem, terhesség vagy szülés, a pajzsmirigy- gyógyszerek szedésének abbahagyása vagy más megpróbáltatás. Gyermekben ritka.
A hipertireózist általában gyógyszerrel lehet kezelni, de további lehetőségek közé tartozik a pajzsmirigy sebészi eltávolítása, vagy kezelése radioaktív jódoldat- tal. Mindegyik módszernek vannak előnyei és hátrányai.
A pajzsmirigynek kis mennyiségű jód kell, hogy megfelelően működjön. Nagy mennyiségű jód viszont csökkenti a mirigy hormontermelését és megakadályozza, hogy a mirigy túlzott mennyiségű pajzsmirigy- hormont bocsásson ki. Emiatt az orvosok használhatnak nagy mennyiségű jódot arra, hogy megállítsák a mirigy túlzott hormontermelését. A jódkezelés különösen akkor hasznos, mikor az orvosoknak a hipertireózist gyorsan kell befolyásolniuk, mint tíreotoxikózis során vagy sürgős sebészeti beavatkozás előtt. A jód viszont nem használható a hipertireózis rutin vagy hosszú távú kezelésére.
Apropiltiouracil és a metimazol, a hipertireózis kezelésére leggyakrabban használt gyógyszerek, a mirigy pajzsmirigyhormon termelésének csökkentésével lassíthatják a pajzsmirigy-működést. Mindkét gyógyszert szájon át szedik, magas adagokkal kezdve, majd később a pajzsmirigyhormon vérvizsgálati leleteinek megfelelően változtatva. Ezekkel a gyógyszerekkel ál-
A lásd az 1113. oldalt
708
Hormonzavarok
tálában hat hét vagy három hónap alatt beállítható a pajzsmirigy-működés, de a gyógyszer nagyobb adagjaival gyorsabban vissza lehet szorítani a betegséget – a kedvezőtlen hatások nagyobb kockázata mellett. Ezek közé a kedvezőtlen hatások közé allergiás reakció (leggyakrabban bőrkiütések), hányinger, ízérzés elvesztése tartozik cs ritka alkalommal a vérsejtek termelésének gátlása a csontvelőben. A csontvelő-működés hanyatlásával lecsökken a fehérvérsejtek száma, életveszélyes helyzetet hozva létre, melyben az illető ellenállása csökken a fertőzésekkel szemben. Ez a két gyógyszer a legtöbb tekintetben hasonló, de a propiltiouracil talán biztonságosabb terhes nők számára a metimazolnál, mert az előbbiből kevesebb jut el a magzatba. A kar- bimazol elterjedten használt gyógyszer Európában, metimazollá alakul át a szervezetben.
A béta-blokkoló szerek, mint a propranolol, kedvezően befolyásolják a hipertireózis egyes tüneteit. Ezek a gyógyszerek hatékonyan lassítják a szívritmust, csökkentik a remegést (tremort) és a szorongást. Emiatt az orvosok különösen hasznosnak találják a bétablokkolókat azok számára, akiknek tireotoxikózisuk van, és azok számára, akiknek kellemetlen vagy veszélyes tüneteik vannak és a hipertireózisukat még nem tudták más kezeléssel befolyásolni. A béta-blokkolók azonban nem hatnak magára a kóros pajzsmirigy-működésre.
A hipertireózist lehet radioaktív jóddal is kezelni, ami elroncsolja a pajzsmirigyet. A szájon át bevett radioaktív jódból nagyon kevés radioaktivitás jut a szervezet egészébe, míg nagy mennyiség kerül a pajzsmirigybe. Az orvosok próbálják úgy beállítani a radioaktív jód adagját, hogy eleget roncsoljon el a pajzsmi- rigyből a hormon termelésének normalizálásához anélkül, hogy túlságosan csökkentenék a pajzsmirigy-működést. Legtöbbször a radioaktív jódkezelés végül mégis hipotireózist (pajzsmirigy-alulműködést) hoz létre, egy olyan állapotot, ami pajzsmirigyhormon-pót- ló terápiát igényel. Ha valakinek pajzsinirigyhormon- pótló terápiára van szüksége, naponta egy pajzsmirigy- hormon tablettát kell bevennie élete végéig, a nem kielégítő mennyiségben termelődő természetes hormon pótlására. A kezelt betegek mintegy 25%-ának van hipotireózisa a radioaktív jódterápiát követő első évben, de a százalékos arány folyamatosan nő a rákövetkező 20 évben. Azt az aggályt, hogy a radioaktív jód
rákot okozhat, sosem erősítették meg. Radioaktív jódot nem adnak terhes nőnek, mivel átjut a méhlepényen, és roncsolhatja a magzat pajzsmirigyét.
A pajzsmirigy-eltávolitás (tireoidektómia) során a pajzsmirigyet sebészileg távolítják el. A sebészi beavatkozás különösen a fiatal hipertireoid beteg számára ajánlott lehetőség. A műtéti megoldás jön szóba akkor is, ha valakinek nagyon nagy golyvája van, vagy ha allergiás a hipertireózis kezelésében használt gyógyszerekre, illetve jelentős gyógyszer-mellékhatások lépnek fel.
A hipertireózist a műtétet választók több mint 90%- ában tartós eredménnyel sikerül befolyásolni. Sebészi beavatkozás után egyesekben bizonyos fokú hipo- tireózis fordul elő, akiknek ekkor pajzsm irigy hormonpótló szert kell szedniük életük végéig. Ritka szövődmények közé tartozik a hangszalagok bénulása és a mellékpajzsmirigyek károsodása (ezek kicsiny mirigyek a pajzsmírigyek mellett, melyek a kalcium szintet szabályozzák a vérben).
A hipotireózis olyan állapot, melyben a pajzsmirigy alulmüködik és túl kevés pajzsmirigyhormonl lennel. A nagyon súlyos hipotireózist mixödémának hívják.
A Hashimoto-tireoiditiszben (a pajzsmirigy bizonyos fajta gyulladása) a, mely betegség a hipotireózis leggyakoribb oka, a pajzsmingy gyakran megnagyobbodott, és gyakorta csak évekkel később alakul ki hipotireózis, mert a mirigy működő területei fokozatosan mennek tönkre., A hipotireózis második leggyakoribb oka a hipertireózis kezelése; mind a radioaktív jódkezelés, mind a sebészi beavatkozás kapcsán hipotireózis jöhet létre.
Ha a jód hosszú ideig hiányzik az étrendből, megnagyobbodott, alulműködő pajzsmirigy (hipotireoid golyva) keletkezik; sok fejletlen országban ez a hipotireózis leggyakoribb oka. Mióta a sógyártók elkezdtek jódot hozzáadni az asztali sóhoz, és gyakran jódtartalmú fertőtlenítőket használnak a tehenek tőgyének sterilizálására, a hipotireózisnak ez a formája eltűnt az Egyesült Államokban. A hipotireózis még ritkább okai közé tartoznak bizonyos öröklött betegségek, melyekben a pajzsmirigy sejtekben lévő enzimek rendellenességei miatt képtelen a mirigy elegendő hormont termelni. Más ritka rendellenességekben vagy a hipotalamusz vagy az agyalapi mirigy nem képes annyi hormont elválasztani, amennyi szükséges lenne a pajzsmirigy-funkció normális serkentéséhez.
A lásd a 709. oldalt
Pajzsmirigy-betegségek
709
A pajzsmirigyhormon elégtelen mennyisége a szervezet működésének lelassulását okozza. Éles ellentétben a hipertireózis tüneteivel, a hipotireózis tünetei kevésbé feltűnőek, és fokozatosan alakulnak ki, depresz- szióval összetéveszthetők. Az arckifejezés egykedvüvé válik, a hang rekedt, a beszéd lassú lesz, a szemhéjak csüngnek, a szemek és az arc puffadttá és duzzadttá válnak. Sokak hipotireózis következtében meghíznak, szék szorulásuk lesz, és képtelenek elviselni a hideget. A haj ritkává, és szárazzá válik, a bőr pedig durvává, szárazzá, pikkelyessé és vastaggá.
Sokakban alakul ki „csukló-alagúf’-szindrómaA, ami a kezek bizsergését vagy fájdalmát okozza. A pulzus lassulhat, a tenyerek és a talpak enyhén narancs színűvé válnak (karotinémia), és a szemöldök oldalsó része lassan kihullik. Néhányan, különösen idős emberek, zavartnak, feledékenynek, elbutultnak tűnhetnek – ezek olyan jelek, melyeket könnyen össze lehet téveszteni az Alzheimer-kórral vagy az elbutulás (demencia) más formáival.
Ha nem kezelik, a hipotireózis végül is vérszegénységet, alacsony testhőmérsékletet és szívelégtelenséget is okozhat. Ez a helyzet zavartságig, kábulatig vagy kómáig (mixödémás kóma) haladhat előre; ez életveszélyes szövődmény, melyben a légzés lassul, epileptikus görcsök lépnek fel és az agy vérátáramlása csökken. A mixödémás kóma közvetlen kiváltója hideg hatás lehet, továbbá fertőzések, sérülés, és gyógyszerek, mint az altató- és nyugtatószerek, melyek lelassítják az agyműködést.
A hipotireózist a hiányzó pajzsmirigyhormon pótlásával kezelik, a számos különböző, szájon át bevehető készítmény valamelyikével. A leginkább kedvelt forma a mesterségesen előállított pajzsmirigyhormon, a T4. Másik forma a szárított pajzsmirigy-készítmény, amit állatok pajzsmirigyéből nyernek. Az orvosok általában kevésbe találják kielégítőnek a szárított pajzsmirigyből készített gyógyszert, mert nehezebb beállítani az adagját, és a tablettákban változó mennyiségű T3 van.
Idősebb beteg kezelése a pajzsmirigyhormon kis adagjaival kezdődik, mert egyszerre túl magas adagnak komoly mellékhatásai lehetnek. Az adagot fokozatosan emelik, amíg a pajzsmirigy hormon-szint visszatér a normálishoz.
A gyógyszereket általában élethossziglan szedik. Szükséghelyzetben, mint mixödémás kómában, a pajzsmirigy hormont intravénásán adhatják be.
Pajzsmirigy-gyulladás
(tireoiditisz)
A tireoiditisz, a pajzsmirigy gyulladása, átmeneti hipertireózist hoz létre, amit gyakran átmeneti hipotireózis követ, vagy’ egyáltalán nincs változás a pajzsul irigv-m üködésben.
A tireoiditiszek három formája a Hashimoto- tircoiditisz, a szubakut óriássejtes tireoiditisz (dé Quervain) és a rejtett limfocitás tireoiditisz.
Hashimoto-tireoiditisz
A Hashimoto-tireoiditisz (autoimmun tireoiditisz) a tireoiditiszek leggyakoribb formája és a hipotireózis leggyakoribb oka. Ismeretlen okokból a szervezet autoimmun reakcióval maga ellen fordul, és olyan antitesteket hoz létre, melyek megtámadják a pajzsmiri- gyel.B
A tireoiditiszeknek ez a formája leggyakoribb idős nőkben és hajlamos családi halmozódásra. Az állapot nyolcszor gyakrabban fordui elő nőkben, mint férfiakban, és társulhat bizonyos kromoszóma-rendellenességhez, ide tartozik a Tumer-szindróma, a Down-kór és a Klinefelter-szindróma.
A Hashimoto-tireoiditisz gyakran a pajzsmirigy fájdalmatlan megnagyobbodásával vagy gombócérzéssei kezdődik a nyakon. Mikor az orvosok tapintják a mirigyet, többnyire megnagyobbodottnak, rugalmas tapintatának, de nem érzékenynek, néha göbös tapintatának találják.
A pajzsmirigy a betegek kb. 20%-ában a Hashimoto- tireoiditisz felfedezésekor alulműködik; a többieknek normális a pajzsmi rigy-működésük. Sok Hashimoto- tireoiditiszben szenvedő beteg más belső elválasztású szervében is jelentkezik rendellenesség, mint cukorbetegség, mellékvese- és mellékpajzsmirigy-alulműkö- dés, vagy egyéb autoimmun betegség, mint vészes vérszegénység, reumás ízületi gyulladás, Sjögren- szindróma vagy szisztémás lupus crythematosus (bőrfarkas).
Az orvosok vérmintából pajzsmirigy-működési vizsgálatokat végeznek, annak meghatározására, hogy a mirigy normálisan működik-e, de a Hashimoto- tireoiditisz kórisméjét a tünetekre és a fizikális vizsgálatokra alapozzák, és arra, hogy az illetőben megjelent-e
A lásd a 336. oldalt
■ lásd a 816. oldalt
710
Hormonzavarok
olyan antitest, mely a mirigyet támadja (antitireoid antitestek) ez egy vérvizsgálat során könnyen kimutatható,
Hashimoto-tireoiditiszben nem áll rendelkezésre oki kezelés. A legtöbb esetben végül hipotireózis alakul ki és pajzs mirigy pótló terápiára szorulnak életük végéig. Pajzsniirigvhormonnal hatásosan csökkenthető is a megnagyobbodott pajzsmirigy.
Szubakut óriássejtes tireoiditisz
A szubakut óriássejtes (granulomás) tireoiditisz. amit valószínűleg vírus okoz, sokkal hirtelenebb módon kezdődik, mint a Hashimoto-tireoditisz. A szubakut óriássejtes tireoiditisz gyakran vírusfertőzést követ, és fájdalommal kezdődik, amit sokan torokfájásnak neveznek, de végül is a pajzsmirigy területének megfelelő nyaki fájdalomnak bizonyul. A pajzsmirigy egyre érzékenyebbe válik, és hőemelkedés lép fel (37-38 °C). A fájdalom egyik oldalról a másikra terjedhet, továbbá az állkapocsra és a fülekre, emellett fokozódhat, ha az illető fordítja a fejét vagy nyel.
A szubakut óriássejtes tireoiditiszl eleinte gyakran összetévesztik fogbetegséggel vagy pedig a torok, illetve a fül fertőzésével,
A gyulladás általában a pajzsmirigy túlzott pajzsmi- rigyhormon-elváiasztását okozza, következményes hiperlireózissal, amit szinte mindig átmeneti hipo- lireózis követ. Sok szubakut óriássejtes tireoditiszben megbetegedett személy van. aki nagyon fáradtnak érzi magát.
A tireoiditisznek ebből a típusából a legtöbben teljesen meggyógyulnak. Általában az állapot néhány hónapon belül magától elmúlik, de néha visszatér, még ritkábban a pajzsmirigy olyan mértékben tönkremegy, hogy maradandó hipotireózis lesz a végeredmény.
Aszpirin vagy más nem-szteroid gyulladásgátló szerek (mint ibuprofen) enyhíthetik a fájdalmat és a gyulladást. Nagyon súlyos esetekben az orvosok mellékve- sekéreg-készítményeket (kortikoszteroidokat) ajánlanak, mint például prednizolont, amit 6 8 hét alatt kell folyamatosan lecsökkenteni. Ha a kortikoszteroidokat hirtelen hagyják abba, a tünetek teljes erővel térhetnek vissza.
Maszkírozott (rejtett) limfocitás
TIREOIDITISZ
A maszkírozott limfocitás tireoiditisz leggyakrabban nőkben fordul elő, jellemzően közvetlenül gyermekszülés után, és a pajzsmirigy megnagyobbodását okozza anélkül, hogy az érzékennyé válna. Maszkírozott limfocitás tireoiditisz esetén hetekig, hónapokig
hipertireózis jelentkezhet, amit hipotireózis követ, mielőtt végül visszatér a normális pajzsmirigy-müködés. Ez az állapot nem igényel oki kezelést, habár a hipertireózis vagy a hipotireózis szükségessé tehet néhány hetes kúrát. Gyakran elégséges valamely béta-blokkoló szer – pl. propranolol – adása a hipertireózis tüneteinek enyhítésére. A hipotireózis időszaka alatt az illetőnek esetleg pajzsmirigyhormontkell szednie, általában néhány hónapnál rövidebb ideig. A hipotireózis a rejtett limfocitás tireoiditiszesek 10%-ban maradandóvá válik.
A pajzsmirigyrák a pajzsmirigy rosszindulatú daganata. Négy jő típusa fordul elő: papilláris, foUikuláris, anaplasztikus vagy medulláris.
A pajzsmirigyrák gyakoribb azokban, akiket besugárzással kezeltek a fejen, nyakon vagy a mellkason, leggyakrabban jóindulatú állapotok miatt (habár jóindulatú esetek miatt ma már nem végeznek sugárterápiát). Az egész pajzsmirigy megnagyobbodása helyett a rák inkább kis daganatokat okoz a pajzsmirigyen belül. A legtöbb pajzsmirigy-csomó nem rákos, és a pajzsmirigyrák általában gyógyítható. A pajzsmirigy rákoknak általában korlátozott a jódfelvevő és pajzsmirigy- hormon-termelő képessége, de nagyon ritkán elég hormont termelnek ahhoz, hogy hipertireózist okozhassanak.
Annak valószínűsége, hogy a csomók rákosak, nagyobb, ha egy csomót találnak, mintha többet, ha a pajzsmirigy-izotópvizsgálat azt mutatja, hogy a csomó nem működik pajzsmirigyként; nagyobb, ha tömör, mintha folyadékkal kitöltött (cisztikus), ha kemény, vagy ha gyorsan nő.
A pajzsmirigyrák első jele általában fájdalmatlan kinövés a nyakon. Ha az orvos csomót talál a pajzsmirigyben, számos vizsgálatot kér. Pajzsmirigy-izotóp- vizsgálattal meghatározzák, hogy a csomó müködik-e, mivel egy nem működő csomó nagyobb valószínűséggel rákos, mint egy működő. Az ultrahang vizsgálat kevéssé hasznos, de el lehet végezni annak meghatározására, hogy a göb tömör-e, vagy folyadékkal töltött. Általában tűbiopsziás mintát vesznek a csomóból, hogy megvizsgálják mikroszkóp alatt – ez a legjobb módszer annak a meghatározására, hogy rosszindulátú-e.
Papilláris rák
A papilláris rák az Összes pajzsmirigyrák 60-70%-a. Kétszer, háromszor annyi nő betegszik meg papilláris rákban, mint férfi; viszont, mivel a csomók messze
Pajzsmi rigy-betegségek
711
gyakoribbak nőkben, a férfiban lévő csomó rákra gyanúsabb. A papilláris rák gyakoribb fiatalokban, de idősebbekben gyorsabban nő és gyorsabban szóródik. Azok, akik sugárterápiában részesültek a nyakon, általában egy jóindulatú állapot miatt csecsemő- vagy gyermekkorban, illetve egy másik rák miatt felnőttkorban, nagyobb rizikónak vannak kitéve a papilláris rák kialakulása szempontjából.
Az olykor szomszédos nyirokcsomókba terjedő papilláris rák kezelése sebészi. Az átmérőjében 2 cm- nél kisebb csomókat az őket közvetlenül körülvevő pajzsmirigyszövetteJ együtt távolítják el, habár egyes szakértők a teljes pajzsmirigy eltávolítását javasolják. A sebészi beavatkozás majdnem mindig meggyógyítja ezeket a kicsiny rákos daganatokat.
Mivel a papilláris rák érzékeny lehet a tireoidea- stimuláló hormonra, a betegek pajzsmirigyhormont szednek elég nagy mennyiségben, hogy elnyomják vele a tireoidea-stimuláló hormon elválasztást a rák visz- szatérésének megelőzése céljából. Ha a csomó nagyobb, általában a pajzsmirigy legnagyobb részét vagy az egész pajzsmirigyet eltávolítják, és radioaktív jódot adnak abban a reményben, hogy az összes visszamaradó, a pajzsmirigyből szétszóródott pajzsmirigy-szövet vagy rák felveszi azt és elroncsolódik. Szükséges lehet egy második radioaktív jód-kezelésre, hogy biztosra vehessük: a rák egésze elroncsolódott. A papilláris rák majdnem mindig gyógyítható.
Follikuláris rák
A follikuláris rák a pajzsmirigyrákok mintegy 15%-a, és idősekben gyakoribb. A follikuláris rák is gyakoribb nőkben, mint férfiakban de, akárcsak a papilláris rák esetében, férfiban valószínűbb, hogy a csomó rákos.
Sokkal agresszívebb, mint a papilláris rák, hajlamos arra, hogy a véráramon keresztül terjedjen, a rákos sejteket a test különböző részeibe szórva szét (áttét – metasztázis). A follikuláris rák kezeléséhez a pajzsmirigyből olyan nagy részt kell eltávolítani, amekkorát csak lehet, és a maradék pajzsmirigyszövetet radioaktív jóddal kell elroncsolni, az áttétekkel együtt.
Anaplasztikus rák
Az anaplasztikus rák a pajzsmirigyrákok kevesebb, mint 10%-át adja, és leggyakrabban idős nőkben fordul elő. Ez a rák nagyon gyorsan nő, és általában nagy daganatot okoz a nyakon. Az anaplasztikus rákban szen
vedők 80%-a egy éven belül meghal. Haszontalan a kezelés radioaktív jóddal, mert az anaplasztikus rákok nem vesznek fel jódot, viszont a rákellenes gyógyszer- és sugárkezelés a műtét előtt és után néhány esetben gyógyulást hozott.
Medulláris rák
Medulláris rák esetén a pajzsmirigy túl sok kalci- tonint (bizonyos pajzs mirigy sejtek által termelt hormon) választ el. Mivel a medulláris pajzsmirigyrák esetleg egyéb hormonokat is termel, szokatlan tüneteket okozhat.
Ez a rákfajta hajlamos a nyirokrendszeren át a nyirokcsomókba és a véren keresztül a májba, tüdőbe és csontokba szóródni. A medulláris rák kialakulhat más, belső elválasztású mirigy rákjával együtt is, amit multiplex endokrin neoplázia szindrómának hívnak. A
A kezelés lényege a pajzsmirigy teljes eltávolítása. További beavatkozásra lehet szükség annak meghatározására, hogy a rák szóródott-e a nyirokcsomókba. Azoknak több mint kétharmada, akiknek a medulláris pajzsmirigyrákja a multiplex endokrin neoplázia szindróma része, legalább további tíz évig él. Ha a medulláris rák egyedül fordul elő, a túlélés esélyei nem ilyen jók.
Mivel a medulláris pajzsmirigyrák néha családi halmozódást mutat, azoknak a közeli vérrokonait, akiknek ilyen típusú rákjuk van, vérsejtekből könnyen kimutatható genetikai rendellenesség irányában szűrni kell. Ha a szűrővizsgálat eredménye negatív, a rokonban szinte biztosan nem fog medulláris rák kifejlődni.
Ha a szűrővizsgálat eredménye pozitív, akkor a rokonban már létrejött, vagy ki fog alakulni medulláris rák, és pajzsmirigymutétet kell végezni még a tünetek fellépése és a kalcitonin vérszintjének emelkedése előtt! Magas kalcitoninszintvagy stimulációs próbákat követő túlzott emelkedés is segít az orvosnak megjósolni, hogy valakiben kialakult-e vagy ki fog-e alakulni medulláris rák. Ha szokatlanul magas kalcitonin- szintet talál, ez azt sugallja, hogy el kell távolítani a pajzsmirigyet, mivel a korai kezelés nyújtja a legjobb esélyt a gyógyulásra.
A lásd a 726. oldalt
712
A szervezetben két mellékvese van, mindegyik vese csúcsánál egy. A mellékvese belső része (velő, mcdul- la) hormonokat választ el, mint az adrenalin (cpincph- rine), melyek a vérnyomásra, szívritmusra, izzadásra és más olyan működésekre hatnak, amiket a szimpatikus idegrendszer is szabályoz. A külső rész (kéreg, eor- tex) sok különböző hormont választ el, köztük kor- tikoszteroidokat (kortizonszerű hormonokat), androgé- neket (férfi hormonokat) és mineralokortikoidokat, melyek a vérnyomást, valamint a nátrium és a kálium szintjét szabályozzák a szervezetben.
A mellékvesék egy összetett, egymásra ható hormonokat termelő rendszer részei. A hipotalamusz kor- tikotropin-releasing hormont termel, ami az agyalapi mirigy kortikotrop hormonelválasztását indítja cl, mely a mellékvesék kortikoszteroid termelését szabályozza. A mellékvesék működése leállhat, ha az agyalapi mirigy, vagy a hipotalamusz nem termel elegendő mennyiséget az illető hormonból. Bármelyik mellékvese-hormon alul- vagy túltermelése súlyos betegséghez vezethet.
Addison-kór (mellékvesekéreg-elégtelenség) alakul ki, ha az elégtelenül működő mellékvese nem termel elegendő mennyiségű kortikoszteroidot.
Az Addison-kór minden 100.000 emberből kb. négyet érint, A betegség bármely életkorban megjelenhet, férfiakban és nőkben kb. egyenlő arányban. Az Addison-kórosok 30%-ában rák, amyloidosis, fertőzés (pl, TBC), vagy más felismerhető betegség roncsolja el a mellékvesét. A többi 70%-ban nem tudják biztosan az okot, de a tudósok szerint nagy valószínűséggel autoimmun reakciói roncsolja el a mellékvesét,
A mellékvesék működését gátolja az is, ha valaki kortikoszteroidokat, pl. prednisolont szed. Rendesen a kortikoszteroid adagját lassan csökkentik le. mielőtt teljesen elhagynák a szert. Ha a kortikoszteroid szedé
sét egy hónapos vagy még hosszabb adás után hirtelen hagyják abba, a mellékvese képtelen lehet elegendő mennyiségű kortikoszteroid előállítására, a kortikoszteroid adagjától és a kezelés időtartamától függően, több héten vagy hónapon át. Akadályozhatják bizonyos más gyógyszerek is a kortikoszteroidok természetes előállítását. így a gombás fertőzésekre szedett ketokonazol, aminek következménye hormonhíány lesz.
A kortikoszteroid-hiány sok problémához vezethet. Ha például hiányoznak a kortikoszteroidok, a szervezet nagy mennyiségű nátriumot választ ki. és visszatartja a káliumot, ami a vérben a nátrium alacsony, míg a kálium magas szintjéhez vezet.
A vesék nem tudják sűríteni a vizeletet. így, ha valaki, akinek kortikoszteroid hiánya van, túl sok vizet iszik, vagy túl sok nátriumot veszít, esni fog a vér nátriumszintje. A vizeletsűrítés képtelensége az illető túlzott vizeletürítését okozza, és az illető kiszárad. A jelentős kiszáradás és az alacsony nátriumszint csökkenti a vértérfogatot, és sokkban tetőződik.
A kortikoszteroid-hiány vezet továbbá az inzulin egy a vérben normálisan jelen lévő hormon – iránti igen kifejezett érzékenységhez is. úgyhogy a vércukorszint veszélyesen alacsonyra eshet. A hiányállapot gátolja a szervezetet abban, hogy fehérjéből szénhidrátot állítson elő, hogy a fertőzéseket legyőzze, és hogy a sebek megfelelően gyógyuljanak. Az izmok gyengülnek, még a szív is gyengévé válhat, és képtelen lehet a vér megfelelő pumpálására.
„Hogy ellensúlyozza a kortikoszteroidok hiányát”, illetve megszabadulva a mellékvese-hormonok gátló hatása (negatív visszacsatoláson alapuló szabályozás) alól az agyalapi mirigy több kortikoszteroid-stimuláló hormont termel, azt a hormont, amelyik normálisan a mellékveséket serkenti.
Mivel a kortikotropin (kortikoszteroid-stimuláló hormon) a melanintcrmelésre is hat, az Addison- kórosokban gyakran a bőr és a száj nyálkahártya sötéten elszíneződik. Az el Sötétedés általában foltokban fordul elő. Még a sötétbőrűekben is kialakulhat további sötétedés, habár a változást esetleg nehéz észrevenni. A bőr elszíneződése nem fordul elő akkor, ha a mellékvese-elégtelenséget az agyalapi mirigy vagy a
▲ lásd a 816. oldalt
Mellékvese-betegségek
713
hipotalamusz elégtelensége okozza. Ezek olyan állapotok. melyekben az alapvető baj a kortikoszteroid-sti- muláló hormon hiánya.
Az Addison-kór kialakulása után a beteg hamarosan gyengének, fáradtnak érzi magát, és szédül, ha ülés vagy fekvés után feláll. A bó’r sötét lesz; ez a sötétség lebarnulásnak tűnhet, de napnak kitett és ki nem tett területeken egyaránt előfordul. Fekete szeplők jöhetnek létre a homlok, az arc és a vállak felett; kékesfekete elszíneződés alakulhat ki a mellbimbók, ajkak, végbél, herezacskó vagy a hüvely körül. A legtöbben fogynak, kiszáradnak, nincs étvágyuk, valamint izomfájdalom, hányinger, hányás és hasmenés alakul ki. Sokan képtelenné válnak a hideg elviselésére. Hacsak a betegség nem súlyos, a tünetek általában csak stresszes időszakokban válnak feltűnővé.
Ha nem kezelik a betegséget, súlyos hasi fájdalmak, jelentős gyengeség, igen alacsony vérnyomás, veseelégtelenség és sokk alakulhat ki, különösen, ha a szervezetet stressz, pl. sérülés, sebészi beavatkozás vagy súlyos fertőzés éri. A halál gyorsan bekövetkezhet.
Mivel a tünetek lassan kezdődhetnek és enyhék lehetnek, és önmagában egyik laboratóriumi vizsgálat sem döntő, az orvosok kezdetben gyakran nem gyanakszanak Addison-kórra. Néha nagyobb stressz, mint amilyen egy baleset, műtét vagy komoly betegség, teszi nyilvánvalóvá a tüneteket és idéz elő válságos helyzetet. A vérvizsgálatok a kortikoszteroidok, különösen a kortizol hiányát mutathatják, továbbá alacsony nátrium- és magas káliumszinteket.
A veseműködésre vonatkozó adatok, mint a vér ure- anitrogén és kreatinin-vizsgálati leletek, általában azt mutatják, hogy a vesék nem működnek jól. A kor- tikoszteroid-szintek, általában kortikoszteroid-stimulá- ló hormon injekció után vizsgálva (provokációs teszt), segíthetnek az orvosnak a mellékvese elégtelenségét elkülöníteni az agyalapi mirigy elégtelenségétől. Ha az utóbbi eredményt kapjuk, akkor egy kortikotropin- releasing hormon-teszttel kideríthető, hogy a baj oka hipotalamusz elégtelensége-e.
Tekintet nélkül az okra, az Addison-kór életveszélyes állapot lehet, és először kortikoszteroidokkal kell
A mellékvesék közeli képe
kezelni. Általában a kezelést szájon át szedett predni- zollal lehet kezdeni. Súlyos állapotban viszont először intravénásán kortizol, azután tablettában prednizon adható. A legtöbb Addison-kórosnak minden nap egy vagy két tabletta fludrokortizont is szednie kell, a szervezet normális kálium- és nátrium ki választásának helyreállítására. A fluorokortizon olykor csökkenthető
714
Hormonzavarok
vagy elhagyható, viszont a prednizont minden nap szedni kell az életük hátralévő részében. Nagyobb adag prednizonra lehet szükség, ha a szervezetet különösen, ha valamely betegség miatt — stressz éri. Habár a kezelést életfogytig folytatni kell, a normális élettartamra vonatkozó kilátások kiválóak.
A mellékvese termelhet egy vagy több hormonból túl sokat. Az ok lehet magában a mellékvesében bekövetkező elváltozás, vagy az agyalapi mirigyből érkező túlzott ingerlés. A tünetek és a kezelés attól függ, hogy melyik hormonból – az androgén szteroidokból, a kor- tikoszteroidokból, vagy az aldoszteronból – termelődik túl sok.
AZ ANDROGÉN SZTEROIDOK TÚLZOTT
TERMELÉSE
Az androgén szteroidok (tesztoszteron és hasonló hormonok) túltermelése olyan állapot, amely virílizáció- hoz, fokozott férfias vonásokhoz vezet férfiban vagy nőben egyaránt.
Az androgének enyhe fokú túltermelése gyakori, de csupán fokozott szőmövekedéshez (hirsutizmushoz) vezet. A virilizáló betegség ritka, 100.000 nőből csak kb. egyet vagy kettőt érint. A virilizáló betegség előfordulásának gyakoriságát férfiakban szinte lehetetlen megbecsülni.
A virilizáció jelei közé tartozik az arc szőrösödése, kopaszság, pattanások, a hang mélyülése és a megnövekedett izomzat. Nőkben a méh összezsugorodik, a csikló megnagyobbodik, a mellek kisebbekké válnak, és a normális menstruáció abbamarad. A nők és a férfiak egyaránt megnövekedett szexuális késztetést tapasztalhatnak.
A testi elváltozások együttese viszonylag könnyen felismerhetővé teszi a virilizációt az orvos számára. Laboratóriumi vizsgálattal meghatározható az androgén szteroidok szintje a vizeletben. Ha ez magas, a dexametazon-szuppressziós teszttel meghatározható, hogy a probléma oka rák, jóindulatú daganat (adenoma), vagy a mellékvese hormontermelő részeinek megnagyobbodása (adrenális hiperplázia), E vizsgálat során dexametazon nevű kortikoszteroidot
adnak be szájon át. Ha adrenális hiperplázia okozza a túltermelést, akkor a dexametazon megakadályozza a mellékvese androgén szteroid-hormontermelését. Ha a betegség adenoma vagy rák, a dexametazon csak részben vagy egyáltalán nem csökkenti az androgén szteroidtermelést. Az orvos kérhet komputertomográfiás (CT) vagy mágneses magrezonancián alapuló vizsgálatot (MRI), hogy képet nyerjen a mellékvesékről.
Az andro géntermelő adenomákat és mellékveserákokat általában a mellékvese sebészi eltávolításával kezelik. Adrenális hiperplázia esetén kis mennyiségű kortikoszteroiddal (pl. dexamethason) általában csökkenthető az androgén szteroidok termelése, de ezek a szerek túl nagy adagban adva a Cushing-kór tüneteit is okozhatják.
A KORTIKOSZTEROIDOK TÚLTERMELÉSE
Túlzott kortikoszteroid mennyiség, akár a mellékvesék túltermelése, akár az orvos által rendelt túl nagy gyógyszeradagok miatt, Cushing-színdrómához vezet.
Az agyalapi mirigyben lévő rendellenesség, mint pl. tumor, nagy mennyiségű kortikoszteroid-stimuláló hormon elválasztását eredményezi, ez a hormon szabályozza a mellékveséket. Kortikotropin túltermelő agyalapi mirigy daganat mintegy hat esetben fordul elő minden egymillió emberből.
A tüdő kissejtes carcinomája és más agyalapi mirigyen kívüli daganat is termelhet kortikoszteron-stimu- láló hormont (az állapotot ectópiás kortikotropin szindrómának hívják). Ez a mellékvesekéreg-túlmüködés leggyakoribb oka; egy gyakori rosszindulatú daganatféleségben, a tüdő kissejtes rákjában szenvedők legalább 10%-ában jelenik meg.
Néha a mellékvese túlzott mennyiségben termel kortikoszteroidot, noha a kortikotropin szintje alacsony, általában akkor, ha egy jóindulatú daganat (adenoma) jön létre a mellékvesében.
Amellékvesckéregjóindulatú daganatai igen gyakoriak; 70 éves korára az emberek felének van ilyen daganata. Ezeknek a jóindulatú daganatoknak csupán kis töredéke aktív; megbetegedést okozó adenoma minden egymillió ember között kb. kettőben fordul elő. A mellékvesekéreg rákos daganatainak gyakorisága ugyanilyen, de a hormonális megbetegedést okozó rákok egész ritkák.
Mellékvese-betegségek
715
Mivel a kortikoszteroidok megváltoztatják a test zsírtartalmának mennyiségét és eloszlását, a Cushing- szindrómára általában nagy kerek arc jellemző (holdvilág arc). A felsőtesten mindenhol nagy tömegben zsír rakódik le, és ez különösen szembeötlő lehet a hát felső részén (bölény púp). Az ujjak, a kezek és a lábak általában a meg vastagodott törzshöz viszonyítva karcsú- ak. Az izmok veszítenek tömegükből, ami gyengeséghez vezet. A bőr elvékonyodik, könnyen felhorzsolódik és ilyenkor, vagy ha elvágják, rosszul gyógyul. Lila csíkok alakulhatnak ki a has felett, melyek úgy néznek ki, mint a hízási csíkok.
A magas kortikoszteroid szint idővel növeli a vérnyomást, gyengíti a csontokat (csontritkulás: osteo- porosís) és csökkenti az ellenállást a fertőzések iránt. Vesekő és cukorbetegség kialakulásának a kockázata nő, és elmezavarok, köztük lehangoltság és érzékcsalódás fordulhatnak elő. ACushing-kóros nőknek általában szabálytalan a menstruációs ciklusuk. Az ebben a betegségben szenvedő gyermekek lassan nőnek, és alacsonyak maradnak. Némely betegben a mellékvese nagy mennyiségben termel androgénhormonokat is, ami fokozott arc- és testszőr növekedéshez, kopaszsághoz, megnövekedett szexuális késztetéshez vezet.
Az orvos, ha a beteg megtekintése alapján Cushing- kórt feltételez, megméri a kortizol, a fő kortikoszteroid hormon vérszintjét. Normálisan a kortizolszint reggel magas, és a nap során csökken.
Ha valakinek Cushing-kórja van, nagyon magas a kortizolszintje reggel, és nem csökken a nap folyamán, ahogy azt várnánk. A kortizol mérése a vizeletben hasznos lehet, mert a néhány óránként elkülönítve végzett vizsgálatok kimutatják, mennyi kortizol termelődött az adott idő alatt.
Ha a kortizolszintek magasak, az orvos dexameta- zon-szuppressziós tesztet tanácsolhat. A vizsgálat a dexametazon azon tulajdonságán alapul, hogy képes az agyalapi mirigy működését elnyomni, ezáltal a mellékvese serkentését mérsékelni.
Először egy vizeletmintát vizsgálnak kortizolra. Aztán dexametazont adnak, és egy következő vizeletmintában ismét mérik a kortizol szintjét. Ha a Cushing- kórt az agyalapi mirigyből származó túlzott ingerlés okozta, a kortizol szintje esni fog; ha a Cushing-kórt egy nem az agyalapi mirigyben lévő kortikotropin for
rásból eredő stimuláció, vagy mellékvese-daganat okozza, a kortizolszint magas marad vizeletben.
A dexametazon-szuppressziós teszt eredménye esetleg nem egyértelmű. Más laboratóriumi vizsgálatok lehetnek szükségesek a tünetegyüttes pontos okának meghatározására. Ezeket a vizsgálatokat követheti az agyalapi mirigy vagy a mellékvesék komputertomográfiája (CT), vagy a mágneses magrezonancián alapuló képalkotás (MR.I) és a tüdőkről röntgen vagy CT felvétel készítése.
A kezelés a baj fonásától függően az agyalapi mirigyre vagy a mellékvesére irányul. Sebészeti beavatkozás vagy sugárkezelés lehel szükséges az agyalapi mirigy daganatának eltávolításához vagy elroncsolásá- hoz. A mellékvese adenomáit gyakran sebészileg el lehet távolítani. Ha ezek a kezelések nem hatásosak, vagy nincs daganat, esetleg mindkét mellékvesét el kell távolítani. Akinek mindkét mellékveséjét eltávolították, és sokan azok közül is, akiknek a mellékveséinek egy részét eltávolították, életük végéig kor- tikoszteroidra szorulnak.
Akiknek mindkét mellékveséjét eltávolították, mintegy 5-10%-ában alakul ki Nelson-szindróma. Ebben az állapotban az agyalapi mirigy megnagyobbodik, nagy mennyiségben termel kortikoszteron-stimuiáló és egyéb hormonokat, mint például béta-melatonint, ami sötétíti a bőrt. Ha szükséges, a Nelson-szindrómát besugárzással vagy az agyalapi mirigy sebészi eltávolításával lehet kezelni.
AZ ALDOSZTERON TÚLTERMELÉSE
Az aldoszteron túltermelése a mellékvesében (hiperal- doszteronizmus) olyan állapot, mely érinti a nátrium, a kálium, a bikarbónát és klór vérszintjét; magas vérnyomáshoz, gyengeséghez és ritkán bénulásos időszakokhoz vezet.
Az aldoszteron, amit a mellékvese termel és választ el, úgy hat a vesére, hogy az kevesebb nátriumot és több káliumot választ ki. Az aldoszteron-termelést részben az agyalapi mirigyben lévő kortikoszteron-stimuiáló hormon szabályozza, részben pedig egy, a vesékben lévő szabályozó mechanizmus (a renin-angiotenzin rendszer). A A renin. egy a vesékben termelt enzim szabá-
▲ lásd a 114. oldalon lévő táblázatot
716
Hormonzavarok
lyozza az angiotenzin nevű hormon akti vációját. Utóbbi a mellékveséket aldoszteron termelésére serkenti.
Hiperaldoszteronizmust okozhat a mellékvese (általában nem rákos jellegű) daganata, az állapotot Conn- szindrómának nevezik. Néha a hiperaldoszteronizmus bizonyos betegségekre adott válasz. Például a mellékvesék nagy mennyiségű aldosztcront választanak el, ha a vérnyomás nagyon magas, vagy ha a vért a veséhez vivő artéria beszűkült.
Az aldoszteron magas szintje a kálium alacsony szintjéhez vezet, ami gyengeséget, bizsergésérzést, izomgörcsöket és bénulást okoz. Az idegrendszer működészavara léphet fel. Néhányan heves szomjúságot éreznek, gyakorta vizelnek, és néhány betegen személyiségváltozás is tapasztalható.
Hiperaldoszteronizmus tünetei kapcsolódhatnak édesgyökér fogyasztásához is, ami egy az aldoszteron- hoz nagyon hasonló kémiai anyagot tartalmaz. Ritka esetben azokban, akik nagy mennyiségű valódi édes- gyokérrel ízesített édességet esznek, kifejlődhet a hiperaldoszteronizmus összes tünete.
Az orvos, amennyiben feltételezi, hogy a magas vérnyomást vagy a kapcsolódó tüneteket hiperaldoszteronizmus okozza, megmérheti a nátrium- és káliumszintet a vérben, meghatározhatja az aldoszteron-szintet is. Ha ez utóbbi érték magas, spironolaktont. az aldoszteron hatását gátló gyógyszert írhat fel, hogy lássa, a szintek visszatémek-e a normálisra. Más vizsgálatokra általában nincsen szükség.
Ha tűi sok aldoszteron termelődik, az orvosok megvizsgálják a mellékveséket, adenóma vagy rák irányában. Komputertomográfia (CT) és mágneses magrezonancián alapuló képalkotás (MRI) hasznos lehet ugyan, mégis gyakran van szükség vizsgálati céllal végzett sebészi feltárásra. Ha daganatot találnak, akkor az általában eltávolítható. Mikor egy egyszerű ade- nomát eltávolítanak, a vérnyomás az esetek 70%-ában visszatér a normálisra, és a többi tünet is eltűnik. Ha nem találnak daganatot, és az egész mirigy túlműködik, a mellékvesék részleges eltávolítása valószínűleg
nem fogja helyreállítani a magas vérnyomást, a teljes eltávolítás pedig mellékvese-elégtelenséget okoz, ami az illető élete végéig kezelést tesz szükségessé. Spironolaktonnal viszont általában befolyásolhatók a tünetek, magas vérnyomásra ható szerek pedig köny- nyen beszerezhetők. Mindkét mellékvesét ritkán kell eltávolítani.
A feokromocitóma (phaeochromocytorna) a mellékvesék kromaffin festéket felvevő) sejtjeiből eredő daganat. Ez katekolaminok túltermelését okozza, melyek erős hatású hormonok: magas vérnyomást és más tüneteket idéznek elő.
A feokromocitómák mintegy 20%-ában a kromaffin sejtek daganata nem a mellékvesében lévő szokványos helyről indul ki. A mellékvesében növekvő feokromo- citómáknak csak 5%-a rákos, de a mellékvesén kívülieknek 30%-a az. Feokromocitóma kevesebb, mint egy esetben fordul elő 1000 emberből. Bármely korú tor libán és nőben előfordulhat, de 30 és 60 éves kor között a leggyakoribb.
A feokromocitómák általában nagyon kicsik. Ritkán okoznak nyomási vagy elzáródási tüneteket, és az orvos általában nem tudja tapintani őket. Viszont még egy kicsi feokromocitóma is tekintélyes mennyiségű, hatásos katekolamint tud termelni, ami sok tünetet okoz. A katekolaminok közé olyan hormonok tartoznak, mint az adrenalin (epinefrin), noradrenalin (nor- epinefrin), dopamin, melyek mindegyike magas vérnyomást hozhat létre. A katekolaminok más, általában fenyegető helyzetekkel kapcsolatos tünetet is elindítanak, ami pánikrohamokra emlékeztet.
Egyesek, akiknek feokromocitómája alakul ki, egy ritka, örökletes betegségben szenvednek: a multiplex endocrin neoplázia-szindrómában, ami hajlamossá teszi őket különböző belső elválasztású mirigyekben, mint a pajzsmirigyben, a mellékpajzsmirigyekben és a mellékvesékben daganatok ki alakulására. A Kialakulhat feokromocitóma von Hippcl-Lindau-szindróma esetén, melyben a véredények rendellenesen növekednek és jóindulatú daganatokat (hemangiomákat) képeznek, illetve társulhat neurofíbromatózishoz (von Recklinghausen-szindróma), melyben az idegeken húsos daganatok nőnek.
A feokromocitóma legfeltűnőbb tünete a magas vérnyomás, ami nagyon súlyos lehet. A betegek 50%-ában
A lásd a 726. oldalt
Diabétesz mellitusz (cukorbetegség)
717
a magas vérnyomás állandó. A többiekben a magas vérnyomás és más tünetek csak időszakosan jelentkeznek, aminek oka lehet néha a daganatra gyakorolt nyomás, masszírozás, gyógyszeradás (különösen érzéstelenítés és béta-blokkoló szerek), érzelmi trauma, és ritka alkalommal az egyszerű vizelés is. További tünetként a következők közül bármelyik, vagy mind jelentkezhet: gyors és heves szívverés, túlzott izzadás, szédülés állás közben, szapora légzés, elpirulás, hőhullám, hideg és nyirkos bőr, súlyos fejfájás, mellkasi és gyomorfájdalom, hányinger, hányás, látási zavarok, bizsergő ujjak, székrekedés és a közelgő halál kínos érzése. Mikor ezek a tünetek hirtelen és erőteljesen jelennek meg, pánikroham érzetét keltik.
Az orvos esetleg nem gyanakszik feokromocitó- mára, mert a betegek majdnem felének nincs egyéb tünete, mint az állandó magas vérnyomás. Viszont, ha a magas vérnyomás fiatal személyben fordul elő, megjelenik majd eltűnik, vagy a feokromocitóma más tünetei társulnak hozzá, az orvos kérhet bizonyos laboratóriumi vizsgálatokat. Például a vizeletmintából meghatározhatja bizonyos katekolaminok szintjét. Komputertomográfiával (CT), vagy mágneses mag
rezonancián alapuló képalkotással (MRI) meg lehet állapítani a feokromocitómák helyét. Injekcióban beadott, a feokromocitómában való felhalmozódásra hajlamos radioaktív vegyi anyagok használatán alapuló vizsgálat is hasznos lehet. Ezután felvételt készítenek a radioaktív anyag elhelyezkedésének megállapítása céljából.
A legjobb kezelés általában a feokromocitóma eltávolítása, a sebészi beavatkozást viszont gyakran elhalasztják addig, amíg az orvos gyógyszeresen nem tudja befolyásolni a daganat katekolamin-elválasztását, mert a magas katekolaminszint veszélyes lehet műtét alatt. Általában fenoxibenzamint és propranololt adnak együtt, és gyakran metirozin vagy további gyógyszerek szükségesek a magas vérnyomás befolyásolásához.
Ha a feokromocitóma rákos jellegű, és már szóródott is. ciklofoszfamiddal. vinkrisztinnel és dakar- bazinnal végzett kemoterápia segíthet lassítani a daganat növekedését. A daganat által elválasztott nagy mennyiségű katekolamin veszélyes hatásait meg lehet akadályozni a fenoxibenzamin és propranolol szedésének folytatásával.
Diabétesz mellitusz (cukorbetegség)
A diabétesz mellitusz olyan betegség, melyben a szőlo- cukor (az egyik egyszerű cukor) vérszintje rendellenesen magas, mert az inzulint a szervezet nem termeli kellő mennyiségben, vagy nem használja megfelelő módon.
Az orvosok gyakran inkább a teljes diabétesz mellitusz nevet használják, mint egyedül a diabéteszt, hogy megkülönböztessék ezt az anyagcserezavart a viszonylag ritka diabétesz inszipidusztól.A
A vércukor- (glükóz) szint a nap során változik, étkezés után emelkedik, és két órán belül visszatér a normálishoz. A vércukorszint normálisan 70 és 110 mg/dl (3,9-6,1 mmol/l) között mozog éjszakai koplalás után. Táplálék fogyasztása, vagy cukrot, esetleg más szénhidrátot tartalmazó folyadék ivása után két órával általában 120-140 mg/dl-nél (6,7-7,S mmol/l) alacso
nyabb szinten marad. A normál szint általában 50 éves kor után kis mértékben ugyan, de egyre emelkedik, különösen ülő életmód esetén.
Az inzulin, a hasnyálmirigy egyik hormonja, elsősorban a megfelelő vércukorszint fenntartásáért felelős. Az inzulin teszi lehetővé a szölőcukor bekerülését a sejtekbe, hogy azok energiát termelhessenek, vagy raktározhassák a szölőcukrot, míg szükség nem lesz rá. A vércukorszint emelkedése evés vagy ivás után inzulin termelésére serkenti a hasnyálmirigyet, így megelőzve
▲ lásd a 703. oldalt
718
Hormonzavarok
a vércukorszint további emelkedését, és fokozatos csökkenést idéz elő. Mivel az izmok energiaként szőlőcukrot használnak, a vércukorszint testi megerőltetés során is csökkenhet.
Cukorbetegséget okoz, ha a szervezet nem termel elég inzulint a normális vércukorszint fenntartásához, vagy ha a sejtek nem reagálnak megfelelően az inzulinra. Az l-es típusú diabétesz mellituszban (inzulinfüggő diabétesz) szenvedők inzulinból a szükségesnél kevesebbet, vagy egyáltalán nem termelnek. Habár az Egyesült Államok népességének mintegy 6%-a szenved a cukorbetegség valamely formájában, az összes cukorbeteg csupán 10%-ának van I-es típusú betegsége. Az I-es típusú cukorbetegség a legtöbb esetben 30 éves kor előtt alakul ki.
A tudósok úgy gondolják, hogy egy környezeti tényező – talán vírusfertőzés vagy valamely táplálkozási tényező gyermekkorban vagy korai felnőttkorban – okozza, hogy az immunrendszer elroncsolja az inzulintermelő sejteket a hasnyálmirigyben. Nagyon valószínű, hogy bizonyos genetikai hajlam szükséges ehhez az eseménysorhoz. Akármi is az ok, az l-es típusú diabétesz mellituszban az inzulintermelő sejtek (béta-sejtek) több, mint 90%-a tönkrement. Az ebből eredő inzulinhiány jelentős, ezért az I-es típusú cukorbetegnek a túléléshez rendszeresen inzulint kell adni injekció formájában.
A ll-es típusú diabétesz mellituszban (nem inzulinfüggő cukorbetegség) a hasnyálmirigy folytatja az inzulin termelését, sőt néha a normálisnál nagyobb mennyiségben is. Viszont a szervezet ellenállóvá (re- zisztenssé) válik az inzulinhatással szemben, aminek viszonylagos inzulinhiány a következménye. A ll-es típusú cukorbetegség előfordulhat gyermekekben és serdülőkben is, de általában 30 éves kor után kezdődik, és a korral egyre gyakoribbá válik: a 70 évesnél idősebb emberek mintegy 15%-a ll-es típusú cukorbetegségben szenved. Az elhízás a ll-es típusú cukorbetegség egyik kockázati tényezője; ezeknek a betegeknek 80 90%-a elhízott. Bizonyos rasszok és kulturális csoportok kockázata nagyobb; a feketékben és latin-amerikai szár- mazásúakban a ll-es típusú cukorbetegség kialakulásának kockázata két-háromszoros. A ll-es típusú cukorbetegség is gyakran halmozódik a családban.
A cukorbetegség további, kevésbé gyakori okai: igen magas kortikoszteroid szint, terhesség (gesztációs diabétesz),A olyan gyógyszerek és mérgek, melyek beavatkoznak az inzulin termelésébe vagy hatásaiba, magas vércukorszintet hozva létre.
A cukorbetegség első tünetei a magas vércukorszint közvetlen hatásaival kapcsolatosak. Mikor a vércukorszint 160-180 mg/dl (8,9-10 mmol/1) fölé emelkedik, a szőlőcukor bejut a vizeletbe. Amikor a szint még magasabbra emelkedik, a nagy mennyiségben ürített szőlőcukorral együtt a vesék (hígításként) több vizet választanak ki. Mivel a vesék igen sok vizeletet állítanak elő, a cukorbeteg gyakorta nagy térfogatokat vizel (poliuria). A jelentős mennyiségű vizelet ürítése kóros szomjúságot hoz létre (polidipszia). Mivel a vizeletben nagymennyiségű kalória vész el, a testsúly csökken. Ellensúlyozásképpen a beteg gyakran jelentős éhséget érez (polifágia). További tünetek közé tartozik a homályos látás, álmosság, hányinger és csökkent állóképesség. Továbbá, ha a cukorbetegség kezelése nem megfelelő, a fertőzések iránti fogékonyság fokozódik. Az inzulinhiány súlyossága miatt az l-es típusú cukorbetegek szinte mindig fogynak, mielőtt a kezelésük elkezdődne. A legtöbb ll-es típusú cukorbeteg viszont nem veszít súlyából.
Az l-es típusú cukorbetegekben a tünetek hirtelen kezdődnek, és gyorsan haladnak egy diabéteszéé ketoacidózis na k nevezett állapot felé. A cukor magas vérszintje ellenére inzulin nélkül a legtöbb sejt nem tudja felhasználni a cukrot, így más energiaforrások felé fordul. A zsírsejtek kezdenek leépülni, ennek következményeképpen ketonok, mérgező kémiai vegyületek keletkeznek, melyek savassá tehetik a vért (keto- acidózis). A diabéteszcs ketoacidózis kezdeti tünetei: fokozott szomjúságérzet és vizeletürítés, súlyvesztés, hányinger, hányás, fáradtság és – különösen gyermekekben – hasi fájdalom. A légzés mélyebbé és szaporábbá válik, mivel a savas vegyhatás ingcrli a légző kő zpontot.B A lehelet szaga olyan, mint a köröm- lakk-lemosóé. Kezelés nélkül a diabéteszes ketoacidózis kómába torkollhat, néha pár órán belül.
Az l-es típusú cukorbetegekben az inzulinterápia elkezdése után is kialakulhat ketoacidózis, ha kihagynak egy inzulininjekciót, továbbá, ha fertőzés, baleset, vagy egyéb súlyos egészségügyi probléma terheli meg őket.
A ll-es típusú diabéteszeseknek esetleg évekig vagy évtizedekig nincsenek tüneteik; ezek esetleg csak akkor lépnek fel mikor az inzulinhiány fokozódik. A megnövekedett vizeletürítés és szomjúságérzet kezdet-
A lásd az 1163. oldalt
■ lásd a 676, oldalt
Diabétesz mellitusz (cukorbetegség)
719
| A cukorbetegség hosszú távú szövődményei | ||
| Az érintett szövet vagy szerv | Mi történik? | Szövődmény |
| Véredények | Érelmeszesedéses plakkok rakódnak le és zárják el a szív, az agy, a láb és a hímvessző nagy és közepes artériáit. A kis erek fala károsodik, úgy hogy az ér nem megfelelően szállítja az oxigént és szivárgás jöhet létre | A rossz keringés rossz sebgyógyulást okoz és szívbetegséghez, gutaütéshez, a kezek és a lábak üszkösödéséhez, impotenciához és fertőzésekhez vezethet ; |
| Szem | Az ideghártya kisyérerei károsodnak | Csökkent látás és végül vakság |
| Vese | A vesék vérerei megvastagodnak; fehérje szivárog a vizeletbe; a vese nem szűri még a vért normálisan | Rossz veseműködés; veseelégtelenség |
| Idegek | Az idegek azért károsodnak, mert a szőlőcukor anyagcseréje nem normális, és mert, a vérellátás nem megfelelő | Az egyik láb hirtelen vagy fokozatos gyengülése; csökkent érzékelés; a kéz és a láb bizsergése és fájdalma, az idegek hosszú idő alatt, létrejövő károsodása |
| Autonóm idegrendszer | A vérnyomást és az emésztőrendszert szabályozó idegek károsodnak | A vérnyomás kilengései; nyelési nehézségek; megváltozott gyomor-bélműködés hasmenéséé rohamokkal |
| Bőr | A bőr gyenge vérellátása és a bőr-érzés elvesztése ismétlődő sérüléseket eredményez | Sebesedések, mélyre terjedő fertőzések (diabéteszéé fekély); rossz gyógy hajlam |
| Vér | Romlott fehérvérsejt-működés | Növekedett fogékonyság a fertőzések, különösen a vizeletelvezető rendszer és a bőr . fertőzései iránt , , |
| Kötőszövet | A szőlőcukor anyagcseréje nem normális, ami a szövetek megvastagodását vagy összehúzódását okozza | Kéztőcsatorna-szindróma; Dupuytren- kontraktura |
ben enyhe, majd hetek vagy hónapok elteltével fokozatosan romlik. A ketoacidózis ritka. Ha a vércukorszint – általában a cukorbetegséget súlyosbító megterhelés, mint például fertőzések vagy gyógyszerek hatásának következményeként – nagyon magas lesz, gyakran meghaladja az 1000 mg/dl-t (55 mmol/l), az illető jelentősen kiszáradhat, ami zavartsághoz, aluszékonyság- hoz, epileptikus görcsökhöz, és egy, nem-ketotikus hiperglikémiás hiperozmoláris kómának nevezett állapothoz vezethet.
A megemelkedett vércukorszint idővel károsítja az ereket, idegeket és más belső struktúrákat. Összetett
cukor alapú anyagok épülnek be a kis vérerek falába, amitől megvastagodnak és áteresztővé válnak. Ahogyvastagodnak, egyre kevesebb és kevesebb vért szállítanak, különösen a bőrbe és az idegekbe. A rosszul beállított vércukorszintek általában a zsír vérszintjét is emelik, ami felgyorsuló érelmeszesedést okoz (ateroszklerózis, körülírtan kiemelkedő foltok [plakkok] felépülése a vérerek falán). A Az érelmeszesedés 2-6-szor gyakoribb cukorbetegekben, mint nem
▲ lásd a 118. oldalt
720
Hormonzavarok
cukorbetegekben, nőkben és férfiakban egyaránt előfordul. A nagy és kis erek megromló keringése a szív, az agy. a láb, a szem, a vesék, az idegek, valamint a bőr károsodásához vezet, és lassítja a sérülések gyógyulását.
Mindezen okok miatt a cukorbetegeket számos súlyos, hosszú távú szövődmény fenyegeti, leggyakrabban a szívroham és a gutaütés. A szemek vérereinek károsodása a látás elvesztését okozhatja (diabéteszes retinopátia). A vesék rosszul működhetnek, ami mü- vesekezelést szükségessé tevő vcseelégtelenséghez vezet. Az idegek károsodása számos módon nyilvánulhat meg. Ha egyetlen ideg működik rosszul (mononeu- ropátia), az egyik kar vagy láb hirtelen gyengévé válhat. 11a a kezekhez, lábakhoz és lábfejekhez futó idegek károsodnak (diabéteszes polineuropátia), rendellenessé válhat az érzékelés, valamint bizsergő vagy égő fájdalom és gyengeség alakul ki a karokban és a lábakban. A A bőr ereinek károsodása az ismételt sérülésekre hajlamosít, mert a beteg nem tudja érzékelni a nyomás és hőmérséklet változásait. A bőr gyenge vérellátása is fekélyekhez vezethet, és minden seb lassan gyógyul. A lábfej fekélyei olyan mélyekké, fertőzöttekké válhatnak, és olyan rosszul gyógyulnak, hogy olykor a láb egy részét amputálni kell.
A legújabb bizonyítékok azt mutatják, hogy a cukorbetegség szövődményei megelőzhetők, késleltethetők vagy lassíthatok a vércukorszint kézbentartásával. További ismeretlen, köztük genetikai tényezők is meghatározzák az események későbbi lefolyását.
A cukorbetegség kórisméjét akkor állítják fel, mikor a vércukorszint kóros mértékben magas. Az évenkénti rutinvizsgálatok, vagy munkába állás és sporttevékenység előtt végzett általános orvosi vizsgálat során a vércukorszinteket gyakran ellenőrzik. Az orvos ellenőrizheti a vércukorszintet azért is, ha olyan tünetek lehetséges okait keresi, mint a megnövekedett szomjúságérzés, vizclctmennyiség és éhség; vagy ha jellegzetes kockázati tényezők vannak, például cukorbeteg a családban, elhízás, gyakori fertőzések, vagy bármely cukorbetegséghez kapcsolódó szövődmény.
A vércukorszint méréséhez általában mintegy nyolc órás koplalást követően, máskor étkezés után vesznek
vérmintát. A vércukorszint bizonyos emelkedése evés után normális, de még ekkor sem szabad nagyon magasnak lennie. A 65 évesnél idősebb emberekben legjobb a vizsgálatot koplalás után elvégezni, mert a korosabb emberekben a vércukorszint nagyobb növekedése jön létre evés után.
A vérvizsgálatok egy másik fajtáját, az orális glü- kóztolerancia-tesztct (szájon át beadott szőlőcukor hatásának vizsgálata) bizonyos helyzetekben végezhetik el, pl. amikor az orvos feltételezi, hogy egy terhes nőnek terhességi (gesztációs) diabétesze van.B Ezen vizsgálat során koplalást követően, vérmintát vesznek az éhomi vércukorszint mérésére, és azután szabványmennyiségű szőlőcukrot tartalmazó oldatot itatnak, majd többször vér vesznek a következő 2-3 óra során.
A cukorbetegség kezelésének fő célja a vércukorszint normális határértékeken belül tartása, amennyire ez lehetséges. A tökéletesen normális szintet nehéz elérni, de minél inkább sikerül a vércukrot a normál tartományban tartani, annál kevésbé valószínű, hogy átmeneti és hosz- szú távú szövődmények alakulnak ki. A vércukorszint pontos beállításának legfőbb veszélye a „túlkezelés” nagyobb valószínűsége, ami alacsony vércukorszintet eredményez (hipoglikémia). ★
A cukorbetegség kezelésekor a megfelelő testsúly fenntartására, testedzésre és az étrendre kell nagy figyelmet fordítani. Sok elhizott II-es típusú cukorbetegnek nem lenne szüksége gyógyszer szedésére, ha fogyna és rendszeresen sportolna. A súlycsökkentés és a testedzés fokozása viszont a legtöbb cukorbeteg számára nehéz. Emiatt gyakran inzulin-pótló terápia, vagy vércukorszint-csökkcntő tabletták szedése szükséges. A testedzés közvetlenül csökkenti a vércukorszintet. ami gyakran az inzulinszükséglctet is mérsékli.
A diétás kezelés nagyon fontos. Általánosságban a cukorbetegeknek nem szabad túl sok édességet enniük, és étkezéseiket szabályos terv szerint kell elfogyasztaniuk. Ugyanakkor néhány falat lefekvéskor vagy késő délután gyakran segít megelőzni az alacsony vércukorszint kialakulását azokban, akik reggel vagy este adnak maguknak közepes hatástartamú inzulint. Mivel a cukorbetegekben gyakran magasabb a kolcsztcrinszinl is, a dietetikusok általában a telített zsírok mennyiségének csökkentését javasolják az étrendben. Mégis, a koleszterinszint csökkentésének legjobb módja a vércukorszint és a testsúly szinten tartása.
A legtöbb cukorbeteg sokat nyer azzal, ha tanul a betegségéről, és arról, hogy mit tehet ennek befolyásolása érdekében. Ezt a tanitó-nevelő munkát legjobb, ha egy cukorbeteg oktatásra kiképzett nővér végzi. Minden cukorbetegnek meg kell értenie, hogyan hat az
▲ lásd a 338. oldalt
■ lásd az 1163. oldalt
* lásd a 724. oldalt
Diabétesz mellitusz (cukorbetegség)
721
étrend és a testmozgás a vércukrára, cs tudatában kell lennie, hogyan kerülje el a szövődményeket, pl. ellenőrizze nem fckélycsedett-e ki a bőre. Különösen kell ügyelniük arra, hogy elkerüljek a láb fertőzéseit, és gyakran kedvezőbb, ha lábujjaik körmeit pedikűrössel vágatják le. Az évenkénti szemvizsgálat nélkülözhetetlen, hogy ellenőrizzék a vérerekben végbement változásokat, melyek vaksághoz vezethetnek (diabéteszcs retinopátia).
Sérülés és magas vagy alacsony vércukorszint esetére a cukorbetegeknek mindig magukkal kell vinniük egy kártyát, vagy viselniük kell egy orvosokat figyelmeztető karperecét, ami felhívja a figyelmet a betegségre. és lehetővé teszi az egészségügyi dolgozók számára. hogy gyorsan megkezdjék az életmentő kezelést.
Inzulinpótló terápia
Az l-es típusú cukorbetegségben a hasnyálmirigy nem tud inzulint termelni. így az inzulint pótolni kell. A pótlást csak injekcióval lehet végrehajtani, az inzulint nem lehet szájon át bevenni, mivel az a gyomorban elroncsolódik. Az inzulin új kiszerelési formáit, pl. az orrsprayt, most próbálják ki. Eddig ezekkel az új formákkal nem túl jók a tapasztalatok, mert a felszívódásbeli különbségek problémákhoz vezettek az adag meghatározásában.
Az inzulint a bőr alá, a zsírrétegbe adják, általában a karba, combba, vagy a hasfalba. A kis fecskendők nagyon vékony tűkkel majdnem fájdalommentessé teszik az injekció beadását. Egy levegőpumpás eszköz, ami az inzulint a bőr alá fújja, azok számára használható, akik nem tudják elviselni a tüszúrást.
A toll alakú inzulinfecskendő, ami egy, az inzulint tartalmazó patront foglal magába, különösen azok számára alkalmas, akik naponta több injekciót adnak be otthonukon kívül. Egy másik eszköz az inzulinpumpa, amely egy tartályból folyamatosan pumpál inzulint a bőrbe helyezett kis tűn keresztül. Járulékos inzulinadagokat lehet úgy beprogramozni, vagy beadni, hogy a pumpa még valószerűbben utánozza a szervezet inzu- iintermelésének módját. Néhány ember számára a pumpa a betegség kézbentartásának magasabb szintjét nyújtja, míg mások zavarónak tartják a pumpa viseletét, továbbá a tű helye kisebesedhet.
Az inzulin három alapvető formában kapható, mindegyik különböző hatósebességgel és hatástartammal. Rövid hatástartamú inzulin, pl. a kristályos inzulin, a leggyorsabban és legrövidebb ideig ható. Az inzulinnak ez a fajtája 20 percen belül kezdi csökkenteni a vércukorszintet, legnagyobb hatását 2 4 órán belül éri el, és 6 8 óráig tart. A gyorshatású inzulint általában a napi több injekciót kapó betegekben alkalmazzák; az injekciót 15-20 perccel étkezések előtt adják be.
Közepes hatástartamú inzulin, mint a cink-inzulin, vagy izofán inzulin szuszpenzió, 1-3 órán belül kezd hatni, legnagyobb hatását 6-10 órán belül éri el, és 18-26 óráig hat. Az inzulinnak ezt a típusát használják reggel, hogy lefedjék a nap első felét, vagy este, hogy inzulinnal lássák cl a beteget az éjszaka folyamán. A hosszú hatástartamú inzulin, mint a nyújtott hatású cink-inzulin szuszpenzió, 6 órán át nagyon kicsi hatás- salt fejt ki, de 28-36 órán ál fedezi az alap-inzulinszük- ségletet. Az inzulinkészítmények szobahőmérsékleten hónapokig elállnak, így munkába vagy utazásra is elvihetők.
Bonyolult döntést igényel kiválasztani, hogy melyik inzulint használják. A döntés azon alapul, milyen mértékben kívánja az illető kontrollálni a cukorbetegségét, mennyire hajlandó figyelemmel kísérni a vércukrát és változtatni az adagolást, mennyire változik a napi programja, mennyire kész tanulni a betegségéről, és mennyire stabil a vércukorszintje a nap folyamán, illetve egyik napról a másikra.
A legegyszerűbben követhető rendszer a napi egyetlen közepes hatástartalmú inzulin beadása. Viszont egy ilyen beállítás a vércukorszint leggyengébb szabályozását nyújtja. Pontosabb beállítást lehet elérni kél inzulin – a gyorsan ható inzulin és a közepes hatástartamú inzulin – kombinációjával egyetlen, reggeli adagban. Ez több jártasságot igényel, viszont nagyobb lehetőséget biztosit a vércukorszint beállításához. Egy második injekció adható vacsoraidőben vagy lefekvéskor. A legpontosabb beállítás általában a reggel és este adott gyorshatású és közepes hatástartamú inzulin kombinációval, és a nap folyamán adott gyorsan ható inzulininjekcióval érhető el.
Egyesek, különösen az idősebbek, ugyanazt az inzulinmennyiséget adják minden nap, mások változtatják az inzulinadagjukat az étrendtől, a testmozgástól és a vércukorszint alakulásától függően. Az inzulinszükséglet az étrend és a testmozgás függvényében változik. így azok, akiknek az étrendjük és a testmozgásuk közel állandó, általában nagyon kis módosításokat kell végezzenek az inzulinadagjukon. Viszont idővel az mzulinszükséglct változhat, ha az illető súlya csökken vagy nő. érzelmi stresszt, vagy betegséget, főleg ha fertőzést kapnak. Azok, akik az étrendjüket és a testmozgásukat változtatják, ennek megfelelően kell, hogy átállítsák inzulinadagjukat.
Egyesekben védekezés alakul ki az inzulinnal szemben. Mivel ez a kívülről bevitt inzulin nem teljesen olyan, mint a szervezet által előállított, a szervezet antitesteket hozhat létre ellene. Ezek az antitestek gátolják az inzulin működését, ezért annak, akinek a szervezete ily módon védekezik az inzulinnal szemben, nagyon nagy adagokat kell kapnia.
722
Hormonzavarok
A szájon át szedhető vércukor- szint-csökkentő gyógyszerek jellemzői
| Gyógyszer | Hatástartalom (óra) | Napi adagok száma |
| Akarbóz | Körülbelül 4 | 3 |
| Acetohexamíd | 12-től 18-ig | 1-2 |
| Klorpropamid | 60 | 1 |
| Glimepirid | 24-ig | 1 |
| Glipizid | 24-ig | 1-2 |
| Gliburid | 24-ig | 1-2 |
| Metformin | 24 vagy több | 2-3 |
| Tolazamid | 12-tól 24-ig | 1-2 |
| Tolbutamid | 6-tól 12-ig | 2-3 |
Az inzulininjekcióknak hatásuk lehet az injekció helyén a bőrre és az alatta lévő szövetekre. Allergiás reakció, ami ritkán fordul elő, fájdalmat és égető érzést eredményez, amit órákon át tartó vörös elszíneződés, viszketés és duzzanat követ a szúrás környékén. Gyakrabban az inzulin zsírlerakódásokat okoz, ami a bőr du- doros kinézetét hozza létre, vagy ellenkezőleg, elroncsolja a zsírt, ami a bőr besüppedését okozza. Az injekció helyének és az inzulin fajtájának változtatása általában kivédi ezeket a szövődményeket.
Az inzulinnal szembeni védekezés és allergia a mesterségesen előállított emberi inzulinok használatával ritka; ma már túlnyomóan ezeket az inzulinokat használják.
Szájon át szedett vércukorszint-csökkentő szerek
A szájon át szedhető szulfonilurca csoportba tartozó gyógyszerekkel, mint a glipizid, gliburid, gliben- klamid, tolbutamid és klorpropamid, gyakran megfelelően csökkenthető a vércukorszint a ll-es típusú cukorbetegekben, de nem hatásosak az I-es típusú cukorbetegségben. Ügy csökkentik a vércukorszintel, hogy több inzulin felszabadítására serkentik a has
nyálmirigyet és növelik annak hatásosságát. A szájon át szedhető szerek egy másik fajtája, a metformin, nem hat az inzulin felszabadítására, viszont növeli a szervezet érzékenységét saját inzulinjára. Az orvos felírhat metformint egyedül, vagy egy szulfonilurea származékkal együtt. Egy további gyógyszer, az akar- bóz, a szőlőcukor felszívódásának késleltetésével hat a bélben.
A szájon át szedhető vércukorszint-csökkentő gyógyszereket általában olyan ll-es típusú cukorbetegeknek írják fel, akiknél a diéta és a testmozgás nem képes megfelelően csökkenteni a vércukorszintet. Lehet a gyógyszert naponta csak egyszer, reggel bevenni, habár egyeseknek 2 vagy 3 adagra van szükségük. Ha a szájon át szedhető vércukorszint-csökkentő szerekkel nem befolyásolható eléggé a vércukorszint. szükség lehet inzulininjekcióra; ezt önmagában vagy a szájon át szedett szerekkel alkotott kombinációban alkalmazzák.
A kezelés ellenőrzése
A vércukorszintek követése a cukorbetegség gondozásának nélkülözhetetlen része. Habár a vizeletet is lehet vizsgálni, van-c benne szőlőcukor, a vizelet ellenőrzése nem megfelelő módja a kezelés követésének és a terápia irányításának. Szerencsére a vércukorszint ma már könnyen mérhető otthon is.
A beteg az ujj hegyét egy kis lándzsával megszórja, így nyer egy csepp vért. A lándzsa egy kis tűt tartalmaz, amit az ujjba lehet döfni, vagy pedig egy rugós eszközben van elhelyezve, amely könnyen és gyorsan átszúija a bőrt. A legtöbb cukorbeteg közel fájdalmatlannak találja a szúrást. Azután egy csepp vért kell helyezni egy reagenscsíkra. A cukorra reagálva a csík színe megváltozik, vagy más kémiai változás megy végbe rajta. Néhány fajta csík színe eléggé megváltozik ahhoz, hogy a vércukorszintet le lehessen olvasni, ha a csík színét összehasonlítjuk egy táblázatba nyomtatott színekkel. Jobb és pontosabb rendszer egy gép használata, amelyik leolvassa a tesztcsík változásait, és az eredményt digitális kijelzőn mutatja. A legtöbb ilyen készülék méri a reakcióhoz szükséges időt, és automatikusan leolvassa az eredményt. A gépek kicsik, méretük egy toll méretétől egy csomag cigaretta méretéig terjed.
A cukorbetegeknek fel kell jegyezniük a vércukor- szintjeiket és be kell számolniuk róla orvosuknak vagy ápolójuknak, hogy tanácsot kaphassanak, hogyan módosítsák az inzulint vagy a szájon át szedett vércukor- csökkcntőt. Némelyeknek meg lehet tanítani, hogyan kell módosítaniuk a szükségletnek megfelelően az inzulint saját maguknak, az orvossal vagy ápolóval való találkozások között.
Diabétesz mellitusz (cukorbetegség)
723
Az orvosok a kezelés követésére a glikoziíált hemoglobin (más néven: hemoglobin AIC) szintjét határozzák meg a vérből. Mikor a vércukorszint magas, változások jelennek meg a hemoglobinban, a vérben lévő oxigént szállító kémiai anyagban. Ezek a változások egyenes arányban állnak egy hosszabb időszak vércukorszintjeinek átlagával. így a vércukormérések- től eltérően, amelyek egy adott pillanatban fennálló szintet mutatnak, a glikoziíált hemoglobin mérése azt tükrözi, hogy megfelelően állították-e be a vércukorszintet a megelőző néhány héten át. A glikoziíált hemoglobin normál szintje alacsonyabb, mint 7%. A cukorbetegek ritkán érnek cl ilyen értekeket, de a szoros ellenőrzés célja közel kerülni hozzá. A 9% feletti szint rossz és a 12% felett nagyon rossz beállítást mutat. A cukorbetegség gondozására szakosodott orvosok a glikoziíált hemoglobin 3-6 havonkénti mérését javasolják.
A szövődmények kezelése
Mind az inzulin, mind a szájon át szedhető gyógyszerek túl nagy mértékben csökkenthetik a vércukorszintet, ami hípoglikémiát okoz.A Hipoglikémia előfordulhat akkor is, ha a cukorbeteg nem eleget, vagy nem időben eszik, vagy evés nélkül sokat mozog. Mikor a vércukorszint túl alacsony, az első szerv, amit érint, az agy. A szervezet ilyenkor azonnal szőlőcukrot állít elő a májban lévő glikogénraktárakból, s ez védi az agyat. Ebbe a folyamatba beletartozik az adrenalin (epi- nefrin) felszabadítása is, ami éhséget, szorongást, emelkedett tudati állapotot és reszketés-érzést válthat ki. A vérrel az agyba jutó szőlőcukor hiánya fejfájási okoz.
A hipoglikcmiát gyorsan kell kezelni, mert perceken belül súlyossá válhat, ami fokozódó zavartsághoz. kómához cs ritkán maradandó agykárosodáshoz vezet. A hipoglikémia első tünetének észlelésekor a beteg valamilyen Tonnában egyen cukrot. E célból a cukorbetegeknek mindig maguknál kell tartaniuk édességet, cukordarabot vagy szőlőcukor tablettát, hogy kezelhessék a hipoglikémiás rosszulléteket. További lehetőség egy pohár tej (ami egy másik cukorfajtát, tejcukrot vagy laktózt tartalmaz), cukrozott víz. vagy gyümölcslé megivása, illetve sütemény, gyümölcs vagy más édes étel elfogyasztása. Az I-es típusú cukorbetegeknek mindig kell maguknál tartaniuk glukagont (egy hormon, ami emeli a vércukorszintet), vagy a glukagon elérhető közelségben kell legyen, hogy be lehessen adni abban az esetben, ha nem tudnak cukrot tartalmazó ételt magukhoz venni.
A diabéteszes ketoacidózis orvosi sürgősségi állapot. A diabéteszes ketoacidózis azonnali és hozzáértő kezelés nélkül kómát és halált okozhat. Kórházi beuta-
t fá alacsony vércukorszint tünetei
- Hirtelen fellépő erős éhségérzet ,
- Fejfájás
- Hirtelen szorongás .
- Remegés
- Izzadás _ .
Zavartság . : ;
- Eszméletvesztés (kóma)
lás szükséges, általában intenzív osztályra. Nagy mennyiségű intravénás folyadékot adnak elektrolitokkal (nátriummal, káliummal, klórral és foszfáttal) együtt, hogy pótolják azt a mennyiséget, ami a túlzott vizeletürítéssel elveszett. Az inzulint általában intravénásán adják, mert így gyorsan hat, és az adagot gyakran lehet az eredményeknek megfelelően módosítani. A vér szőlőcukor-, keton-, elektrolitszintjeit néhány óránként mérik, és az orvosok ehhez igazítják a kezelést, Az orvosok mintát vesznek az artériás vérből is. hogy megmérjék a savasságát. Néha külön kezelés szükséges a savas vegyhatás megszüntetéséhez, habár a vércukorszint beállítása és az elektrolitok pótlása általában lehetővé teszi a szervezet számára, hogy helyreállítsa a normális sav-bázis egyensúlyt.
A nem-ketotikus hiperglikémiás hiperozmoláris kóma kezelése hasonló a diabéteszes ketoacidózi- séhoz. A folyadékot és az elektrolitokat pótolni kell. A vércukorszintet fokozatosan kell visszaállítani, hogy elkerüljék a hirtelen folyadékbeáramlást az agyba. A vércukorszinteket könnyebb beállítani, mint a diabéteszes ketoacidózisban, és a vérsavasság okozta problémák kevéssé súlyosak.
A cukorbetegség legtöbb hosszú távú szövődménye egyre súlyosbodó jellegű, hacsak a vércukorszintet nem állítják be pontosan. A diabéteszes retinopátia viszont célzottan is gyógyítható. Lézeres sebészi beavatkozással lezárhatják a szivárgó ereket, hogy megakadályozzák az ideghártya maradandó károsodását. A korai lézerkezelés segíthet megakadályozni vagy lényegesen lassítani a látásvcsztcst.
A lásd a 724. oldalt
724
A hipoglikémia (hypoglycaemia) olyan állapot, melyben a vércukor (szőlőcukor, glükóz) szintje rendellenesen alacsony.
Normálisan a szervezet meglehetősen szűk határértékek között tartja a véreukor szintjét (kb. 70 110 mg/dl [3,9 6.1 mmol/l]). Cukorbetegségben a vércukorszint túl magas lesz, míg hipoglikémiában túl alacsony. Az alacsony vércukorszint a szervezet számos szervrendszerében működészavart okoz. Az agy. különösen érzékeny az alacsony vércukorszintre, mivel az agy legfőbb energiaforrása a szőlőcukor. Az agy az alacsony vércukorszintre válaszolva az idegrendszeren keresztül adrenalin (epinefrin) felszabadítására serkenti a mellékveséket. Ennek hatására a máj cukrot bocsát ki a vérbe, cs így a vércukorszint emelkedik. Ha a szint túl alacsonyra esik, az agyműködés romolhat.
A hipoglikémiának számos különböző oka lehet; túlzott inzulin-felszabadulás a hasnyálmirigyből, túl nagy inzulin- vagy egyéb gyógyszeradag, amit a vércukor csökkentésére adtak cukorbetegeknek, kóros agyalapi mirigy, illetve mellékvese működés, valamint a máj szénhidrát-tárolási vagy szölőcukor-előállítási képességének zavara.
Általánosságban a hipoglikémiát gyógyszerrel kapcsolatos. illetve gyógyszerrel nem kapcsolatos kategóriákba lehet sorolni. A legtöbb hipoglikémiás eset cukorbetegségben fordul elő, és gyógyszerrel kapcsolatos. A nem gyógyszerrel összefüggő hipoglikémia tovább osztható éhezési hipoglikémiára, mikor a hipoglikémia koplalás során lép fel, és reaktív hipoglikémiára. mikor a hipoglikémia étkezés, általában szénhidrátok fogyasztásának ellenreakciójának végeredményeként jelenik meg.
A hipoglikémiát leggyakrabban inzulin vagy más gyógyszer (szulfonilurea) okozza, amit a vércukorszint csökkentésére adnak a betegnek. Ha az adag túl magas az elfogyasztott ételmennyiséghez képest, a gyógyszer túlságosan lecsökkentheti a vércukorszintet. A súlyos hipoglikémia elsősorban hosszabb ideje fennálló, súlyos cukorbetegségben fordul elő. Ennek az az oka, hogy e betegek hasnyálmirigy szigetsejtjei nem termelnek elegendő glukagont. és a mellékvese nem képez megfelelő mennyiségű adrenalint – ezek a legfőbb, azonnal műkö
désbe lépő mechanizmusok, melyekkel a szervezet ellensúlyozza az alacsony vércukorszintet. Sok más, nem a cukorbetegség kezelésére használt gyógyszer okozhat hipoglikémiát, például a pentamidin, amit az AIDS-hez kapcsolódó tüdőgyulladások kezelésére alkalmaznak.
A hipoglikémia oka néha pszichés zavar; ilyenkor a betegek titokban inzulint vagy vércukorszint-csökkcn- tő szereket adnak maguknak. Általában azokról hihető, hogy ezt teszik, akik hozzáférnek ezekhez a gyógyszerekhez, pl. egészségügyi dolgozók, vagy cukorbetegek rokonai.
Az alkoholfogyasztás is kábulat létrehozásához elegendő hipoglikémiát okozhat, általában azokban, akik hosszú időn át sokat isznak anélkül, hogy ennének és ezért kiürültek a máj szénhidrát raktárai. Hipoglikémia okozta kábulat még olyan személyekben is előfordulhat, akinek véralkoholszintje az autóvezetéssel kapcsolatban törvényileg engedélyezett szint alatt van. A rendőrség és a kórházi felvételi osztály személyzete esetleg nem veszi észre, hogy egy alkoholos ieheletű, kábult személy hipoglikémiás, és nem csupán részeg.
Hosszan tartó, megerőltető testedzés ritkán hipoglikémiát idéz elő egyébként egészséges emberekben is. Elhúzódó koplalás csak akkor okoz hipoglikémiát, ha az illetőnek egy másik betegsége, különösen, ha agyalapi mirigy vagy mellékvese-elégtelensége van, valamint, ha nagy mennyiségű alkoholt fogyaszt. A máj szénhid- rátraktárai annyira lecsökkenhetnek, hogy a szervezet nem tudja a megfelelő vércukorszintet fenntartani. Néhány emberben, aki májbetegségben szenved, már néhány órás koplalás hipoglikémiát okozhat. Azokban a csecsemőkben és gyermekekben, akiknek a cukrok anyagcseréjében résztvevő bármelyik enzime rendellenes, hipoglikémia alakulhat ki étkezések között.
Egyes emberekben, akik a gyomorműtétek bizonyos fajtáin estek át, kialakulhat hipoglikémia étkezések között (alimentáris hipoglikémia, a reaktív hipoglikémiák egyik fajtája). Ennek az az oka, hogy a cukrok nagyon gyorsan szívódnak fel, ami túlzott inzulintermelésre serkent. Az inzulin magas szintje a vércukorszint gyors esését okozza. Ritkán előfordul az alimentációs hipoglikémia olyan emberekben is, akiket nem műtötték. Ezt az állapotot ismeretlen eredetű (idiopátiás) alimentációs hipoglikémiának nevezik.
Hipoglikémia
725
A múltban az orvosok olykor reaktív hipoglikémiát kórisméztek, ha étkezés után 2-4 órával hípoglikémiá- hoz hasonló tünetek jelentkeztek, vagy hipoglikémiát diagnosztizáltak egyes enyhe tünetek (főleg fáradtság) esetén, A rosszullétek alatt levett vércukor azonban nem igazol valódi hypoglikémiát. Megpróbálták a reaktív hipoglikémiát orális glükóztolerancia-teszttel kiváltani, de ez a vizsgálat nem tükrözi pontosan, hogy mi történik egy rendes étkezés után,
A reaktív hipoglikémia egyik, csecsemőkben és gyermekekben előforduló fajtáját, a gyümölcscukrot (fruktózt) és tejcukrot (laktózt), valamint a leucin nevű aminosavat tartalmazó ételek okozzák. A gyümölcscukor és a tejcukor megakadályozza a szőlőcukor felszabadulását a májból; a leucin pedig az inzulin túltermelésére serkenti a hasnyálmirigyet. Bármelyik esetben alacsony vércukorszint az eredmény, rövid időn belül e tápanyagokat tartalmazó ételek fogyasztása után. Felnőttekben alkohol együttes fogyasztása cukorral, például gin-tonik formájában, reaktív hipoglikémiát válthat ki.
A túlzott inzulintermelés is okozhat hipoglikémiát. A bőséges termelést a hasnyálmirigy inzulintermelő sejtjének daganata (inzulinóma) okozhatja, vagy ritkán ezen sejtek kiterjedt burjánzása. Ritkán hasnyálmirigyen kívüli daganat okoz hipoglikémiát egy inzulinhoz hasonló hormon termelése révén.
A hipoglikémia ritka oka lehet egy autoimmun betegség, melyben a szervezet antitesteket termel az inzulin ellen, A Az inzulin szintje rendellenesen hullámzik a vérben, amint a szervezet túlzott mennyiségű inzulint termel, hogy megbirkózzék az antitestekkel. Ez az állapot előfordulhat olyan emberekben is, akiknek van cukorbetegségük és olyanokban is, akiknek nincs,
Hipoglikémiát okozhat vese- vagy szívelégtelenség, rák, alultápláltság, rendellenes agyalapi mirigy- vagy mellékvese-működés, sokk és súlyos fertőzés. Kiterjedt májmegbetegedés például vírusos májgyulladásból, cirrózisból vagy rákból eredően – szintén létrehozhat hipoglikémiát.
A szervezet a vércukorszint esésére először adrenalin (epinefrin) felszabadításával válaszol a mellékvesékből és bizonyos idcgvégződésckből. Az adrenalin serkenti a cukor felszabadítását a szervezet raktáraiból, de szorongásos rohamra emlékeztető tüneteket is okoz: izzadást, idegességet, reszketést, gyengeséget, erős szívdobogást és néha éhséget, A még súlyosabb hípo-
glikémia csökkenti az agy szőlőcukor ellátását, ami szédülést, zavartságot, fáradtságot, gyengeséget, fejfájást, nem helyénvaló viselkedést okoz, ami összetéveszthető részegséggel, ezen kívül kiválthat a koncentrációra való képtelenséget, látási rendellenességeket, epileptikus rohamokat és kómát. Elhúzódó hipoglikémia maradandóan károsíthatja az agyat. Mind a szorongáshoz hasonló tünetek, mind az agyműködés romlása kezdődhetnek lassan vagy hirtelen, s enyhe rossz közérzettől súlyos zavartságig vagy pánikig haladhatnak előre perceken belül. A leggyakrabban azok érintettek, akik inzulint kapnak, vagy szájon át szedhető vércukorszint-csökkentő szereket szednek.
Inzulintermelő hasnyálmirigy-daganat esetén, a tünetek általában korán reggel fordulnak elő az éjszakán át tartó koplalás után, különösen, ha a vércukor-raktá- rakat reggeli előtti testmozgás még jobban kimeríti. A betegekben eleinte csak ritkán jelentkeznek a hipogli- kémiás epizódok, de hónapok, vagy évek múlva ezek az epizódok gyakoribbak és súlyosabbak lesznek.
Az orvosok megmérik a vércukor-, aztán az inzulinszintet. ha egy nem cukorbeteg, egyébként egészséges emberben szorongás, ittassághoz hasonló viselkedés, vagy a leromlott agyműködés fentebb leírt egyéb tünetei fejlődnek ki.
A hipoglikémia tünetei ritkán alakulnak ki, míg a vércukorszint nem esik 50 mg/dl (2,8 mmol/1) alá, habár esetenként kialakulhat némileg magasabb szinteknél is. Más betegekben nem alakulnak ki a tünetek, míg a cukorszintjük sokkal alacsonyabb nem lesz. Alacsony vércukorszint a hipoglikémia tüneteivel megerősíti a kórismét. Ha a tünetek a vércukorszint emelkedésével, cukor fogyasztását követő néhány percen belül enyhülnek, ez alátámasztja a diagnózist.
Az orvos a rendelőben méri a vércukrot, A vércukorszintet otthon is lehet vizsgálni, egy, a tünetek kifejlődésekor az ujj megszúrásával nyert vércscppből vér- cukoszintet vizsgáló eszköz használatával, de a vércukorszint otthoni megfigyelését csak cukorbetegeknek tanácsolják. Az orális glükóztolerancia-tesztet, amit gyakran a cukorbetegség kórismézésére használnak, ritkán használják hipoglikémia kórismézésére, mert az eredmények gyakran félrevezetők.
A lásd a 816. oldalt
726
Hormonza varok
Az orvos majdnem mindig meg tudja találni a hipoglikémia okát. A beteg kortörténetén, az általános orvosi vizsgálaton cs egyszerű laboratóriumi teszteken kívül a kóreredet meghatározásához általában nincs szükség egyéb vizsgálatokra. Néhány beteget viszont kórházba kell fektetni kiterjedtebb vizsgálatok elvégzésére. Ha az orvos autoimmun eredetű hipoglikémiát tételez fel, a vért inzulinellenes antitestekre vizsgálják.
Koplalás alatti (néha akár 72 órát történő) inzulinszint mérés lehet szükséges annak eldöntéséhez, hogy az illetőnek van-e inzulin termelő daganata. Elméletileg a daganat helyét meg kell határozni sebészi beavatkozás előtt. Ugyanakkor, habár a hasnyálmirigy inzulintermelő daganatainak egy része megjeleníthető komputertomográfiával (CT), mágneses magrezonancián alapuló képalkotó eljárással (MRI) vagy ultrahanggal, a daganatok általában olyan kicsik, hogy nem észlelhetők ezekkel a képalkotó eszközökkel. Gyakran sebészeti feltárás szükséges az inzulintermelő daganat felfedezéséhez.
A cukor bármely formában történő fogyasztása után a hipoglikémia tünetei perceken belül enyhülnek. Adható például édesség, szőlöcukor tabletta, egy pohár gyümölcslé, egy pohár több evőkanál cukrot tartalmazó víz vagy egy pohár tej; utóbbi tejcukrot (laktóz) a cukor egy fajtáját tartalmazza. Akinek visszatérő hipo- glikémiás epizódjai vannak, különösen a cukorbetegek, gyakran szőlőcukor tablettát tartanak maguknál legszívesebben, mert a tabletták gyorsan fejtik ki hatásukat és meghatározott mennyiségű cukrot szolgáltatnak. Mind a cukorbeteg, mind a nem cukorbeteg
hipogiikémiások számára előnyös, ha a cukor fogyasztását követően hosszan ható szénhidrátot biztosító étek (pl. kenyér vagy keksz) esznek. Ha a hipoglikémia jelentős vagy hosszan elnyúlik, és cukor bevitele szájon át már nem lehetséges, az orvosok intravénásán adnak szőlőcukrot, hogy megakadályozzák a súlyos agykárosodás kialakulását.
Azok az emberek, akiknek az esetében tudott, hogy súlyos hipoglikémiás epizódok alakulhatnak ki, a vészhelyzetek kivédésére glukagont hordhatnak magukkal. A glukagon egy fehéij eh ormon. amit a hasnyálmirigy szigetsejtjei választanak cl, és arra serkenti a májat, hogy nagy mennyiségű cukrot állítson elő szénhidrátraktáraikból. Injekció formájában adják, és általában 5-15 percen belül helyreállítja a vércukorszintet.
Az inzulintermelő daganatokat sebészileg kell eltávolítani. Ugyanakkor, mivel ezek a daganatok nagyon kicsik, és nehéz meghatározni a helyüket, a műtétet hozzáértő, a kórkép kezelésében tapasztalt orvosnak kell végrehajtania. A sebészi beavatkozás előtt a daganat inzulin-elválasztását gátló gyógyszer, pl. diazoxid adására lehet szükség. Néha egynél több daganat van, és ha a sebész nem találja meg mindet, egy második műtét válhat indokolttá.
Azok, akik nem cukorbetegek és hipogli kém iára hajlamosak, gyakran el tudják kerülni azt, a szokásos napi háromszori étkezés helyett inkább kisebb, gyakori étkezésekkel. A hipoglikémiára hajlamos embereknek azonosító kártyát vagy egészségügyi figyelmeztető karperecét kell hordaniuk magukkal, hogy tájékoztassák a veszélyhelyzetet elhárító egészségügyi személyzetet az állapotukról.
Multiplex endokrin neoplázia
szindrómák
A többszörös endokrin daganatok olyan ritka, örökletes betegségek, melyekben több belső elválasztású mirigyben jő- vagy rosszindulatú daganatok fejlődnek ki.
A daganatok már csecsemőkorban is megjelenhetnek, de előfordul, hogy csak 70 éves korban bukkan
nak fel. Az általuk okozott rendellenességeket jobbára a túlzott mennyiségben termelt hormonok váltják ki.
A multiplex endokrin neopláziák három formában fordulnak elő: I-es, HA és IIB típus, de alkalmanként át is fedhetik egymást.
Multiplex endokrin neoplázia szindrómák
727
| A multiplex endokrin neopláziában előforduló daganatok | |||
| Daganat | A különböző tumorok előfordulása a betegek százalékában | ||
| l-es típus | IIA típus | IIB típus | |
| A mellékpajzsmirigy jóindulatú daganatai | 90% vagy több | 25% | kevesebb mint1% |
| Rákos vagy nem rákos hasnyálmirigy daganatok | 80% | 0% | 0% |
| Az agyalapi mirigy jóindulatú daganatai | 65% | 0% | 0% |
| Pajzsmirigyrák (medulláris karcinóma) | 0% | több mint
90% |
több mint
90% |
| A mellékvese (rendszerintJóindulatú) daganata (feokromocitóma) | 0% | 50% ‘ | 60% |
| Idegek körüli daganatok (neurómák) | 0% | 0% | 100% |
Ebben a formában a mellékpajzsmirigyekben (a pajzsmirigy szomszédságában levő kis mirigyek), a hasnyálmirigyben, az agyalapi mirigyben vagy mindháromban keletkeznek a tumorok.
Majdnem minden beteg mellékpajzsmirigye érintett; és a daganat a mellékpajzsmirigy-hormon többlettermelését okozza (ez az állapot a hiperparatireózis). A A túl sok hormon a vér kalciumszintjét növeli, és esetenként vesekő-képződéshez vezet.
A legtöbb betegben a hasnyálmirigy szigetsejtjeiben is kialakulnak daganatok, és ezek 40%-a nagy mennyiségű inzulint termel, következményes alacsony vércukorszintet (hipoglikémiát) okozva, kiváltképp ha a beteg órák hosszat nem eszik. A szigetsejt tumoroknak több mint a feie termel gasztrint, mely a gyomornyálkahártyát fokozott savtermelésre serkenti. Ez rendszerint peptikus fekélyek képződéséhez vezet, melyek gyakran véreznek, a gyomrot kilyukasztva annak tartalma a hasüregbejut, vagy gyomorelzáródás jöhet létre. Gyakori a hasmenés és a zsíros, bűzös széklet (szteatorrea). A többi szigetsejt tumor egyéb hormonokat termelhet, például vazoaktív intesztinális polipep-
tidet, ami komoly hasmenést és következményes kiszáradást okozhat.
Az esetek harmadában a szigetsejtes daganatok rosszindulatúak, és előfordul, hogy a májba vagy a test többi részébe szóródnak (metasztatizálnak). Ez a tumorfajta azonban általában lassabban nő, mint a többi hasnyálmirigy daganat.
A betegek kétharmadában keletkezik tumor az agyalapi mirigyben. Ezek 25%-a prolaktint termel, ami nőknél menstruációs zavarokhoz, férfiaknál pedig impotenciához vezet. További 25%-uk növekedési hormont választ el. ami akromegáliátB okoz. Nagyon kis hányad a vér magas kortikoszteroid szintjét és Cushing- kórtA eredményező kortikotropint termel. A daganatok körülbelül 25%-a semmilyen hormont nem termel. Néhány esetben a daganat fejfájást, látászavart okoz, és az agyalapi mirigy csökkent működéséhez vezet.
▲ lásd a 673. oldalt
■ lásd a 701. oldalt
★ lásd a 714. oldalt
728
Hormonza varok
Az I-es típusú betegségben szenvedők egy részénél a pajzsmirigyben és a mellékvesében is előfordulnak daganatok. A Nagyon ritkán karcinoid, és néhány esetben a bőr alatt puha, zsíros jóindulatú tumorok (lipómák) is kialakulnak.
A HA típusú multiplex endokrin neoplázia a pajzs- mirigydaganat egy ritka típusát (medulláris karcinóma), feokromocitómát (a mellékvese rendszerint jóindulatú tumora) és a túlműködő mellékpajzsmirigyet foglalja magába.
Majdnem minden betegnél kialakul a medulláris karcinóma. ■ Körülbelül 50%-ukban feokromocitóma jelentkezik, amely rendszerint az általa termelt adrenalin és egyéb hormonok* * * hatásaként megemeli a vérnyomást. A magas vérnyomás időszakos vagy állandó lehet, és rendszerint nagyon súlyos.
A betegek 25%-ának működik túlzott mértékben a mellékpajzsmirigye. A tünetek a vér magas kalciumszintjére utalnak; utóbbi vesekövességet és esetenként vcscclégtelenséget okozhat. Újabb 25%-ban a mellékpajzsmirigy fölös mennyiségű hormontermelés nélkül nő meg; ebben az esetben nem alakulnak ki a magas kalciumszinthez tartozó elváltozások.
Ez a tipus medulláris pajzsmirigytumorból, feokro- mocitómából és neurómákból (idegi eredetű daganatok) áll. Egyes betegek nem rendelkeznek családi kórelőzménnyel.
A IIB formában megjelenő medulláris karcinóma hajlamos a korai kifejlődésre, és már 3 hónapos csecse
▲ lásd a 730. oldalt
■ lásd a 711. oldalt
- lásd a 716. oldalt
• lásd az 1306. oldalt
mőnél is előfordult. A daganat gyorsabban nő és hamarabb szóródik mint a IIA formában.
Szinte minden beteg nyálkahártyáin találhatók neurómák. Ezek fénylő duzzanat formájában jelennek meg az ajkak, a nyelv és a szájszél körül. Előfordulhatnak még a szemhéjon, a kötőhártyán és a szaruhártyán is, így az ajkak és a szemhéjak megvastagodását okozhatják.
A gyomor-bélrendszer zavarai hasmenéshez és székrekedéshez vezetnek. A vastagbél időnként megnagyobbodik, a bél kacsok kitágulnak (megacolon). Ezeknek az elváltozásoknak a hátterében valószínűleg a bélidegekben növekvő neurómák állnak.
A IIB formában szenvedőknél gyakran gerincproblémák, főleg meggörbülés, és a comb, illetve lábcsontok rendellenességei fordulnak elő. Több betegnek lazák az ízületei és hosszúak a végtagjai (amit marfanoid habitusnak hívnak, a Marfan-szindrómához való hasonlósága miatt).®
Egyik fajta multiplex endokrin neoplázia sem gyógyítható maradéktalanul. Minden daganat külön kezelendő, ami vagy eltávolítást vagy a honnoncgycnsúly korrigálását jelenti. Mivel a medulláris pajzsmirigy daganat kezelés nélkül halálhoz vezet, a IIA típusban szenvedőknél, ha az léokromocitómával vagy hiper- paratireózissal jár, az orvosok valószínűleg a mirigy sebészi eltávolítását fogják szorgalmazni akkor is, ha a daganat rosszindulatúságát még nem állapították meg. A IIB típus esetében a medulláris karcinóma különösen agresszív. Ebben az esetben a diagnózis megszületése után a tumort azonnal el kell távolítani. A pajzsmirigy- daganatoknak ezt a fajtáját nem lehet radioaktív jóddal kezelni.
Mivel a betegek gyermekeinek mintegy fele Örökli szülei betegségét, a szűrő vizsga lat nagy jelentőségű a korai diagnózis és a kezelés szempontjából. A tumorokat kimutató tesztek ma már elérhetőek. Újabban kimutatták a IIA és IIB típusú betegségért felelős géneket, és ezek tesztjei a jövőben hozzáférhetőek lesznek, elősegítve a korábbi és sokkal hatékonyabb kórismét és kezelést.
729
Poliglanduláris hormonhiányos
szindrómák
A poliglanduláris hormonhiányos szindrómák olyan állapotok, melyekben több belső elválasztása mirigy csökkent működésűvé válik, és a normálisnál kevesebb hormont termel.
Azok, akiknél a betegség kifejlődik, valószínűleg genetikai hajlammal rendelkeznek. A működéscsökkenést gyakran autoimmun reakció A okozza, ami gyulladást vált ki, és elpusztítja a mirigy egy részét. Az endokrin funkció fertőzés, elégtelen vérellátás vagy daganat miatt is zavart szenvedhet. Gyakran az egyik mirigy károsodása után a többi is hasonló sorsra jut, következményes többszörös müködéscsökkenést vagy leállást eredményezve (többszörös endokrin mirigykárosodás).
A tünetek attól függenek, hogy melyik mirigy érintett. Hipotireózis például akkor alakul ki. ha az aiulmű- ködö pajzsmirigy kevesebb hormontB termel, Addison- kór pedig a mellékvese elégtelen kortikoszteroid* * * produkciója következtében jön létre.
A poliglanduláris hormonhiányos szindrómákat három típusba sorolják aszerint, hogy mely mirigyek érintettek és a tünetek gyermek- vagy felnőttkorban alakulnak-e ki.
Az 1-es típus rendszerint gyermekkorban fejlődik ki. A leggyakoribb jellegzetesség a mellékpajzsmirigy elégtelensége (hipoparatireózis). A második leggyakoribb tünet az alulműködő mcllékvcsckércg (Addison- kór) és az idült gombás fertőzés (krónikus mucocutan kandidiázis), A gombafertőzések valószínűleg azért jelennek meg, mert az ebben a formában szenvedő betegeknek nem megfelelő az immunválasza a hétköznapi gombákkal szemben, és nem tudnak olyan módon reagálni, hogy végül legyőzzék a fertőzést. Ritkán a hasnyálmirigy csökkent inzulintermelése cukorbetegséghez vezet. Ezen felül gyakori még a májgyulladás, az cpckövcsscg, a rossz tápanyagfelszivódás és a korai kopaszodás.
A 2-es típus általában felnőtteken fordul elő, úgy a 30. életév körül. A mellékvese mindig károsodik, és gyakran a pajzsmirigy is. Néhány esetben azonban a
pajzsmirigy túlmüködik (hipertireózis). A csökkent hasnyálmirigy funkció alacsony inzulinszinthez és ennek eredményeképpen cukorbetegséghez vezet. Sem a hipoparatireózis sem a gombafertőzések nem részei ennek a formának.
A 3-as típus felnőttekben alakul ki, és a 2-es típusi megelőző állapotnak tekinthető. A 3. típusba sorolhatók azok a betegek, akiken a következő tünetek közül kettő fordul elő, de hiányzik a mellékvese károsodása: alulműködő pajzsmirigy, cukorbetegség, anémia pemi- cióza, bőrfestékvesztés (vitiligo) és kopaszság (alope- cia). Ha kifejlődik a mellékvese-elégtelensége, a szindróma 2-es formává válik.
Az érintett mirigyek hormontermelésének vizsgálatához vérteszteket használnak. Mivel egy mirigy működése a többinél lényegesen jobban károsodhat, mindaddig míg a többi tünet kifejlődik, csak ennek az egy mirigynek a hibájára figyelnek föl. Ha további tesztekkel kimutatják a többi mirigy csökkent működését is, ez megerősíti a poliglanduláris hormonhiányos szindróma diagnózisát.
Bár ez a betegség nem gyógyítható meg, honnon- pótló készítményekkel kezelhető. Csökkent pajzsmi- rigymüködés esetén pajzsmingyhonnon, mellékveseelégtelenségben kortikoszteroid adható, mig a cukorbeteg inzulint kaphat. A hormonpótlás azonban nem javítja a terméketlenséget, és nem oldja meg az ivarmirigyek (gonádok) alulműködésének következtében létrejövő legtöbb egyéb problémát sem.
A lásd a 816. oldalt
■ lásd a 708. oldalt
* lásd a 712. oldalt
730
A karcinoid többnyire a gyomor-bélrendszerben előforduló daganat. Különböző hormonszerű hatással rendelkező aminokat és neuropeptideket termelhet nagy mennyiségben. Ha a májba szóródik elpirulást, kékes bőrszínt, hasi görcsöket, hasmenést, szívbántal- mat, és egyéb tüneteket okozhat, melyek összessége a karcinoid szindróma.
A karcinoid daganatok nagy mennyiségben termelnek aminokat és neuropeptideket (hormonszerű anyagok), mint a bradikinin, szerotonin, hisztamin és a prosztaglandinok. Ezek normális esetben a test belső funkcióit irányítják, nagy mennyiségben azonban a karcinoid szindróma tüneteit okozzák.
A daganatok a vékonybélben előforduló hormontermelő sejtekből (neuroendokrin sejtek), vagy a gyomorbélrendszer, a hasnyálmirigy, a herék, a petefészkek és a tüdők egyéb sejtjeiből alakulnak ki. Nem ismert, hogy mi okozza kifejlődésüket. Ritkán a tüdők zabszem sejtes (kis sejtes) rákja, a hasnyálmirigy szigetsejtes és a pajzsmirigy medulláris daganata is termelhet karcinoid szindrómát okozó anyagokat.
A gyomor-bélrendszerben megjelenő tumorok termékei a véráramba jutva egyenesen a májba kerülnek, ahol enzimek hatására elbomlanak. A májba szóródott (metasztatizált) daganatok viszont közvetlenül, a véráramba juttatják anyagaikat anélkül, hogy azokat a máj előzetesen feldolgozhatná. így a gyomor-bél eredetű karcinoidok rendszerint némák, kivéve ha már áttéteket képeztek. Ebben az esetben a hormonszerű termékek az egész testben keringve, a képződött anyagtól függően, különböző tüneteket váltanak ki. A tüdőkben és a petefészkekben előforduló karcinoidok szintén tüneteket okoznak, mert az általuk termelt anyagok a májat elkerülve, messzire jutnak a vérárammal.
A betegek kevesebb mint 10 százaléka mutatja a szindróma jellegzetességeit. A legtöbben, az egyéb béldaganat tüneteihez hasonlóan, főleg a bélelzáródás okozta görcsös fájdalomról és megváltozott bélmozgásokról panaszkodnak.
A legáltalánosabb és gyakran a legelső tünet a típusosán a nyakon és fejen előforduló kellemetlen kipirulás. Úgy tartják, hogy ez az ereket tágító bradikinin és hisztamin többlettől jön létre. Az elpirulást gyakran érzelmek, étkezés, alkohol vagy forró italok ivása is kiváltja. A bőr drámai színváltozáson mehet keresztül,
sápadtból vörös vagy kék árnyalatba (cianózis). A szerotonin többlet a bélizomzat összehúzódását kiváltva hasmenéshez, görcsökhöz és rossz felszívódáshoz vezet. A károsodott felszívódás egyeseknél alultápláltságot és zsíros, bűzös székletet okoz.
A karcinoid szindróma a szívet és a tüdőt is károsíthatja. Sok betegnél a szívben kötőszövetes anyag keletkezik (endo kardiái is fibrózis), amely tönkreteszi a billentyűket és a pumpafunkció elégtelenségéhez vezet. Mivel a vérárammal a tűdön áthaladó szerotonin elbomlik (még mielőtt a bal szívfelet elérné), a szívelváltozások szinte kizárólag csak a jobb szívfélre korlátozódnak. Hogy a szerotonin-e az egyetlen kiváltó ok, és hogy a kötőszövetes anyag hogyan szaporodik fel, még nem ismert. Egyes betegeknél asztmás jellegű légzés alakul ki, mások elvesztik nemi érdeklődésüket és impotenssé válnak.
A karcinoid daganatokat röntgen, komputertomográfiás (CT), mágneses magrezonanciás (MRI), endoszkópos vizsgálatokkal és a vizeletből végzett kémiai tesztekkel diagnosztizálják.
Ha ilyen tumorra gyanakodnak, azt a 24 óráig gyűjtött vizeletben levő 5-hidroxiindolecetsav (5-HIAA) – a szerotonin egyik bomlástermékének – mennyiségének meghatározásával erősítik meg. A betegnek a teszt elvégzését megelőzően minimum három napig tartózkodnia kell a szerotonin tartalmú ételektől (banán, paradicsom, szilva, avokádó, ananász, padlizsán és dió). Egyes gyógyszerek mint a guaifenezin (számos köhögés elleni szirup alkotórésze), a metokarbamol (izomlazító) és a fenotiazidok (nyugtatok) szintén befolyásolják a vizsgálat eredményét.
A diagnózis megkönnyítésére néha az elvörösödést provokáló gyógyszereket, kalcium glukonátot, kateko- laminokat, pentagasztrint vagy alkoholt adnak. Mivel ezek a szerek kellemetlen és időnként komoly tüneteket váltanak ki, az ilyen típusú vizsgálat csak szigorú kórházi felügyelet mellett végezhető. A tumor májba történő szóródásának kérdését a CT és az MRI segít eldönteni. A daganat elhelyezkedésének és nagyságának megállapításához kiterjedt vizsgálódás és néha még a has sebészi megnyitása is szükséges.
A tumor kimutatásának és méret-meghatározásának két új technikája az arteriográfia és a radioizotópos vizsgálat. A legújabb kutatások azt mutatják, hogy a
Karcinoid
731
kareinoidok szomatosztatin receptorral rendelkeznek, így a szomatosztatin radioaktív formája a vérbe beadható, s a daganat, valamint áttétei nukleáris vizsgálómódszenei felfedezhetők. A tumorok 90%-a megtalálható az említett módon.
Ha a daganat olyan specifikus területre korlátozódik, mint például a tüdők, a féregnyúlvány, a vékonybél vagy a végbéi, akkora sebészi eltávolítás meggyógyíthatja a betegséget. Ha már áttétek keletkeztek a májban, ami akkor fordul elő, ha a daganat a tüdőn kívül helyezkedik cl, a sebészi beavatkozás ritkán eredményes, de segítheti a diagnózist és enyhíti a tüneteket.
Sem a besugárzás sem a kemoterápia nem gyógyító hatású, bár az egyes kemoterápiás szerek kombinálásá
val (strcptozocin és fluorouracil vagy ritkán doxoru- bicin) csökkenthetők a tünetek. Egy másik, oktreotid- nak nevezett gyógyszer szintén hatásos, míg a tamox- ifen, az alfa interferon és eflomitin lassíthatja a daganat növekedését. A fenotiazinok, cimetidin és fento- lamin a kipirulásos periódusok befolyásolására használatosak. Komoly kipirulás esetén a tüdőkarcinoidban szenvedő betegeknek néha prednizont adnak. A hasmenés kodeinnel, ópium tinktúraval, difenoxíláttál, cipro- heptadinnel vagy metízcrgiddel kezelhető. A magas vérnyomás befolyásolására számos antihipertenzitív szer használható, mint például a metildopa és a fenoxi- benzamin.
A még nem szóródott tumoroknál gyógyulást csak a sebészi eltávolítás jelent. Mindemellett ez a daganattípus olyan lassan nő, hogy áttét esetén is gyakran még 10-15 éves élettartam várható.
14. RÉSZ
733
- A vér biológiája 734
Folyékony összetevők • Sejtes összetevők • Laboratóriumi vérvizsgálatok • Csontvelővizsgálat
- Vérátömlesztés 738
A vér gyűjtése és meghatározása • A vér és alkotóelemei • Aferezis •Autológ vérátömlesztés • Személyre szóló véradás • óvintézkedések és reakciók
- A fehérvérsejtek betegségei 761
Neutropénia • Limfocitopénia • Monocita betegségek • Eozinofília • Idiopátiás hipereozinofiliás szindróma • Eozinofília-mialgia szindróma
- Leukémia (fehérvérűség) 765
Akut limfocitás leukémia • Akut mieloid leukémia • Krónikus limfoid leukémia • Krónikus mieloid leukémia
- Anémiák (vérszegénység) 742
Erős vérzés • Csökkent vörösvértest képzés • Vashiányos anémia • B12-vitamin-hiányos anémia ♦ Fólsavhiányos anémia • C-vitamin- hiányos anémia • Idült betegségek • Fokozott vörösvértest-pusztulás • Lépnagyobbodás • A vörösvértestek mechanikus károsodása • Autoimmun reakciók • Paroxizmális nokturnális hemoglobinuria • Vörösvértest rendellenességek • Sarlósejtes anémia • A hemoglobin C, -S-C és -E betegség • Talasszémiák
- Vérzési rendellenességek 751
Hogyan előzi meg a szervezet a vérzést • A véralvadást befolyásoló gyógyszerek • Fokozott hajlam véraláfutásra • Öröklődő hemorrágiás teleangiektázia • Kötőszöveti rendellenességek • Allergiás purpura • Trombocitopénia (alacsony trombocitaszám) • Idiopátiás trombocitopéniás purpura • Betegség okozta trombocitopéniák • Trombotikus tromocitopéniás purpura • Hemolitikus-urémiás szindróma • Von Willebrand- betegség • A vérlemezke-működés szerzett rendellenessége • Hemofília • Disszeminált intravaszkuláris koaguláció • A keringő antikoagulánsok (alvadásgátló anyagok) rendellenességei
- Limfómák 770
Hodgkin-kór • Non-Hodgkin-limfóma • Burkitt- limfóma • Mycosis fungoides
Mielóma multiplex • Makrogiobulinémia
Policitémia vera (valódi policitémia) •
Mielofibrózis • Trombocitémia
Lépnagyobbodás • Lépszakadás
734
A vér folyadék, sejtek és sejtszerü részecskék keveréke, mely a verőereken, a hajszálereken és a visszereken keresztül kering, oxigént és fontos tápanyagokat szállítva a szövetekbe, elszállítva a széndioxidot és egyéb végtermékeket.
A vérnek több mint a fele egy folyadék (a plazma), mely túlnyomóan vízből, valamint benne oldott sókból és fehérjékből áll. A plazmában lévő fehérje legnagyobb része albuinin. A többi antitest (immunglobulin) és véralvadási fehérjék. A plazmában találhatók még hormonok, ionok, zsírok, cukrok, ásványi anyagok és vitaminok.
A plazma sokkal több, mint a vörösvértestek puszta szállítója. A test számára vízraktárat biztosít, megvédi az ereket az összeeséstől és az elzáródástól, segít fenntartani a vérnyomást és a vérkeringést az egész testben. Még fontosabb, hogy a plazma antitestjei aktívan védik a testet az idegen anyagokkal szemben, mint a vírusok, baktériumok, gombák és ráksejtek; az alvadási faktorok’ pedig szabályozzák a vérzést. A hormonok szállítása és hatásuk szabályozása mellett a plazma szükség szerint hűti vagy melegíti a testet.
A vér sejtes összetevői a vörösvértestek (vörösvérsejtek), a fehérvérsejtek és a vérlemezkék, amelyek mind a plazmában találhatók.
A vörösvértestek (eritrociták) száma a legnagyobb a három sejtes összetevő között, normálisan a vér térfogatának közel felét teszik ki. Ezek a sejtek hemoglobinnal töltöttek, ami által képesek oxigént felvenni a tüdőben, és eljuttatni azt minden testszövetnek. Az oxigén felhasználása energiát biztosít a sejtek számára, széndioxidot, mint végterméket hagyva hátra, amelyet a vörösvértestek elszállítanak a szövetekből vissza a tüdőbe.
A lásd a 811. oldalt
■ lásd a 752. oldalt
A fehérvérsejtek (leukociták) kisebb számban vannak jelen, az arány körülbelül 1 fehérvérsejt 660 vörös vértesthez. A fehérvérsejteknek öt fő típusuk van, amelyek együttműködve biztosítják a szervezet legjelentősebb védömechanizmusmusait a fertőzések elleni küzdelemben, beleértve az antitestképzést is.AAneut- rofilek (granulocitáknak is nevezik őket a bennük található enzimmel telt granulumok [szemcsék] miatt) alkotják a legnagyobb számban előforduló fehérvérsejt-típust. Segítik a szervezetet a baktériumok és a gombák elleni küzdelemben, valamint bekebelezik az idegen törmeléket. Két fajtájuk van: a pálcikamagvú (éretlen) és a szegmentált magvú (érett) neutrofil sejtek. A limfociták két fő csoportba oszthatók: a T-lim- fociták a vírusok elleni küzdelemben vesznek részt, valamint képesek felismerni és elpusztítani bizonyos daganatsejteket, a B-limfociták pedig antitestet termelő sejtekké tudnak átalakulni (plazmasejtek). A mono- citák az elpusztult és károsodott sejteket bekebelezik, továbbá immunológiai védelmet nyújtanak számos fertőző organizmussal szemben. Az eozinofilek megölik a parazitákat, elpusztítják a daganatsejteket, és részt vesznek az allergiás válaszokban. A bazofil gra- nulociták szintén az allergiás válaszokban vesznek részt.
A vérlemezkék (trombociták) sejtszerü részecskék, kisebbek mint a vörösvértestek vagy a fehérvérsejtek. Mint a vérnek a vérzés megállításáért felelős mechanizmusának részei, összegyűlnek a vérzés helyén, és ott aktiválódnak. Az aktiválódás után ragadóssá válnak és dugót képezve Összecsapzódnak, ami segít befoltozni az eret és megállítani a vérzést. Ezzel egy időben olyan anyagokat választanak el, melyek elősegítik a véralvadást. ■
A vörösvértestek simán folynak tova a vérárammal, míg a fehérvérsejtek útja nem ilyen egyszerű. Számos közülük kitapad az erek falára, vagy akár át is hatol rajta, és bejut más szövetekbe. Amikor a fehérvérsejt gyulladás, vagy más kóros folyamat helyére ér, olyan anyagokat választ ki, melyek további fehérvérsejteket vonzanak oda. A fehérvérsejtek egy hadsereghez hasonlóan működnek: szétoszlanak az egész testben, de készek arra, hogy egy pillanat alatt összegyűljenek és harcoljanak valamely kívülről behatoló organizmus ellen.
A vér biológiája
735
A vérben lévő sejtek kialakulása (vérsejtképzés)
Az őssejt osztódik és eltérő fejlődési utakon át kialakulnak belőle a különféle vérsejtek és a vér- lemezkék. A diagrammon számos közbenső alak nem szerepel.
B-limfoblaszt
lemezkék
Megakarioblaszt
Megakariocita
Trombociták
0
Q°° 0
Fehérvér-
sejtek <
Mieloblaszt

Neutrofil

Eozinofil

Bazofil

Monocita
Monoblaszt
T-limfoblaszt
B-limfocita

T-limfocita
736
A vér rendellenességei
| Teljes vérkép | ||
| Teszt | Miről ad felvilágosítást | Normál értékek |
| Hemoglobin, | Az oxigént szállító fehérjék mennyisége a vörösvérsejteken belül | Férfiak: 14-16 gramm deciliterenként Nők; 12,5-15 gramm deciliterenként |
| Hematoíkrit
.. ‘«■’ A. .. ,á |
– A vörösvértestektérfógat-aránya a ~ k teljes véren belül .. . | Férfiak: 42-50% |
| Átiagosvörös- vértesttérfogat | A vörösvértestek térfogatának megbecslése ……. – . | 86-^TöbmikFOfnéter |
| Fehérvérsejtszám | A fehérvérsejtek száma adott mennyiségű vérben | |
| Minőségi vérkép „ | fajták százalékos aránya …. | Szegmentált magvú neótrofil: 34-75% Pálcikamagvú neutroffcO-8% Limfocita: 12-50% ’!
Monocita: 15% Eozinofil: 0-5% Bazofil: 0-3% |
| Vérlemezkeszám | A vérlemezkék száma adott mennyiségű vérben ‘. | 140.000-450.000/mikraliter |
A vörösvértestek, a fehérvérsejtek és a vérlemezkék a csontvelőben termelődnek. Ezenfelül limfociták a nyirokcsomókban és a lépben is termelődnek, illetve T-limfociták keletkeznek és fejlődnek a csecsemőmirigyben (tímuszban), amely egy kis mirigy a szív közelében. A csecsemőmirigy csak gyermekkorban és fiatal felnőttkorban aktív.
A csontvelőben minden vérsejt egy közös sejttípusból származik, amit őssejtnek neveznek. Amikor az őssejt osztódik, először éretlen vörösvértesi, fehérvérsejt, vagy vcrlcmczkét termelő sejt (megakariocita) keletkezik belőle. Az éretlen sejt ezután osztódik, tovább érik, míg végül érett vörös vértestté, fehérvérsejtté, vagy vérlemezkévé válik. A vérsejtek termelődésének sebességét a szervezet szükséglete szabályozza. Amikor a szövetek oxigéntartalma, vagy a vörösvértestek száma csökken, a vesék több eritropoetint termelnek és választanak el; ez egy hormon, amely fokozott vörösvértest-terme lésre serkenti a csontvelőt. A csontvelő több fehérvérsejtet termel és juttat a keringésbe fertőzés esetén, vérzés esetén pedig több vér- lemezkét.
A betegségek diagnosztizálásában és a kóros folyamatok követésében számos laboratóriumi vérvizsgálati teszt áll az orvosok rendelkezésére. Néhány teszt magának a vérnek az összetevőit és azok funkcióit vizsgálja; más tesztekkel pedig a vérben található olyan anyagokat vizsgálnak, amelyek más szervek működését tükrözik.
A leggyakrabban végzett vérvizsgálat a teljes vérkép, amely a vér sejtes összetevőinek alapvető vizsgálata. Automaták ezt a tesztet egy kis csepp vérből kevesebb, mint egy perc alatt elvégzik. A vérben található sejtek és a vérlemezkék számának, az egyes fehérvérsejt-típusok százalékos arányának és a hemoglobin koncentrációjának meghatározásán túl a teljes vérképvizsgálattal általában meghatározható a vörösvértestek mérete és alakja is. A rendellenes vörösvértestek töredezettek, vagy például könnycsepp, sarló vagy tű alakúak lehetnek. Az egyes speciális rendellenes alakok ismerete segítheti az orvost a betegség diagnosztizálásában. Sarló alakú sejtek például jellegzetesek a sarlósejtes anémiában, a kicsi vörösvértestek jellegzetesek a
A vér biológiája
737
vashiányos anémia korai stádiumában, a nagy és ovális vörösvértestek pedig fólsav- vagy B12-vitamin-hiányos anémiára (ún. vészes vérszegénység) utalnak.
Egyéb vizsgálatok további információkat nyújtanak a vér sejtjeiről. A retikulocitaszám az újonnan keletkezett (fiatal) vörösvértestek (retikulociták) száma adott mennyiségű vérben. A retikulociták normálisan az összes vörösvértestszám körülbelül 1 százalékát teszik ki. Amikor a szervezetnek több vörösvértestre van szüksége, mint például vérszegénység esetén, a csontvelő normális esetben fokozott rctikulocita-termeléssel válaszol, így a retikulociták száma a csontvelő működését is jellemzi. A vörösvértest törékenységének és sejthártyája jellegzetességeinek vizsgálata útján az orvos tovább tisztázhatja az anémia (vér szegény ség) okát.
A fehérvérsejtek vizsgálhatók összességükben, egységes csoportként (fehérvérsejtszám). Amikor részletesebb információkra van szükség, az orvos kéri az egyes fehérvérsejt-fajták számának meghatározását (minőségi vérkép).A A vérlemezkék száma is külön meghatározható.
A plazma egyik leggyakoribb vizsgálata az ionok meghatározása. Az ionok közül rendszerint a nátriumot, a klórt, a káliumot és a bikarbonátot, valamint ritkábban a kalciumot, a magnéziumot és a foszfort mérik. Más tesztekkel a fehérjék (elsősorban az albumin) és a cukor (glukóz) mennyiségét, valamint mérgező salakanyagokét határozzák meg, mely utóbbiakat normálisan a vese választ ki (kreatinin és vér urea-nitrogén).
A legtöbb további vérvizsgálat a többi szerv működéséről szolgáltat adatokat. Mivel a vér szállít számos, a test működéséhez elengedhetetlenül szükséges anyagot. a vér vizsgálata felhasználható annak megítélésére, hogy mi történik a testben. Ráadásul a vér vizsgálata viszonylag egyszerű. A pajzsmirigy funkciója például könnyebben megítélhető a vérben keringő pajzsmi- rigyhormonok szintje alapján, mint közvetlenül a pajzsmirigyből történő mintavétellel. Ugyanígy a máj enzimeinek és fehérjéinek mérése a vérből sokkal egyszerűbb. mint a májból történő mintavétellel.
Néha csontvelői minta szükséges annak eldöntéséhez. hogy a vér sejtjei miért korosak. Az orvos két módon nyerhet csontvelői mintát: a csontvelő kiszívásával í aspiráció), vagy a csontból szilárd anyag kiemelésével (biopszia). Mind a kettő rendszerint a csípőcsontból (a esipőtaréjból) történik, bár néha az aspirációt a szegy-
A csontvelői minta vétele
A csontvelői mintát rendszerint a csípőtaréjból (csípőlapát) veszik. A beteg az oldalán fekszik, háttal az orvosnak, a felül lévő lábát behajlítja. A bőr és a csont feletti szövetek helyi érzéstelenítése után az orvos egy tüt szúr be a csontba, és kiszívja a csontvelőt.
csontból (stemum) végzik. Fiatal gyermekeknél a csigolyából, vagy a sípcsontból (tibia) vesznek mintát,
A két vizsgálatot rendszerint egyidŐben végzik. A bőr és a környező szövetek helyi érzéstelenítése után egy éles tűt szúrnak a csontba, fecskendővel a végén, A csontvelő-aspiráció során az orvos visszahúzza a fecskendő dugattyúját, és egy kis részletet kiszív a lágy csontvelőből, amit azután tárgylemezre kikenve mikroszkóppal vizsgál. A mintából speciális vizsgálatok is elvégezhetők, mint baktérium-, vírus- és gombatenyésztés, vagy kromoszóma elemzés. Habár a csontvelő-aspiráció gyakran elegendő információt ad a diagnózis felállításához, a csontvelő fecskendőbe történő felszívása során annak törékeny szerkezete felbomlik, így a sejtek eredeti elrendeződésének vizsgálata nehéz.
Amikor a sejtek pontos anatómiai viszonyának tisztázására és a szövetek szerkezetének megállapítására van szükség, az orvos csontvelő-biopsziát is végez. Ennek során egy kis darab ép csontvelőrészletet távolíta-
▲ lásd a 761. oldalt
73B
A vér rendellenességei
nak el a tűben lévő eszköz segítségével. Ezt a kis részt tartósítják, majd vékony metszetekre szeletelik, amiket azután mikroszkóppal vizsgálnak.
A csontvelői mintavétel csak kismérvű kellemetlen* scget jelent, és csak minimális fájdalom követi. A beavatkozás csupán néhány percig tart.
A transzfúzió (átömlesztés) a vér, vagy valamelyik alkotórészének átvitele az egyik személyből (donor) a másikba (recipiens).
A transzfiiziót a vér oxigénszállító képességének javítása, a vér mennyiségének helyreállítása, az immunitás erősítése és a véralvadási problémák korrigálása céljából alkalmazzák.
Transzfüzió céljából az orvos rendelhet teljes vért, vagy a vér egyes alkotórészeit – mint például vörösvér- testeket, vérlemezkékct, véralvadási faktorokat, friss fagyasztott plazmát (a vér folyékony része), vagy fehérvérsejteket – a szükségletnek megfelelően.A Amikor csak lehetséges, teljes vér helyett a beteg csak azt az összetevőt kapja amire speciálisan szüksége van. A csak speciálisan szükséges komponens adása biztonságosabb és kevésbé pazarló.
Az Egyesült Államokban évente mintegy 15 millió transzfüzió történik. A szűrés jobb technikai feltételeinek köszönhetően a vérátömlesztés mára biztonságosabb mint valaha. A recipiens számára azonban még mindig olyan veszélyekkel járhat, mint például az allergiás reakciók és a fertőzések. Habár az átvitt AIDS és hepatitisz fertőzések kockázata már igen csekély, az orvosok tisztában vannak ezekkel a veszélyekkel, és csak akkor rendelnek vérátömlesztést, ha úgy tűnik, nincsen már más kezelési lehetőség.
A vér gyűjtése és
meghatározása
Az illetékes hatóságok szigorúan szabályozzák a vér és a vér alkotórészeinek gyűjtését, tárolását és szállítá
a lásd a 734. oldalt
sát. Számos államnak és helyi egészségügyi szervnek – mint például az Amerikai Vöröskeresztnek, az Amerikai Vérbankok Szövetségének, és másoknak – további saját szabályaik vannak.
A véradókat (donorokat) megvizsgálják, hogy jó egészségi állapotban vannak-e. Megmérik a pulzusukat, a vérnyomásukat és a hőmérsékletüket, és ellenőrzik, hogy nem vérszegények-e. Megkérdezik őket, hogy fennáll-e olyan állapot náluk, ami kizárhatná őket a véradásból. Az olyan állapotok, mint a hepatitisz, a szívbetegségek, a rákos megbetegedések (kivéve a körülírt bőrrákok egyes típusait), a súlyos asztma, a malária, a vérzési rendellenességek, az AIDS és az AIDS fertőzés lehetősége végleg kizárja az illetőt a véradók köréből. A hepatitisz fertőzés veszélye, a terhesség, a nagyobb sebészi beavatkozások, a nem kellően karbantartott magas vérnyomás, az alacsony vérnyomás, az anémia, vagy bizonyos gyógyszerek szedése átmenetileg kizárja a véradást. Ezek a megszorítások mind a véradók (donorok), mind a vérátömlesztésben részesülök (recipiensek) érdekeit védik. A donorok 2 hónapnál gyakrabban általában nem adhatnak vért. A fizetés gyakorlata a véradásért teljesen megszűnt, mivel ez a rászorulókat arra késztette, hogy egészségesnek tüntessék fel magukat, és elhallgassák azokat a tényeket, amelyek kizárnák őket a véradásból.
Az egészséges donorok számára a véradás teljesen biztonságos. Az egész eljárás körülbelül egy óráig tart; maga a véradás csak 10 percig. Rendszerint csak a szúrást érzik, amikor bevezetik a tűt. de ezután az eljárás fájdalmatlan.
A levett vérmennyiség általában fél liter körüli. A frissen vett vért tartósítószert és alvadásgátlót tartalmazó műanyag tasakba gyűjtik. Minden véradásból egy kis mintát megvizsgálnak fertőzésekre, úgymint AIDS-
Vérátömlesztés
739
Fertőzések kiszűrése a donor vérekből
A vérátömlesztés átvihet olyan fertőző betegségeket, aníélyeket a donor vére hordoz. Ezért az egészségügyi hatóságok megszigorították a donorok Szűrését, és alaposabb lett a vérek vizsgálata, is. Jelenleg minden véradás- nál vírus hepatitiszre^ AIDS-re, szifiliszre és bi-. zonyos egyéb vírusokra szűrik a vért. .
A donoroktól levett véreket a vérrel átvíHétÖ ‘ hepatitisz vírusokra (B és C típus) szűrik. A szűrés nem tudja az összes fertőzött vért kimutatni, de á szűrés módszereinek és a donorok vizsgálatának fejlődésével a hepatitisz B átvitelének kockázata gyakorlatilag megszűnt, A hepatitisz C maradt a leggyakoribb vérátömlesztéssel átvihető potenciálisan komoly betegség; a kockázat jelenleg 3 fertőzés 10.000 vérátömlesztésre.
Az Egyesült Államokban ((Magyarországon is)) a donoroktól levett véreket szűrik a humán immundeficiencia vírusra (HlV), az AIDS kórokozójára. A vizsgálat megbízhatósága nem 100 százalékos, de a lehetséges donorok vizsgálata során kikérdezik őket. A kikérdezés vonatkozik az AIDS rfcikófehóralra – mint például, hogy a donor vagy a -partnere nem használ- e intravénás kábitószert, hogy volt-e viszonyé homoszexuális férfival: A vér vizsgálatával és a i kikérdezéssel a vérátömlesztéssel átvitt AIDS. kockázata igen alacsonyra csökkent, á jelente- gi becslések szerint 1:420.000.
: ■/ ■n:*. :: ?.’■ .
. öKifiwarat _ :■
A vérátömtes2íiéssel ritkán visznek át szifiliszt. Egyrészt a donorokat megvizsgálják és szűrik; másrészt alacsony hőmérsékletre hű tik le a véreket, ami elpusztítja a kórokozókat.
re. vírushepatitiszre és szifiliszre. A hűtött vér 42 napig használható fel. Speciális körülmények között – például egy ritka vércsoport megőrzése céljából – a vörösvértestek mélyhűtve 10 évig is tárolhatók.
Mivel az átömlesztett vér veszélyes lehet a vért Kapó személy (recipiens) számára, ha nem egyezik a saját vércsoportjával, rutinszerűen meghatározzák, hogy a levett ver A, B, AB vagy 0 típusú, illetve Rh- pozitív vagy Rh-negatív. Egy ember vércsoportja lehet például 0-pozitív vagy AB-negatív. További óvatossági rendszabályként a vérátömlesztés megkezdése előtt az orvos, vagy az általa megbízott asz- szisztens összekever egy cseppet a donor véréből és a vért fogadó plazmájából, hogy megbizonyosodjék arról, vajon beadható-e a vér; ezt hívják keresztpróbának. ((Magyarországon a vérátömlesztés előtti meghatározásokat orvos vagy szakasszisztens végzi, de az eljárás szakszerűségéért a felelősséget az orvos viseli.))
Akinek gyorsan, nagymennyiségű vérre van szüksége – például ha erősen vérzik – kaphat teljes vért a folyadékmennyiség és a keringés helyreállításához. Teljes vért adhatnak olyankor is, amikor a szükséges alkotóelemhez külön nem lehet hozzájutni.
A leggyakrabban adott alkotóelem a vörösvértest- massza, ami a vér oxigénszállító képességét javítja. Ez az alkotóelem adható vérzés vagy vérszegénység esetén. A vörös vértesi-masszán ál sokkal drágább a fa- gyasztott-felengedett vörösvértest, amelyet rendszerint a ritkább vércsoportoknak tartanak fenn.
Néhányan, akiknek szükségük lenne vérátömlesztésre, allergiásak a beadandó vérre. Ha gyógyszerrel nem védhető ki az allergiás reakció, mosott vörösvér- testet lehet adni, A vörösvértestek mosása eltávolítja a donor plazmájából szinte az összes olyan anyag maradékát, ami allergiás reakciót okozhat.
A túl kevés vérlemezke (trombocitopénia) komoly és spontán vérzéseket okozhat. A vérlemezke adása
740
A vér rendellenességei
A vércsoportok összeegyezhetősége

visszaállítja a vér alvadásí képességét. A véralvadási faktorok plazmafehérjék, amik a vérlemezkékkel együtt a vér alvadását segítik. Alvadás nélkül a sérülést követő vérzés nem állna el, A véralvadási faktor kon- centrátum olyanoknak adható, akik öröklött vérzési rendellenességben szenvednek, mint például hemo- liliában vagy von Willebrand-betegségben.
A teljes plazma is tartalmaz véralvadási faktorokat. Friss fagyasztott plazma adható olyan véralvadási rendellenességekben, amikor nem ismert, hogy melyik alvadási faktor hiányzik, vagy amikor a hiányzó faktor pótlása nem megoldható. Friss fagyasztott plazmát adnak akkor is, amikor a máj betegségéből adódóan elégtelen az alvadási faktorok szintézise.
Ritkán fehérvérsejt adására is sor kerül életet veszélyeztető fertőzésekben olyan betegeknek, akiknek fehérvérsejtszáma nagyon alacsony, vagy fehérvérsejtjeik működése kóros. Ilyen helyzetekben antibiotikumot is adnak. Antitestek (immunglobulinok), amelyek a vérnek a betegségek elleni küzdelemben résztvevő összetevői, szintén adhatók az immunitás erősítésére, ha valaki fertőző betegségeknek, mint például bárányhimlőnek vagy hepatitisznek van kitéve, vagy akiknek antitestszintjük alacsony.
Speciális átömlesztési
eljárások
A hagyományos vérátömlesztésben az egyik ember adja a teljes vért, a másik pedig kapja. A lehetőségek azonban egyre bővülnek. A helyzettől függően kaphat valaki csak sejteket, csak alvadási faktorokat, vagy csak más alkotórészeket a vérből. A vér egyes alkotórészeinek adása célzott gyógyítást tesz lehetővé, csökkenti a mellékhatások kockázatát, és egy egység vérből több különböző embert is lehet hatásosan gyógyítani. Más helyzetekben lehetőség van a saját vér visszaadására (autológ vérátömlesztés).
Aferezis során a donor teljes vér helyett csak a recipiens számára szükséges alkotóelemeket adja. Ha a betegnek csak vérlemezkére van szüksége, a donor teljes vérét kivezetik, egy gép segítségével kiszűrik belőle a vérlemezkéket, majd a többi részt visszavezetik a donorba. Mivel a donor a vére nagyobbik részét visszakapja, biztonsággal adhat 8-10-szcr több vér- lemezkét is egy ilyen eljárással, mint teljes vér adása során.
A legbiztonságosabb vérátömlesztés az, amikor a donor és a recipiens is ugyanaz a személy, mert így kiküszöbölhető a csoportidegen véradásnak és fertőzés átvitelének a veszélye. Vérzés esetén, műtét során a vért össze lehet gyűjteni, és vissza lehet adni a betegnek. Gyakoribb eljárás, hogy valakitől előzőleg leveszik a vért, amit később vérátömlesztés formájában visszaadnak. Például ha valaki műtét előtt áll, a megelőző hónapban több adag vért vehetnek tőle, amit szükség szerint a műtét alatt vagy után visszakap.
Családtagok és barátok kizárólag akkor adhatnak egymásnak vért, ha a donor és a recipiens vércsoportja és Rh faktora megegyezik. Néhány recipiens jobban szereti, ha tudja, ki adta a vért, habár a családtagtól vagy baráttól származó vérrel történő vérátömlesztés nem szükségszerűen biztonságosabb, mint egy idegentől származóval. A családtagtól származó vért be- sugarazzák, hogy megelőzzék a graft-versus-host („vendég a házigazda ellen”) reakciót, ami bár ritka, de gyakrabban fordul elő, ha a donor és a recipiens rokonok.
Vérátömlesztés
741

. : Azorvos egyfajta.vérátömtesztést, úgyneve- mából (a vér folyékony részéből). Használható
zett hemaferezist használ bizonyos betegség ‘ . például miaszténia gráviszban és Guillain- gek gyógy ításában.Ahemaf0rezisegy4tsztRá- Baíré-szindrómában. /
sí eljárás. Ennek soráneltávolítjáka várt a Mível a hemaferezis körülményes és drága
testből.eltávolítjáka káros anyagokat vagy eljárás,rendszerint olyan-esetekretartják
összetevőket a vérből, majd visszaadják a fenny amikor a hagyományos kezelések nem
megtisztított vért. , hatásosak. Ahhoz,hogy aplazmaferezts ’ .
A hemaferezts két leggyakoribb formája a hasznos legyen, gyorsabban kell ettávolftehia
citaferezis és a plazmaferezis. A ottaforezis a nemkívánatos anyagokat, mint ahogyan
során egy adott sejtféleséget távolítanak el a azok termelődnek. A hemaferezist csak olyan vérből, amely túl nagy számban van jetemA gyakran szabad ismételni, a mennyire feltétle- policitémia fabnormáiisan magas vörösvérsejt- nül szükséges, mert a nagy folyadékváltozás ?
szám), bizonyos leukémiatípusok {melyekben az erek és a szövetek között, amit a vér kive-
a fehérvérsejtek száma igen magas) észetése és visszaadása okoz, komplikációkat trombocitózis (abnormálisán magas vér- okozhat az amúgy is beteg emberekben. A
lemezkeszám) kezelésére használják. A plaz- hemaferezis segít néhány betegség kezeié-
maferezis (plazmacsere) olyan eljárás,mely- sében, de általában nem vezet gyógyulásiéi eltávolítják a káros anyagokat a plaz- hoz.
A vérátömlesztés alatti reakciók minimálisra csökkentése érdekében az egészségügyi dolgozóknak különböző óvintézkedéseket kell betartaniuk. Annak ismételt ellenőrzése után, hogy a beteg számára a vér megfelelő, a recipiensnek lassan adják a vért; általában minden egység beadása legalább 2 óráig tart. Mivel a legtöbb kóros reakció a vérátömlesztés első 15 percében jelentkezik, a recipienst eleinte szorosan figyelik. Ezután a nővér minden 30-45 percben ellenőrzi, és ha kóros reakció lép fel, leállítja a vérátömlesztést.
A vérátömlesztések túlnyomó többsége biztonságos cs sikeres; esetlegesen történnek enyhe reakciók, de a súlyosak ritkák. A leggyakoribbak a lázas és az allergiás reakciók (hiperszenzitivitás), ami a vérátömlesztések 1-2 százalékában lép fel. A tünetek: viszketés, kiütések, duzzanat, szédülés, láz és fejfájás. Ritkábbak a légzési panaszok, az asztmás típusú nehézlégzés és az izomgörcs. Az allergiás reakciók ritkán olyan súlyosak, hogy veszélyt okozzanak. Ma már léteznek olyan módszerek, amelyek alkalmazásával azok is kaphatnak vérátömlesztést, akiknél megelőzően allergiás reakció lépett fel.
A gondos csoportmeghatározás és keresztpróba ellenére is felléphetnek összeférhetetlenségből adódó szövődmények, melyben a beadott vörösvértestek kevéssel a vérátömlesztés után elpusztulnak (hemolitikus reakció). Ez a reakció rendszerint általános rossz közérzettel vagy szorongással indul a vérátömlesztés alatt, vagy kevéssel utána. Néha légzési nehezítettség, mellkasi nyomás, kipirulás és komoly hátfájás léphet fel. Nagyon ritkán a reakciók komolyabbak, sőt végzetesek is lehetnek. Az orvos úgy bizonyosodhat meg arról, hogy hemolitikus reakció károsította-e a vörösvérteste- ket, hogy a vérben cs a vizeletben kimutathatja a károsodott sejtekből kiszabaduló hemoglobint.
A vérátömlesztésben részesülőket gyakran túlterhelik folyadékkal. A szívbetegek sokkal érzékenyebbek erre, ezért nekik a vérátömlesztést sokkal lassabban kell adni, és szorosabban kell megfigyelni őket.
A graft-versus-hőst („vendég a házigazda ellen”) reakció egy szokatlan jelenség, amely elsősorban a betegségek vagy gyógyszerek által legyengített immunrendszerű embereket érinti. Ilyenkor a recipiens (hőst) szöveteit megtámadják a donor fehérvérsejtjei (graft). A tünetek: láz, kiütés, alacsony vérnyomás, szövetpusztulás és keringés-összeomlás.
742
Az anémia (vérszegénység) olyan állapot, amelyben a vörösvértestek, vagy a bennük található hemoglobin (oxigénszállító fehérje) mennyisége a normálisnál kevesebb.
A vörösvértestek hemoglobint tartalmaznak, ami képessé teszi őket arra, hogy a tüdőből oxigént vegyenek fel, és elszállítsák azt a test többi részébe. Mivel anémiában csökken a vörösvértestek száma vagy a bennük lévő hemoglobin mennyisége, a vér nem tud elegendő mennyiségű oxigént szállítani. Az elégtelen oxigénellátás tünetei különfélék lehetnek. A vérszegénység fáradtságot, gyengeséget, munkavégzési képtelenséget és szédülékenységet okozhat. Ha súlyosabbá válik, akár szélhűdéshez vagy halálhoz is vezethet.
A vérszegénység egyszerű vérvizsgálattal kimutatható. A vörösvértestek százalékos aránya a teljes vérhez viszonyítva (hematokrit) és a hemoglobin mennyisége a vérben meghatározható. Ezek a vizsgálatok a teljes vérkép részei. A
Vérszegénységet okozhat erős vérzés, csökkent vörösvértest-képzés, vagy fokozott vörösvértest-pusztu- lás (hemolízis).
Az erős vérzés az anémia leggyakoribb oka. Vérvesztéskor a szervezet gyorsan vizet von el az ereken kívüli szövetektől, hogy a vérpálya kellően fel legyen töltve. Ennek következményeként a vér hígul, és a vörösvértestek aránya csökken. Végül pedig a fokozott vörösvértest-képzés rendezi az anémiát. Mindazonáltal a kezdeti vérszegénység lehet súlyos is, különösen ha hirtelen vérvesztés okozza, mint például balesetben, műtét során, szülésnél vagy érszakadásnál.
A nagymennyiségű vér hirtelen elvesztése két problémát okozhat: a vérnyomás csökken, mert elégtelen a vérpályában lévő folyadék mennyisége, továbbá a szervezet oxigénellátása romlik az oxigénszállító vörösvértestek csökkent száma miatt. Mindkét probléma szívrohamhoz, szélhűdéshez vagy halálhoz is vezethet.
A lásd a 736. oldalon lévő táblázatot
■ lásd a 739. oldalt
A hirtelen vérvesztésnél sokkal gyakoribb az idült (folyamatos vagy ismétlődő) vérzés, mely a test különböző részeiből eredhet. A visszatérő orrvérzés és az aranyerekből történő vérzés könnyen észrevehető. A krónikus vérzések egyéb gyakori helyei – mint például a gyomor és a vékonybél fekclyc, vagy a vastagbél polipja és egyéb daganata, különösen a vastagbél rákja – esetleg nem szembetűnő, mivel a vér mennyisége kicsi, és nem friss vér formájában jelenik meg a székletben; ezt a vérzésformát hívják rejtett vérzésnek. A krónikus vérzés egyéb fonásai lehetnek a vese- és hólyagtumorok, melyeknél a vér a vizeletben jelenik meg; illetve az erős menstruációs vérzés.
A vérzés okozta vérszegénység lehet enyhe vagy súlyos, és a tünetek is ennek megfelelően változhatnak. Az anémia lehet teljesen tünetmentes, vagy okozhat gyengeséget, szédülést, szomjúságot, izzadást, gyenge és szapora pulzust és gyors légzést. A felüléskor vagy felálláskor jelentkező szédülés (ortosztatikus hipotó- nia) gyakori. Az anémia komoly fáradtságot, légszomjat, mellkasi fájdalmat, és ha nagyon súlyos, halált is okozhat.
Azt, hogy a tünetek enyhék vagy súlyosak lesznek, legfőképpen a vérvesztés sebessége határozza meg. Amikor a vérvesztés gyors – néhány óra, vagy még rö- videbb idő alatti az összes vér harmadának elvesztése végzetes lehet. Amikor a vérvesztés lassabb – napokon, heteken, vagy még hosszabb időn keresztül tart – az összes vér kétharmada is elveszhet úgy, hogy csak fáradtságot és gyengeséget okoz, vagy akár teljesen tünetmentes maradhat.
A kezelés attól függ, hogy milyen gyorsan történik a vérvesztés, és mennyire súlyos az anémia. A vérátömlesztés az egyetlen megbízható kezelés a gyorsan kialakuló, vagy súlyos anémiákban.■ Emellett a vérzés helyét is meg kell találni, és a vérzést csillapítani kell. Amikor a vérzés lassabb, vagy az anémia kevésbé súlyos, a szervezet által termelt vörösvértestek mennyisége elég lehet az anémia megszüntetésére, vérátömlesztés nélkül is. Mivel a vasból, ami a vörösvértestek keletkezéséhez szükséges, szintén sok elvész a vérzés során, a legtöbb anémiás embernek vasat is kell kapnia, rendszerint tabletta formájában.
Anémiák (vérszegénység)
743
Az anémiák leggyakoribb okai
Nagymennyiségű vérzés
Csökkent vörösvértest-
termelés
yi IU…:MIUI1-LI llr ■■■■■U ;. UJ.ii», i J… i^PWTu-ii- . jpi.pj O^,: J !
Hirtelen: ‘ “
R‘;
\pú?-v:XX
- Aranyér ■ ‘■:Í1 *’■ :<l . … ,…
- Erősmen^nXlósvétzés ;
r .■’ -r ■■’ ,-‘ “rwi’^íi -• ■’■;
Fokozott vörösvértest-
pusztulás
-,W
SS
•;ítí-h
if-íSs
íAíS?
_ ……. .
A vörösvértestek keletkezéséhez számos anyagra van szükség. A legfontosabb a vas, a Bl2-vitamin és a fólsav, de szükség van még bizonyos mennyiségű C- vitaminra, riboflavinra és rézre, valamint egyes hormonok egyensúlyára is, legfőképpen az eritropoetinére (a vörösvértestek termelődését serkentő hormon). Ezen anyagok cs hormonok nélkül a vörösvértestek termelődése lassú és nem megfelelő, a sejtek deformálódhatnak, és képtelenek elégséges oxigén szállítására. A krónikus betegségek szintén csökkent vörösvértest-kép- zéshez vezethetnek.
A szervezet újrahasznosítja a vasat: amikor a vörösvértest ek elpusztulnak, a belőlük felszabaduló vas visszakerül a csontvelőbe, és újra hasznosul a vörös- vértestek képzésében. A szervezet nagymennyiségű vasat csak akkor veszít, amikor vérzés során vörösvértestek kerülnek ki az érpályából, vashiányt okozva. A vashiány az anémiák egyik leggyakoribb oka, és a vérzés felnőttkorban jóformán az egyetlen oka a vashiánynak.
A vasban szegény táplálék csak csecsemő és kisgyermekkorban okoz hiányt, nekik ugyanis több vasra van szükségük, mert növésben vannak. Férfiakban és menopauza után nőkben a vashiány rendszerint emésztőrendszeri vérzésre utal. Menopauza előtti nőkben a havi menstruációs vérvesztés okozhat vashiányt.
Az átlagos táplálkozásból származó vasbevitel általában nem képes fedezni a krónikus vérzésből eredő vasveszteséget, és a szervezet vasraktárai nagyon szűkösek. Következésképpen az elveszett vasat pótolni kell. Mivel a fejlődő magzat vasat használ fel, a terhes nőnek is vaspótlásban kell részesülnie.
Az Egyesült Államokban az átlagos táplálékban 6 milligramm vas található 1000 kalóriára számolva, így átlagosan a napi vasbevitel 10-12 milligrammra tehető. A hús a legfőbb vasforrás, de a többi étel is tartalmaz valamennyi vasat. A vas megkötésével a növényi rostok, foszfátok, korpa és a savkötők csökkentik felszívódását. A C-vitamin (aszkorb insav) az egyetlen anyag a táplálékban, amely képes növelni a vas felszívódását. A szervezet napi 1-2 milligramm vasat vesz fel a táplálékból, ami durván egyenlő azzal a mennyiséggel, amit a szervezet normális esetben naponta elveszít.

744
A vér rendellenességei
A vashiányos anémia kialakulása .
A vashiányos anémia rendszerint fokozatosan, • különböző stádiumokon át alakul ki. Tünetek a
.. Jr_- -.i .
A vas vesztése möghalagja a bevitelt, a raktárak*fíls^ri)anacsontY^őben — kiürül- nek. Avéríerritin^vastórölófehérjei^zintjefo- kozatQSánGsokken. J ■■
W akiürült vasraktárak elégteteriek a vő- ’ < roávértestek^ ■
: sí ti?” ? ■><, “■
7^’M^ía .kiö megjefenní.E^éká stádium- ■-‘ gesnek.tű^kr desíámukkísebb, Ahemogto- bin szint ésa hematokritcsökken.; ■
- Stádium ‘/X .< ;‘<-
A csontvelőavashíányt a sejtosztódásgyonsí- tásávalpróhálja ellensúlyozni,-ésígy kicsi vő- rösvértestek termelődnek (mikrocitók), amelyek a vashiányos anémiára jellegzetesek.
- Stádium .’ <
Ahogy a-vashiány és az anémia súlyosbodik, 7 a vashiány tünetei is megjelenhetnek, és á . vérszegénység tünetei is súlyosbodnak.
Az anémia végülis fáradtsághoz, légszomjhoz, munkavégzési képtelenséghez és más panaszokhoz vezethet. A vashiánynak önmagában is vannak tünetei, úgymint a pika (olyan, nem étel jellegű dolgok megkíváná- sa, mint a jég, föld, vagy keményítő), a nyelv irritációja (glosszitisz), és berepedezések a szájzugban (keilózis), valamint a körmökön, ami kanálszerű eltorzulást okoz (koilonichia).
A vérkép vizsgálatával az anémia megállapítható. Ha valakinek anémiája van, azt rendszerint vashiány irányában is vizsgálják. A vas szintjét meg lehet mérni a vérben. A vas és a transzferrin (a fehérje, mely a vasat szállítja amikor nincs a vörösvértestben) szintjét is megmérik, és összehasonlítják. Ha a transzferinnek kevesebb, mint 10 százaléka van csak telítve vassal, a vashiány valószínű. A vashiány kimutatásának a legérzékenyebb vizsgálata a ferritin (vastároló fehérje) vérszintjének a meghatározása. A ferritin alacsony szintje vashiányt jelez. A ferritin szintje ugyanakkor néhány esetben normális, vagy a vashiány ellenére emelkedett is lehet, mert a ferritin szintje megemelkedik májkárosodásban, gyulladások, fertőzések kapcsán vagy daganatok következtében.
Ritkán komplikáltabb vizsgálatokra is szükség van a diagnózis felállításához. A legspeciftkusabb eljárás a csontvelővizsgálat, melynek segítségével a minta mikroszkópos vizsgálata során a sejtek vastartalma megítélhető. A
Mivel a jelentős vérzés a vashiány leggyakoribb oka, az első lépés a vérzés helyének felderítése, és annak megszüntetése. Gyógyszer adása, vagy műtét jöhet szóba az erős menstruációs vérzés megszüntetése, vérző fekély gyógyítása, vastagbél polip eltávolítása, vagy vesevérzés kezelése céljából.
A kezelés rendszerint magában foglalja a vas pótlását is. A legtöbb tabletta szulfát formájában ferro-vasat, vas-glukonátot vagy poliszacharidot tartalmaz. A vastabletták legjobban étkezés előtt 30 perccel bevéve szívódnak fel. Általában napi egy tabletta elegendő, de néha kettőre is szükség van. Mivel a vékonybél vasfelszívó képessége limitált, a nagyobb adagok visszamaradnak, és emésztési zavart, valamint székrekedést okoznak. A vas a székletet mindig feketére színezi – ez teljesen szokványos és ártalmatlan mellékhatás.
A vashiányos vérszegénység rendezése a vas pótlásával rendszerint 3-6 hétig tart, még ha a vérzés időközben meg is szűnt. Az anémia gyógyulása után még 6 hónapig kell folytatni a vas pótlását, hogy a szervezet vasraktárai is feltöltődjenek. Időnként ellenőrizni kell a vérképet, hogy a vaspótlás megfelelő-e, és a vérzés megszünt-e.
Ritkán a vasat injekció formájában kell adni. Az injekció azok számára van fenntartva, akik nem bírják szedni a vastablettát, akiknél továbbra is nagymennyiségű vérvesztés áll fenn, vagy akiknél a vas nem szívódik fel. Akár tablettában, akár injekcióban adják a vasat, a vérszegénység gyógyulása ugyanannyi ideig tart.
A lásd a 737. oldalt
Anémiák (vérszegénység)
745
A vason kívül a csontvelőnek B p-vitaminra és fól- savra is szüksége van a vörösvértestek termeléséhez. Ha valamelyik is hiányzik, ún. mcgaloblasztos anémia alakul ki. Ebben az anémiaféleségben a csontvelő nagy, kóros vörösvértestekct (megaloblasztok) termel. A fehérvérsejtek és a vérlemezkék általában szintén rendellenesek.
Habár a megaloblasztos vérszegénységet leggyakrabban a Bp-vitamin vagy a fólsav hiánya, illetve felszívódási elégtelensége okozza, néha a daganatok kezelésében használt gyógyszerek, mint a metotrcxát, hidroxiurea, fluorouracil és a citarabin mellékhatása is lehet.
B12-vitamin-hiányos anémia
A B ^-vitamin-hiányos anémia (anémia pernicióza, vészes vérszegénység) megaloblasztos anémia, amelyet a B^-vitamin hiánya okoz.
A Bp-vitamin (kobalamin) elégtelen felszívódása pemiciózus anémiát okoz. Ez a vitamin a húsokban és a zöldségekben található, és normális esetben teljesen felszívódik az ileumban (csípőbélben; a vékonybél utolsó szakaszában, amely a vastagbélbe vezet). Azonban ahhoz, hogy fel tudjon szívódni, kapcsolódnia kell az ún. intrinzik faktorral – egy fehérjével, amely a gyomorban termelődik, s a kötődés után a vitamint az ileumba, majd annak a falán át a véráramba szállítja. Az intrinzik faktor nélkül a B12-vitamin a vékonybélben marad, és kiválasztódik a széklettel. Pemiciózus anémiában a gyomor nem termel intrinzik faktort, a Bp-vitamin nem szívódik fel, és vérszegénység alakul ki. még akkor is, ha a táplálékkal sok vitamint visznek be. Mivel a máj nagymennyiségű Bp-vitamint tárol, az anémia csupán 2-4 évvel a Bp-vitamin felszívódási zavar kezdete után alakul ki.
Habár a Bp-vitamin-hiány leggyakrabban az intrinzik faktor hiányának következménye, más okok is előidézhetik, mint pl. a rendellenes baktériumflóra megtelepedése a vékonybélben, amely meggátolja a Bp-vitamin felszívódását, vagy bizonyos betegségek, mint például a Crohn-betegség, illetve olyan műtétek, amelyek során a gyomrot, illetve a vékonybél azon részét távolítják el, ahol a B] 2-vitamin felszívódik. A szigorú vegetáriánus étrend is okozhat Bp-vitamin-hiá- nvos anémiát.
A csökkent vörösvértest-termelésen kívül a B[ 2-vitamin hiánya érinti az idegrendszert is, amennyiben a kezek és a lábak zsibbadását, érzéskiesését idézi elő,
valamint görcsös mozgásokhoz vezet. További tünet a jellegzetes színvakság, mely a sárga és a kék színt érinti, a nyelv fájdalmassága vagy égő érzése, fogyás, a bőr elsötétedése, zavartság. depresszió és a szellemi képességek hanyatlása.
A Bp-vitamin-hiányos anémia rendszerint a szokásos vérkepvizs gálát segítségével mutatható ki. Mcgalo- blasztok (nagy vörösvértestek) láthatók a vérkenet mikroszkópos vizsgálata során. A fehérvérsejtek és a vérlemezkék elváltozásai is kimutathatók, különösen ha az anémia régóta fennáll.
Ha Bp-hiány gyanúja merül fel, megmérik a vér Bp-vitamin szintjét. Ha az eredmény megerősíti a hiány fennállását, további vizsgálatokat végeznek az ok felderítésére, általában az intrinzik faktor irányában. Először vérmintát vesznek az intrinzik faktor elleni antitestek vizsgálatához, melyek az esetek 60-90 százalékában jelen vannak pemiciózus anémiában. Ezután a gyomomedvböl vesznek mintát, ami sokkal specifikusabb vizsgálat. Egy vékony, hajlékony csövet – úgynevezett nazogasztriális tubust – vezetnek le az orron és a torkon át a gyomorba, majd intravénásán pentagasztrint (az intrinzik faktor termelődését serkentő hormon) adnak, s a gyomomedvböl egy kis mintát vesznek az intrinzik faktor vizsgálatának céljából.
Ha a Bp-vitamin-hiány kialakulásának mechanizmusa még ezután sem tisztázott, az orvos Schilling- próbát rendelhet, melynek során először a beteg kis mennyiségű radioaktívan jelzett Bp-vitamint kap szájon át, majd mérik a felszívódást. Ezután pedig intrinzik faktorral együtt kap Bp-vitamint, és ezután ismét mérik a felszívódást. Ha a Bp-vitamin csak intrinzik faktorral együtt szívódott fel, és anélkül nem, a pemiciózus anémia diagnózisa bizonyított. Más vizsgálatokra ritkán van szükség.
A B]2-vitamin-hiány, vagy a pemiciózus anémia kezelése a Bj2-vitamin pótlásából áll. Mivel a legtöbb betegnél, aki ebben a hiányáll apóiban szenved, a szájon át bejutott Bp-vitamin felszívódási zavaráról van szó, ezért injekcióban kell azt megkapniuk. Eleinte naponta vagy hetente kapják az injekciókat, amíg a vér normális Bp-vitamin szintje helyre nem áll; a későbbiekben pedig havonta kapnak Bt 2-injekciót. Akiknél ez a hiány fennáll, azoknak egész életükön át kell kapniuk a Bp-vitamint.
746
A vér rendellenességei
Fólsavhiányos anémia
A fólsav (falát) hiányos anémia megaloblasztos (kóros, megnagyobbodott vörösvérsejt-előalak termelésével járó) anémia, melyet a fólsav hiánya okoz.
A fólsav vitamin; nyers zöldségekben, friss gyümölcsökben és húsokban található, de a főzés rendszerint tönkreteszi. Mivel a szervezeten belül csak a májban tárolódik kis mennyiségben, ezért a fólsavban szegény táplálkozás néhány hónapon belül hiányállapothoz vezet.
A folsavhiány a nyugati országokban gyakoribb, mint a Bj2-vitámin hiánya, mivel az emberek egy része nem eszik elég friss leveles zöldséget. A vékonybél-betegségekben szenvedőknél, különösen Crohn-betegségben és sprue-ban, a fólsav felszívódása zavart. Egyes görcsgátló gyógyszerek és az orális fogamzásgátlók szintén csökkenthetik a vitamin felszívódását. Ritkábban a terhes és szoptató nőknél, valamint a vesebetegség miatt hemodialízis alatt állóknál is kialakulhat ez a betegség, mivel a fólsavszükséglet ezekben az állapotokban megnő. Az alkohol megzavarja a fólsav felszívódását és felhasználását, ezért azoknál is fellép a hiány, akik nagy mennyiségű alkoholt fogyasztanak,
Fólsavhiányban szenvedők vérszegények lesznek. Felnőtteknél nem, de csecsemőknél neurológiai eltérések jelentkezhetnek, terhesség alatt pedig a hiány fennállása a magzat gerincvelőjének károsodásához, valamint egyéb fejlődési rendellenességekhez vezethet.
Amikor az orvos megaloblasztokat (nagy vörösvértestek) talál anémiás betegnél, meghatározza a vér fól- sav-szintjét. Ha folsavhiány igazolódik, a kezelés rendszerint a fólsav tabletta napi adásából áll. Felszívódási zavar esetén a pótlásnak egész életen át kell tartania.
C-VITAMIN-HIÁNYOS ANÉMIA
A C-vitamin-hiányos anémia ritka anémiaféleség, melyet a C-vitamin hosszantartó és súlyos hiánya okoz.
Ebben a formában a csontvelő kisméretű vörösvér- testeket termel. A betegséget a fehérvérsejtek C-vita- min-tartalmának meghatározásával lehet kimutatni. Napi egy tabletta C-vitamin adása megszünteti a hiányt, és gyógyítja a vérszegénységet.
Az idült, elhúzódó betegség gyakran vezet anémiához, különösen idősebbekben. Az olyan állapotok, mint a gyulladások, fertőzések és daganatok gátolják a vörösvértestek termelődését a csontvelőben. Mivel a
csontvelőben tárolt vas nem tud hasznosulni a vörösvértestek képzésében, ezért ezt az anémia fajtát vas-újrafelhasználási (vas-reutilízációs) anémiának is nevezik.
Minden fertőzésben – még az egyszerűbbekben is valamint a gyulladásokban, például ízületi vagy ínszalag gyulladásban a csontvelő vörösvértest-termelése csökken, ami alacsonyabb vörösvértest-számhoz vezet. Mindazonáltal ezek a betegségek nem okoznak anémiát, csak ha súlyosak vagy tartósan fennállnak (krónikusak).
Minél súlyosabb a betegség, annál jelentősebb a kísérő vérszegénység, de a krónikus betegség által okozott anémia csak ritkán válik igazán súlyossá. A hema- tokrit (a vörösvértestek térfogat-aránya a vérben) ritkán esik 25% alá (a normál érték 45-52% férfiakban, 37-48% nőkben), a hemoglobin koncentráció (az oxigén-szállító fehérjék mennyisége a vörösvértestekben) ritkán csökken 80 gramm/liter alá (a normálérték 130- 180 gramm/liter).
Mivel ez a fajta vérszegénység lassan alakul ki és enyhe, rendszerint nem okoz tüneteket. Ha fellépnek is tünetek, azok rendszerint magának az alapbetegscg- nck, és nem az anémiának a következményei. A laboratóriumi vizsgálatok felvethetik annak a lehetőségét, hogy krónikus betegség okozza az ancmiát, de megerősíteni nem tudják a diagnózist. Ezért az orvosnak előbb ki kell zárnia az anémia többi lehetséges okát, mint például az erős vérzést vagy a vashiányt.
Mivel ennek az anémiának a célzott kezelésére nincsen mód, az orvosnak az alapbetegséget kell gyógyítania. Vas és vitaminok adása nem segít. Azokban a ritka esetekben, amikor az anémia súlyossá válik, vérátömlesztésre vagy eritropoetinre (egy hormonra, mely serkenti a csontvelőben a vörösvértest-képzést) lehet szükség.
Fokozott vörösvértest-
pusztulás
Normálisan a vörösvértestek élettartama 120 nap. Amikor elöregednek, a csontvelő, a lép és a máj falósejtjei kiszűrik és elpusztítják őket. Ha valamilyen betegség idő előtt elpusztítja a vörösvértesteket (hemo- lízis), a csontvelő ezt új vörösvértestek gyorsabb ütemű képzésével próbálja ellensúlyozni – akár a normálisnál tízszer gyorsabban. Amikor a pusztulás mértéke meghaladja a termelését, vörösvértest-pusztulásból származó, ún. hemolitikus anémia lép fel. A hemolitikus anémiák a vérvesztés, vagy csökkent képzés által
Anémiák (vérszegénység)
747
okozott anémiákhoz képest általában ritkán fordulnak elő.
Számos tényező fokozhatja a vörösvértestek pusztulását. A lép megnagyobbodhat (splenomegalia). A vérpályában lévő akadályok megtördelhetik a sejteket. Antitestek kötődhetnek a vörösvértestekhez, és így a sejteket autoimmun reakciók (a szervezet önmaga ellen forduló védekező mechanizmusa) pusztítják el. A vörösvértestek néha a saját rendellenességeik miatt pusztulnak el – kóros lehet alakjuk és felszínük, működésük vagy hemoglobin tartalmuk. A vörösvértestek pusztulása jelentkezhet más betegségekben is, mint például lupusz eritematózusban vagy bizonyos daganatokban, különösen limfómákban. Különböző gyógyszerek, mint mctildopa, dapson és a szulfátok szintén elpusztíthatják a vörösvértesteket.
A hemolitikus anémia tünetei azonosak a többi anémia tüneteivel. Néha a vörösvérsejtek pusztulása hirtelen lép fel és nagymértékű, ilyenkor hemolitikus krízis jelentkezik hidegrázással, lázzal, hát- és mellkasi fájdalommal, szédüléssel és jelentős vérnyomáseséssel. Az elpusztult vörösvértestek tartalma a vérbe kerülve sárgaságot és sötét vizeletet okozhat. A lép megnagyobbodik – mivel nagy mennyiségű elpusztult vörös- vértestet szűr ki – és néha hasi fájdalmat okoz. A tartósan fennálló hemolízis cpefestéket tartalmazó epekövek kialakulásához vezethet, amelyek a vörösvértestek sötét pigmentjéből felépülő ritka epekőféleségek.
Számos betegség okozhatja a lép megnagyob- bodását.A Amikor megnagyobbodik, fokozottan szűri és elpusztítja a vörösvértesteket, ördögi kört alakítva ki ezzel: minél több sejtet szűr ki, annál nagyobb lesz, és minél nagyobb lesz, annál több sejtet szűr ki.
A lépnagyobbodás által okozott vérszegénység rendszerint lassan alakul ki, és a tünetek enyhék. A lépnagyobbodás gyakran csökkenti a vérlemezkék és a fehérvérsejtek számát is.
A kezelés rendszerint az alapbetegséget célozza meg, ami a 1 épnagyobbodáshoz vezetett. Ritkán az anémia olyan súlyos, hogy a lép sebészi eltávolítása (splenectomia) indokolt.
A vörösvértestek mechanikus
károsodása
Normális esetben a vörösvértestek károsodás nélkül jutnak át az ereken. Mechanikusan károsodhatnak ví-
szont az éipálya rendellenességein, mint az aneurizma (kiöblösödés az elvékonyodott érfalon), a műbillentyű, továbbá az extrém magas vérnyomás által. Ezek a rendellenességek szétroncsolják a normális vörösvértesteket, ezáltal azok tartalma a vérbe jut. A vese kiszűri ugyan ezeket az anyagokat, ez a folyamat viszont vesekárosodást okoz.
Amikor bizonyos számú vörösvértest ily módon elpusztul, mikroangiopátiás hemolitikus anémia lép fel. Ez a betegség akkor diagnosztizálható, amikor a sérült vörösvértestek töredékei mutathatók ki a mikroszkóp alatt. Ezután a károsodás kiváltó okát tisztázni, és ha lehet, kezelni kell.
Olykor a szervezet immunrendszere kórosan működik, és elpusztítja a saját sejtjeit, mivel tévesen idegen anyagnak tekinti őket (autoimmun reakció). Amikor az autoimmun reakció a vörösvértestek ellen irányul, autoimmun hemolitikus anémia (immunközvetitett anémia) lép fel. Az autoimmun hemolitikus anémiának számos oka lehet, de a legtöbb esetben az ok ismeretlen (idiopátiás).
Az autoimmun hemolitikus anémia diagnózisa kimondható, ha a laboratóriumi vizsgálatok olyan antitesteket (autoantitestek) mutatnak ki, amelyek kötődnek a saját vörösvértestekhez, cs elpusztítják azokat.
Az autoimmun hemolitikus anémiák két fő csoportra oszthatók: a gyakoribb meleg-antitestes, és a hideg- antitcstes hemolitikus anémiák.
Meleg-antitestes hemolitikus anémia
A meleg-antitestes hemolitikus anémia olyan állapot, melyben a szervezet olyan autoantitesteket termel a saját vörösvér testjei ellen, amelyek testhőmérsékleten reagálnak a vörösvértestekkel.
Az antitestek beborítják a vörösvértestek felszínét, amelyeket azután a szervezet idegennek tekint, és elpusztítják őket a falósejtek a lépben, vagy néha a májban és a csontvelőben. Ez az állapot nőkben gyakoribb, mint férfiakban. Az esetek harmadában valamilyen alapbetegség áll fenn, mint például limfóma, leukémia vagy kötőszöveti betegség (főleg sziszté-
A lásd a 786. oldalt
748
A vér rendellenességei
más lupusz eritematózus), továbbá felléphet bizonyos gyógyszerek, leginkább metildopa szedése kapcsán.
A tünetek néha súlyosabbak, mint az az anémia mértéke alapján várható lenne, valószínűleg a vérszegénység hirtelen kialakulása miatt. Mivel a lép rendszerint megnagyobbodik, a has bal felső részében érzékenység és kellemetlen érzés jelentkezhet.
A kezelés függ attól, hogy az ok ismert-e. Az orvos először megpróbálja meggyógyítani, vagy kiküszöbölni a kiváltó okot. Ha az ok nem ismert, nagy dózisú kortikoszteroidot – például prednizolont – szokás adni, először intravénásán, majd szájon át. Az esetek körülbelül egyharmada jól válaszol erre a szerre, amit ezután csökkentének, majd elhagynak. Az esetek másik harmadában a lépet mütétileg el kell távolítani, hogy megszűnjék az antitesttel borított vörösvértestek pusztulása. A lépeltávolítás az esetek mintegy felében megszünteti az anémiát. Ha ezek a kezelések nem járnak sikerrel, az immunrendszert gátló szerekkel – például ciklosporinnal vagy ciklofoszfamiddal – lehet megpróbálni a kezelést.
A vérátömlesztés problémákat okozhat autoimmun hemolitikus anémiában. A vérbank esetleg nem talál olyan vért, amely nem reagál az autoantitestekkel, és a vérátömlesztés maga is serkentheti további autoan- titestek termelődését.
Hideg-antitestes hemolitikus anémia
A hideg-antitestes hemolitikus anémia olyan állapot, melyben a szervezet olyan autoantitesteket termel a saját vörösvértestjei ellen, amelyek szobahőmérsékleten, vagy hidegben reagálnak a vörösvértestekkel.
Ez a fajta vérszegénység lehet akut vagy krónikus. Az akut forma gyakran akut fertőzések – leginkább egy bizonyos fajta tüdőgyulladás és mononukleózis infekcióza – kapcsán lép fel. A heveny forma általában nem tart sokáig, viszonylag enyhe, és kezelés nélkül gyógyul. Az idült forma különösen azon 40 év feletti nőkben gyakoribb, akiknél reumás izületi gyulladás áll fenn.
Habár a krónikus forma rendszerint egész életen át fennáll, a vérszegénység kisfokú, és a tünetek is enyhék, ha egyáltalán vannak. Hideg hatására azonban a vörösvértestek pusztulása fokozódik, az ízületi fájdalmak rosszabbodnak, és más tünetek is jelentkeznek, mint pl. fáradtság, és a kezek, valamint a lábak kékes elszíneződése. Amint az várható, a hideg éghajlaton élőknek lényegesen több tünetük van, mint a melegebb éghajlat lakosainak.
A hideg-antitestes anémia diagnózisa a vörösvértes- teket borító olyan antitestek kimutatásán alapszik, melyek testhőmérséklet alatti hőmérsékleten aktívabbak. Célzott kezelés nem ismert, így a tünetek csökkentése a cél. A heveny forma, amely fertőzésekhez kapcsolódik, idővel magától is javul, és ritkán okoz tüneteket. Az idült formát a hideg kerülése javítja.
Paroxizmális nokturnális
hemoglobinuria
A paroxizmális nokturnális hemoglobinuria (rohamokban jelentkező éjszakai hemoglobin vize lés) egy ritka, hemolitikus (vörösvértest-szétesés által előidézett) anémia, amelyben a vörösvértestek hirtelen kialakuló és visszatérő rohamokban jelentkező szétesését az immunrendszer okozza.
Nagymennyiségű vörösvértest hirtelen (paroxizmális) pusztulása – amely bármikor felléphet, nemcsak éjjel (noktumáíisan) – a hemoglobinnak a vörös- vérsejtből a vérbe kerülését eredményezi. A vese kiválasztja a hemoglobint, ami sötétre színezi a vizeletet (hemoglobinuria). A betegség leggyakoribb fiatal férfiakban, de mindkét nemben és bármely életkorban előfordulhat. Az ok nem ismert.
A paroxizmális nokturnális hemoglobinuria súlyos hasgörcsöket és hátfájdalmat okozhat, valamint vérrögök kialakulásához vezethet a has és a láb nagy vénáiban (vasszereiben). A diagnózist a betegségre jellemző kóros vörösvértestek kimutatása biztosítja.
Valamely szteroid, például prednizolon adása, rendszerint enyhíti a panaszokat, de oki terápia nem ismert. Akinél vérrög alakul ki, antikoaguláns (a vér alvadási képességét csökkentő szer) kezelésre szorul, például warfarinra. Ennek az anémiának a legsúlyosabb formáiban csontvelő-átültetés is megfontolandó.
A vörösvértestek pusztulása felléphet a vörösvértestek kóros alakváltozása, gyenge és sérülékeny sejthártyája miatt is. A megfelelő működésért, a szűk véredényeken való áthaladáshoz szükséges rugalmasság kialakításáért és fenntartásáért felelős enzimek hiánya is hemolízist okozhat. Ilyen kóros vörösvértestek vannak jelen bizonyos örökletes betegségekben.
A veleszületett szferocitózis örökletes betegség, melyben a vörösvértestek a normális korong alak helyett gömbölyűek.
Anémiák (vérszegénység)
749
A rendellenes alakú és merev vörösvértesteket a lép kiszűri és elpusztítja, ami vérszegénységhez és a lép megnagyobbodásához vezet. Az anémia rendszerint enyhe, de fertőzésben súlyosbodhat. Ha a betegség súlyos. sárgaság és vérszegénység jelentkezhet, a máj megnagyobbodhat, és a fokozott vörösvérsejt-pusztu- lás miatt epekövek alakulhatnak kí. Fiatal felnőttekben a betegség máj gyulladással téveszthető össze. Csontrendellenességek, mint például torony alakú koponya, valamint szám feletti kéz és lábujjak kísérhetik. Kezelésre rendszerint nincsen szükség, de súlyos anémia esetén lépeltávolításra is sor kerülhet. Ez nem korrigálja a vörösvértestek alakját, de csökkenti az elpusztuló vörösvértestek számát, így a vérszegénységet is enyhíti.
A veleszületett elliptocitózis ritka betegség, melyben a vörösvértestek inkább ellipszis alakúak vagy oválisak mintsem korong alakúak.
A betegség néha enyhe anémiához vezet, de nem igényel kezelést. Súlyos anémiában a lép eltávolítása segíthet.
A G6PD-hiány olyan állapot, melyben a G6PD-enzim (glükóz-6-jószját dehidrogenáz) hiányzik a vörösvértestek sejthártyájából.
A G6PD-enzim feldolgozza a glükózt, egy egyszerű cukrot, ami a vörösvértest számára az energiát szolgáltatja, és glutationt állít elő, amely megóvja a sejtet a sérülésektől. Ez az örökletes betegség majdnem kizárólag a férfiakat érinti. A fekete férfi populációban 10 százalék gyakorisággal fordul elő, alacsonyabb százalékban a mediterrán területeken élő fehérekben. A G6PD-hiányban szenvedők némelyikében anémia soha nem alakul ki. Láz, vírus- vagy baktérium fertőzés, cukorbetegek anyagcsere-kisiklása és bizonyos anyagok, mint például az aszpirin, a K-vitamin és a fava-bab is kiválthatják a sejtpusztulást, ezzel anémiát okozva, A vérszegénység megelőzhető ezeknek a helyzeteknek és szereknek a kerülésével, de a G6PD-hiányt kezelni nem lehet.
A hemoglobin veleszületett rendellenességei vérszegénységet okozhatnak. A kóros hemoglobint tartalmazó vörösvértesteknek vagy az alakjuk rendellenes, \ agy nem képesek elegendő mennyiségű oxigén szállítására, illetve leadására.
Vörösvértest formák
A normális vörösvértestek rugalmasak és korong alakúak, a peremük vastagabb, mint a közepük. A különböző veleszületett betegségekben a vörösvértestek gömbölyűvé (veleszületett szferocitózis), oválissá (veleszületett elliptocitózis) vagy sarló alakúvá (sarlósejtes anémia) válnak.
Normális Gömb
vörös- alakú sejt
vérsejt
Ovális Sarló
sejt alakú sejt
Sarlósejtes anémia
A sarlósejtes anémia örökletes betegség, melyre a vörösvértestek sarló alakja és idült hemolitikus vérsze- génvség jellemző.
A sarlósejtes anémia majdnem kizárólag a feketéket érinti. Az Egyesült Államokban a fekete lakosság mintegy 10 százalékában megtalálható a sarlósejtes anémia egy génje (ún. sarlósejtes jelleg); sarlósejtes anémia azonban náluk nem alakul ki. Mindkét gén a feketék körülbelül 0,3 százalékában található meg, bennük kifejlődik a betegség.
Sarlósejtes anémiában a vörösvértestekben kóros hemoglobin (oxigénszállító fehérje) található: ez csökkenti a sejtek oxigéntartalmát, és a sejtek sarló- vagy félhold alakúvá válásához vezet. A sarló alakú sejtek elzárják és károsítják a kisebb ereket a lépben, a vesékben, az agyban, a csontokban és más szervekben, tönk- reléve ezzel a szövetek oxigénellátását. Mivel ezek a deformált sejtek törékenyek, az ereken való áthaladásuk során sérülnek; ez súlyos vérszegénységhez, az erek elzáródásához, a szervek károsodásához és akár halálhoz is vezethet.
A betegekben mindig megtalálható valamilyen mértékű anémia és enyhe sárgaság, de előfordulhat néhány egyéb tünet is. Minden olyan hatás azonban, amely
750
A vér rendellenességei
csökkenti a vérben az oxigén mennyiségét – mint például rd7 erős munkavégzés, hegymászás, nagy magasságokban való repülés elegendő oxigén nélkül, vagy betegség – sarlósejtes rohamot okozhat. Ez az anémia hirtelen rosszabbodását, fájdalmat (gyakran a hasban és a hosszú csöves csontokban), lázat és néha légszomjat jelenthet. A hasi fájdalom súlyos lehel, és hányás is felléphet; a tünetek a vakbélgyulladásra és a petefészekcisztára emlékeztethetnek,
Gyermekeknél a sarlósejtes roham gyakori formája a mellkasi tünetcsoport, amelyre a súlyos mellkasi fájdalom és a légzési nehézség a jellemzők, A mellkasi szindróma pontos oka nem ismert, de úgy tűnik, fertőzés és érelzáródás esetén jelenik meg, mely vérrögből vagy embólusból (vérrögdarab, amely leszakad, és egy másik érben fennakad) származhat.
A sarlósejtes anémiások legtöbbjénél a betegség lépnagyobbodás formájában gyermekkorban jelenik meg. A lép 9 éves korra annyira károsodik, hogy összezsugorodik, és nem működik tovább. Mivel a lép a fertőzések elleni küzdelemben vesz részt, ezek az emberek fogékonyabbak pncumococcus okozta tüdőgyulladásra és más fertőzésekre. A vírusfertőzések különösen le- csökkenthetik a vörösvértestek termelődését, így az anémia még súlyosabbá válhat. A máj az élet során egyre nagyobbá válik, és gyakran epekövek alakulnak ki az elpusztult vörösvértestekből kiszabaduló epefestékből. A szív rendszerint megnagyobbodik, és általánosak a szívzörejek is.
A sarlósejtes anémiában szenvedő gyermekek felsőteste gyakran viszonylag kicsi, de a kezeik, lábaik, és ujjaik hosszúak. A csont és a csontvelő elváltozásai csontfájdalmat okozhatnak, főként a kezekben és a lábakban. A lázzal és ízületi fájdalommal járó epizódok gyakoriak, és a csípőízület annyira károsodhat, hogy műízületet kell beültetni.
A bőr csökkent keringése fekélyeket okozhat a lábakon, főleg a bokán. Az idegrendszer károsodása szél- hűdést okozhat. Idősebbeknél a tüdő és a vese működése rosszabbodhat. Fiatalabbaknál a hímvessző tartós és fájdalmas merevedése léphet fel (priapizmus).
Sarlósejtes hajlam esetén a vizeletben ritkán vér jelenhet meg, amit a veséből származó vérzés okoz. Ha az orvos tudja, hogy ez a vérzés a sarlósejtes anémiával kapcsolatos, a fölösleges műtéti föltárás elkerülhető.
▲ lásd a 836. oldalt
Ha az orvos fiatal fekete férfinél vérszegénységet, hasi- és csontfájdalmat, valamint hányingert észlel, sarlósejtes rohamra gondol. A vér mikroszkópos vizsgálatával a sarló alakú vörösvértestek és az elpusztult vörösvértestek törmelékei kimutathatók.
Az elektroforézis – egy vérvizsgálat – kimutatja a kóros hemoglobint, és jelzi, hogy az illetőnél sarlósejtes jelleg, vagy sarlósejtes anémia áll-e fenn. A sarlósejtes jelleg felismerése a családtervezésnél fontos annak eldöntésére, hogy mekkora a sarlósejtes anémia kockázata egy születendő gyermeknél.
Régebben sarlósejtes anémiában az emberek ritkán éltek 20 évnél tovább, manapság azonban jóval tovább élnek 50 évnél, Ritkán a sarlósejtes jelleget hordozó ember is meghalhat hirtelen, súlyos kiszáradáshoz vezető, igen erős munkavégzést követően – ez jellegzetesen katonai vagy atlétikai edzés alatt fordul elő.
A sarlósejtes anémiát gyógyítani nem lehet; így a kezelés célja a rohamok megelőzése, az anémia féken- tartása és a tünetek enyhítése. Ha valaki ebben a betegségben szenved, kerülnie kell azokat a tevékenységeket, melyek csökkentik az oxigén mennyiségét a vérben, és azonnal orvoshoz kell mennie még olyan enyhe betegségek esetén is, mint egy vírus fertőzés. Mivel fertőzésekre fokozottan hajlamosak, védőoltásban kell részesíteni őket pneumococcus és Haemophilus influenzás ellen.
A sarlósejtes roham kórházi megfigyelést tesz szükségessé. Nagymennyiségű intravénás folyadékot és fájdalomcsillapítókat adnak. Vérátömlesztés és oxigén is adható, ha az orvos szerint az anémia elég súlyos ahhoz, hogy szélhűdést, szívrohamot vagy tüdőkárosodást okozzon. Ezzel egyidőben a kiváltó okot – például a fertőzést – is gyógyítani kell.
Az olyan gyógyszerek alkalmazását, amelyekkel befolyásolható a sarlósejtes anémia – mint például a hidroxiurea – jelenleg vizsgálják. A hidroxiurea növeli a főként a magzatban jelenlévő hemoglobinformák kialakulását, ami csökkenti a sarló alakúvá váló vörösvértestek számát, ezáltal mérsékli a sarlósejtes krízisek gyakoriságát. Csontvelő-átültetést lehet végezni családtagtól, vagy más donortól, akinél a sarlósejt génje nem található meg. A Habár az átültetés gyógyulást eredményezhet, a kockázat magas, mivel a betegnek immunrendszert gátló szereket kell kapnia egész életén át. A génterápia, mellyel egészséges géneket ültetnek be a prekurzor sejtekbe (a vörösvértes-
Vérzést rendellenességek
751
teket termelő sejtekbe), még csak kísérleti stádiumban van.
A HEMOGLOBIN C, -S-C ÉS -E BETEGSÉG
A hemoglobin C betegség az amerikai fekete népesség 2-3 százalékában fordul elő. Csak akiknél a betegségre jellemző mindkét gén jelen van, azoknál alakul ki az anémia, melynek súlyossága változó. Akiknél a betegség fennáll – különösen gyermekeknél – hasi és izületi fájdalommal, lépnagyobbodással valamint enyhe sárgasággal járó átmeneti tünetcsoport jelentkezhet, de súlyos rohamok nem. A betegségnek általában kevés tünete van.
A hemoglobin S-C betegség azokban jelenik meg, akikben a sarlósejtes anémiára és a hemoglobin C betegségre jellemző génpár egy-egy tagja együtt található meg. Ez sokkal gyakoribb, mint a hemoglobin C betegség; a tünetek a sarlósejtes anémiában leírtakhoz hasonlóak, de sokkal enyhébbek.
A hemoglobin E betegség elsősorban a feketéket és a Délkelet-Ázsiából származókat érinti, kínaiak között ritka. A betegség vérszegénységet okoz, de a sarlósejtes anémia és a hemoglobin C betegség egyéb tünetei nem jelentkeznek.
Talasszémiák
A talasszémiák olyan örökletes betegségek, amelyeket a hemoglobint felépítő négy aminosavlánc egyikének termelődést zavara okoz.
A talasszémiákat az érintett aminosavlánc alapján osztályozzák. A két fő típus az alfa-talasszémia (az alfa-lánc érintett) és a béta-talasszémia (a béta-lánc érintett). A betegséget aszerint is osztályozzák, hogy csak egy (talasszémia minor), vagy mindkét gén
(talasszémia major) kóros-e. Az alfa-talasszémia leggyakoribb a feketék között (25 százalékuk hordoz legalább egy gént), a béta-talasszémia pedig a mediterrán és a délkelet-ázsiai származásúak között.
A béta-talasszémia egy génjének jelenléte enyhe vagy közepesen súlyos anémiát okoz tünetek nélkül; két gén jelenléte esetén az anémia súlyos, és tünetekkel jár. Legalább egy alfa-talasszémia gén jelenléte 10 százalékban okoz enyhe anémiát.
Az összes talasszémiának hasonlóak a tünetei, de a súlyosságuk változó. A legtöbb betegnek enyhe anémiája van. A súlyosabb formáknál – mint például béta-talasszémia majorban – sárgaság, börfekélyek, epekövek és lépnagyobbodás (néha egészen óriási) jelentkezhet. A csontvelő túlműködése néhány csont – különösen a fej – és az arccsontok – megvastagodását és növekedését okozhatja. A hosszú csontok elvékonyodhatnak és könnyen törhetnek. A talasszémiában szenvedő gyermekek lassabban nőnek, és a pubertásuk is késik. Mivel a vas felszívódása fokozódhat és gyakori vérátömlesztések válhatnak szükségessé (többlet vasat biztosít) a vas túlzott mértékben halmozódhat fel, lerakodhat a szívizomban, végül szívelégtelenséget okozva.
A talasszémiákat bonyolultabb diagnosztizálni, mint a többi hemoglobin betegséget. Kis mennyiségű vér elektroforetikus vizsgálata hasznos lehet, de nem döntő értékű, különösen alfa-talasszémiában. Ezért a diagnózis a családi öröklődési viszonyokon és különleges, célzott hemoglobin vizsgálatokon alapszik.
A legtöbb talasszémiás betegnek nincsen szüksége kezelésre, de a súlyosabb formákban szenvedők csontvelő-átültetésre szorulhatnak. A génterápia még kutatás tárgyát képezi.
A vérzési rendellenességek alatt a vérzésre való fokozott hajlamot értjük, melyet az érfalnak, vagy magának a vérnek a rendellenessége okozhat. Az eltérés a ‘ cralvadási faktorok vagy a vérlemezkék betegségének iehet a következménye.
Normálisan a vér a vérpályában – a verőerekben, Műszerekben és a hajszálerekben – található. Amikor
vérzés (hemorrágia) lép fel, a vér kijut ezekből a véredényekből, a testen kívülre vagy belülre. A szervezet különböző utakon előzi meg és állítja el a vérzést.
A véralvadás (hemosztázis) a szervezet azon képessége, mellyel megakadályozza a vérzést az érpálya sérülése esetén. Ez három fő folyamatból áll: (1) az erek összehúzódása, (2) a vérlemezkék (szabálytalan alakú
752
A vér rendellenességei
Vérrögök: a lyukak betömése
Amikor valamilyen sérülés következtében megsérül az érfal, a vérlemezkék aktiválódnak: alakjuk kerekről tüskésre változik, összetapadnak egymással és az érfallal, és megkezdik a szakadás eltömeszelését. Ezenkívül kapcsolatba lépnek más komponensekkel is, melyek a fibrint alkotják. A fibrinszálak hálót képeznek, amely egyre több vérlemezkét és vörösvértestet köt meg, kialakítva ezzel a szakadást elzáró vérrögöt.
Szakadt érfal
sejtszerű részecskék a vérben, melyek a véralvadásban vesznek részt) aktiválódása, és (3) a véralvadási faktorok (oldott fehérjék a plazmában, a vér folyékony részében) aktiválódása. Ezeknek a folyamatoknak a rendellenességei egyaránt kóros vérzéshez, vagy kóros alvadáshoz vezethetnek: mindkettő veszélyes lehet.
Hogyan előzi meg a szervezet a
vérzést
Az érfal az első gát a vérzés megállításában. Ha az érfal sérül, Összehúzódik, ezzel lassítja a vér kiáramlását és a véralvadás beindulhat. Ezzel egyidőben, az érfalon kívül létrejött vérgyülent (hematoma) összenyomja az érfalat, a további vérzés megakadályozását segítve.
Amint az érfal megszakad, egy sor reakció aktiválja a vérlemezkéket, hogy kitapadjanak a sérülés helyére. A „ragasztó”, amely rögzíti a vérlemezkéket az érfalhoz, a von Willebrand-faktor, egy plazmában lévő fehérje, melyet az érfal sejtjei termelnek. Kollagén és más fehérjék jelennek meg a sérülés helyén, kiváltva a vérlemezkék összetapadását. A vérlemezkék összetapadva hálót képeznek, amely elzárja a sérülést; az alakjuk kerekről tüskésre változik, fehéijéket és más kémiai anyagokat bocsátanak ki, amelyek újabb verle- mezkéket és alvadási fehérjéket kötnek a növekvő vérröghöz.
A trombin átalakítja a fibrinogént – mely egy oldott véralvadási faktor – hosszú szálú, oldhatatlan fibrinné, ami az összetapadt vérlemezkék körül hálót képez, igy még több vérlemezkét és vörösvértestet köt meg. A fibrinszálak megnagyobbítják a vérrögöt, „lehorgonyozzák”, és elzátják az érfalat. A reakciósorozatban legalább 10 véralvadási faktor vesz részt.
Az alvadási folyamat bármely részében bekövetkező rendellenesség véralvadási zavarokat okozhat. Ha az érfalak gyengék, könnyebben sérülnek, és nem húzódnak össze megfelelően. Ha a vérlemezkék száma túl alacsony, ha nem működnek megfelelően, vagy ha a véralvadási faktorok valamelyike hibás vagy hiányzik, a véralvadás nem halad megfelelően. Amikor az alvadás kóros, az érfal enyhe sérülése is komoly vérzéshez vezethet.
Mivel a legtöbb véralvadási faktor a májban termelődik, a súlyosabb májkárosodásokban csökken e faktorok vérszintje. A K-vitamin, mely a leveles zöldségekben található, néhány faktor aktív formájának a kialakításához szükséges. Ezért a táplálkozási zavarok vagy olyan gyógyszerek, amelyek befolyásolják a K- vitamín normális működését – mint például a warfarin vérzést okozhatnak. Kóros vérzés léphet fel akkor is, amikor kiterjedt alvadási folyamat nagy mennyiségű alvadási faktort és vérlemezkét használt el, vagy amikor autoimmun válasz (az immunrendszer kóros működése és támadása a saját szervezet ellen) gátolja az alvadási faktorok működését.
A folyamatok, melyek a fíbrindugó kialakulásához vezetnek, egyensúlyban vannak más reakciókkal, me-
Vérzési rendellenességek
753
lyek megállítják a véralvadást, és feloldják a vérrögöt a sérülés gyógyulása után. E nélkül a kontroll nélkül egy apró érsérülés is a teljes érpályára kiterjedő alva- dási folyamatot indítana el – ami meg is történik bizonyos betegségekben. Amikor a véralvadás kontrollálat- lan, kritikus helyen lévő kis erek elzáródhatnak. Az agyi erek elzáródása szélhűdést okoz; a szív ereinek elzáródása okozza a szívrohamokat; a láb, medence és a has vénáiban kialakult vérrögök a keringéssel a tüdőbe juthatnak, ahol esetleg egy nagyobb artériát zárhatnak el (tüdőembólia).
A véralvadást befolyásoló
gyógyszerek
Bizonyos gyógyszerek hasznosak lehetnek azoknak a betegeknek a kezelésében, akiknél valamilyen okból magas a véralvadás kockázata. Súlyos koszorúér-betegségben kisebb vérlemezke-összetapadás is elzárhatja az amúgy is szűkült koszorúeret elvágva a szívhez vezető véráramot, szívrohamot (szívizominfarktus) okozva. Kis dózisú aszpirin, vagy számos más szer csökkenti a vérlemezkék tapadását, így azok nem csapzódnak össze, és nem zárják el az artériákat.
Más típusú szerek, az ún. antikoagulánsok, a véralvadási faktorok gátlása révén a vér alvadékonyságát csökkentik. Habár gyakran vérhígítóknak hívják őket, az antikoagulánsok valójában nem hígítják a vért. A két gyakrabban használt antikoaguláns a warfarin, melyet szájon át szednek, és a heparin, mely injekcióban adható. Ha valakinek műbillentyűje van, vagy hosszú ideig ágyban fekszik, a vérrög kialakulásának megelőzésére antikoagulánst adnak. Antikoaguláns szedése esetén szoros orvosi kontroll szükséges. Az orvos olyan vérvizsgálatokkal ellenőrzi ezeknek a gyógyszereknek a hatását, amelyek az alvadási időt mérik, és az adagot ennek alapján határozza meg. A túl alacsony dózis nem előzi meg a véralvadást, a túl magas dózis viszont súlyos vérzést okozhat.
A fibrinolitikus szerek a már kialakult vérrögöt oldják fel. A verrög gyors feloldása a szívizomzatot megmentheti az elhalástól, amit az elzárt ér miatt kialakult vérellátási zavar okozna. A A szívrohamot szenvedettekben a vérrögök feloldására általánosan használt három anyag a sztreptokináz, urokináz és a szöveti plaz-
Vérzékenység:miért-nem.. alvadmeg pvér?
A vérlemezkék számaa vérben túí alacsony.
Vori Willebrand-betegség
A vértemezkék nem gátinak kiaz érfálonL lévő szakadáshoz.* :
Öröklött yérlemezke* ‘ rendellenességek
A vérlemezkék heín tapadnak egymáshoz, így nemalakulkivérrogv f
. Hemofília ‘…. ? J.
A-VIII. vagy a IX. alvadási faktor hiányzik.
Disszemináft intravaszkuláris
.A kiterjedt alvadás rrtiMt elfogynak az alvadási faktorok. .
minogén aktivátor. Ezek a szerek a szívroham utáni első néhány órán belül, vagy más véralvadási zavarban adva életet menthetnek, de ugyanakkor súlyos vérzés kockázatának teszik ki azokat, akik ezeket a gyógyszereket szedik.
A véraláfutásra való fokozott hajlamot a bőr hajszálereinek fokozott sérülékenysége okozza. Minden alkalommal, mikor ezek a kis erek elszakadnak, egy kis vér kijut, apró vörös pontot (petechia) és kékes-lila foltot (purpura) okozva a bőrön. Úgy tűnik, hogy a nők fokozottabban vannak kitéve ezeknek az apró sérüléseknek, mint a férfiak, különösen a combon, a faron és a felkaron. A véraláfutásra való fokozott hajlam egyes családokban halmozottan fordul elő. A legtöbb esetben a betegség nem súlyos, de a fokozott sérülékenység jelezheti, hogy valami rendellenesség van jelen a véralvadási rendszerben, leggyakrabban a vériemezkékben. A vérképvizsgálat kimutathatja, ha ilyen probléma áll fenn.
Idősebbeknél, különösen akik erős napsugárzásnak vannak kitéve, a véraláfutás gyakran jelenik meg a
A lásd a 126. oldalt
754
A vér rendellenességei
kézháton és az alkaron (szenilis purpura). Idősebbek erei különösen könnyen sérülnek ütések és esések után, mivel faluk szakadékonyabb, és vékonyabb a bőr alatti zsírréteg is, ami párnaként véd a sérülésektől. A vér kifolyik a sérült erekből, és mély-bíbor színű foltot (hematomát) képez. Ezek a véraláfutások sokáig megmaradhatnak, majd világos zöld, sárga vagy barna színűek lesznek.
Ez az állapot nem betegség, és nem igényel kezelést. A sérülések megelőzésével lehet csökkenteni a szakadások kialakulásának kockázatát.
Öröklődő hemorrágiás
teleangiektázia
Az öröklődő hemorrágiás teleangiektázia (Rendu- Osler-Weber-féle betegség) veleszületett betegség, amely az ereket szakadékonnyá és vérzésre hajlamossá teszi.
Ezek a bőr alatti vérzések, melyek apró, piros-ibo- lyás elszíneződéseket okoznak, főleg az arcon, az ajkakon, a száj és az orr nyálkahártyáján valamint a kéz- és a lábujjak végén jelentkeznek. Hasonló apró elváltozások lehetnek jelen az emésztőrendszerben is. A sza- kadékony erek sérülhetnek, komoly orrvérzést és emésztőrendszeri vérzést okozva. Neurológiai tünetek is jelentkezhetnek.
Célzott kezelésre nincsen mód, de a vérzést el lehet állítani nyomókötésscl vagy érösszehúzó szer alkalmazásával. Ha a vérzés visszatér, lézeres kezelés használható a sérült ér elroncsolására. Súlyos vérzést a sérült érbe katéteren át bejuttatott golyócskával, vagy normál szövet beültetésével lehet megszüntetni. A vérzés szinte mindig visszatér, vashiányos anémiát okozva, következésképpen e betegségben vaspótlás is szükséges.
Bizonyos örökletes betegségekben, mint például Ehlers-Danlos-szindrómában, a kollagén (durva, rostképző fehérje a kötőszövetben) kórosan vékony és hajlékony. Mivel kollagén található az ereket körülvevő és támasztó kötőszövetben,A a kollagén rendellenességei az erek szokatlan mértékű szakadékonyságához vezethetnek. A betegséget gyógyítani nem lehet: a betegek
nek arra kell törekedniük, hogy megóvják magukat a lehetséges sérülésektől. Ha mégis vérzés lép fel, gondos ellátásra szorulnak.
Az allergiás purpura (Schönlein-Henoch-purpura) a kis erek gyulladása, melyet kóros immunreakció (autoimmun reakció) okoz.
Az allergiás purpura nem gyakori betegség, főleg a kisgyermekeket érinti, de előfordulhat idősebb gyermekekben és felnőttekben is. Rendszerint nem sokkal légúti fertőzés után lép fel, okozhatják gyógyszerek is. A betegség hirtelen kezdődhet és rövid ideig tarthat, máskor fokozatosan alakul ki. és sokáig tart. A bőr, az ízületek, az emésztőrendszer és a vese erei gyulladtak- ká és áteresztővé válnak.
A betegség bíbor színű pettyekkel (purpurák) kezdődik – leggyakrabban a lábfejeken, lábakon, kezeken és a faron – amit a vérnek a bőrbe történő kiáramlása okoz. Néhány nap múlva a purpurák kiemelkednek és keménnyé válnak; az első pettyek megjelenése után néhány héttel pedig egy sereg további petty jelenhet meg. Rendszerint a boka, csípő, térd, csukló és a könyök duzzanata is fellép, lázzal és ízületi fájdalommal társulva. Az emésztő rendszeri vérzések hasi görcsöket és nyomásérzékenységet okozhatnak, az esetek felében vér jelenik meg a vizeletben (hematuria). A legtöbb esetben egy hónapon belül teljes a felgyógyulás, de a tünetek újra megjelenhetnek és elmúlhatnak többször is. Néha a vesék tartósan károsodnak.
A diagnózis a tüneteken alapul. Ha a vizelet vagy a vér laboratóriumi vizsgálata a veseműködés zavarára utal, az orvos egy tűvel kis szövetmintát vesz a veséből mikroszkópos vizsgálat céljából (tűbiopszia), az elváltozás súlyosságának a megítélésére, és annak bizonyítására, hogy valóban allergiás purpura áll fenn.
Ha az orvos feltételezi, hogy gyógyszer okozta az allergiát, a gyógyszert azonnal leállítja. Kortikoszteroid, mint például a prednizolon, csökkentheti az ízületi duzzanatot, fájdalmat és a hasi görcsöket, de nem védi meg a vesét a károsodástól. Az immunrendszer aktivitását csökkentő szereket (immunszupresszív szerek) mint például az azatioprin vagy a ciklofoszfamid – is adnak, ha vesekárosodás lép fel. de a hasznosságuk meg kétséges.
A lásd a 4. oldalt
Vérzést rendellenességek
755
„Jl. IjljlRII II , IUI III t Ilii
■ . ,; z ■ ;J . – ; ■ -f . – ,.7; .
‘■ ’‘A ‘ ; ■:.■ ‘ ‘ . • . ■. .Jy ‘…,*’ ■■ ‘ .’y,’-.
r-“-;’.” -y > ■’ J -.si’j- …
AWfemczkék megnövekedőn pusztulása
vagy felhasználása-
-■*
….,;J ……….. ■., …….. . ,■
. ♦ Vérátömlesztés utáni, purpura ’
■■’■’. -.fo
ír? \
.1 /jf . — ■ V ■■ ■.’ _ — t’jt .-41 11 .t’Ijm.. ? a’.iLÍ
‘,;í
y
. -•brrtfón^.: , ?■_ ,,-V’A■■ ■■;j :‘
. .-•
■ ■■■
■..yyviS.
‘yy\ y^py-jíy ■ :-A’::
lemezkét ,.-..z y
.♦Leukémia /
- Apjasztikusanémia > , … , – j.h
- Pafoxizmálisnokturnálishernpgloblnuria ..
- Erős alkoholizálás
- Megatablasztos anémiák .
- Néhány csontvelő betegség ; \
íí.i/”,7 ■-‘. ■■’<■>-V- . AZ-*-. .
tototMépben …
- Májctoózispangásosiépnagyobbodással –
- MtefofíbrÓZtS < ? ■ ;J ,\.■ ,-z\> ■’■. .7. •;
- Gauchef-kór – ,-,” „■> ■<■■■■-■■’■=■■?■■’’. *. -• -.■ ?,.•■- .
■ .z–.-’.–,y ■-■<-“■?.. z. . okoztavermergeze$(szepiiKÉ
Avérlemezkék felhígulnak . . . . .. cWWésévelj&é balesetek
♦TronUK^w trombpc^opóniás purpura
vMMtdi tárolt vérbenhamar tönkrement ♦ ; ■ .,,
nek) ■■;■■- \.»FetaŐÚkori respirációs distressz szindróma
^KardiOPiilmonáris áthidaló.(bypess) műtétek • Súlyos fertőzések vérmérgezéssel. ^- í . 3 >
_X fi* . í’ y; ■£-*; …í..:”- f”‘..4^”* :;i ’ m– 1’T.y – ■ -yA ‘■, < ■; y..’ : ■ • , y. – ‘•* ‘■. -A!‘y <• ■-■ ■■. ■■■,
a A ’■ a M.- – ,yy :.J >r. ; -yy. ?-. <r- f -< 7 -L.-:>. >.y, í.-.:.>:■ – i.<..:<■.„ ■-.
![]()
1
tck-péld
Trombocitopénia (alacsony
trombocitaszám)
A trombocitopénia a véralvadás folyamatában résztvevő vérlemezkék (trombocíták) számának csökkenését jelenti.
A vérben rendesen mikrőliterenként 150.000- 350.000 vérlemezke található. Kóros vérzés léphet fel, ha a vérlemezkeszám 30.000/mikroliter alá esik, de tünetek általában csak akkor jelentkeznek, ha 10.000/mikroliter alatti.
Számos betegség okozhat alacsony vcrlemezkeszá- mot, de az ok többnyire ismeretlen. A csökkent vér- lemezkeszámnak négy fő oka lehet: a csontvelő elégtelen vérlemezke termelése, a megnagyobbodott lep A fokozott vérlemezke megkötése, a vérlemezkék fokozott pusztulása vagy felhasználódása, illetve a vérlemezkék felhígulása.
A bőrvérzés lehet az alacsony verleme/keszám első tünete. Számos tűszúrásnyi bíborszínű pont jelenik
meg, rendszerint a lábszárakon, és enyhe sérülések is elszórt véralálülasokat okoznak. Az íny vérezhet, és esetleg vér jelenik meg a vizeletben és a székletben is. Olykor a menstruáció szokatlanul erős. A műtétek és balesetek veszélyesek lehetnek, mert a vérzést nehéz elállítani.
A vérzés rosszabbodik a vérlemezkék számának csökkenésével. Igen alacsony vérlemezkeszám (rendszerint 5000 és 10.000/mikroliter között) emésztőrendszeri vérzést és életet veszélyeztető agyvérzést okozhat sérülés nélkül is.
Az orvos trombocitopéniára gondol, ha valakinél rendellenes véraláfutás és vérzés lép fel. Gyakran ellenőrzik rutinszerűen a vérelemezkeszámot olyanoknál, akiknél trombocitopéniára hajlamosító rendelle
▲ lásd a 786. oldalt

756
A vér rendellenességei
nesség áll fenn. Gyakran olyanoknál találnak trombo- citopéniát, akiknél más okból végeztek rutin vérképvizsgálatot, és akiknek nincsen vérzéses tünetük.
A trombocitopénia okának felderítése igen fontos a kezelés szempontjából. Az orvosnak el kell döntenie, hogy fennáll-e valamilyen betegség, ami a tromboci- topéniát okozhatja. Ha ez nem sikerül, a tünetek segíthetnek az ok tisztázásában. Például, láz általában fertő- zéses, vagy autoimmun eredet – szisztémás lupusz eri- tematózus, vagy trombotikus trombocitopéniás purpura – esetén szokott előfordulni, de rendszerint nincsen láz, ha az ok idiopátiás trombocitopéniás purpura, vagy valamely gyógyszer. Lépnagyobbodás – melyet az orvos érezhet a fizikális vizsgálat során – arra utal, hogy a lép szűri ki a vérlemezkéket, és a trombocitopénia valamilyen lépnagyobbodást okozó betegség miatt alakult ki.
A vérminta mikroszkóppal vizsgálható, a vérlemezkék száma és nagysága pedig elektronikus úton mérhető, így a trombocitopénia súlyossága megítélhető, és támpontot ad az ok kiderítéséhez is. A csontvelői minta – melyet egy fecskendő tűjével nyernek (csontvelő aspiráció) – mikroszkópos vizsgálatai a vérlemezkék termelődéséről ad információt.
A gyógyszer okozta trombocitopénia rendszerint megszűnik a gyógyszer elhagyása után. Akiknél nagyon alacsony a vérlemezkeszám, azokat kórházban kezelik, vagy otthoni ágynyugalmat javasolnak az esetleges sérülések elkerülésére. Ha a vérzés súlyos, vér- lemezkéket adnak, különösen akkor, ha a trombocitopénia oka a csökkent termelés.
Idiopátiás trombocitopéniás purpura
Az idiopátiás trombocitopéniás purpura olyan betegség, melyben kimutatható ok nélküli alacsony vérlemezkeszám kóros vérzékenységet eredményez.
A vérleinezkehiány oka ismeretlen (idiopátiás), de úgy tűnik, hogy kóros immunreakció (autoimmun reakció) – melyben saját antitestek pusztítják el a saját vérlemezkéket szerepet játszik benne. Habár a csontvelő fokozza a vérlemezkék termelését a hiány ellensúlyozására, de a veszteséget nem képes fedezni.
A betegség gyermekkorban rendszerint vírusfertőzést követően lép fel, és kezelés nélkül gyógyul néhány hét vagy hónap alatt.
A tünetek megjelenhetnek hirtelen (a betegség heveny formája), vagy kialakulhatnak elhúzódva is (idült forma). A tünetek: gombostűfejnyi piros pettyek a bőrön, indokolatlan véraláfutások, íny- és orrvérzés és vér megjelenése a székletben. Az orvos akkor állítja fel a diagnózist, ha alacsony vérlemczkcszámot talál, és a vér- és a csontvelővizsgálattal a vérlemezke pusztulás fokozódása valószínűbb, mint a csökkent képzésé. A trombocitopéniának más oka ilyenkor nem mutatható ki.
Felnőttek kezelésénél az orvos megpróbálja az immunreakciót magas dózisú kortikoszteroiddal – például prednizolonnal – visszaszorítani. A kortikoszteroidok majdnem mindig emelik a vérlemezkeszámot, de az emelkedés néha csak átmeneti. Mivel a tartós kortikoszteroid adásnak számos mellékhatása van, ezért az adagját, amint csak lehetséges, csökkenteni kell. Néha immunrendszert gátló szereket – mint például azatioprin – is adnak. Ha a gyógyszerek nem hatnak, vagy a betegség visszatér, a lép eltávolítása (splenectomia) a legtöbb esetben megoldást jelent.
Akut, életet veszélyeztető vérzésben immunglobulin vagy anti-Rh-faktor (Rh-pozitív vérű betegeknél) adható. Ezek használhatók hosszabb kezelés során is, különösen gyermekeknél, hogy a vérlemezkeszám elég magas maradjon a vérzés megelőzéséhez.
Betegség okozta trombocitopéniák
A humán immundeficiencia vírussal (HÍV) – mely az AIDS kórokozója – való fertőzés gyakran okoz trombocitopéniát. Az ok az antitestek vérlemezkét károsító hatása. A kezelés hasonló, mint az idiopátiás trombocitopéniás purpuréban. Az agresszív kezelést azonban csak akkor szükséges elkezdeni, amikor a vérlemezkeszám már egészen alacsony, mert az AIDS-ben szenvedők alacsonyabb vérlemezke számot is jól tolerálnak, vérzés megjelenése nélkül. Az AZT (zidovudin) nevű gyógyszer – melyet a vírus szaporodásának lassítására használnak – gyakran emeli a vérlemezkeszámot.
Számos egyéb betegség okozhat trombocitopéniát. A szisztémás lupusz eritematózus antitestek termelésével csökkenti a vérlemezkék számát. A disszeminált intravaszkuláris koaguláció (kiterjedt véralvadás az érpályában) testszerte apró vérrögök keletkezését okozza, amivel rövid időn belül felhasználja és lecsökkenti a vérlemezkéket és az alvadási faktorokat.
A lásd a 737. oldalt
Vérzési rendellenességek
757
Trombotikus trombocitopéniás
PURPURA
A trombotikus trombocitopéniás purpura ritka, életveszélyes betegség, melyben testszerte hirtelen apró vérrögök alakulnak ki, ami a vérlemezkék és a vörösvértestek számának hirtelen csökkenését, láz fellépését és számos szerv kiterjedt károsodását okozza.
A betegség oka ismeretlen. A véralvadás elzárhatja az agy keringésének egy részét, furcsa és változó idegrendszeri panaszokat okozva. Más tünetek – mint sárgaság, vér és fehérje megjelenése a vizeletben, vesekárosodás, hasi fájdalom és szívritmus-zavarok – is megjelenhetnek. Kezelés nélkül a betegség szinte mindig halállal végződik; kezeléssel az esetek felében érhető el túlélés.
Ismételt plazmaferezis (plazmacsere) vagy nagy mennyiségű plazma (a vér folyékony része, mely visz- szamarad a sejtek eltávolítása után) adása megállíthatja a vérlemezkék és a vörösvértestek pusztulását. Kortikoszteroidok és a vérlemezkék funkcióit gátló szerek mint az aszpirin, vagy a dipiridamol – adása hasznos lehet, de a hatás bizonytalan. Habár a trombotikus trombocitopéniás purpura lehet egyszeri és körülhatárolt esemény is, a betegeket éveken át fokozottan ellenőrizni kell vérvizsgálatokkal és fizikális vizsgálattal, mert az ellátást igénylő hirtelen fellángolások nem ritkák.
A hemolitikus-urémiás szindróma olyan betegség, melyben a vérlemezkék száma hirtelen csökken, a vörösvértestek pusztulnak, és a vese működése leáll.
A betegség leggyakoribb csecsemőkben, kisgyermekekben, terhes és frissen szült nőkben, habár előfordulhat nagyobb gyermekeknél, felnőtteknél és nem terhes nőknél is. Néhány esetben úgy tűnik, hogy bakteriális fertőzés, daganatellenes szerek — mint például mito- micin és erős immunszupresszív (az immunrendszer működését gátló) szerek váltják ki a betegséget, de az ok gyakran ismeretlen.
Az általános vérzészavar tünetei hasonlóak, mint a trombotikus trombocitopéniás purpuréban. Ugyanakkor kevés az idegrendszeri tünet, a vese károsodása pedig mindig súlyos.
A legtöbb csecsemő és gyermek meggyógyul, habár időnként művese-kezelésre szorulnak amíg a veseműködésük helyreáll. Sok felnőttnél, különösen azoknál a nőknél, akiknél a betegség a szülés kapcsán jelent meg, a vese funkciója sohasem tér vissza teljesen. Néhány esetben a plazmaferezis hasznosnak tűnik. A mitomicin szedése kapcsán fellépő esetek a szövődmények miatt néhány hónapon belül többnyire halállal végződnek.
Néhány betegségben a vérlemezkék száma normális, de a működésük kóros, így nem képesek a vérzés megelőzésére. Az ilyen vérlemezke-rendellenességek lehetnek örökletesek (például a von Willebrand-betegség), vagy szerzettek (például néhány gyógyszer esetén).
Von Willebrand-betegség
A von Willebrand-betegség a vérben található von Willebrand-faktor (a vérlemezkékre ható fehérje) örökletes hiánya vagy működészavara.
A von Willebrand-betegség a leggyakoribb veleszületett vérlemezke-rendellenesség. A von Willebrand- faktor a plazmában, a vérlemezkékben és az erek falában található. Amikor ez a faktor hiányzik vagy kóros, az érfal sérülésekor a vérrög kialakulásának első lépése – a’vérlemezkék kitapadása a sérülés helyén az érfalhoz – nem megy végbe. Ennek következményeként a vérzés nem áll cl olyan hamar, mint kellene, bár végül mégis megszűnik.
A von Willebrand-betegségben szenvedők valamelyik szülőjének kórelőzményében is rendszerint szerepel kóros vérzékenység. A gyermeknél típusosán köny- nyen alakul ki véraláfutás. vagy erősen vérzés lép fel a bőr megsértése, foghúzás, mandula eltávolítás vagy más műtét után. A nőknél erős menstruációs vérzés jelentkezhet. A vérzékenység időnként rosszabbodhat. Másfelől hormonális változások, stressz, terhesség, gyulladás és fertőzések serkenthetik a von Willebrand- faktor termelődését, és a vér alvadékonysága átmenetileg javul.
Az aszpirin és sok ízületi gyulladásban használt szer súlyosbíthatja a vérzékenységet, mert ezek az anyagok befolyásolják a vérlemezkék működését. A von Willebrand-betegségben szenvedők paracetamolt kaphatnak fájdalomcsillapítóként, mert ez nem hat a vérlemezkék működésére.
758
A vér rendellenességei
| Veleszületett vérlemezke-rendellenességek | |
| Rendellenesség Előfordulási Leírás
gyakoriság |
A vérzés súlyossága |
í<^7f -■ ■■”■■’ ■■:’-^-.^ír Q–Z’<-:. ■ ‘ . •-7 -’;–
WjltebfWKÍ- ; -Viszonylag \. y Kóros vagybtá<^.)$^ ,tr ,: Legtöbb esetben enyhMagy
b^ró&U- 1 Z£Cj < 9yaM, ?>•? /.. Wiilebcand-Wpr(ayér-. <iíl,^|cö^róen súlyos; súlyos, ,
f .■■■; <> ’ ….< ’ : 0^
. <=Ah ,-ró $tö fehéne)t v^gy ?r-7, ;z ,i$p Wülebrand-faktor szint-
4
a
;>v >t:.-. Állásibetegségekspe- Változó ,
;y; ■ ;>■’ ■■ i ■-…
-’n’
y. Í^r^i»..;«.’,.^>4ű.’2,,ííí*ár ÍW.ri’íSzSl^ív: <J..S,: .. .u’-.l
‘teáfoáa. jai agtjafe’
■-$’ Nányá;4^rfl^Kíc-rf”. -‘^’^’ 5– • -‘■ ■ < ■ ■1 ■ ‘■ -■■
’■■'<■ <■■ •; ■’■
-■ ; – – • ■’-■ -■■•’•’■ ■
Maihoz ’■ ‘■ ■■ “■ >’ ‘.■■ <“.
Ll^.^^..::x;<-‘.A7 ^5• , •• • £ ..^.<: ^.í .^akz.w..; .. l5′-^^^..–..?„2
A laboratóriumi vizsgálatok azt mutatják, hogy a vérlemezkék száma normális, de a vérzési idő megnyúlt. A vérzési idő az alkaron ejtett apró karcolásból származó vérzés kezdete és megszűnése között eltelt idő. A diagnózis felállításához az orvosnak mérnie kell a von Willebrand-faktor szintjét a plazmában. Mivel a von Willebrand-faktor egy fehérje, mely a VIII. faktort szállítja a vérben, ezért általában ez utóbbinak a szintje is csökkenhet.
A von Willebrand-betegségben érintettek egy része sohasem igényel kezelést. Súlyos vérzés esetén dúsított alvadási faktorok – melyek von Willebrand-faktort is
tartalmaznak – adhatók. A A betegség enyhébb formáiban sebészi vagy fogászi beavatkozásoknál dezmo- presszin adása is elegendő a von Willebrand-faktor mennyiségének növelésére ahhoz, hogy ne legyen szükség vérátömlesztésre.
A VÉRLEMEZKE-MÜKÖDÉS SZERZETT
RENDELLENESSÉGE
Számos betegség és különböző gyógyszerek okozhatnak vérlemezke-müködészavart. A betegségek között veseelégtelenség, leukémia, mié lóma multiplex, májcirrózis és szisztémás lupusz eritematózus szerepelnek. A gyógyszerek lehetnek aszpirin, tiklopidin, a nem-szteroid gyulladáscsökkentők (amelyeket izületi gyulladás, ficamok kezelésére és általános fajdalomcsillapításra használnak) és a nagy dózisú penicillin. A vérlemezke ilyen rendellenessége a legtöbb esetben nem okoz komoly vérzéseket.
▲ lásd a 740. oldalt


Vérzési rendellenességek
759
A hemofília olyan vérzékenység, melyet valamely véralvadási faktor hiánya vagy’ elégtelen mennyisége okoz.
A hemofília A (klasszikus hemofília), amely az ösz- szes eset körülbelül 80 százalékáért felelős, a VIII. al- vadási faktor hiánya. A hemofília B (Christmas-bcteg- ség) a IX. alvadási faktor hiánya. A vérzés jellege és következményei mindkét formában hasonlóak. Mindkettőt az anya örökíti át (nemhez kötött öröklés), de a betegség szinte kizárólag fiúgyermekeken jelenik meg. A
A hemofília oka számos különböző génhiba lehet. A tünetek súlyossága attól függ, hogy az adott génhiba mennyire érinti a VIII. vagy a IX. faktort. Ha az aktivitásuk kevesebb, mint a normális 1 százaléka, súlyos vérzések léphetnek fel és ismétlődhetnek, nyilvánvaló kiváltó ok nélkül.
Ha valakinek az alvadási aktivitása 5 százalék, annak hemofiliája csak enyhe. Ritkán fordul elő ok nélküli vérzés, de műtét vagy sérülés befolyásolhatatlan vérzést okozhat, ami halálos is lehet. Az enyhébb hemofília esetleg teljesen észrevétlen marad, habár néhány beteg, akinél az aktivitás 10 és 25 százalék közötti, műtét, foghúzás vagy nagyobb sérülés után erősen vérzik.
Az első vérzés rendszerint 18 hónapos kor előtt jelentkezik, gyakran apró baleset kapcsán. A hemofiliás gyermekeken könnyen jelenik meg véraláfútás. Akár egy izomba adott injekció is nagy vérömlenyt (hematoma) okozó vérzés forrása lehet. A visszatérő ízületi- és izomvérzések végül nyomorékságot okozó torzulásokhoz vezethetnek. A nyclvgyököt érintő vérzés akár a légutakat is elzárhatja, súlyos légzési nehézséget okozva. Egészen apró fejsérülés is jelentős vérzést indíthat el a koponyában, ami agykárosodást és halált is okozhat.
Az orvos hemofília fennállását feltételezi, ha egy fiúgyermeknél rendellenes vérzést lát. A laboratóriumi vizsgálatok bizonyítják, hogy a véralvadás rendellenesen lassú-e. Az orvos a Vili, és IX. faktorok aktivitásának vizsgálatával megerősítheti a diagnózist, tisztázhatja a betegség típusát és súlyosságát.
A hemofiliás embereknek kerülniük kell az olyan helyzeteket, amelyek vérzést válthatnak ki. Körültekintőnek kell lenniük a fogápolásban, hogy ne szoruljanak foghúzásra, A hemofília enyhébb formája esetén, ha fogászati vagy más műtétre van szükség, a dezmo- presszin nevű gyógyszert lehet adni a véralvadás ideiglenes biztosítására – így a vérátömlesztés elkerülhető. A hemofíliásoknak bizonyos gyógyszerektől is tartózkodniuk kell, például az aszpirintól, heparintói, warfa- rintól és bizonyos fájdalomcsillapítóktól — mint például a nem-szteroid gyulladáscsökkentőktől – amelyek fokozhatják a vérzési problémákat.
A kezelés rendszerint a hiányzó alvadási faktorok transzfúzióval történő pótlásából áll. Ezek a plazmában (vérsavóban), illetve nagyobb mennyiségben a dúsított plazmában találhatók. Néhány plazmakészítményt otthoni használatra fejlesztettek ki, és a betegek önmaguknak is be tudják adni, akár rendszeresen a vérzés megelőzésére, akár alkalmilag a vérzés indulásának első jelére. Rendszerint naponta háromszor kell adni, de mind az adag, mind a gyakoriság függ a vérzési rendellenesség súlyosságától. Az adag a rendszeresen végzett vérvizsgálatok eredményétől függ. Vérzés alatt nagyobb mennyiségű faktorra van szükség, és a kezelést e területen jártas szakemberrel is egyeztetni kell.
Régebben a plazmakoncentrátumok adása a vérrel átvihető betegségekkel való fertőződés kockázatával járt, mint például a hepatitisz és az AIDS. A nyolcvanas évek elején a plazmakoncentrátummal kezelt hemofiliások 80 százaléka fertőződött HÍV vírussal. A plazmakészítménnyel átvitt AIDS kockázata azonban gyakorlatilag megszűnt a szűrések és új feldolgozási eljárások,” valamint a genetikai módszerekkel előállított Vili, faktor bevezetésének köszönhetően.
Néhány hemofíliásban a bevitt VIII. és IX. faktor ellen is termelődik ellenanyag, emiatt a pótlás hatástalan. Ha ellenanyagokat találnak a plazmában, a plazmakon- centrátum adagját emelni lehet, vagy más típusú alvadási faktorokkal és az ellenanyag szintjét csökkentő gyógyszerekkel lehet próbálkozni.
A lásd a 11. oldalon lévő táblázatot
■ lásd a 739. oldalon lévő táblázatot
760
A vér rendellenességei
KMfenyeget disszeminált
- Nők szövődményes. műtété vagy
szülése, mely sorén méhszővefjut a vérkeringésbe. // ” ‘ ■:
- Súlyos bakteriális fertőzés, amiben a Wttéri- , úrnőkből endotoxin – egy véralvadástaktiváló anyag – szabadul fel.
- Bizonyos leukémiák; a gyomor, a hasnyálmi- rigy.valámtnt aprosztatarákja. /
- Súlyos fejsérülés
- Férfiak prosztataműtéte ,/ r , 1
- Mérges kígyó marás j
Disszeminált intravaszkuláris
koaguláció
A disszeminált intravaszkuláris koaguláció (konszump- ciós koagulopátia) olyan állapot, melyben apró vérrögök képződnek szerte a véráramban, amelyek elzárják az apró ereket, és elhasználják a véralvadáshoz szükséges faktorokat.
Az állapot rendszerint kiterjedt alvadással kezdődik, melyet valamilyen toxikus anyag vált ki a vérben. Ahogy az alvadási faktorok elhasználódnak, súlyos vérzés lép fel.
A disszeminált intravaszkuláris koaguláció rendszerint hirtelen lép fel, és igen súlyos lehet. Ha műtét vagy szülés után jelentkezik, a metszésnél vagy a sérült szöveteknél erős és kontrollálhatatlan vérzés indul el. Szűnni nem akaró vérzés jelentkezhet a vénás injekció és szúrás helyén is, és masszív vérzés léphet fel az agyban, emésztőrendszerben, bőrben, izomban és a testüregekben. Ezzel egyidőben a kis erekben kialakuló vérrögök károsíthatják a vesét – akár véglegesen is – így azok nem választanak el vizeletet.
Az orvos vérvizsgálatot rendel el a disszeminált intravaszkuláris koaguláció kialakulására fokozott
kockázatú betegek állapotának megfigyelésére. A vizsgálatok kimutatják, ha a vérben hirtelen lecsökken a vérlemezkék száma, és megnyúlik az alvadási idő. A diagnózist megerősíti, ha a vizsgálat az alvadási faktorok csökkenését, szokatlanul kicsi vérrögöket, és a le- bomló vérrögökbői származó szétesési termékek emelkedett szintjét mutatja.
A disszeminált intravaszkuláris koaguláció kiváltó okát meg kell találni – ez lehet szülészeti probléma, fertőzés vagy daganat – és gyógyítani kell. Az alvadási zavarok is elmúlhatnak, ha a kiváltó okot megszüntetik.
Mivel a disszeminált intravaszkuláris koaguláció életveszélyes állapot, ezért sürgős esetként kezelik, amíg a kiváltó okot nem rendezik. A sürgősségi ellátás igen bonyolult, mivel a betegek állapota gyorsan változik a súlyos vérzés és a súlyos alvadás között. Vérlemezkéket és alvadási faktorokat lehel adni a masszív vérzés megszüntetésére azoknak, akiknél ezek hiányoznak, de a kapott vérlemezkék csak rövid élettarta- múak. Az alvadás megakadályozására néha heparint adnak.
A keringő antikoagulánsok
(alvadásgátló anyagok)
rendellenességei
A keringő antikoagulánsok olyan anyagok a vérben, melyek valamelyik fontos véralvadási komponens működését gátolják. Ezek az antikoagulánsok rendszerint valamelyik alvadási faktor, például a Vili, faktor ellen keletkezeit antitestek. Néhány betegségben a szervezet termeli az antitesteket. Az érintetteknél súlyos vérzés tünetei jelentkeznek, hasonlóan azokhoz, akik anti- koaguláns gyógyszereket szednek – például heparint vagy warfarint.
A szisztémás lupusz eritematózusban szenvedők szervezete gyakran termel keringő antikoaguláns ellenanyagokat, amelyek kimutathatók az alvadást vizsgáló laboratóriumi tesztekkel. Furcsa módon ezek az ellenanyagok nem súlyos vérzést, hanem néha súlyos alvadást okoznak. A betegségben szenvedő nők vetélésre hajlamosabbaknak tűnnek.
761
A fehérvérsejtek (leukociták) védik a szervezetet a fertőzésektől és az idegen anyagoktól. Ahhoz, hogy a szervezetet hatékonyan meg tudják védeni, megfelelő számú fehérvérsejtnek kell aktiválódnia és eljutnia a szükséges helyre, majd ott elpusztítani és eltakarítani az ártalmas kórokozókat és anyagokat. A
Mint minden sejt a vérben, a fehérvérsejtek is a csontvelőben termelődnek, A fejlődésük egy előalak- ból (őssejt) indul, melyből idővel az öt fő fehérvérsejttípus – neutrofil, limfocita, monocita, eozinofil vagy bazofil – valamelyike lesz, A szervezet naponta normálisan 100 milliárd (10*1) fehérvérsejtet termel,
A fehérvérsejtek száma adott mennyiségű vérben számítógépes sejtszámláló automatával határozható meg. Ezek a gépek mérik a teljes fehérvérsejtszámot, az eredményt mikroliterre vonatkoztatva adják meg, valamint megadják mind az öt fehérvérsejt-típus százalékos arányát. A fehérvérsejtszám normálisan 4000- 10.000/mikroliterenként.
A túl kevés és a túl sok fehérvérsejt egyaránt betegségre utal. A leukopénia – a fehérvérsejtszám 4.000/mikrolitcr alá csökkenése – fertőzésekre fokozottan hajlamossá teszi a szervezetet. A lcukocitózis – az emelkedett fehérvérsejtszám – lehet fertőzésre vagy testidegen anyagra adott válaszreakció,■ vagy okozhatja daganat, baleset, stressz, esetleg bizonyos gyógyszerek. A legtöbb fehérvérsejt betegség a neutrofileket, limfocitákat, monocitákat és az cozinofíleket érinti. A bazofileket érintő betegségek ritkák.
A neutropénia a neutrofil fehérvérsejtek rendellenesen alacsony száma a vérben.
A neutrofdek alkotják a szervezet elsődleges sejtes védelmi vonalát a baktériumok és a gombák ellen. Ezenkívül segítenek a seb gyógyulás bán, az idegen anyagok, mint például egy beágyazódott szálka eltávolításában,
A neutrofdek a csontvelőben termelődnek, mintegy 2 hét alatt. A véráramba kikerülve kb. 6 óráig keringenek fertőző mikrobák és más betolakodók után kutatva. Ha találnak egyet, akkor kilépnek a szöve
tekbe, hozzákötődnek a kórokozóhoz, és toxikus anyagokat termelnek, melyek megölik és megemésztik a kórokozókat. Ez a folyamat károsíthatja a szöveteket is a fertőzés helyén. A fenti folyamat következménye gyulladásos válasz a fertőzött területen, ami a test felszínén pír, duzzanat és melegség formájában nyilvánul meg.
Mivel a neutrofdek adják a vér fehérvérsejtjeinek 70 százalékát, ezért a neutrofdek számának csökkenése a teljes fehérvérsejtszám csökkenésével jár. Amikor a neutrofílek száma 1.000/mikroliter alá esik, a fertőzés veszélye némileg megemelkedik, amikor pedig 500/mikroliter alá csökken, a fertőzés veszélye jelentősen megnő. A neutrofílek védőszerepének kiesése a fertőzések következtében halált okozhat.
A neutropéniának számos oka lehet. A neutrofdek száma csökkenhet az elégtelen csontvelői termelés, vagy a keringésben történő fokozott pusztulás miatt.
Az aplasztikus anémia nevű betegségben a neutrofílek száma a többi vérsejttel együtt csökken. Bizonyos ritka, öröklődő betegség, mint például az infantilis genetikus agranulocitózis és a familiáris neutropénia is okozhatja a neutrofílek számának csökkenését.
A ciklikus neutropéniában, egy ritka betegségben, a neutrofílek száma 21-28 naponként változik a normális és az alacsony értékek közölt; a neutrofílek száma csaknem nullára eshet, majd 3-4 nap alatt önmagától helyreáll. A ciklikus neutropéniában szenvedők fokozottan hajlamosak fertőzésre, amikor a neutrofílek száma alacsony.
Néhány esetben daganat, tuberkulózis, B^-vitaminhiány, vagy fólsavhiány okozhat neutropéniát. Bizonyos gyógyszerek, főként, amelyeket a daganatok ke-
A lásd a 812. oldalt
■ lásd a 841. oldalt
762
A vér rendellenességei
‘”‘T
![]()

Daganat-kemoterápiás szerek J
Fenotiazinok <
zelésére használnakA (kemoterápia) gátolják a csontvelő neutrofil-termelését.
A neutrofílek gyorsabban pusztulnak, mint ahogyan termelődnek bizonyos bakteriális fertőzésekben, allergiás és autoimmun betegségekben, valamint egyes gyógyszerek szedése kapcsán. Lépnagyobbodás esetén is – például Felty-szindrómában, maláriában, vagy szarkoidózisban – alacsony lehet a neutrofílek száma, mert a megnagyobbodott lép kiszűri és elpusztítja a neutrofíleket.B
A neutropénia keletkezhet néhány óra vagy nap alatt (akut neutropénia), de kialakulása hónapokig vagy évekig is (krónikus neutropénia) eltarthat. Mivel a neu- tropéniának nincsen sajátos tünete, ezért észrevétlen maradhat, amíg fertőzés nem lép fel. Akut neutropéniában láz, száj és végbélnyílás körüli fájdalmas sebek (fekélyek) jelenhetnek meg. Bakteriális tüdőgyulladás, vagy más súlyos fertőzés is felléphet. Krónikus neutropéniában az állapot kevésbé súlyos, hacsak a neutrofílek száma nem egészen alacsony.
Amikor valakinél szokatlan, vagy gyakori fertőzések lépnek fel, az orvos neutropéniára gondol, és teljes
A lásd a 802. oldalt
■ lásd a 786. oldalt
★ lásd a 737. oldalt
vérkép vizsgálatot rendel a diagnózis felállítására. A neutrofílek alacsony száma jelzi a neutropéniát.
Ezután a neutropénia okát kell tisztázni. Az orvos rendszerint tűvel csontvelői mintát vesz (csontvelő aspiráció vagy biopszia).* * Habár az eljárás kellemetlen lehet, rendszerint nem veszélyes, A csontvelői mintát mikroszkóppal vizsgálják annak eldöntésére, hogy az szabályos-e, normális-e a neutrofil elő- alakok száma és elegendő fehérvérsejtet termel-e. Azáltal, hogy az orvos meghatározza, hogy csök- kent-e az előalakok száma, és hogy e sejtek érése normális-e, azt is meg tudja ítélni, hogy mennyi időre van ahhoz szükség, hogy a csökkent neutrofílszám helyreálljon. Ha az előalakok száma csökkent, az új neutrofílek a vérben még legalább két hétig nem jelennek meg; ha a számuk megfelelő, és az érésük is normális, akkor az új neutrofílek napokon belül megjelenhetnek a vérben. Néha a csontvelővizsgálat arra derít fényt, hogy más betegségek is – mint például leukémia vagy más vérképzőrendszeri daganatok – érintik a csontvelőt.
A neutropénia kezelése a kiváltó októl és a súlyosságtól függ. Azokat a gyógyszereket, melyek neutropéniát okozhatnak el kell hagyni, ha lehetséges. Néhány esetben a csontvelő magától regenerálódik, és nem szükséges kezelés. Akiknél a neutropénia enyhe (a neutrofílek száma több, mint 500/mikroliter) azok általában tünetmentesek, és nem szorulnak kezelésre.
Akiknél a neutropénia súlyos (a neutrofílek száma kevesebb, mint 500/mikroliter) könnyen fertőzés áldozatává válnak, mert a szervezetűk nem tud harcolni a fertőző mikrobák ellen. Ha ezeknél a betegeknél fertőzés lép fel, rendszerint kórházba kerülnek és erős antibiotikumot kapnak, még mielőtt a kórokozó pontos azonosítása megtörténne. A láz, mely rendszerint fertőzést jelez neutropén iásoknál, az azonnali orvosi beavatkozás szükségességének a jele,
A fehérvérsejtek termelődését serkentő növekedési faktorok adása – főként a granulocita kolónia-stimulá- ló faktor (G-CSF) és a granulocita-makrofág kolóniastimuláló faktor (GM-CSF) – néha segít. Ez a kezelés kivédheti a neutropéniás szakaszokat ciklikus neutropéniában. Az allergiás vagy autoimmun eredetű neut- ropéniákban a kortikoszteroid hasznos lehet. A timo- cita-ellenes globulin, vagy más immunszupresszív terápia (az immunrendszer aktivitását csökkentő terápia) használható autoimmun betegség gyanúja esetén
A fehérvérsejtek betegségei
763
mint például az aplasztíkus anémia egyes eseteiben. A megnagyobbodott lép eltávolítása emelheti a neutro- filek számát, ha a lép szűrte ki a fehérvérsejteket.
Az aplasztíkus anémiában az immunszupresszív kezelés sikertelensége esetén a csontvelő-átültetés jelenthet megoldást.A A csontvelő-átültetésnek jelentős toxikus mellékhatásai vannak, hosszantartó kórházi tartózkodást tesz szükségessé és csak bizonyos helyzetekben végezhető. Általában nem alkalmazzák önmagában a neutropcnia kezelésére.
A limfocitopénia az abnormálisán alacsony limfoci- taszám a vérben – 1500/mikroliter alatt u vérben felnőtteknél, vagy 3000/mikroliter alatt gyermekeknél.
Normálisan a limfociták a fehérvérsejtszám 15—40 százalékát teszik ki. A limfociták központi szerepet játszanak az immunrendszer működésében: megvédik a szervezetet a vírusfertőzésektől, segítenek más sejteknek a baktériumok és gombák elleni küzdelemben, ellenanyag-termelő sejtekké alakulnak át (plazmasejtek), küzdenek a daganatsejtek ellen, és segítenek ösz- szehangolni az immunrendszer többi sejtjeinek a mű- ködését.B
Limfocitopéniát számos betegség és állapot okozhat. A limfociták száma átmenetileg csökkenhet erős stressz, szteroídkezelés – például prednizolon – kapcsán, daganatok kemoterápiája és sugárkezelése alatt. A T-limfocita-hiányos betegségek rendszerint súlyosabb limfocítopéniával és több következménnyel járnak, mint a csökkent B-limfocita számmal járók, de mindkét betegség halálos lehet.
Mivel a limfociták a fehérvérsejteknek csak relatív kis részét adják, ezért alacsonyabb számuk nem feltétlenül okoz jelentős csökkenést az ossz-fehérvérsejt számban. A limfocitopénia nem szokott önmagában tüneteket okozni, és rendszerint a teljes vérképvizsgálat során veszik észre, melyet más betegség diagnosztizálására rendeltek. A rendkívül alacsony limfoci- taszám vírusos, gombás és parazitás fertőzésekhez vezethet.
A jelenlegi laboratóriumi technológiával az egyes limfocita altípusok is kimutathatók. Például a T-lim- fociták egyik típusának, a T4-sejtek csökkenésének vizsgálata az egyik módszer az AIDS lefolyásának követesére.
l»..i»™iu»iu».J»iu.Jlil1llJl.llllL!»™^n«„! MII Iiiiui. -Ii.rn ,l:|l .ILII.Iliin «II
Limfociták: apusztítósejtek
Alimfodtáknak két fő típusa vam atWímfo- ‘
citák, vagy B-sejtek, ésa TTimfocrták.vagy T-
sejtek A B-sejtek a mónteben WetkeMk –
és érnek, míg a T-sejtek a csontvetöbenkelet-
keznek, de a csecsemőmirigyben
sejtek átalakulnak plazmasejtekké, amelyek
életet temetek. Az antftestekwíW^
a szervezetnek elpusztítani a kóros sejteket és
a fertőző mikrobákat, mint a baktériumok, víru-
pusztítják é kóros vagy : ■;
. Hétper (Segftő)T4ejtek.amelyeksegltenek
a többi sejtnek elpusztítani á fertőző szetveze-
s-:: yf*. £;:> = >4
• Szupresszor (gáttá) T-sejtek, amelyek gátol-
ják más limfociták működését, hogy azok ne
kérosítséka’nöriMszöveteket ’ <‘”
…..i
A kezelés leginkább a kiváltó októl függ. A gyógyszer okozta limfocitopénia napokon belül rendeződik a szer elhagyása után. Amikor az AIDS az ok, nem sokat lehet tenni a limfociták számának emelésére, habár bizonyos szerek, mint például az AZT (zidovudin) és a ddl (didanozin) növelhetik a helper (segítő) T-sejtek mennyiségét.
Amikor a limfocitopéniát a B-limfociták hiánya okozza, a vérben a keringő antitestek mennyisége a normális alá zuhan. Ezekben az esetekben gamma-glo- bulin (antitestekben gazdag anyag) adható a fertőzések megelőzésének segítésére. Ha a fertőzés mégis fellép, az adott kórokozó ellen célzottan antibiotikumot, gomba ellenes szert, vagy vírus elleni szert adnak.
A lásd a 836. oldalt
■ lásd a 810. oldalt
764
A vér rendellenességei
Limfocitopériiát okozó betegségek
Daganatok (leukémiák, limfómák, Hodgkin-kór) Reumatoid artritisz ‘ * ;
Szisztémás lupusz eritematózus s Krónikus infekciók ; : .
Ritka öröklődő betegségek (bizonyos agam- maglobulinémiák, DiGeorge-szindróma, . Wtskott-Aldrich-szindróma, súlyos kombinált immunhiányos szindróma és ataxia-teleangí- ektázia) .•
Szerzett immunhiányos szindróma (AIDS) ! Néhány vírusfertőzés
A monociták a többi fehérvérsejttel együttműködve eltávolítják az elhalt és károsodott szöveteket, elpusztítják a daganatsejteket, és szabályozzák az idegen anyagok elleni immunitást. Mint a többi fehérvérsejt, a monociták is a csontvelőben keletkeznek, és azután kerülnek a véráramba. Néhány órán belül a szövetekbe jutnak, ahol makrofágokká, az immunrendszer faló sejtjeivé (fagocita) érnek. A makrofágok szétszóródnak az egész testben, de nagyobb koncentrációban vannak jelen a tüdőben, májban, lépben, csontvelőben és a testüregek bélésében, ahol még hónapokig élnek.
Bizonyos fertőzések (például a tuberkulózis), daganatok cs az immunrendszer betegségei emelhetik a monociták számát. Örökletes betegségekben, mint például a Gaucher- és Niemann-Pick-betegségben, a sejttörmelékek a makrofágokban halmozódnak fel. károsítva ezzel működésüket.
Az eozinofília az eozinofil fehérvérsejtek rendellenesen magas száma a vérben.
Az eozinofília nem betegség, de lehet betegségre adott válasz. Az eozinofilek emelkedett száma rendsze
rint a szervezet kóros sejtekre, parazitákra és allergiás reakciót okozó anyagokra (allergénekre) adott válaszreakciójának jele.
A csontvelőben való keletkezés után a véráramba jutnak, de csak néhány órát töltenek ott. majd kiáram- lanak a szövetekbe. Ha idegen anyag jut a szervezetbe, azt a limfociták és a neutrofilek észlelik, és olyan anyagokat termelnek, melyek az eozinofileket az adott helyre irányítják. Ezután az eozinofilek toxikus anyagokat bocsátanak ki, amelyek elpusztítják a parazitákat és a kóros emberi sejteket.
Idiopátiás hipereozinofiliás szindróma
Az idiopátiás hipereozinofiliás szindróma olyan betegség, amelyben az eozinofilek száma ismeretlen okból több mint 6 hónapig 1.500/mikroliterfölött van.
A idiopátiás hipereozinofiliás szindróma bármely életkorban előfordulhat, de gyakoribb 50 éves kor feletti férfiaknál. Az eozinofilek megemelkedett száma károsíthatja a szivet, tüdőt, májat, bőrt és az idegrendszert. A szívben például gyulladás léphet fel az úgynevezett Löffler-endokarditiszben (szívbelhártya-gyulla- dásban), ami vérrög kialakulásához, szívelégtelenséghez, szívrohamhoz és a billentyűk kóros működéséhez vezethet.
A szindróma tünetei attól függnek, hogy mely szervek betegednek meg. A tünetek a következők lehetnek: fogyás, láz, éjszakai izzadás, általános fáradtság, köhögés, mellkasi fájdalom, duzzadás, hasfájás, bőrkiütések, fájdalom, gyengeség, zavartság és kóma. A diagnózis akkor állítható fel, ha tartósan magas eozinofíl- számot mérnek olyan betegeknél, akinél a fenti tünetek fennállnak. A kezelés megkezdése előtt az orvosnak tisztáznia kell, hogy az eozinofíliát nem parazitafertőzés vagy allergia okozza-e.
Kezelés nélkül a szindrómában szenvedők több mint 80 százaléka 2 éven belül meghal, kezeléssel több, mint 80 százalékos a túlélés. A halálozás fő oka a szív károsodása. Néhányan nem igényelnek kezelést, csak szoros megfigyelést 3-6 hónapig, de legtöbb esetben gyógyszeres kezelésre van szükség prednizolonnai vagy hidroxiureával. Ha a kezelés sikertelen, számos egyéb szer adása kísérelhető meg, illetve e szerek az eozinofileknek a vérből való eltávolításával (Icuko- ferezis) is kombinálhatok.
Eozinofília-mialgia szindróma
Az eozinofília-mialgia olyan betegség, amelyben az eozinofília izomfájdalommal, valamint nyomásérzé-
Leukémia (fehérvérűség)
765
kenységgel, fáradtsággal, duzzadással, ízületi fájdalommal, köhögéssel, légzési nehezitettséggel, kiütéssel és idegrendszeri eltérésekkel társul.
Ez a ritka betegség a kilencvenes évek elején jelent meg azoknál, akik nagy mennyiségű triptofánt fogyasztottak, mely egy népszerű reformtáplálkozási tennék volt, és amelyet néha az orvosok is adtak az
alvás javítására. A szindrómát inkább a termékben található szennyeződések okozhatták, mint maga a termék.
A szindróma a triptofán elhagyása után is hetekig, hónapokig fennállhat, és maradandó idegrendszeri károsodást, ritkán halált is okozhat. Kezelése nem ismert, rendszerint rehabilitációs kezelés indokolt.
A leukémiák a vér sejtjeinek daganatos betegségei.
A leukémiák rendszerint a fehérvérsejtek betegségei, legtöbbjük oka ismeretlen. A leukémiát egyes állatokban, mint például a macskákban vírusok okozzák. Igen valószínű, hogy a HTLV-1 vírus (humán T-sejt limfotróp vírus I -es típusa), mely az AIDS kórokozójához hasonló, a ritka felnőttkori T-sejtes leukémia kórokozója. A sugárterápia és bizonyos szerek – mint például a benzol és néhány daganatéi lenes szer – fokozzák a leukémia kialakulásának kockázatát. Bizonyos genetikai rendellenességekben is, mint például Down-kór- ban és Fanconi-szindrómában, valószínűbb a leukémia kialakulása.
A fehérvérsejtek a csontvelői Őssejtekből származnak.A Leukémia akkor alakul ki, amikor a fehérvérsejtek Őssejtből való kiérése kisiklik, és daganatos elváltozás keletkezik. A károsodás gyakran kis szakaszok átrendeződését jelenti a kromoszómákon, a sejt komplex genetikai anyagán. Mivel a kromoszomális átrendeződés (kromoszomális transzlokáció) megzavarja a sejtosztódás normális szabályozását, ezért az érintett sejtek korlátozás nélkül osztódnak, daganatos sejtekké válnak, végül elfoglalják a csontvelőt, kiszorítva a normális vérképző sejteket. A leukémiás (daganatos) sejtek más szervekben is megjelenhetnek, így a májban, lépben, nyirokcsomókban, vesékben és az agyban.
A leukémiáknak négy fő csoportjuk van aszerint, hogy a lefolyás milyen gyors, cs hogy melyik fehérvérsejt-típus érintett. Az akut (heveny) leukémiák gyorsan haladnak előre, a krónikusak (idültek) lassan. A lim- focitás leukémiák a limfocitákból, a mieloidok (mie-
locitásak) a mielocitákból indulnak ki. A mielocita normálisan granulocitává – vagy más néven neutrofillé – érik.
Az akut limfocitás (limfoblasztosj leukémia életet veszélyeztető betegség, melyben a sejtek normális limfocitává érése daganatosán átalakul, és ezek a sejtek hamar kiszorítják a normális sejteket a csontvelőből.
Az akut limfocitás leukémia a leggyakoribb daganatféleség gyermekkorban, az Összes daganatok 25%- áért felelős 15 éves kor alatt. Leggyakrabban a 3 és 5 éves kor közöttieket érinti, de előfordulhat a serdülőkben, és ritkábban a felnőttekben is.
A nagyon korai alakok – melyek normálisan limfocitává érnének – daganatossá válnak. Ezek a leukémiás sejtek a csontvelőben halmozódnak, elpusztítják és kiszorítják azokat a sejteket, amelyek a normális sejteket termelik. A véráramba bekerülve a májba, lépbe, nyirokcsomókba, agyba, vesékbe és a nemi szervekbe jutnak, ahol folytatódik osztódásuk és növekedésük. Érinthetik az agyhártyákat is, agyhártya-gyulladást okozva, valamint vérszegénységet (anémia), máj- és veseelégtclenséget is okozhatnak, és más szerveket is károsíthatnak.
A lásd a 735. oldalon lévő ábrát
766
A vér rendellenességei
| A leukémiák fő típusai | |||
| Típus | Lefolyás | Az érintett fehérvérsejtek | Az Egyesült Államokban évente diagnosztizált esetek száma |
| Akut limfocitás (limfoblasztos) leukémia | Gyors | Limfociták | 5.200 |
| Akut mieloid (mielocitás, mielogén, mieloblasztos, mielomonocitás) leukémia | Gyors | Mielociták | 7.000 |
| Krónikus iimfocitásleu kémia, továbbá Sézary-szindróma és hajas-sejtes leukémia | Lassú | Llmfotfifék | 8.500 |
| Krónikus mielocitás (mieloid, mielogén, granwKMSIwlS) leuKernia – | Lassú | Mielociták | 5^00 |
Az első tüneteket az okozza, hogy a csontvelő nem képes elegendő normális sejtet termelni. Ezek a tünetek a gyengeség és a légszomj, az alacsony vörösvér- testszám (anémia) következményeként; a fertőzés és a láz, ami a normális fehérvérsejtek alacsony száma miatt alakul ki; továbbá vérzések, amit az alacsony vér- lemezkeszám okoz. Néhány esetben súlyos fertőzés az első tünet, más betegeknél viszont a kezdet lappangó lehet, egyre fokozódó gyengeséggel, fáradtsággal és sápadtsággal. A vérzés jelentkezhet orrvérzés, fogíny- vérzékenység, lila foltocskák vagy könnyen fellépő véraláfutások formájában. Az agyba bekerült leukémiás sejtek fejfájást, hányást és ingerlékenységet okozhatnak, a csontvelő érintettsége csont- és ízületi fájdalommal járhat.
A hagyományos vérvizsgálatok, mint például a teljes vérképvizsgálatA jelezhetik először a leukémiát. A fehérvérsejtek száma lehet csökkent, normális vagy
A lásd a 736. oldalt
■ lásd a 737. oldalt
emelkedett, de a vörösvértestek és a vérlemezkék száma szinte mindig csökkent. Ennél fontosabb, hogy igen éretlen fehérvérsejtek (blasztok) láthatók mikroszkóppal. Mivel normálisan blasztok nincsenek a vérben, jelenlétük önmagában elegendő lehet a leukémia diagnózisához. Mindazonáltal szinte mindig végeznek csontvei obi opsziátH a diagnózis megerősítéséhez, és a leukémia fajtájának megállapításához.
A kezelések bevezetése előtt a legtöbb ember a diagnózis felállításától számítva 4 hónapon belül meghalt. Ma már sokan meggyógyulnak. Az akut limfoid leukémiások (rendszerint gyermekek) több, mint 90%-a az első kemoterápiával átmenetileg meggyógyítható (remisszió). A betegség sok esetben visszatér, de a gyermekek 50%-a nem mutat leukémiás tüneteket a kezelést követő 5 évben. A 3 és 7 év közöttiek prognózisa a legjobb; a 20 év felettieké a legrosszabb. Azoknak a gyermekeknek és felnőtteknek, akiknél a kezdeti fehérvérsejtszám 25.000/mikroliter alatti, jobb a kilátásuk a gyógyulásra, mint azoknak, akiknél a kezdeti fehérvérsejtszám magasabb.
A kezelés célja a teljes remisszió elérése a daganatos sejtek elpusztításával úgy, hogy a normális sejtek újra növekedhessenek a csontvelőben. A kemoterápiában részesülteknek kórházban kell maradniuk még na-
Leukémia (fehérvérűség)
767
pokig, vagy hetekig, attól függően, hogy a csontvelő működése milyen gyorsan áll helyre. Amíg a normális csontvelői működés nem tér vissza, addig a betegnek vörösvértcst-koncentrátumot kell kapnia az anémia kezelésére, vérlemezkéket a vérzés megszüntetésére, és antibiotikumot a fertőzések gyógyítására.
A gyógyításra különböző kemoterápiás szerek kombinációit használják, az egyes adagokat pedig néhány naponta vagy hetente ismétlik. Az egyik kombináció szájon át adott prednizonból, valamint hetente intravénásán adott vinkrisztinből és antraciklinböl vagy aszparginázból áll. Sok egyéb kemoterápiás kombináció gyógyhatása már bebizonyosodott, és egyre újabb szerek hatásosságát vizsgálják.
Az agyba jutott leukémiás sejtek gyógyítására közvetlenül a gerincvelői folyadékba juttatnak metotrexa- tot, valamint besugározzák az agyat. Általában alkalmaznak valamilyen helyi kezelést, ha akár egy kevés jel is amellett szól, hogy a daganat érinti az idegrendszert.
A néhány hetes vagy hónapos intenzív kezelés után, mellyel a daganatos sejteket pusztítják el, további kezelés (konszolidációs kemoterápia) következik az esetlegesen túlélő daganatos sejtek elpusztítására. A kezelés 2-3 évig is tarthat, habár némely kezelési séma rövidebb.
A leukémiás sejtek újra megjelenhetnek (relapszus), gyakran a csontvelőben, agyban vagy a herékben. A leukémiás sejtek ismételt megjelenése a csontvelőben különösen rossz jel. Újra kemoterápiát kell adni, és habár a legtöbb eset reagál a kezelésre, a betegség hajlamos a további kiújulásra. A csontvelő-átültetés adja a legjobb esélyt, de az eljárás csak akkor kivitelezhető, ha a csontvelő szövettípusban egyező (HLA-azonos) személytől származik – szinte mindig közeli rokontól. A Ha az agyban újra leukémiás sejtek jelennek meg, hetente egyszer vagy kétszer megint kemoterápiás szereket juttatnak be a gerincvelői folyadékba. A heréket érintő relapszus kezelése kemoterápiából és besugárzásból áll.
Az akut mieloid (mielocitás, mielogén, mieloblasztos, mielomonocitás) leukémia életet veszélyeztető betegség, amelyben a mielociták (normálisan granulocitává érő sejtek) daganatosán elfajulnak, és gyorsan kiszorítják a normális csontvelői sejteket.
E leukémiafajta minden korosztályt érinthet, de leggyakrabban a felnőtteket. A más betegség miatt alkal
mazott nagy dózisú sugárterápia és néhány daganatellenes szer használata növeli az akut mieloid leukémia kialakulásának valószínűségét.
A leukémiás sejtek a csontvelőben halmozódnak fel, és kiszorítják a normális vérsejteket termelő sejteket. A véráramba bekerülve más szervekbe is eljutnak, ahol tovább növekednek és osztódnak. Kis tumorokat képezhetnek (kloróma) a bőrben, vagy közvetlenül a bőr alatt, valamint agyhártyagyulladást, vérszegénységet, vese- és máj elégtelenséget, és egyéb szervi károsodásokat okozhatnak.
Az első tüneteket rendszerint az okozza, hogy a csontvelő nem képes elegendő normális vérsejtet termelni. A tünetek gyengeség, légszomj, fertőzés, láz és vérzés lehetnek. További tünetek a fejfájás, hányás, ingerlékenység, valamint az izületi- és csontfájdalmak.
A teljes vérképvizsgálat igazolhatja elsőként a leukémia gyanúját. A vér mikroszkópos vizsgálatával igen éretlen alakok (blasztok) láthatók. Csontvelő- biopsziát is végeznek a diagnózis megerősítéséhez, és a leukémia típusának a megállapításához.
Az akut mieloid leukémiások 50-85%-a reagál a kezelésre. A betegek 20-40%-a tünetmentes a kezelést követő 5 évben, a csontvelő-átültetés ezt az arányt 40-50%-ra emeli. Azoknál az 50 év felettieknél, akiknél az akut mieloid leukémia más betegség miatt alkalmazott sugár- vagy kemoterápia után lép fel, a prognózis rosszabb.
A kezelés célja a teljes remisszió elérése – minden leukémiás sejt elpusztítása. Az akut mieloid leukémia azonban kevesebb szerre reagál, mint a többi leukémiaféleség, és a kezelés gyakran állapotromlással jár, mielőtt a javulás megkezdődne. Az állapotromlás azért lép fel, mert a kezelés visszaszorítja a csontvelő működését, ami által csökken a fehérvérsejtszám (főként granulocita-hiány lép fel), és az alacsony granuloci- taszám növeli a fertőzések kockázatát. A kórházi személyzet gondos intézkedésekkel próbálja megelőzni a fertőzéseket, és megjelenésük után azonnal antibioti-
Alásd a 836. oldalt
768
A vér rendellenességei
kummal kezeli azokat. Vörösvértest és vérlemezke adására szintén szükség lehet.
Az első kemoterápiás kezelés rendszerint 7 napon át citarabinból, és 3 napon át daunorubicinból áll. Néha további szereket – mint például tioguanint, vinkrisztint és prednizont – is adnak, de ezek szerepe korlátozott.
A remisszió elérése után, további kemoterápiát adnak (konszolidációs kemoterápia) az első kezelés megkezdése után hetekkel vagy hónapokkal annak biztosítására, hogy a lehető legtöbb leukémiás sejt elpusztuljon.
Az agy kezelésére rendszerint nincsen szükség, és a hosszú távú kezelés nem növeli a túlélést. A csontvelőátültetés szóba jöhet azoknál, akik nem reagáltak a kezelésre, valamint azoknál a fiataloknál, akik reagáltak az első kezelésre; a cél az összes megmaradt leukémiás sejt elpusztítása.
A krónikus limfoid leukémiára a daganatoson elfajult limfociták (az egyik fehérvérsejt-fajta) nagy száma és a m egnagyobbodott nyirokcsomók jellemzőek.
A betegek több mint háromnegyede 60 év feletti, férfiakban két-háromszor gyakoribb, mint nőkben. Ez a leukémia ritka Japánban és Kínában, és ritka marad az Egyesült Államokba bevándorolt Japánok között is – ez azt bizonyítja, hogy kialakulásában genetikai adottságok is szerepet játszanak.
A daganatos érett limfociták először a nyirokcsomókban szaporodnak fel. Ezután terjednek be a májba, és a lépbe, amelyek megnagyobbodnak. Miután bejutnak a csontvelőbe, kiszorítják a normális sejteket, aminek következménye anémia, valamint a fehérvérsejtek és vérlemezkék számának csökkenése lesz. Az antitestek – fehérjék, melyek a fertőzések elleni küzdelemben vesznek részt – szintje szintén csökken. Az immunrendszer, mely megvédi a szervezetet az idegen anyagoktól, gyakran kórosan működik, és károsítja a normális szöveteket. A félresiklott immunműködés következménye a vörösvértestek és vérlemezkék pusztulása, az erek, ízületek (reumatoid artritisz) cs a pajzsmirigy gyulladása (tireoiditisz) lehet.
▲ lásd a 810. oldalt
■ lásd a 778. oldalt
A krónikus limfocitás leukémiák az érintett limfociták típusa szerint is osztályozhatók. A B-sejtes leukémia (a B-limfociták leukémiájajA a leggyakoribb típus, a krónikus limfoid leukémiák közel háromnegyedét teszi ki. A T-sejtes leukémia (a T-limfociták leukémiája) kevésbé gyakori. Az egyéb fajták közé tartozik, a Sézary-szindróma (a myeosis fúngoides leukémiás fá- zisa)B és a hajas-sejtes leukémia (ritka leukémia-fajta, melyben nagy számban vannak jelen kóros sejtek, a mikroszkóppal látható jellegzetes nyúl vány okkal).
A betegség korai fázisában a legtöbb betegnek nincs egyéb tünete a megnagyobbodott nyirokcsomókon kívül. A tünetek a következők lehetnek: fáradékonyság, étvágytalanság, fogyás, terhelésre jelentkező légszomj, és a megnagyobbodott lép miatti teltségérzés. A T-sejtes leukémiák beszürhetik a bőrt a betegség korai fázisában, szokatlan kiütést okozva, amint az Sézary-szin- drómában látható. A betegség előrehaladtával sápadtság és könnyen kialakuló véraláfutás jelentkezhet. A baktérium-, vírus- és gombafertőzések rendszerint csak a betegség késői szakaszában jelennek meg.
Néha a betegség véletlenszerűen kerül felismerésre más okból rendelt vérkép-vizsgálat során, amikor is emelkedett limfocitaszámot találnak – több, mint 5.000 sejt/mikrolitert. Ilyenkor rendszerint csontvelői vizsgálatot végeznek. Krónikus limfocitás leukémiában a csontvelőben kórosan magas a limfociták száma, A vérvizsgálatok anémiát, a vérlemezkék számának a csökkenését, és az antitestek alacsony szintjét mutathatják.
A krónikus limfocitás leukémiák többsége lassan halad előre. Az orvos a beteg gyógyulási esélyeinek felbecslésére megállapítja, hogy a betegség mennyire előrehaladott (staging, avagy stádiumbeosztás). A stádiumbeosztás több szempontot vesz figyelembe, így a limfociták számát a csontvelőben, a lép és a máj nagyságát, az anémia meglétét vagy hiányát, és a vér- lemczkék számát. A B-sejtes leukémiában a diagnózistól számított túlélés lü-20 év lehet, és kezelésre nincsen szükség a korai szakaszokban. Ha valakinél súlyos anémia áll fenn, és vérlemezkeszáma 100.000/mikroliter alatti, valószínűbb, hogy néhány éven belül meghal, mint akkor, ha az anémia nem súlyos, és a vérlemezkeszám is magasabb. A halált rendszerint az okozza, hogy a csontvelő nem tud elegendő
Leukémia (fehérvérűség)
769
normális sejtet termelni, melyek az oxigén szállításához, a fertőzések elleni küzdelemhez és a vérzés csillapításához szükségesek. A T-sejtes leukémiák prognózisa valamivel rosszabb.
Feltehetően az immunrendszert érintő elváltozások következtében a krónikus límfocitás leukémiások kockázata nagyobb más daganatok kialakulására.
Mivel a betegség előrehaladása lassú, sokan évekig nem szorulnak kezelésre – amíg a limfociták száma el nem kezd emelkedni, vagy a vörösvértestek, illetve a vérlemezkék száma nem csökken. Az anémiát vörösvértest adásával és eritropoetinnel (a vörösvértestek termelését serkentő anyag) javítják. Az alacsony vér- lemezkeszámot vérlemezke adásával, a fertőzéseket antibiotikummal gyógyítják. A besugárzást a nyirokcsomók, a máj vagy a lép méretének a csökkentésére használják, amikor megnagyobbodásuk panaszokat okoz.
A leukémia kezelésére használt szerek önmagukban nem gyógyítják a betegséget, nem hosszabbítják meg a túlélést, és súlyos mellékhatásaik lehetnek. A túlkezelés ebben a betegségben sokkal veszélyesebb, mint az alul- kezelés. Az orvos daganatellenes szereket adhat önmagukban, vagy kortikoszteroiddal együtt, ha a limfociták száma nagyon magas. A prednizon és más kor- tikoszteroidok a betegség megállását és gyors javulását eredményezhetik a leukémia előrehaladott stádiumában. A kedvező válasz azonban csak rövid ideig tart, és a hosszú távú sztcroidkczelésnek számos mellékhatása van, mint például a súlyos fertőzések iránti fogékonyság. B-sejtes leukémiákban a gyógyszeres kezelés ún. alki Iái ószerek adását jelenti, melyek a daganatos sejteket a DNS-hez való kötődésük révén pusztítják el. A hajas-sejtes leukémiában az alfa-interferon és a pen- tosztatin igen hatékony.
A krónikus mieloid (mielocitás, mielogén, gránit lo- citás) leukémia olyan betegség, melyben egy korai csontvelői sejt daganatossá válik, és nagyszámú kóros granulocitát (a fehérvérsejtek egyik típusa) termel.
A betegség minden életkorban, mindkét nemben felléphet. de 10 év alatti gyermekeknél ritka.
A leukémiás granulociták többsége a csontvelőben termelődik, de néháhyuk a lépben cs a májban. Ezek a sejtek az éretlentől az érettig különböző félék lehet
nek, míg akut mieloid leukémiában csak éretlen alakok találhatók. A leukémiás sejtek kiszorítják a normális sejteket a csontvelőből, gyakran nagymennyiségű kötőszövet felszaporodását eredményezve, amely a normális csontvelő helyét foglalja el. A betegség lefolyása során egyre több éretlen granulocita kerül a véráramba és a csontvelőbe (akcelerált fázis). Ebben a fázisban vérszegénység és trombocitopénia (a vérlemezkék csökkent száma) jelentkezhet, és az éretlen fehérvérsejtek (blasztok) száma is drámaian megnő.
Néha a leukémiás granulociták további változásokon mennek keresztül, és a betegség előrehaladva ún. blasztos krízisbe megy át. Blasztos krízisben a daganatos őssejt csak éretlen granulocitákat termel, ami a betegség rosszabbodásának a jele. Ezzel egyidőben klorómák (gyorsan osztódó granulocitákból álló daganatok) nőhetnek a bőrben, csontokban, agyban és a nyirokcsomókban.
Korai stádiumban a krónikus mieloid leukémia esetleg nem is okoz tüneteket. Néhány esetben azonban gyengeség és fáradékonyság, étvágytalanság, fogyás, láz vagy éjszakai izzadás, valamint teltségérzés – amit a megnagyobbodott lép okoz – jelentkezhet. A nyirokcsomók is megnagyobbodhatnak. A betegek idővel igen elesetté válnak, mivel a vörösvértestek és a vérlemezkék száma lecsökken, ami sápadtsághoz, véraláfutások jelentkezéséhez és vérzéshez vezet. A láz, a nyirokcsomó-megnagyobbodás és a leukémiás granu- locitával telt csomók a bőrben (klorómák) különösen aggasztó jelek.
A krónikus mieloid leukémiát gyakran egyszerű vérképből diagnosztizálják. A fehérvérsejtszám kórosan magas, 50.000-től akár 1.000.000-ig is emelkedhet mikről derenként (normálisan kevesebb, mint 11.000). A vérminta mikroszkópos vizsgálatával éretlen alakok láthatók különböző érési (differenciálódási) stádiumban. melyek normálisan csak a csontvelőben találhatók. A többi fehérvérsejt-tipus sejtjeinek – mint például az eozinofileknek és a bazofíleknek – a száma szintén emelkedett, és éretlen vörösvértest-a lakok is jelen lehetnek.
A diagnózis felállításához a kromoszómáknak, vagy egy részüknek a vizsgálatára van szükség. A leukémiás fehérvérsejtek kromoszóma-analízise szinte mindig
770
A vér rendellenességei
mutat átrendeződést a kromoszómákban. A leukémiás sejtekben gyakran található Philadelphia-kromoszóma (egy kromoszóma, melyhez egy másik kromoszóma bizonyos darabja kötődik), vagy más kóros kromoszóma-átrendeződés.
Bár a legtöbb kezelés nem gyógyítja a betegséget, de lassítja a lefolyást. A krónikus mieloid leukémiások 20-30%-a a diagnózistól számítva két éven belül meghal, és minden további évben körülbelül 25%-uk hal meg. Sokan vannak azonban, akik ebben a leukémia-típusban a diagnózistól számítva még 4 vagy több év múlva is élnek, és akik végül is az akcelerált fázisban, vagy blasztos krízisben halnak meg. A blasztos krízis kezelése megegyezik az akut leukémiáéval. A blasztos krízis utáni átlagos túlélés mindössze 2 hónap, de a kemoterápia néha meghosszabbíthatja a túlélést 8-12 hónapra.
A kezelést akkor tekintjük sikeresnek, ha a fehérvérsejtszám kevesebb, mint 50.000/mikroliter. A rendelke
zésre álló legjobb kezeléssel sem lehet az összes leukémiás sejtet elpusztítani. A betegség gyógyítására az egyetlen esély a csontvelő-átültetés, a A csontvelő-átültetés – mely szövettanilag megfelelő donortól, szinte mindig közeli rokontól származik a betegség korai stádiumában a leghatékonyabb, és sokkal kevésbé hatásos az akcelerált fázisban vagy blasztos krízisben. Újabban úgy látszik, hogy alfa-interferon adásával nor- malizálható a csontvelő működése, és talán remissziót el lehet elérni, de hosszú távú hatékonysága még nem ismert.
A hidroxiurea, mely szájon át is adható, a legelterjedtebben használt szer a betegségben. A buszul- fan szintén hatásos, de komoly toxikus hatásai miatt általában csak rövidebb ideig adható, mint a hidroxi- urca.
A gyógyszereken túl a lép besugárzásával is csökkenthető a leukémiás sejtek száma. Néha a lépet sebé- szileg eltávolítják (splenectomia) a hasi panaszok enyhítése, a vérlemezkék számának emelése, és a vérátömlesztés gyakoriságának csökkentése céljából.
A limfómák a nyirokrendszer rosszindulatú daganatai (malignómái).
A limfatikus (nyirok-) rendszer speciális fehérvérsejteket szállít egy ívhálózaton keresztül (nyirokerek) a test minden részébe, beleértve a csontvelőt is. ■ Ezen a rendszeren keresztül a limfociták a nyirokcsomókban (amelyeket gyakran – de helytelenül – nyirokmirigyeknek is hívnak) gyűlnek össze. A daganatos limfociták (limfóma-sejtek) korlátozódhatnak egy nyirokcsomóra, vagy szétterjedhetnek a testben, szinte minden szervet érintve.
A limfómák két fo típusa a Hodgkin-limfóma, vagy ahogyan gyakrabban nevezik, Hodgkin-kór, és a non-
Hodgkin-limfóma. A non-Hodgkin-limfómának számos további altípusa van, mint például a Burkitt-lim- fóma és a myeosis fúngoides.
A Hodgkin-kór (Hodgkin-limfóma) a limfómák egy olyan típusa, melyet mikroszkópos vizsgálattal egy jellegzetes daganatos sejtféleség, a Sternberg-Reed-sej- tek alapján lehet megkülönböztetni.
A Sternberg-Reed-scjtek nagy, daganatos limfociták, melyeknek több magvuk van. Ezek mikroszkóppal jól láthatók a nyirokcsomóból vett szövettani mintában.
A Hodgkin-kórt négy alcsoportra osztják a szövettani kép alján.
Alásd a 836. oldalt
■ lásd a 809. oldalon lévő táblázatot
Limfómák
771
A Hodgkin-betegség négy típusa
Típus
Mikroszkópos megjelenés Előfordulás Lefolyás
*’■ ’ ‘”jL “!V”! il’A’ ” ■ ”
Limfocita-túlsúlyos Nagyon kevés Stemberg-Reed- Az es®ték 3%-á ;:’‘íVi4$A
! t.- sejt, deigen sok limfocita -‘-A ■’^■jA^AA
…… j,, ,- C-ft; VVlYiltt ..Ű. Wi.tf .C. ■’ ‘
Noduláris szklerózis Kevés Sternberg-Reed-sejt, Azesetek67%^ A’Á
fehérvőis^^k A.. AAAA-AAA^A A A.
keveréke; fibrotikus kötő- : r -AAA’. A
« szövettel teliterületek .. ••••-‘• ce-” /-A-fA.. ■’.’■-a. Á áA/AA.
: ■■y.;.l^l.ll.lll?llJ
Kevert-sejtes Sternberg-Reed-sejtek mérsé- Azesetek25%-a \ Meglehetősen
Á■ gyors “‘”A’
- < kelt számban, sgyéb fehérvér- A –
- sejt-fajták keveréke -A
* .í.-a aa
Limfocita-depléctós Számos Sternbeerg-Reed sejt, Az esetek 5%-a
, kevés limfocíta; kiterjedt kötő- A<..:;AAA’A
szöveti rost-hálózat “■< ’ A’
>■
TT
Az Egyesült Államokban évente 6-7.000 új Hodgkin-kór esetet regisztrálnak. A betegség gyakoribb férfiakban, mint nőkben – az arány 3:2. A Hodgkin-betegség bármilyen életkorban felléphet, de ritkán jelentkezik 10 év alatt. Leggyakoribb 15 és 34 éves kor között, valamint 60 éves kor felett. A kiváltó ok ismeretlen, de néhány szerző vírusok – például Epstein-Barr-vírus – szerepét feltételezi. A betegség azonban nem tűnik fertőzőnek.
A Hodgkin-kórra leggyakrabban a megnagyobbodott nyirokcsomó hívja fel a figyelmet, rendszerint a nyakon, néha a hónaljban vagy a lágyékhaj latban. Habár ezek rendszerint fájdalmatlanok, nagymértékű alkohol fogyasztása után néhány órával fájdalmassá válhatnak. Néha a megnagyobbodott nyirokcsomók a mellkason vagy a hason belül helyezkednek el, rendszerint fájdalmatlanok, és váratlanul találják meg őket mellkas-röntgenvizsgálat vagy komputertomográfia (CT) során, melyet más okból végeztek.
A megnagyobbodott nyirokcsomókon túl a Hodgkin-kómak néha vannak egyéb tünetei is, mint például láz, éjszakai izzadás, és fogyás. A bőr erősen viszkethet, ennek oka nem ismert. Néhány betegnél szokatlan, Pel-Ebstein-típusú lázmenet lép fel, melyben lázas és láztalan napok, vagy hetek váltakoznak
egymással. Más tünetek is jelentkezhetnek, attól függően, hogy hol helyezkedik el a limfóma. Előfordulhat teljes tünetmentesség is, vagy a fentiek közül csak kevés tünet megjelenése.
Hodgkin-kórban a nyirokcsomók rendszerint lassan és fájdalmatlanul nagyobbodnak meg, fertőzés nyilvánvaló fennállása nélkül. A nyirokcsomók gyors megnagyobbodása – ami megfázás vagy fertőzés kapcsán fordulhat elő – nem jellemző a Hodgkin-kórra. Ha a nyirokcsomó-megnagyobbodás egy hétnél tovább fennáll, az orvosnak Hodgkin-limfómára kell gyanakodnia, főként, ha a beteg lázat, éjszakai izzadást és fogyást is panaszol.
A vér sejtjeinek számában bekövetkező kóros eltérések alátámaszthatják a betegséget, de a diagnózis felállításához az érintett nyirokcsomóból biopsziát kell végezni, hogy megnézzék: vannak-e jelen Stemberg- Reed-sejtek. A biopszia típusa attól függ, hogy melyik nyirokcsomó érintett, és attól, hogy mennyi anyagra van szükség a diagnózis biztos felállításához. Az orvosnak elegendő szövetmintát kell eltávolí- tania ahhoz, hogy a Hodgkin-kórt meg tudja különböztetni más nyirokcsomó-megnagyobbodással járó betegségektől, például a non-Hodgkin-limfómától, hasonló tünetekkel járó egyéb daganatoktól, a mononukleózis infekciózától, toxoplazmózistól, citomegalo-
772
A vér rendellenességei
A Hodgkin-betegség tünetei
Tünetek
■ u
Kiváltó ok
/-T ‘: r‘ 1
A behatola
\.Oi0hiíyel9l»-J:
-Ár, . £•’. –T
v nyirokcson^ nyomják
a yonnoveíOf rcjeywei, .
■ ■ . vagya hangszalag ■ •
■
■ —
AWÓmá eteárjaaz
Az arc, a nyak és a A megnagyobbodott fslső yégtag duzza- nyirokcsomók elzárják
óás® (véna cava a vérvisszafolyását a
superiorszindróma) fejből a szívbe
— .— ?■-.;?s^h’j^r1! J.5./!;
A láb duzzadása A limfóma gátoljaa láb nyirokelvezetését ,>0
■’ t” •” ? ‘7J7” tt ” ‘■?’! “‘T” -.”‘ – r “! ,TT”,V>T ■ * -‘?■-‘? •-‘-; ‘ “jWI1 *
Tüdőgyulladáshoz , „A limfóma érinti a hasonló betegségek tüdőket .
,’7’y Jiny.. /. l M ,.»,
Afertőzésak elleni: Abefóg^ég Wjedésé- védelem csokkenése, rwk folytatódása – valamintfokozottfo- gékonyság gombás ; ;i ,
és vírusos fertőző-
…Wklé,A ;Uw .
vírus-fertőzéstől, leukémiától, szarkoidózistól, tuberkulózistól és az AIDS-től.
Ha a megnagyobbodott nyirokcsomó a nyak felszínéhez közel helyezkedik el, akkor tübiopszia végezhető. A bőr helyi érzéstelenítése után a nyirokcsomóból egy kis darabot tűvel és fecskendővel kiszippantanak. Ha 67 a fajta biopszia nem ad elég szövetmintát a diagnózishoz és a Hodgkin-kór osztályozásához, akkor egy kis metszést kell ejteni a nyakon, és egy nagyobb darabot kell a nyirokcsomóból kivenni. Ha a megnagyob
bodott nyirokcsomó nem a fel színközeiben – hanem például mélyen a mellkasban – helyezkedik el, akkor a beavatkozás bonyolultabb.
A Hodgkin-betegség stádiumbeosztása
A kezelés megkezdése előtt az orvosnak meg kell határoznia a betegség kiterjedését – a betegség stádiumbeosztását. A felületes vizsgálat esetleg csak egy megnagyobbodott nyirokcsomót találhat, míg a stádiumbeosztás elkészítésébe olyan eljárások is beletartoznak, amelyekkel a betegség által okozott többi rejtett (okkult) elváltozás is vizsgálható. A betegség négy stádiumra osztható, kitérj edtségétől és a tünetektől függően. A kezelés megválasztása és a prognózis a stádiumbeosztástól függ. Az esély, hogy a kezelés teljes gyógyulást eredményez, az I., II. és III. stádiumban kiváló, és a IV. stádiumban is több, mint 50 százalék.
A négy stádium tovább csoportosítható attól függően, hogy hiányzik-e (A), vagy jelen van (B) egy vagy több, az alábbi tünetek közül: ismeretlen eredetű láz (több, mint 37,7 °C három egymást követő napon), éjszakai izzadás és ismeretlen eredetű fogyás (mely legalább a testsúly 10 százalékának a leadását jelenti a megelőző hat hónap alatt). A stádium lehet például HA vagy IIB.
Számos módszert használnak a Hodgkin-kór stádiumbeosztásához és felméréséhez. Mellkasröntgennel kimutatható a mellkasban a szív mellett a megnagyobbodott nyirokcsomó. A limfangíogram röntgenfelvételek sorozata, melyet röntgenen jól látható festék (kontrasztanyag) beadása után (a lábon adják be egy nyirokérbe) készítenek. A festék a nyirokcsomókba vándorol és kirajzolja a mély hasi és kismedencei nyirokcsomókat. Ezt az eljárást javarészt kiszorította a kismedencei és hasi CT vizsgálat. A CT a limfangiográ- fiánál gyorsabb és kényelmesebb, valamint igen pontos a megnagyobbodott nyirokcsomók és a limfómának a májra és más szervekre való ráleijedésének kimutatásában.
A galliumos izotópvizsgálat egy másik eljárás, amely a stádiumbeosztás meghatározására cs a kezelés hatásának megfigyelésére használható. Kis adag radioaktív galliumot juttatnak be a véráramba, majd 2 és 4 nap múlva megmérik a test egyes pontjai felett a radioaktivitást egy eszközzel, amely ennek alapján elkészíti a belső szervek képét.
Néha a has sebészi megnyitására (laparotomia) lehet szükség annak eldöntésére, hogy a limfóma érinti-e a hasi szerveket. Ennek során a sebészek gyakran a lépet is eltávolítják (splenectomia), valamint májbiopsziát végeznek abból a célból, hogy a betegség terjedését megítéljék. Laparotorniát csak akkor végeznek, ha en

Limfómák
773
nek eredménye befolyásolja a kezelés módjának megválasztását – például amikor az orvosnak el kell döntenie, hogy sugárterápiát vagy kemoterápiát, esetleg mindkettőt alkalmazzon-e.
Két hatásos kezelés a sugár- cs a kemoterápia. Valamelyiknek, vagy mind a kettőnek az alkalmazásával a Hodgkin-betegség legtöbbször meggyógyítható.
A sugárterápia az I, és II. stádiumban az esetek 90 százalékában önmagában hatásos. A kezelés rendszerint ambulánsán történik 4-5 héten át. A sugarat az érintett területre és a környező nyirokcsomókra irányítják. A mellkasban található megnagyobbodott nyirokcsomókat is besugárzással kezelik, mely előtt vagy után kemoterápiában részesítik a beteget. A kettős kezeléssel 85 százalékos a gyógyulás.
A III. stádium kezelése a helyzettől függően változik. Ha a beteg tünetmentes, a sugarazás önmagában is eredményes, így a betegeknek azonban csak 65-75 százaléka gyógyul meg. A sugarazás mellé adott kemoterápia a gyógyulás valószínűségét 75-80 százalékra emeli. Ha a betegnek a megnagyobbodott nyirokcsomókon kívül más tünete is van, kemoterápiát alkalmaznak önmagában vagy sugárterápiával. Ezekben az esetekben a gyógyulás 70-80 százalék.
A betegség IV. stádiumában kombinált kemoterápiás kezelés a követendő eljárás. Két gyakori (hagyományos) kemoterápiás kombináció a MOPP (mekloreta- min, vinkrisztin [Oncovin], prokarbazin és prednizon), valamint az ABVD (doxorubicin [Adriamycin], bleo- micin, vinblasztin és dakarbazin). Minden egyes kemoterápiás ciklus egy hónapig tart, a teljes kezelés pedig hat vagy még több hónapig. Más kombinációk is választhatók. Még ebben az előrehaladott stádiumban is több, mint 50 százalék a gyógyulási arány.
A kemoterápiás kezelés elhatározása Hodgkin-kór- ban nehéz mind az orvos, mind a beteg számára. Habár a kemoterápia jelentősen növeli a betegek gyógyulási esélyét, a mellékhatások súlyosak lehetnek. A szerek átmeneti vagy végleges sterilitást okozhatnak, növelik a fertőzések kockázatát, és átmeneti kopaszsághoz vezetnek. Néhány esetben a kezelés után 5-10 évvel, vagy még később, leukémia léphet fel akár a sugár-, akár a kemoterápiát követően, de különösen a kettő együttes alkalmazása után.
Ha valaki nem reagál a sugár- vagy kemoterápiás kezelésre, vagy reagál, de a betegség újra megjelenik (relapszus) a kezdeti kezelést követően 6-9 hónapon belül, sokkal kisebb a hosszú távú túlélési esély, mintha valakinél egy évvel, vagy még később jelentkezik a relapszus. További kemoterápia, nagy dózisú sugárkezelés és csontvelő-átültetésA vagy őssejt-átültetés még
A Hodgkin-betegség
stádium beosztása és prognózisa
Stádium A kiterjedtség A gyógyulás
mértéke esélye*
I A nyirokcsomók csak 95% felett
a test egy részére korlátozódnak (például a nyak jobb oldalára)
II A nyirokcsomók két 90%
vagy több területet érintenek a rekesz azonos oldalán, akár alatta, akár fölötte (például néhány nyirokcsomó a nyakon és néhány a hónaljban)
Ili A kóros nyirokcsomók 80%
megtalálhatók a rekesz alatt és fölött is (például néhány nyirokcsomó a nyakon és néhány a lágyék- hajlatban)
IV A nyirokcsomók és 60-70%
más szervek is érintetlek (például a csontvelő, a tüdő vagy a máj)
*Betegség nélküli 15 éves túlélés
segíthet bizonyos esetekben, A nagy dózisú kemoterápia cs a csontvelő-átültetés esetén nagy az igen súlyos fertőzés esélye, mely könnyen végzetes lehet; összességében azonban a csontvelő-átültetésen átesettek 2CM0 százalékánál 3 évig, vagy tovább sem jelentkeznek a Hodgkin-betegség tünetei, és teljes gyógyulásuk is lehetséges. A legjobb az esélyük azoknak az 55 évnél fiatalabbaknak, akik egyébként egészségesek.
A lásd a 836. oldalt
774
A vér rendellenességei
| Kombinált kemoterápiás kezelések Hodgkin-betegségben | ||
| A kombináció | Szerek | Megjegyzések |
| MOPP | Meklóretamin (nitrogénmustár) Vinkrisztin (Oncovin) .
Prokarbazin Prednizon |
Az első összeállítás, 1968-ból származik; néha ma is használják. , |
| ABVD | Doxorubicin (Adriamycin) Bleomidn –
Vinblaszttn Dakarbazin |
A MOPP mellékhatásainak (mint például a yég- legés sterilitás és a leukémia) mérséklésére . állították össze. Szív- és tüdő-toxieitás lehet a mellékhatása. A hatékonysága a MOPP-éval azonos, gyakrabban használják a MOPP-nát. |
| ChIVPP | Klorambucil ..
Vinblasztin Prokarbazin Prednizon |
A hajhullás elenyésző, szemben a MOPP-pal ésABVD-vel. |
| MOPP/ABVD | A MOPP és az ABVD váltakozó ciklusai | A jobb gyógyulási arány reményében állították össze, de az eredmény még nem bizonyos. A visszaesés-mentes időszak a többi kombiná- ” dóval összehasonlítvahosszabb. |
| MOPP/ABV hibrid | MOPP és Doxorubicin (Adriamycin) , Bleomicin
Vinblasztin váltakozó adása |
A jobb gyógyulási arány és a MOPP/AB VD-nél kisebb toxieitás reményében állították össze. Még kiértékelés alatt áll. |
A non-Hodgkin-limfóma olyan daganatok (malignó- mák) csoportja, melyek a limfoid (nyirok-) rendszerből indulnak ki, és általában az egész szervezetet érintik.
Néhány ezek közül a limfómák közül igen lassan halad előre – éveken át míg mások nagyon gyorsan hónapok alatt, A non-Hodgkin-limfóma gyakoribb, mint a Hodgkin-betegség. Az Egyesült Államokban évente átlagosan 50.000 új beteget regisztrálnak, cs az új esetek száma növekszik, különösen a HÍV fertőzöttek (AIDS) körében.
Habár a non-Hodgkin-limfóma oka nem ismert, kapcsolatban látszik állni egy eddig még nem azonosított vírussal. A betegség azonban nem fertőző. Egy ritka, gyorsan előrehaladó forma kapcsolatban áll a HTI.V-1 (humán T-sejtes limfotróp vírus 1-es típusa)
vírusfertőzéssel, mely a humán immundefícicncia vírusához (HTV) hasonló, ún. retrovirus. A non-Hodgkin- limfóma az AIDS egyik szövődménye is lehet, és ez lehet az egyik oka az esetek szaporodásának.
Gyakran nyirokcsomó-megnagyobbodás az első tünet egyetlen adott területen, mint például a nyakon, hónaljban, vagy bárhol a testben. A nyirokcsomók növekedése lassú, és rendszerint fájdalmatlan. Esetlegesen a garatmandulákban elhelyezkedő limfóma nyelési zavart okozhat. A mellkas, vagy a has mélyén található nyirokcsomók különböző szerveket nyomhatnak, légzészavart, étvágytalanságot, súlyos székrekedést, hasi fájdalmat vagy fokozódó lábduzzadást okozva. Ha a limfóma betör a véráramba, leukémia jelentkezhet. A limfómáknak cs a leukémiáknak számos hasonló voná-
Limfómák
775
| A non-Hodgkin-limfóma tünetei | ||
| Tünetek | Kiváltó ok | A tünetek kialakulásának gyakorisága |
| Légzési nehézség Az arc duzzadása | Megnagyobbodott nyirokcsomók a mellkasban. | 20-30% |
| Étvágytalanság
Súlyos székrekedés s Hasi fájdalom vagypuffadás |
Megnagyobbodott nyirokcsomók a hasban. | 30—40% |
| Á lábak fokozódó duzzadása | A nyirokutak elzáródása á kismedencében vagy a hasban. | 10% |
| Fogyás Hasmenés | A vékonybél érintettsége. | 10% |
| reisZtvQQaSi ZHVai emésztésének és felszívódásának zavara); | ||
| Folyadékgyülem a tüdők körül (pleurális effúzió) | Nyirokutak elzáródása a mellkasban. | 20-30% |
| Megvastagodott, sötét, viszkető területek a bőrön | A bőr beszűrődése. | 10-20% |
| Fogyás
Láz Éjszakai izzadás |
A betegség szétterjedése a szervezetben. | 50-60% |
| Anémia (a vörösvértestek elégtelen száma) | Vérzés a gyomor-bélrendszerben.
A megnagypbbodott és fpkozott működésű lép elpusztítja a vörösvértesteket. Kóros antitestek elpusztítják a vörösvértesteket (hemolffikus anémia). A limfóma behatolása károsítja a csontvelőt. Gyógyszerek vagy besugárzás miatt a csontvelő nem képes elég vörösvértestet termelni. |
30%; majd végül majdnem 100% |
| Súlyos bakteriális fertőzésekre fokozott hajlam | A csontvelő és a nyirokcsomók érintettsége miatt csökkent antitest-képzés. | 20-30% |
suk van.A A non-Hodgkin-limfóma gyakrabban érinti a csontvelőt, gyomor-béltraktust és a bőrt, mint a Hodgkin-betegség.
Gyermekek non-Hodgkin-limfómájának első tünete általában inkább a csontvelő, vér, bőr. bélrendszer, agy es a gerincvelő limfómás beszűrődése, mintsem valamely nyirokcsomó megnagyobbodása. A beszűrődések anémiát, bőrelváltozásokat és neurológiai tüneteket –
mint például gyengeség vagy érzészavar – okozhat. A nyirokcsomók, melyek megnagyobbodnak, rendszerint mélyen helyezkednek el, és tüdő körüli folyadékgyülem kialakulását eredményezik, ami légzési panaszokat
A lásd a 765. oldalt
776
A vér rendellenességei
okoz, a belek nyomása étvágytalanságot vagy hányást okozhat, a nyirokerek elzáródása pedig folyadékvisszatartáshoz vezethet.
A non-Hodgkin-limfóma diagnosztizálásához és a Hodgkin-kórtól, valamint az egyéb nyirokcsomó-megnagyobbodással járó betegségektől való megkülönböztetéséhez a megnagyobbodott nyirokcsomó biopsziájá- ra van szükség.
A non-Hodgkin-limfóma a nyirokcsomó mikroszkópos megjelenésének és a limfociták típusának (T- vagy B-limfociták) megfelelően osztályozható.^ Habár számos felosztást dolgoztak ki, egy jelenleg használatos osztályozásban a sejttípus és a prognózis kapcsolatban áll. Ez a limfómákat enyhe malignitású (melyeknél a prognózis kedvező), közepes malignitású (melyeknél a prognózis közepesen kedvező) és nagy malignitású (melyeknél a prognózis rossz) limfómákra osztja. Mivel ez a felosztás a kezelés nélküli prognózison alapul, ezért félrevezető lehet: számos enyhe malignitású limfóma halálhoz vezethet évek, vagy évtizedek múlva, és számos közepes malignitású limfóma ma már teljesen gyógyítható.
A non-Hodgkin-limfóma a diagnózis felállításakor már rendszerint erősen kiterjedt stádiumban van, az eseteknek mindössze 10 30 százaléka lokalizált (csak a test egy adott területét érinti). Annak eldöntésére, hogy a betegség mennyire haladt előre, és a lim- fómás szövetek milyen kiterjedésűek (stádiumbeosztás), rendszerint hasi és kismedencei CT vizsgálatot végeznek. A galliumos izotópvizsgálat szintén hasznos lehet. A stádiumbeosztás meghatározásához ritkán van szükség sebészi beavatkozásra. A legtöbb esetben csontvelőbiopsziát is végeznek. A non-Hodgkin- limfóma stádiumbeosztása hasonlít a Hodgkin-kóré- hoz, de nem olyan pontos a prognózis tekintetében. Az újabb felosztások, melyek különböző vérvizsgálatok eredményein és a beteg általános tünetein alapulnak, a prognózis pontosabb megítélését teszik lehetővé.
A betegek egy részének teljes gyógyulása lehetséges, a többi esetben a kezelés az élettartam meghosz-
szabbítását és a panaszok megszüntetését eredményezi – akár évekre is. A gyógyulás, vagy a hosszú távú túlélés valószínűsége a non-Hodgkin-limfóma típusától és a kezelés kezdetén fennálló stádiumbeosztástól függ. Általánosságban T-sejtcs limfómák nem reagálnak olyan jól a kezelésre, mint a B-sejte- sek. A gyógyulás esélye kisebb 60 év felettieknél, kiterjedt limfóma, nagy tumortömeg (limfóma-sejtek csoportja), súlyos gyengeség vagy mozgásképtelenség esetén.
A betegség korai stádiumában (I. és II. stádium) gyakran csupán az érintett nyirokcsomó és a szomszédos területek besugárzása jelenti a kezelést. Habár a besugárzás rendszerint nem gyógyítja meg az enyhe malignitású limfómákat, a túlélést 5-8 évvel meghosz- szabbíthatja. Sugárterápiával a közepes malignitású limfómáknál a túlélés 2-5 év, nagy malignitásúaknál azonban csak fél-egy év. Ugyanakkor a kombinált sugár- és kemoterápia a közepes és nagy malignitású limfómák több, mint a felét meggyógyítja, ha a kezelés a betegség korai szakaszában indul.
A betegek többsége már a betegség késői stádiumában (III. és IV. stádium) van a diagnózis felállításakor. Akiknek kis malignitású limfómájuk van, nem mindig igényelnek azonnali kezelést, de szoros ellenőrzés szükséges annak figyelésére, hogy a betegség nem okoz-e valamely veszélyes szövődményt. A kemoterápiát közepes malignitású limfómákban javasolják. A nagy malignitású limfómákban azonnal intenzív kemoterápiát kell kezdeni, mivel a betegség gyorsan halad előre.
Számos várhatóan hatékony kemoterápiás összeállítás létezik. Egyes kemoterápiás szerek adhatók önmagukban alacsony malignitású limfómákban, vagy más szerekkel kombinálva is a közepes és nagy malignitású limfómákban. A kombinált kemoterápia terén elért fejlődés a teljes gyógyulás esélyét 50-60 százalékra növeli az előrehaladott esetekben is. Az intenzív kemoterápiás kezelés növekedési faktorokkal és csontvelő-átültetéssel való kombinálása még vizsgálat alatt áll.
Újabb eljárásokat is tanulmányoznak, mint például a toxin-kötott monoklonális antitesteket: ezek olyan antitestek (immunglobulinok), amelyekhez toxikus anyagokat, pl, radioaktív részecskéket vagy ricínnek nevezett növényi fehérjéket kötnek. E testreszabott antitestek specifikusan a limfóma-sejtekhez kötődnek, és a toxikus anyagok ott felszabadulva elpusztítják a limfó- ma-sejteket.
a lásd a 763. oldalon lévő táblázatot
Limfómák
777
| Kombinált kemoterápiás kezelések non-Hodgkin-limfómában | ||
| Kombináció | Szerek | Megjegyzések |
| önmagukban használt szerek | Klorambucil vagy Ciklofoszfamid | Alacsony fokozatú limfómákban használják a nyirokcsomók méretének csökkentésére és a tünetek enyhítésére |
| CVP (COP) | Ciklofoszfamid Vinkrisztin (Oncovin) Prednizon | Alacsony- és néhány közepes fokozatú limfómában használják a nyirokcsomók méretének csökkentésére és a tünetek enyhítésére; gyorsabb eredményt ad, mint egy-egy szer önmagában |
| CHOP | Ciklofoszfamid
Doxorubicin (Adriamycin) Vinkrisztin (Oncovin) Prednizon |
A legtöbb közepes- és magas fokozatú limfómában elfogadott standard; az igen magas dózissal való kezelés tanulmányozása a magas fokozatú csoportban folyamatban van |
| C-MOPP | Ciklofoszfamid
Vinkrisztin (Oncovin) Prokarbazin Prednizon |
Régebbi kombináció, közepes és néhány magas fokozatú limfómában használták; azokban is alkalmazható, akiknek szívproblémáik vannak, és nem tolerálják a doxorubicint |
| M-BACOD | Metotrexat
Bleomicin Doxorubicin (Adriamycin) Ciklofoszfamid Vinkrisztin (Oncovin) Dexametazon |
A CHOP-nál toxikusabb, és szorosabb tüdő- és vesemonitorozást igényel; a gyógyulási eredmények hasonlóak a CHOP-hoz |
| ProMACE/ CytaBOM | Prokarbazin
Mototrexat Doxorubicin (Adriamycin) Ciklofoszfamid Etoposid váltakozva Cita rabin Bleomicin Vinkrisztin (Oncovin) Metotrexat |
A ProMACE kezelés váltakozik a CytaBOM-mal; a gyógyulási eredmények hasonlóak a CHOP-hoz |
| MACOP-B | Metotrexat
Doxorubicin (Adriamycin) Ciklofoszfamid Vinkrisztin (Oncovin) Prednizon Bleomicin |
Nagy előnye a rövidebb időtartam (12 hét), de hetente kezeléseket igényel (a többi kombinációban rendszerint 3-4 hetesek a ciklusok, összesen hatszor); a gyógyulási eredmények hasonlóak a CHOP-hoz |
A hagyományos kemoterápia hatása relapszus (a betegség kiújulása) esetén korlátozott. Új szerek is vizsgalat alatt állnak, melyek veszélyesebbek a többi kezelésnél. de alkalmazásukkal nagyobb az esély a limfóma óavulására.
Csontvelő-átültetésnélA csontvelőt nyernek a betegből (és megtisztítják a limfóma-sejtektől) vagy egy
A lásd a 836. oldalt
778
A vér rendellenességei
kompatibilis donorból, és vissza, illetve átültetik a betegbe. Az eljárással a nagydózisú kemoterápia miatt lecsökkent sejtszám hamarabb helyreáll, A csontvelőátültetés 55 éves kor alatt a legsikeresebb. Habár a kemoterápiára nem reagáló esetek 30-50 százalékában gyógyulás érthető el, de vannak veszélyei is, A betegek mintegy 5 (vagy kevesebb) százaléka súlyos fertőzésben hal meg az átültetést követő kritikus hetekben, mielőtt a csontvelő működése helyreállna és elkezdene elegendő fehérvérsejtet termelni a fertőzések leküzdésére. A csontvelő-átültetést azokban is mérlegelni lehet, akik jól reagáltak az első kemoterápiára, de nagy a relapszus kockázata.
Burkitt-limfóma
A Burkitt-limfóma igen nagy malignitásű non- Hodgkin-limfóma, mely B-sejtekből indul ki, és hajlamos a limfoid rendszeren kívüli területekre is ráterjedni, például a csontvelőbe, vérbe, központi idegrendszerbe és a gerincvelői folyadékba.
Habár a Burkitt-limfóma bármely életkorban előfordulhat, leggyakoribb gyermek- és fiatal felnőttkorban, különösen férfiakban. Előfordulhat AIDS fertőzöttekben is,
A többi limfómától eltérően a Burkitt-limfóma sajátos földrajzi eloszlást mutat; leggyakoribb Közép-Afri- kában és ritka- az Egyesült Államokban. A betegséget az Epstcin-Barr-vírus okozza, mely az Egyesült Államokban a mononukleózis infekcióza nevű betegséget eredményezi, mindazonáltal a Burkitt-limfóma nem fertőző. Hogy miért okoz ugyanaz a vírus Afrikában limfómát és az Egyesült Államokban mononukleózis infekciózát, még nem tisztázott.
Nagyszámú limfóma-sejt gyűlik össze a nyirokcsomókban és a hasi szervekben, ezért ezek megduzzadnak. A limfóma-sejtek beszűrhetik a vékonybelet, elzáródást vagy vérzést okozva. A nyak és az állkapocs megdagadhat és néha fájdalmassá válhat.
A diagnózis felállításához az orvos biopsziát végez a kóros szövetből, és vizsgálatokat kér annak meghatározásához, hogy a betegség mennyire haladt előre (stádiumbeosztás). A betegség néha körülírt (lokalizált).
Ha a limloma behatolt a csontvelőbe, vérbe vagy a központi idegrendszerbe, a prognózis rossz.
Kezelés nélkül a Burkitt-limfóma gyorsan halad előre és halálos kimenetelű. Az érintett bélszakasz műtéti eltávolítására is szükség lehet, mert vérzés, elzáródás vagy szakadás alakulhat ki, A kemoterápia intenzív, A gyógyszerkombinációban ciklofoszfamid, metotrexat, vinkrisztin, doxorubicin és citarabin szerepel. A kemoterápia gyógyuláshoz vezet a lokalizált esetek 80 százalékában, és a mérsékelten kiterjedt betegségek 70 százalékában. Az igen kiterjedt (disszeminált) esetek gyógyulási aránya 50-60 százalék, de az esély 20-40 százalékra csökken, ha a központi idegrendszer vagy a csontvelő is érintett.
Mycosis fungoides
A mycosis fungoides ritka, hosszan fennálló, lassan növekvő non-IIodgkin-limfóma típus, amely érett T-limfocitákból indul ki. és a bőrben jelentkezik. A betegség ráterjedhet a nyirokcsomókra és a belső szervekre is.
A mycosis fungoides olyan j el entéktclenül indul és olyan lassan növekszik, hogy kezdetben esetleg észre sem vehető. Hosszan fennálló, viszkető kiütés jelenik meg – néha egy kis, megvastagodott, viszkető börterü- let, melyben később csomók jelennek meg, és lassan terjednek.
Néhány esetben a mycosis fungoides leukémiává alakul át (Sézary-szindróma), mely betegségben kóros limfociták jelennek meg a véráramban. A bőr erősen viszket, szárazzá és vörössé válik, majd hámlani kezd.
A diagnózis a korai szakaszban kétes, még akkor is, ha biopszia történik. Később azonban a biopszia kimutatja a limfóma-sejteket a bőrben. A diagnózis felállításakor a legtöbb beteg 50 cv feletti. Kezelés nélkül a várható túlélés további 7-10 év.
A megvastagodott bőrt besugárzással, úgynevezett béta-sugárzással (elektronsugárral), vagy napfénnyel, és kortikoszteroidokkal lehet gyógyítani. A nitrogénmustár alkalmazása közvetlenül a bőrön csökkenti a viszketést és az érintett terület méretét. Az interferon szintén enyhíti a tüneteket. Ha a betegség érinti a nyirokcsomókat, vagy más szervekre terjed, kemoterápiára van szükség.
779
A piüzmasejtek betegségei (plazmasejt-diszkráziák, monoklonális gammopátiák) olyan állapotok, melyekben a plazmasejtek egy csoportja (klánja) fokozottan osztódik, és nagy mennyiségű kóros antitestet termel.
A plazmasejtek limfocitákból – az egyik fehérvérsejtfajtából – alakulnak ki, és általában antitesteket termelnek, melyek a szervezet fertőzések elleni küzdelmében vesznek részt. A plazmasejleknek több ezer különböző fajtájuk van, és főleg a csontvelőben és a nyirokcsomókban találhatók. Mindegyik plazmasejt osztódik és sok- szorozódik, egy kiónt kialakítva, mely rengeteg azonos sejtből áll. Egy adott klón valamennyi sejtje ugyanazt a bizonyos antitestet (immunglobulint) termeli. A
A plazmasejt-betegségekben egy plazmasejt-klón fokozottan növekszik, és egy antitestszerű molekulatípust túltcrmel. Mivel ezek a sejtek és az ellenanyagok kórosak, ezért nem segítik a szervezetet a fertőzések elleni küzdelemben. Emellett a normális antitestek termelése csökken, ezért fokozott a fertőzések iránti fogékonyság. A megnövekedett számban termelődő plazmasejtek számos szervbe betörve károsítják azokat.
A nem meghatározott jelentőségű (benignus-jóindulatú) monoklonális gammopátiában a plazmasejtek kórosak, de nem daganatosán elfajultak. Nagy mennyiségű kóros antitestet termelnek, de rendszerint nem okoznak komolyabb problémákat. Ez a betegség évekig változatlan maradhat – néhány esetben akár 25 évig is – és nem igényel kezelést. Idősebb korban gyakoribb. Az esetek 20-30 százalékában ismeretlen okból ez a rendellenesség a mielóma multiplex nevű betegséggé alakul át, mely a plazmasejtből kiinduló rosszindulatú daganatnak tekinthető. A mielóma multiplex hirtelen jelenhet meg, és rendszerint kezelési igényel. A makroglobulinémia. egy másik plazmasejt-betegség, szintén felléphet azoknál, akiknél előzőleg nem meghatározott jelentőségű monok- ionális gammopátia állt fenn.
-I mielóma multiplex a plazmasejtek rosszindulatú daganatos betegsége, melyben egy kóros plazmasejt-klón
osztódik, daganatot képez a csontvelőben, és nagy mennyiségű, kóros antitestet termel, amely a vérben vagy a vizeletben felhalmozódik.
/kz. Egyesült Államokban a mielóma multiplex az összes daganatok 1 százalékát teszi ki; évente mintegy 12.500 új esetet regisztrálnak. Ez a szokatlan daganat a férfiakat és a nőket egyformán érinti, és általában 40 éves kor fölött jelenik meg. A kór oka ismeretlen.
A plazmasejt-daganatok (plazmocitómák) leggyakrabban a csípöcsontban, gerincben, bordákban és a koponyában jelennek meg. A csonton kívül rendszerint más területeket is érintenek – főként a tüdőt és a nemi szerveket.
A kóros plazmasejtek szinte mindig nagy mennyiségben termelnek kóros antitesteket, és a normális antitestek termelése csökken. Ennek következményeként mielóma multiplexben különösen nagy a fertőzésre való hajlam.
A kóros antitestek darabjai gyakran a vesékbe kerülnek, károsítják azokat, és veseelégtelenséget okozhatnak. Az antitest-darabkák lerakódása a vesében és más szervekben amiloidózishozB vezethet, amely szintén súlyos betegség. A vizeletben megjelenő antitest-darabokat Bence-Jones-fehérjének nevezik.
A mielóma multiplex diagnózisát néha még a tünetek megjelenése előtt felállítják például amikor a más okból végzett röntgenfelvételen „lyukas” területek látszanak, ami a betegségre igen jellemző.
A mielóma multiplex gyakran okoz csontfájdalmat, különösen a gerincben vagy a csigolyákban, és meggyengíti a csontokat, melyek könnyen törnek. Habár a csontfájdalom rendszerint az első tünet, a betegséget olykor csak az anémia (alacsony vörösvértestszám), visszatérő bakteriális fertőzések vagy veseelégtelenség
A lásd a 811. oldalt
■ lásd a 690. oldalt
780
A vér rendellenességei
okának vizsgálata során diagnosztizálják. Vérszegénység azért alakul ki, mert a kóros plazmasejtek kiszorítják a normális sejteket a csontvelőből, melyek a vörös- vértesteket termelik. A bakteriális fertőzésnek az az oka, hogy a kóros antitestek nem hatékonyak a fertőzésekkel szemben. Veseelégtelenség amiatt lép fel. hogy a kóros antitest-darabkák (Bcnce-Jones-fehétje) károsítják a vesét.
Néha a mielóma multiplex megzavarja a bőr, a kéz- és a lábujjak, valamint az orr vérellátását, mivel a vér besűrűsödik (hiperviszkozitási szindróma). Az agy elégtelen vérellátása idegrendszeri tüneteket okozhat, például zavartságot, látászavart és fejfájást.
Különböző vérvizsgálatok állnak az orvos rendelkezésére a diagnózis felállításához. A teljes vérkép anémiát és kóros vörösvértesteket mutathat. A vörösvér- test-süllyedés – egy vizsgálat, mely azt mutatja, hogy a vörösvértestek mennyi idő alatt ülepednek le a cső aljára – gyorsult. A kalciumszint az esetek harmadában kórosan magas. A mert a csont elváltozásai kalciumot juttatnak a véráramba. A betegség diagnosztikájának a kulcsa a szérum fehérjéinek az elektroforczise és az immun-e le ktroforézis, mely vizsgálatokkal kimutatható és meghatározható a kóros antitest, mely a mielóma multiplex egyértelmű jele. Ez az antitest a betegek 85 százalékában kimutatható. A vizelet elektroforézisével és immun-clektroforézisével kimutatható a Bence- Jones-fehérje, mely a betegek 30-40 százalékában van jelen.
A röntgen fel vétel gyakran a csont denzitásának a csökkenését (oszteoporózis) mutatja, valamint lyukas területeket a csont pusztulásának megfelelően. A csontvelő-biopsziaH – mely során egy tűvel és fecskendővel mintát vesznek a csontvelőből mikroszkópos vizsgálatra kórosan elrendeződött, kiterjedt területeken látható vagy csoportokban elhelyezkedő nagy mennyiségű plazmasejtet tartalmaz; a sejtek maguk is kórosak lehetnek.
A lásd a 673. oldalt
■ lásd a 737. oldalt
* lásd a 836. oldalt
A kezelés a tünetek és a szövődmények megelőzését. illetve csökkentését, valamint a kóros plazmasejtek elpusztítását, és a betegség előrehaladásának lassítását célozza.
Erős fájdalomcsillapítók és az érintett csont besug- arazása csökkenti a csontfájdalmat, mely igen súlyos lehet. A mielóma multiplexes betegeknek, különösen azoknak, akiknek vizeletében Bencc-Jones-fehérje van, sok folyadékot kell inniuk a vizelet hígítására, és a kiszáradás megelőzésére. A kiszáradás ugyanis növeli a veseclégtelenség kockázatát. A mozgási aktivitás megőrzése nagyon fontos, mert a tartós fekvés gyorsítja a csontritkulás kialakulását, és törésekre hajlamosítja a csontokat. Ugyanakkor a futást és a nehéz tárgyak emelését kerülni kell, mert a csontok meggyöngültek.
Fertőzésre utaló tünetek jelentkezése esetén – láz, hidegrázás vagy bőrpír – rögtön orvoshoz kell fordulni, mert antibiotikumra lehet szükség. Ha az anémia súlyos, vérátömlesztés jön szóba, habár néha eriíropo- etin – a vörösvértestek termelődését serkentő anyag – adása is elegendő lehet. A magas kalcium szintet pred- nizolonnal, intravénás folyadékkal, és néha difosz- fonáttal kezelik, mely gyógyszerek csökkentik a kalciumszintet. Akiknél a vér húgysavszintje magas, az allopurinol segíthet.
A kemoterápia a kóros plazmasejtek dőlésével lassítja a mielóma multiplex előrehaladását. A gyakrabban használt szerek a melfalan és a ciklofoszfamid. Mivel a kemoterápia nemcsak a kóros, hanem az egészséges sejteket is pusztítja, ezért a vérképet folyamatosan ellenőrzik, és az adagolást módosítják, ha a fehérvérsejt- és a vérlemezkeszám túlságosan lecsökken. Korti- koszteroidok, például a prednizolon vagy a dexameta- zon, szintén adhatók a kemoterápia részeként. Azoknak, akik jól reagálnak a kezelésre, interferon adható a javulás időtartamának meghosszabbítására.
A nagy dózisu kemoterápia és a sugárterápia kombinációja még kidolgozás alatt áll. Mivel ez a kezelés nagyon toxikus, ezért megkezdése előtt a beteg csontvelőjéből őssejteket kell gyűjteni; ezeket a sejteket azután visszaadják (transzplantálják)* * * a betegbe a kezelés után. Ezt az eljárást általában az 50 évnél fiatalabbak számára tartják fenn.
Plazmasejt betegségek
781
Jelenleg a mielóma multiplex meggyógyítására nincsen mód. Mindazonáltal a kezelés lassítja a betegség előrehaladását a betegek több, mint 60 százalékában. Azoknál, akik reagáltak a kemoterápiára, a túlélés várhatóan 2-3 év a diagnózis felállításától számítva, de néha sokkal több is lehet. A mielóma multiplex sikeres kezelése után sok évig élő betegekben a csontvelőben leukémia vagy fibrózus szövet (hegszövet) alakulhat ki. Ezek a késői szövődmények a kemoterápia következtében léphetnek fel, és súlyos anémiát, valamint fertőzések iránti fokozott fogékonyságot okozhatnak.
A makroglobulinémia (ÍValdenström-makroglobu- linémia) olyan betegség, melyben a plazmasejtek igen nagy mennyiségű makroglobulint (nagy antitesteket) termelnek, melyek a vérben gyűlnek fel.
A makroglobulinémia egy csoport (klón) kóros daganatos limfocita és plazmasejt kialakulásának a következménye. A férfiak gyakrabban érintettek, mint a nők, és a betegség általában 65 éves kor körül jelenik meg. A kórok ismeretlen.
Sok makroglobulinémiás betegnek nincs tünete. Másokban, a vér a nagy mennyiségű makroglobulin- tól besűrűsödik (hiperviszkozitási szindróma), és csökkenhet a bőr, a kéz- és lábujjak és az orr vérát- áramlása, továbbá számos más tünet is felléphet. Ezek között van a bőr és a nyálkahártyák (mint például a száj- és orrüreg, illetve a bélrendszer hámja) rendellenes vérzése, fáradtság, gyengeség, fejfájás, szédülés és akár kóma is. A besűrüsödött vér nehezíti a szívműködést, és fokozhatja a koponyaűri nyomást. A kis erek a szemfenéken kacskaringóssá válnak, és bevérezhetnek, ami a retina és a látás károsodását okozza.
Makroglobulinémia esetén, a nyirokcsomók megnagyobbodhatnak, bőrkiütések, megnagyobbodott lép és máj, visszatérő baktériumfertőzes és anémia jelentkezhet.
A makroglobulinémia gyakran okoz krioglobu- linémiát, olyan állapotot, melyre akrioglobulinok képződése jellemző. Ezek kóros antitestek, amelyek a testhőmérséklet alá hűlve kicsapódnak (kis rögöket képeznek) majd meleg hatására újra oldódnak. A krioglobu- linémiások nagyon érzékenyek lehetnek a hidegre, vagy Raynaud-jelenség jelentkezhet náluk, melyben hideg hatására a kezek és a lábak igen fájdalmasak és elfehérednek.
Makroglobulinéma esetén vérvizsgál átokkal mutathatók ki az eltérések. A fehérvérsejtek és a vér- lemezkék száma kórosan alacsony lehet, és a vorösvér- test-süllyedés – mely azt mutatja, hogy a vörösvértes- tek mennyi idő alatt ülepednek le a cső aljára – jelentősen gyorsult. A véralvadási vizsgálatok kóros eredményt adnak, és a további vizsgálatok kimutathatják a krioglobulinokat. A vizeletben Bence-Jones-fehérje (a kóros antitestek darabja) jelenhet meg. A leghasznosabb vizsgálat azonban a szérum fehérjéinek elektro- forézissel és immunelektroforézissel való vizsgálata, melynek során a vérben nagy mennyiségű kóros makroglobulint találnak,
A röntgen a csont sűrűségének csökkenését mutatja (oszteoporózis). A csontvelő biopszia – mely során egy tűvel és fecskendővel mintát vesznek a csontvelőből mikroszkópos vizsgálatra – a limfociták és plazmasejtek emelkedett számát mutatja, amivel megerősíthető a diagnózis.
A betegség lefolyása betegről-betegre változik. Még kezelés nélkül is a legtöbb beteg túlélése 5 év, vagy több.
Ha a betegség kapcsán a vér besűrűsödik, azonnal plazmaferezist kell alkalmazni: ez olyan eljárás, amely során a vért kivezetik a testből, eltávolítják belőle a kóros antitesteket, majd a vörös vértesteket visszajuttatják a testbe. A kemoterápia – rendszerint klorambucil – lassítja a plazmasejtek növekedését, de nem gyógyítja meg a makroglobulinémiát. Alternatívaként mellalant vagy ciklofoszfamidot lehet használni, továbbá számos más szert is, önmagában vagy kombinációban.
782
A mieloproliferatív betegségek olyan állapotok, melyben a vér sejtjeit termelő sejtek (prekurzor sejtek) a csontvelőben kórosan fejlődnek és szaporodnak, vagy kiszorulnak onnan a fokozott kötőszövet-szaporulat miatt.
A négy fő mieloproliferatív betegség a policitémia vera, a miclofibrózis. a trombocitémia és a krónikus mieloid leukémiaA A miclofibrózis abban különbözik a többi betegségtől, hogy benne a íibroblasztok (a kötőszövetet képző sejtek) is szerepet játszanak, melyek nem vérsejt-előalakok. Ugyanakkor úgy tűnik, a fibroblasztokat kóros prekurzor sejtek, feltételezhetően megakariociták (a vérlemezkéket termelő sejtek) ingerük fokozott szaporodásra.
Policitémia vera
(valódi policitémia)
A policitémia vera a vörösvértestek előalakjóinak a betegsége, mely igen magas vörösvértestszámhoz vezet.
A betegség ritka: egymillió emberből ötöt érint. A betegség diagnózisakor az átlagos életkor 60 év, de felléphet korábban is.
A vörösvértestek számának emelkedése a vér meny- nyiségének növekedését eredményezi, amitől a vér sűrűbbé válik, és nehezebben tud átfolyni a kisebb véredényeken (hiperviszkozitás). A vörösvértestek száma már jóval a tünetek megjelenése előtt magas lehet.
Gyakran a legelső tünetek a gyengeség, fáradtság, fejfájás, szédülékenység és a nehézlégzés. Látászavarok jelentkezhetnek, a beteg esetleg sötét foltokat és felvillanó fényeket láthat. A fogínyből és a kis sérti lésekből származó vérzés gyakori, és a bőr főként az arc – vörös küllemű lehet. Testszerte viszketés jelentkezhet, különösen forró fürdő után. A kezeken és a lá
A lásd a 769. oldalt
■ lásd a 736. oldalt
* lásd a 737. oldalt
bakon égő érzés, vagy ritkábban csontfájdalom jelentkezhet. A betegség előrehaladtával a máj és a lép esetleg megnagyobbodik, és visszatérő tompa hasi fájdalmat okoz.
A magas vörösvértestszám más szövődményekkel is társulhat, mint pl. gyomorfekéllyel, vesekövekkel és az erekben vérrögök kialakulásával, ami szívrohamot vagy szélütést okozhat, valamint gátolhatja a láb és a kéz keringését. A policitémia vera néha leukémiába mehet át. bizonyos kezelések ennek az átalakulásnak az esélyét növelik.
A policitémia verát felismerhetik más okból történő rutin vérvizsgálatok során,B még mielőtt a betegnek bármilyen tünete lenne. A hemoglobin (fehérje, mely az oxigént szállítja a vörösvértestekben) vérszintje és a hematokrit (a vörösvértestek százalékos aránya a vér össztérfogatához viszonyítva) kórosan magas. Az 54 százaléknál magasabb hematokrit férfiakban, illetve a 49 százaléknál magasabb hematokrit nőkben policitémia verát jelezhet, de a diagnózis nem állítható fel önmagában a kórosan magas hematokrit-érték alapján. Radioaktívan jelzett vörösvértestek segítségévei meghatározható a test tejes vörösvértest-tartalma. s ez az adat segíthet a diagnózis felállításában. Ritkán csontvelő-biopsziára (minta vétele mikroszkópos vizsgálatra) van szükség.* * *
A magas hematokrit relatív (viszonylagos) poli- citémiát is jelezhet, melyre jellemző, hogy a vörösvértestek száma normális, csak a vér folyadéktartalma kevés.
A policitémia verán kívül az úgynevezett szekunder (másodlagos vagy következményes) policítémiák- bán is magas lehet a vörösvértestszám. A vér alacsony oxigéntartalma például a csontvelőt több vörösvértest termelésére serkenti, ezért a krónikus tüdő- és szívbetegségben szenvedők, a dohányosok és a magaslati területeken lakók vörösvértcstszáma emelkedett lehet. A policitémia vera (valódi policitémia) és a szekunder policitémia (következményes policitémia) egyes formáinak a megkülönböztetésére az orvos meghatározza az artériás vérminta oxigénszintjét. Ha az oxigén szintje alacsony, szekunder policitémia valószínű.
Mieloproliferatív betegségek
783
| A főbb mieloproliferatív betegségek | ||
| Betegség | Csontvelői kép jellegzetességei | A vérkép jellegzetességei |
| Policitémia vera | Az eritroid (vörösvértest) előalakok emelkedett száma | A vörösvértestek emelkedett száma |
| Mielofibrózis | A kötőszövet túlszaporodása | Éretlen vörösvértest- és fehérvérsejtalakok, valamint szabálytalan alakú vörösvértestek |
| Trombocitémia | Magas rnegakariocita-szám (a vériemezkékeí termelő sejtek) | Magas vériemezkeszám |
| Krónikus mieloid leukémia | A mielociták emelkedett száma (a granulociták – az egyik fehérvér- sejt-fajta) | Az érett és éretlen granulociták magas száma |
Az eritropoetin (a csontvelőben a vörösvértestek termelődését serkentő hormon) szintje a vérben szintén meghatározható: rendkívül alacsony policitémia vera esetén, és normális vagy magas szekunder poli- citémiában. Ritkán a máj és a vese cisztái (üreges daganatai), illetve a vese- és az agytumor is termelhet eritropoetint: ezekben az esetekben az eritropoetin szintje magas, és szekunder policitémia lép fei.
Kezelés nélkül a tüneteket is okozó policitémia verában szenvedő betegek fele 2 éven belül meghal. Kezeléssel az átlagos túlélés 15-20 év.
A kezelés célja a vörösvértestek számának csökkentése és a termelődés lassítása. A vért rendszerint egy vénába szúrt vastag tűn keresztül távolít]ák el a szervezetből (phlebotomia), Másnaponta körülbelül fél liter \ért bocsátanak le, amíg a hematokrit nem kezd csökkenni. A hematokrit normális értékének elérése után néhány hónapos időközökben vért bocsátanak le.
Néhány esetben a vérsejtek kóros termelése a csontvelőben felgyorsul, ami a vérlemezkék (a véralvadásban résztvevő sejtszerű részecskék) számának megemelkedését, illetve a lép vagy a máj megnagyobbodását okozhatja. Mivel a vérlebocsátás emeli a verlemezkék számát is, és nem csökkenti az említett ‘/ervek (máj-lép) méretét, ezért kemoterápiára lehet
szükség a vérsejtek termelődésének visszaszorításhoz. Általában a hidroxiurca nevű daganatéi lenes szert alkalmazzák.
Más szerekkel a tünetek egy része enyhíthető. Anti- hisztaminok például csökkentik a viszketést, az aszpirin megszüntetheti a kezek és a lábak égő érzését, és a csontfájdalmakat.
A mielofibrózis olyan betegség, amelyben kötőszövet foglalja el a csontvelőben a normális vér sejteket termelő előalakok helyét, következésképpen rendellenes alakú vörösvértestek keletkeznek, anémia és lép- nagyobbodás alakul ki.
A csontvelőben a fibroblasztnak nevezett sejtek rostos szövetet (kötőszövetet) termelnek, ebből alakul ki a vérképző-sejteket helyben tartó hálózat. Mielofibrózis- ban egy kóros előalak fokozott működésre serkenti a fibroblasztokat, melyek így túl sok kötőszövetet termelnek, ami végül ki szorítja, a korai sejteket a csontvelőből. A csökkent vörösvértcst-tcrmelés következtében kevesebb vörösvértest jut a keringésbe, és anémia alakul ki. Ezeknek a vörös vertesteknek nagy része éretlen vagy rendellenes alakú. A vérlemezkék és a fehérvérsejtek szintén kórosak lehetnek, és lehet túl kevés, vagy akár túl sok belőlük.
784
A vér rendellenességei
A kötőszövet végül annyira beszűri a csontvelőt, hogy minden sejt termelődése csökken. Amikor ez bekövetkezik, súlyos vérszegénység mellett a kisszámú fehérvérsejt nem képes legyőzni a fertőzéseket, a megfogyatkozott vérlemezkék pedig nem tudják megakadályozni a vérzést.
A szervezet képes a csontvelőn kívül is vörösvér- test-képzésére, főleg a májban és a lépben, melyek ezért megnagyobbodhatnak; az állapot neve mieloid metaplázia.
A mielofibrózis néha leukémiát, policitémia verát, mielóma multiplexet, limfómát, tuberkulózist vagy csontfertőzést kísér, de a közvetlen kiváltó ok nem ismert, Akik bizonyos toxikus anyagoknak, mint például benzolnak, vagy sugárzásnak vannak kitéve, azoknál megnő a mielofibrózis kialakulásának a kockázata, A betegség leggyakrabban 50-70 év közöttieknél fordul elő. Mivel rendszerint lassan halad előre, a betegek 10 évig, vagy még tovább is élnek. Esetenként viszont a betegség gyors lefolyású. Ez utóbbi forma, melyet malignus mielofibrózisnak vagy akut miclofibrózisnak neveznek, a leukémia egyik fajtája.
A mielofibrózis gyakran évekig nem okoz tüneteket. Végül az anémia miatt gyöngeség és fáradékonyság alakul ki: a betegek rosszul érzik magukat, és lefogynak. A megnagyobbodott máj és lép hasi panaszokat okozhat.
A rendellenes, éretlen vörös vértestek, melyek a vér mikroszkópos vizsgálatával láthatók, valamint az anémia valószínűsíti a miclofibrózist, de a diagnózis megerősítéséhez csontvelő-biopsziára (minta kivétele mikroszkópos vizsgálatra) van szükség.
Semmilyen kezeléssel nem lehet visszafordítani vagy tartósan lassítani a betegség lefolyását, habár a hidroxiurca nevű daganatellenes szer csökkenti a máj cs a lép méretet.
A kezelés célja a szövődmények fellépésének elodázása. A csontvelő-átültetés válogatott esetekben reményt nyújthat. Olykor a vörösvértest-képzést eritropo- etinnel lehet serkentem, de az anémia rendszerint csak vérátömlesztéssel kezelhető. Néha a lép hatalmasan megnagyobbodik és fájdalmassá válik, ezért el kell távolítani. A fertőzéseket antibiotikumokkal kezelik.
A trombocitémia olyan betegség, melyben túlságosan sok vérlemezke termelődik, ami kóros véralvadáshoz vezet.
A vérlemezkék, vagy más néven trombociták, a csontvelőben a megakariocitáknak nevezett sejtekből alakulnak ki. Trombocitémiában a megakariociták kórossá válnak, és túl sok vérlemezkét termelnek.
A betegség rendszerint 50 év felettiekben alakul kí. Primer (elsődleges) trombocitém iának nevezik, ha a kiváltó ok ismeretlen, szekunder (másodlagos) trom- bocitémiának pedig akkor, ha valamilyen ismert betegség váltja ki, például vérzés, lépeltávolítás, fertőzés, rcumatoid artritisz, bizonyos daganatok vagy szarkoidózis.
A vérlemezkék – melyek normálisan a véralvadáshoz szükségesek – nagy mennyisége spontán alvadás- hoz vezethet, elzárva a keringést az erekben. A tünetek a következők lehetnek: bizsergés és más erzészavarok a kezeken és lábakon, valamint hideg ujj begyek, fejfájás, gyengeség és szédülés. Vérzés ís előfordulhat, rendszerint enyhe formában: orrvérzés, véraláfutások, enyhe szivárgás a foginyből és gyomor-bélrend szeri vérzés. A máj és a lép megnagyobbodhat.
A tünetek felvetik trombocitémia gyanúját, amit vérvizsgálatokkal lehet megerősíteni. A vérlemezke- szám a vérben 500.000/mikroliter feletti – ami a normálisnak körülbelül a kétszerese – és gyakran 1.000.000/mikroliter feletti is lehet. A vér mikroszkópos vizsgálatával megnagyobbodott vérlemezkék, ösz- szecsapzódott vérlemezkék és megakariocita- törmclékck láthatók.
A primer és szekunder trombocitémia elkülönítésére az orvos azokat a lehetséges okokat keresi, amelyek a vérlemezkeszám emelkedéséhez vezethetnek. Néha csontvelő-biopszia (minta kivétele mikroszkópos vizsgálatra) segíthet a diagnózis felállításában.
Ha olyan állapot áll fenn, ami emelheti a vérlemez- keszámot (szekunder trombocitémia), akkor a kezelés ennek gyógyítására irányul. Amennyiben a kezelés eredményes, a vérlemezkeszám normális lesz.
Ha a vérlemezkeszám emelkedésének nincsen nyilvánvaló oka (primer trombocitémia). akkor a vérlemezkék termelődését lassító szert kell adni. A kezelést rendszerint akkor kezdik cl, amikor a vérlemezkék száma magasabb, mint 750.000/mikroliter, valamint ha vérzési vagy alvadási zavarok jelentkeznek. A gyógyszert addig adják, amíg a vérlemezkeszám 600.000/mik- roliter alá nem csökken. Rendszerint egy daganatellenes szert, hidroxiureát használnak, máskor viszont az alvadásgátló hatású anagrclidet. Mivel a hidroxiurea a
A lép betegségei
785
fehér- és vörösvérsejtek termelődését is csökkenti, ezért az adagját úgy kell beállítani, hogy c sejtek száma megfelelő maradjon. Alacsony dózisú aszpirin adásával, amely csökkenti a vérlemezkék összecsapzódá- sát és gátolja az alvadási, csökkenthető a ciiosztatikus („sejtölő”) szerek adagja.
Ha a kezelés nem lassítja eléggé a vérlemezkék termelését, trombocitaferezis jön szóba. Az eljárás során a vért kivezetik a testből, kiszűrik belőle a vér- íemezkéket, és a vérlemezke-mentcs vért visszavezetik a betegbe. Az eljárást rendszerint gyógyszerrel kombinálva alkalmazzák.
A lép termeli, ellenőrzi, tárolja és elpusztítja a vér sejtjeit. Szivacsos, puha, bíbor színű szerv; körülbelül ökölnyi nagyságú, és a hasüreg bal felső részében helyezkedik el, közvetlenül a mellkas alatt.
A lép kettős funkcióval rendelkezik. Fehér állománya a fertőzések elleni védekezőrendszer (immunrendszer) része, a vörös állomány eltávolítja a fölösleges részecskéket, például a károsodott vörösvértcstcket a \ érből.
Bizonyos fehérvérsejtek (limfociták) védő ellenanyagokat termelnek, melyek a fertőzés elleni küzdelemben igen fontosak. A limfociták a fehér állományban termelődnek és érnek.
A vörös állomány más típusú fehérvérsejteket tartalmaz (fagociták), melyek felfalják a fölösleges anyagokat. például a baktériumokat és a károsodott sejteket a ‘•érkcringésből. A vörös állomány ellenőrzi a vörösvér- ’.esteket; megállapítja, hogy melyikük kóros, túl öreg vagy működésképtelen, és ezeket elpusztítja. Ezért >zokták a lép vörös állományát a vörösvértestek temetőjének is hívni.
\ vörös állomány a vér sejtjeinek raktáraként is működik. főleg a fehérvérsejteket és a vérlemezkéket (a véralvadásban résztvevő sejtszerű részecske) tárolja. Számos állatban a vörös állomány szükség esetén a vér sejtjeit visszaküldi a keringésbe; emberben a lépnek ez a szerepe nem különösebben fontos.
Ha a lépet sebészileg eltávolítják (splenectomia), a ‘zervezet elveszíti az antitest-termelő és baktériumszűrő képességének egy részét. Ennek következménye- ■.ent a szervezet fertőzésekkel szembeni fogékonysága ~egnő. Kis idő elteltével más szervek (elsősorban a
A lép ehelyezkedése és szerkezete
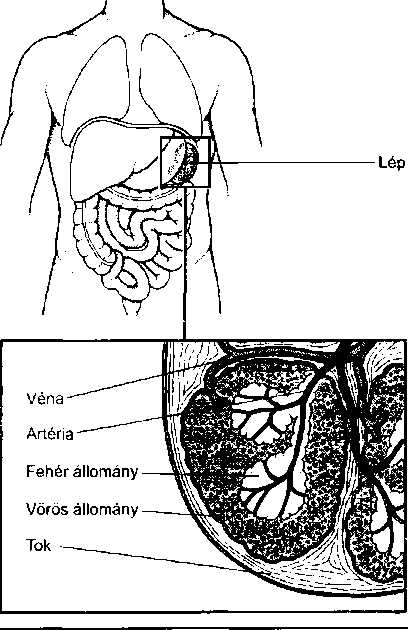
786
A vér rendellenességei
A lépnagyobbodás okai
Fertőzések
- Hepatitisz
- Mononukleózis infekctóza
- Psittacosis
- Szubakut bakteriális endokarditisz
- Brucellózis
- Kala-azar
- Malária
- Szifilisz •
- Tuberkulózis
Anémiák
- Öröklődő elliptocitózis
- Öröklődő szferocitózis
- Sarlósejtes anémia (főként gyermekeknél)
- Talasszémia
Vérképzőszervi daganatok és prol iteratív kórképek
- Hodgkin-betegség és más limfómák
- Leukémia
- Mielofibrózis
- Policitémia vera
Gyulladásos betegségek
- Amiloidózis
- Felty-szindróma
- Szarkoidózis
- Szisztémás lupusz eritematózus
A máj betegségei
- Májcirrózis (májzsugor)
* Tárolási betegségek
- Gaucher kór ■
- Hand-Schüller-Christian-betegség
- Letterer-Siwe-betegség
- Niemann-Pick-betegség
Egyéb okok
- Lép-ciszta
- A lép- vagy májvéna összenyomatása kívülről
- Vérrög a lép- vagy májvénában
máj) szerepe megnő a fertőzések elleni küzdelemben, ami ellensúlyozza a veszteséget, így a fertőzések veszélye nem egész életen át tartó.
Amikor a lép megnagyobbodik (splenomegalia). szűrő és tároló kapacitása megnő. A lép ilyenkor csökkentheti a keringő vörösvértestek, fehérvérsejtek és a vérlemezkék számát.
A lépmegnagyobbodásnak számos oka lehet, melyek tisztázására – egyéb betegségeken kívül – végig kell gondolni a fertőzések és a vér rosszindulatú betegségei egész sorának lehetőségét.
Ha a megnagyobbodott lép nagy számú kóros sejtet szűr ki, a sejtek eltÖmeszelik a lépet, károsítva ezzel a lép működését. Ez a folyamat ördögi kört indíthat: minél több sejtet szűr ki a lép, annál nagyobb lesz: és minél nagyobb lesz, annál több sejtet szűr ki.
Amikor a lép túl sok sejtet szűr ki a keringésből (hiperszplénia), számos probléma jelentkezhet, mint például anémia (a vörösvértestek alacsony száma), gyakori fertőzések (a fehérvérsejtek alacsony száma miatt), és vérzések (a vérlemezkék alacsony szama miatt). A lép végül a normális sejteket is kiszűri, és a kóros sejtekkel együtt elpusztítja őket.
A megnagyobbodott lép nem okoz sok tünetet, és egyik tünet sem utal egyértelműen a megnagyobbodás eredeti okára. Mivel a megnagyobbodott lép a gyomor közelében helyezkedik el, és nyomhatja azt, teltségér- zés jelentkezik egy-két falat evés után, vagy akár evés nélkül is. A lép vetületében hasi vagy hátfájdalom is felléphet, a fájdalom kisugározhat a vállba, főként ha a lép egyes részei nem kapnak elegendő vért, és kezdenek elhalni.
A lép betegségei
787
Az orvos már a fizikális vizsgálat során tapintja a megnagyobbodott lépet. A has röntgen vizsgálata is ki- mutathatja a lép megnagyobbodását. Néhány esetben komputertomográfiára (CT) van szükség a nagyság pontos megállapításához, és hogy nyom-e más szerveket. A mágneses rezonancia vizsgálat (MRI) hasonló információkkal szolgálhat, és a lép véráramlásáról is felvilágosítást ad. A további vizsgálatokhoz enyhén radioaktív anyagokat használnak, amelyekkel megái lapítható a lép nagysága és működése, továbbá eldönthető, hogy nagy mennyiségben tárolja, vagy pusztítja-e a vér sejtjeit.
A vérvizsgálatok a vörösvértcstek, fehérvérsejtek és a vérlcmczkék csökkent számát mutatják. A vörösvér- testek mikroszkópos vizsgálatával a sejtek alakja és nagysága támpontot adhat a 1 épnagyobbodás okának kiderítésében. A csontvelő vizsgálatai fényt deríthet a vérképzőrendszer daganataira (mint például leukémiára és limfómára), vagy bizonyos káros anyagok felhalmozódására (ún. tárolási betegségek). Ezek a betegségek mind lépnagyobbodást okozhatnak.
A szérum fehérjéinek vizsgálatával kideríthetők az olyan állapotok, mint a mielóma multiplex, amiloidó- zis, malária, kala-azar, brucellózis, tuberkulózis és a szarkoidózis. A húgysavszint (salakanyag a vérben és a vizeletben), és a leukocita alkalikus föszfatáz (egy enzim. mely a vér bizonyos sejtjeiben található) meghatározása jelezheti bizonyos leukémiák és limfómák jelenlétét. A máj funkcióinak vizsgálatával eldönthető, hogy a máj a léppel együtt érintett-e.
Ha lehetséges, az orvos a 1 épnagyobbodás kiváltó okát kezeli. A sebészi eltávolítás ritkán szükséges, és problémákat okozhat, leginkább fertőzésekre való fokozott hajlamot. Mindezeket a kockázatokat érdemes figyelembe venni a kritikus helyzetekben is: amikor a lep olyan gyorsan pusztítja el a vörösvértesteket, hogy súlyos anémia alakul ki, amikor a fehérvérsejt- és vérle mezke-raktárak annyira kimerülnek, hogy a fertőzés es vérzés valószínűsége megnő, ha annyira megnagyobbodik a lép, hogy fájdalmat okoz, és nyomja a környező szerveket, vagy amikor olyan nagy, hogy egy részé bevérezhet vagy elhalhat. A műtéti eltávolítás mellett másik lehetőségként besugárzás jön szóba a lép méretének csökkentésére.
Mivel a lép a has bal felső részében található, a gyomortáj súlyos megütése elszakíthatja a lépet, megre- pesztve a tokot és a belső részeket. A lépszakadás a hasi sérülések leggyakoribb súlyos szövődménye, mely kialakulhat autóbaleset, sportsérülés és verekedés kapcsán.
Ha a lép megreped, nagy mennyiségű vér juthat a hasüregbe. A lép szívós külső tokja feltarthatja egy időre a vérzést, de azonnali műtét szükséges az életveszé- lyes vérzés megelőzésére.
A lépszakadás hasi fájdalmat és érzékenységet okoz. A vér a hasüregben izgató hatású, és fájdalmat idéz elő, a hasizmok reflexesen összehúzódnak, és keménnyé válnak. Ha a vérzés fokozatosan alakul ki, tünetmentes maradhat addig, amíg a vérvesztés nem olyan mértékű, hogy a vérnyomás leesik, vagy nem jut elég vér a szívbe és az agyba. Ilyenkor sürgősséggel vérátömlesztésre van szükség a keringés fenntartására, és műtétre a vérzés megszüntetésére, ezen kezelés nélkül a beteg sokkos állapotba kerül és meghal.
Hasi röntgenfelvételen felismerhető, ha a tüneteket nem a lép szakadása okozza. A további vizsgálati módszerek közül az izotópvizsgálatokkal a vérzés ténye és a vérzés helye megállapítható, vagy a hasi folyadék egy tűvel eltávolítható, és ebből látható, hogy a folyadék véres-e. Ha a lépszakadás lehetősége nagyon valószínű, a beteget sürgősen meg kell operálni, hogy a potenciálisan életveszélyes vérzést elállítsák. Rendszerint az egész lépet eltávolítják, de néhány esetben a kisebb méretű szakadás elzárható, és a lép megmenthető.
A lépcltávolítás előtt és után bizonyos szabályokat be kell tartani. A lépeltávolítás előtt például pneumo- coccus vakcinációt kell adni, hacsak lehetséges, és évenkénti influenza vakcináció szükséges a lépeltávolítás után. Sok orvos megelőzés céljából antibiotikumot javasol.
▲ lásd a 737. oldalt
15. RÉSZ
789
- A rák kialakulásának okai és
kockázati tényezői 739
A rák kialakulása • Kockázati tényezők •
A daganatos betegségek előfordulási gyakorisága
- A rák és az immunrendszer 792
Daganatantigének • Az immunkezelés
A paraneopláziás tünetegyüttes • Sürgősségi állapotok
A kezelés hatása • Sebészi kezelés • Sugárkezelés • Kemoterápia • Kombinált kezelés • A gyógykezelés mellékhatásai • Újabb megközelítési módok és kísérleti szinten alkalmazott kezelési elvek
A rákszűrés • A rák diagnosztikája • A rák előrehaladottsági fokának meghatározása
;i62üíéjíi|fc’
A rák kialakulásának okai és
kockázati tényezői
A rák kifejezés (neoplázia, karcinóma) a szó szoros értelmében hámsejtből kiinduló rosszindulatú daganatot jelent. A daganatsejtek olyan sejtek, amelyek elveszítik normális szabályozási képességüket, és lg}’ korlátlan szaporodásnak indulhatnak
A rák bármely szerv bármely szövetéből kiindulhat. A daganatsejtek növekedése és szaporodása rákos szövethalmazt hoz létre, mely behatolhat a környező szövetekbe, és a szervezet bármely részében megtelepedhet (áttétet képezhet).
A daganatsejtek normális sejtekből keletkeznek a „rákos átalakulásnak” nevezett folyamat révén. Ennek első, kezdeti lépéseként az ép sejtek eredeti örökítőanyaga megváltozik, ami a rákos elfajulás irányába tereli a sejtet. A változást valamilyen rákkeltő tényező hozza létre, ez lehet kémiai anyag, vírus, sugárzás vagy a napfény. Mindemellett a sejtek nem egyformán érzékenyek ezen hatásokra. A rákkeltő tényezők hatását felerősítheti egy másik anyag, vagy a sejt örökítőanya
gának hibája. Atartós fizikai irritáció is hajlamosító tényezője lehet a sejtek rákos átalakulásának. A következő lépésben az első, kezdeti szakaszon átesett sejtek ráksejtekké válnak. Azokra a sejtekre, melyek az első lépésből kimaradtak, a folyamat második szakasza hatástalan. Tehát több tényező, leggyakrabban egy fogékony sejt és valamilyen rákkeltő hatás együttese szükséges a daganat kialakulásához.
A daganatos átalakulás során a sejt örökítőanyaga változik meg. Ezt a változást gyakran nehéz kimutatni, de néha az örökletes tulajdonságot hordozó sejtalkotók (kromoszómák) egy-egy jellegzetes tagjának alak- vagy méretbeli változása egy bizonyos daganatfajtára hívja fel a figyelmet. Ilyen pl. a Philadelphia-kromoszóma, mely az idült mielocilás fehérvérűségben szenvedő betegek közel 80%-ában megtalál ható, a A vastagbél-, emlő-, tüdő- és a csontrákban, valamint az agydaganatok esetében is kimutathatók genetikai elváltozások.
A lásd a 769. oldalt
790
A rák
| Rákkeltők: rákot okozó kémiai anyagok | |
| Kémiai anyag | Daganat típusa |
| Környezeti és ipari | |
| Arzén | Tüdő |
| Azbeszt | Tüdő, melthártya |
| Aromás vegyületek | Húgyhólyag |
| Benzol | Fehérvérűség |
| Festékanyagok . Tüdő . . . | |
| Nikkel ‘ Tüdő, orrüregek | |
| Vinil-klorid | Máj |
| Életmóddal összefüggő | |
| Alkohol | Nyelőcső, száj, torok |
| Bételdió | Száj, torok . – |
| Dohány | Fej, nyak, tüdő, riyelőcső> húgyhólyag |
| Gyógyításban használatos | |
| Aikilező szerek | Fehérvérűség, húgyhólyag |
| Di etil-stíl bösztrol | Máj. hüvely (ha szülés előtt került . vele kapcsolatba) |
| Oxímetolon Máj | |
| Torotraszt | Vérerek |
Egyes daganatok kialakulásához a genetikai állomány többszörös elváltozása szükséges. A vastagbél családi halmozódást mutató polipos megbetegedésével foglalkozó tanulmányok rávilágítottak a vastagbélrák keletkezésének folyamatára: a vastagbél normális nyálkahártyája élénkebb növekedésnek indul, mert a sejtek már nem tartalmazzák azt az 5. kromoszómán lévő gátló gént (az örökítőanyag legkisebb egységét), amely a nyálkahártya normális növekedését szabályoz
za. A genetikai állomány kis eltérései elősegítik az adenóma (jóindulatú mirigydaganat) kialakulását. Egy másik gén (RAS rákkeltő gén) pedig az adenóma növekedését gyorsítja fel. A 18. kromoszómán elhelyezkedő gátló hatású szakasz kiesése az adenóma növekedését tovább fokozza, mig végül a 17. kromoszómán lévő génszakasz hiánya az adenómát rosszindulatú daganattá változtatja. További elváltozások áttétek képződéséhez vezethetnek.
A szervezet védekező rendszere felismerheti a rákos sejtet, még mielőtt osztódni kezdhetne, és daganatot hozhatna létre.A Arák kialakulásának nagyobb a valószínűsége, ha a védekező rendszer működése nem megfelelő, mini pl. az AIDS-cs betegekben, a védekező rendszer működését csökkentő (immunszup- presszív) gyógyszerek szedése eseten, és a szervezet saját anyagait pusztító (autoimmun) betegségek bizonyos fajtáiban. Azonban a védekező rendszer működése sem tökéletes, ugyanis a ráksejtek kicsúszhatnak az ellenőrzés alól, még normális működés mellett is.
Számos genetikai és környezeti tényező növeli a rák kialakulásának veszélyét.
Az egyik fontos meghatározó tényező a családi kórtörténet, Egyes családokban bizonyos rákfajták kifejezetten gyakrabban fordulnak elő. Az emlőrák valószínűsége például 1,5-3-szor gyakoribb, ha az illető nő édesanyja vagy nővére is ebben a betegségben szenvedett. Az emlőrákok némelyike egy meghatározott gén hiányával köthető össze, mely gyakoribb bizonyos néprajzi csoportokban és egyes családoknál. Azokban a nőkben, akikben ez a génmutáció jelen van, az emlőrák kialakulási valószínűsége 80-90%-os, míg petefészekrák 40-50%-ban jelentkezik. A kutatók kimutatták, hogy az askenázi zsidó nők 1%-a hordozza ezt a génmutációt. Számos egyéb daganatfajta is hasonló családi halmozódást mutat.
Az örökítőanyagbeli eltéréseket hordozó embereknél nagyobb a rák kialakulásának kockázata. Például a Down-kóros betegekben, akikben a 21. kromoszómából kettő helyett három található, a heveny fehérvérűség kialakulásának valószínűsége 12-20-szor nagyobb.
Számos környezeti tényező is fokozza a rák valószínűségét; az egyik legfontosabb a dohányzás. Hatására lényegesen megnövekszik a tüdő-, száj-, gége- és a húgyhólyagrákok kialakulásának gyakorisága.
A hosszan tartó ultraibolya sugárzás, mely elsősorban napsugárzás formájában éri a szervezetet, bőrrákot okoz. Az atomerőmüvekben és atombomba-robbanáskor keletkező, illetve a világűrből számlázó ionizáló sugárzások, a röntgensugárzással egyetemben erő-
A lásd a 792. oldalt
A rák kialakulásának okai és kockázati tényezői
791
scn rákkeltő hatásúak. A második világháborúban a Hirosimára és Nagaszakira ledobott atombombák túlélőiben például nagyobb a fehérvérűség kialakulási valószínűsége. Az uránium hatásának kitett bányászok körében gyakoribb a 15-20 évvel később kialakuló tüdőrák, melynek veszélyét a dohányzás tovább növeli. Azok, akik tartósan ionizáló sugárzásnak vannak kitéve, hajlamosabbak a vér alakos elemeiből származó daganatok kialakulására, köztük a heveny fehérvérűségre is.
Az étkezés a rák másik fontos kockázati tényezője, főként az emésztőrendszer daganatai körében. A magas rosttartalmú diéta csökkenti a vastagbélrák kialakulásának valószínűségét. A füstölt és pácolt ételek fogyasztása növeli a gyomorrák esélyét. Az általában elfogadott javaslat szerint a vastagbél-, emlő- és talán a prosztatarák veszélye is csökken, ha a táplálék tápértékének legfeljebb 30%-át alkotja állati zsiradék. A nagymennyiségű alkoholt fogyasztók körében gyakoribb a nyelőcsőrák.
Számos kémiai anyagról tudjuk, hogy rákkeltő hatású, míg másokról csak gyanítjuk ezt. A mindennapos használatban elterjedt vegyszerek közül egyesek nagymértékben növelik a – gyakran csak évekkel később jelentkező – daganatok kialakulásának veszélyét. Az azbesztpor bclégzése tüdő- és mellhártyarákot (mezo- teliómajA okozhat. Az azbeszt rákkeltő hatását a dohányzás tovább fokozza.
A rák kialakulásának valószínűsége az emberek lakhelye szerint is változik. Ajapán őslakosok körében ritkább a vastagbél- és az emlőrák, mint az Egyesült Államokba kivándoroltaknál, ahol a rák veszélye növekszik. végül a kitelepült japánok veszélyeztetettsége eléri az amerikai népesség szintjét. Ajapánoknál kifejezetten magas a gyomorrák aránya, az Egyesült Államokban született japánok körében viszont alacsonyabb. A rák kockázatának földrajzi eltéréseit valószínűleg összetett hatások – a genetikai tényezők, az étkezési szokások cs a környezet együttesen – eredményezik.
Számos vírusról azt tartják, hogy az emberben rákot okoznak, másokról még csak gyanítják ezt. A papillo- mavírus okozza a nemi szervek területén megjelenő szemölcsöket, és feltehetően ez a vírus áll a nők méhnyakrákjának hátterében is. A Kapósi-szarkómát a cito- megalovínis okozza. A fertőző máj gyulladásért felelős B vírus májrákot eredményezhet, bár nem tudni, hogy ez a vírus maga rákkeltő hatású, vagy csak egy másik tényező hatását fokozza. Afrikában az Epstein Barr- virus okozza a Burkitt-fclc nyiroksejtes rákot; ugyanez Kínában az orr és a garat rákos megbetegedéseiért fc- .clős. Nyilvánvaló, hogy az Epstein Barr-vírus rákkeltő hatásához más akár környezeti, akár genetikai ere
detű – járulékos tényező szükséges. Néhány emberi retrovírus, mint pl. az AIDS vírusa.■ nyiroksejtes rákot cs a vér alakos elemeiből kiinduló daganatokat okozhat.
A Schistosoma nevű parazita fertőzése a húgyhólyag tartós ingerlése révén húgyhólyagrák kialakulásához vezethet. Ezzel szemben más, hosszú időn keresztül jelenlévő hólyagirritáló anyagok nem okoznak rákos elváltozást. A C/onorcúís-fertőzés, mely főként a Távol-Keleten gyakori, hasnyálmirigyrákot és az epeu- tak rákját eredményezheti.
A daganatos betegségek
előfordulási gyakorisága
A rák kockázata az idők folyamán megváltozott. Néhány egykor mindennapos daganat ritkább lett. Például az Egyesült Államokban a gyomorrák az 1930-as években négyszer gyakoribb volt, mint napjainkban, valószínűleg azért mert az emberek ma kevesebb füstölt, pácolt ételt esznek. Ezzel szemben, míg 1930-ban 100.000 ember közül csak 5-en betegedtek meg tüdőrákban. addig 1990-re számuk 114-re emelkedett. A tüdőrák aránya a nők körében ugrásszerűen megnőtt. Ezek a változások szinte biztosan a gyakoribbá vált dohányzás következményei. A dohányzás a szájrákos megbetegedések számát is megnövelte.
A rák kialakulásában az életkornak jelentős szerepe van. Néhány rákfajta, mint pl. a Wilms-daganat, a heveny nyiroksejtes fehérvérűség (heveny limfoid leukémia), vagy a Burkitl-féle nyiroksejtes (limfóma) rák szinte kizárólag fiatalokat érint. A kérdés, hogy ezek a daganatok miért fiatalokban fordulnak elő, még nem tisztázott, de minden bizonnyal a genetikai hajlam az egyik tényező. Ennek ellenére a daganatok többsége idősebb emberekben fejlődik ki. Számos rákfajta – beleértve a prosztata, a gyomor, és a vastagbél rákját is – 60 év felett valószínűbb. Az Egyesült Államokban a felismert rákos betegségek több mint 60%-a 65 év feletti embereket érint, összegezve, a rák kialakulásának veszélye 25 éves kor után 5 évenként megkétszereződik. A rákos betegségek elszaporodásáért valószínűleg a rákkeltő tényezők hosszabb távú hatása, számuk növekedése, valamint a szervezet immunrendszerének meggyengülése együttesen felelős, végső soron a megnövekedett élettartam következtében.
A lásd a 209. oldalt
■ lásd a 927. oldalon lévő táblázatot
792
A szervezet immunrendszere nemcsak a baktériumokat és egyéb idegen anyagokat, hanem a rákos sejteket is elpusztítja. A ráksejt nem idegen sejt, hanem olyan sejt, amelynek biológiai működése megváltozik, és a sejtek normális növekedését és szaporodását szabályozó folyamatokra nem reagál. Ezek a rendellenes sejtek folyamatos növekedésre képesek, így rákot okozhatnak.
A szervezet rák elleni védelmét elsősorban az immunrendszer sejtes elemei biztosítják, és kevésbé a keringésben található ellenanyagok. A A rákos sejtek felszínén megjelenő, el lenanyag-terme lést kiváltó molekula (antigén) például aktiválhat bizonyos fehérvérsejteket (a limfocitákat, illetve kisebb mértékben a monocitákat), melyek védő feladatot látnak el, ráksejteket keresnek meg és pusztítanak el.
Egy megdöbbentő felmérés az immunrendszer szerepét szemlélteti a ráksejtek kialakulásának szabályozásában; eszerint a rák százszor gyakoribb azokban az emberekben, akik az immunrendszer működését csökkentő szereket szednek (pl. szervátültetés vagy reumatikus megbetegedés miatt), mint az ép immun rendszerű egyénekben. Ezen kívül véletlenül az is előfordulhat, hogy rákos szerv kerül átültetetésre. Az átültetett szervben lévő daganat korábban lassan, vagy egyáltalán nem növekedett, a rák viszont hirtelen növekedésnek indulhat, és gyorsan elterjedhet a befogadó személy szervezetében, akit az átültetett szerv kilökődése ellen az immunrendszer működését csökkentő gyógyszerekkel kezeltek. Jellemző, hogy ha ezeket a gyógyszereket elhagyják, kilökődik az átültetett szerv, és a daganat is elpusztul.
Az antigén olyan idegen anyag, melyet a szervezet védekező rendszere felismer, és azt elpusztítani igyekszik. ■ Minden sejt felszínén találhatók antigének, de normális esetben az egyén védekező rendszere a saját sejtjeit nem támadja meg. Amikor egy sejt daganatossá válik, új – az immunrendszer számára ismeretlen – an-
A lásd a 811. oldalt
■ lásd a 813. oldalt
tigének jelennek meg a felszínén. Ha az immunrendszer idegenként ismeri fel ezeket az új antigéneket, melyeket daganatantigéneknek is neveznek, képes lehet megfékezni vagy elpusztítani ezeket a sejteket.
Számos rákfajta esetében azonosítottak daganatantigént, így pl. a rosszindulatú bőrrákban, csontdaganatban (oszteoszarkóma) és egyes emésztőrendszeri daganatokban is. Ezekben betegekben a daganatantigének ellen ellenanyagok (antitestek) termelődnek. Általában az antigének nem váltják ki a szervezet megfelelő válaszreakcióját, amivel a rákos folyamatot szabályozni tudná. Úgy tűnik, hogy az ellenanyagok nem képesek a rák elpusztítására, sőt mintha fokoznák annak növekedését.
Bizonyos daganatantigének azonban hasznosak is lehetnek. Néhány daganat esetében a keringésbe jutó antigének vértesztekkel kimutathatók. Ezeket az antigéneket néha daganatjelzőknek is nevezik. Nagy érdeklődést keltett, hogy ezek a daganatjelzö anyagok használhatók-e szűrővizsgálatok céljára azoknál a betegeknél, akikben még nem jelentkeztek a rák tünetei. Mivel ezek a vizsgálatok drágák, és nem elég érzékenyek, rutinszerű vizsgálati alkalmazásuk nem javasolt. Ezzel szemben sokkal hosznosabbak a rákok igazolásában és kezelésében. Például a vérvizsgálatokkal megítélhetjük a daganatkezelés hatékonyságát. Ha a vérmintában a daganatjelző anyag már nem mutatható ki. a kezelés feltehetően hatásos volt. Ha a jelzőanyag eltűnik, majd később újra megjelenik, az azt jelenti, hogy a rák valószínűleg kiújult.
Karcinoembrionális antigén (CEA): egy olyan daganatjelzö anyag, mely egyaránt megtalálható vastagbél-, emlő-, hasnyálmirigy-, húgyhólyag-, petefészek-, és méhnyakrákban szenvedők vérében. Szintén nagy mennyiségben van jelen ez az antigén a májzsugorban cs a vastagbél-fekélyes megbetegedésben szenvedők, illetve az erős dohányosok vérében. Ezért, ha magas CEA-szintet találnak, az nem mindig jelent daganatot. Azoknál a betegeknél, akiket korábban daganat miatt kezeltek, a CEA-szint meghatározásával kimutatható a daganat ki ájulása.
Alfa-fötoprotein (AFP): egészségesekben a magzati májsejtek termelik, de májrákos betegekben is megtalálható. Emellett petefészek- és hererákban, valamint a
A rák és az immunrendszer
793
gyermekkori és fiatal felnőttkori tobozm irigyrákban is jelen van.
Béta-humán-koriogonadotropín (B-HCG): a terhesség során termelődő anyag, mely a terhességkimutatás alapja, de emellett megtalálható a méhlepény-eredetű daganatokban, illetve férfiaknál a hererák különböző típusaiban is. Igen érzékenyen jelzi a daganatot. Segítségével nyomon követhető a kezelés hatékonysága, aminek köszönhetően e daganatok gyógyulási aránya 95% fölé emelkedett.
Prosztata-specifikus antigén (PSA): szintje a prosztata jóindulatú megnagyobbodásakor és rosszindulatú daganata esetében egyaránt magas. A jelentős mértékű emelkedés oka eddig még ismeretlen, ám magasabb PSA-szint esetén további vizsgálatok indokoltak prosztatarák irányában. A A kezelés után a PSA vérszintjének meghatározása információt nyújt a daganat esetleges kiújulásáról.
A CA-125 egy újabb antigén, melynek vérszintje mérhetően magasabb a női petefészek betegségeiben, beleértve ennek rákját is. Mivel a petefészekrák kimutatása gyakran nehéz, ezért a daganattal foglalkozó szakemberek a 40 év feletti nőknek a CA-125 szűrővizsgálatot tanácsolják. Mivel ennek sem az érzékenysége, sem a fajlagossága nem tökéletes, ezért nem tekinthető megbízható szűrő vizsgálatnak.
A CA15-3 szintje tüdőrákban, a CA 19-5 szintje hasnyálmirigyrákban, a Bj-mikroglobuliné mielóma multiplexben, a tejsav-dehidrogenáz szintje heredaganatokban emelkedik meg, daganatszűrésre azonban egyik sem alkalmas. Hasznosak viszont a rákkezelés eredményességének megítélésében.
A kutatók az immunrendszer daganatokat felismerő és elpusztító képességének fokozására úgynevezett biológiai hatást fokozó anyagokat fejlesztettek ki. Ezeket az anyagokat a következő célokra használják:
- Fokozzák a szervezet daganatellenes válaszát a daganatölő sejtek számának növelésével, ill. egy vagy több kémiai közvetítő anyag termelésének fokozása révén.
- Közvetlen daganatölő hatású anyagként, vagy kémiai közvetítőként szolgálnak.
- Csökkentik az immunrendszer azon működését, mely a daganat elleni védekezési folyamatokat gátolja.
- A daganatsejtekel úgy változtatják meg, hogy nagyobb valószínűséggel váltsák ki az immunrendszer válaszreakcióját, vagy könnyebben elpusztíthatóvá tervek őket az immunrendszer számára.
• Fokozzák a szervezet tűrőképességét a sugárkezeléssel, illetve a daganatok elpusztítása érdekében alkalmazott gyógyszerekkel szemben.
Ezek közül a biológiai hatást fokozó anyagok közül a legismertebb és a leginkább használt anyag az interferon. Ezt szinte az összes ép testi sejt termeli, de mesterségesen is előállítható. Bár az interferon hatása nem teljesen tisztázott, mégis számos rákellenes kezelés része. Kiváló eredményeket hozott (köztük teljes gyógyulást is) a Kaposi-szarkómás betegek 30%-ánál, az idült mielocitás fehérvérűségben szenvedők 20%-ánál, és a vesesejtes rákok 15%-ában. Ezen felül az interferon meghosszabbítja a panaszmentes időszakot a nyugalmi fázisban lévő mielóma multiplexes betegekben, és a nyiroksejt-eredetű daganatok egyéb fajtáiban.
Az ölősejtes kezelésben a rákos betegek limfoci- táinak (a fehérvérsejtek egyik típusának) egy részét kivonják a vérből. A laboratóriumban ezeket a sejteket egy intcrleukin-2-nek nevezett anyaggal kezelik (ez a T-tipusú nyiroksejtek növekedését fokozó anyag), aminek hatására limfokin-aktivált ölősejtek képződnek belőlük. majd ezeket visszajuttatják a beteg vérébe. így ezek a sejtek sokkal hatékonyabban ismerik fél és pusztítják el a daganatsejteket, mint a szervezet normál sejtjei. Bár a rosszindulatú börrákos és veserákos betegek 25-50%-a jól reagál erre a kezelésre, az eljárás még kísérleti stádiumban van.
Az ellenanyag-kezelés a szervezet ellenanyag-termelését fokozza. Az olyan anyagokról, mint pl. a legyengített tbc-baktériumok kivonata, tudják, hogy fokozzák a szervezet válaszkészségét, így néhány daganatfajta kezelésében már kipróbálásra kerültek. Azokban az esetekben, amikor a tbc-baklériumokat közvetlenül a bőrrákba juttatták, a daganat az adott helyen szinte mindig visszahúzódott. Ritkán azonban a kezelés következményeként a ráksejtek a test más részeibe is elkerültek (áttét, metasztázis). Az orvosok sikeresen alkalmazták a tbc-baktériumokat azokban a húgyhólyagrákos esetekben is, ahol a daganat a hólyag falának mélyét még nem támadta meg.
Egy másik kísérleti kutatás lényege, hogy a daganathoz kötődni képes ellenanyagokat daganatellenes gyógyszerekkel kapcsolnak össze. A laboratóriumban előállított ellenanyagokat bejuttatják a betegbe, és az ellenanyagok eljuttatják a rák elleni gyógyszereket a rákos sejtekhez.
A lásd az 1060. oldalt
794
Arák
Olyan ellenanyagokat is előállítottak, melyek mind a daganatsejthez, mind egy ölő limfocitához egyszerre képesek kötődni, és így a limfocita el tudja pusztitani a ráksejtet. Mindeddig egyetlen ilyen irányú kutatásnak sem született olyan eredménye, melyet a daganatok el
len széles körben alkalmazni lehetett volna.
A legújabb kutatások további kezelési lehetőségeket ígérnek. Egyesek pl. a rák kialakulását elősegítő génekkel foglalkoznak, melyek fontos szerepet játszanak a sejtszabályozásban és a sejtnövekedésben.

A daganatok kivizsgálása a beteg korábbi kortörténetének megismerésével és a beteg vizsgálatával kezdődik. Ezek segítségével az orvos felméri egy esetleges daganat lehetőségét, és eldönti, hogy milyen további vizsgálatokra van még szükség. Az általános betegvizsgálatnak tartalmaznia kell a pajzsmirigy, a herék, a száj, a petefészek, a bőr és a nyirokcsomók esetleges daganataira irányuló vizsgálatokat,
A szűrővizsgálatok célja, hogy a daganatot minél előbb felismerjék, még mielőtt tüneteket okozna. Ha a szűrővizsgálat pozitív eredményt ad, a pontos diagnózis felállítása érdekében további vizsgálatok elvégzésére van szükség. Ahhoz, hogy a daganatos betegséget teljes biztonsággal kimondhassák, rendszerint szövetmintát kell venni. A rák típusának pontos meghatározása szinten elengedhetetlen. Amikor a daganatot felfedezik, annak pontos elhelyezkedését, és a ráksejtek esetleges szóródását a rák kiterjedését kutató vizsgálatok mutatják ki. A kiterjedés megítélése segít az orvosnak a megfelelő kezelési mód megválasztásában, és a további életkilátások megítélésében.
A rákszűréscs vizsgálatok csak a rákos megbetegedés gyanúját vetik fel. A vizsgálatokkal csökkenthető a rák okozta halálozások száma, ugyanis ha a daganatot a lehető legkorábban felismerik, elkerülhető a szóródása. A szűrővizsgálatok eredményei nem tekinthetők véglegesnek, további vizsgálatokkal kell őket megerősíteni.
Bár ezek a szűrővizsgálatok életeket menthetnek, mégis költségesek lehetnek, és a beteget mind testileg, mind lelkileg megterhelhetik. A szűrővizsgálatok általában magas számban adnak álpozitiv eredményt – ez azt jelenti, hogy bár az eredmények azt mutatják, mégsincs rákja a betegnek. Emellett lehetnek álnegatív eredmé
nyek is – ilyenkor a vizsgálat nem mutat ki daganatot, holott az illetőnek rákja van. Az álpozitiv eredmények felesleges lelki megterhelést okoznak, és további drága és veszélyes vizsgálatoknak teszik ki a vizsgált személyt. Az álnegatív eredmények ezzel szemben hamis biztonságérzetet kelthetnek a betegben. Éppen ennek elkerülése érdekében az orvosok gondosan mérlegelik, hogy elvégezzék-c ezeket a vizsgálatokat.
A két leggyakrabban alkalmazott szűrővizsgálat a nők körében a Papanicolaou-teszt a méhnyakrák kimutatására, és a mammográfia az emlőrák szűrésére. Ezeknek köszönhetően csökkent az említett daganatok miatti halálozás.
A prosztata-specifikus antigén (PSA) verszintjének meghatározása az egyik legáltalánosabban végzett vizsgálat a férfiak körében. A vérszint magasabb a prosztatarákos megbetegedésekben, de a prosztata szövetállományának jóindulatú megnagyobbodása is emelkedett szintet eredményezhet. A prosztata-specifikus antigén használhatósága a rákos elváltozás kimutatására még nem eldöntött kérdés. Szűrővizsgálati alkalmazásának hátránya: költségessége és az álpozitiv eredmények előfordulása.
Egy másik szűrési módszer lényege a széklet rejtett vértartalmának kimutatása. A székletben található rejtett vér szabad szemmel nem látható, ezért kell a székletminta vizsgálatát elvégezni. A székletben talált vér a vastagbél betegségét jelzi. Ez lehet daganat, de számos egyéb betegség is járhat kis mennyiségű vérzéssel, amely aztán a székletbe kerül.
Otthon elvégezhető szűrővizsgálatok is léteznek. Ilyen például az emlő havonkénti önvizsgálata, amely kiváló segítséget nyújt a nőknek az emlőrák felismerésében. A férfiaknál a herék rendszeres önvizsgálatával felismerhető a hererák, amely ha idejében fedezik fel – az egyik legjobban gyógyítható rákfajta. A szájat rendszeresen ellenőrizve a száj rák is idejében felismerhető.
A rák kimutatása
795
Rákszűrési javaslatok
| Eljárás | Gyakoriság | Eljárás | Gyakoriság |
| Tüdőrák | Méhnyakrák | ||
| Mellkasröntgen,, | . Rutin vizsgálatként hem | Papanicolaou- | 18 és 65 év között évente. |
| köpetben, sejtvizsgálat | javasolt L…….. | teszt (Pap) | 3 vagy több egymást követő negatív eredmény . |
| Végbél- és vastagbélrák | irtán az orvos belátása szerint a Pap-vizsgálat ritkábban végezhető. A legtöbb 65 év feletti nőnél a | ||
| Székletből vérzés kimutatása | 50 év felett évente | ‘. T’. ?■. ’ ■’ | |
| Végbélvizsgálat | 40 év fél^t évente – | Pap-tesztre ritkábban van | |
| Béltükrözéses | 50 év felett 3-5 | szükség | |
| vizsgálat | évente | Emlőrák | |
| Dülmirigyrák (prosztata) | Az emlő – | 18 év felett havonta | |
| Végbélvizsgálat, a vér PSA szintjének ,r
meghatározása |
50 év felett évente | önvizsgálata | |
| Az emlő orvosi vizsgálata | 18 és 40 év között 3 évente, ezután évente | ||
| Méhnyak-, méh-, | petefészekrák | Mammográfia | 35 és 40 év között bevezetett alapvizsgálat, 40-49 |
| Kismedéhcet | 18 és 40 év között 1-3 | év között 1-2 évente, 50 év | |
| vizsgálat | évente, 40 év felett évente | felett évente | |
Engedéllyel módosítva: American Cancer Society publications #2070-LE és 92-10M-No. 3402.
Mivel igen sokféle daganattípus létezik, melyek kezelési módja eltérő, a daganat felismerése és szövettípusának meghatározása rendkívül fontos. Éppen ezért szinte minden esetben a daganatgyanús szövetből mintát kell venni, és azt mikroszkóppal megvizsgálni. A kivett szövetmintán speciális vizsgálatokat kell elvégezni a rák típusának pontos meghatározása érdekében, A daganat típusának ismerete nagy segítséget jelent az orvosnak a további vizsgálatok kijelölésében, hiszen minden daganatfajta sajátos növekedési és terjedési jelleggel bír.
A rákos betegek közel 7%-ában még az elsődleges daganat felismerése előtt áttétet találnak. Néha az eredeti daganatot fel sem ismerik, bár az orvosok az eredeti daganat típusát meg tudják határozni, ha a szóródott rákszövetből kivett mintát mikroszkóppal megvizsgálják. A daganat azonosítása nem mindig egyszerű. és nem is mindig pontosan kivitelezhető.
A rák kiterjedésének meghatározásához az orvosnak előbb meg kell találnia az elsődleges daganatszövetet, melynek típusát a szövettani vizsgálattal már sikerült meghatároznia. Általában az orvosok akkor kutatnak az elsődleges daganat után, ha annak megtalálása lényegesen növeli a túlélés esélyét (ilyen például az emlőrák). Abban az esetben, ha az elsődleges daganat azonosítása a kezelési programot és az életkilátásokat nem befolyásolja. az elsődleges daganat megkeresésének nincs jelentősége.
A rák előrehaladottsági fokának (státuszának) meghatározása
A felismert rák nagyságának ismeretében az orvosok megállapíthatják a legmegfelelőbb gyógymódot, és felmérhetik az életkilátásokat. Számos vizsgálati módszer áll rendelkezésre, amelyek segítségével meghatározható a daganat helye és mérete, valamint az, hogy mennyire
796
A rák
| A daganat kiterjedésének meghatározását célzó vizsgálatok | ||
| A rák elhelyezkedése | A mintavétel módja | Egyéb vizsgálatok |
| Emlő | Tű-mintavétel | Mammográfia
Máj és csontszcintigráfiás vizsgálat Agyi CT Ösztrogén- és progeszteron- receptor meghatározás a mintán |
| Emésztőrendszer | A bél tükrözéses vizsgálata során vett minta, bőrön keresztül végzett tű-mintavétel a májból, hasnyálmirigyből, és egyéb szervekből | Mellkasröntgen
Bárium nyeletéses vizsgálat Ultrahang CT Májszcintigráfiás vizsgálat Májenzimek meghatározása vérből |
| Tüdő | Mintavétel a tüdőből, és ha lehetséges, akkor a mellhártyából; Mellüreg középső részének (mediasztínum) tükrözése | Mellkasröntgen CT
Köpettenyésztés |
| Nyirokrendszer | Nyirokcsomó-mintavétel
Csontvelő-mintavétel |
Mellkasröntgen
Minőségi vérkép Ultrahang CT Sugárzó izotópos vizsgálat Mintavétel a felderítő műtét során Lépeltávolítás |
| Dülmirigy | Tű-mintavétel | A savas foszfatáz és a prosztata-specifikus antigén (PSA) vérszintjének meghatározása |
| Herék | Hereeltávolítás mintavétel céljára | Mellkasröntgen
CT |
| Méh, méhnyak, petefészkek | Mintavétel a daganatfelderítő műtét során | Altatásban végzett kismedencei vizsgálat Ultrahang
CT Báriumbeöntéses vizsgálat |
terjedt rá a környező szövetekre, és szóródlak-e a ráksejtek a szervezet egyéb területeire is. A rák stádiumának ez a meghatározása fontos annak eldöntésére, hogy a rák gyógyítható-e. A rákos betegek gyorsabb javulásra számítva – néha türelmetlenné és idegessé válnak a kivizsgálás során. Pedig ezek a vizsgálatok lehetőséget nyújtanak az orvosok számára, hogy értelmes, jól megtervezett támadást dolgozzanak ki a rákkal szemben.
A daganat stádiumának meghatározása történhet szeintigráíiás vizsgálatokkal (például a máj és a csont esetében), festési eljárásokkal, számítógépes rétegvizsgálattal (CT), vagy mágneses rezonancia vizsgálattal
A lásd a 163. oldalt
■ lásd a 737. oldalt
(MRI), melyek segítségéve] kimutatható, hogy a daganatsejtek a szervezeten belül más helyen is előfordulnak- e. A mellüreg tükrözéscs vizsgálatával a mellkas belsejébe nyerhető betekintés egy hajlékony optikai eszköz segítségével,A mellyel megállapítható, hogy a tüdőrák rá- leijedt-e a környező nyirokcsomókra. A csontvelőből vett – a csont belsejéből származó – mintadarab mikroszkópos vizsgálatával meg lehet állapítani, hogy a ráksejtek clcrték-c a csontvelőt, vagy sem.B
Előfordul, hogy a daganat stádiumának meghatározásához sebészeti beavatkozásra van szükség. így például a hasüreg sebészi feltárása lehetővé teszi a sebész számára, hogy eltávolítsa a vastagbélrákot, és közben azt is meg tudja mondani, hogy a rák érinti-e a közeli nyirokcsomókat, amelyeken keresztül a daganatos sejtek elérhetik a májat. Az emlőműtét során eltávolított
A rák szövődményei
797
nyirokcsomók vizsgálatával felvilágosítás kapható arról, hogy az emlőrák mennyire terjedt el a szervezeten belül, és hogy a sebészeti beavatkozás után van-e szükség további kezelésre. A lép eltávolítása segít a Hodgkin-kór súlyosságának megállapításában.
Az ultrahangos vizsgálat egy fájdalmatlan, a testbe be nem hatoló (noninvazív) vizsgáló eljárás, mely a belső szervek felépítéséről hanghullámok segítségével ad információt. Ezzel megtalálható a daganat, és meghatározható annak mérete, főként a vese, máj, kisme- dcncei szervek és a prosztata esetében. Ez az eljárás lehetővé teszi az orvos számára az ultrahanggal irányított, tűvel végzett szöveti mintavételt is.
Számítógépes röntgen-rétegvizsgálattal (CT) kimutathatók az agy, tüdők és a hasi szervek – mellékvesék, nyi
rokcsomók, máj és a lép – daganatai. A nyirokerek festé- ses vizsgálata során a beteg lábának nyirokerébe festékanyagot juttatnak, és röntgennel figyelik a festék áramlását. Ezzel kimutathatók a hasi nyirokcsomók elváltozásai. Amióta a számítógépes rétegvizsgálat (CT) előtérbe került, a nyirokfestéses vizsgálatnak ajelentősége csökkent, a Hodgkin-kór és a heredaganatok kivizsgálásában azonban még mindig igen fontos szerepet kap.
A mágneses rezonancia vizsgálat (MRI) a számítógépes rétegvizsgálat (CT) helyett választható. A vizsgálat során erős mágneses mező segítségével rendkívül részletes anatómiai képek nyerhetők. Különösen értékes az agy, csont és a gerincvelő daganatainak kimutatásában. A beteget nem éri röntgensugárzás, ezért az MRI különösen biztonságos.
A daganatok és áttéteik betörhetnek a szervekbe, és így megváltoztathatják azok működését, esetleg nyomhatják a környező szöveteket, aminek következtében igen változatos tüneteket és egészségügyi problémákat okozhatnak. Az áttétképződéskor jelentkező fájdalmat okozhatja a csonton belül növekvő daganat és az idegek összenyomása, de más szövetek is nyomás alá kerülhetnek, ami szintén fájdalmas lehet.
A rákos sejtek különböző anyagokat – hormonokat, citokineket. fehérjéket – termelhetnek, melyek befolyásolhatják más szervek és szövetek működését, és különféle tüneteket okozhatnak. Ezt nevezik paraneo- pláziás tünetegyüttesnek. Néha a rák következtében megjelent problémák igen komolyak lehetnek, melyek sürgős vagy azonnali kezelést igényelnek.
A paraneopláziás tünetegyüttes
.f paraneopláziás tünetegyüttes olyan tünetek összessége, melyeket nem maga a rák, hanem az általa termelt anyagok okoznak.
A ráksejtek termelhetnek honnonokat, citokineket, és különböző fehérjéket. Ezek az anyagok kémiai hatásuk révén befolyásolják a szervek, illetve szövetek működését. innen származik a paraneopláziás elnevezés is. A daganatok távoli hatásai nem pontosan tisztázottak. Egyes rákfajták esetén a felszabaduló anyagok bejutnak a véráramba, és a szervezet saját sejtjei ellen irányuló reakciót váltanak ki. Más daganatokból olyan anyagok
szabadulnak fel, melyek a szervek működését közvetlenül akadályozzák, vagy a szövetek pusztulását okozzák.
Tünetként jelentkezhet a vércukorszint csökkenése, hasmenés és vérnyomás-emelkedés. A paraneopláziás tünetegyüttes gyakran érinti az idegrendszeri is. A Bár a tünetek többsége közvetlenül befolyásolható, mégis a paraneopláziás tünetegyüttes kezeléséhez rendszerint magának a daganatnak a kezelése szükséges.
A daganat hirtelen jelentkező szövődményei közé tartozik a szívtamponád, valamint a mellhártya lemezei között megjelenő folyadékgyülem, a véna cava superi- or (felső főgyűjtőér) elzáródása, a gerincvelő megnyo- módása és a magas kalciumszinttel járó tünetegyüttes.
A szívtamponád nem más, mint a szív körül elhelyezkedő zsákszerű képződményben, a szívburokban (perikardium, illetve a perikardi umzsák) fel szaporodó folyadék, mely nyomást gyakorolva a szívre akadályozza a vér továbbítását. Folyadék gyűlhet fel a szívburkon belül, ha a daganat a szívburkot is beszűri, és így egyúttal izgatja is azt. A leggyakoribb daganatfajták. melyek a szívburokra is rátérjedhetnek: a tüdőrák, melírák és a nyiroksejtes rák (limloma).
A lásd a 384. oldalt
798
A rák
| A paraneopláziás tünetegyüttes hatásai | ||
| Az érintett terület | Hatásai | A kiváltó daganat |
| Agy, idegek, izmok | Idegrendszeri eltérések, izom- | Tüdőrák \ – |
| fájdalom, gyengeség | ||
| Vér és a vérképző | Vérszegénység, a vérben magas | Minden daganatfajta |
| szervek | vérlemezkeszám, magas fehér- . vérsejtszám, testszerte az erekben vérrögök képződnek, alacsony vérlemezkeszám, enyhe véraláfutások | |
| Vesék | A véráramba jutott ellenanyagok a vese érgomoíyainak hártyás gyulladását okozzák | Vastagbél- vagy, petefészekrák, nyirokrák (limfóma), Hodgkin-kór, fehérvérűség (leukémia) |
| Csontok | Meg nagyobbodott ujjvégek (ón, dobverőujj) | Tüdőrák vagy tüdőáttétek valamilyen egyéb daganatból |
| Bőr | Különböző bőrjelenségek, gyakran fokozott festékanyag-lerakó- dással: pl. akantózis nigrikansz, bársonyos vagy szemölcsös kiemelkedések, sötétebb foltok a hónaljárokban, a nyakon, és a nemi szervek körül | Emésztőrendszeri daganat vagy májrák, nyirokrák, bőrrák |
| Egész test | Láz | Fehérvérűség, nyirokrák, Hodgkin-kór, vese-.vagy májrák |
Szívtamponád akkor keletkezik, amikor hirtelen olyan nagy mennyiségű folyadék szaporodik fel, amely miatta szív nem tud megfelelően kitágulni a vér befogadásához, vagyis a kamrai diasztolé akadályozott. A szívtamponád kialakulása előtt a beteg rendszerint bizonytalan mellkasi fájdalmat vagy nyomást érez, mely fekvéskor erősödik, felüléskor enyhül. Amint a szívtamponád kialakul, súlyos nehézlégzés jelentkezik, a nyaki vénák a belégzés alatt kidomborodnak.
Az orvos a szívtamponádot mellkasröntgennel, EKG-val és szív ultrahanggal mutatja ki. A nyomás csökkentése érdekében tűt vezet a szívburok üregébe, cs a folyadékot fecskendővel szívja le (szivburokcsa- polás). A lecsapolt folyadékból vett mintát mikroszkóp alatt is megvizsgálják, tartalmaz-e daganatos sejteket. Ezután az orvos egy ablakot készít a szívburkon, hogy megakadályozza egy újabb szívtamponád kialakulását. A kiegészítő kezelés a rák fajtájától függ.
A mellűri folyadékgyülem – a tüdőket körülvevő zsákszerű képződményben felhalmozódott folyadék légzési elégtelenséget okozhat. A mcllürbe számos ok következtében kerülhet folyadék, többek között daganat miatt is. Az orvos ezt a folyadékot is tűvel ellátott fecskendővel szívja le, melyet a bordák között vezet be a mellhártyák közti térbe. Ha a lecsapolás után a folyadék újra igen gyors ütemben kezd termelődni, az orvos egy csövet vezet be a mellkasfalon keresztül a mellűrbe, és bent is hagyja, egészen addig, amig a beteg állapota javulást nem mutat. Különböző kémiai anyagokat lehet a mcllürbe juttatni, melyek a mellhártyák nem bakteriális (steril) gyulladását idézik elő, így a rétegek egymással összetapadhatnak. Ennek következtében megszűnik az a tér, ahová a folyadék bekerülhetne, és így a kiújulás valószínűsége is csökken.
Felső főgyűjtőér tünetegyüttes: akkor keletkezik, ha a daganat részlegesen vagy teljesen elzárja azt a nagy vénát (véna cava superíor), ami a felső testfél vérét vezeti a szívbe. Az elzáródás következtében a felső mellkasfél és a nyak vénái kidomborodnak, az arc, a nyak és a felső mellkasfél megduzzad. A
A lásd a 210. oldalt
A rák kezelése
799
A gerincvelő megnyomatásának tünetegyüttese akkor keletkezik, ha a daganat nyomást gyakorol a gerincvelőre vagy a gerincvelői idegekre, ami fájdalommal és működészavarral jár.A Minél hosszabb ideje állnak fenn a betegnél idegrendszeri tünetek, annál kisebb a normális idegműködés visszatérésének esélye. Általában elmondható, hogy a tünetek megjelenésétől számított 12-24 órán belül megkezdett kezeléstől várható a legjobb eredmény. Ilyenkor a duzzanat csökkentésére az orvos vénán keresztül korti kosztéra idokat ad (pl. prednizolont), és a kezelést besugárzással egészíti
ki. Ritkán, ha a gerincvelő megnyomatásának okát nem sikerül kiderítem, a sebész állíthatja fel a diagnózist, és oldhatja meg a problémát azzal, hogy felszabadítja a gerincvelőt a nyomás alól>
A vér kálciumszintjének megemelkedésével járó tünetegyüttes akkor alakul kí, ha a daganat olyan hormont termel, mely a vér kalciumszintjét emeli, illetve ha a rák közvetlenül ráterjedt a csontra. A beteg zavart- tá válik, később kómába eshet, és meg is halhat. Különböző gyógyszerek segítségével a vér kalciumszintje azonnal lecsökkenthető.*
Eredményes akkor lehet a kezelés, ha nemcsak az elsődleges daganatra koncentrál, hanem az ennek szóródása következtében a szervezet más területein kialakult rákos áttétek gyógyítására is törekszik. Ezért a körülírt területek sebészi és sugárkezelését gyakran a szervezet egészére ható kemoterápiával egészítik ki. Ha a rák gyógyíthatatlannak minősül is, tüneti kezeléssel gyakran lehet a beteg panaszait enyhíteni, és ezzel megfelelő minőségű és lehető leghosszabb életet biztosítani számára.
A kezelés során fel kell mérni azt, hogy a rák hogyan reagál a terápiára. A legsikeresebb kezelés eredménye: a gyógyulás. A gyógyulás akkor mondható ki, ha a rák minden kimutatható jele eltűnik (teljes gyógyulás). A kutatók a gyógyulási arányok meghatározásánál az 5. illetve 10 éves teljes tünetmentes túlélést veszik figyelembe. Ez azt jelenti, hogy a daganat az eltűnését követően meghatározott időn belül (általában 5 vagy 10 év) nem újul ki. Részleges gyógyulás alatt azt értjük, hogy a daganat vagy daganatok mérete kevesebb mint felére csökken, ilyenkor a tünetek enyhülhetnek és a túlélési idő megnyúlhat, de végül a rák újra nőni kezd. A legkevésbé sikeres kezelés teljesen hatástalan.
Néha a daganat teljesen eltűnik, később azonban visszatér; ezt a köztes időszakot nevezik tünetmentes túlélési időnek. A teljes gyógyulás és a halál között eltelt időt nevezik teljes túlélési időnek, A részlegesen gyógyult betegeknél a gyógyult állapot időtartamát a
részleges gyógyulás kezdetétől számítjuk egészen addig, amíg a daganat újra növekedésnek nem indul, illetve amíg a szervezet egyéb területeire nem szóródik.
Egyes daganatok jól reagálnak a gyógyszeres kezelésre, míg máskor – bár javulás tapasztalható – a gyógyulás elmarad. Néhány daganatra (bőrrák, veserák, hasnyálmirigyrák, agydaganat) igen gyenge hatással van a gyógyszeres kezelés, ezért ezeket reziszten- seknek, azaz ellenállóknak nevezik. Mások (mellrák, kissejtes tüdőrák, fehérvérűség) jól reagálnak a kezdeti kezelésre, a további kezelések során azonban a daganat ellenállóvá válik a gyógyszerekkel szemben. Ennek az az oka. hogy mind a normál sejtekben, mind a ráksejtekben megtalálhatók a gyógyszerekkel szembeni ellenállóképességet kódoló gének, aminek következtében az eddig csak egy gyógyszerrel szemben rezisztens daganat most más, egymással rokonságot nem mutató rákellenes szerekkel szemben is ellenállóvá válik. Ösz- szegezve tehát: ezek a gének a sejteket olyan képességgel ruházzák fel, ami segíti őket a számukra káros anyag hatásának kivédésében. Végeredményben a sejt a saját védelme érdekében kipumpálja a gyógyszert a belsejéből, és ezáltal hatástalanná teszi a kezelést. A kutatók azt próbálják megfejteni, miként lehetne ezeknek a géneknek a működését meggátolni.
▲ lásd a 383. oldalt
■ lásd a 323. oldalt
★ lásd a 673. oldalt
800
Arák
A rákos betegek 5 éves tünetmentes túlélésének százalékos aránya
| A daganat helye | A daganat kiterjedésétől függetlenül | Jól körülhatárolt daganat esetén | A környező szövetekre is ráterjedt daganat esetén | Távoli áttétek esetén |
| Húgyhólyag | 80 | 92 | 48 | 8 |
| Női emlő | 80 | 94 | 73 | 18 |
| Méhnyak | 67 | 90 | 51 | 12 |
| Vastagbél-végbél | 59 | 91 | 60 | 6 |
| Vese | 56 | 87 | 57 | 9 |
| Tüdő | 13 | 47 | 15 | 2 |
| Száj | 52 | 79 | 42 | 19 |
| Petefészek | 42 | 90 | 41 | 21 |
| Hasnyálmirigy | 3 | 9 | 4 | 2 |
| Dülmirigy (prosztata) 80 | 94 | 85 | 29 . | |
| Bőr (melanóma) | 85 | 93 | 57 | 15 |
| Méh | 83 | 94 | 67 | 27 |
A heveny limfoid leukémia és a heveny mieloid leukémia két igen jói gyógyítható daganat. A Hodgkin- kór, és a nem-llodgkin típusú limfómák számos fajtája (a diffúz nagysejtes limfóma, a Burkitt-féle limfóma és a limfoblasztos – korai limfocitákból kialakuló – limfóma) a gyermekek és a felnőttek közel 80%-ában gyógyítható. A rákellenes gyógyszeres kezelésre az előrehaladott hererák több mint 90%-os, míg a női koriokar- cinóma (a méhrák egy fajtája) közel 98%-os gyógyulási hajlamot mutat.
A műtét a rák kezelésének egyik legrégibb módja. Az 1 millió daganatos amerikai beteg 64%-át műtötték meg 1988-ban, és ezek 62%-a meg is gyógyult. A ke
zelés módját és a betegség kimenetelét nagyrészt a daganat súlyosságának és kiterjedésének megállapításával lehet meghatározni.A Mivel a korai állapotban felismert daganatok sebészileg jól gyógyíthatók, ezért életbevágóan fontos, hogy a beteg minél hamarabb orvoshoz kerüljön.
A besugárzás leginkább a gyorsan osztódó sejteket pusztítja. Ezek rendszerint ráksejtek, azonban az egészséges sejtek között is vannak gyorsan szaporodó sejtek, pl. a bőr, a szőrtüszők, a bélbolyhok, a petefészek, a here és a csontvelő sejtjei, melyeket a sugárzás szintén károsít, A pontosan végzett sugárkezelés a lehetőségeknek megfelelően óvja a normál sejteket.
A nagy oxigénszükségletű sejtek érzékenyebbek a sugárzás károsító hatásával szemben. A nagyobb daganatok belsejében elhelyezkedő sejtek vér- és oxigénellátottsága alacsonyabb fokú. A daganatos szövet zsu-
A lásd a 795. oldalt
A rák kezelése
801
Korán felismert, sebészeti kezeléssel önmagában gyógyítható rákok
| Rák | 5 éves tünetmentes túlélés (%) |
| Húgyhólyag | 81 |
| Női emlő | 82 |
| Méhnyak | 94 |
| Vastagbél | 81 |
| Vese | 67 |
| Gége | 76 |
| Tüdő (nem kissejtes) | 37-70 |
| Száj | 67-76 |
| Petefészek | 72 |
| Dülmirigy (prosztata) | 80 |
| Here | 65 |
| Méh | 74 |
Korán felismert, sugárterápiával önmagában gyógyítható rákok
| Rák | 5 éves tünetmentes túlélés (%) |
| Női emlő | 29 |
| Méhnyak | 60 |
| Hodgkin-kór | 71-88 ‘ |
| Tüdő | 9 |
| Orrüregek | 35 |
| A garat felső | 35 |
| szakasza | |
| Nem-Hodgkin | 60-90 |
| típusú nyirokrák | |
| Dülmirigy (prosztata) | 67-80 |
| Here | 84 |
| (szeminoma) | |
| Torok | 10 |
gorodása során a még élő daganatsejtek vérellátása fokozódik, melynek következtében érzékenyebbé válnak a sugárhatással szemben. Ha a sugárkezelést hosszabb időre elosztva, több kisebb adagban végzik, a ráksejtekre kifejtett pusztító hatás növekszik, míg az egészséges sejtek károsodása csökken, A sugárkezelés után a sejtek képesek a megújulásra; a kezelés során fontos, hogy az egészséges sejtek és szövetek számára ezt a lehető legnagyobb mértékben biztosítsuk.
A sugárkezelést rendszerint egy lineáris gyorsítónak nevezett eszközzel végzik. A sugarakat a daganat közvetlen közelébe irányítják. Az egészséges szövetek károsodása attól függ, hogy mekkora területet kell besu- garazni, és hogy milyen közel van a sugárforrás a szövetekhez. A fej és a nyak daganatainak besugárzása következtében például gyakran jelentkezik fájdalmas, fekélyeket okozó gyulladás az orr és a száj nyálkahártyáján. A gyomortájék vagy a has besugárzása gyakran jár a gyomor és az alsóbb bélszakaszok gyulladásával, ami hasmenést okoz.A
A sugárkezelés számos rák gyógyításában játszik kulcsszerepet, köztük a Hodgkin-kórban, a korán felismert nem-Hodgkin típusú limfómákban, a fej és a nyak hámsejteredetű rákjaiban, a szeminómában (a hererák egyik fajtájában), prosztatarákban, a korán felismert mellrákban és nem-kissejtes tüdőrákban, illetve a medulloblasztomában (az agy, illetve a gerincvelő rákja). A korán felismert gégerák és a prosztatarák gyógyításában a sugárkezelés eredményessége megegyezik a sebészi kezelésével.
A sugárkezelés enyhítheti a tüneteket, még a gyógyíthatatlan betegek esetében is, így pl. mielóma multiplexben; előrehaladott tüdőrákban, valamint a nyelőcső, fej, nyak és a gyomor daganataiban is. Emellett az agyi és a csontáltétek tüneteit is csökkenti.
A lásd az 1342. oldalt
802
A rák
Gyógyszerrel kezelhető daganatok
| Rák | 5 éves tünetmentes túlélés (%) |
| Burkitt-féle limfóma | 44-74 |
| Koriokarcinóma | 98 |
| Diffúz óriássejtes limfóma | 64 |
| Hodgkin-kór | 74 |
| Fehérvérűség (heveny nemllfocitás | |
| leukémiái
• Gyermekek |
54. . , : – ■ |
| • 40 év alatti felnőttek | 40 |
| • 40 év fölötti felnőttek | 16 |
| Tűdé (kissejtes) | 25 |
| Limfoblasztoslimfóma | 50 |
| Here (nem szeminoma eredetű) | 88 |
Az ideális rákellenes szer a daganatsejteket úgy pusztítja cl, hogy közben a szervezel egészséges sejtjei érintetlenül maradnak. Ilyen szer azonban nem létezik. Annak ellenére, hogy a még hasznos és a már káros gyógyszermennyiségek között csak kis különbség van, mégis sok beteget kezelnek rákellenes szerekkel, és közülük egyesek meg is gyógyulnak. Napjainkra a kezelés mellékhatásai jelentősen csökkentek.
A kezelés során alkalmazott gyógyszereket sokféleképpen csoportosították, úgymint: alkilező szerek, antimetabolitok, enzimek, hormonok és biológiai hatást fokozó anyagok. A legtöbb esetben több szert alkalmaznak együtt. Ennek a kombinált kezelésnek az az előnye, hogy az eltérő hatású szerek különböző pontokon avatkoznak be a sejt anyagcsere-folyamatai
ba, és ezzel növelhető a daganatsejtek pusztulásának esélye. A többféle szer együttes adása mindemellett a mellékhatásokat is csökkentheti, mivel kombinált kezelés esetén az egyes gyógyszerek alacsonyabb adagban adhatók, mintha csak egyetlen szert alkalmaznának. Összefoglalva tehát: gyakran különböző hatású szereket adnak egyszerre. így pl. a ráksejteket elpusztító szerek együtt adhatók a szervezet védekező rendszerét fokozó anyagokkal (biológiai hatást módosító szerekkel) .A
Az alkilező szerek közül a mustárgázt az I. világháborúban használták. Az alkilező szerek a sejt örökítőanyagához (DNS) kötődnek, meg változtatják annak szerkezetét vagy működését, és ezáltal megakadályozzák az örökítőanyag átíródását: a sejt elveszti szaporodóképességét. Az előnyös és a káros hatásokat előidéző gyógyszermennyiségek között igen csekély a különbség. A kezelés mellékhatásai a következők; hányinger, hányás, hajhullás, a húgyhólyag károsítása, illetve gyulladása, mely vérvizeléssel jár, alacsony fehérvérsejt-, vörösvértest- és vérlcmezkeszám, a férfiakban a hímivarsejtek száma csökkenhet (maradandó terméketlenséget okozhat), továbbá nő a fehérvérűség kialakulásának veszélye is.
Az antimetabolitok a rákellenes szerek olyan széles csoportját képviselik, melyek a nukleinsavak (DNS vagy RNS) képződésének folyamatát akadályozzák, így gátolják a sejtszaporodást. Az alkilező szerekhez hasonló mellékhatásaik mellett egyes antimetabolitok bőrkiütéseket. sötétebb bőrszínt (fokozott festékanyag-termelés miatt) és veseeléglelenséget okozhatnak.
A növényi alkaloidok olyan szerek, melyek meggátolják a sejtek osztódását, így az utódsejtek keletkezését. Mellékhatásaik megegyeznek az alkilező szerekével.
A daganatellenes antibiotikumok szintén az örökítőanyagot károsítják, ezáltal akadályozzák meg a sejtek szaporodását. A mellékhatások a fentiekkel egyezőek,
A heveny limfoblasztos leukémiában szenvedő beteget egy aszparagináznak nevezett enzimmel kezelik, amely elbontja a vérben található – a leukémiás sejtek folyamatos növekedéséért felelős – aszparaginsavat. A kezelés mellékhatásai; életveszélyes allergiás reakciók, étvágycsökkenés, hányinger, hányás, láz, és magas vércukorszint kialakulása.
A hormonkezeléssel emelhető vagy csökkenthető azoknak a hormonoknak a szintje, melyek a rákok növekedését befolyásolják; az ilyen hormonok gátolhatják és serkenthetik is az adott daganat fejlődését. Egyes mellrákok növekedéséhez például női nemi hormonra van szükség. A női nemi hormon hatását felfüggesztő szer, a tamoxifen, meggátolja a hormon hatását, és a rák zsugorodását idézheti elő. Hasonló módon, a prosz-
A lásd a 793. oldalt
A rák kezelése
803
Hol és hogyan végzik a kemoterápiát?
| Hol? | Hogyan? | Milyen gyakorisággal? |
| Kórház | Közvetlenül az erekbe juttat- | A daganat fajtájától függően |
| Ambuláns rendelő | ganatrészekhez | gyógyszer; néhány na0on ke- |
| resztül naponta egyszer; na- | ||
| Orvosi rendelő | A vénákba juttatva lassan, | pokon át folyamatosan; he- |
| cseppenként (infúziós oldatból percek-órák alatt) | tente egyszer; havonta egyszer vagy néhány napig | |
| Ritkábban a műtőben a tumor | ||
| közvetlen közelébe juttatják a | Egy adagban a vénába | A kezelés hetekig-évekig |
| gyógyszert | juttatva (közvetlenül vénába; központi vénás katéterbe; | tarthat |
| Otthon (nővér, a beteg maga | beültetett adagolón keresztül | |
| vagy családtagja segítségével) | néhány perc alatt) | |
| UIJ’ • vitt wJy ImUIVUm.
vagy kanalas orvosság) |
. kezelés, de a kezelések közott.dmags^akltésokkal |
tatarák kezelésében a női vagy a férfi nemi hormon hatását kivédő szerek alkalmazhatók.
A mellékhatások különbözőek, attól függően, hogy milyen hormont alkalmaznak. A férfiaknak adott női nemi hormon hatására női jellegek jelenhetnek meg, pl. az emlők megnagyobbodása. A női nemi hormon hatását felfüggesztő kezelés a női betegekben hőhullámokat és rendszertelen havi vérzést okozhat.
Az interferont, az első hatásos biológiai hatást fokozó szert, napjainkban gyakran használják a Kaposi- >zarkóma és a mieloma multiplex kezelésében, A Az immun kezelés másik fajtáját, melyben az immunsejtek működését fokozzák (limfokin-aktivált ölősejtek), különösen jól tudják hasznosítani a bőrrák és a vcserák kezelésében. A sugárzó anyaggal vagy sejtmcrcggel összekapcsolt rákellenes ellenanyagok hatásosnak bizonyultak egyes limfómák kezelésében.
Vannak daganatok, melyeknél az együttesen alkalmazott sebészi, sugár- és gyógyszeres kezelés a legeredményesebb. A műtéti és a sugárkezelés az egy heveri összpontosuló, jól körülhatárolt daganatok esetéin alkalmazható, míg a gyógyszeres kezeléssel (kemoterápia) a szétszórtan elhelyezkedő ráksejteket is el- rasztíthatok. A műtét előtti sugár-, illetve kemoterápia
a rákszövetet zsugoríthatja, míg a műtétet követő kezelések a visszamaradt ráksejteket semmisíthetik meg. A vastagbélrákos, mellrákos és a regionális nyirokcsomókba áttétet adó húgyhólyagrákos betegekben az együtt végzett műtéti és gyógyszeres kezelés javíthatja a beteg túlélési esélyeit. Az előrehaladott petefészekrák gyógyításában az együttes műtéti és kemoterápia gyógyulást eredményezhet.
A vcgbélrák kombinált sugár- és kemoterápiával kezelhető sikeresen. Előrehaladott vastagbélrákban a műtétet követő gyógyszeres kezelés megnyújthatja a tünetmentes időszakot. A műtéti beavatkozást vagy a besugárzást követő gyógyszeres kezelés 20—40%-ban gyógyítja a fej és a nyak területéről kiinduló daganatokat. Ha ez a kezelési módszer nem is eredményez gyógyulást, legalább a tüneteket csökkenti (tüneti kezelés).
A műtéti kezelés, a besugárzás és a gyógyszeres kezelés meghatározó szerepet játszik a Wilms-daganaí- ban (tumorban), és az ún. embrionális vázizomrákok (rabdomioszarkóma) terápiájában. A Wilms-tumor (gyermekkorban jelentkező veserák) sebészi kezelésének célja az elsődleges rákszövet eltávolítása, fűggetle-
▲ lásd a 793. oldalt
804
A rák
Az összetett kezelés hatékonysága
| Kezelési mód | Daganat fajtája | 5 éves tünetmentes túlélés (%) |
| Sebészi és sugárkezelés | Húgyhólyag | 54 |
| Méhnyálkahártya | 62 | |
| A garat alsó része | 33 | |
| Tüdő | 32 | |
| Száj | 36 | |
| Sebészi és kemoterápia | Emlő | 62 |
| Petefészék | 28-40 | |
| Dülmirigy (prosztata) | 50-68 | |
| Gyomor | 54 | |
| Sugár- és kemoterápia | Központi idegrendszer (Medulloblasztoma) | 71-80 |
| Ewing-szarkóma | 70 | |
| Tüdő (kissejtes) | 16-20 | |
| Végbél | 40 | |
| Sebészi, sugár- és | Embrionális típusú vázizomrák | 80 |
| kemoterápia együtt | Vese (Wilms-tumor) | 80 |
| Tüdő | 32 | |
| Szájüreg, alsó garat | 20-40 |
nül attól, hogy szóródtak-c a daganatsejtek a vesétől távoli helyekre is, A gyógyszeres kezelést a műtéttel együtt kezdik meg, a sugárkezelést pedig a műtét után helyi kezelésként alkalmazzák.
Sajnos vannak daganatok, melyek a sugárkezelésre, a gyógyszeres kezelésre vagy ezek együttes használatára is csak részben reagálnak. Ennek ellenére a fenti kezelések csökkenthetik a daganattömeg környező szövetekre gyakorolt nyomásából eredő fájdalmakat, és azokat a panaszokat, amelyeket a terjedő daganat idéz elő. Számos, kezelésre nem reagáló daganat (nem kissejtes tüdőrák, nyelőcsőrák, hasnyálmirigyrák és a veserák) esetében a túlélési idő meghosszabbítható, A rákok kezelésében a kombinált gyógyszeres terápia bevezetése hozott új eredményeket; módosított adagolás
sal, és a sugárkezeléssel összehangolva a kezelés még hatásosabbá tehető,
Szinte mindenkinél, aki kemoterápiában vagy sugárkezelésben részesül, bizonyos mellékhatások tapasztalhatók: leggyakrabban hányinger, hányás és a vérsejtszám csökkenése. A kemoterápiában részesülő betegeknél gyakori a haj kihullása. A kezelés során fontos szempont a mellékhatások csökkentése.
A hányinger és hányás gyógyszerekkel (hányáscsillapítókkal) megelőzhető, illetve csillapítható. A hányin-
A rák kezelése
805
ger gyógyszerek nélkül is csillapítható gyakori, kis ételadagok fogyasztásával, a rostban gazdag és a gázképző, valamint a túl hideg és a túl meleg ételek kerülésével.
A betegek gyógykezelése során alacsonyabb vérsejtszám alakulhat ki. Ez a vér alakos elemeinek egyik vagy akár több típusát is érintheti, például kórosan alacsony vörösvértestszám (vérszegénység), fehérvérsejtszám (neutropénia vagy leukopénia) vagy vérlemezke- szám (trombocitopéma) alakulhat ki.A Általában a sejtszámcsökkenés nem szorul kezelésre, ha azonban súlyos vörösvérsejtszám-csökkenés jelentkezik, vörös- vérsejt-készítmény (transzfúzió) adására lehet szükség. Eiasonlóképpen, a vérlcmczkcszám komoly csökkenésekor vérlemezke-sűrítmény adására kerülhet sor a súlyos vérzésveszély csökkentése érdekében.
A ncutropéniás beteg (akiben a fehérvérsejtek egyik fajtájának, a neutrofileknek a mennyisége kórosan alacsony) főként fertőzéseknek van kitéve, ezért ha egy ilyen beteg láza 38 °C’ fölé emelkedik, azonnali kezelésre van szüksége. Az a beteg, aki fogékonyabb a fertőzésekre, baktériumellenes kezelésre és kórházi ellátásra szorulhat. Fehérvérsejteket csak ritkán adnak, mert ezek a sejtek csak pár óráig életképesek, és számos mellékhatást okozhatnak. Ezzel szemben adhatók bizonyos anyagok (mint pl. a granulocíta-stimuláló faktor), melyek a fehérvérsejt-termelődést fokozhatják.
A sugár- vagy kemoterápia gyulladást, illetve a nyálkahártyák kifekélyesedését okozhatja pl. a szájban. Az itt kialakult fekélyek nagyon fájdalmasak, és megnehezítik az evést. Többféle ecsetelő is létezik i ezek rendszerint savkötőket, allergiaellenes anyagokat es helyi fájdalomcsillapítókat tartalmaznak), melyekkel ez a kellemetlen érzés csökkenthető. Ritkán ugyan, de előfordulhat, hogy a beteg táplálásának szondán (orron vagy szájon át levezetett csövön) keresztül kell történnie, melyen a táplálék közvetlenül a gyomorba vagy vékonybélbe jut. Néha a beteg vénás táplálásra szorulhat. A has sugárkezelését követő hasmenés számos gyógyszerrel enyhíthető.
Újabb megközelítési módok és
kísérleti szinten alkalmazott
kezelési elvek
A rákkezelés újabb gyógyítási módja a nagy dózisú egyszeres kezelés, melynek során kifejezetten ma
gas gyógyszeradagokat alkalmaznak. Ezt a kezelést főként olyan kiújult daganatok ellen használják, amelyeknél az első kezelés hatásosnak bizonyult. Ilyenkor a rák gyógyszerérzékenysége már ismert, a kezelés célja oly mértékben emelni a gyógyszerek adagját, hogy még több ráksejt pusztuljon el. és ezáltal a túlélési idő meghosszabbodjék. Ez a nagy dózisú gyógyszeres kezelés azonban a csontvelő működésének életveszélyes visszaszorítását okozhatja. Ezért a kezelést együtt alkalmazzák az úgynevezett életmentő kezeléssel, melynek során a csontvelő egy részét még a gyógyszeres kezelés megkezdése előtt eltávolítják és lefagyasztva tárolják. A kezelés után a csontvelőt visszaültetik a betegbe. A vérképző sejtek kivonhatok a keringésből is, ezért egyes esetekben a csontvelői sejtek levételére nincs szükség. Bár még csak kísérleti eljárások, ezek a kezelési módszerek mellrák, limfóma, Hodgkin-kór és leukémia esetében már kipróbálásra kerültek.
A heveny fehérvérűségben szenvedő beteg szervezetébe – a nagy dózisú gyógyszeres kezelést követően – szövetazonos csontvelőt lehet átültetni, többnyire testvérből. A mellékhatások közé tartozik egy különleges szövetkilökődési betegség is (grafl versus hőst – „vendég a házigazda ellen”), mely során az átültetett szövet a beteg saját szöveteit pusztítja cl.B
Az új bcsugárzásos kezelések, mint a proton- vagy ncutronsugaras kezelés, hatásosan gyógyítanak bizonyos daganatokat. A sugárzásra érzékeny festékanyagok alkalmazása és a fotodinamikus kezelés nagy lehetőségeket sejtetnek.
Az immunológiai kezelésben alkalmazott eljárások – a biológiai hatást fokozó anyagok, az ölősejtes kezelés és az ellenanyag-kezelés – a szervezet védekező rendszerét segítik a rák leküzdésében. * E módszereket sikeresen alkalmazták számos daganat kezelésében, pl. bőrrák, veserák, Kaposi-S7arkóma és fehérvérűség egyes eseteiben.
Végül az egyik legfontosabb potenciális terápiás megközelítés a rák megelőzését biztosító gyógyszerek kutatása. A retinoidok (az A-vitamin származékai) hasznosnak bizonyultak egyes rákfajták kiújulásának megelőzésében, főként a száj-, gége- és a tüdőrák esetében. Sajnálatos módon, más szerek, mint pl. a B- karotin és a vele rokonságot mutató sejtvédő hatású anyagok nem bizonyultak rákmegelőző hatásúnak.
a lásd a 734. oldalt
% lásd a 836. oldalt
– lásd a 793. oldalt
![]()
807
- Az immunrendszer biológiája 807
Anatómia • Az immunrendszer részei • Immunitás és immunválasz • Autoimmun reakciók
- Immunhiányos állapotok 816
X-hez kötött agammaglobulinémia • Közönséges változó immunhiányos állapot • Szelektív antitesthiány • Súlyos kombinált immunhiányos betegség • Wiskott-Aldrich-szindróma • Ataxia- teleangiektázia • Hyper-IgE szindróma • Krónikus granulomatózus betegség • Csecsemőkori átmeneti hipogammaglobulinémia • DiGeorge anomália • Krónikus bőr és nyálkahártya (mukokután) kandidázis
- Allergiás reakciók 823
Szezonális allergiás rinitisz • Egész éven át tartó (perenniális) rinitisz •Allergiás kötőhártya-gyulladás • Ételallergia és -intolerancia • Anafilaxia • Csalánkiütés • Örökletes angioödéma • Masztocitózis • Fizikai allergia • Testmozgás által kiváltott allergiás reakciók
- Transzplantáció 832
Szöveti egyezés • Az immunrendszer működésének gátlása (szuppressziója) • Vesetranszplantáció • Májtranszplantáció • Szívtranszplantáció • Tüdő és tüdö-szívtranszplantáció • Hasnyálmirigytranszplantáció • Csontvelő-transzplantáció • Más szervek átültetése
Ahogy az emberi elme szellemi identitásunk kialakítását teszi lehetővé, úgy az immunrendszer a biológiai identitásunkért felelős. Az immunrendszernek az a feladata, hogy megvédje a szervezetet a betolakodóktól. A mikrobákat (baktériumokat vagy más mikroorganizmusokat), rákos sejteket, transzplantált szöveteket és szerveket „nem sajátként” kezeli az immunrendszer, amelyek ellen a szervezetet meg kell védenie.
Az immunrendszer minden bonyolultsága ellenére is igen egyszerű alapstratégia szerint működik: felismerni az ellenséget, mozgósítani a hadsereget és támadni. Ha megértjük az immunrendszer anatómiáját és elemeit, akkor megérthetjük azt is, hogyan valósul meg ez az alapstratégia.
Az immunrendszernek saját keringése van. Ezt a keringést a nyirokerek alkotják, melyek az agy kivételé
vel a test minden szervéi elérik. A nyirokcrckben halvány, sűrű, zsírdús, fehérvérsejteket tartalmazó folyadék található, ez a nyirok.
A nyirokerek mentén található néhány különleges állomás – nyirokcsomók, mandulák, csontvelő, lép, máj, tüdők, belek ahol a limfociták összegyűjthe- tök, innen mozgósíthatók, és az immunválasz során a megfelelő helyekre vándorolhatnak. A rendszer célszerű felépítése biztosítja, hogy az immunválasz mindig elérhető és gyorsan mozgósítható legyen, bárhol is van rá szükség. A rendszer működésének látható megnyilvánulása például az az eset, amikor az ujjhegy sérülése vagy fertőzése nyirokcsomó megnagyobbodásához vezet a könyöktájékon, vagy amikor torokgyulladás miatt megduzzadnak az állkapocs alatti nyirokcsomók, A nyirokcsomó-duzzanatot az okozza, hogy a nyirok erek a fertőzés felszámolása érdekében elvezetik a kórokozókat a legközelebbi olyan helyre, ahol immunválasz alakulhat ki ellenük.
808
Immunzavarok
Néhány alapfogalom az immunrendszer megismeréséhez
Antigén: Immunválaszt kiváltó bármely molekula.
Antitest: Egy fehérje, melyet a B-limfociták termelnek, és valamely specifikus antigénnel reagál; immunglobulinnak is nevezik.
Cítokinek: Oldatban levő fehérjék, melyeket az immunrendszer termel, és üzenetek közvetítésével (ún, „messenger” szerep) segítenek az immunválasz szabályozásában.
Endocitózis (endocytosis): Folyamat, melynek során a sejt bizonyos antigénekét bekebelez.
Fehérje (protein): Nagyszámú, kémiailag kö-. tött aminosavból álló lánc. A proteinek nagyobb méretű peptidek.
Fő hisztökompatibrlltási komplex: Olyan molekulák csoportja, melyek fontos segítséget nyújtanak a szervezetnek ahhoz, hogy a sajátot a nem sajáttól elkülönítse.
Hisztokompatibilitás Szó szerint összeférhető szöveteket jelent. Annak meghatározására használják, hogy vajon a transzplantált szövetet vagy szervet (pl. csontvelőt vagy vesét) várhatóan elfogadja-e a befogadó szervezet (recipiens). Ahisztpkompatibilitást a fő hiszto- kompatibilitásí komplex molekulái határozzák meg.
Humán leukocita antigének (HLA): A humán (emberben előforduló) fő hisztokompatibilitási komplex szinonimája.
Immunglobulin: Az antitest szinonimája.
Immunválasz: Az immunrendszer elemeinek (sejtjeinek vagy antitesteinek) egy antigénre adott válasza.
Interleukin: Egy citokin, mely sok sejtre fejti ki hatását.
Kemotaxis (chemotaxis) A sejtek vonzása és összegyűjtése. A chemotaxis folyamán a sejt egy bizonyos kémiai anyag nagyobb koncentrációja felé mozog.
Komplement: Olyan fehérjékből álló rendszer, mely az antigének megtámadásában segít.
Leukocita (léukocyta): Fehérvérsejt. Többek között a limfociták és a neutrofil granulociták is leukociták.
Limfocita (lymphocyta): A nyírokrendszer fő sejtje. Altípusai a B-limfociták (melyek antitesteket termelnek) és a T-limfociták (melyek a sajátnak a nem sajáttól való elkülönítésében segítenek).
Makrofág: Nagy sejt, mely bekebelezi a mikrobákat, miután azokat az immunrendszer elpusztításra kijelölte.
Molekula: Atomok csoportja (aggregációja), melyek kémiai kötésekkel egyedi kémiai anyagot alkotnak.
NK („natural killer”) sejt Limfocita, mely bizonyos mikrobák és rákos sejtek elpusztítására képes.
Neutrofil granulocita: Nagy fehérvérsejt (leukocita), mely antigéneket és más anyagokat emészt.
Pepiid: Két vagy több kémiailag kötött aminosavból álló egyszerű molekula.
Receptor: A sejt felszínén vagy a sejt alapállományában (cítoplazmában) elhelyezkedő molekula, mely úgy illik egy másik molekulához, mint zár a kulcshoz.
Sejt: A szövet legkisebb élő egysége, mely hártyával körülvett magból és citoplazmából áll. A magban helyezkedik el a DNS, a citoplazma pedig részecskéket (organellumokat) tartalmaz, amelyek a sejtfunkciókat hajtják végre.
Az immunrendszert sejtek és oldható anyagok alkotják. Az immunrendszer fő sejtjei a fehérvérsejtek. A
makrofágok, neutrofíiek és limfociták mind különböző fajta fehérvérsejtek. Az oldható anyagok olyan molekulák. melyek nem a sejten belül találhatók, hanem valamilyen folyadékban (pl. plazmában).A A fő oldható anyagok az antitestek, komplement fehérjék és
A lásd a 734. oldalt
kz. immunrendszer biológiája
809
A nyirokrendszer: védelem a fertőzéssel szemben
A nyirokrendszer nyirokerekkel
összekötött nyirokcsomók rend-
szere. A nyirokcsomók olyan szö-
vethálót tartalmaznak, melyben a
limfociták szorosan egymás mel-
lett helyezkednek el. Ez a limfoci-
taháló kiszűri, megtámadja és el-
pusztítja azokat a kórokozókat,
melyek fertőzést okoznak. A nyi-
rokcsomók gyakran olyan helye-
ken csoportosulnak, ahol a nyirok-
erek elágaznak (pl. nyak, hónalj,
lágyék).
A nyirok fehérvérsejtekben gaz-
dag folyadék, mely a nyirokerek-
ben kering. A nyirokkal a víz, a fe-
hérjék és más anyagok a szöve-
tekből visszajutnak a véráramba.
Minden nyirokba kerülő anyag át-
halad legalább egy nyirokcsomón
és annak szűrő limfocitahálóján.
Más, testszerte elhelyezkedő
szervek – a csecsemőmirigy, máj,
lép, féregnyúlvány, csontvelő és
kis nyirokszövet-szaporulatok, mint
a torok mandulái vagy a vékonybél
Peyer-plakkjai – szintén a nyirok-
rendszer részei, és segítik a fertő-
zések leküzdését.
Nyirokerek
– Máj
Lép
Féregnyúlvány
Csontvelő
Peyer-plakkok a vékonybélben
Mandulák
Csecsemőmirigy Nyirokcsomók
810
Immunzavarok
Néhány, fertőzéssel harcoló fehérvérsejt


Neutrofil

citokinck. Néhány oldható anyagnak közvetítő szerepe van: más sejteket vonz és aktivál. A fő hisztokompati- bilitási komplex molekula az immunrendszer központi eleme, melynek segítségével különíthető el a saját a nem sajáttól.
A makrofágok nagy fehérvérsejtek, melyek mikrobákat, antigéneket és más anyagokat kebeleznek be. Antigénnek nevezünk bármely anyagot, mely immunválasz kiváltására képes. Antigének lehetnek a baktériumok, vírusok, fehérjék, szénhidrátok, rákos sejtek cs méreganyagok (toxinok) is.
A makrofágokban granulumok találhatók, melyek különféle vegyületeket és enzimeket tartalmazó, hártyával körülvett képletek. Ezek az enzimek és vegyítetek biztosítják a bekebelezett mikroba megemésztését és elpusztítását.
Makrofágok a vérben nem fordulnak elő; stratégiai jelentőségű helyeken találhatók, ahol a szervek a vérárammal vagy a külvilággal érintkeznek. Például makrofágokat találunk ott, ahol a tüdő a külső levegővel találkozik, vagy ahol a májsejtek vérerekkel érintkeznek. A vérben előforduló hasonló sejteket mono- citáknak hívjuk.
A makrofágokhoz hasonlóan a neutrofilek is nagy fehérvérsejtek, melyek kórokozókat és más antigéneket kebeleznek be. Citoplazmájukban granulumok találhatók, melyek a bekebelezett antigéneket bontó enzimeket tartalmaznak. A makrofágokkal ellentétben a neutrofilek a vérben keringenek; speciális inger szükséges ahhoz, hogy a vérből ki- és a szervekbe belépjenek.
A makrofágok és a neutrofilek gyakran együttműködnek; a makrofágok kezdeményezik az immunválaszt, és jeleket küldenek a neutrofilcknek, hogy a kérdéses helyre vonzzák őket. Mikor a neutrofilek megérkeznek, emésztéssel elpusztítják a betolakodókat. A neutrofilek felgyülemlése, valamint a mikrobák megölése és megemésztése gennyképződéshez vezet.
A limfociták, a nyirokrendszer fő sejtjei, a makrofágokhoz cs neutrofilekhez képest viszonylag kis méretűek. A neutrofilekkel ellentétben, melyek nem élnek tovább 7-l 0 napnál, a limfociták évekig, vagy akár évtizedekig élhetnek. A legtöbb limfocita az alábbi három fő csoport valamelyikébe sorolható:
- B-limfociták: a csontvelő egy őssejtjéből („stem cell”) származnak, antitesteket termelő plazmasejtekké érnek.
- T-limfociták: akkor keletkeznek, amikor az őssejtek a csontvelőből a csecsemőmirigybe vándorolnak, ahol osztódnak és érnek. A T-limfociták a csecsemőmirigyben „tanulják meg” a saját elkülönítését a nem sajáttól. Az érett T-limfociták elhagyják a csecsemőmirigyet, és belépnek a nyirokrendszerbe, ahol az immun ellenőrző rendszer részeként működnek.
- NK (natural killer = természetes ölő) sejtek: a T- cs B-limfocitáknál kicsit nagyobbak. Nevüket annak köszönhetik, hogy bizonyos mikrobákat és rákos sejteket elpusztítanak. Nevükben a „természetes” szó arra vonatkozik, hogy keletkezésük után azonnal készek a sokféle célsejt megölésére, és nem igényelnek érési és
kz. immunrendszer biológiája
811
Az antitestek Y-alakú alapszerkezete
Minden antitest molekula Y-alakú alapszerkezetet alkot, melyen belül a különböző alkotórészeket diszulfid-hídnak nevezett kémiai struktúrák tartják össze. Az antitest molekula változó (variábilis) és állandó területekre osztható. A változó terület határozza meg, hogy az antitest melyik antigénhez kötődjön. Az állandó terület azt határozza meg, hogy az antitest melyik osztályba – IgG, IgM, IgD, IgE vagy IgA – tartozik.
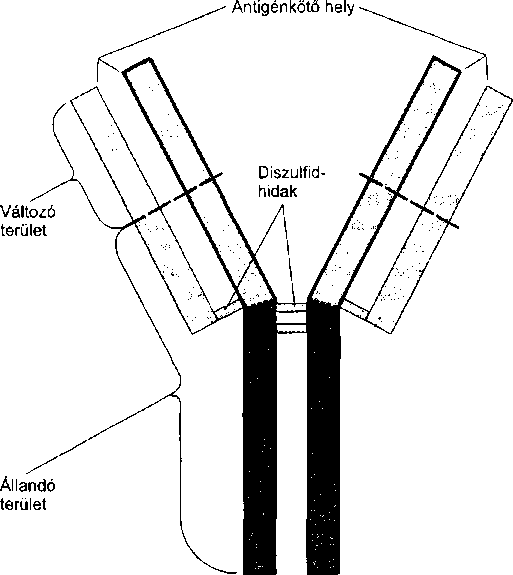
tanulási folyamatot, mint a T- és B-limfociták. A természetes ölő-sejtek citokineket is termelnek, melyek a T- és B-limfociták, valamint a makrofágok néhány funkcióját szabályozzák.
Az antigének hatására a B-limfociták antitestet termelő plazmasejtekké alakulnak. Az antitest olyan fehérje, mely a B-limfocitát eredetileg aktiváló antigénnel kölcsönhatásra lép. Az antitesteket immunglobulinoknak is nevezzük.
Minden antitest két részből áll; az egyik rész egyedi szerkezetű, cs egy adott antigénhez kötődik; a másik rész meghatározza, hogy az antitest milyen osztályba tartozik. Öt antitestosztályt különböztetünk meg IgM, IgG, IgA, IgE és IgD néven.
• IgM: ez az antitest az antigénnel való első találkozáskor termelődik. Például mikor egy gyermek megkapja első tetanusz elleni védőoltását, akkor 10-14 nap elteltével IgM osztályú antitetanusz antitestek kelet
keznek a szervezetében (elsődleges immunválasz). IgM igen nagy mennyiségben található a vérben, de normális esetben nem fordul elő szervekben vagy szövetekben.
- IgG: ez a leggyakoribb antitest, az antigénnel való újabb találkozás hatására keletkezik. A fenti példánál maradva újabb tetanusz elleni injekció (emlékeztető oltás) hatására 5-7 nappal később a gyermek szervezete IgG típusú antitesteket kezd termelni. IgG mind a vérben, mind a szövetekben jelen van. Ez az egyetlen olyan antitest, mely képes átjutni a méhlepényen keresztül az anyából a magzatba. Az anya IgG-je védi a magzatot és az újszülöttet, míg a csecsemő immunrendszere elkezdi termelni saját antitestjeit.
- IgA: ez az antitest olyan fertőzések elleni védelemben játszik fontos szerepet, melyekben a kórokozó nyálkahártyával borított felületeken keresztül (orr, szem, tüdő, bél) hatolna be a szervezetbe. IgA található a vérben és a különböző (emésztőrendszer-, orr-, tüdő-, szem- és anyatej-) eredetű váladékokban.
812
Immunzavarok
- IgE: ez az antitest a felelős az akut (azonnali) allergiás reakciókért. Emiatt az IgE az egyetlen olyan antitest osztály, mely úgy tűnik, hogy többet árt. mint használ. Mindemellett az IgE fontos lehet paraziták (élősködők) okozta fertőzések elleni harcban, mint például folyami vakság és schistosomiasis (inájmétely) esetében, melyek a fejlődő országokban gyakori megbetegedések.
- IgD: ez az antitest nagyon kis mennyiségben van jelen a keringő vérben. Szerepe nem teljesen tisztázott.
A komplementrendszer több, mint 18 fehérjét foglal magába. E fehérjék mindegyike az utána következőt aktiválja. A komplcmentrendszer két külön úton aktiválódhat: az „alternatív” úton a kórokozók bizonyos termékei vagy antigének felelősek a rendszer beindulásáért; a „klasszikus” úton az antigénhez kötött specifikus antitestek (immunkomplexek) indítják be a folyamatot. A komplementrendszer tönkreteszi az idegen anyagokat. E feladatának eleget tehet önállóan, vagy az immunrendszer más tagjaival együttműködve.
A citokinek az immunrendszer hírvivői. A stimulált immunsejtek termelik őket. A citokinek az immunrendszer elemei és folyamatai közül néhányat erősítenek (serkentenek), másokat gátolnak (elnyomnak). Nagyon sok citokint azonosítottak eddig, és körük egyre bővül.
Néhány citokin injekció formájában gyógyításra is alkalmas. Például az alfa interferon hatásos néhány ráktípus (például hajas sejtes leukémia) kezelésében. Egy másik citokin, a béta interferon selerosis multiplex kezelésében használható jó eredménnyel. Egy harmadik citokin, az interleukin-2 a melanoma malig- num (rosszindulatú bőrrák) és a veserák ellen lehet hatásos, bár használatának káros következményei is vannak. Egy további citokin: a neutrofdek képződését stimuláló granulocita kolóniastimuláló faktor adható olyan rákos betegeknek, akiknek ncutrofil száma csökkent a kemoterápia következtében.
a. lásd a 816. oldalt
A fő hisztokompatibilitási komplex
Minden sejt felszínén találhatók olyan molekulák, melyek egy bizonyos személyre jellegzetesek és egyediek. Ezeket íő hisztokompatibilitási komplex molekuláknak nevezzük. A szervezet a fő hisztokompatibilitási komplex molekulák révén képes elkülöníteni a sajátot a nem sajáttól. Figyelmen kívül hagy minden olyan sejtet, mely azonos, és kivet magából minden olyan sejtet, mely nem azonos fő hisztokompatibilitási komplexet hordoz.
A fő hisztokompatibilitási komplexek (más néven humán lcukocita antigének vagy HLA) két fajtáját különböztetjük meg: az I. és 11. osztályokat. Az T. osztályú fő hisztokompatibilitási komplexek a szervezetet alkotó minden sejten jelen vannak, kivéve a vörösvér- testekei. A II. osztályú fő hisztokompatibilitási komplexek csak makrofágok, B-limfociták és antigén által stimulált T-bmfociták felszínén jelennek meg. Minden személy 1. és II. osztályú fő hisztokompatibilitási komplexe egyedi. Míg egypetéjű ikreknek azonosak a fő hisztokompatibilitási komplexeik, erre az esély alacsony (egy a négyhez) nem egypetéjű ikreknél, és rendkívül alacsony nem testvérek között.
Az immunrendszer sejtjei a csecsemőmirigyben „tanulják meg”, hogyan különítsék el a sajátot a nem sajáttól. Mikor az immunrendszer a magzatban fejlődésnek indul, őssejtek vándorolnak a csecsemőmirigybe ahol osztódnak, és T-limfocitákká fejlődnek. A csecsemőmirigyben az érés során minden olyan T-limfocitát, amely a mirigy fő hisztokompatibilitási komplexére reagál, a szervezet elpusztít. Érette fejlődhet, és elhagyhatja a csecsemőmirigyet minden olyan T-limfocita, mely tolerálja (nem bántja) a mirigy fő hisztokompatibilitási komplexét, és megtanulja, hogyan működjön együtt azon sejtekkel, melyek ezen fő hisztokompatibilitási komplexet hordozzák.
Mindezek eredménye, hogy az érett T-limfociták tolerálják a szervezet többi sejtjét, és képesek velük együttműködni, ha a szervezet védelmére riasztják őket. Ha a T-limfocilákban nem alakulna ki a szervezet saját fő hisztokompatibilitási komplexének toleranciája, akkor megtámadhatnák a szervezetet. Mindezek ellenére ritkán a T-limfocita elveszti azon képességét, hogy a sajátot a nem sajáttól megkülönböztesse, ez pedig autoimmun betegségek (mint pl. szisztémás lupusz entemató- zus, szklerÓ7Ís multiplex) kifejlődéséhez vezet..*
Az immunrendszer biológiája
813
Az immunrendszer egy bonyolult, ellenőrző és egyensúlyra törekvő hálózatot alkot, melynek működését feloszthatjuk természetes (veleszületett) és specifikus (szerzett) immunitásra.
Mindenki természetes immunitással születik. Az immunrendszer természetes immunitásban szerepet játszó elemei – makrofágok, neutrofilek, komplement – hasonló módon reagálnak minden idegen anyagra, és az antigének felismerése nem tér el a különböző személyeknél.
Ahogy neve is mutatja, a szerzett immunitás „tanulási folyamat” eredménye. Születéskor az ember immunrendszere még nem találkozott a külvilággal, és nem kezdte el kifejleszteni a memóriáját. Az immunrendszer megtanulja a választ minden antigénre, mcly- lyel találkozik. Ebből következik, hogy a szerzett immunitás alakul ki azokkal az antigénekkel szemben, melyekkel az ember élete során találkozik, A szerzett (vagy specifikus) immunitás alapja az immunrendszer tanulási, alkalmazkodási; illetve emlékezőképcsscge.
Az immunrendszer emléknyomot őriz minden antigénről, mellyel találkozott akár a tüdőn (légzés), akár a beleken (emésztés), akár a bőrön keresztül. Ez azért lehetséges, mert a limfociták hosszú életűek. Amikor a limfociták másodszor találkoznak egy antigénnel, akkor egy gyors, erős, specifikus választ indítanak ellene. Ez a specifikus immunválasz az oka, hogy az emberek csak egyszer kapják el a bárányhimlőt, és az immunválasz ezen tulajdonsága teszi sikeressé a védőoltásokat a betegségek megelőzésében. Például a gyermekbénulás megelőzésére az ember olyan védőoltást kap, mely a vírus egy gyengített formáját tartalmazza Ha a szervezet később ezzel a vírussal találkozik, az immunrendszer „végigkutatja a memóriáját”, megtalálja ezen vírus lenyomatát, és gyorsan aktiválja a megfelelő védelmet. Mindezek eredményeképpen a vírust specifikus antitestek semlegesítik, még mielőtt lehetősége lett volna sokszorozódni és megtámadni az idegrendszert.
A természetes és a szerzett immunitás nem független egymástól. Kölcsönösen hatnak egymásra akár közvetlenül, akár a citokinck (hírvivők) közvetítésén keresztül. Ritkán fordul elő, hogy egy inger csak egyfajta választ váltana ki. Ehelyett számos válaszreakció mdul meg. melyek közül némelyek együtt hatnak, vagy esetleg egymást zavarhatják. Minden különbözőség ellenére a legtöbb válaszreakció három fő eseménye a következő: felismerés, mozgósítás és támadás.
Ahhoz, hogy az immunrendszer egy antigénre válaszolni tudjon, előbb fel kell ismernie az antigént. Erre az antigén-feldolgozás folyamata ad lehetőséget, mely főként a makrofá gokban, de adott esetben egyéb sejtekben, pl. B-limfocitákban is zajlik.
Az antigén-feldolgozó sejtek bekebelezik és feldarabolják az antigént. Ezután a darabokat a fő hisztokom- patibilitási komplexekbe csomagolják, és kihelyezik a sejthártya felszínére.
Ezután a fő hisztokompatibilitási komplex azon része, mely az antigénfragmentet hordozza, hozzákapcsolódik a T-limfocita felszínén található T-sejt receptor nevű különleges molekulához. A T-sejt receptor szerkezete úgy illik a fő hisztokompatibilitási komplex antigéndarabot hordozó részéhez, mint ahogy a kulcs beleilleszkedik a zárba.
A T-limfocitáknak két fő csoportja van aszerint, hogy melyik fő hisztokompatibilitási komplex osztályhoz tud kapcsolódni. Az a T-limfocita csoport, mely ún. CDS molekulát hordoz a felszínén, az I. osztályú fő hisztokompatibilitási komplexhez kötődik. Az a T-lim- focita csoport, amely CD4 molekulát hordoz a felszínén, a II. osztályú fő hisztokompatibilitási komplexhez kapcsolódik.
Amint az antigént felismerte egy antigén-feldolgozó sejt és azon keresztül egy T-limfocita. egy sor esemény indul meg, hogy az immun rendszert mozgósítsa. Amikor az antigén-feldolgozó sejt bekebelezi az antigént, citokineket bocsát ki például interleukin-l, interleukin-8. interleukin-l2 molekulákat melyek más sejteken fejtik ki hatásukat. Az interleukin-l más T-limfocitákat mozgósít; az Ínterleukin-l2 aktiválja a természetes ölő-sejteket. hogy hatékonyabban pusztítsanak és interferont termeljenek: az interleukin-8 jelzőtüzként irányítja a neutrofileket arra a helyre, ahol az antigént felfedezték. A sejtek gyűjtésének és odacsalogatásának ezt a folyamatát kemotaxisnak nevezzük.
Mikor a T-limfociták aktiválódnak a T-sejt receptorokon keresztül, akkor egy sor cítokint bocsátanak ki magukból, melyek segítenek más limfociták toborzásában, és így kiterjesztik az immunválaszt. A citokinek nem-specifikus (természetes) immunvédelmet is aktiválhatják. így a citokinck összekötik a természetes és a szerzett immunitást.
814
Immunzavarok
így ismerik fel a T-limfociták az antigént
A T-limfociták részt vesznek az „immunfelügyeletben”. Segítenek a szervezet számára idegen antigének azonosításában. Ahhoz, hogy a T-limfocita egy antigént felismerhessen, az antigént előbb egy másik sejtnek fel kell dolgoznia, és a limfocita számára azonosítható alakban be kell mutatnia. Ezt mutatja az alábbi ábra.
- A szervezetben keringő antigén szerkezete a limfocita számára felismerhetetlen.
- Egy antigén-feldolgozó sejt, pl. makrofág, bekebelezi az antigént.
- Az antigén-feldolgozó sejten belül az antigént enzimek feldarabolják.
- Néhány antigéndarabka a fő hisztokompati- bilitási komplex molekuláihoz kötődik, és a sejthártya felszínére kerül.
- Egy T-sejt receptor a T-limfocita felszínén felismeri a fő hisztokompatibilitási komplex molekulához kötött antigéndarabkát, és hozzá kötődik.
T-limfocita
Antigén-feldolgozó sejt (makrofág)
T-limfocita
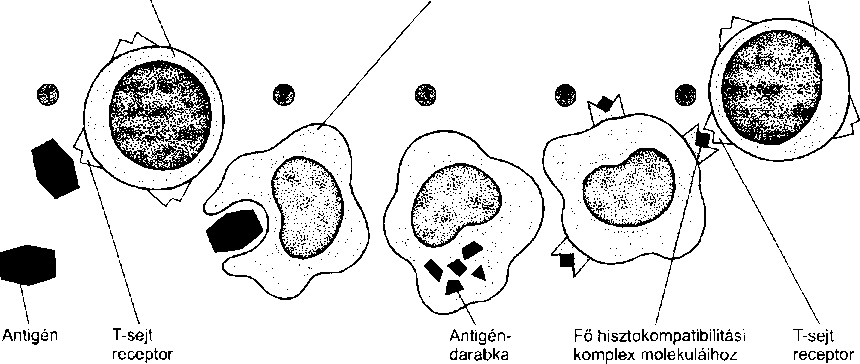
kötött antigén-darabka
Az immunrendszer gépezetének nagy része arra irányul, hogy a támadó kórokozókat a felismerés után megöljék vagy eltávolítsák. A makrofágok, neutroíilek és természetes ölő-sejtek képesek sok idegen támadó elpusztítására.
Ha egy kórokozót nem sikerül teljesen elpusztítani, falakkal körül lehet venni és így börtönbe zárni”. A börtönfal különleges sejtekből áll, és granulomának nevezik. A tuberkulózis például egy olyan fertőzés, melyet nem számol fel teljesen a szervezet; a tbc-t okozó baktériumok egy granulomába vannak bebörtönözve. A legtöbb egészséges ember, akit ez a baktérium
megtámad, kivédi a támadást, de néhány baktérium korlátlan ideig fennmaradhat, általában a tüdőben, granulomába zárva. Ha az immunrendszer legyengül (akár 50 vagy 60 évvel később), akkor a börtönfalak összeomlanak, és a tbc-t okozó baktérium szaporodni kezd.
A szervezet nem azonos módon küzd minden támadó ellen. A sejteken kívül maradó (extracelluláris) kórokozókkal viszonylag könnyű felvenni a harcot; az immunrendszer mozgósítja alakulatait, hogy könnyebbé tegye bekebelezésüket makrofágok vagy más sejtek által. A mód, ahogyan ezt az immunrendszer megoldja, attól függ, hogy a támadó tokba zárt, vagy sem. A sejt
Az immunrendszer biológiája
815
belsejébe jutó és ott életben maradó és működő támadók (intracelluláris kórokozók) ellen teljesen más módon védekezik a szervezet.
Tokba zárt extracelluláris kórokozók
Néhány baktérium tokkal rendelkezik, amely védi a sejtfalukat, és megakadályozza, hogy a makrofágok felismerjék őket. Gyakran előforduló tokos baktérium például a streptococcus, mely torokgyulladást okoz. Az immunválasz végrehajtó sejtjei a tok elleni antitestei termelő B-limfoeiták. Az antitestek semlegesítik a lo- xinokat (káros anyagokat) is, melyeket bizonyos baktériumok termelnek.
Termelődésük után az antitestek hozzátapadnak a tokhoz. A baktérium-antitest egységet immunkomplexnek nevezzük. Az immunkomplex hozzákapcsolódik egy makrofágon jelen levő receptorhoz. Ez a kapcsolódás megkönnyíti a makrofág számára a baktérium bekebelezését. A makrofág belsejében aztán a baktérium megemésztődik. Az immunkomplexek a komplementrendszert is aktiválják. Az immunkomplexekhez komplement termékek kapcsolódnak, és ez nagyon megkönnyíti a makrofágok számára az immunkomplex bekebelezését.
Tok nélküli extracelluláris kórokozók
Néhány baktériumot csak sejtfal határol; tokjuk nincsen. Az ételmérgezések és húgyúti fertőzések gyakori okozója, az Escherichia coli egy példa az ilyen tok nélküli baktériumokra. Amikor a tok nélküli baktériumok megtámadják a szervezetet, makrofágok, természetes ölő-sejtek, citokinek és a komplemcntrcndszer lendülhetnek akcióba.
A makrofágok olyan érzékelőkkel rendelkeznek, melyek molekulákat ismernek fel a tok nélküli baktérium felszínén. Mikor ezek a molekulák hozzákötődnek az érzékelőkhöz, a fagocitózisnak nevezett folyamat során a makrofág bekebelezi a baktériumot. A fago- citózis arra serkenti a makrofágot. hogy a neutrofileket vonzó citokineket bocsásson ki. A neutroíilek aztán még több baktériumot nyelnek el és ölnek meg. A makrofágok által kibocsátott citokinek némelyike az- ian természetes ölő-sejteket aktivál, amelyek néhány baktériumot közvetlenül is elpusztítanak, vagy segíthetnek a ncutrofi leknek és makrofágoknak, hogy még hatékonyabban öljenek.
A tok nélküli baktériumok is aktiválják a komplc- mentrendszert. A komplement segít a baktériumok elpusztításában, és olyan terméket szabadít fel, mely a maradék baktériumok elpusztítására képes neutronleket vonz a helyszínre.
Intracelluláris kórokozók
Néhány microorganizmus, mint a tuberkulózis baktérium is, jobban érzi magát a sejt belsejében. Mivel ezeknek a kórokozóknak a sejtekbe keli hatolniuk, hogy életben maradjanak, ezért nem rendelkeznek különösebb védekező mechanizmusokkal a bekebelezés ellen. Míg a sejtben bekebelezve tartózkodnak, a kórokozókat egy vezikulának vagy vakuólumnak nevezett védőburok veszi körül. A vezikulum egyesülhet más vezikulumokkal is, például azokkal, melyek a II. osztályú fő hisztokompatibilitási komplex molekuláit gyűjtik össze.
Ahogy a vezikulumok egyesülnek, a fő hisztokompatibilitási komplex felveszi a baktérium néhány darabját. Mikor tehát a fő hisztokompatibilitási komplex a sejtfelszínre kerül, akkor tartalmazza ezeket az idegen darabokat is. A T-limfociták felismerik a fő hisztokompatibilitási komplexet, és citokinek kibocsátásával válaszolnak az antigéndarabokra. A citokinek makrofágokat aktiválnak. Ez az aktiválás új anyagok termelését indítja el a sejtben. Ezek az anyagok aztán képessé teszik a makrofágot sejten belüli kórokozók elpusztítására.
Néhány citokin az antitestképzést serkenti. Az antitestek hatásosak a sejteken kívül tartózkodó kórokozók elleni védelemben, ám a sejten belüli fertőzésekre hatástalanok.
A vírusok további példák azokra a kórokozókra, melyeknek be kell hatolniuk a sejtbe, hogy életben maradjanak. A vírusok azonban nem vezikulákban kerülnek lebontásra, hanem egy speciális struktúrában, az ún. proteoszómában. A proteoszómák darabokra vágják a vírusokat, e darabok a sejten belül egy másik struktúrához kerülnek; mely az endoplazmás retikulum, a sejt fehérjegyára.
Az I. osztályú fő hisztokompatibilitási komplex molekulái szintén a durva endoplazmás rctikulumban épülnek fel. Ahogy az 1. osztályú fő hisztokompatibilitási komplex molekulák felépülnek, közben néhány virusdarabol is felvesznek, melyeket magukkal visznek a sejtfelszínre is.
Néhány T-limfocita felismeri a vírusdarabol tartalmazó I. osztályú molekulákat, és hozzájuk kötődik. Mikor a kapcsolódás teljes, jelzés indul el a sejtmembránon keresztül, és aktiválja az antigénre specifikus T-limfocitákat, melyek többsége ölő T-sejtckké alakul. A természetes ölő-scjtekkel szemben az ölö T-sejtek csak azokat a sejteket ölik meg, amelyek az őket aktiváló vírussal fertőződtek. Például az ölő f-sejt segít az influenza vírus elleni harcban. Az ok, amiért a legtöbb ember gyógyulása 7-10 napig tart, abban keresendő,
816
Immunzavarok
hogy ennyi idő szükséges olyan ölő T-sejtek képződéséhez, melyek specifikusan az adott influenza vírus ellenjönnek létre.
Ritkán az immunrendszer rosszul működik, hibásan idegennek ítéli a szervezet saját szöveteit, és megtámadja őket, autoimmun reakciót eredményezve. Az autoimmun reakciók többféle úton is beindulhatnak:
- Egy olyan anyag, mely normális körülmények között az immunrendszer elöl elzárt területen található, az általános keringésbe kerül. Például a szemgolyóban található folyadék rendesen a szemesamokokon belül helyezkedik el. Ha egy szemet érő ütés a véráramba juttatja ezt az anyagot, akkor az immunrendszer reakciót indíthat ellene.
- A szervezet saját struktúrája megváltozik. Például vírusok, gyógyszerek, napfény vagy más sugárzás olyan módon változtathatja meg egy fehérje szerkezetét, hogy az idegennek fog tűnni ezentúl.
- Az immunrendszer egy olyan idegen anyagra reagál, mely látszatra hasonló egy saját anyaghoz, és így „figyelmetlenségből” a saját anyagot is megtámadja az idegen mellett.
- Valami, ami az antitesttermelést ellenőrizné a sejtben, rosszul működik. Például rákos B-limfociták kóros antitesteket termelhetnek, melyek vörös vértesteket támadnak meg.
Az autoimmun reakciók következménye változatos. A láz gyakori. Elpusztulhatnak különböző struktúrák, mint például vérerek, porc és a bőr. Elvileg bármely szervet megtámadhatja az immunrendszer, beleértve a vesét, tüdőt, szívet és az agyat. A következményes gyulladás és szövetpusztulás veseelégtelenségct. légzési problémákat, szívműködési zavart, fájdalmat, alaki változásokat és halált is okozhat.
Számos betegség szinte bizonyosan autoimmun eredetű. Ide tartozik a szisztémás lupusz eritematózus (bőrfarkas), miaszténia grávisz (súlyos izomgyengeség), Basedow-kór, Hashimoto-tireoiditis (autoimmun pajzsmirigy-gyulladás), pemfigusz, reumatoid artritisz, szkleroderma, Sjögren-szindróma és anémia pemició- za (vészes vérszegénység).
Az immunhiányos állapotok körébe különféle olyan kórállapotok tartoznak, melyekben az immunrendszer nem működik megfelelően, ígv a fertőzések gyakoribbak, többször visszatérnek, szokatlanul súlyosak, és a szokásosnál tovább tartanak.
A gyakori és súlyos fertőzések – akár újszülött, gyermek vagy felnőtt esetében -, melyek nem reagálnak antibiotikumkezelésre, az immunrendszeri problémák lehetőségét vetik fel. Az immunrendszer néhány zavara egyébként ritkán előforduló rosszindulatú daganatok megjelenéséhez, vagy szokatlan vírus-, goinba- és baktérium fertőzésekhez is vezethet.
Az immunhiány születéstől kezdve jelen lehet (kon- genitális, veleszületett immunhiány), vagy kifejlődhet az élet során később is. A születéstől fogva jelen le
vő immunhiányok általában öröklöttek. Igaz, ritkán fordulnak elő. de több mint 70 különböző öröklődő immunhiányos rendellenességet ismerünk. A rendellenességek egy részében a fehérvérsejtek száma csökkent, más részében a sejtek száma normális, de rosszul működnek. Megint más rendellenességekben nem a fehérvérsejtek érintettek, hanem az immunrendszer más részei hibásak vagy hiányoznak.
Az élet folyamán később megjelenő immunhiány (szerzett immunhiány) általában betegség következménye. A szerzett immunhiány sokkal gyakoribb, mint a veleszületett. Néhány betegség csak apró károsodást okoz az immunrendszerben, míg mások teljesen tönkretehetik a szervezet fertőzésekkel szembeni védekezőképességét. A humán immundcficicncia vírussal (HÍV) való fertőzés, mely a szerzett immunhiányos állapotot (AIDS – acquired immunodeficiency syndrome) okozza, jól ismert. A A vírus megtámadja és elpusztítja a fehérvérsejteket, melyek normális körülmények között a vírusos és gombás fertőzések ellen harcolnak. Mindemellett nagyon sok különböző kórkép képes az
A lásd a 926. oldalt
Immunhiányos állapotok
817
immunrendszert károsítani. Valójában szinte minden elhúzódó súlyos betegség befolyásolja bizonyos fokig az immunrendszert.
Azok az emberek, akiknek a lépük beteg, gyakran szenvednek valamilyen fokú immunhiányban is. A lép nemcsak a véráramba kerülő baktériumok és más kórokozók elfogásában cs elpusztításában segít, hanem az antitesttermelés egyik színhelye is. Az immunrendszer működését is érinti az, ha a lépet sebószileg eltávolítják, vagy egy betegség (mint például a sarlósejtes vérszegénység) tönkreteszi. A lép nélkül élő emberek, főként gyermekek, különösen érzékenyek néhány bakteriális fertőzésre, mint például a Haemophihts influenzáé, Escherichia coli és Streplococcus baktériumok általi fertőzésekre. A lép nélkül élő gyermekeknek a szokásos gyermekkori védőoltások mellett Pneuntococcus és Meningococcus elleni védőoltásokat is kapniuk kell. A lép nélkül élő kisgyermekek folyamatos antibiotikumos kezelést kapnak legalább életük első 5 évében. Minden lép nélkül élő személynek azonnal antibiotikumot kell szednie minden lázas betegség első jelére.
A tápanyaghiányos állapot (malnutríció. rosszul tápláltság) szintén súlyosan károsíthatja az immunrendszert. A rosszultápláltság jelentheti az összes tápanyag hiányát (alultápláltság), vagy elsősorban csak fehérjék, vitaminok, nyomelemek (főként A-vitamin, vas és cink) csökkent bevitelét. Ha a rosszultápláltság az ideális 80%-ánál alacsonyabb testsúlyt eredményez, az immunrendszer általában valamilyen fokig érintett. Ha a testsúly az ideálisnak 70%-a alá csökken, az immunrendszer általában súlyosan károsodik. Az immunhiányos betegeket gyakran támadó fertőzések az étvágyat csökkentik, és közben a szervezet anyagcsereigényét növelik. Mindez egy Ördögi kört eredményez, és a táplálékhiányos állapotot még inkább súlyosbítja.
Az hogy az immunrendszer milyen súlyosan károsodott, függ a táplálékhiányos állapot fokától és időtartamától, valamint a háttérben megkhúzódó más betegségek, például daganat esetleges jelenlététől. Ha a megfelelő táplálkozás helyreállítható, az immunrendszer gyorsan visszanyeri normális működését.
A legtöbb egészséges gyermek évente legalább hat alkalommal betegszik meg enyhe légúti fertőzésekben, különösen akkor, ha más gyennekekkel érintkezik. Ezzel szemben a károsodott immunrendszerü gyermekek általában súlyos bakteriális fertőzésektől szenvednek, melyek hosszú ideig fennállnak, visszatérnek, vagy szövődményeket okoznak. Például arc- cs homlok- űreg-gyulladás, idült fülfertőzések és idült hörghurut gyakran követi a torokfájást és megfázást. A hörghurut tüdőgyulladáshoz is vezethet.
A szerzett immunhiány néhány oka
Örökletes és anyagcsere-betegségek
- Cukorbetegség
- Down-szindróma
- Veseelégtelenség
- Rosszultápláltság
- Sarlósejtes vérszegénység
Az immunrendszert gyengítő gyógyszerek és kezelési módok
- Daganatellenes kemoterápia
- Kortikoszteroidok
- Immunszuppresszív gyógyszerek
- Sugárterápia
Fertőzések
- Bárányhimlő
- Chomegalovírus-fertőzés
- Veleszületett rózsahimlő (kongenitális rubeola)
- HlV-fertőzés (AIDS)
- Mononukleózis infekcióza
- Kanyaró
- Súlyos bakteriális fertőzés
- Súlyos gombás fertőzés
- Súlyos tbc
Vérképzési zavarok és daganatos betegségek
- Granulocita-hiány
- Minden rosszindulatú daganat
- Csontvelő-elégtelenség (aplasztikus anémia)
- Hisztiocitózis
- Leukémia
- Limfóma
- Mielofibrózís
- Mié lóma
Sebészt beavatkozás és trauma
- Égések
- Lé pel távolítás
Egyéb
- Alkoholos májcirrózis
- Krónikus hepatitisz
- Természetes öregedés
- Szarkoidózis
- Szisztémás lupusz eritematózus
A bőr és a szájüreget, szemet, nemi szerveket borító nyálkahártyák hajlamosak a fertőzésekre. A szájüreg gombás fertőzése, a száj penész, a szájfekély ékkel és
818
Immunzavarok
A krónikus fertőzésjelei
- Sápadt, sovány megjelenés
- Bőrkiütés
- Gennyes hólyagok
- Ekcéma
- Töredezett vérerek
- Hajhullás
- Piros foltok a bőrön
- Kötőhártya-gyulladás, (konjunktivitisz)
- Megnagyobbodott nyirokcsomók a nyakon, hónaljban, lágyékban
- Heges vagy kilyukadt dobhártya
- Varas orrlyukak (a nátha miatt)
- Mégnagyobbodott máj és lép
- Gyermekeknél a végbélnyílás körüli pirosság (a krónikus hasmenés miatt)
ínyfertőzésekkel együtt, a károsodott immunrendszer korai tünete lehet. A szemek gyulladása (konjunktivitisz, kötőhártya-gyulladás), hajhullás, súlyos ekcéma (bőrgyulladás) és a kitágult, töredezett bőr alatti kapillárisok szintén felvetik az immunkárosodás lehetőségét. Az emésztőrendszer fertőzései hasmenéshez, nagyfokú gázképződéshez cs testsúlycsökkenéshez vezethetnek.
Az immunrendszer öröklődő rendellenességét eleinte igen nehéz lehet diagnosztizálni. Ha akár gyermeknél, akár felnőttnél súlyos vagy ritka fertőzések ismétlődnek, az orvosban fölmerül az immunhiányos rendellenesség gyanúja. Mivel az immunhiányos állapotok nagyon fiatal gyermekeknél gyakran örökletesek, ezért a család más gyermek tagjainál megjelenő visszatérő fertőzések fontos támpontot jelentenek. Az olyan kórokozókkal való fertőződés, melyek normálisan nem betegítik meg az embereket (például Pnetimocysíis vagy citomegalo- vínis) az immunrendszert érintő problémára utal.
Idősebb gyermekeknél és felnőtteknél az orvos átnézi a előzményeket, hogy eldöntse, vajon valamilyen
gyógyszer, toxikus (mérgező) anyagokkal való találkozás, előzetes műtét (mint például torok- vagy orrman- dula eltávolítása), vagy más egészségügyi körülmény nem lehet-e a rendellenesség okozója. A nemi élet ismerete szintén fontos lehet, hiszen a felnőttek immunrendellenességeinek gyakori okozója, a humán immun- deftciencia vírus (HÍV), gyakran szexuális érintkezés útján terjed. Újszülöttek is fertőződhetnek HÍV-vei, ha édesanyjuk fertőzött; idősebb gyermekek is fertőződhetnek nemi erőszak útján.
A fertőzés fajtája az orvosnak támpontot jelent az immunhiány típusának megállapításához. Ha a fertőzéseket bizonyos baktériumok, pl. Streptococcus okozzák, a gond valószínűleg a B-limfociták elégtelen anti- testtermclésében keresendő. A vírusok, gombák és szokatlan kórokozók (pl. Pneumocystis) okozta súlyos fertőzések általában T-sejtekkel kapcsolatos problémákra vezethetők vissza. A Staphylococcus és Escheriehia coli okozta bakteriális fertőzések általában azt jelzik, hogy a fagocítáló fehérvérsejtek (olyan sejtek, melyek megölik és bekebelezik a támadó kórokozókat) nem megfelelően mozognak, vagy nem hatékonyan ölik a támadókat. A Neisseria nevű baktérium fertőzései gyakran a komplementrendszer zavarait jelzik (a komplementrendszer a vérben jelen levő fehérjéket foglalja magába, melyek a kórokozóktól való megszabadulást segítik).
Az életkor, melyben a problémák jelentkeznek, szintén fontos adat. Gyermekeknél 6 hónapos kor előtt a fertőzések általában T-limfocita rendellenességet jeleznek; idősebb gyermekeknél a fertőzések általában az antitesttermelés és a B-limfociták zavarait jelölik, A felnőttkorban megjelenő immunhiány ritkán öröklődő; sokkal valószínűbb ok az AIDS vagy más állapotok, mint cukorbetegség, rosszultápláltság, veseelégtelenség és rosszindulatú daganat.
Az immunhiány pontos természetének megállapítása (általában a vérből végzett) laboratóriumi teszteket igényel. Az orvos először megállapítja a fehérvérsejtek teljes számát, majd ezek típusbeli megoszlását. A fehérvérsejtek alaki eltéréseit mikroszkóp alatt vizsgálják. Ellenőrzik az antitestek (immunglobulinok) szintjét, valamint a vörösvértestek és vérlemezkék számát. A komplement mennyisége szintén mérhető.
Ha bármelyik eredmény kóros, általában újabb tesztekre van szükség. Például, ha a limfociták (a fehérvérsejtek egy fajtájának) szánra alacsony, az orvos megmérheti a T- és B-limfociták mennyiségét. A laboratóriumi tesztek azt is megállapítják, hogy melyik fajta T- vagy B-limfocita érintett. AIDS esetén például a
Immunhiányos állapotok
819
CD4-es T-limfociták száma csökkent a CD8-as T-lim- fociták számához viszonyítva.
Egy további hasznos laboratóriumi teszt segít a fehérvérsejtek normális vagy kóros működésének megállapításában azáltal, hogy megméri a sejtek növekedési és osztódási képességét, bizonyos serkentő anyagok (mitogének) hatására. A fehérvérsejtek idegen sejteket és kórokozókat pusztító képessége szintén mérhető.
A T-limfociták működése bőrtcsztekkel ellenőrizhető, melyek a szervezet reakcióképességét vizsgálják különböző idegen anyagokra. Ebben a tesztben kis adag fehérjét juttatnak a bőr alá olyan elterjedt kórokozókból, mint pl. az élesztőgomba. Normális körülmények között a szervezet úgy válaszol, hogy T-limfoc- itákat irányít oda, és ettől a környék enyhén duzzadt, vörös és meleg lesz. Ezt a tesztet nem használják két éves kor alatt.
Azok a betegségek, amelyek az élet későbbi szakaszában az immunrendszert károsítják részben megelőzhetők vagy gyógyíthatók. A cukorbetegek vércukrának szigorú ellenőrzése például segít a fehérvérsejtek fertőzésmegelőző képességének javításában. A daganatos betegségek sikeres meggyógyítása nagy eséllyel helyreállítja az immunrendszer működését. A biztonságos szexszel megakadályozható a HÍV (az AIDS-t okozó) vírus terjedése. Megfelelő étrend összeállítása segíthet a rosszultápláltság okozta immun-rendellenességek megelőzésében.
Az immunhiányos állapotban szenvedő embereknek kifogástalan étrendet kell követniük, ügyelniük kell a megfelelő személyes higiéniára és arra, hogy ne egyenek gyengén főzött ételeket, ne érintkezzenek fertőző betegekkel. Néhányan csak palackozott vizet ihatnak. Kerülniük kell a dohányzást cs a cigarettafüst belélegzését. valamint az illegális drogok használatát. Az igényes fogápolás segíthet a száj fertőzések megelőzésében. Azokat, akik képesek antitestképzésre, védőoltásokban részesítik, de a B- vagy T-limfocita hiánya esetén élő kórokozót tartalmazó vakcinák (mint a Sabin- csepp, a kanyaró-mumpsz-rubeola oltás és a BCG oltás) nem alkalmazhatók, csak elölt vírust és baktériumot tartalmazó oltások.
Antibiotikum adandó már a fertőzés első jelére is. Gyorsan súlyosbodó fertőzés azonnali orvosi kezelést igényel. Néhányan, főként a Wiskott-Aldrich-szindró- más vagy lép nélküli betegek megelőzés céljából – pro- tllaktikus kezelés keretében – szednek antibiotikumot, még mielőtt a fertőződés megtörténne. A trimetoprim- szulfametoxazol antibiotikum-kombinációt gyakran használják tüdőgyulladás megelőzésére.
Az immunrendszert erősítő gyógyszerek, mint a levamizol, inoziplex és a csecsemőmirigy-hormonok alkalmazásával nem értek cl eredményt csökkent számú vagy gyengén működő fehérvérsejtek estén. Az alacsony antitestmennyiség emelhető immunglobulininfúziókkal vagy -injekciókkal, melyeket általában havonta alkalmaznak. A gamma-interferont tartalmazó injekciók eredményesek a krónikus granulomatózus betegség kezelésében.
Olyan kísérleti eljárások, mint a magzati csecsemőmirigy- vagy máj sejtek átültetése néhány esetben eredményesnek bizonyultak, főként DiGcorge-anomáliás betegeknél. Az adenozin-dezamináz enzim hiányával járó súlyos kombinált immunhiányos állapotban az enzim pótlása néhány esetben lehetséges. A génterápiás megoldás mutatkozik ígéretesnek az előbbi és néhány olyan további veleszületett immunhiányos rendellenesség esetében, ahol a genetikai károsodás pontos helyét azonosították.
A csontvelő-átültetés néhány esetben megoldhatja a súlyos, veleszületett immunrendszer-károsodásokat. Ezt az eljárást általában csak a legsúlyosabb betegségek esetén, mint például súlyos kombinált immunhiányos állapotban alkalmazzák.
A legtöbb fehérvérsejt-betegségben szenvedő egyén vérátömlesztésekor csak besugárzással kezelt vért kaphat. Ennek az az oka, hogy a beadott vér fehérvérsejtjei megtámadhatják a kezelt személy szervezetét, ezzel súlyos, akár halálos kimenetelű komplikációkat okozva (graft versus hőst betegség).A
Az öröklődő immundeficienciák génjeit ismerten hordozó családok genetikai tanácsot kérhetnek, hogy hogyan kerülhetik el beteg gyermek születését. Az agammaglobulinémia, a Wiskott-Aldrich-szindróma, a súlyos kombinált immunhiányos állapot és a krónikus granulomatózus betegség olyan rendellenességek, melyek a magzati vérből vagy a magzatvízből kimutathatók. Számos fenti kórkép esetében a beteg szüleinek vagy testvéreinek vizsgálatával megállapítható az, hogy hordozzák-e a károsodott gént, vagy sem.
X-hez kötött
agammaglobulinémia
A csak fiúkat megbetegítő. X-kromoszómához kötött agammaglobulinémiát (Bruton-féle agammaglobu- lincmiát) a B-limfociták csökkent száma vagy hiánya, és az antitestek nagyon alacsony szintje jellemzi, és
▲ lásd a 741. oldalt
820
Immunzavarok
egy X-kromoszómán található károsodás okozza. Az X-hez kötött agammaglobulinémíában szenvedő gyermekek a tüdőt, orrmell éküregeket és a csontokat érintő fertőzésekben betegszenek meg, amelyeket általában a Ilaemophilus és a Streptococcus nevű baktériumok okoznak. Ugyanakkor e betegeken az agyat megtámadó szokatlan vírusfertőzések is fellephetnek. A fertőzések azonban rendszerint csak 6 hónapos kor után jelentkeznek, mert az anyából származó védő hatású antitestek addig maradnak fenn a véráramban. Az X-hez kötött agammaglobulinémíában szenvedő kisfiúk gyermekbénulásban is megbetegedhetnek a védőoltás (Sabin-csepp) hatására, mely elő kórokozót tartalmaz, ízületi gyulladás is kifejlődhet náluk.
Egész életükön keresztül injekciókat és infúziókat kapnak, amely biztosítja számukra az antitestellátást, és segít a fertőzések megelőzésében. Antibiotikumokra van szükség minden olyan esetben, amikor bakteriális fertőzés jelenik meg. Mindezen kezelések ellenére az X-hez kötött agammaglobulinétniás kisfiúk krónikus onmelléküreg- és tüdő fertőzésektől szenvednek, és hajlamosak rákos megbetegedésre is.
Közönséges változó
immunhiányos állapot
A közönséges változó immunhiányos állapot nőkben és férfiakban, bármely életkorban előfordul, de általában nem jelenik meg 10-20 éves kor előtt. Az antitestek nagyon alacsony szintje jellemzi, ugyanakkor a B-limfociták száma normális. A betegek egy részének T-limfocitái normálisan működnek, másoké nem.
Gyakran jelennek meg autoimmun rendellenességek, beleértve a mellékvese elégtelenséget (Addison- kór), pajzsmirigygyulladást és a reumatoid artritist.A fokozott a hasmenésre való hajlam, és a táplálék felszívódása az emésztőrendszerből szintén zavart szenvedhet. Egész életen keresztül tart az injekciós és infúziós immunglobulin-kezclcs, és a fertőzések megjelenésekor minden esetben antibiotikumok adására van szükség.
A szelektív antitesthiánynál az antitestek összmen- nyisége normális, de az egyik antitcstosztály hiányos. A leggyakoribb az immunoglobulin A (IgA) osztály hiánya. A szelektív IgA-hiány némelykor családi halmozódást mutat, de gyakrabban jelenik meg minden fel
lelhető ok nélkül. Ezt a rendellenességet egy epilepszia elleni gyógyszer, a fenitoin is okozhatja.
A szelektív IgA-hiányban szenvedők többségének nincsen észrevehető panasza, de egyeseknél idült lég- zőszervi fertőzések és allergiás reakciók jelentkezhetnek. Az IgA-hiányos betegek egy része IgA ellenes antitesteket termelhet abban az esetben, ha IgA-t tartalmazó vér- vagy vérplazma-átömlcsztést, vagy immunglobulint kapnak, ez pedig súlyos allergiás reakciót eredményezhet a következő adag plazma vagy immunglobulin adásakor. Ha az ilyen betegek egy olyan karkötőt hordanak, mely ezt az adatot feltünteti, figyelmeztetheti az orvost, hogy meg kell tennie a megfelelő intézkedéseket a reakció megelőzésére. Az IgA-hiány általában nem igényel kezelést. A visszatérő fertőzésektől szenvedő betegek antibiotikus kezelésben részesülnek.
Súlyos kombinált
immunhiányos betegség
A súlyos kombinált immunhiányos betegség a legsúlyosabb kórkép az összes immunhiányos állapot közül. A B-limfociták, az antitestek és a T-limfociták hiányoznak vagy nem működnek, ezért képtelenek a fertőzések elleni küzdelemre. Sok különböző genetikai hiba eredményeként alakul ki a súlyos kombinált immunhiányos betegség; közéjük tartozik az adenozin-dezamináz enzim hiánya is. A legtöbb súlyos kombinált immunhiányos betegségben szenvedő újszülött először tüdőgyulladásban és szájpenészben (a szájüreget megtámadó gombás fertőzés) betegszik meg; a hasmenés általában csak 3 hónapos kor körül jelenik meg. Súlyosabb fertőzések is kifejlődhetnek, mint például a Pneumocystis okozta tüdőgyulladás. Kezelés nélkül a gyermekek általában 2 éves kor előtt meghalnak. Az antibiotikumok és immunglobulinok segítenek, de gyógyulást nem eredményeznek. A leghatásosabb beavatkozás a csontvelő vagy köldökzsinórvér átültetése.
A Wiskott-Aldrich-szindróma kizárólag fiúkat bctc- gít meg. ekcémát, vérlemezkeszám-csökkértést és a B- és T-limfociták együttes hiányát okozza. Mindez ismételt fertőzésekhez vezet, valamint az alacsony vérlemezkeszám miatt vérzékenységi problémák, (pl. véres hasmenés) jelenthetik az első tünetet. A B- és T-limfociták hiánya hajlamossá teszi a gyermekeket bakteriális, vírusos és gombás fertőzésekre. Gyakoriak a légúti fertőzések. A tizedik életévüket túlélő gyermekek hajlamosak rosszindulatú megbetegedésre, például limlomára és leukémiára.
A lásd a 816. oldalt
Immunhiányos állapotok
821
A lép sebészi eltávolítása gyakran megoldja a vérzési problémákat, mert a Wiskott-Aldrich-szindrómás betegek vérlcmezkeszáma alacsony, és a lép a vérlemezkék lebontásának helyszíne.A Antibiotikum- és immunglobulin-infúzió is eredményes lehet, de a legnagyobb reményt a csontvelő-átültetés nyújtja.
Az ataxia-teleangiektázia olyan öröklődő betegség, mely az immun rendszert és az idegrendszert is megtámadja. A kisagyi (a mozgások összehangolásáért felelős agyrész) károsodás összehangolatlan mozgásokhoz (ataxia) vezet. A rendellenes mozgás általában a járás elsajátításának időpontjában jelenik meg, de lehet, hogy akár 4 éves korig is várat magára. Elmosódott beszéd, izomgyengeség és esetenként szellemi \ isszamaradoltság is kifejlődhet. A bőr és a szem hajszálereinek kidomborodásával járó tclcangiektázia az első és hatodik életév között jelenik meg. Általában a szemeken, fölön, orrszámyakon és a karon a legszembetűnőbb.
Gyakran fejlődik ki tüdőgyulladás, a hörgőket és orrmelléküregeket érintő fertőzések, melyek krónikus tüdőbetegséghez vezetnek. A hormonrendszer is érintett, apró herék, terméketlenség, cukorbetegség léphet fel. Sok ataxia-teleangiektáziás gyermek betegszik meg rosszindulatú betegségben, főként leukémiában, agydaganatban és gyomorrákban.
Az antibiotikum-injekciók és immunglobulin-infúziók a fertőzések megelőzésében segíthetnek, de az idegrendszeri problémákat nem oldják meg. Az ataxia- teleangiektázia általában fokozódó izomgyengeséghez, bénuláshoz, elbutuláshoz és végül halálhoz vezet.
A hiper-IgE szindróma, más néven Job-Bucklcy- >zindróma, egy olyan immunhiányos rendellenesség, melyet az IgE-antitestek nagyon magas szintje és ismétlődő Staphylacoccus baktérium okozta fertőzések jellemeznek.
A fertőzés érintheti a bőrt, tüdőt, Ízületeket vagy más szerveket. Sok beteg csontozata gyenge, és ez gyakori töréseket okoz. Némelyek allergiás tünetektől, például ekcémától, orrdugulástól, asztmától szenvednek. A kezelés abból áll, hogy a staphylococcus-fer- tőzésekre időnként vagy folyamatosan antibiotikumot adnak. A trimetoprim-szulfametoxazol antibiotikumot gyakran adják megelőző célzattal.
Krónikus granulomatózus
betegség
A főleg fiúkat érintő krónikus granulomatózus betegséget a fehérvérsejtek genetikai hibája okozza, melynek hatására e sejtek képtelenek lesznek bizonyos baktériumok és gombák elpusztítására. A fehérvérsejtek nem termelik azokat az anyagokat (pl. hidrogén-peroxid, szuperoxid), melyek a fenti kórokozók elleni küzdelemben segítenek. A betegség tünetei általában a gyerekkor elején jelentkeznek, de a betegek néha tizenéves kor elejéig is tünetmentesek lehetnek. Krónikus fertőzések jelennek meg a bőrön, tüdőben, nyirokcsomókban, szájban, orrban és belekben. Tályogok képződhetnek a végbélnyílás körül, a csontokban és az agyban. A nyirokcsomók gyakran megnőnek és kifakadnak, a máj és lép is megnagyobbodik, és a gyennek növekedése lelassulhat. A fertőzéseket antibiotikumokkal lehet a gyógyítani. Gamma interferon injekciók hetenkénti adásával a fertőzések csökkenthetők. Néhány esetben a csontvelőátültetés sikeres gyógyulást eredményezett.
Csecsemőkori átmeneti
hipogammaglobulinémia
A csecsemőkori átmeneti hipogammaglobulinémia esetén a 3-6 hónapos korban csökken az antitestek mennyisége. Ez a körülmény gyakoribb koraszülött csecsemőknél, mert ők kevesebb anyai antitestet kapnak a terhesség alatt. A rendellenesség nem öröklődik, és a fiú- és leánygyermekeket egyformán érinti. Általában 6—18 hónapig tart. Miután a legtöbb csecsemő termel valamennyi antitestet, és nem kap túl gyakori vagy súlyos fertőzéseket, e gyermekeknek nincs szükségük kezelésre.
Mindemellett néhány átmeneti hipogammaglobu- linémiában szenvedő csecsemő – főként a koraszülöttek – gyakran kapnak fertőzéseket. Az általában 3-6 hónapig tartó immunglobulin-kezelés nagyon hatásos a fertőzések megelőzésében és gyógyításában is. Szükség szerint antibiotikumokat is alkalmaznak.
A DiGeorge-anomália rendellenes magzati fejlődés következménye. Általában nem öröklődik, és mind fiú-, mind leánygyennekekben előfordul. Azoknak a gyer-
A lásd a 785. oldalt
822
Immunzavarok
Veleszületett immünhiányos állapotok
Alacsony antitestszinttel járó állapotok
- Közönséges változó immunhiány
- Szelektív antitesthiány (például IgA-hiány)
- Csecsemőkori átmeneti hipogammaglobu- linémia
- X-hez kötött agamrnaglobullnémia
Hibás fehérvérsejt-működéssel járó állapotok
T-limfocita hibák
- Krónikus bőr és nyálkahártya Cendkfa-gombá- sodás
- DiGeorge-anomália
T-l imfocita és B-limfocita hibák
- Ataxia-teleangiektázia
- Súlyos kombinált immunhiányos betegség
- Wiskott-Aldrich-szindróma
- X-hez kötött limfoproliferativ szindróma
A fehérvérsejtek hibás ölő funkciójával járó állapotok
- Chédiak-Higashi-szindróma
- Krónikus granulomatózus betegség
- Leukocíta glukóz-6-foszfát dehidragenáz-hiány
- Mieloperoxidáz-hiány
A fehérvérsejtek hibás mozgásával járó állapotok
. • Hiperimmunglobulinémia E
- Leukocitaadhézió zavara
Hibás komplementrendszerrel járó rendellenességek
- 3-as komplementfaktor (C3) hiánya
- 6-os komplementfaktor (C6) hiánya
- 7-es komplementfaktor (G7) hiánya
- 8-as komptementfaktor (C8) hiánya
inekeknek, akik ezzel a betegséggel születnek, nincsen csecsemőmirigyük, A csecsemőmirigy szerepe fontos a normális T-limfocita fejlődésben, és T-limfociták nélkül e gyermekek nem tudnak megfelelően védekezni a fertőzések ellen. Kevéssel a születés után visszatérő fertőzések jelennek meg, és az immunzavar foka széles határok között mozoghat. Némely esetben a hiba csak részleges, és a T-limfociták működése önmagától javul.
A DiGeorge-anomáliás gyermekek gyakran szívbetegek is, és az arcukon szokatlan elváltozások láthatók. Ilyenek az alacsonyan elhelyezkedő fülek, az apró, behúzott állkapocs és a távol ülő szemek. Mivel a mellékpajzsmirigy ugyancsak hiányzik, alacsony a vérükben a kalciumszint, és gyakoriak a születés után rövid időn belül bekövetkező görcsrohamok.
•A súlyos iinmunhiánvos gyermekeken a csontvelőátültetés segíthet. Magzati (elvetélt vagy művileg abor- tált magzatból) vagy újszülöttből származó csecsemőmirigy átültetése a DiGeorge-anomáliás gyermekbe szintén segíthet. Néhány esetben a szivhibák rosszabbak, mint maguk az immunológiai problémák, és a súlyos szívelégtelenség vagy a halál megelőzéséhez sebészi beavatkozásra lehet szükség. Kezelendő a vér alacsony kalciumszintjc is.
Krónikus bőr és nyálkahártya
(mukokután) kandidázis
A krónikus mukokután (bőrt és nyálkahártyát érintő) Gzrtí/ií/u-gombásodás a fehérvérsejtek elégtelen működésének következménye, amely lehetővé teszi a Candida nevű gomba fejlődését és fennmaradását gyermekekben vagy fiatal felnőttekben. A gomba okozhat szájfertőzéseket (szájpenész), valamint a fejtetőt. bőrt és körmöket érintő fertőzéseket. A krónikus mukokután Ca/irf/r/o-fertőzés valamilyen okból gyakoribb lányoknál, mint fiúknál, és változó a súlyossága. Néhány betegben májgyulladás (hepatitisz) és krónikus tüdőbetegség alakul ki. Sokan küszködnek hormonális problémákkal, mint például mellékpajzsmirigy alulműködéssel.
A Candida okozta belső szervi fertőzések ritkák. A fertőzések általában gyógyíthatók gombaellenes gyógyszerekkel, nisztatinnal vagy klotrimazollal. A súlyosabb fertőzések leküzdésére erősebb gombaellenes gyógyszer szükséges. Ilyen a szájon át szedhető ketokonazol, vagy az intravénásán alkalmazott amfotcricin B. Habár a betegség általában nem gyógyítható, egyetlen esetben a csontvelő-átültetés sikerrel járt.
823
Az allergiás reakciók, más néven hiperszenziti- vitási (túlérzékenységi) reakciók, az immunrendszer olyan reakciói, amelyek a normális szöveteket károsítják, A folyamat, melynek során az immunrendszer a szervezetei védelmezi, hasonló ahhoz, melynek során a hiperszenzitivitási reakció ugyanezt a szervezetet károsítja. Ennélfogva az immunrendszer normális alkotói – az antitestek, limfociták és más sejtek A – az allergiás reakciók, vérátömlesztési reakciók, autoimmun betegségek és a beültetett szerv kilökődésének végrehajtói is.
Az allergiás reakció kifejezés alatt a legtöbben olyan reakciókat értenek, melyekben az IgE osztályú antitestek szerepelnek. Az IgE antitestek különleges sejtekhez kötődnek, mint például a vérben keringő bazoftlekhez, vagy a szövetekben előforduló hízósejtekhez. Mikor a sejtekhez kötött IgE antitestek antigénekkel találkoznak, a sejteket olyan anyagok elválasztására serkentik, melyek a környező szöveteket károsítják. Az antigéneket ebben az esetben allergéneknek nevezzük. Allergén lehet szinte minden anyag – porszem, virágpor, gyógyszer vagy étel ami antigénként immunválaszt vált ki.
Néhány esetben az atópiás betegség elnevezést használják az IgE által közvetített rendellenességek gyakran öröklődő csoportjára, melyek közé sorolható az allergiás nátha és az allergiás asztma is. Az atópiás betegségre jellemző, hogy IgE antitesteket termel olyan ártalmatlan belélegzett anyagok hatására, mint a virágpor, termőföld, állatszőr és a házipor-atka. Az ekcémát (atópiás börgyulladás) szintén az atópiás betegségek közé soroljuk, bár ebben a rendellenességben az IgE antitestek szerepe kevésbé tisztázott. ■ Mindezek ellenére az atópiás betegségben szenvedő személynek nem nagyobb az esélye arra, hogy IgE antitesteket termeljen olyan, a szervezetbe injekcióval vagy állatszú- rássai bekerülő allcrgénckrc, mint a gyógyszerek vagy az ízeltlábúak mérgei.
Az allergiás reakciók súlyossága változó, a legenyhébbtől egészen az életveszélyesig, A legtöbb reakció csak olyan kellemetlenségekkel jár, mint könnyezés, szemviszketés és tüsszögés. A másik véglet esetén az allergiás reakciók az életet is veszélyeztethetik, ha hirtelen légzési nehézségeket okoznak, szívmüködésza- vart, és hirtelen jelentős vérnyomásesést idéznek elő, mely sokkhoz vezethet. Ezt a fajta reakciót anafilaxiá- nak nevezik, és az érzékeny embereknél sokféle eset
ben bekövetkezhet, például bizonyos ételek elfogyasztása, bizonyos gyógyszerek bevétele vagy röviddel darázscsípés után.
Mivel minden allergiás reakciót egy specifikus allergén indít be, a diagnózis fő célja ezen allergén azonosítása. Allergén lehet az adott időszakra jellemző növény vagy ennek terméke, pl, fű- vagy parlagfűpollen, de olyan anyagok is, mint a macskaszőr, gyógyszerek vagy különböző ételek. Az allergén allergiás reakciót indíthat be azzal, hogy a bőrre vagy szembe, vagy szúrással bőrünk alá kerül, bclélcgczzük, vagy megesszük. Gyakran az orvos és a beteg körültekintő nyomozómunkájával az allergén azonosítható.
Tesztek segíthetnek annak eldöntésében, vajon a tüneteket allergia okozza-e, és ugyanezen vizsgálatokkal a kiváltó allergén is azonosítható. A vérképben sok lehet az eozinofíl sejt, vagyis az olyan fehérvérsejt, melynek száma gyakran megnő allergiás reakciók során. A radioallergoszorbens teszttel (RAST) mérhető a vérben az egyes a 11 ergénekre jellemző IgE antitestek mennyisége, és ez segíthet az allergiás bőrreakció, a szezonális (idényszerű) allergiás nátha vagy allergiás asztma diagnózisában.
A bőrtesztek leginkább a különleges allergének azonosításában hasznosak. A börteszthez híg oldatot készítenek különböző kivonatokból – fákból, füvekből, gyomnövényekből, virágporokból, háziporból, állatszőrökből, rovarmérgekböl, ételekből és néhány gyógyszerből – majd ezeket az oldatokat a vizsgált személy bőrébe fecskendezik igen kis mennyiségben. Ha ezen anyagok közül valamelyikre allergiás, akkor azon a területen, ahová ez a bizonyos anyag volt befecskendezve. 15-20 perc múlva ödémás göbcse (piros kör- nyékü, csalán föl tsz erű duzzanat) keletkezik. Olyan esetekben, mikor a bőrtesztet nem lehet vagy veszélyes elvégezni, a radioallergoszorbens tesztet használják. Mindkét teszt igen specifikus és pontos, bár a bőrteszt általában kissé megbízhatóbb, gyakran olcsóbb, és az eredménye azonnal értékelhető.
A lásd a 808. oldalt
■ lásd a 961. oldalt
824
Immunzavarok
Jobb az allergént elkerülni, mint az allergia gyógyításával próbálkozni. Az érintett anyag elkerülése azt jelenti, hogy nem vesszük be többet azt a bizonyos gyógyszert, légkondicionálást és légszűrést vezetünk be a lakásba, eltávolítjuk a háziállatot, vagy nem fogyasztjuk az ártalmas élelmiszert. Néhány esetben, ha az allergiát kiváltó anyag a munkával függ össze, lehet, hogy munkakört kell változtatni. Azok a személyek, akik erős idényszerű allergiától szenvednek, fontolóra vehetik, hogy egy olyan területre költözzenek, ahol ez az allergén nem fordul elő.
Más módszerekkel az allergén-expozíciót (az allergénnel való érintkezés mértékét) csökkentik. Ezek közé tartozik például, hogy a háziporra allergiás személy eltávolítja a házból a porgyűjtő bútorokat, szőnyegeket és függönyöket; a matracokra és díszpárnákra műanyag védőhuzatot húz; gyakran portalanítja és takarítja a helyiségeket nedves ruhával; légkondicionálót használ, hogy csökkentse a belső páratartalmat, ami a poratkák belélegzését elősegíti, és nagy hatékonyságú légszűrőket szerel fel.
Miután néhány fajta allergént, főként a levegőben található allergéneket nem lehet kiiktatni, az orvosok gyakran alkalmaznak különböző módszereket az allergiás válasz leállítására, és gyakran írnak fel a tüneteket enyhítő gyógyszereket.
Allergén-immunterápia
Abban az esetben, ha az allergén elkerülése nem lehetséges, az allergén-immunterápia (allergén injekciós kúra) jelenthet alternatív megoldást. Az immunterápiával az allergén apró adagjait juttatják be a bőr alá fokozatosan növekvő mennyiségben, amíg egy fenntartó szintet el nem érnek, A kezelés arra ösztönzi a szervezetet, hogy olyan blokkoló vagy semlegesítő antitesteket termeljen, melyek az allergiás reakciót megelőzhetik. Esetleg az antigénnel reagáló IgE antitestek mennyisége is csökkenhet a vérben. Mindemellett az immunterápiát óvatosan kell végezni, mert ha túl hamar kiteszik a beteget egy magas allcr- géndózisnak, az önmagában allergiás reakciót válthat ki.
Habár sok ember veti alá magát az allergén- immunterápiás kezelésnek, és a tanulmányok alapján ez segít is, a költséghatékonyság és a kockázat-haszon arány nem mindig kedvező. Úgy tűnik, hogy némely embernél és némely típusú allergiánál jobban beválik, mint másoknál. Az immunterápiát leggyakrabban azoknál alkalmazzák, akik virágporra, háziporatkára, rovarmérgekre és állatszőrre allergiásak. Ételallergia
eseten immunterápia nem javasolt az anafílaxia veszélye miatt.
Leghatásosabb az eljárás, ha a kezeltek évközben is fenntartó injekciókat kapnak. A kezeléseket eleinte hetente végzik, majd később a fenntartó injekciókat csak 4-6 hetente adják.
Mivel az immunterápiás injekció káros reakciót is kiválthat, az orvos általában ragaszkodik ahhoz, hogy a beteg a rendelőben maradjon az injekciót követő legalább 20 percig. Az allergiás reakció jellegzetes tünetei a tüsszögés, köhögés, kipirulás, bizsergés, szorító érzés a mellkasban, nehézlégzés és csalánkiütések. 11a enyhe tünetek lépnek fel, gyógyszer (jellemzően valamilyen antihisztamin, pl. difenhidramin vagy klórfeniramin) adása segíthet az allergiás reakció leállításában. A súlyosabb reakciók adrenalininjekciót tesznek szükségessé.
Antihisztaminok
Az antihisztamin gyógyszereket leggyakrabban allergiák kezelésére használják (asztma esetén nem alkalmazzák). A szervezetben két féle hisztaminreceptor van: hisztaminj (H0 és hisztamin2 (H2). Az antihisztamin kifejezés általában olyan gyógyszereket takar, melyek a htsztamini receptort blokkolják (gátolják). Ha ezt az utóbbi Hj receptort a hisztamin ingerlí, a következmény a célzott szövet sérülése lesz. A hisztamirip blokkolókat nem szabad összetéveszteni a hisztainin2– rcccptor blokkolóival, amelyeket peptikus fekélyek és gyomorégés kezelésére használnak.
Az allergiás reakció sok kellemetlen, de viszonylag enyhébb tünetét – szemviszketést, náthát és bőrviszketést a hisztamin felszabadulása okozza. A hisztamin más hatásai – mint a légszomj, vérnyomásesés és a légvételt akadályozó torokduzzadás – a veszélyesebb következmények.
Minden antihisztaminnak azonos a kívánt hatása: főleg a nemkívánatos vagy káros hatások tekintetében különböznek egymástól. A kívánt és nem kívánt hatások függnek az illető szertől és az azt használó személytől is. Néhány antihisztaminnak például erősebb a nyugtató hatása, de az emberek erre való érzékenysége is változó. Néhány esetben az általában nem kívánt hatás is felhasználható. Az antihisztaminok nagy többségét jellemző ún. antíkolinerg hatás például, mely a nyálkahártyák szárazságát okozza, a megfázás okozta nátha enyhítésében is segíthet.
Néhány antihisztamin kapható vény nélkül, valamint rövid és elnyújtottabb hatású formában is. Némelyikük alkalmazható dekongesztív (orrdugulás-csök- kentő) gyógyszerekkel kombinálva, melyek a vérere-
Allergiás reakciók
825
két összehúzzák, és az orrfolyást enyhítik. A Más anti- hisztamin csak vényre kapható, és szedése orvosi felügyeletet igényel.
A legtöbb antihisztamin álmosságot okozhat. Lehetséges nyugtató hatásuk miatt az antihisztaminok az Egyesült Államokban a vény nélkül kapható altatók közül soknak alkotórészei. A legtöbb antihisztaminnak emellett erős antikolinerg hatása is van, amely zavartsá- got, szédülést, szájszárazságot, székszorulásl, vizelési nehézséget okozhat, főleg idősebbeknél. ■ Mindezek ellenére a legtöbb ember nem tapasztal mellékhatásokat, és nyugodtan használhatja a vény nélkül kapható gyógyszereket, melyek sokkal olcsóbbak a vényre kapható, nyugtató hatás nélküli antihisztaminoknál. Az álmosság és más mellékhatások is kivédhetők azáltal, hogy kis adaggal kezdjük a gyógyszer szedését, és fokozatosan növeljük az adagot addig, míg a tüneteket megfelelően befolyásoló dózist elérjük. Ma már rendelkezésünkre áll több olyan antihisztamin, amelynek sem nyugtató, sem más mellékhatása nincsen. Ezek közé tartozik az asztemizol, a cetirizin, a loratadin és a terfenadin.
Az allergiás reakciókat általában annak alapján osztályozzuk, hogy mi okozza őket, a test mely részén jelentkeznek leginkább, továbbá figyelembe vehetünk egyéb jellegzetességeket is.
Az allergiás rinitisz (nátha) az allergiás reakció egyik gyakran előforduló fajtája. Levegőben szálló anyagok okozzák általában virágpor vagy fülelek, de néha penészgomba, házipor és állatszőrök is és tüsz- szögéssel, orrviszketéssel, náthával, orrdugulással, általános viszketéssel, szemirritációval jár. Az allergiás nátha lehet szezonális (idényjellegű), de tarthat egész éven át is (perenniális).
.-í szezonális allergiás rinitisz a levegőben lebegő virágporok következménye, gyakran nevezik szénanáthának vagy virágpor-érzékenységnek is.
A virágporok szezonja a különböző országokban, területeken igen nagy eltéréseket mutat. Az Amerikai Egyesült Államokban keleten, délen és közép-nyugaton a tavaszi szénanáthát főként a fák, mint a tölgy, szil, juhar, éger, nyír, boróka és olajfa okozzák; kora nyáron a füvek tehetők felelőssé, mint a réti perje, réti komócsin, fehér tippan és a csomós ebír; késő nyáron pedig a parlagfű a bűnös. Az Egyesült Államok nyuga-
Néhány vényre és vény nélkül kapható antihisztamin
Vényre kapható
Asztemizol
Azaladin
Cetirizin
Ciproheptadin
Dexklórfeniramin
Loratadin
Metdilazin
Prometazin
Terfenadin
Trimeprazin
Tripelennamin
Brómfeniramin
Klórfeniramin
Klemastin
Dexbrómfeniramin
Difen hidrám in
Ferii nda min
Pirifamin
Triprolidtn
ti részén a füvek sokkal hamarabb elkezdik ontani pollenjüket, és más gyomnövények is szerepelnek a listán. Néhány esetben a szezonális allergiát a termőföldből származó spórák is okozhatják.
A pollenszezon kezdetével a száj, szájpad és a torok hátsó része fokozatosan vagy hirtelen viszketni kezd. Ezt általában a szemek könnyezése, tüsszögés és vízszerű orrfolyás követi. Néhány embernél fejfájás, köhögés cs nchczlcgzcs is jelentkezik, néhányan ingerlékennyé és depresszióssá válnak, elvesztik étvágyukat, alvási nehézségekkel küszködnek. A szemhéjak befelé néző oldala és a szem fehérje begyulladhat (kötőhártyagyulladás). Az orr belseje megduzzadhal és kékes-vörössé válhat, ami orrfolyáshoz és orrduguláshoz vezet.
A szezonális allergiás rinitiszt általában könnyű felismerni. A bőrtesztek és a beteg kórelőzménye segíthetnek a doktornak az allergiát kiváltó pollen azonosításában.
A lásd az 59. oldalt
■ lásd a 41. oldalon lévő táblázatot
826
Immunzavarok
A szezonális allergiás nátha megszokott kezelésének első lépése az antihisztaminok adása. Néhány esetben orrdugulás-csökkentö gyógyszerek (pl. pszeudoefedrin vagy fenilpropanolamin) szedését ajánlják az antihisztamin mellé, mert ezek segítenek az orrfolyás és -dugulás enyhítésében. Mindemellett a magas vérnyomásos betegeknek kerülniük kell a dekongesztivumok szedését, hacsak nem az orvos javaslatára és ellenőrzése mellett történik.
A nátrium-kromoglikát orrspray szintén használható a szezonális allergiás rinitisz kezelésére. A kromoglikát csak vényre kapható, és a szokásos antihisztaminoknál drágább: hatása általában csak azokra a területekre korlátozódik, ahova befújják, mint például az orrüreg és a torok hátsó részének területére. Ha antihisztaminnal és kromoglikáttal nem lehet a kellemetlen tüneteket kordában tartani, az orvos korti kosztéra id sprayt írhat fel. Ez utóbbi szerek rendkívül hatásosak, és az újabb fajták lényegében mellékhatásoktól mentesek. Ha ez a kezelés sem használ, néhány (kevesebb, mint 10) napon át, esetleg tabletta formájában kell kortikoszteroidot szedni, hogy a nehéz helyzetet elviselhetővé tegyük.
Ha a fenti gyógyszereknek komoly mellékhatásai jelentkeznek, ha a beteg gyakran szorul kortikoszteroid- tabletta szedésére, vagy asztmában szenved, megfontolandó az allergén-immunterápia (az allergia tüneteinek megelőzését célzó injekciósorozat). A Az allergén-im- munterápiát a szezonális allergiás rinitisz esetében néhány hónappal a pollenszezon előtt kell elkezdeni.
Egész éven át tartó
(perenniális) rinitisz
A perenniális (egész éven át tartó) allergiás rinitisz a szezonális allergiás rinitiszhez hasonló tüneteket okoz, de a tünetek súlyossága az év során gyakran (előre nem látható módon) változik.
A perenniális allergiában az allergén lehet házipor – atka, toll, állati szőr vagy penészgomba. A kötőhártyagyulladás nem jellemző. A gyakori orrdugulás a fülből a torokba vezető járatot (hallókürt) elzárhatja, és ezúton főként gyermekekben, hallászavarokat okozhat. Az orvosnak el kell különítenie a perenniális allergiás náthát a visszatérő arcüreggyulladástól és az orron be-
A lásd a 824. oldalt
■ lásd az 1015. oldalt
★ lásd az 1015. oldalt
lüli szövetnövckedéstől (onpolip).BAz arcüreggyulladás és az orrpolip az allergiás nátha szövődményeként is megjelenhet.
Néhány olyan személy, akinek krónikus orrfertőzése, arcüreggyulladása, orrpolipja van, valamint bőrteszt-eredménye negatív, és az orrváladékában magas az eozinofil fehérvérsejtek száma, hajlamos arra, hogy az aszpirin vagy más nem szteroíd gyulladásgátlók bevételét követően súlyos reakció lépjen fel. Ezeknél az embereknél a kóros reakció nehezen kezelhető asztmás roham formájában jelentkezik, ezért kerülniük kell a nem szteroíd gyulladásgátló gyógyszerek szedését.
Azoknál a betegeknél, akiknek krónikus orrdugulá- suk és orrfolyásuk mögött nincs arcüreggyulladás vagy orrpolip vagy bármilyen kimutatható allergia, a tünetek hátterében más okot gyaníthatunk (vazomotoros – azaz a helyi vérkeringéssel összefüggő – rinitisz), mely nem allergia következménye.*
Ha a specifikus allergént azonosították, akkor az egész éven át tartó nátha kezelése nagyon hasonlít a szezonális allergiás rinitisz esetén alkalmazottra. Habár a szájon át szedett kortikoszteroidok általában nem javasoltak, a vényre kapható kortikoszteroid orrspray-k igen hatásosak lehetnek. A vény nélkül kiadható, orrdugulást enyhítő gyógyszerek vagy spray-k használata néhány napnál hosszabb ideig nem javasolt, mert az egész hétig vagy még tovább tartó alkalmazásuk ún. „visszacsapásos” hatással az orrot érintő gyulladást súlyosbíthatja, vagy clhúzódóvá teheti. Néhány esetben az oripolip vagy arcüreggyulladás sebészi megoldása szükséges.
Allergiás kötőhártya-gyulladás
Az allergiás kötőhártya-gyulladás a szemhéjak belső és a szemgolyó külső felszínét borító vékony hártya gyulladása.
A legtöbb betegben az allergiás kötőhártya-gyulladás egy kiterjedtebb allergiás betegség, például szezonális allergiás rinitisz részeként jelentkezik. Mindemellett megjelenhet az allergiás kötőhártya-gyulladás önmagában is olyan embereknél, akik közvetlenül érintkeznek különböző szálló anyagokkal, például virágporral, gombaspórákkal, porral és állatszőrrel. A szemfehérje kivörösödik cs megduzzad, a szemek viszketnek és erősen könnyezhetnek. A szemhéjak megduzzadhatnak és bevörösödhetnek.
Az antigénre adott túlérzékenységi reakció megjelenhet a szemekre alkalmazott helyi gyógyszerek, koz-
Allergiás reakciók
827
metikai cikkek (szemceruza, arcpúder) vagy a kézzel a szemekbe vitt kémiai anyagok (például ilyen anyagokkal való munka során) hatására is kialakulhat. Ezek az anyagok a szemhéjak és a szem körüli bőr reakcióját is kiválthatják, ezért a jelenség kontakt dermatitisznek (bőrgyulladásnak) is tekinthető.
Az allergiás kötőhártya-gyulladás kezelésében a főszerepet a szájon át adott antihisztaminok játsszák. Az antihisztaminok szemcsepp formájában is alkalmazhatók, ebben az esetben érösszehúzó anyaggal is kombinálják őket, hogy a vörösséget enyhítsék. Az antihisz- tamin vagy az oldat valamely más alkotórésze azonban néhány esetben az allergiás reakciót súlyosbítja, ezért helyesebb a szájon át adható antihisztaminok szedése mellett dönteni. A szemcsepp formájában szintén kapható nátrium-kromoglikát főként a tünetek megelőzésére használható, azokban az esetekben, mikor a beteg előre számít az allergénnel való találkozásra. A kor- tikoszteroidokat tartalmazó szemcseppek nagyon súlyos esetekben használhatók, de különböző mellékhatásaik (például zöld hályog) lehetnek. Abban az esetben. ha a beteg közvetlenül a szemre alkalmazott kor- tikoszteroid-kezelést kap, a szem belnyomását szemész szakorvosnak rendszeresen ellenőriznie kell.
A szemek semleges anyaggal, például műkönnyel való tisztítása enyhítheti az irritációt. Bármely esetlegesen allergiás reakciót kiváltó anyag kerülendő. A kötőhártya-gyulladásos epizódok alatt kontaktlencsét nem szabad hordani. Az allergén-immunterápia alkalmazása akkor jön szóba, ha a többi kezelés nem jár kielégítő eredménnyel.
Az ételallergia egy bizonyos étel által kiváltott allergiás válasz. A sokkal gyakoribb ételintolerancia az étel elfogyasztása mán jelentkező nem allergiás, hanem más nemkívánatos hatást jelöl.
Sokan az allergiától eltérő különböző okokból nem tolerálnak bizonyos ételeket. Ilyen ok lehet például egy olyan enzim hiánya, amely az étel megemésztéséhez szükséges lenne. Ha az emésztőrendszer nem tűr bizonyos ételeket, ennek következménye gyomor-bélpana- szok, gázképződés, hányinger, hasmenés vagy más probléma lehet. Általában nem allergiás reakciók lehetők felelőssé ezekért a tünetekért. Sok ellentmondásos állítás hangzik el az ételallergiával kapcsolatosan. Az ételallergiát teszik felelőssé a panaszok széles skálájáért, a gyermekeknél jelentkező híperaktivitástól a krónikus fáradtságig. Más nem bizonyított állítások az eleiallergiát teszik felelőssé izületi gyulladásért, rossz
sportteljesítményért, depresszióért és egyéb problémákért.
Azok a gyakran előforduló tünetek, melyek az ételallergia megnyilvánulásának tekinthetők, gyermekkorban kezdődnek, és sokszor olyan gyermekeknél jelentkeznek, akiknek családjában más atópiás betegség (mint allergiás rinitisz vagy allergiás asztma) is előfordul. Az allergiás hajlam első jele bőrkiütés, például ekcéma (atópiás dermatitisz) lehet. A kiütést gyomorbélrendszeri panaszok, mint hányinger, hányás és hasmenés kísérhetik, és a háttérben ételallergia állhat, de nem szükségképpen. A gyermek első születésnapjára az ekcéma rendszerint már csak csekély gondot jelent. Később az ételallergiában szenvedő gyermekek hajlamosak más atópiás betegségre is, például allergiás asztmára vagy szezonális allergiás náthára. Mindezek ellenére a 10 évesnél idősebb gyermekek légzőszervi panaszaiért nem lehet az ételallergiát okolni, még akkor sem, ha a bőrteszt-eredmények pozitívak maradnak.
Néhány emberben az ételekben található potenciális allergénekre – főként a mogyoró- és diófélék, hüvelyesek, magok és kagylók fogyasztásakor – nagyon súlyos allergiás reakció is jelentkezhet. Az ilyen allergiával küszködő személyek már az étel minimális adagjának elfogyasztására is hevesen reagálhatnak. Testszerte kiütések jelenhetnek meg. torkuk megdagadhat és clzáródhat, és légzésük is nehézzé válhat. A vérnyomás hirtelen esése szédüléshez és ájuláshoz vezethet. Ezt az életet veszélyeztető állapotot anafilaxiánakA nevezik. Néhány embernél csak abban az esetben jelentkezik az anafílaxiás reakció, ha az étel elfogyasztása után azonnal sportolni kezdenek.■
Az ételekben előforduló adalékanyagok is kiválthatnak tüneteket, allergia vagy intolerancia útján. Néhány ételben olyan mérgek vagy kémiai anyagok vannak (például hisztamin). melyek a nem allergiás mellékhatásokért felelősek. Az olyan összetevők, mint a nátri- um-glutamát nem váltanak ki allergiát. A szulfitokról (például a sok ételben tartósítószerként használt metabiszulfitról) és a festékekről (például a tartrazin- ról, ami egy sárga festék, és édességekhez, üdítőitalokhoz és sok iparilag elkészitett ételhez adják) megállapították, hogy érzékenység esetén asztmát és csalánkiütést válthatnak ki. Néhány beteg bizonyos ételek elfogyasztása után migrénes fejfájást panaszol.
▲ lásd a 828, oldalt
■ lásd a 832. oldalt
828
Immunzavarok
Gyakori ételallergiák
Tej
Tojás
Kagyló
Diófélék
Búza
Földimogyoró
Szójabab
Csokoládé
Az ételallergiák és -intoleranciák az esetek túlnyomó többségében meglehetősen egyértelműek, habár nem mindig könnyű a valódi allergiát az intoleranciától megkülönböztetni. Felnőtteknél úgy tűnik, hogy az emésztés a lenyelt allergének nagy részére adott allergiás válasz kialakulását megakadályozza. Erre példa a „pékek asztmája”, amelyre az jellemző, hogy a pékségben dolgozóknál a liszt vagy más gabonák bclégzé- se nehézlégzést vált ki, ám ugyanezeket a gabonafajtákat bármiféle allergiás reakció kialakulása nélkül fogyaszthatják.
A börtes7tek néhány esetben segíthetnek az ételallergia diagnosztizálásában; a pozitív eredmény nem feltétlenül jelenti, hogy a személy érzékeny az adott ételre, de a teszt negatív eredménye esetén csekély az érzékenység valószínűsége. Egy pozitív teszteredmény után az allcrgológusnak szüksége lehet orális teszt elvégzésére a végleges diagnózis felállításához. Az orális teszt során a gyanús ételt elrejtik valamilyen hordozó anyagban, például tejben vagy almapürében, majd a beteggel megetetik. Ha nem jelenik meg tünet, akkor a páciens nem allergiás erre az ételre. A legjobb az ilyen teszteket „vakon” végezni, azaz a gyanúsított étel néha jelen van a hordozó anyagban, néha nem. Ezekkel a tesztekkel az orvos biztonsággal meg tudja állapítani, hogy a beteg allergiás-e az adott ételre, vagy sem.
Az allergia okozójának megállapításában segítséget nyújthat a megvonásos diéta. A beteg felfüggeszti azon ételek fogyasztását, melyek az allergia okaként felmerülnek. Ezután az ételeket egyesével beillesztik az étrendbe. Az orvos olyan, szigorúan követendő kezdő di
étát javasolhat, mely csak egynemű, „tiszta” ételekből áll. Ezt a diétát nem könnyű betartani, mert sok élelmiszer más ételekben is el van rejtve, mint azok alkotórésze. A hagyományos rozskenyér például tartalmaz egy kevés búzalisztet is. Semmi más étel vagy ital nem fogyasztható azokon kívül, melyeket a kezdő diétában meghatároztak. Az étteremben való étkezés nem javasolt, mert a betegnek (és a doktornak) ismernie kell az elfogyasztott ételek valamennyi összetevőjét.
Az ételallergiákra semmilyen specifikus kezelés nem áll rendelkezésünkre azon kívül, hogy felhagyunk az azt kiváltó étel fogyasztásával. Minden súlyos allergia esetén, ha kiütés, az ajkak és a torok duzzadása (vi- zenyője) vagy nchézlégzés jelentkezik, a kiváltó étel szigorúan kerülendő.
Az érzékenység csökkentése az étel kis adagjainak elfogyasztásával vagy ételkivonatok nyelv alá cseppen- tésével nem bizonyult hatásosnak. Az antihisztaminok- nak csekély a gyakorlati értékük a megelőzésben, de hasznosak lehetnek olyan általános akut reakciók esetén, mint a csalánkiütés (urtikária) vagy az óriás csalánkiütés (angioödéma, azaz mély szöveti vizenyő).
Az anafilaxia egy akut, általános, gyakran súlyos, életveszélyes allergiás reakció, amely olyan személyekben jelentkezik, akik előzőleg érzékennyé váltak (szenzihi- lizálódtak} egy allergénre, és ugyanazzal az allergén- nel újra találkoznak.
Anafilaxiát bármely allergén okozhat. Leggyakoribbak a gyógyszerek, rovarcsípések, bizonyos ételek és az allergiás immunterápiás injekciók. Anafdaxia az allergénnel való első találkozáskor nem jelentkezhet. Az egyén első penicillinkezelése vagy rovarcsípése például nem vált ki anafílaxiás reakciót, de a későbbi találkozások ezzel az anyaggal esetleg már anafilaxiá- hoz vezetnek. Sokan azonban nem emlékeznek az első találkozásra.
Az anafílaxiás reakció akkor kezdődik, mikor az allergén belép a véráramba, és egy TgE típusú antitesttel reagál. Ez a reakció bizonyos sejteket hisztamin és más, gyulladásos reakcióban szereplő anyagok kibocsátására serkenti, melyek hatására a tüdő légutai ösz- szehúzódhatnak ziháló légzést okozva, a vérerek kitágulhatnak a vérnyomás esését okozva, a vérerek fala áteresztővé válhat a folyadékok számára, vizenyős duzzanatok és csalánkiütés megjelenésével. A szívműködés zavara rendetlen szívveréshez, a pumpaműködés elégtelenségéhez, végül sokkos állapothoz vezethet.A
▲ lásd a 111. oldalt
Allergiás reakciók
829
Anafilaktoid reakció: az anafílaxiás reakcióhoz hasonlít, de bizonyos gyógyszerek (például polimixin, pentamidin, opiátok vagy a röntgenvizsgálatoknál használt kontrasztanyagok) első alkalmazásakor jelentkezhet, A tünetek létrehozásában nem szerepelnek az IgE antitestek, tehát nem allergiás reakcióról van szó. Az aszpirin és más nem szteroíd gyű II adás gátlók szintén okozhatnak anafilaktoid reakciót, főként azoknál, akik egész éven át tartó allergiás rinitiszszel vagy orrpolippal küszködnek.
A tünetek a kiváltó anyag adása után azonnal, vagy szinte minden esetben két órán belül jelentkeznek. A személy rosszul érzi magái, izgatottá válhat, esetleg szívdobogást, bizsergést, a fülében lüktetést észlel, a bőre viszket, kivörösödik, köhögés, tüsszögés, vize- nyő. csalánkiütés megjelenése vagy a levegővétel nehezebbé válása jelentkezhet az asztma vagy a légcsőelzáródás miatt. Keringési összeomlás alakulhat ki légzőszervi tünetek nélkül. Általában egy epizódra vagy légzőszervi, vagy szív-érrendszeri panaszok jellemzőek, a kettő együtt nem, és a betegnek azonosak a tünetei a későbbi epizódok során is. Az anafílaxiás reakció olyan gyorsan kialakulhat, hogy ájuláshoz, epilepsziás görcsökhöz, bevizeléshez. eszméletvesztéshez vagy gutaütéshez vezethet 1-2 percen belül. Az anafí- laxia halálos kimenetelű is lehet, ha az intenzív kezelést nem kezdik meg azonnal.
1 la valakinél a darázscsípés kiváltott már anafílaxiás reakciót, akkor nagy az esélye arra, hogy egy újabb csípés hasonló hatást váltson ki. Ugyanez igaz minden más allergénnel (például gyógyszerrel) való ismételt találkozásra. Nem lehet persze valakinek a bőrreakcióját minden új gyógyszer bevezetése előtt letesztelni, ám azoknál, akiknél allergiát váltott ki valamilyen állati eredetű szérum (például ló vérsavóból származó tetanusz anlitoxin) vagy penicillin, a teszteket mindenképpen elvégzik, mielőtt ezeket a termékeket beadnák.
Hosszú távit immunterápiával megelőzhető az elkerülhetetlen allergén, például rovarcsípés által kiváltott anafílaxia. Ha a kiváltó anyaggal való találkozás elkerülhető – mint a penicillin vagy más gyógyszerek esetében akkor nem alkalmaznak immunterápiát. Ám ha a betegnek erre a bizonyos gyógyszerre van szüksége (mint a penicillin vagy a ló vérsavóból származó an- titoxin), abban az esetben a rendelőben vagy a kórházban végzett gondos ellenőrzés mellett a deszenzitizálás (érzékenység megszüntetése) elvégezhető.
Néhány ember kortörténetében a röntgenvizsgálatokhoz használt festékekre (kontrasztanyagokra) kialakuló anafílaxia szerepel. Habár az orvosok megpróbálják elkerülni ezen anyagok használatát, bizonyos betegségeket nem lehet az alkalmazásuk nélkül diagnosztizálni. Ilyenkor speciális kontrasztanyagokat használnak. amelyek a reakció kialakulásának valószínűségét csökkentik. Emellett az anafílaxiás reakciót leállító gyógyszerek, mint a prednizolon. difenhidramin. efedrin adása a kontrasztanyag befecskendezése előtt hasznos lehet.
Az anafílaxia kezelésének első lépése adrenalininjekció beadása. A rovarcsípésre vagy bizonyos ételre allergiás személyeknek, főleg ha már anafílaxiás rohamuk is volt, mindig kell maguknál tartaniuk egy önin- jekciózásra alkalmas adrenalin fecskendőt a gyors vészclhárítás céljából.
Az esetek nagy részében ez a kezelés leállítja az anafílaxiás reakciót. Mindemellett anafílaxiás reakció esetén a lehető leghamarabb kórházba kell jutnia a betegnek, mert szükség lehet a légző- és szív-érrendszer folyamatos ellenőrzésére, valamint komplikált sürgősségi kezelésre.
A csalánkiütés, más néven urtikária olyan bőrreakció, melyre apró, világos vagy vörös duzzanatok jellemzőek.
A csalánkiütéshez hasonló, és gyakran vele együtt jelentkező tünet az angioödéma, amely szélesebb területeket és mélyebb bőrrészeket érint. A csalánkiütés és az angioödéma olyan anafílaxiás típusú reakciók, melyek a bőrre és az alatta fekvő szövetekre korlátozódnak. Kiválthatják őket allergének vagy más ágensek, vagy eredetük lehet ismeretlen. Gyakori allergének a gyógyszerek, rovarcsípések vagy -harapások és bizonyos ételek, főként tojások, kagylók, dió- cs mogyorófélék és a gyümölcsök. Néhány esetben a csalánkiütés hirtelen jelentkezik, minimális mennyiségű etel elfogyasztása után. Máskor a csalánkiütés csak nagy ctcl- mennyiségek (például eper) elfogyasztása után jelentkezik. A csalánkiütés gyakran jelenik meg vírusfertőzések. például hepatitisz, mononukleózis infektióza, vagy rubeola lezajlása után.
Gyakran nehéz magyarázatot találni a heteken vagy hónapokon át visszatérő csalánkiütésre; lehetséges, hogy soha nem derül fény az eredetére. Allergia ritkán áll a háttérben, bár olykor valamely élelmiszeradalék.
830
Immunzavarok
gyógyszer vagy kémiai anyag hosszú ideig tartó akaratlan használata felelősnek tekinthető. Erre példák a tartósítószerek, festékek és más élclmiszeradalékok; a tejben nyomokban található penicillin (amellyel a tehenek fertőzéseit gyógyították); és néhány nem vényre vásárolt gyógyszer. Valamely, egyidejűleg fennálló krónikus betegség (szisztémás lupusz eritematózus, policitémia vera, limfóma) ritkán összefüggésben áll a csalánkiütéssel. Gyakran gyanakodnak lelki tényezőkre is, de ezek ritkán nyernek bizonyítást.
Néhány gyógyszer, mint például az aszpirin, súlyosbíthatja a tüneteket. Ha valakinek aszpirin okozta a csalánkiütését, hasonlóan reagálhat más nem szteroid gyulladásgátlókra, pl. ibuprofenre, vagy a tatrazin nevezetű sárga ételfestékre, melyei ételekben és gyógyszerekben is használnak. Angioödéma jelenhet meg a csalánkiütés általános jelei nélkül is az öröklődő angio- ödémának nevezett betegség esetében.A
A csalánkiütés első jele általában a viszketés, melyet gyorsan követ a kiütések megjelenése. A kiütések olyan sima, enyhén kiemelkedő területek, melyek lehetnek a környező bőrnél világosabbak vagy vörösebbek, és általában kis méretűek maradnak (átmérőjük nem haladja meg az egy centimétert). Ha a bőrelváltozások nagyobbak (a 15 centiméteres átmérőt is elérhetik), akkor a középső területek normálisak lehetnek, mintegy gyűrűt képezve. A kiütések általában .jötinek- mennek”; egy hólyag több óráig fennmaradhat, majd eltűnhet és valahol máshol megjelenhet.
Angioödéma (óriás csalánkiütés) esetén a duzzanat sokkal nagyobb területeket beborít, és mélyen a bőr alá terjed. Részben vagy teljesen ellepheti a kezeket, lábfejeket, szemhéjakat, ajkakat vagy nemi szerveket, vagy akár a szájüregben, torokban és légutakban is megjelenhet, ez utóbbi esetben a légzést nehezítheti.
Abban az esetben, amikor a csalánkiütések hirtelen megjelennek és eltűnnek anélkül, hogy visszatérnének, általában nincs szükség orvosi vizsgálatra; ritkán derül ki olyan ok, amely nem lett volna már a kezdetekben is egyértelmű. Ám ha a csalánkiütés vagy angioödéma visszatér anélkül, hogy erre magyarázatot találnánk, akkor általában az orvosi kivizsgálás javasolt.
A hirtelen megjelenő csalánkiütés általában kezelés nélkül elmúlik néhány nap. vagy akár pár perc alatt. Ha az ok nem ismert, a betegnek abba kell hagynia az ösz- szes nélkülözhető gyógyszer szedését addig, amíg a reakció alábbhagy, Antihisztaminok. mint például difen- hidramin, klórfenilamin vagy hidroxizin szedése valamelyest enyhíti a viszketést és a duzzanatot. Kortiko- szteroid (pl. prednizolon) szedése néhány napig a nagyon súlyos duzzadást és viszketést mérsékelheti.
[{a valaki összeesik vagv nehezen nyel, illetve lélegzik, azonnal sürgősségi ellátásban kell részesülnie. Adrenalin-injekciót és antihisztaminokat adnak olyan gyorsan, amilyen gyorsan csak lehet. Legjobb a kezelést kórházban folytatni, ahol a beteget folyamatosam figyelemmel kísérhetik, és terápiáját szükség esetén módosíthatják.
A krónikus csalánkiütés is kezelhető antihiszta- minokkal. A doxepin nevű antidepresszáns (depresszió elleni gyógyszer) is hatásosnak bizonyult egyes felnőtt betegek kezelésére. A kortikoszteroidok több mint 3^4 hétig tartó szedése sok mellékhatást okozhat, ezért csak súlyos esetekben alkalmazzák őket, ha minden más módszer hatástalan, és ilyenkor is csak a lehető legrövidebb ideig. Az esetek körülbelül felében a kezeletlen krónikus csalánkiütés 2 éven belül eltűnik. A stressz kerülésével többnyire ritkíthatok és enyhíthetŐk a rohamok.
Az örökletes angioödéma genetikai betegség, melynek oka a vér egyik fehérjéjének, a Cl inhibitornak a hiánya.
A C1 inhibitor (gátlóanyag) a komplemcntrendszer (az allergiás és immunreakciók egy részében szereplő fehérjecsoport) része. A Cl inhibitor hiánya vagy csökkent működése duzzadásos epizódokat okoz a bőrben vagy az alatta levő szövetekben, illetve a száj- üreget, torkot, gyomor-bélrendszert borító nyálkahártyában. Sérülés vagy vírusfertőzés gyakran váltja ki a rohamot, amit az érzelmi stressz súlyosbíthat. A roha* mok tipikusan inkább fájdalmas, mint viszkető duzzanatokkal jelentkeznek, és csalánkiütés nem társul hozzájuk. Sok beteg hányingerről, hányásról és görcsökről panaszkodik. A legsúlyosabb komplikáció a felső légutak duzzanata, mely a légzést nehezítheti. A diagnózis felállítása olyan tesztekkel történik, melyekkel a vérben a Cl inhibitor mennyiségét, illetve aktivitását mérik.
A lásd a 111. oldalt
Allergiás reakciók
831
Az aminokapronsav az esetek egy részében leállíthatja az öröklődő angioödémás rohamokat. Gyakran adnak adrenalint, antihisztaminokat és kortikoszteroi- dokat, habár e gyógyszerek hatékonysága nem bizonyított. A légzés gyorsan akadályozottá válhat, és ilyenkor lélegeztető tubus bevezetésére lehet szükség az akut roham idejére.
Bizonyos eljárásokkal a roham esetleg megelőzhető. Kisebb műtétek vagy fogorvosi kezelések előtt például az öröklődő angioödémás betegnek friss vérplazma adható, hogy verében a Cl inhibitor szintje megemelkedjék. A tisztított Cl inhibitor adása megelőzheti az öröklődő angioödémás rohamokat, de a készítmény általános használatra még nem elérhető. Hosszú távú megelőzés céljából orális anabolikus szteroidok (androgc-nck), mint a doppingszerként ismert stano- zolol vagy a danazol. serkenthetik a szervezetben a Cl inhibitor képződését. Miután e gyógyszereknek fcrfía- sító hatásai lehetnek, ezért nőbetegek kezelése gondosan megválasztott adagolással és szoros ellenőrzéssel történik.
A masztocitózis során az immunreakcióban részt vevő hízósejtek (masztociták, hisztamint termelő sejtek) fel- gyülemlenek a bőr szöveteiben, és néha a test különböző más részein is.
A masztocitózis leggyakoribb formája korlátozódhat csak a bőrre, főként gyermekekben, vagy kiterjedhet más szervekre, például a gyomorra, belekre, májra, lépre, nyirokcsomókra és a csontokra is. A masztocitózis ritkább formái a vérképzés súlyos zavaraival 1 mint akut leukémia, limfóma, krónikus neutropénia. mieloproliferatív betegség), vagy olyan súlyos betegségekkel is társulhatnak, mint a hízósejtes leukémia és az agresszív masztocitózis. A közönséges masztocitózis 90%-ához és a masztocitózis többi formájának kevesebb mint 50%-ához urtikária pigmentóza társul. Az urtikária pigmentóza testszerte előforduló apró, vöröses-barnás foltokat jelent, melyek dörzsölés vagy megvakarás hatására gyakran pirossá és duzzadttá válnak.
A masztocitózis oka nem ismert. Az évek során egyre több hízósejt halmozódik fel a tünetek fokozatos erősödését okozva, de a tünetek gyógyszeres kezeléssel általában évtizedekig uralhatok. Néhány maszto- citózisos beteg ízületi és csontfájdalmakkal küszködik, és hajlamos súlyos, anafílaxiás tünetekhez hasonló allergiás reakcióra. A gyomor túlzott hisztamintermelése
miatt a betegekben peptikus fekély és krónikus hasmenés is kialakulhat.
A masztocitózis kezeléséhez kétfajta antihisztamin- ra van szükség: az allergiákra adott hisztaminj-receptor-blokkolókra, és a peptikus fekély kezelésében alkalmazott hisztamim-receptor-blokkolókra. Ha a masztocitózis valamilyen súlyos betegséggel van ösz- szefiiggésben, akkor a kezelés sokkal összetettebb.
A fizikai allergia során az allergiás tünetek valamilyen fizikai ingerre, például hidegre, napfényre, hőre vagy apró sérülésre adott válaszként jelennek meg.
A fizikai allergia leggyakoribb tünetei a viszketés, foltok és csalánkiütés. Néhány embernél a tüdő légutai beszűkülnek, és a légzés nehézzé válik. A napfényre adott heves reakció (fotoszenzitivitás) jelentkezhet csalánkiütés és szokatlan foltok formájában is.A Fényérzékenységet okozhat a bőrre alkalmazott bizonyos gyógyszerek vagy más anyagok használata.
Azoknál az embereknél, akik a hőre fokozottan érzékenyek, az úgynevezett kolinerg urtikária jelenhet meg, apró, erősen viszkető, vörös gyűrűvel körülvett különálló csalánkiütések formájában. A kolinerg urtikáriát sport, érzelmi igénybevétel vagy bármely, iz- zadást okozó tevékenység válthatja ki. A hidegre fokozottan érzékeny egyéneknél hideg hatására csalánkiütés, a bőr megdagadása, asztma vagy orrfolyás és orrdugulás jelentkezhet.
Bármely fizikai allergia legjobb kezelése a megelőzés, vagyis a kiváltó tényező kerülése. Allergiás tünetek jelentkezése esetén egy időre fel kell hagyni a kozmetikai cikkek, krémek, testápolók, olajok használatával, hogy kiderüljön, vajon ezek valamelyike súlyos- bítja-e az allergiát. Antihisztamin, mint például a difen- hidramin, ciprohcptadin vagy hidroxizin általában enyhíti a viszketést. A hideg okozta csalánkiütések ellen a ciproheptadin, a stressz okozta csalánkiütések ellen a hidroxizin tűnik a leghatásosabbnak. A napfényre fokozottan allergiás egyéneknek a napolajok használata és a napfény lehetőség szerinti kerülése javasolt.
A lásd a 987. oldalt
832
Immunza varok
Testmozgás által kiváltott
allergiás reakciók
Néhány embernél a testmozgás asztmás vagy akut anafílaxiás rohamot válthat ki.
Nz asztma a fizikai terhelésre adott kóros válaszok egyike. A testmozgás által kiváltott asztma gyakori az egyébként is asztmával küszködő egyéneknél, de van, aki kizárólag a testmozgás hatására kap asztmás rohamot. Mellkasi szorító érzés, zihálás és nehézlégzés jelenik meg 5-10 perces erőteljes testmozgás után, mely jellegzetesen a mozgás abbahagyása után kezdődik. Nagyobb valószínűséggel vált ki a testmozgás asztmás rohamot abban az esetben, ha a levegő száraz és hideg.
Sokkal ritkább jelenség a testmozgás által kiváltott anafílaxia, mely jelentős fizikai megterhelés után jelentkezik. Olykor csak akkor lép fel, ha a beteg sportolás előtt bizonyos ételt fogyasztott.
A testmozgás által kiváltott asztma esetén a kezelés célja, hogy lehetővé tegye a fizikai megterhelést a tünetek kialakulása nélkül. Ez a cél általában úgy érhető el, hogy a beteg béta-adrenerg gyógyszert lélegez be 15 perccel a testmozgás megkezdése előtt. Néhány betegnél a kromoglikát hatásosnak bizonyult. Az asztmával küszködő betegekben az asztma általános kivédése a sportolás által kiváltott rohamok fellépését is megakadályozza .A
A sport által kiváltott anafílaxia esetén kerülendő vagy a sportolás, vagy az étel, mely a sporttal kombinálva a tüneteket kiváltja. Néhányan úgy találják, hogy a sportolás erősségének és idejének fokozatos növelésével egyre, jobban bírják a terhelést. A betegnek azonban mindig magánál kell tartania adrenalin-öninjekciós készletét, sürgős beavatkozás esetére.
A transzplantáció éld sejtek, szövetek vagy szervek átvitelét jelenti az egyik személyből (donor) a másikba (recipiens), vagy’ a test egyik részéből a másikba (például bőr esetén) azzal a céllal, hogy a hiányzó funkciót pótoljuk.
A transzplantáció óriási segítséget jelent azoknak a betegeknek, akik más módon gyógyíthatatlanok. A vérátömlesztés a transzplantáció legelterjedtebb formája, évente több millió embert érint. Más szervek transzplantációja magában foglalja a megfelelő donor felkutatását, valamint a kockázat vállalását is, melyet a nagy műtét, az erős immunszuppresszív gyógyszerek használata, a szerv esetleges kilökődése, a súlyos komplikációk, vagy akár a halál veszélye jelent. Mindemellett azoknak az embereknek, akiknek olyan létfontosságú szerveik, mint a szív, tüdők, máj, vesék vagy a csontvelő normális működése helyreállíthatatlanul és súlyosan megromlott, a működő szerv transzplantációja jelentheti az egyetlen esélyt a túlélésre.
A felajánlott szervek származhatnak éiő személyből, vagy valakiből, aki nemrég hunyt el. Az élő donorból származó szövetek és szervek kedvezőbbek, mert nagyobb az esély a sikeres transzplantációjukra. Ám vannak olyan szervek, mint például a szív, máj, tüdő és a szem alkotórészei, melyek csak olyan személyből származhatnak, akinek a halála közeli időpontban következett be – általában inkább autóbaleset, mint valamely betegség következtében.
Az élő donorok általában családtagok. A csontvelő és a vese az élő donorok által leggyakrabban felajánlott szervek. Mivel az emberi szervezetben két vese található, és a normális működéséhez egy is elég, ezért egy családtag általában nyugodtan felajánlhatja az egyik veséjét. Élő donorokból ezen kívül máj és tüdő szövetdarabok is kerültek átültetésre. Az élő donorból származó szerveket a kivétel után percekkel be is ültetik a rccipicnsbe,
A szervfelajánlást felügyelő nemzeti szervezet működése még messze nem tökéletes ((az Egyesült Államokban sem)). Sok államban az emberek jelezhetik szervfelajánlási szándékaikat, amikor a közlekedésügyi állami szervezetnél bejelentkeznek: ezt a kivánsá-
A lásd a 176. oldalt
Transzplantáció
833
gukat beírják a jogosítványukba. A szervátültetés késedelem nélküli végrehajtása érdekében létrehoztak egy számítógépes adatbázist, mely a szervre igényt tartó személyekről és a szöveti jellegzetességeikről (a szöveti egyezés ellenőrzése érdekében) tartalmaz információkat.
Néhány szerv csak pár óráig tartható „életben” a szervezeten kívül; másokat hidegen napokig el lehet tartani az átültetés elvégzése előtt. Néha egy test szerveiből több beteg is részesülhet. Elvileg például egy donor elláthat két embert szaruhártyával, kettőt vesével, egyet májjal, kettőt tüdővel és egyet szívvel.
A szövetek és szervek átültetése egyik személyből a másikba bonyolult folyamat. Az immunrendszer normális körülmények között megtámadja és elpusztítja az idegen szöveteket (ezt a jelenséget nevezzük kilökődésnek). A felajánlott szövetnek a lehető legnagyobb fokban kell illenie a recipiens szövetéhez, hogy a kilökődés súlyosságát enyhítsük.
A legnagyobb fokú szöveti egyezés érdekében az orvos meghatározza mind a donor, mind a recipiens szöveti típusát. Az antigének (az immunrendszer válaszát kiváltó anyagok) jelen vannak a szervezet minden sejtjének felszínén; mikor az egyénbe bekerül az átültetett szerv, akkor az átültetett szöveten levő antigének jelzik a recipiens szervezetének azt, hogy a szövet idegen. A vörösvértesteken található specifikus antigének – az A, B és Rh antigének – határozzák meg a vérátömlesztés sikerességét.A Ezért osztályozzuk a vért ezen három antigén alapján. Más szervek sokkal többféle antigént hordoznak, így sokkal kiterjedtebb illesztést tesznek szükségessé. A humán leukocita antigénnek (HLAJO nevezett aniigéncsoport a legfontosabb a vörösvértcs- tektől eltérő szövetek transzplantációjakor. Minél jobban egyeznek a ÍILA antigének, annál nagyobb az esély a transzplantáció sikerességére. Mindazonáltal a szakértők között még mindig vita folyik arról, hogy a sikerekben mekkora a szöveti egyezés jelentősége, főleg a máj transzplantációk esetében.
Általában bármely szerv átültetése előtt megnézik mind a donor, mind a recipiens szöveteinek HLA típusát. Az egypetéjű ikreknél a HLA típusok teljesen azonosak. Szülőkben és testvérekben sok azonosság van a HLA antigének között, de sok különbség is. Minden negyedik testvérpár rendelkezik igen jól összeillő HLA .int igenek kel. A különböző családokból származó személyeknél kicsi az egyezés a HLA antigének között.
Miért sikeres a szaruhártya átültetés?
A szaruhártya-átültetés a transzplantáció egyik gyakori és igen sikeres fajtája. A heges vagy homályos szaruhártya helyettesíthető tiszta, egészséges szaruhártyával egy mikroszkóp alatt végzett egyórás sebészi beavatkozás során. A donor szaruhártya rövid idővel korábban elhunyt személyekből származik.
A szaruhártya csak ritkán lökődik ki, mert nincs saját vérellátása – az oxigént és más tápanyagokat a környező szövetekből és folyadékokból kapja. Miután a vérben keringő antitestek (az antigénre, jelen esetben az idegen szövette adott válaszként termelődő fehérjék) és immunsejtek nem érik el a beültetett szaruhártyát a szaruhártya kilökődése kevésbé valószínű, mint a gazdag vérellátással rendelkező szövetek esetében.
Az immunrendszer
működésének gátfása
(szuppressziója)
Annak ellenére, hogy a HLA tipusokat szorosan egyeztetik, a szervek általában kilökődnek, hacsak a recipiens immunrendszerét nem gyengítik. A létrejövő kilökődés általában az átültetés elvégzése után hamar elkezdődő, de néha csak hetek vagy hónapok múlva egyértelművé váló folyamat. A kilökődés lehet enyhe, könnyen gátolható, de lehet súlyos, és a kezelés ellenére fokozódó. A kilökődés nemcsak elpusztíthatja a beültetett szervet, de lázat, hidegrázást, émelygést, fáradtságot és hirtelen vérnyomásváltozásokat is okozhat.
Az a felfedezés, hogy néhány gyógyszerrel az immunrendszert szupprimálható (gátolható), megsokszorozta a szervátültetések sikerességét. Az immunszup- presszív gyógyszerek adása azonban kockázatot is jelent. Miközben elnyomják az immunrendszernek a be-
A lásd a 740. oldalon lévő ábrát
■ lásd a 812. oldalt
834
Immunzavarok
A szervátültetések évenkénti sikerének százalékos arányai
| Szerv | A sikeres műtétek aránya 1980-ban | A sikeres műtétek aránya 1995-ben |
| Vese , | 60% | 90% |
| Szív | 60% | 90% |
| Máj ; | 30% | 80% . |
| Hasnyálmirigy | 20% | 70% |
| Tüdő és szív-tüdő | 70% |
‘Adatok nem állnak rendelkezésre, mert a tüdő- és szív-tu- dő transzplantációkat nagy számban csak kevesebb, mint 10 éve végzik.
ültetett szerv elleni reakcióját, azt is megakadályozzák, hogy az immunrendszer megtámadja a kórokozókat és elpusztítson más idegen anyagokat.
Az immunrendszer erélyes szuppressziója általában csak az átültetés utáni első néhány hétben szükséges, vagy abban az esetben, ha úgy tűnik, hogy a beültetett szerv kilökődése megkezdődött. Ezután kevesebb gyógyszer, folyamatosan szedve általában elegendő mértékben gátolja az immunrendszert ahhoz, hogy a kilökődést elkerülhessük.
Sok különböző fajta gyógyszer hathat immunszup- presszánsként. Gyakran használnak kortikoszteroidókat, mint például prednizolont. Eleinte intravénásán adhatók, majd a műtét után tablettaként folytathatóak. Az azatioprin már hosszú ideje az egyik fő immun- szuppresszív szer, és sok más gyógyszernél, így a tac- rolimusnál és (legújabban) mofetil mikofenolátnál bizonyítottak ilyen hatást. A ciklosporin egy másik gyakran használt imunszuppresszáns. Ide tartoznak még a főleg csontvelő-átültetéseknél használatos ciklofosz- famid, antilimfocita-globulin és az antitimocita-globu- lin, valamint és a T-limfociták elleni monoklonális antitestek.
A működésképtelen vesékkel rendelkező emberek számára a veseátültetés életmentő alternatívát jelent a dialízis helyett, és a beavatkozás sikeresen elvégezhető bármely életkorban. Az Egyesült Államokban évente 11.000 veseátültetést végeznek. Az élő donorokból származó vesék 90%-a jól működik az átültetés után egy évvel. Az ezt követő minden évben az átültetett vesék 3-5%-a hagyja abba működését. Majdnem ilyen jók az eredmények azokkal a vesékkel, melyek frissen elhunyt donorokból származnak: 85-90% működik egy év múlva, és 5-8% esik ki minden ezt követő évben. Néhány esetben az átültetett vesék 30 évig is működnek. A sikeres veseátültetésen átesett emberek általában normális, aktív életet folytatnak.
Az átültetés nagy műtétet jelent, mert a felajánlott vesét össze kell kapcsolni a recipiens vizeletei vezető rendszerével és ereivel. Az összes veseátültetés több mint kétharmada a donor halála után történik, aki általában balesetben elhunyt, azelőtt egészséges ember. A veséket kiveszik, lehűtik és gyorsan elszállítják egy transzplantációs központba, itt a szervet beültetik egy olyan betegbe, akinek megfelelő a szöveti típusa, és a vére nem tartalmaz antitesteket az átültetendő szövet ellen.
Az immunrendszert szupprimáló gyógyszerek használatának ellenére egy-két kilökődéses epizód típusosán röviddel a műtét elvégzése után jelentkezik. A kilökődés okozhat folyadék-visszatartás miatti súlynövekedést, lázat, valamint nyomásérzékenységet és duzzadást a veseátültetés helye felett. A vérvizsgálatok a veseműködés romlását mutathatják. Ha az orvos nem biztos benne, hogy kilökődésről van-c szó, akkor tűbiop- sziát végezhet (tűvel eltávolít a veséből egy apró darabot, és azt mikroszkóp alatt megvizsgálja).
A kilökődés általában visszafordítható az immun- szuppresszáns gyógyszerek számának vagy adagjának növelésével. Ha a kilökődést nem sikerül vissza fordítani, akkor az átültetés sikertelen. A beültetett vese otthagyható, kivéve tartós láz esetén, vagy ha a beültetett szerv feletti terület nyomásérzékeny marad, a vizeletben vér jelenik meg, illetve a vérnyomás nem normalizálódik. Ha az átültetés sikertelen, akkor a dializist újra kell kezdeni. Miután a beteg rendbejött, gyakran másodszor is meg lehet próbálkozni a veseátültetéssel, az esélyek majdnem olyan jók, mint az első próbálkozásnál.
Transzplantáció
835
A kílöködési epizódok és más komplikációk többsége a műtétet követő 3-4 hónapon belül jelentkezik. Ezt követően az immunszupresszív gyógyszeres terápiát folytatni kell, kivéve, ha valamely mellékhatás vagy súlyos fertőzés jelentkezik, mert a kezelés abbahagyása (akár csak rövid időre) lehetővé teszi a szervezet számára a vese kilökését. Több hét, illetve hónap múlva a kilökődés ritka. Ha bekövetkezik, akkor a recipiens vérnyomása emelkedhet, veseműködése romlik.
Az átültetett veséjü személyekben rák kifejlődésének a veszélye 10- 15%-kal nagyobb, mint az átlagos népességnél. A nyirokrendszert érintő rákok (limfóma) kifejlődésének esélye 30%-kal nagyobb a normálisnál, valószínűleg az immunrendszer elnyomása miatt. A
Míg vesebetegek számára a dialízis is megoldást jelenthet, a súlyos májbetegek számára nincs hasonló kezelés. A májátültetés az egyetlen lehetőség abban az esetben, ha a májműködés végzetesen megromlott. Néhányan, akiken a májátültetés segített volna, meghalnak, mielőtt megfelelő máj állna rendelkezésre.
Habár a máj átültetések sikere kissé alacsonyabb a veseátültetésekénél, a recipíensek 70-80%-a a műtétet követően legalább egy évig életben marad. A túlélők többsége olyan beteg, akinek a mája primer biliáris cír- rózis, hepatitisz vagy májkárosító gyógyszerek szedése miatt ment tönkre. A májrák gyógyításában a májátültetés ritkán bizonyul sikeresnek. A rák általában újra megjelenik a beültetett szervben vagy valahol máshol; a recipíensek kevesebb, mint 20%-a éri meg a műtétet követő második évet.
Meglepő, hogy az átültetett máj kilökődése kevésbé heves, mint más szerveké, mint például a veséé vagy a szívé. Mindezzel együtt az immunszuppresszáns gyógyszereket szedni kell a műtét után. Ha a recipiens mája megnagyobbodik, vagy émelygést, fájdalmat, lázat. sárgaságot észlel, illetve a vérvizsgálat rendellenes májműködést mutat, akkor az orvos tűbiopsziát végezhet (tűvel eltávolít egy apró májdarabot, és mikroszkóp alatt megvizsgálja). A biopszia eredménye segít annak eldöntésében, vajon a máj kilöködik-c, és szükség van-e az immunszuppresszáns gyógyszerek adagjának növelésére.
A pár évtizeddel ezelőtt még elképzelhetetlen szívátültetés mára már megvalósíthatóvá vált. A szívátültetésen átesettek 95%-a lényegesen jobban bírja a fizikai aktivitást és a mindennapi tevékenységek végzését, mint a műtét előtt. A szívátültetésen átesett emberek több mint 70%-a újra munkába áll.
A szívátültetést a legsúlyosabb szívbetegségekben szenvedő emberekben végzik, akiken a gyógyszeres kezelés vagy más műtéti megoldás már nem segit. Néhány egészségügyi központban gépekkel hetekig vagy hónapokig életben tudják tartani a betegeket, amíg a megfelelő donor szív megérkezik. Ám sok ilyen beteg várakozás közben meghal.
A szívátültetés után immunszuppresszív gyógyszerek szedése szükséges. A szív kilökődése általában lázat, gyengeséget és gyors vagy rendellenes szívverést okoz. A gyenge szívműködés alacsony vérnyomáshoz, duzzadáshoz (ödéma) és a tüdőben folyadékgyülemhez vezet. A nagyon enyhe kilökődés akár nem is jár tünetekkel, de az clcktrokardiogramon már elváltozások jelentkezhetnek. Kilökődés gyanúja esetén az orvos általában biopsziát végez. A biopszia során egy apró késben végződő katétert vezetnek le a szívbe egy nyaki vénán keresztül, és egy apró szövetdarabot vesznek ki a szívből. A szövetet mikroszkóp alatt megvizsgálják. 11a az orvosok egyértelműen a kilökődésre utaló jeleket látnak, akkor módosítják az immunszuppresszív gyógyszerek adagolását.
A szívátültetés után bekövetkező halálesetek majdnem felét fertőzések okozzák. Az ateroszkelózis (érelmeszesedés) egy másik szövődmény, mely a szívátültetésen átesettek közel negyedénél fejlődik ki a szívkoszorú erekben.
Tüdő-és
tüdő-szívtranszplantáció
A tüdőtranszplantáció eredményei sokat javultak az elmúlt években. Általában csak egy tüdőfél kerül átültetésre, de néha mindkettő. Ha a tüdőbetegség a szívet is tönkretette, akkor a tüdőátültetést gyakran szív
a lásd a 792. oldalt
836
Immunzavarok
átültetéssel kombinálják. Megfelelő tüdő ritkán áll rendelkezésre, mert a tüdő életbentartása a transzplantációig nehéz feladat. Ezért a transzplantációt a lehető leghamarabb el kell végezni, ha a tüdő rendelkezésre áll.
A tüdő származhat élő donorból, vagy nemrég elhunyt személyből. Az élő donorból legfeljebb fél tüdő távolítható el, és általában csak egy lebenyt szoktak felajánlani. Elhunyt személyből mind a tüdők, mind a szív és tüdők átültethetők.
A tüdőátültetésen átesettek 80-85%-a éli túl a műtétet legalább egy évvel, és körülbelül 70%-uk 5 évig is életben marad. Számos komplikáció veszélye leselkedik a tüdő-, illetve szív-tüdő transzplantáción átesett betegekre. Nagy a fertőzés veszélye, mivel a tüdők folyamatosan ki vannak téve a nem steril levegőnek. Az egyik leggyakoribb szövődmény a nem megfelelő gyógyulás azon a területen, ahol a légcsőhöz való kapcsolás történt. Néhány betegnél a légutakat a kialakuló hegszövet részben elzárhatja, ami kiegészítő kezelést igényel.
A beültetett tüdő kilökődését nehéz felfedezni, követni és kezelni. A műtötték 80%-ában a kilökődés valamilyenjele az első hónap során jelentkezik. A kilökődés lázat, nehézlégzést, gyengeséget okozhat; a gyengeség a vér elégtelen oxigénellátottságából származik. Más, átültetett szervekhez hasonlóan a tüdő kilökődése is kezelhető az immunszuppresszív gyógyszerek típusának, illetve adagolásának változtatásával. A tüdőátültetés későbbi szövődménye a kis légutak elzáródása, lehet amely a fokozatos kilökődést jelentheti.
A hasnyálmirigy transzplantációjában csak néhány cukorbeteg személy részesül. A A többi szerv átültetésével ellentétben ez nem az utolsó életmentő lehetőséget jelenti. Célja inkább a cukorbetegség szövődményeinek elkerülése, és főként a vércukorszint kontrollálása, aminek a hasnyálmirigy-átültetés hatékonyabb módja, mint a napi többszöri inzulininjckció. Kísérleti tanulmányok azt mutatják, hogy a hasnyálmirigy-átültetés lelassíthatja, vagy meg is szüntetheti a cukorbetegség szövődményeit. Mindemellett a legtöbb cukorbeteg számára nem a hasnyálmirigy-átültetés jelenti a megfelelő kezelést; általában azok számára tartják fenn ezt a lehetőséget, akiknek nagyon nehéz a vércukor-
A lásd a 717. oldalt
szintjét beállítani, és akiknél még nem alakultak ki súlyos szövődmények.
A hasnyálmirigy-átültetésen átesett emberek több, mint felének normalizálódik a vércukorszintje, gyakran inzulin használata nélkül. Ám a recipiensnek immunszuppresszáns gyógyszereket kell szednie, ami megnöveli a fertőzések és más szövődmények kialakulásának veszélyét. Ezért az a kockázat, amit az inzulinos kezeléssel nem tökéletesen beállítható vércukorszint jelent, még mindig csekélyebb annál a kockázatnál, ami a cukorbetegséget tökéletesebben kordában tartó, de immunszuppresszióval járó hasnyálmirigy-átültetéssel jár. Az immunszuppresszió kockázata miatt a legtöbb hasnyálmirigy-átültetést olyan cukorbetegeken végezték, akiknél veseelégtelenség miatt veseátültetésre is szükség volt.
Kutatások folynak arról, hogy a hasnyálmirigynek csak az inzulint termelő sejtjei (a szigetsejtek) kerüljenek átültetésre, és ne az egész mirigy. I labár az eddigi eredmények biztatóak, de az eljárás még csak kísérleti állapotban van.
A csontvelő-átültetést eleinte leukémia, néhány fajta limfóma és aplasztikus vérszegénység kezelésének részeként végezték. A módszer fejlődésével és a sikeresség növekedésével az eljárás szélesebb körben nyert alkalmazást. Például a mellrákban szenvedő nők egy része, valamint bizonyos genetikai betegségben szenvedő gyermekek egy része ma már csontvelő-átültetésben részesül. Mikor a rákos betegeket kemoterápiával vagy sugárterápiával kezelik, a rákos sejtekkel együtt a csontvelő normális vérképző sejtjei is elpusztulhatnak. Olykor azonban a beteg csontvelőjéből megfelelő mennyiség kivehető, majd az erős kemoterápiás kezelés után visszaadható. Ilyen módon egy rákos beteg nagyon nagy sugár-, illetve kemoterápiás dózisokat kaphat az összes rákos sejt elpusztításának érdekében.
Ha a csontvelő donorból származik, akkor a recipiens HLA típusának szorosan egyeznie kell a donor HLA típusával; ezért a legvalószínűbb donorok a közeli családtagok. Maga az átültetés menete nagyon egyszerű. Általában az orvos az altatott donor csípőcsontjából fecskendővel csontvelőt nyer, majd azt előkészíti az átültetésre. Ezután beadják a velőt a recipiens vénájába. A donor csontvelő-sejtjei elvándorolnak a recipiens csontjaiba, ott megtelepednek és elkezdenek osztódni. Végül, ha minden jól megy, a recipiens csontvelőjének pótlása teljes mértékű.
Transzplantáció
837
Mindemellett az eljárás kockázatos, mert a recipiens fehérvérsejtjeit a kemoterápia és a radioterápia elpusztította. Eltart 2-3 hétig, míg a beültetett csontvelő elegendő fehérvérsejtet termel a fertőzések elleni védekezéshez. Ebből következik, hogy a súlyos fertőzések veszélye ez alatt az idő alatt a legnagyobb. A másik probléma az, hogy a beültetett csontvelő olyan immu- nológiailag aktív sejteket termelhet, melyek a recipiens sejtjeit támadják meg (graft versus hőst reakció). A A csontvelő-átültetés ellenére a rosszindulatú alapbetegség kiújulhat.
A kiterjedt égést vagy más bőrvesztési szenvedett emberek bőrátültetésben részesülhetnek. A bőrátültetés legjobban úgy végezhető el, hogy a test egyik részéről eltávolítanak egy egészséges bőrdarabot, és azt egy másik helyen beültetik. Ha ez az átültetés nem lehetséges, akkor donorból, vagy akár állatokból (például sertésből) származó bőr is ideiglenes védelmet nyújthat a normális bőr kifejlődéséig. Próbálkozások folynak olyan módszerrel, melynek során az átültetéshez ren
delkezésre álló bőr mennyiségét úgy növelik, hogy a beteg apró bőrdarabjait szövettenyészetben növesztik.
A porc átültetésére is sor kerül néha gyermekekben, általában a fül vagy orr hiányosságainak pótlására. A beültetett porcot ritkán támadja meg az immunrendszer. A csontátültetés általában abból áll, hogy a test egyik részéből csontot vesznek ki, és azzal a másutt hiányzó csontot pótolják. Az egyik személyből egy másikba átültetett csont nem marad meg, de serkenti az új csont növekedését, és összeköttetési, illetve stabilizációs hiányosságok esetén mintegy állványzatul szolgál az új csont kialakulásáig.
A vékonybél átültetése csak kísérleti stádiumban van, és olyan betegeknél kísérelhető meg, akiknek a vékonybele valamely betegség következtében tönkrement, vagy működése nem elég az élet fenntartásához. Az átültetett vékonybél legtöbb esetben nem marad meg sokáig, de a sikeres műtétek aranya egyre nő.
A lásd a 741. oldalt
17. RÉSZ
839
![]()
- A fertőző betegségek biológiája 840
A saját flóra • A fertőzés kialakulása • A fertőzések szervezetre kifejtett hatása • A szervezet fertőzés elleni védekezése
Felnőtteknek adott szokásos védőoltások •
Utazást megelőző védőoltások
Antibiotikumok • Vírus elleni szerek • Gomba elleni szerek
- Coccusok okozta fertőzések 873
Staphylococcusok okozta fertőzések • Toxikus sokk szindróma • Streptococcusok okozta fertőzések • Pneumococcusok okozta fertőzések • Neisseria fertőzések
- Spirocheták okozta fertőzések 878
Treponematózisok • Visszatérő láz • Lyme-kór • Leptospirózis • Patkányharapás-láz
- Anaerob baktériumfertőzések 882
Clostridium-fertőzések • Tetanusz • Aktinomikózis
- A bőr és a bőr alatti szövetek
fertőzései 853
Cellulitisz • Nekrotizáló fasciitis • BŐrüszök (bőr- gangréna) • Nyirokcsomó gyulladás (limfadeni- tisz) • Heveny nyirokérgyulladás (akut limfangi- tisz) • Bőrtályogok
- Tályogok 856
Hasüregi tályogok • A fej és a nyak tályogjai • Izomtályogok • A kéz tályogjai
- Bakteriémia és szeptikus
Erizipelotrikózis • Liszteriózis • Anthrax (Lépfene)
- Haemophilus fertőzések • Brucellózis • Tularémia • Pestis • Macskakarmolási betegség
- Pseudomonas fertőzések • Campylobacter fertőzések • Kolera • Enterobacteriaceae fertőzések • Hastífusz • Tífusz jellegű (typhosus) Kórképet nem okozó Salmonella fertőzések • Sigellózis
| 181. Tuberkulózis (gümőkór) | 885 |
| 182. Lepra | 891 |
| 183. Rickettsiák okozta fertőzések
Murin tífusz • Sziklás-hegységi foltos láz |
893 |
| 184. Parazitafertőzések | 895 |
Amoebiasis (amőbás fertőzés) • Giardiasis • Malária • Toxoplasmosis • Babesiosis • Trichuriasis (ostorgiliszta fertőzés) • Ascariasis (orsógiliszta fertőzés) • Horogféreg fertőzés (bányaféreg fertőzés) • Trichinellosis (trichinosis) • Toxocariasis • Simafejü galandféreg (Taenia sagi- nata) fertőzés • Horgasfejű galandféreg (Taenia solium) fertőzés • Halgalandféreg (Diphyllobothrium latum) fertőzés
- Gombafertőzések 908
Hisztoplazmózis ■ Coccidoidomycosis • Blasztomikózis • Candidiasis • Sporotrichosis
840
Fertőzések
- Vírusfertőzések 912
Közönséges meghűlés • Influenza (grippe) • Herpeszvírus-fertőzések • Övsömör (herpesz zoszter) • Mononukleózis infekcióza • Rabies (veszettség, víziszony) • Creutzfeldt-Jakob- betegség • Progresszív multifokális leukoenke- falopátia • Trópusi spasztikus paraparézis (TSP) • Arbovírus-enkefalitisz * Egyéb arbovírus fertőzések • Limfocitás koriomeningitisz • Vérzéses lázak • Hantavírus-fertőzés
- Humán immundeficiencia vírus fertőzés 926
- Fertőzések a csökkent ellenállóképességű szervezetben 933
Nokardiózis • Aspergillózis • Mukormikózis • Citomegalovírus-fertözés
- Nemi úton terjedő betegségek 937
Szifilisz • Gonorrea • Sankroid (lágyfekély) • Limfogranuloma venereum • Granuloma inguinale • Nem-gonococcusos eredetű húgycsőgyulladás (uretritisz) és chlamydia okozta méhnyakgyulladás (cervicitisz) • Trichomoniázis • A nemi szervek Candida fertőzése • A nemi szervek herpesze (herpesz genitális) • Hegyes függöly • Nemi úton terjedő bélfertőzések

A fertőző betegségek biológiája
A mikroorganizmusok mindenütt megtalálhatók: a talajban, édes vízben és tengervízben, az óceán feneke alatt és a levegőben. Minden nap megesszük, rnegisz- szuk és belélegezzük őket. Mégis, tömeges jelenlétük ellenére a kórokozók ritkán árasztják el az emberi szervezetet, sokszorozódnak és okoznak fertőzést benne. De ha ez meg is történik, a fertőzés néha annyira enyhe, hogy nincsenek tünetei.
Viszonylag kevés mikroorganizmus képes betegséget okozni. Sok mikroorganizmus él a bőrön, szájban, légutakban, belekben és a nemi szerveken (különösen a hüvelyben). Az, hogy a mikroorganizmus ártalmatlan társa marad-e az embernek, vagy clárasztja-c szervezetét és betegséget okoz, a mikroorganizmus természetétől és az emberi test védekezésétől függ.
Az egészséges személy harmonikusan él együtt a normális mikroba flórájával, mely bizonyos testrészeket telepít be. A normális mikroba flórát, mely általában elfoglal egy testrészt, saját vagy rezidens flórának nevezik. Betegség okozása helyett a saját flóra inkább megvédi a testet a betegséget okozó kórokozókkal szemben. Ha megzavarják, a normál flóra azonnal újraképződik. Azon mikroorganizmusokat, amelyek
órákig-hetekig maradnak az emberben, de nem telepítik be véglegesen, átmeneti flórának nevezik.
Olyan környezeti tényezők, mint az étrend, egészségügyi feltételek, levegőszennyeződés és higiéniai szokások, befolyásolják azt, hogy mely fajok alakítják ki egy személy saját flóráját. Például a Lactobacillus olyan organizmus, amely rendszerint sok tejterméket fogyasztó személyek beleiben él. A Haemophylus influenzáé baktérium a krónikus obstruktív tüdőbetegségben szenvedők Jégutaiban él.
Bizonyos körülmények között egy személy saját flóráját alkotó mikroorganizmusok betegséget okozhatnak. Például a Slreptococcus pyogenes ártalmatlanul telepíti be a torkot, de ha a test védekezése legyengül és a baktérium különösen veszélyes törzsből való, torokgyulladást okozhat. Hasonlóan más mikroorganizmusok, amelyek a saját flóra részét képezik, megtámadhatják és megbetegíthetik az emberi szervezetet. ha annak védekezése károsodott. Például a vastagbélrákban szenvedő betegek érzékenyebbek a belekben élő mikroorganizmusok támadásaira, amelyek a véren keresztül szóródva megfertőzhetik a szívbillentyűket. Ha az emberi szervezet erős sugárzásnak van kitéve, a mikroorganizmusok elárasztják, és fertőzést okoznak.
A fertőző betegségek biológiája
841
A legtöbb fertőzést a szervezetet elárasztó, elszaporodó mikroorganizmusok okozzák, A kórokozók támadása azzal kezdődik, hogy a mikroorganizmus rátapad a beteg sejtjeire. A rátapadás egy specifikus folyamat, amely során ,,zár-kulcs kapcsolat” alakul ki az emberi sejt és a mikroorganizmus között, a Az, hogy a mikroorganizmus megmarad-e az invázió helyén, vagy távoli területekre szóródik, attól függ, hogy termei-e toxint, enzimeket vagy más anyagokat.
A szervezetet elözönlő mikroorganizmusok egy része toxinnak nevezett mérget termel, amely egyaránt károsítja a közeli és távoli sejteket. A legtöbb toxinnak van olyan összetevője, amely bizonyos sejtek (célsejtek) molekuláihoz képes kötődni, betegséget okozva. Toxinők játszanak közre olyan betegségek létrehozásában mint a tetanusz, a toxikus sokk szindróma és a kolera, A fertőzések egy kisebb részét olyan toxinok okozzák, amelyeket a baktériumok a szervezeten kívül termeltek. Ilyen például a staphylococcusok által okozott ételmérgezés.
A behatolás után a kórokozónak el kell szaporodnia, hogy létrejöjjön a fertőzés. Ezután az alábbi három eset egyike következik. Első: az elszaporodott baktérium legyőzi a szervezet védekezését. Ez a folyamat a beteg számára végzetes károsodással járhat. Második: egyensúlyi állapot állhat be, így a fertőzés idültté válik. Ilyenkor a szervezet és a mikroorganizmus közül egyik sem győzedelmeskedik a másik fölött. Harmadik: a beteg szervezete orvosi kezeléssel vagy anélkül leküzdi a fertőzést. Ez a folyamat helyreállítja az egészséget és sokszor hosszantartó immunitást eredményez, ami megvédi a szervezetet az illető kórokozó áltat okozott további fertőzésektől.
Számos kórokozó olyan tulajdonságokkal rendelkezik (virulencia), amelyek súlyosbíthatják a fertőzést, és a szervezet védekezésével szemben ellenállóvá teszik a kórokozót. Például néhány baktérium szövetkárosító enzimet termel, ezáltal könnyebben tud szétszóródni a szervezetben.
Néhány kórokozó képes gátolni a szervezet védekezőképességét, Például, a mikroorganizmusok egy része az antitestképzést és azon T-sejtek (egy fehérvérsejt típus) fejlődését képes megakadályozni, amelyeknek a kórokozók elpusztítása lenne a feladata. Mások külső védőrétegüknek (burok) köszönhetően élik túl a fehérvérsejtek támadását, A Cryptococcus nevű gomba sokszor vastagabb burkot képez, ha már bejutott a tüdőbe. Az ok: a burok megvastagszik ha széndioxidban gazdagabb környezetbe jut, és a tüdőben több a széndioxid mint a talajban, ahol a gomba normálisan fordul elő. így a Cfyptococcus fertőzés esetén a szervezet védekező
Milyen kapcsolat van a mikroorganizmus és a szervezet között?
A mikroorganizmusok és az emberi szervezet viszonyának három alapvető típusa van:
- szimbiotikus, amikor mind a mikroorganizmusnak, mind az emberi szervezetnek csak előnyei származnak az együttélésből,
- kommenzális, amikor a mikroorganizmus nyer ugyan az együttélésből, de ez az embernek nem okoz kárt,
- parazitikus, amikor a mikroorganizmusok elszaporodása miatt az emberi szervezet károsodik
A szimbiotikus és kommenzális együttélés többnyire baktériumokkal vagy gombákkal valósul meg.
mechanizmusai nem tudnak hatékonyan működni. Néhány baktérium ellenáll a véráramban keringő anyagok károsító hatásának (lízis), néhány pedig olyan anyagot termel, amely rontja az antibiotikumok hatékonyságát.
A fertőzések szervezetre
kifejtett hatása
Bizonyos fertőzések változásokat hozhatnak létre a vérben, károsíthatják a szívet, tüdőket, agyat, veséket, májat vagy a beleket. Az orvos ezeket az elváltozásokat azonosítva fedezi fel a fertőzést.
A fertőzés elleni védekezés fontos részét képező fehérvérsejtek száma emelkedik, A számnövekedés néhány óra alatt bekövetkezik, a csontvelőben raktározott fehérvérsejtek kiáramlásának köszönhetően. Először a neutrofi leknek nevezett fehérvérsejtek száma emelkedik. Ha a fertőzés hosszú ideig áll fenn, a fehérvérsejtek egy másik típusa, a monocilák száma növekszik meg. A fehérvérsejtek más csoportját képező eozinofil sejtek száma allergiás reakció vagy parazitás fertőzések kapcsán szokott megemelkedni, bakteriális fertő-
lásd a 814. oldalon lévő ábrát
842
Fertőzések
Orvosi eszközök által okozott fertőzések
A köztudatban úgy terjedt el, hogy a fertőzések akkor következnek he, ha mikroorganizmusok özönlik el a szervezetet és rátapadnak bizonyos sejtekre. De a mikroorganizmusok rátapadhatnak a szervezetbe kerülő különböző gyógyászati eszközökre is – például katéterekre, műizületekre, műbillentyűkre és telepeket képezhetnek- Ha az orvosi eszköz a szervezetbe kerül, a mikroorganizmusok szétszóródnak és fertőzést okozhatnak.
zés esetén nem. Bizonyos fertőzések, például a kiütéses tífusz, csökkentik a fehérvérsejtek számát. Ez úgy történik, hogy a csontvelő képtelen olyan ütemben termelni a fehérvérsejteket, ahogy azok elpusztulnak a fertőzés elleni harcban.
Vérszegény ség keletkezhet fertőzés okozta vérzések, vörösvértest károsodás, vagy csontvelőgátlás miatt. Súlyos fertőzés következtében a vér megalvadhat a véredényekben, ezt a jelenséget általános éren belüli alvadásnak (dísszeminált intravaszkuláris koaguláció; DIC)A hívják. Az állapotot a kiváltó ok, ez esetben a fertőzés, megszüntetésével lehet meggyógyítani. Más okra vissza nem vezethető trombocitaszám csökkenés hátterében is lehet fertőzés.
Szív-, tüdő- és agyelváltozások
Fertőzésekben gyorsulhat a szívritmus, megemelkedhet vagy csökkenhet a kilökött vérmennyiség. Bár a legtöbb fertőzés szapora szívműködéssel jár, kiütéses tífuszban a magas láznak megfelelő értéknél lassúbb lesz a szívritmus. A vérnyomás ilyenkor lezuhanhat.
A lásd a 760. oldalt
■ lásd a 859. oldalt
★ lásd a 164. oldalt
• lásd az 560. oldalt
Súlyos fertőzés esetén jelentős vérnyomásesés következet be a véredények tágulata miatt (szeptikus sokkj.a
A fertőzés és láz miatt az emberek általában gyorsabban lélegeznek, ezért több széndioxid távozik a vérből, és lúgosabb lesz. A tüdő áteresztő képessége megnövekedhet, ez károsan befolyásolja a légzést és heveny légzési elégtelenséghez (akut rcsp irató rí kus dis- tressz szindróma; ARDS)* * * vezet.
Az agy funkciói károsodhatnak súlyos fertőzés esetén, különösen ha a kórokozó az agyat támadja meg. Idős betegeknél gyakran fordul elő zavartság. A magas láz görcsöket okozhat.
Vese-, máj- és bélelváltozások
A vesekárosodásük kismértékű fehérjevizeléstől a veseelégtelenségig terjedhetnek. A veseműködés-zavarokat a kórokozók közvetlen vesekarositó hatása, vagy a szív gyengülése miatt bekövetkező vérnyomásesés okozza.
Számos fertőzés okozhat májkárosodást akkor is, ha a kórokozó közvetlenül nem támadja meg a májat. Gyakori probléma a csökkent epeürülés miatt bekövetkező sárgaság (kolesztatikus ikterusz: az epe besű- rűsödése miatt bekövetkező sárgaság).• A sárgaság aggasztó jel, ha a fertőzés miatt alakult ki.
Súlyos fertőzés vérző stressz-fekélyeket okozhat a vékonybél kezdeti szakaszán. A vérzések rendszerint kismértékűek, bár az esetek kis részében jelentős vérzés is előfordulhat.
A szervezet fertőzés elleni
védekezése
A szervezet fertőzés elleni védekezésének szereplői a természetes védőgátak, például a bőr. a nem specifikus mechanizmusok, például bizonyos fehérvérsejt típusok és a láz, valamint a specifikus mechanizmusok, például az antitestek. Ha egy kórokozó átjut a természetes gátakon, a nem specifikus és a specifikus mechanizmusok rendszerint elpusztítják mielőtt szaporodni kezdene.
A bőr általában útját állja a baktériuminváziónak, amíg fizikailag nem károsodik, például sérülés, rovarcsípés, égés állal. Kivétel lehet a humán papilloma- vírus fertőzés, ami szemölcsöt okoz.
Más hatékony természetes védőhatár a nyálkahártya, amely a légutak cs a belek felszínét borítja. A nyálkahártyákat rendszerint olyan váladék fedi, ami meg-
A fertőző betegségek biológiája
843
véd a fertőzésektől. A szem nyálkahártyája például könnyben fürdik, ebben egy lizozimnak nevezett enzim van, mely elpusztítja a baktériumokat, így védi a szemet a fertőzésektől.
A légutakban a beáramló levegő alaposan inegszü- rődik. Az orrban levő légjáratok kanyarulatai, továbbá a váladék a légutak falán, a levegővel beáramló részecskék nagyrészét kiszűrik. Ha a kórokozók elérik az alsó légutakat, az apró, nyákkal borított szőr-szerű képződmények (csiliók) működése eltávolítja Őket a tüdőből. A köhögés által is kikerülnek a baktériumok a légutak ból.
A gyomor-bélrendszernek számos hatékony barri- er (határ-védő) rendszere van, ilyen a gyomor savtartalma, a hasnyálmirigy enzimek, az epe és a bélnedvek baktériumölő hatása. A bélmozgások (perisztaltika) és a normális áramlat segít eltávolítani a kórokozókat.
A húgyivar szervek védelmét férfiaknál a húgycső hosszúsága (24 cm) biztosítja. Ennek köszönhetően a baktériumok szinte kizárólag csak eszközök behelyezése alkalmával képesek behatolni a férfi húgyivar rendszerbe. A nőket a hüvelyben található savas közeg védi. Mindkét nemnél érvényesül a hólyagürítés vizeletáramlásának védő hatása.
Meggyengült védekezőképesség esetén a betegek könnyebben esnek bizonyos fertőzések áldozatául. A Például, akiknek a gyomra nem termel elég gyomorsavat, könnyen fertőződnek a tbc vagy a szalmonelló- zis kórokozójával. A bélflórát alkotó egyes mikroorganizmusok közötti egyensúly a szervezet védekezésének fontos tényezője. Néha más okból szedett antibiotikum felboríthatja ezt az egyensúlyt, és elpusztítva a saját flórát, lehetővé teszi a kórokozók elszaporodását.
Nem specifikus védekező mechanizmusok
Minden sérülés helyén, így baktériumok behatolásakor is, gyulladás keletkezik. A gyulladás részben azt a célt szolgálja, hogy a sérülés vagy fertőzés helyére irányítsa a védekező mechanizmusok egy részét. A gyulladás során az illető terület vérellátása megnő, így a fehérvérsejtek könnyebben el tudják hagyni az érpályát, kiáramolva a szövetek közé. A fehérvérsejtek száma is növekszik, a csontvelőben raktározódó fehérvérsejtek kiáramlanak. ezután a csontvelő új fehérvérsejteket kezd képezni.
Az első fehérvérsejt típus, amely megjelenik a helyszínen, a neutrofilek tömege, amelyek megpróbálják bekebelezni a kórokozókat, és kis területre
visszaszorítani a folyamatot,■ Ha a fertőzés továbbra is fennáll, más típusú fehérvérsejtek, monociták is érkeznek, amelyek méginkább képesek bekebelezni a kórokozókat. Ezek azonban csupán a fertőzés elleni védekezés nem specifikus mechanizmusai, és ebben a fázisban gyakran a kórokozók győznek, főleg, ha a szervezet védekezését gyengítő valamely tényező, például levegőszennyezés (dohányzást is beleértve) is fennáll.
A láz, a (szájban mért) testhőmérséklet 37,8 °C fölé emelkedése, a fertőzésekre és sérülésekre adott védekezési reakció. Az emelkedett testhőmérséklet segíti a védekezési mechanizmusokat, viszonylag kis kellemetlenséget okozva a betegnek.
A testhőmérséklet a nap folyamán normálisan is ingadozik. Reggel 6 órakor a legalacsonyabb és délután 4-től 6-ig a legmagasabb. Bár a normális testhő átlag 37,0 °C, a reggel 6 órakor szájban mért maximum 37,2 °C és a du. 4-kor mért maximum 37,7 °C még normálisnak tekinthető. ((Magyarországon a testhőmérsékletet általában a hónaljban mérjük. Itt az értékek a fentieknél kb. 0,5 °C-kal alacsonyabbak, tehát a normális átlag: 36,5 °C, normális maximum reggel 36,8 és délután 37,2 °C))
Az agy hipotalamusznak nevezett része szabályozza a test hőmérsékletét és a láz a hipotalamusz „termosztátjának” átmeneti meghibásodása miatt jön létre. A szervezet rövidre zárva a bőr ereit emelheti hőmérsékletét, így csökkentve a hő leadását. Előfordulhat hidegrázás, ekkor az izomösszehúzódások termelik a hőt. A szervezet hőmérséklet-emelését célzó erőfeszítései addig tartanak, amíg a melegebb vér eljut a hipotalamuszba. Ezt a testhőt a továbbiakban a szokásos módon tartja fenn a szervezet. Később, amikor visszaáll a termosztát a normális szintre, a hőfölösleget a szervezet verejtékezés útján, vagy a vér bőrön keresztül történő fokozott átáramoltatásával adja le. A csökkenő hőmérséklet következtében borzongás fordulhat elő.
A lázmenetnek lehetnek sajátos ingadozásai: előfordulhat, hogy mindennap megemelkedik, majd a normális értékre csökken. A láz lehet remittáló, amikor ingadozik ugyan, de nem tér vissza a normál értékre. Né-
A lásd a 933. oldalt
■ lásd a 810. oldalt
844
Fertőzések
A láz néhány lehetséges oka
- Baktériumok vagy vírusok által okozott fertőzés
- Rosszindulatú daganat
- Allergiás reakció
- Hormonzavarok, például feokromocitóma vagy pajzsmirigy-túlműködés
- Autoimmun betegségek, például reumatoid artritisz
- Túlzásba vitt testmozgás, különösen nagy melegben
- Túlzásba vitt napfürdőzés
- Bizonyos gyógyszerek, például fájdalomcsillapítók, antipszichotikumok, antikolinerg szerek valamint az aszpirin túladagolása
- Agysérülés vagy daganat miatt létrejött hipotalamusz károsodás (az agy azon részének betegsége, amely a testhőmérsékletet szabályozza)
melyik ember testhőmérséklete súlyos fertőzés esetén lezuhanhat, ez például alkoholistákban, nagyon öregekben vagy gyermekekben fordul elő.
A lázt okozó anyagokat pirogén anyagoknak nevezzük. A pirogén anyagok a szervezetből vagy a külvilágból származhatnak. A külvilágból származó lázkcltő anyag lehet a baktérium vagy az általa termelt valamely anyag, például a toxin. A szervezetben képződő pirogének a monocitának nevezett fehérvérsejtekből szabadulnak fel. Mindazonáltal lázat nem csupán fertőzés okozhat. Gyulladás, daganat vagy allergiás reakció szintén járhat lázzal.
A láz okának megállapítása
A láznak rendszerint nyilvánvaló oka van, például influenza vagy tüdőgyulladás. Néha azonban az okot nem könnyű tisztázni, például szívbei hártya-gyulladás (bakteriális endokarditisz) esetén. Ha egy betegnél szé-
les körű vizsgálatokkal sem lehet kimutatni a legalább 38,3 °C-os láz okát, az állapotot ismeretlen eredetű láznak nevezzük.A
A láz potenciális okozója lehet bármely mechanizmus, amely a test hőmérsékletét megemeli, de felnőtteknél leggyakrabban fertőzés, a szervezet saját szövetei ellen termelt antitestek által okozott betegségek (autoimmun betegségek), vagy még felfedezetlen rosszindulatú, daganatos megbetegedés (főleg leukémia vagy limfóma) fordul elő.
Az orvos a láz okának tisztázása céljából először kikérdezi a beteget jelenlegi és korábbi panaszairól, betegségeiről, az aktuálisan szedett gyógyszerekről, fertőzési veszélyeztetettségeiről, az utóbbi időben tett utazásairól és így tovább. A lázmenet formája rendszerint nem sokat segít a diagnózisban. Mindazonáltal van néhány kivétel, a minden második vagy harmadik napon fellépő láz például a maláriára jellemző.
A nemrégi, és főleg tengerentúli utazások, esetleg bizonyos anyagokkal vagy állatokkal való kapcsolat komoly segítséget jelenthet az ok kiderítésében. Az Egyesült Államok délnyugati részén gyakoriak a kokcidioidomikózisos fertőzések, míg az Ohio és a Mississippi völgyében a hisztoplazmózisos fertőzések gyakoribbak. Hastífusza lehet annak a betegnek aki fertőzött vizet ivott (vagy fertőzött vízből készült jeget fogyasztott). A húsfeldolgozással foglalkozóknál brucellózis fordulhat elő.
A kikérdezést alapos vizsgálat követi, amelynek során az orvos fertőzés vagy betegségek jeleit keresi, A láz súlyosságától és a beteg általános állapotától függően a vizsgálatra az orvosi rendelőben vagy kórházban kerül sor.
A vérből ki lehet mutatni a kórokozó ellen termelődő antitesteket, ki lehet tenyészteni a kórokozót és meg lehet határozni a fehérvérsejtek számát. Az olykor előforduló specifikus antitestek emelkedett szintjéből következtetni lehet a kórokozóra. Magas fehérvérsejtszám rendszerint fertőzést jelez. A különböző típusú fehérvérsejtek számaránya további információval szolgál, Ha a neutrofilek száma nagy, akut bakteriális fertőzés zajlik. Magas eozinofil arány parazitás, például szalagfércg vagy orsóféreg fertőzésre utal.
Az ultrahang, a komputervezérelt rétegröntgen vizsgálat (CT) és a mágneses magrezonancia vizsgálat (MRI) segíthet a kórisme tisztázásában. Megjelölt fehérvérsejttel kimutatható a fertőzés vagy gyulladás helye. Vizsgálat során a beteg radioaktívan megjelölt fehérvérsejteket tartalmazó injekciót kap. A fehervérsej-
a lásd az 1279. oldalt
A fertőzések megelőzése immunizálással
845
tek eljutnak a fertőzés helyszínére, és mivel radioaktívak, az érzékelő kimutatja a fertőzés helyét. Ha ez a vizsgálat is negatív, az orvos biopsziás mintát vesz a májból, csontvelőből vagy egyéb gyanús helyről. A mintát ezután mikroszkóp alatt vizsgálják.
A láz kezelése
A láz potenciális haszna miatt nem egyértelmű, hogy kell-e rutinszerűen kezelni. A lázas görcsrohamoktól szenvedő gyermeket azonban mindig kezelni kell. A szív- vagy tüdőbetegségben szenvedő felnőtt lázát szintén kezelni kell, mert a láz megnöveli a szervezet oxigénigényét. Celsius fokonként 10%-kal nő a szervezet oxigénigénye 37,0 °C fölött. Magas láz miatt az agy működése is zavarttá válhat.
A testhőmérséklet csillapítására használatos szereket lázcsillapítóknak nevezzük. A leggyakrabban használt lázcsillapítók a paracetamol és a nem szteroid gyulladásgátlók, például aszpirin. Gyermekek és fiatal felnőttek lázcsillapítására nem adnak aszpirint az
olykor fatális kimenetelű Reye-szindrómaA elkerülése végett.
Specifikus védekezési mechanizmusok
Amikor a szervezetet fertőzés éri, az immunrendszer teljes erejével működésbe lép# Számos olyan anyagot termel, amelyek specifikusan a behatoló kórokozót támadják. Az antitestek például megtámadják a kórokozót és megakadályozzák a mozgását. Közvetlenül elpusztíthatják a kórokozót, vagy megkönnyíthetik a fehérvérsejtek számára a kórokozó célbavételét és elpusztítását. Az immunrendszer küldhet killer (ölő) T-sejteket (a fehérvérsejtek egyik altípusa) is, melyek specifikusan támadják a behatoló kórokozókat.
A fertőzés elleni szerek, például antibiotikumok, gomba és vírus elleni szerek segíthetik a szervezel természetes védekezését. Mindazonáltal, ha az immunrendszer súlyosan károsodott, ezek a gyógyszerek gyakran hatástalanok.
—;
A fertőzések megelőzése
immunizálással
A védőoltások a vírusok és baktériumok nem fertőző részeit, vagy a gyengített, fertőzésre képtelen teljes vírust vagy baktériumot tartalmazzák, A szervezet immunológiai védelemmel válaszol a védőoltásra (antitesteket és fehérvérsejteket termel).* * * Az így szerzett ellenállóképesség megelőzi a fertőzés létrejöttét akkor, amikor a szervezetet a fertőző baktériumok vagy vírusok támadják.
A ma forgalomban levő védőoltások megbízhatók, az emberek nagy része jól tűri őket. Mindazonáltal vem hatnak mindenkinél, és esetenként mellékhatások s jelentkezhetnek.
Néhány vakcinái szinte rutinszerűen adnak – példáéi tetanusz toxoidőt felnőtteknek 10 évenként ajánlatos aom. Más vakcinát csak bizonyos embercsoportok ‘.apnak – az influenza elleni védőoltást például az regotthonok lakói vagy a vírusfertőzésnek és szövőd
ményeinek kitett más személyek kapják. A védőoltások egész sorozatát kapják rutinszerűen a gyermekek.# Más vakcinát akkor alkalmaznak, ha a beteg valószínűleg már fertőzött – a kutyaharapást követően például veszettség elleni védőoltást kap a beteg.
Azon felnőttek, akik a védőoltást megelőzően fertőződnek. vagy akiknek az immunrendszere nem vála-
A lásd az 1280. oldalt
■ lásd a 812. oldalt
★ lásd a 808. oldalt
• lásd az 1200. oldalon lévő ábrát
846
Fertőzések
Védekezés a betegségek ellen
Az Egyesült Államokban a következő.betegségek ellen áll rendelkezésre védőoltás: » Adenovírus (csak az. Egyesült Államok Hadseregének áll rendelkezésére)
- Anthrax
- Kolera . –
- Diftéria
- Haemophylus influenzaeb típusának fertőzése ellen (agyhártyagyulladás)
- Hepatitisz A
- Hepatitisz B
- Influenza
- Japán enkefalítisz (agyvelőgyulladás)
- Kanyaró
- Meningococcus agyhártyagyulladás
- Mumpsz
- Szamárköhögés
- Pestis
- Pneumococcus fertőzések (rrte^ingitlsz/tü- dőgyulladás)
- Járványos gyermekbénulás
- Veszettség
- RózsahimlŐ
- Tetanusz
- Tuberkulózis
- Tífusz
- Bárányhimlő
- Sárgaláz
szol a fertőzésre, kaphatnak immunoglobulint, ami különböző „kész” antitestek keveréke.
Felnőtteknek adott szokásos
védőoltások
A körülményektől függően, felnőtteknek gyakran ajánlják a kanyaró, mumpsz, rózsahimlő, tetanusz, hepatitisz B, influenza és pneumococcus (különösen a
pneumococcus okozta tüdőgyulladás) elleni védőoltásokat.
Mindenkinek ajánlott a védőoltás, ha 1956 után született, soha nem esett át a kanyarón, mumpszon vagy rózsahimlőn, és nem immunizálták két dózis vakcinával, de ki van téve a fertőzés veszélyének. Például, a középiskolát kezdő fiatalokat be kell oltani. A terhes nők, vagy azok akik allergiásak a tojásra vagy a neo- mycinnnek nevezett antibiotikumra, ne kapjanak ilyen típusú védőoltást.
Rendelkezésre áll a kanyaróra, mumpszra vagy rózsahimlőre külon-külön adható vakcina is. A kombinált védőoltás azonban előnyösebb, mert akinek c fertőzések egyike ellen szüksége van az oltásra, annak rendszerint a másik kettő elleni oltásra is szüksége van.
Mivel a tetanuszfertőzés gyakran halálos, a védőoltás igen fontos. Félévenként adott, három injekcióból álló első sorozatot adnak gyermekkorban, vagy azon felnőtteknek, akik gyermekkorukban ezt nem kapták meg. A felnőttek tízévenként egy-egy emlékeztető oltást kell, hogy kapjanak. A tetanusz elleni védőoltás anyaga rendelkezésre áll önmagában, vagy diftéria elleni védőoltás anyagával kombinálva.
Bármely személynek, aki ki van téve a hepatitisz B vírus által okozott fertőzés veszélyének, kapnia kell a hepatitisz B elleni védőoltást. Erősen veszélyezletettek az orvosok és az egészségügyi személyzet, a kórboncnokok, a gyakori vérátömlesztésben részesülők és a mű vese-kezeitek, az intravénás kábítószer élvezők, az aktív nemi életet élő személyek, az ismerten hepatitisz B fertőzöttek szexpartnerei, vagy bárki más aki kapcsolatba kerülhet a vírussal.
Normálisan egy személy egyszer kapja meg a három injekció sorozatából álló védőoltást. Ha egy beoltott személy kapcsolatba kerül a vírussal, megmérik az an- titestszintjét. Ha alacsony, szükség lehet újabb védőoltásra. Akik súlyosan allergiásak az élesztőre, nem kaphatnak védőoltást.
Azok kapnak influenza elleni védőoltást, akik ki vannak téve az influenza fertőzésnek vagy szövődményeinek. Ide tartoznak az öregotthonok lakói, a 65 éven felüliek, az orvosok és az egészségügyben dolgozók. Szinten veszélyeztetettek az idült szív- vagy tüdőbetegek, az anyagcserezavarokban, például cukorbetegség
Fertőzés elleni szerek
847
ben, veseeiégtelenségben, kóros hemoglobin-betegségben (például sarlósejtes anémia) szenvedők, gyenge immunrendszerrel rendelkezők és a HlV-fcrtőzöt- lek.
Az influenzajárvány rendszerint december végén – a tél közepén – szokott kezdődni. A védőoltás ideális időpontja tehát szeptember vagy október.
Pneumococcus fertőzés elleni védőoltásban kell részesülniük az alkoholistáknak, azoknak akik ki vannak téve az influenza fertőzésnek, akiknek lépét eltávolították vagy lépe nem működik, akik rosszindulatú vérképzőszervi betegségben szenvednek és akiknek gerincvelői folyadékcsorgásuk van.
A vakcina a felnőttek kétharmadánál hatásos, idősebbeknél ez az arány rosszabb. Bár valószínűleg élet- reszóló védettséget biztosít, jó ha a veszélyeztetettek hat évenként újabb védőoltást kapnak.
Az Egyesült Államokban élők kérhetnek speciális védőoltásokat amikor olyan területekre utaznak, ahol az USA-ban elő nem forduló fertőző betegségek veszélyeztetik őket. Atlantában, Georgia államban található a Betegségellenőrzés és Prevenció Központja (CDC), ahonnan, az utazók egészségügyi szolgálatától beszerezhető a legfrissebb információ a védőoltások szükségességéről.A

Az anti-infektív szerek (fertőzés elleni szerek) közé baktérium, vírus és gomba elleni szerek tartoznak. E gyógyszereket úgy állítják elő, hogy a lehető legtoxi- kusabbak legyenek a fertőző organizmusra és a lehető legbiztonságosabbak az emberi sejtekre, azaz toxieitá- suk szelektív legyen. A baktérium- és gombafertőzés elleni szelektíven toxikus szerek előállítása viszonylag egyszerű, mivel a baktérium- és gombasejtek jelentősen különböznek az emberi sejtektől. Olyan szert előállítani viszont, amely anélkül öli meg a vírusokat, hogy az emberi sejteket is károsítaná, igen nehéz, mivel a vírusok az emberi sejtbe bekerülve elvesztik az identitásukat, és átállítják az emberi sejtet vírusrészecskék gyártására.
Az antibiotikumok bakteriális fertőzés kezelésére alkalmas szerek. Sajnos, növekszik azon baktériumok száma, amelyek a napjainkban alkalmazott antibiotikumokkal szemben ellenállóvá váltak. A rezisztencia részben a túlzásba vitt antibioükus kezelések miatt ala
kul ki. Tehát folyamatosan újabbnál újabb gyógyszereket kell előállítani az ellenállóvá vált baktériumok ellen.
Az antibiotikumokat erősségük szerint osztályozzák. A baktericid antibiotikumok elpusztítják a baktériumokat; a bakteriosztatikus szerek megakadályozzák a baktériumok szaporodását, így a szervezet megsemmisítheti őket. A legtöbb fertőzés esetében a két típus egyformán hatékony, de ha az immunrendszer gyenge, vagy a betegnek igen súlyos a fertőzése (például bakteriális szívbelhártya-gyulladás vagy agyhártyagyulladás), a baktericid antibiotikumok általában hatékonyabbak.
Az antibiotikumok megválasztása
Egy fertőzés kezelésére az orvos a legjobb tudása szerint választ ki valamely antibiotikumot, attól függő-
A lásd az 1402. oldalt
848
Fertőzések
Fertőzés elleni szerek alkalmazása és mellékhatásai
| A gyógyszer neve | Alkalmazása | Mellékhatások |
| Antibiotikumok | ||
| Aminoglikozidok | Gram-negatív baktériumok, | • Halláskárosodás, szédülés és |
| Amikacin | például Escheríchia coli | vesekárosodás |
| Gentamicin | vagy Klebsíella okozta | |
| Kanamicin Neomicin Sztreptomicin | fertőzések | |
| Tobramícin | ||
| Cefalosporinok | Fertőzések széles skálája | • Gyomor-bélrendszeri panaszok, |
| Cefaklór | hasmenés | |
| Cefadroxil | • Alkohollal együtt alkalmazva | |
| Cefazoltn | hányinger | |
| Cefixim Cefoperazon Cefotaxim Cefotetan Cefoxitin | • Allergiás reakciók | |
| Ceftazidim Ceftriaxon Cefuroxim Cefalexin Cefalotin | ||
| Loracarbef | ||
| Makrolidek | Streptococcus fertőzések, | • Hányinger, hányás, hasmenés |
| Azitromicin | szifilisz, légúti fertőzések, | (különösen nagy dózisok esetén) |
| Eritromtcin | mycoplasma fertőzések, | • Sárgaság |
| Klaritromicin | Lyme-kór | |
| Troleandomicin | ||
| Penicillinek | Fertőzések széles skálája. | • Gyomor-bélrendszeri panaszok, |
| Amoxicillin | A penicillint Streptococcus | hasmenés |
| Ampicillin | fertőzések, szifilisz és Lyme- | • Allergia súlyos anafilaxiás reakcióval |
| Azlocillin Karbenicillin Kloxacillin Mezlocillin | kór kezelésére használják. | • Agy- és vesekárosodás (ritkán) |
| Nafcillin Penicillin Piperacillin Ticarcillin | ||
| Polipé ptidek | Fül-, szem- és húgyhólyag- | • Vese és idegkárosodás |
| Bacitracin | fertőzések. Általában közvet- | (amikor injekcióban adják) |
| Kolisztin | lenül alkalmazzák a szemre, | |
| Polimixin B | vagy belélegeztetik a tüdőbe; | |
| ritkán adják injekcióban | (folytatás a következő oldalon) |
Fertőzés elleni szerek
849
Fertőzés elleni szerek alkalmazása és mellékhatásai (Folytatás)
| A gyógyszer neve | Alkalmazása | Mellékhatások |
| Antibiotikumok | ||
| Kinolonok
Ciprofloxacin Enoxanoxacin Norfloxacin Ofloxacin |
Húgyúti fertőzések, bakteriális prosztatitisz bakteriális hasmenés, gonorrhoea | ♦ Hányinger (ritka) |
| Szulfonamidok Mafenid Szulfacetamid Szulfametízol Szulfametoxazol Szulfaszalazin Szulfiszoxazol Trimetoprim- szulfametoxazol | Húgyúti fertőzések (kivétel a mafenid és a szulfacetamid), a mafenídet helyileg használják égés kezelésére |
|
| Tetraciklinek Doxiciklin Mínociklin Tetraciklin | Szifilisz, Chlamydia fertőzések, Lyme-kór, Mycoplasma- és Ríckettsia fertőzések |
|
| Egyéb antibiotikumok Aztreonam | Gram-negatívok okozta fertőzések | • Allergiás reakció |
| Etambutol | Tuberkulózis | • Szemkárosodás (ha korán leállítják visszafordítható) |
| Imipenem | A fertőzések igen széles skálája | • Átmeneti vérnyomásesés, görcs |
| Izoniazid | Tuberkulózis |
|
| Klindamicin | Streptococcus fertőzések, légúti fertőzések tüdőtályogok | • Súlyos hasmenés |
| Kloramfenikol | Hastífusz és más Salmonella okozta fertőzések | • A fehérvérsejtszám súlyos csökkenése (ritka) |
| Linkomicin | Streptococcus fertőzések, légúti fertőzések | • Súlyos hasmenés |
| Metronidazol | Tríchomonas vagy Gardnerella okozta hüvelygyulladás, medencei és hasi szervek gyulladása |
(folytatás a következő oldaton) |
850
Fertőzések
| Fertőzés elleni szerek alkalmazása és mellékhatásai (Folytatás) | ||
| A gyógyszer neve | Alkalmazása | Mellékhatások |
| Antibiotikumok | ||
| Egyéb antibiotikumok (folytatás) | ||
| Nitrofurantoin | Húgyúti fertőzések |
|
| Pirazinamid | Tuberkulózis | • A vér húgysavszintjének emelkedése |
| Rifampicin | Tuberkulózis és lepra |
|
| Szpektinomicin | Gonorrhoea | • Allergia és láz |
| Vankomicin | Más antibiotikumokra rezisz- tens súlyos fertőzések | • Hidegrázás és láz (intravénás alkal-, mazást követően) |
| Vírus elleni szerek | ||
| Aciklovir | Herpes simplex, herpes zoster. és bárányhimlő |
|
| Amantadin | Influenza (prevenció) |
|
| Didanozin (dől) | Humán immundeficiencia vírus (HÍV) fertőzés | • Perifériás idegkárosodás, hasnyálmirigy-gyulladás |
| Foscamet | Citomegalovirus, herpes simplex fertőzés |
|
| Ganciklovir | Herpes zoster, herpes simplex, és citomegalovirus fertőzés | ♦ A csontvelői vörösvértest előalakokat károsítja, vérszegénységet és alvadási zavarokat okozva |
| Idoxuridin | A bőr vagy szem herpes simplex okozta szemölcsei | • Imitáció, fájdalom és duzzanat (amikor szemre vagy szemhéjra juttatják) |
| Indinavir | HIV-fertőzés | • Vesekövesség |
| a-lnterferon | „Hairy celT leukémia, Kaposi szarkóma, genitáljs szemölcsök |
|
| Lamivudin (3TC) | HIV-fertőzés | • Perifériás idegkárosodás, hajhullás |
(folytatás a következő oldaton)
Fertőzés elleni szerek
851
Fertőzés elleni szerek alkalmazása és mellékhatásai (Folytatás)
| A gyógyszer neve | Alkalmazása | Mellékhatások |
| Antibiotikumok | ||
| Vírus elleni szerek (folytatás) | • Vörösvértest pusztulás, ami vérszegénységhez vezet | |
| Ribavirín | Respíratory syricytial virus fertőzés | |
| Rimantadín | Influenza (prevenció) | • Kevesebb a mellékhatása, mint az amantadrnnak |
| Ritonavir | HlV-fertőzés | • Hányinger, hányás, hasmenés |
| Saquinávir | HlV-fertözés | |
| Stavudin (d4T) | HlV-fertőzés | ♦ Perifériás idegkárosodás |
| Trifluridin | A szem herpes simpfex fertőzései |
|
| Vidarabin | Herpes simplex és herpes zoster fertőzés. A szemfertőzésre közvetlenül, az agy fertőzésre infúzióban alkalmazva |
|
| Zalcitabin (ddC) | HlV-fertőzés | • Perifériás idegkárosodás |
| Zidovudin (AZT) | HlV-fertőzés | • A csontvelői vörösvértest prekurzoro- |
kát károsítja, vérszegénységet és alva-
dási zavarokat okozva
Gomba elleni szerek
| Amfotericin B | A gombafertőzések széles skálája |
|
| Flukonazol | Candída okozta és más gombás fertőzések | • Kevésbé májkárosító, mint a ketokonazol |
| Flucitozin | Candída és Cryptococcus fertőzések | • Csontvelő- és vesekárosodás |
| Grizeofulvin | A bőr, a haj és a körmök gombás fertőzései | • Kiütések |
| Itrakonazol | Candída okozta és más gombás fertőzések | • Kevésbé májkárosító, mint a ketokonazol |
| Ketokonazol | Candída okozta és más gombás fertőzések- | • Gátolja a tesztoszteron és a kortizol termelését |
• Májkárosodás
852
Fertőzések
en, hogy melyik baktérium okozza a fertőzést. Továbbá a laboratórium rutinszerűen azonosítja a fertőző baktériumot. így segítve az orvost az antibiotikum megválasztásában. Azonban e vizsgálatok általában egy-két nap múlva adnak eredményt, így az első választásnál még nem használhatóak.
Akkor sem könnyű egy antibiotikumot kiválasztani, ha a baktériumot már a laboratóriumban azonosították és antibiotikum érzékenységét is meghatározták. A laboratóriumi körülmények között meghatározott antibiotikumérzékenység gyakran nem azonos a fertőzött személyben tapasztalatéval. A kezelés hatékonysága attól függ, hogy mennyire szívódik fel a szer a véráramba, mekkora gyógyszermennyiség jut bizonyos testfolyadékokba, és a szervezet milyen gyorsan távolítja el a gyógyszert. A gyógyszerkiválasztásnál tekintetbe veszik a betegség súlyosságát, természetét, a gyógyszer mellékhatásait, allergiás reakciók és más nemkívánatos hatások valószínűségét, továbbá a gyógyszer árát.
Súlyos fertőzések kezelésére gyakran antibiotikum kombinációra van szükség, főleg akkor, ha a baktérium antibiotikum érzékenysége még nem ismert. Bizonyos fertőzések, például tuberkulózis esetében, amikor egyetlen antibiotikum alkalmazásakor korán kialakul a baktérium antibiotikum rezisztenciája, szintén kombinációt adnak. Néha két antibiotikumnak jóval erősebb hatása van mint egynek, ilyen kombinációkat használnak nehezen elpusztítható baktériumok, például Pseudomonas által okozott fertőzések kezelésére.
A súlyos bakteriális fertőzések kezelésére először rendszerint intravénás injekció formájában adják az antibiotikumot, Ha a fertőzést már sikerült megfékezni, át lehet térni a szájon át szedhető antibiotikumokra. A3 antibiotikumokat addig kell szedni, amíg a baktériumok teljesen el nem tűnnek a szervezetből, ez olykor csak napokkal a tünetek visszafejlődése után következik be. Ha túl korán állnak le az antibiotikum kezeléssel, a fertőzés újra fellángolhat, vagy rezisztens baktériumok jelenhetnek meg. Ezért a tünetek megszűnése után több napig kell még szedni az antibiotikumot.
Bizonyos antibiotikumokat rickettsiák – baktériumokhoz és vírusokhoz egyaránt hasonlító mikroorga
nizmusok – által okozott fertőzések kezelésére hasz- nálnakA A rickettsiák kisebbek a baktériumoknál, de nagyobbak a vírusoknál. A vírusokhoz hasonlóan a rickettsiák csak egy másik szervezet sejtjeiben képesek megélni, de a baktériumokhoz hasonlóan érzékenyek az antibiotikumokra. Kezelésükre főleg a chloram- phenicol és a tetraciklin hatékony.
Az antibiotikumokat nemcsak a fertőzések kezelésére, hanem azok megelőzésére is használják. A preventív antibiotikus kezelést hatékonysága és a bakteriális rezisztencia kialakulásának elkerülése végett rövid ideig alkalmazzák, és az antibiotikumnak célzottan hatékonynak kell lennie. Preventív terápiára jó példa az utazás előtt végzett kezelés, az „utazók hasmenésé”- nck megelőzésére. Agyhártyagyul ladásos beteg közelében tartózkodók is részesülnek preventív antibiotikum kezelésben, a meningococcus-fertőzés ellen. Szívbillentyűhibában szenvedő betegek rutinszerűen kapnak preventív antibiotikum kezelést sebészeti vagy fogászati beavatkozás előtt. E betegek fokozottan hajlamosak a szájban, vagy a szervezetben máshol normálisan jelenlevő baktériumok tovaterjedése által okozott szívbillentyű-gyulladásra (cndocarditis). Az említett baktériumok a sebészeti beavatkozás alkalmával bekerülnek a véráramba, és a billentyűkhöz jutva károsíthatják azokat. Preventív antibiotikumokat kapnak azok, akiknek az immunrendszere nem teljesen ép: például leukémiás betegek, kemoterápiás kezelésben részesülők vagy a HÍV-fertőzöttek. Az egyébként egészséges emberek, akiknél nagy fertőzési rizikóval járó sebészeti beavatkozást (például ortopédiai vagy bélműtét) terveznek, szintén kapnak preventíve antibiotikumot.
Sajnos olykor nyomós ok nélkül is adnak antibiotikumot. Például gyakran alkalmazzák, helytelenül, vírusfertőzések (meghűlés vagy nátha) kezelésére.
Az antibiotikumok okozhatnak allergiás reakciót, – ez gyakran fordul elő penicillin esetében – vagy egyéb mellékhatást. Az aminoglikozidok például károsíthatják a vesét és a belső fület. Az antibiotikumot mellékhatásai ellenére akkor alkalmazzák, ha az illető antibiotikum az egyetlen hatékony szer a beteg fertőzésének kezelésére. Az orvos döntéséhez mérlegeli a mellékhatások és a fertőzés súlyosságát.
A lásd a 893. oldalt
A vírus elleni szerek úgy hatnak, hogy megakadályozzák a vírus replikációhoz (szaporodáshoz) szüksé-
854
Fertőzések
Ha a fertőzés nagyobb területre terjedt ki, a környéki nyirokcsomók fájdalmasan megnagyobbodhatnak. A lágyéki nyirokcsomók a láb, a hónalji nyirokcsomók a kar fertőzéseiben lehetnek érintettek. A fertőzések és a környéki nyirokcsomók között vörös csíkok válhatnak láthatóvá.
Láz, hidegrázás, gyors pulzus, fejfájás, alacsony vérnyomás cs zavartság alakulhat ki. Néha a fenti tünetek már órákkal a bőrelváltozások előtt kialakulnak, de sok esetben egyáltalán nem jelentkeznek.
Esetenként a cellulitisz következményeként tályogok jöhetnek létre. Ritka, de súlyos szövődmény a fertőzés bőr alatti terjedése miatt létrejövő szövetelhalás (mint a streptococcus okozta üszők vagy a nekrotizáló fasciitis esetében), és a véráram útján történő szóródás (bakteriémia)A a test más területeire. Ha a cellulitisz egy adott területen ismételten lép fel, megsérülhetnek a környező nyirokerek, ami az érintett szövetek tartós duzzanatához vezet.
A cellulitisz kórokozóját még vérvizsgálatok és bőr- biopsziák (szövetminta mikroszkópos megtekintése) alapján is nehéz meghatározni. Azonban gennyből vagy nyílt sebből vett minták segítséget nyújthatnak a kórokozó azonosításában. Az orvos néha a mélyebben fekvő vénákban keletkezett rögösödés (melyvénás trombózis)® és a cellulitisz elkülönítése céljából végez vizsgálatokat, mivel a két elváltozás tünetei hasonlóak.
A cellulitisz diagnózisát követően azonnal antibiotikum kezelés szükséges. Az érintett testrészt nyugalomban és megemelt helyzetben kell tartani ahhoz, hogy a duzzanat csökkenését elősegítsük. A fertőzött területre helyezett hidegvizes borogatás enyhítheti a kellemetlen tüneteket.
A streptococcus okozta cellulitisz kezelése általában szájon át bevett penicillinnel történik. Súlyos esetekben a penicillin intravénásán adató, vagy klinda- micinnel lehet kiegészíteni a kezelést. Penicillinallergia esetén enyhébb esetben eritromicin, súlyos fertőzés esetén klindamicin szedhető. Staphylococcus által oko
A lásd a 859. oldalt
■ lásd a 141. oldalt
* lásd a 882. oldalt
zott cellulitiszben dikloxacillint, súlyosabb esetekben oxacillínt vagy nafcillint adnak.
Néhány napos antibiotikumos terápia hatására a cellulitisz tünetei általában megszűnnek. Gyakran azonban a javulás előtt a tünetek súlyosabbá válnak, valószínűleg a baktériumok hirtelen pusztulása, és az így kiszabaduló szövetkárosító enzimek hatására.
Ha az alsó végtagon visszatérően jelentkezik cellulitisz, a megoldás a bőrbetegségek kezelése lehet. Például a lábgombásodás, mely cellulitiszt is okozhat, gombaellenes szerekkel kezelhető. A visszatérően cellulitiszben szenvedők havonta intravénás penicillin injekciókat kaphatnak, vagy szájon át szedhetik havonta egy héten keresztül.
A nekrotizáló fasciitis a cellulitisz olyan súlyos formája, mely a fertőződött bor alatti szövetek pusztulásával jár.
A fertőzést a Streptococcusok egyik különlegesen veszélyes törzse idézi elő. A fertőzés a többi celluli- tiszhez hasonlóan alakul ki, azonban nagy sebességgel pusztítja a szöveteket (ezért néha „húsevő betegségnek” is nevezik). A bőr lilásan elszínezŐdik, nagyméretű, folyadékkal telt hólyagok (bullák) és üszkösödő területek alakulnak ki. A beteg általában nagyon rosz- szul érzi magát, lázas, magas a pulzusszám, a zavart- ságtól az eszméletvesztésig terjedő tudatállapot romlás észlelhető. A vérnyomás lezuhanhat, mivel nagy mennyiségű folyadék áramlik ki a fertőzött szövetekbe.
A nekrotizáló fasciitis kezelése antibiotikum terápiából és az elhalt szövetek sebészi eltávolításából áll. Egyes esetekben az érintett végtagot amputálni kell. A halálozási arány 30% körüli. Idős emberek körében, egyéb betegség egyidejű fennállása esetén, vagy ha az állapot már előrehaladott, a prognózis igen rossz.
Az üszők általában az érintett területen a vérellátás megszűnése miatt létrejövő szövetelhalás, melyet bakteriális felülfertőzödés követ.
Az üszkösödést clostridiumokkal, néha más kórokozókkal történt fertőződés okozza. A clostridiumok a kizárólag oxigénmentes környezetben életképes, úgynevezett anaerob baktériumok közé tartoznak,* * Növekedésük során gázt termelnek, ezért a fertőzést gázgang- rénának is nevezik.
A bőr és a bőr alatti szövetek fertőzései
855
Súlyosabb balesetek – például láb roncsolódása – következtében megszakadhat a sérült terület vér- és oxigénellátása, ami kedvező körülményeket teremt a clostridiumok szaporodásához. A fertőzés a sérüléstől számítva órákon vagy napokon belül kialakulhat. Sebészeti beavatkozások sebei is elüszkösödhetnek, elsősorban a szegényesebb vérellátású területeken. Az elégtelen keringésü végtagok különösen érintettek.
A bőr kezdetben sápadtnak tűnhet, de később vörösessé, barnássá végül zöldessé válik. A clostridium- fertőzéstől a bőrterület megduzzad, és környezeténél melegebb. A folyamat gyorsan terjedhet a bőr alatt, nagy, folyadékkal telt hólyagok megjelenése gyakori. A hólyagokból kifakadó váladék barnás színű és kellemetlen szagú. A clostridiumok által termelt gáz gyakran buborékokat képez a váladékban, a bőr érintésre scrceghet.
Néhány nap alatt a fertőzés enyhe cellulitiszből kiterjedt, sokkot, veseelégtelenséget, átmeneti tudatzavart, és halált okozó üszkösödéssé alakulhat. Akár órák alatt is drámai súlyosbodás jelentős bőr- és izompusztulás jöhet létre.
Gyakran már a tünetek elegendőek az üszkösödés diagnózisához. A röntgenképen a bőr alatt gázgyülem lehet látható. A számitógépes rétegvizsgálat (CT) és a mágneses magrezonancia (MR1) nyújthat segítséget a gáz mennyiségének és a szöveti roncsolódás kiterjedtségének megállapításában. A sebből nyert váladék laboratóriumi tenyésztése igazolhatja a Closlridium fertőzést. Gyakori azonban, hogy sebészileg kell az elhalt szövetet vagy végtagot eltávolítani még azelőtt, hogy az orvos tenyésztés útján pontos kóroki diagnózishoz jutna.
Amennyiben üszkösödés gyanúja áll fenn, a beteg antibiotikumot kap közvetlenül a váladékminták levétele után, nem várva a tenyésztés eredményére. Általában széles hatókörű antibiotikumokat alkalmaznak, de \ alójában már a penicillin is megfelelő a clostridiumok leküzdésére.
Az antibiotikumok rendelése mellett az elhalt szövetek sebészi eltávolítására is sor kerül. Egyes esetekben, elsősorban rossz keringés esetén részben, vagy teljes egészében amputálni kell az érintett végtagot, nehogy szétterjedjen a fertőzés az egész szervezetben.
A túlnyomásos (hiperbárikus) oxigénterápia kiterjedt bőrgangréna kezelésére alkalmazható. A beteget magas oxigénnyomású kamrába helyezik, ami elősegíti a clostridiumok elpusztítását.
A kezelés ellenére minden ötödik bőrüszkös megbetegedés halálos kimenetelű.
Nyirokcsomó gyulladás
(limfadenitisz)
A limfadenilisz egy vagv több nyirokcsomó gyulladása.
A limfadenitiszt bármilyen kórokozó – baktérium, vírus, protozoon, rickettsia, vagy gomba – kiválthatja. Általában a bőr, fül, orr, vagy a szem fertőződése terjed rá a nyirokcsomóra.
A fertőzött nyirokcsomók fájdalmasan megnagyobbodnak és érzékenyek. Az érintett nyirokcsomók feletti bőr néha vörös és meleg.
A limfadenitiszt általában a közelben zajló gyulladás okozza. Ha az eredet nem határozható meg egyértelműen, biopszia (szövetminta-vétel és mikroszkópos vizsgálat) válhat szükségessé.
A kezelés a fertőzést kiváltó kórokozótól függ. Bakteriális eredet esetén szájon át vagy intravénásán adott antibiotikumot alkalmaznak. Meleg borogatás rendszerint enyhíti a gyulladt nyirokcsomó fájdalmát. A fertőzés elmúltával a nyirokcsomók rendszerint lassan ösz- szezsugorodnak és a fájdalom is csillapodik. Néha a megnagyobbodott nyirokcsomók kemények maradnak, de már nem érzékenyek.
Heveny nyirokérgyulladás
(akut limfangitisz)
A heveny nyirokérgyulladás általában egy vág)’ több nyirokér streptococcus-feriözés által kiváltott gyulladása.
A nyirokerek kisméretű csatornák, melyek a szövetekből a nyirokcsomókba továbbítják a nyirkot.A A streptococcusok egy karcolásból vagy egy sebből esetleg a kar vagy a láb (általában cellulitiszes) fertőzéséből lépnek be ezekbe az erekbe.
A lásd a 809. oldalon lévő ábrát
856
Fertőzések
Vörös, szabálytalan, meleg és fájdalmas csíkok jelennek meg a bőr alatt az érintett karon vagy lábon. A csíkok általában a fertőzött területről az ágyéktáji vagy a hónaljt a nyirokcsomókhoz húzódnak, amelyek megnagyobbodnak, érzékennyé válnak.
A beteg rendszerint lázas, hidegrázása van, pulzusa szapora, feje fáj. Előfordulhat, hogy a panaszok már a bőrtünetek előtt megjelennek. A kórokozók a nyirokkeringésen át a véráramba juthatnak, és néha rendkívül gyorsan megfertőzhetik az egész szervezetet. A gyulladt nyirokcrck felett kifckélycsedhct a bőr.
A vérvizsgálat a fehérvérsejtek emelkedett számát mutatja, ami azt jelzi, hogy a szervezet felvette a harcot a fertőzéssel szemben. A kórokozó általában addig nem tenyészthető ki, amíg be nem jutott a véráramba; azonban gennyből vagy nyílt sebből azonosítható.
A legtöbb esetben gyors gyógyulás érhető el a staphylococcusokra és a streptococcusokra egyaránt ható antibiotikummal; ilyenek a dicloxacillin, nafcíllin vagy az oxacillin.
A bőrtályogok bakteriális fertőzés okozta gennygyüle- mek.
Tályogok általában akkor jönnek létre, ha egy kisebb bőrsérülés lehetővé teszi, hogy a bőrön normális
esetben is jelenlévő baktériumok behatoljanak, és fertőzést hozzanak létre. A A bőrtályog duzzadt, fájdalmas, érzékeny területként jelentkezik, mely sűrű folyadékkal telt.
A baktériumok a tályogból cellulitiszt okozva szétterjedhetnek a környező szövetekbe. Ugyancsak megfertőzhetik a közeli nyirokcsomókat, és az oda vezető nyirokereket, azért a nyirokcsomók megduzzadnak. Lázas állapot is előfordulhat.
A gennyet a tályog felmetszésével távolítják el. A beavatkozáshoz helyi érzéstelenítő beadására, például lidokainra van szükség. A tályogot megnyitása után az orvos megszondázza, megbizonyosodik arról, hogy az összes gennyet eltávolította. Amennyiben maradt genny, azt sóoldattal kimossa. Néha gézt helyez a megnyitott tályogba, amit 1-2 napon belül eltávolít. Az érintett terület fclpolcolásával és enyhe meleg alkalmazásával elősegíthető a gyógyulás.
Ha a tályog teljesen kiürült, rendszerint nincs szükség antibiotikumokra. Azonban feltétlenül szükségesek, ha a fertőzés már szétterjedt, vagy a tályog az arc középső, illetve felső részén alakult ki, mivel innen a fertőzés nagy valószínűséggel terjedhet rá az agyra. Staphylococcusok és streptococcusok ellen egyaránt hatásos antibiotikumok – nafcillin, dikloxacillin, oxacillin – használhatók.
? -.::,p– ‘■ ‘r^L7
——— i ■■ iF*1 ———————— ——■ ■■ -“
A tályog általában bakteriális fertőzés következtében termelődött genny felszaporodása.
Ha baktériumok jutnak be az egészséges szövetekbe, a fertőzés szétterjed az érintett területen. Az elpusztult és szétesett sejtek helyén folyadék és fertőzött sejtek gyűlnek Össze. A szervezetet a fertőzésektől védő fehérvérsejtek érkeznek ide, bekebelezik a baktériumokat majd elpusztulnak. Az elpusztult fehérvérsej
tekből képződik a teret kitöltő, kremszerű genny. A genny fokozatos felgyülemlésével a környező szövetek félrenyomódnak. A szövetek körbenövik a tályogot és elhatárolják a környezetétől; a szervezet így próbálja megakadályozni a fertőzés továbbterjedését. 1 la egy tályog a szervezeten belül felszakad, a fertőzés a tályog helyétől függően, vagy a test belseje, vagy a bőr alsóbb rétegei felé terjed.
Bakteriális fertőzés több úton is vezethet tályogképződéshez. Például egy szennyezett tű okozta szúrt seb a bőr alá juttathatja a baktériumokat. Esetleg a test másik táján zajló folyamatból származhatnak a kórokozók. Még azok a baktériumok is tályogképződést okoz
a lásd alább
Tályogok
857
hatnak, melyek normális esetben a test felszínén élnek és ott nem ártalmasak. Megnő a tályog keletkezésének valószínűsége, ha a fertőzött terület szennyezett, vagy idegentestet tartalmaz, ha megromlott a vérellátása, mint például cukorbetegségben, vagy a beteg immunrendszere legyengült, mint az AIDS esetében.
A szervezetben bárhol képződhet tályog, ideértve a tüdőt,* szájat,® végbelet* és az izmokat is. Meglehetősen gyakori a bőr alatt közvetlenül, vagy a bőrben, elsősorban az arcon elhelyezkedő tályog.
A tályog tüneteit elhelyezkedése, illetve az szabja meg, hogy befolyásúlja-c egy’ szerv vagy egy ideg működését. Fájdalom, nyomásérzékenység, forró tapintat, duzzanat, bőrpír ugyanúgy előfordulhat, mint láz. A közvetlenül a bőr alatt kialakuló tályog általában jól látható púpként jelentkezik. Ha egy tályog a kifakadás előtt áll. a felszínes bőrréteg el vékony odása miatt fehéres központi rész jelenik meg. A test belsejében mélyen elhelyezkedő tályog még a tünetek megjelenése előtt viszonylag nagyra nőhet. Amennyiben a mélyen fekvő tályog észrevétlen marad, könnyen a szervezetben szétterjedő fertőzés forrása lehet.
A bőrben, vagy közvetlenül alatta elhelyezkedő tályogok könnyen felfedezhetők, de a mélyen fekvők számos esetben elkerülik a figyelmet. Mély tályogok esetén a vérvizsgálatok során gyakran kórosan magas fehérvérsejt szám tapasztalható. Röntgenfelvétel, ultrahang, számítógépes rétegvizsgálat (CT) vagy mágneses magrezonancia (MRI) segítségével meghatározható a mély tályogok mérete és elhelyezkedése. Mivel a tályogok és a daganatok gyakran okoznak hasonló panaszokat, valamint hasonlónak tűnhetnek a fenti képalkotó vizsgálatok során is, a biztos diagnózis érdekében az orvos mintát vesz a gennyből, vagy mikroszkópos vizsgálat céljából sebészileg távolítja el a tályogot.
Felszakadásuk és tartalmuk kiürülése után a tályogok gyakran gyógyulnak meg akár kezelés nélkül is. Esetenként előfordulhat, hogy a szervezet a fertőzést leküzdi, a törmeléket eltakarítja, cs a tályog idővel kifakadás nélkül eltűnik. Ilyenkor egy tömörebb csomó maradhat hátra.
A tályogot fel lehet szúrni és ki lehet üríteni annak érdekében, hogy csillapodjon a fájdalom és elősegítsük a gyógyulást. A nagyobb tályogot az orvos először szondával vizsgálja meg, majd megnyitja, hogy a genny kiürülhessen: ezek után nagy üres területek
(holtterek) maradnak, amiket az orvos ideiglenesen gézzel tölt ki. Néha, ideiglenesen dréncsöveket (vékony műanyagcsöveket) kell behelyezni.
Mivel a tályogoknak nincs vérellátásuk, az antibiotikumok általában nem segítenek, kiürülésük után azonban felírhatok a kiújulás megelőzésére. Ugyancsak antibiotikumokra van szükség, ha a tályogból a fertőzés a szervezet egyéb területeire is tovaterjedt. A leghatásosabb antibiotikum kiválasztásában a gennyből származó baktérium laboratóriumi vizsgálata segíti az orvost.
Tályogok a rekeszizom alatt, a hasüreg középső részében. a medencében vagy a hasüreg mögött keletkezhetnek. A hasüregi szervekben – például vesék. lép, hasnyálmirigy, máj, prosztata – vagy azok környékén is kialakulhatnak tályogok. Gyakran a belek sérülései, fertőzései vagy átfúródásai, esetleg más hasüregi szervek fertőzései vezetnek tályogképződéshez.
A rekeszizom alatti területeken akkor keletkezhetnek tályogok, ha például a féregnyulvány megrepedé- séből származó fertőzött folyadék felfelé vándorol a hasüregi szervek nyomásának és a rekeszizom légzés közben létrehozott szívó hatásának következtében. A panaszok között köhögés, légzési fájdalom, és az egyik váll fájdalma szerepelhet – ez utóbbi egyben példa a kisugárzó fájdalomra is, mivel a rekeszizmot és a vállat ugyanaz az ideg látja el, és az agy helytelenül azonosítja a fájdalom helyét.
A hasüreg középső területén keletkező tályogokat a féregnyúlvány megrepedése, a vastagbél átfúró- dása, gyulladásos bél megbetegedés vagy egy bél-kitüremkedés, divertikulum megbetegedése okozhatja. A has a tályog területén rendszerint érintésre fájdalmas.
Tályogok a medence területén hasonló okok miatt keletkeznek, mint a hasüreg középső részére jellemző okok miatt, illetve nőgyógyászati fertőzések következtében jönnek létre. A panaszok között általában hasi fájdalom, a bélrendszer imitációja miatti hasmenés, és a húgyhólyag állandó ingerlése következtében fellépő gyakori vizelés szerepel.
- lásd a 200. oldalt
■lásd a 466. oldalt
- lásd az 501. oldalt
858
Fertőzések
A hasüreg mögötti tályogok (más néven retroperi- toneális tályogok) a hashártya, a hasüregi szerveket és üregeket határoló hártya mögött helyezkednek el. Kialakulásuk oka hasonló a többi hasüreg! tályogéhoz, így létrejöhetnek a féregnyúlvány (appendicitís), és a hasnyálmirigy gyulladása (pancrcatitis) következtében. A többnyire deréktáji fájdalom általában erősebbé válik, ha a beteg felhúzza a lábát a csípőjéhez.
A vesetályogokat egy másik fertőzésből a vérbejutott baktériumok, vagy a vizeletelvezető rendszerből származó, majd a vese szöveteiben szétszóródó kórokozók hozzák létre. A vesék felszínén képződő tályogokat (perirenális tályogok) szinte mindig a vese belsejében kifakadó tályog okozza, amiből a fertőzés a vese felszínére és a környező szövetekre terjed. A vesetályog főbb tünetei: láz, hidegrázás, valamint alsó háttáji fájdalom. Fájdalmassá válhat a vizelés, és a vizelet néha véres is lehet.
A lépben keletkező tályogokat a vérrel a lépbe kerülő fertőzés, a lép sérülése, vagy egy közeli fertőzés, például a rekeszizom alatt elhelyezkedő tályog átterjedése okozza. A has bal oldalán, a háttájékon vagy a bal vállbán jelentkezhet fájdalom.
A hasnyálmirigyben elhelyezkedő tályogok jellegzetesen heveny hasnyálmirigy-gyulladás (pancreatitis) roham után jönnek létre. A tünetek, mint láz, hasi fájdalom, hányinger és hányás gyakran egy vagy több héttel azután kezdődnek, hogy a beteg felépült a pan- creatitisből.
A májtályogokat baktériumok vagy amőbák (egysejtű élősködők) okozhatják. A bél fertőzéséből származó amőbák a nyirokkeringéssel jutnak el a májba. Baktériumok a fertőzött epehólyagból, áthatoló vagy tompa sérülésből, hasüregi fertőzésből, például egy közeli tályogból, vagy a test más részén létrejött fertőzésből a keringés útján juthatnak a májba. A májtályogok tünetei többek között az étvágytalanság, hányinger és a láz. Hasi fájdalom is lehetséges.
A prosztata tályogjai általában a vizeletelvezető szervrendszer fertőzésének következtében alakulnak
A lásd a 377. oldalt
■ lásd az 1018. oldalt
* lásd az 1265. oldalt
• lásd az 1019. oldalt
ki, és a prosztata gyulladásához (prostatitis) vezetnek. Leginkább 40 és 60 év közötti férfiaknál alakulnak ki. A vizelés fájdalmassá, gyakorivá és nehezítetté válik. Ritkábban a betegek belső fájdalmat éreznek a hímvessző tövében, és a vizeletük gennyet vagy vért tartalmaz.
A hasüregi tályogok szinte minden fajtájánál ki kell üríteni a gennyet, vagy sebészileg, vagy bőrön át beszúrt tü segítségével. A tű irányításában számítógépes rétegvizsgálat (CT) vagy ultrahangos készülék segíti az orvost. A kórokozót a gennyből laboratóriumi vizsgálatok segítségével mutatják ki, így határozva meg a leghatásosabb antibiotikumot.
A fej és a nyak területén gyakran alakulnak ki tályogok, elsősorban a garat mögötti régiókban és a fültőmi- rigyben (parotis). Az agyban is keletkezhetnek tályogok. A
A garat melletti és mögötti (pharyngomaxilláris) tályogok általában a garat fertőzései következtében jönnek létre, beleértve az orr- és a garatmandulák gyulladását ís.l Gyermekeknél gyakrabban alakulnak ki ga- rattájéki tályogok.* * * Garatkömyéki (parapharyngealis) nyirokcsomóban is képződhet tályog,® mely ritka esetben a közelben elhelyezkedő fertőzésből, például fogtályogból. vagy egy nyálmirigy fertőzéséből indulhat ki. A láz mellett a betegnek fáj a torka, és rosszul érzi magát. A szájnyitás nehezített lehet. A fertőzés tovaterjedhet nyakduzzanatot okozva. Amennyiben a tályog a nyaki verőeret (artéria carotis) is megsérti, vérrögképződés vagy masszív vérzés jöhet létre.
A fültőmirigy kivezetésénél is létrejöhet tályog, melyet elsősorban szájüregi fertőzés okoz. Ez rendszerint idősebbeken, vagy idült megbetegedés esetén fordul elő, ha valamely gyógyszer, például antihisztamint tartalmazó szerek következtében, vagy alacsony folyadékfelvétel miatt szájszárazság alakul ki. A tünetek közül a fájdalom, az arc féloldali duzzanata, láz, hirtelen kezdődő hidegrázás érdemelnek említést.
Esetenként az izmok mélyében is kialakulhatnak tályogok. melyek a környező csontokban, szövetekben elhelyezkedő fertőzésekből terjedhetnek át. A kóroko
Bakteriémia és szeptikus sokk
859
zók a szervezet távoli területéről is érkezhetnek a véráram útján.
A piomiozitisz (pyomyositis) olyan megbetegedés, melyben az izmok táiyogképződésre hajlamosító gennykeltő baktériumokkal fertőződnek. A trópusokon élők között nem szokatlan ez a betegség, és főként a legyengült immunrendszerű egyének érintettek. A leggyakrabban a comb, far, felkarok és a váll körüli izmok érintettek. A kezdeti görcsös fájdalmat, duzzanat, enyhe láz, egyre fokozódó kellemetlen érzés követi, elsősorban az érintett izmok mozgatásakor.
A kézen nem szokatlan a tályogok megjelenése, elsősorban sérülés kapcsán. Az ujjbegyen létrejövő tá
lyogok rendszerint szálka behatolása vagy tűszúrás következményeként jönnek létre. Heves fájdalom, meleg tapintat és bőrpír jelentkezik a tályog felett, gyakran társul hozzá a kar nyirokcsomóinak duzzanata. A fájdalmat fokozhatja, ha a tályog alatti csont is fertőződik.
Az ujjak belső felszínén futó inak körül is kialakulhatnak tályogok, amit az ujjak tenyéri felszínén található ráncok mélyebb sérülése okozhat. Az inak körüli gyulladás és a genny gyorsan pusztítja a szöveteket. Az inak csúszó mechanizmusa megsérül, így az ujj alig mozgatható. Az ujj gyulladt, duzzadt, a bőr az ínhüvely felett nyomásra érzékeny, és mozgatási kísérletre éles fájdalom jelentkezik. A tályog közelében lévő nyirokcsomók duzzanata és a láz gyakori tünet.
A bakteriémia, azaz baktériumok jelenléte a vérben, gyakran előforduló jelenség és többnyire nem okoz tüneteket. A véráramba kerülő baktériumok nagy részét a fehérvérsejtek gyorsan eltávolítják.A Időnként viszont több a baktérium, mint amit könnyen el lehet távolítani, ilyenkor jön létre a súlyos tüneteket okozó, szep- szisnek nevezett fertőzés. Egyes esetekben a szepszis életveszélyes állapothoz, a szeptikus sokkhoz vezet.
A bakteriémia kifejezés azt jelenti, hogy baktériumok vannak a véráramban. A szepszis fertőzést jelent a véraramban.
Nagyon enyhe átmeneti bakteriémiát okozhat az állkapocs összeszorítása, mely a fogak körüli ínyen élő baktériumokat bepréseli a véráramba. Gyakran kerülnek a véráramba baktériumok a belekből, de gyorsan el is tűnnek amint a vér áthalad a májon.
A szepszis valószínűsége nő, ha a szervezetben, főleg a tüdőkben, hasüregben, húgyutakban vagy a bőrön \ an a fertőzés. Szcpszishcz vezethet egy fertőzött területen vagy olyan területen végzett sebészeti beavatko
zás, ahol rendes körülmények között is élnek baktériumok (pl. belek). Bármilyen idegen eszköz. – például a visszerekbe vezetett (intravénás) katéter, húgyúti katéter, elvezető- (dren-) cső – bejuttatása a szervezetbe, szintén okozhat szepszist. Minél tovább van bent az eszköz, annál nagyobb a szepszis valószínűsége. Gyakori a szepszis az injekciós kábítószer élvezőkben. Könnyebben alakul ki az immunrendszer tökéletlen működésekor, például rákellenes gyógyszerekkel kezeitekben.
Mivel a szervezet kisszámú baktériumtól általában gyorsan meg tud szabadulni, az átmeneti bakteriémia ritkán okoz tüneteket. Ha viszont szepszis alakul ki, annak tünetei a következők: reszketés, hidegrázás, láz, gyengeség, hányinger, hányás és hasmenés.
A szepszis. ha nem kezelik gyorsan, a szervezet legkülönbözőbb részeiben okozhat fertőzéseket (ezt neve
A lásd a 810. oldalt
860
Fertőzések
zik áttétes vagy szóródott fertőzésnek). Fertőzés kelet* * * kezhet az agyhártyában (meningitisz), szívburokban (perikarditisz), szívbelhártyában (endokarditisz), a csontokban (oszteomielitisz) és a nagy ízű letekben. Tályog (gennygyülem = abszcesszus)A majdnem mindenütt kialakulhat.
Amennyiben valakinek a szervezetében bárhol fertőző folyamat zajlik és hirtelen magas láza lesz, a legvalószínűbb kórisme a szepszis. Szepszis esetében a fehérvérsejtek száma a vérben rendszerint erősen megnő. Vérből készült baktériumtenyészetek (hemo- kultúra) segítségével a kórokozó kitenyészthető és azonosítható. Előfordul viszont, hogy nem mutatható ki baktérium a hemokultúrában, főleg ha a beteg antibiotikumokat szed. Tenyésztés céljaira még szokás a tüdőkből felköhögött anyagból, köpetből, vizeletből, sebekből és katéterek bevezetési pontjaiból is mintákat venni.
A sebészi beavatkozás vagy a húgyúti katéterezés okozta bakteriémia, amennyiben a katétert gyorsan eltávolítják, többnyire nem igényel kezelést. Azokban az esetekben viszont, amikor súlyos fertőzés kialakulásának a kockázata áll fenn – például szívbillentyű megbetegedés vagy immunhiányos állapot esetén – az említett eljárások elvégzése előtt a szepszis megelőzésére általában antibiotikumokat adnak.
A szepszis nagyon súlyos állapot, magas halálozási kockázattal. Az antibiotikus kezelési azonnal el kell kezdeni, még mielőtt a fertőzést kiváltó kórokozót azonosító laboratóriumi tenyésztés eredménye rendelkezésre állna. Az antibiotikus kezelés késedelmes megkezdése jelentősen csökkenti a túlélés esélyét. Első lépésként a legvalószínűbben jelenlévő baktérium ellen választ antibiotikumot az orvos. Ez attól függ, hogy hol kezdődött a fertőzés – a húgyútakban, szájban, tüdőkben, belekben vagy másutt. Gyakran két antibiotikumot adnak egyszerre, hogy ezzel is fokozzák a baktériumok elpusztításának az esélyét. Később, már a tenyésztési eredmények birtokában az antibiotikum kicserélhető a fertőzést kiváltó kórokozó elleni leghatá
a lásd a 856. oldalt
■ lásd az 1217. oldalt
- lásd a 812. oldalt
• lásd a 812. oldalt
sosabb gyógyszerre. Egyes esetekben a fertőzés forrásának, például tályogoknak az eltávolításához sebészeti beavatkozásra is szükség lehet.
A szeptikus sokk olyan állapot, melyben a szepszis következményeként a vérnyomás életveszélyesen alacsony szintre süllyed.
Szeptikus sokk leginkább újszülötteket# 50 éven felülieket, és olyan betegeket fenyeget, akiknek az immunrendszere károsodott. A szeptikus sokk kockázata lényegesen megnő, ha a fehérvérsejtek száma csökken, mint rákbetegekben, daganatellenes szereket szedőkben, és idült betegségekben például cukorbajban, májzsugorodásban szenvedőkben.
A szeptikus sokkot bizonyos baktériumok által termelt mérgek (toxinok)* és a citokinck okozzák. Utóbbiak az immunrendszer fertőzés ellen bevetett anyagai.# Az erek kitágulnak (dilalálnak), és ez annak ellenére vérnyomás eséshez vezet, hogy a szívműködés szaporább lesz és a kilökött vér mennyisége is nő. A vérerek áteresztővé válhatnak, ez lehetővé teszi folyadék kijutását a véráramból a szövetekbe, azok megduz- zadását okozva. Az életfontosságú szervek, különösen a vesék és az agy vérellátása csökken. Később az erek összehúzódnak, s ez elvileg vémyomásemelö hatású lenne, mivel azonban a szívből kijövő vér mennyisége csökken, a vérnyomás nagyon alacsony marad.
Gyakran akár 24 vagy több órával is megelőzve a vérnyomás esését, a szellemi frissesség csökkenése és zavartság a szeptikus sokkra utaló első jelek. Ezek a tünetek a csökkent agyi vérellátás következményei. A szívből kiáramló vér mennyisége nő, de az erek tágullak, így a vérnyomás csökken. Sokszor a beteg szaporán lélegzik, hogy a tüdőn a fölösleges széndioxid eltávozzék így a vér széndioxid-szintje csökken. A korai tünetek közé tartozik a hidegrázás, a hőmérséklet gyors emelkedése, a meleg, kipirult bőr, az ugráló pulzus és az emelkedő-süllyedő vérnyomás. A szív továbbította nagyobb vérmennyiség ellenére, a vizelet-kiválasztás csökken. Később a testhőmérséklet gyakran a szokásos (normál érték) alá süllyed. Ahogy a sokk súlyosbodik, az egyes szervek működése romolhat, beleértve a veséket (csökkenő vizelet-kiválasztás), tüdőket (légzési nehézségek és alacsony oxigén-vérszint), szivet (folyadék visszatartás és vizenyő). Az ereken belül vérrögök képződhetnek.
A vérvizsgálatok emelkedett vagy csökkent fehérvérsejt-számot, és esetleg a vérlemezkék mennyiségének csökkenését mutatják. Az anyagcsere salakanya
Bacillusok okozta (bacilláris) fertőzések
861
gok szintje (mint a karbamid) – könnyen meghatározható a vérből – a veseműködés romlásával párhuzamosan emelkedik. Az EKG a szívizom elégtelen vérellátásának következményeit, szívritmuszavarokat mutat. A kórokozók azonosítását hemokultúrákkal végzik.
Amint a szeptikus sokk tünetei megjelennek, a beteget intenzív osztályon kell kezelni. A gondosan ellenőrzött vérnyomás emelése céljából nagy mennyiségű intravénás folyadékbevitelről kell gondoskodni. Dopaminnal vagy norepinefrinnel érhető el érösszehúzódás, ez a vérnyomás emelésével az agy és a szív vér
ellátását javítja. Tüdőkárosodásban gépi lélegeztetésre lehet szükség.
Amint a vérmintákat levették tenyésztésre, intravénás antibiotikumokat kell adni nagy adagban. Amíg a laboratórium meg nem határozza a kórokozókat, általában két antibiotikum együttes adásával lehet a baktériumok elpusztításának esélyeit fokozni.
Minden tályogot drenálni kell (a genny gyű lemet kivezetni), és a fertőzés bekövetkeztéért esetleg felelős katétereket el kell távolítani. Az elhalt szövetektől, például az üszkösödő bélszakasztól, sebészi úton lehet megszabadulni. Minden erőfeszítés ellenére, a szeptikus sokkban szenvedők több mint egynegyede meghal.
Bacillusok okozta (bacilláris)
fertőzések
A bacillusok olyan baktériumok, melyek besorolása jellegzetes pálcika-szerű formájuk alapján történik. A baktériumok vagy gömbölyűek (coccusok), pálcika- alakúak (bacillusok). vagy csígavonal-szerűek (spiro- cheták). A pontos alakot a baktérium sejtfala, egy merev, bonyolult, réteges szerkezet határozza meg.
Bár a baktériumokat részben jellegzetes alakjuk alapján osztályozzák, a legtöbb baktérium – beleértve a bacillusokat is – Gram-pozitiv, illetve Gram-ncgatív csoportba is osztható egy Gram-félc festésnek nevezett laboratóriumi eljárás során kapott színük alapján. A kékre festődő baktériumok Gram-pozitívak, míg a rózsaszínűek a Gram-negatívak. A baktériumok felosztása Gram-pozitívokra és Gram-negatívokra egyúttal különbséget jelent a baktérium külső falának bizonyos tulajdonságaiban. a baktériumok által okozott fertőzések jellegében, valamint jellemző a két csoportra az, hogy milyen fajta antibiotikummal lehet az odatartozó baktériumokat leghatásosabban elpusztítani.
Gram-pozitív bacillus
fertőzések
A baktériumok világában a Gram-pozitívak jelentik a kisebbségei. Általában penicillin-érzékenyek, és csak lassan alakul ki bennük ellenállás (rezisztencia) ezzel 3/ antibiotikummal szemben. Egyes Gram-pozitív bak
tériumok (mint bizonyos Streptococcusok) képesek mélyen behatolni a szövetekbe, míg mások rendkívül mérgező anyagok termelésével fejtik ki ártalmas hatásukat (pl. a Clostridium botulinum toxinja). A Gram- pozitív bacillusok által okozott fertőzések a következők lehetnek; erizipelotrikózis. liszteriózis. antrax.
Az erizipelotrikózis (erysipelothricosis) lassan kialakuló börfertőzés, melyet az Erysipelothrix rhusiopathiae nevű baktérium okoz.
Bár az Erysipelothrix rhusiopathiae elsősorban elhalt vagy bomló anyagqkban szaporodik, rovarokat, rákféléket, kagylókat, halakat, madarakat és emlősöket is megfertőzhet. Emberi fertőződés általában foglalkozási sérülés után keletkezik, ami jellemzően állati anyagok (mint hús, baromfi, hal, rák, csontok vagy kagylók) kezelése kapcsán létrejött áthatoló sebzés.
Az Erysipelothrix rhusiopathiae fertőzés bekövetkeztét követő egy héten belül egy kiemelkedő bíborvörös kemény terület jelenik meg a sérülés helyen. További tünetek az érintett terület körüli viszketés, égő érzés, és duzzanat. A fertőzés leggyakoribb helye a
862
Fertőzések
A baktériumok alakjai
Bacillusok
Coccusok
Pneumococcusok Streptococcusok
Staphylococcusok

Mycobacterium
tuberculosis
Clostridium tetani
Spirocheták

kéz, melynek használatát a duzzanat korlátozhatja. Az érintett terület lassan növekedhet. Bár a fertőzés kezelés nélkül is általában elmúlik, a fájdalom és a mozgáskorlátozottság 2-3 hétig is fennállhat. Ritkán, a fertőzés a véráramon keresztül szóródva, még a csontokat vagy a szívbillentyűket is képes megbetegíteni.
Az orvos a kórisméi a tünetekre és a fertőzés körülményeire alapozza. A diagnózist az érintett terület külső széléből vett bőrminta tenyésztésre küldésével lehet megerősíteni.
Egyszeri penicillin injekcióval vagy eritromicin egyhetes szedésével a fertőzés meggyógyítható. Amennyiben az Ízületek vagy a szívbillentyűk fertőződtek, hosszabb intravénás (visszérbe adott injekció) antibiotikus kezelés szükséges.
.4 Listeria monocytogcncs okozta liszteriózis (Usterio- sis) tünetei a fertőzés helye és a fertőzött személy kora szerint változnak.
▲ lásd a 373. oldalt
A Listeria baktériumok világszerte megtalálhatók a környezetben és a madarak, pókok, rákfélék, valamint a nem emberszabású emlősök bélcsatomájában. Emberben a liszteriózis szinte az összes szervet megtámadhatja. A liszteriózisra az újszülöttek, a 70 évnél idősebbek és a gátolt vagy károsodott immunrendsze- rűek a legfogékonyabbak. A legtöbb fertőzés július-augusztusban lép fel. A liszteriózist rendszerint szennyezett tejtermékek vagy nyers zöldségek fogyasztása révén lehet megkapni.
Felnőttekben a liszteriózis leggyakoribb formája az agyat és a gerincvelőt borító hártyák (a meningszek) gyulladása, a meningitisz.▲ Ezeknek az eseteknek közel 20%-ában keletkezhetnek agytályogok. A meningi- tisz lázat és tarkómerevséget okoz, kezelés nélkül za- vartság és öntudatlanság (kóma) léphet fel, majd bekövetkezhet a halál.
A Listeria néha megfertőzi a szemeket, melyek kivörösödnek, és fájdalmassá válnak. A fertőzés ráterjedhet a nyirokcsomókra, vérre és az agyhártyákra. Elvétve, a szívbillentyűk Listeria fertőzése szívelégtelenséghez vezethet.
Az orvosban a tünetek alapján felmerülhet a liszteriózis gyanúja. A végleges kórisme felállításához tenyésztéshez vett szövetmintát, illetve testfolyadékot
Bacillusok okozta (bacilláris) fertőzések
863
kell a laboratóriumba küldeni. Listeria elleni antitestek szintén kimutathatók a vérmintából.
A liszteriózis penicillinnel általában meggyógyítható. A szívbillentyűket érintő fertőzések esetében esetleg második antibiotikumot, pl. tobramicint, is adnak. A szemfertőzések szájon át (orálisan) adagolt critro- micinnel kezelhetők.
Az antraxot a bőt; tüdők és az emésztőrendszer megfertőzésére képes Bacillus anthracis okozza.
Az antrax rendkívül ragályos és végzetes lefolyással fenyegető betegség. Állatokról, főleg marhákról, kecskékről és juhokról terjed az emberre. Nyugvó formái (a spórák) évtizedekig képesek fennmaradni a talajban és állati eredetű anyagokban (mint a gyapjú). Bár az emberi fertőzés általában a bőrön keresztül történik, szennyezett hús fogyasztása vagy spórák, illetve baktériumok belélegzése is okozhatja.
A lappangási idő 12 órától 5 napig terjed. A bőrfer- tözés a szélein kifejezetten növekvő vöröses-barna kiemelkedés formájában kezdődik. A duzzanat hólyaggá alakul és megkeményedik, majd középen megrepedve tiszta folyadékot ereszt, hogy aztán fekete vart („pokolvar”) képezzen. Az érintett terület nyirokcsomói megduzzadhatnak, betegségérzet jelentkezhet, melyet időnként izom fáj dal mák, fejfájás, láz. hányinger és hányás kísér.
Tüdő-antrax (gyapjúválogatók betegsége) az antrax baktérium spóráinak belélegzése révén keletkezik. A spórák a tüdő-közeli nyirokcsomókban szaporodnak, majd azok szétesve és vérezve. a fertőzést a mellkas szomszédos részeibe juttatják. A tüdőkben és a tüdők és a mellkasfal közötti résben fertőzött folyadék képződik. Kezdetben a tünetek bizonytalanok, és az influenzáéhoz hasonlóak, de a láz fokozódik, és néhány napon belül súlyos nehézlégzés alakul ki, melyet a keringés összeomlása (sokk) és kóma követ. Az agy és az agy- hárlyák is fertőződhetnek (meningoenkcfalitisz). Még korán megkezdett kezelés mellett is, az antrax e formája majdnem mindig végzetes.
A gyomor-bél (gasztrointesztinális) rendszer antraxa ritka. A baktérium képes arra, hogy a bélfalba hatolva, erős vérzést és szövctelhalást kiváltó mérgező anyagot (toxint) termeljen. A fertőzés a véráramba jutva, végzetes lehet.
Az állatokkal való kapcsolat ismerete segít a kórisme felállításában. A tüdöferlőzés megállapításához kö- petminta küldhető tenyésztésre, bár a laboratórium nem mindig képes azonosítani a baktériumokat. Időnként a kezelés még a laboratóriumi megerősítés előtt, az antrax gyanúja esetében is megkezdődik.
Az antraxnak leginkább kitett embercsoportok – mint állatorvosok, laboratóriumi személyzet és állati szőr feldolgozásával foglalkozó textilüzemek alkalmazottai – védőoltásban részesíthetők.
Az antraxos bőrfertőzés gyógyszere a penicillin injekció, vagy az orális tetraciklin. illetve eritromicin. Tüdőfertőzések esetében penicillin intravénás adása szükséges. Egyéb antibiotikumok is adhatók. A tüdő gyulladt állapotának mérséklésére kortikoszteroidok (mellékvesekéreg-hormon készítmények) is használhatók. Késedelmes kezelés esetében (általában mivel nem ismerik fel azonnal a betegséget) a beteg valószínűleg meghal.
Gram-negatív bacilláris
fertőzések
A Gram-negatív baktériumok sajátos jellemzője a minden baktériumsejtet borító kettős hártya. Bár minden baktériumnak van egy belső sejthártyája, a Gram- negatív baktériumok egy külön külső hártyával is körül vannak véve. Ez a külső hártya akadályozza meg. hogy bizonyos szerek és antibiotikumok behatolhassanak a sejtbe, részben megmagyarázva, hogy miért ellenállóbbak a Gram-negatív baktériumok az antibiotikumokkal szemben mint a Gram-pozitívak.
A Gram-negatív baktériumok külső hártyája gazdag egy lipopoliszacharidnak nevezett molekulában. Ha Gram-negatív baktériumok kerülnek a véráramba, a lipopoliszacharidák események sorozatát képesek elindítani, beleértve a magas lázat és a vérnyomásesést. Fentiekből adódóan a lipopoliszacharidot gyakran mint endotoxint emlegetik.
A Gram-negatív baktériumok komoly örökítő (genetikus) anyag (DNS) cserélő képességgel rendelkeznek, ez a folyamat az azonos, sőt még a különböző fajok törzsei között is lejátszódhat. Ez azt jelenti, hogy egy Gram-negatív baktérium akár genetikus változáson (mutáció) megy keresztül, akár antibiotikum rezisztenciát hordozó genetikus anyagot szerez, ezt később megoszthatja egy másik baktériumtörzzsel, ellenállóvá téve azt is.
864
Fertőzések
Néhány példa a Gram-negatív bacil tusokra
Bartonella
Brucella
Campylobacter
Enterobacter
Escherichia
Francisella
Haemophilus
Klebsiella
Morganella
Proteus
Providencia
Pseudomonas
Salmonella
Serratia
Shigella
Vibrio
Yersinia
A Haemophilus fertőzéseket a Haemophilus baktériumok okozzák.
A Haemophilus baktériumok a gyermekek és felnőttek felső légutaiban élnek, de ritkán okoznak megbetegedést. A leggyakoribb betegséget kiváltó törzs, a Haemophilus influenzáé. Okozhat meningi- tiszt (az agyat és a gerincvelőt borító hártyák fertőzése), bakteriémiát (a véráram fertőzése), szeptikus artritiszt (az ízületek fertőzése), tüdőgyulladást (pneumoniát), hörghurutot, otitis médiát (középfülgyulladás), konjunktivitiszt (kölőhártya-gyulladás), és akut epiglottitis/t (a gégebemenet feletti terület fertőzése). Bár ezek a fertőzések felnőttekben is létrejöhetnek, sokkal gyakrabban fordulnak elő gyermekekben.
Más Haemophilus baktériumok légúti fertőzéseket, szívferlözéseket (endokarditisz) és agytályogokat okozhatnak. A Haemophilus duereyi a sankroid, egy szexuálisan átvihető betegség kórokozója.^
A gyermekeket rendszeresen immunizálják a Haemophilus influenzáé b típusa elleni vakcinával, hogy megelőzzék az általa okozott meningitiszt.B
A brucellózis (brucellózis [itnduláló-, máltai-, földközitengeri-, vagy gibraltári-láz]) a Brucella baktériumok okozta fertőzés.
Brucellózist okozhat a fertőzött állatok váladékaival. ürülékeivel való közvetlen kapcsolat, pasztörizá- latlan tehén-, juh- vagy kecsketej ivása, vagy élő Brucella bacillust tartalmazó tejtermékek (vaj és sajt) fogyasztása. Az emberről emberre terjedés ritka. A betegség leginkább mezőgazdasági területeken fordul elő, és a húscsomagolók, állatorvosok, farmerek és a haszonállattartók foglalkozási betegsége.
A tünetek, amelyek kezdetéig a bakteriális fertőzéstől számított 5 naptól több hónap általában 2 hét – is eltelhet, főleg a betegség elején változatosak. A betegség kezdődhet hirtelen hidegrázással és lázzal, heves fejfájással, fájdalmakkal, betegségérzetteI, és esetenként hasmenéssel. A betegség alattomosan is indulhat mérsékelt letörtséggel, izomfájdalommal, fejfájással, és a nyak hátsó részének fájdalmával. Ahogy a betegség előrehalad, a láz estére eléri a 40- 40,5 cC-t. majd fokozatosan csökkenve, bőséges verejtékezés kíséretében reggelre normálissá vagy közel azzá válik.
Jellemző módon ez a váltakozó láz 1-5 hétig tart, majd egy 2-14 napos tüneteket alig mutató, illetve tünetmentes időszak következik. Ekkor a láz visszatér. Lehel, hogy a betegség lefolyása csak egyszer követi ezt a rendszert, de vannak akiknél idült brucellózis alakul ki, hónapokon vagy éveken át tartó, hullámokban jelentkező vissza-visszatérő lázzal, majd enyhüléssel.
A kezdeti időszak után rendszerint a következő tünetek jelentkeznek: súlyos székrekedés, étvágytalanság és fogyás, hasi és ízületi fájdalom, fej- és hátfájás, gyengeség, ingerlékenység, álmatlanság, nyomott hangulat és érzelmi bizonytalanság. Később a nyirokcsomók, lép és a máj megnagyobbodhatnak.
A szövődménymentes brucellózis 2-3 hét alatt általában meggyógyul. A szövődmények ritkák, de előfordul a szív, az agy és az agyhártyák fertőzése éppúgy,
A lásd a 942. oldalt
g lásd az 1200. oldalon lévő ábrát
Bacillusok okozta (bacilláris) fertőzések
865
mint az idegek, herék, epehólyag, máj és a csont gyulladása. Az elhúzódó esetek rendszerint hosszabb gyengélkedéshez vezetnek, de a betegség ritkán végzetes.
Amennyiben a beteg kapcsolatba került fertőzött állatokkal vagy állati termékekkel pl. pasztörizálatlan tejjel, az orvos gondolhat brucellózisra. A kórisme alapja a fertőzött személyből tenyésztés céljaira vett vérminta, ritkábban gerinc folyadék, vizelet vagy szövetminta. A vérvizsgálatok magas, a kórokozó ellen termelt ellenanyag szintet is mutathatnak.
A Brucella fertőzések megelőzésében segítséget jelent az ismeretlen lejárati idejű pasztörizálatlan tej és sajt fogyasztásának elkerülése. Az állatokkal vagy állati tetemekkel foglalkozók viseljenek védőszemüveget, de legalább egyszerű szemüveget, gumikesztyűt, és minden bőrsérülésük legyen lefedve. A fertőzött állatok eltüntetésével, és az egészséges fiatal állatok védőoltásával a fertőzés terjedése megelőzhető.
Egy antibiotikum kizárólagos használata esetén gyakoriak a visszaesések, ezért általában antibiotikumok kombinációit írják fel. Doxiciklin vagy tetraciklin cs sztreptomicin napi injekciói csökkentik a visszaesés kockázatát. Nyolc évnél fiatalabb gyermekeknek akár trimctoprim-szulfamctoxazol. vagy sztreptomicin vagy rifampin adható, mivel a tetraciklin károsíthatja a fogakat. Súlyos esetekben kortikoszteroidokat, mint pred- nizolont is használnak. Heves izomfájdalmak esetében szükség lehet erős fájdalomcsillapító pl. kodein alkalmazására.
4 tularémia (tularaemia [nyúlpestis. nyűi láz, szarvaslégy láz]) bakteriális fertőzés, melyet a Franci se 11a tularcnsis okoz.
Emberi megbetegedést a Francisella tularensis-sze] fertőzött állatok fogyasztása vagy érintése okoz. A baktérium képes a sértetlen küllakarón áthatolni. A betegség az állati szövetekből levegőbe került baktériumok belcgzcsc útján, valamint fertőzött kullancsok és más hasonló vérszívók által is terjed.
Leggyakrabban a vadászok, hentesek, farmerek, szőrmével foglalkozók és a laboratóriumi dolgozók fertőződnek. Télen a legfőbb fertőző forrást a vadnyu- iak jelentik (különösen amikor nyúzzák őket). A nyári
A tularémia formái
A tularémiának négy fajtája (típusa) van. A leggyakoribban (ulceroglanduláris típus), a kezeken és az ujjakon fekélyek képződnek, és az azonos oldali nyirokcsomók rriegduzzad- nak. A második típus (okuloglanduláris típus) a szemet fertőzi meg, megnagyobbodott nyirokcsomókkal járó kivörösödést és szemduzzanatot okozva, többnyire a szem fertőzött ujjal történt megérintése eredményezi. A harmadik fajtában (glanduláris típus) a nyirokcsomók megduzzadnak ugyan, de nincsenek fekélyek, amely arra utal, hogy a fertőzés forrása lenyelt baktérium. A negyedik forma (tifoid típus) magas lázhoz, hasi fájdalomhoz és gyengeséghez vezet. Ha a tularémia eléri a tüdőt, tüdőgyulladás keletkezhet.
fertőzéseket leginkább a fertőzött állatokkal foglalkozók kapják, vagy akiket fertőzött kullancs vagy egyéb vérszívók csíptek meg. Ritkán, alulfőzött hús vagy szennyezett víz fogyasztása vezethet tularémiához. Eddig emberről emberre bekövetkezett fertőzést nem észleltek.
A tünetek hirtelen kezdődnek, a baktériummal történt kapcsolat után 1-10 napon – rendszerint 2 4 napon – belül. A kezdeti tünetek közé tartozik a fejfájás, hidegrázás, hányinger, hányás, 40°C-ig terjedő láz és erős kimerültség. Igen kifejezett gyengeség, visszatérő hidegrázások és nagyfokú, szakadó verejtékezés alakul ki. Huszonnégy-negyvennyolc órán belül gyulladt hólyag jelenik meg a fertőzés helyén – rendszerint az uj- jon, karon, szemen vagy a szájpadláson a tularémia glanduláris és tifoidális formáit kivéve. A hólyag hamarosan megtelik gennyel, majd megnyílva fekélyt képez. Az egyedülálló fekélyek általában a karokon és lábakon jelennek meg, viszont rendszerint sok fekélyt találunk a szájban és a szemen. Jellemzően, csak az egyik szem érintett. A fekély körüii nyirokcsomók megnagyobbodnak, clgcnnyedhetnek, majd kifakadhatnak.
866
Fertőzések
A tularémiás tüdőgyulladásban szenvedők félrebeszélhetnek, de előfordul, hogy a betegség csupán enyhe tüneteket okoz, ilyen a mellkas közepén égő érzést kiváltó száraz köhögés. Kiütések a betegség lefolyása során bármikor megjelenhetnek.
Abban az esetben, ha kullancscsípés, vagy egy vad emlősállattal, főleg nyállal való, akár csak érintőleges kapcsolat után alakulnak ki a fertőzés hirtelen tünetei és jellegzetes fekélyei, felmerül tularémia lehetősége. A laboratóriumi dolgozók fertőzései sokszor csak a nyirokcsomókat vagy a tüdőket érintik, és nehéz a kórismét felállítani. A kórisme a fekélyekből, nyirokcsomókból, vérből vagy köpetből vett minták tenyésztéses vizsgálatával erősíthető meg.
A tularémiát antibiotikumokkal kezelik, melyeket 5-7 napig injekciós formában vagy orálisan adagolnak. A fekélyekre párakötést tesznek, és gyakorta cserélik. E kötésekkel megelőzhető a fertőzés terjedése és a nyirokcsomók megduzzadása. Ritka esetekben a nagy tályogokat ki kell üríteni. Az érintett szemre helyezett meleg borogatás, és sötét szemüveg viselése némi megkönnyebbülést nyújt. Az erős fejfájásban szenvedőket rendszerint fájdalomcsillapítókkal, például kodeinnel kezelik.
A kezelt személyek majdnem mindig túlélik a betegséget, a nem kezeltek kb. 6%-a meghal. A halál rendszerint a rohamosan terjedő fertőzés, tüdőgyulladás, az agyburkok fertőződése (mcnmgitisz).A vagy a hasüreget borító hártya megbetegedése (peritoni- tiszjB miatt áll be. A kiújulás ritka, de bekövetkezhet, ha nem megfelelő a kezelés. A tularémián átesettekben immunitás alakul ki az újrafertőződéssei szemben.
A pestis (fekete halál) súlyos fertőző betegség, melyet a Yersinia pestis nevű baktérium okoz.
A pestis kórokozója elsődlegesen vadon élő rágcsálókat, patkányokat, egereket, mókusokat, és prériku- tyákat fertőz meg. A múltban a középkori fekete halálnak nevezett, nagykiterjedésü pestisjárványok sok ember életét követelték. Újabb keletű járványok egyedi esetekre, vagy kisebb embercsoportokra korlátozódnak. Az Egyesült Államokban az emberi pestis megbetegedések több mint 90%-a a délnyugati államokban, Arizonában, Kaliforniában, Kolorádóban és Új-Mexí- kóban fordul elő.
A pestist a fertőzött állatokról rendszerint bolhák viszik át az emberekre. Emberről emberre a fertőzést, a baktériumokat cseppek formájában szétszóró köhögés vagy tüsszentés képes továbbítani. A kedvenc háziállatok, különösen a macskák is terjeszthetik a kórt, bolhacsípés vagy cseppfertőzés útján.
A pestis különböző formákban jelenhet meg, ezek a bubópestis, tüdőpestis, szeptikémiás forma, vagy a pestis minor. A tünetek a formától függően változnak.
A bubópestis tünetei rendszerint a fertőzéstől számított 2-5 napon belül jelentkeznek, de bármikor, akár néhány órán belül, vagy 12 nappal később is felléphetnek. A tünetek hidegrázással és 41 üC-t is elérő iázzal hirtelen kezdődnek. A pulzus szapora és gyenge, a vérnyomás eshet. A lázzal egyidejűleg vagy kevéssel előtte megnagyobbodott nyirokcsomók (bubók) jelennek meg. Jellemzően a nyirokcsomók tapintásra rendkívül érzékenyek, kemények és szövetduzzanattal határoltak. A csomót fedő bőr puha és vörös, de nem meleg. A beteg többnyire nyugtalan, félrebeszél, zavart és kusza viselkedésű. A máj és a lép lényegesen megnagyobbodhat, és a vizsgálat során könnyen tapintható. A második héten a nyirokcsomók elgennyedve kifakadhatnak. A kezeletlenek több mint 60%-a meghal. A legtöbb haláleset a harmadik és Ötödik nap között következik be.
A tüdöpestis a tüdők fertőződése a pestis baktériummal. A tünetek, melyek a fertőzés után 2-3 nappal váratlanul jelentkeznek, magas láz, hidegrázás, szapora pulzus és gyakran heves fejfájás. Huszonnégy órán belül köhögés lép fel. A köpet eleinte tiszta, de hamarosan vérrel festenyzetté válik, majd rózsaszínű vagy világos vörös (málnaszörp-szerű) és habos lesz. A szapora és nehezített légzés gyakori. A legtöbb kezeletlen beteg a tünetek kezdetétől számított 48 órán belül meghal.
A lásd a 373. oldalt
■ lásd az 548. oldalt
Bacillusok okozta (bacilláris) fertőzések
867
A szeptikémiás forma a pestis olyan változata, ahol a bubópestis szóródik a vérben. Sok esetben a halál már a bubó- vagy tüdőpestis egyéb tüneteinek megjelenése előtt bekövetkezik.
A pestis minor a megbetegedés enyhe lefolyású formája, mely olyan földrajzi területhez kötött, ahol a pestis állandóan jelen van (endémiás). Tünetei – megduzzadt nyirokcsomók, láz, fejfájás és kimerültség – egy héten beiül elmúlnak.
A pestis kórisméjét a vér-, köpet- vagy nyirokcsomó-minták laboratóriumi tenyésztésének elemzésével állítják fel.
A megelőzés alapja a rágcsálók ellenőrzése és a bolhacsípések elkerülésére rovarriasztó szerek használata. Oltás rendelkezésre áll, de a többség számára, akik olyan helyre utaznak ahol előfordult már pestis, nem szükséges. Fertőzés veszélynek kitett utazók megelőzésként tetraciklint szedhetnek.
Amennyiben úgy tűnik, hogy valakinek pestise van, az orvos azonnal elkezdi a kezelést. Szeptikémiás és tüdőpestisben a kezelést 24 órán belül el kell kezdeni. Az azonnali kezelés 5% alá csökkenti a halálozás kockázatát. Számos hatásos antibiotikum áll rendelkezésre.
Ellentétben a bubópestisben megbetegedettektől, a tüdőpestiseseket cl kell különíteni. Mindenkit, aki tü- dőpestises személlyel kapcsolatba került, szoros megfigyelés alá kell helyezni, hogy nem jelentkeznek-e a fertőzés jelei, vagy kezelni kell őket.
A macskakarmolási betegség, a macska karmolásának kelvén keletkezett fertőzés, melyet a Bartonella hense- lae nevű baktérium okoz.
Miután a Bartonella henselae-ve\ fertőzött macska valakit megkarmolt, a baktérium megtámadja az érfalakat. A macskán betegség jelei rendszerint nem mutatkoznak.
Egy kisebb karmolás után 3-10 napon belül vörös, kemény felszínü, a 6 cm átmérőt is elérő hólyag keletkezik. Ritkán, gennytartalmú hólyag (pustula) jelenik meg. A terület nyirokcsomói megduzzadnak, puhák és érintésre érzékenyek. Később megtelnek gennyel és kifakadhatnak. Betegségérzet, étvágytalanság, láz vagy
fejfájás alakulhat ki. A fertőzöttek mintegy 10%-ának vannak egyéb tünetei, például látászavarok a szemek érintettsége miatt, vagy agyduzzadás, mely fejfájáshoz vagy kábulathoz (stuporhoz) vezet.
Közel az összes fertőzésben 2-5 hónapon belül a bőr feltisztul, és a nyirokcsomó-duzzanatok eltűnnek. A gyógyulás teljes. A macskakarmolási betegség súlyos formája AIDS-cs betegekben alakulhat ki.
Amennyiben valakinek egy macskakarmolás után több mint 3 héttel megnagyobbodnak a nyirokcsomói, valószínűnek tűnik a macskakarmolási betegség kórisméje. Bizonytalan esetekben Bartonella henselae elleni antitesteket lehet keresni a vérben.
A kezelés az érintett terület melegítéséből és fájdalomcsillapítók szedéséből áll. A folyadékkal teli fájdalmas nyirokcsomót a fájdalomcsillapítás érdekében egy tűvel meg lehet nyitni. Antibiotikumok is adhatók, hogy segítsenek a baktériumok elpusztításában, erre főleg AIDS-es betegek esetében van szükség.
A Pseudomonas fertőzéseket a Pseudomonas baktériumok okozzák, főleg a Pseudomonas aeruginosa.
A Pseudomonas a fő okozója két olyan enyhébb közönséges fertőzésnek, amelyek a különben egészséges embereket érintik: az úszók fülbajának és a forró-kád szőrtüsző-gyulladásnak (fölükülitisznek). Az úszók fülbaja (otitis externa) az édesvíznek hosszasan kitett külső fulcsatoma fertőződése. A Antibiotikum tartalmú fülcseppekkel kezelhető. A forró-kád follikulitisz apró pattanásokból álló bőrkiütés, némelyikük közepében gennycseppel. A kezelés a bőr szárazon tartásából, és esetenként antibiotikus kenőcs alkalmazásából áll.
A súlyosabb Pseudomonas fertőzések leggyakrabban kórházakban fordulnak elő, és a kórokozó többnyire olyan nedves területeken található, mint a mosogatók, kiöntők és WC-kagyló. Meglepő módon ez a kórokozó még bizonyos fertőtlenítő (antiszeptikus) oldatokban is megtalálható. A legsúlyosabb Pseudomonas fertőzések leromlott állapotban fordulnak elő, amikor az immunrendszer gyógyszerektől, egyéb kezelésektől vagy betegségtől károsodott.
A lásd az 1002. oldalt
868
Fertőzések
A Pseudomonas képes megfertőzni a vért, bort, csontokat, fiileket, húgyutakat, szívbillentyűket, és a tüdőket. Az égések Pseudamonas fertőzése komoly formát ölthet, vérbejutása gyakran végzetes.
Bár a tünetek a fertőzés helyétől függnek, a Pseudomonas fertőzések általában súlyosak. A rosszindulatú külsőfiil-gyulladás heves fájdalmat és idegi károsodást okozó fülfcrtőzés, amely leginkább cukorbetegeket támad meg. A Pseudomonas baktérium, miután szemsérülésen, szennyezett kontaktlencsén, vagy szennyezett lencsefolyadékon keresztül bejutott a szembe, szemfe- kélyckct okozhat. Pseudomonas fertőzés léphet fel a mély szúrt sebekben, ez különösen vonatkozik gyermekek szúrt lábsérüléseire.
A kórházban ápolt (hospitalizált) betegekben, különösen ha ez az intenzív osztályon történik, a Pseudomonas súlyos tüdőgyulladást képes okozni. A baktériumok e fajtája gyakran tehető felelőssé húgyúti fertőzésekért olyan személyekben, akik urológiai eljárásokon estek át, vagy húgyúti elzáródásuk van.
A baktérium gyakran betör az égettek és a rákbetegek vérébe. Kezelés nélkül a rohamosan terjedő fertőzés sokkhoz és halálhoz vezethet. A fertőzés gyakran jár együtt kb. 1 cm átmérőjű bíbor-fekete kiütésekkel, amelyek közepén vörösséggel és duzzanattal övezett szövethiány van. A kiütés sokszor az alkaron és ágyékban jelentkezik.
Ritkán, a Pseudomonas a szívbillentyűket betegíti meg. A műbillentyűvel rendelkezők érzékenyebbek, de a természetes billentyűk is megfertőződhetnek, főleg a drogokat injekciós formában adagoló kábítószer-élvezők esetében.
Amennyiben a fertőzés felszínes, pl. a bőrre korlátozódik, az orvos előbb sebészileg eltávolítja az elhalt szövetet és a nagy tályogokat, majd antibiotikus oldattal átöblíti a területet. Rosszindulatú külső fiil-gyulla-
Alásd az 514. oldalt
- lásd a 494. oldalt
★ lásd a 101. oldalt
- lásd a 373. oldalt
dás, belső fertőzések és a vér érintettsége esetében több napig vagy hetekig tartó intravénás antibiotikus kezelésre van szükség. A fertőzött szívbillentyűt néha meg lehet gyógyítani antibiotikummal is, de a megoldás többnyire a nyitott szívműtéttel végzett billentyűcsere.
Campylobacter fertőzések
A Campylobacter fertőzések a gyomor-bél rendszert és a vért támadják meg. okozójuk a Campylobacter baktérium.
A Campylobacter fertőzés leggyakoribb formája a gyomor-bélhurut (gasztroenteritisz). A mely szennyezett víz ivása, elégtelenül megfőzött szárnyas- vagy egyéb állati hús fogyasztása, illetve fertőzött állatokkal való kapcsolat útján kapható meg. A Campylobacter okozza a fejlődő országokba látogató utazók hasmenését is. A Campylobacter a véráram fertőződését is kiválthatja (bakteriémia), leggyakrabban cukorbetegekben és rosszindulatú daganatban szenvedőkben. A valamikor Campylobacter pylori-nak nevezett gyomorfekélyt okozó baktériumot újabban Helicobacter priorinak hívjuk. ■
A Campylobacter okozta gasztroenteritisz hasmenéssel, hasi fájdalommal és görcsökkel jár, mely utóbbiak súlyosak is lehetnek. A hasmenés esetleg véres, és 38—40 °C-t elérő láz léphet fel.
Az időszakosan jelentkező láz lehel a Campylobacter okozta fertőzés egyetlen gyomor-bélrendszeren kívüli külső tünete. A testszerte megjelenő (szisztémás) Campylobacter fertőzés tünetei között szerepelhet a fájdalmas, vörös és duzzadt ízület, hasi fájdalom; valamint máj- és lépmegnagyobbodás. A fertőzés ritkán bár, de ráterjedhet a szívbillentyűkre (endokarditisz), ★ agyra, valamint a gerincvelőre (meningitisz) is. •
A Campylobacter fertőzések kórisméjéhez a vér. széklet vagy egyéb testnedvek mintáinak laboratóriumi elemzése szükséges.
A fertőzések különböző antibiotikumok egyedi vagy kombinált alkalmazásával kezelhetők. Ciprofloxacin, tetraciklin, vagy eritromicin általában eltünteti a Campylobacter baktériumokat, és meggyógyítja a hasmenést. A bakteriémia kezeléséhez többnyire antibiotikumok intravénás adása szükséges.
Bacillusok okozta (bacilláris) fertőzések
869
.4 kolera a vékonybél fertőző betegsége, melyet a Vibrio cholcrae baktérium okoz.
A kolera baktériumok olyan toxint termelnek, amely óriási tömegű, sókban és ásványi anyagokban gazdag folyadék kiválasztását indítja meg a vékonybélben. Mivel a baktériumok gyomorsav-érzékenyek, a savhiányosak sokkal fogékonyabbak a betegségre. A kolerával fertőzött (endémiás) területen lakókban fokozatosan kialakul bizonyos fokú természetes immunitás.
A kolera a lenyelt vízzel, tengeri állatokból készült élelemmel, és fertőzött emberek ürülékével szennyezett ételek fogyasztásával terjed, Ázsia egyes részeiben. Közép-Keleten, Ke let-Afrikában és Latin-Amen- kában fordul elő. E területeken a betegség rendszerint a meleg hónapokban jelentkezik, az előfordulási arány gyermekekben a legmagasabb. Egyéb területeken bármely évszakban keletkezhetnek járványok, és minden korosztály egyformán fogékony.
A Vibrio baktériumok más fajtái is képesek emberi fertőzéseket okozni. A keletkezett hasmenés általában sokkal kevésbé súlyos mint kolerában.
A tünetek, amelyek a fertőződés után 1-3 napon belül kezdődnek, az enyhe szövődménymentes hasmenéstől a súlyos, esetleg végzetes betegségig változhatnak. Egyes fertőzöttek tünetmentesek maradnak.
A betegség rendszerint fájdalom nélkül, vizes hasmenéssel és hányással kezdődik. Súlyos esetekben a hasmenés következtében óránként a testfolyadék több mini egynegyede vész el, de a szokványos folyadék- \eszteség ennél sokkal kevesebb. Komoly esetekben a létrejött válságos víz- cs sóvesztés heves szomjúsággal. izomgörcsökkel, gyengeséggel és elenyésző vize- leiiermclődéssel járó súlyos kiszáradáshoz vezet. A szövetek komoly folyadékvesztesége beesett szemekkel és az ujjak bőrének erős ráncol ódásával jár. Kezeletlen esetekben a vérmennyiség csökkenése és a sók löménységének (sókoncentráció) növekedése veseelégtelenséghez, sokkhoz és kómához vezethet.
A tünetek rendszerint 3-6 napon belül elmúlnak. A legtöbb ember 2 héten belül kórokozó mentessé válik, de néhányan hosszú távú hordozók lesznek.
A baktériumok kimutatása végbél-kenetekbői, vagy friss szckletmintákból megerősíti a kolera kórisméjét. Mivel a Vibrio choleraenem nő a szokásos székletkultú- rakban. a Vibrio tenyésztéséhez különleges táptalaj kell.
A kolera megfékezéséhez a vízkészletek tisztítása és az emberi ürülék megfelelő eltakarítása elengedhetetlenül szükséges. Az egyéb óvóintézkedések közé tartozik forralt víz használata, a nyers főzelékek és a nem kellőképp megfőzött hal és kagyló fogyasztásának kerülése. A kolera elleni védőoltás csak részleges védettséget nyújt, ezért általánosságban nem javasolt. Az azonnal megkezdett tetraciklin kezelés segíthet a kole- rással közös háztartásban élők megbetegedésének megelőzésében.
A kezelés lényege az elvesztett testfolyadék, sók és ásványi anyagok gyors pótlása. Az ivásképtelen, nagyon súlyosan kiszáradt betegeknek a folyadékot intravénásán kell adni. Járványokban a betegek néha az orrukon keresztül a gyomorba vezetett csövön keresztül kapják a folyadékot. Ha a kiszáradás már megszűnt, a kezelés legfőbb célja a bélműködés és hányás következtében elvesztett folyadék megfelelő mennyiségű pótlása. Miután a hányás megszűnik és az étvágy vísz- szatér, könnyű ételek fogyaszthatok.
Tetraciklinncl vagy más antibiotikummal végzett korai kezelés elpusztítja a baktériumokat és 48 órán belül általában megállítja a hasmenést.
A súlyos kolerában szenvedő kezeletlenek több mint 50%-a meghal. Azonnal megkezdett, megfelelő folyadékpótlás esetén a betegek kevesebb, mint 1%-a hal meg.
Az Enterobacteriaceae a gyomor-bélrendszert, vagy a szervezet más szerveit megfertőzni képes baktériumok csoportja. E baktériumok többsége rendes körülmények között a gyomor-bélrendszer lakója. A csoportba tartozik a Salmonella, Shigella, Escherichia, Klebsiella, Enterobacter, Serratía, Proteus, Morganella, Providencia és a Yersinia.
Annak ellenére, hogy az Escherichia coli (E. coli) rendes körülmények között a gyomor-béltraktusban él, egyes törzsei véres, vizes vagy gyulladásos hasmenést (utazók hasmenése) okozhatnak. Gyermekekben az ún. enterohemorrágiás E. coli okozta hasmenés válthatja ki a hemolítikus-urémiás tünctcgyüttest (szindrómát).A
A lásd a 757. oldalt
870
Fertőzések
E betegség a vörösvértesteket károsítja és veseelégte- lenscget okoz. Az E. coli a húgyúti fertőzéseknek is gyakori okozója, és képes a véráram, az epehólyag, a tüdők és a bőr megfertőzésére is. E. coli bakteriémia és meningitisz újszülöttekben, különösen koraszülöttekben lép fel. Az antibiotikumok adását rendszerint azonnal elkezdik, cs ha a tenyésztés alapján egy másik antibiotikum hatásosabbnak tűnne, később gyógyszert váltanak. Egyszerű húgyúti fertőzésben szájon át szul- fa-származék adható, intravénás antibiotikumokra súlyos fertőzésekben van szükség.
A Klebsiella, Enterobacter és Serratia fertőzések rendszerint kórházakban alakulnak ki, főleg olyan betegekben, akiknek a fertőzések legyőzésére irányuló képessége csökkent. E baktériumok támadáspontja gyakran ugyanott van a szervezetben, ahol az E. colinak. A Klebsiella okozta tüdőgyulladás ritka, de súlyos fertőzés, többnyire cukorbetegekben és alkoholistákban fordul elő. A beteg sötétbarna vagy sötétvörös váladékot köhöghet fel. A tüdőgyulladás tüdőtályogokat, és a mellhártyalcmezek között gennygyülem képződést (empiéma) okozhat. Ha elég korán elkezdik a kezelést, a Klebsiella okozta tüdőgyulladás intravénás antibiotikumokkal, rendszerint cefalosporinokkal vagy kinolo- nokkal meggyógyítható.
A Proteus baktériumok rendes körülmények között a talajban, vízben és ürülékben találhatók. Képesek azonban mély fertőzéseket is okozni, főleg a hasüregben, húgyutakban és a hólyagban.
Hastífusz
A hastífusz a Salmonella typhi nevű baktérium okozta fertőzés.
A fertőzött emberek széklete és vizelete hemzseg a tífusz baktériumoktól. A székelés vagy vizelés utáni elégtelen kézmosás kapcsán az élelmiszer- vagy vízkészletekbe juthat a Salmonella typhi. A legyek révén a székletről közvetlenül az élelmiszerre kerülhetnek a baktériumok. Ritkán előfordulhat, hogy a megfelelő óvintézkedéseket be nem tartó kórházi dolgozók a fertőzöttek szennyezett ágyneműjétől tífuszt kapnak.
A baktériumok belépnek a gyomor-bélrendszerbe, majd bekerülnek a véráramba: ilyenkor a vékony- és vastagbél gyulladása következik be. Súlyos esetekben, melyek életveszélyesek is lehetnek, az érintett terüle
ten átfúródásra hajlamos vérző szövethiányok képződnek.
A Salmonella typhi-ve} fertőzött kezeletlenek mintegy 3%-a több mint egy évig ürít baktériumokat a székletében, ezen hordozók némelyikének soha nincsenek tifuszos tünetei. Az Egyesült Államokban a hordozók számát 2000-re becsülik, többségük idült epehólyag-gyulladásban szenvedő idősebb nő.
A tünetek rendszerint a fertőzés után 8-14 napon belül fokozatosan alakulnak ki: láz, fejfájás, ízületi fájdalmak, torokfájás, székrekedés, étvágytalanság, valamint hasi nyomásérzékenység és fájdalom lép fel. Kevésbé gyakran fordul elő fájdalmas vizelés, köhögés és orrvérzés.
Kezelés nélkül a testhőmérséklet 2-3 napon át lassan emelkedik, 39,5 -40 °C-on marad 10 14 napig, a harmadik hét végére kezd fokozatosan csökkenni, és normál értéket ér el a negyedik hét folyamán. A tartós lázat gyakran a szívműködés meglassulása és nagyfokú kimerültség kíséri. Súlyos esetekben a beteg félrebeszél (delírium), stupor vagy kóma alakulhat ki. A betegek mintegy 10%-ában a második héten apró rózsaszínű foltok jelennek meg csoportokban a mellkason és a hason, ezek 2-5 napig tartanak. Néha a fertőzés tüdő- gyulladásszerü tüneteket, olykor csak lázat vagy húgyúti fertőzésre emlékeztető tüneteket okoz. Bár a tünetek és a kórelőzmény is utalhat hastífuszra, a kórismét a vérből, székletből, vizeletből vagy egyéb testszövetekből készült tenyészetekből kinőtt baktériumok azonosításával meg kell erősíteni.
Bár a legtöbb beteg teljesen meggyógyul, elsősorban a kezeletleneket, valamint azokat akik késve kapták a kezelést, szövődmények fenyegetik. Sok esetben bél vérzés alakul ki, mintegy 2%-uknál ez súlyos. Vérzés általában a megbetegedés harmadik hetében jelenik meg. Bélátfúródás 1-2%-ban jelentkezik, és ahogy a béltartalom megfertőzi a hasüreget – az állapotot has- hártyagyulladásnak (peritonitisz) hívjuk – heves hasfájással jár. A
Tüdőgyulladás a második-harmadik hét folyamán alakulhat ki, és rendszerint pneumococcus fertőzés következménye, bár a tífusz baktériumok maguk is okozhatnak tüdőgyulladást. Az epehólyag és a máj is fertőződhet. A vér érintettsége (bakteriémia) esetenként a csontok (oszteomielitisz), szívbillentyűk (endokardi- tisz), agyburkok (meningitisz), vesék (glomerulítisz),
A lásd az 548. oldalt
Bacillusok okozta (bacilláris) fertőzések
871
vagy a nemi, illetve húgyutak fertőződéséhez vezet. Az izomfertőzés tályogokat okozhat.
A kezeletlen esetek mintegy 10%-ában a kezdeti fertőzés tünetei a láz megszűnése után 2 héttel visszatérnek. Ismeretlen okokból antibiotikum alkalmazása a megbetegedés bevezető szakában a kiújulás valószínűségét 15-20%-ra emeli. Amennyiben a kiújulást antibiotikumokkal kezeljük, a láz sokkal gyorsabban elmúlik, mint az eredeti betegségben, de ezt olykor még egy kiújulás követi.
A hastífusz elleni szájon át adott „védőoltás” (vakcina) 70%-os védelmet biztosít. Csak olyanoknak adják, akik már találkoztak a kórokozóval és akkor ha a fertőzés kockázata magas, mint a baktériumot tanulmányozó laboratóriumi dolgozók és endémiás területekre utazók esetében. Az ilyen területekre látogatók jobb ha elkerülik a nyers leveles zöldségfélék, valamint egyéb szobahőmérsékleten tárolt, illetve felszolgált élelmiszerek fogyasztását. A frissen elkészített és forrón vagy fagyasztva tálalt ételek, palackozott szénsavas üdítőitalok, és a hámozható nyers élelmiszerek általában biztonságosak. Ha csak nem tudottan biztonságos az illető területen az ivóvíz fogyasztása, fel kell forralni vagy klórozni kell ivás előtt.
Azonnali antibiotikus kezeléssel a hastífusz fertőzöttek több mint 99%-a meggyógyul. Jellemzően azok halnak meg, akik alultápláltak, nagyon öregek vagy nagyon fiatalok. A stupor, kóma és a sokk a súlyos fertőzés és a rossz kórjóslat jelei.
A lábadozás több hónapig tarthat, de antibiotikumokkal csökkenthető a hastífusz súlyossága és szövődményeinek gyakorisága éppúgy, mint a tünetek időtartama. A kloramfenikol nevű antibiotikum világszerte használatos, de a baktérium növekvő ellenállása (rezisztenciája) más szerek alkalmazását helyezte előtérbe. Ha a beteg félrebeszél, kómában vagy sokkban van, kortikoszteroidokkal az agy gyulladásos állapota csökkenthető.
A gyakori étkezés a tápcsatorna vérzés, vagy egyéb rendellenességek miatt fontos. Időnként intravénás táplálással hidalják át az időszakot, amíg a beteg képes lesz az ételt megemészteni. Bélátfúródás esetében (mivel a legkülönbözőbb baktériumok árasztják el a hasüreget) széles hatáskörű antibiotikumokra, az átfuródás bevarrásához, illetve a sérült bélszakasz eltávolításához esetleg sebészi beavatkozásra van szükség,
A kiújulások kezelése ugyanaz, mint az első megbe- tegedesé, de antibiotikumok adása rendszerint csak 5 r.apig szükséges.
Mi növeli a Salmonella fertőzés kockázatát?
- A gyomor egy részének az eltávolítása
- Gyomorsavhiány
- Savkötö hosszú távú használata
- Sarlósejtes vérszegénység
- Léphíány
- Visszatérő láz
- Malária
- Bartonellózis
- Májzsugorodás (cirrózis)
- Fehérvérűség (leukémia)
- Nyirokdaganat (limfóma)
- Emberi immunhiányt-okozó vírusfertőzés (beleértve az AIDS-t)
A hordozókat (tünetmentes emberek, baktériumokkal a székletükben) a helyi egészségügyi hatóságnak jelenteni kell, és nem dolgozhatnak élelmiszerrel. Négytől hat hétig terjedő antibiotikus kezeléssel sok hordozóból teljesen el lehet tüntetni a baktériumokat.
Tífusz jellegű (typhosus) kórképet
NEM OKOZÓ SALMONELLA FERTŐZÉSEK
A hastífusz kórokozójával együtt mintegy 2200 fajta Salmonella ismert. Bármelyikük képes gyomorrontást, bél-eredetű (enterális) lázat és egyéb szervekre korlátozott fertőzéseket okozni. A fertőzés leggyakoribb forrásai a fertőzött hús, szárnyas, nyers tej, tojás és a belőlük készült termékek. Egyéb források a fertőzött házi hüllők, a kárminvöros ruhafesték és a szennyezett marihuána. A Salmonella fertőzések (szalmonel- lózisok) a mai napig komoly közegészségügyi feladatot jelentenek az Egyesült Államokban.
A Salmonella fertőzések gyomorrontást (gasztroen- teritiszt) vagy enterális lázat okozhatnak; néha a fertőzés a test valamely meghatározott helyen fejti ki hatását. A fertőzöttek egy részének nincsenek tünetei, de hordozók.
872
Fertőzések
A gasztroenteritisz általában a Salmonella baktérium elfogyasztása után 12—48 órával kezdődik. A tünetek hányingerrel és görcsös hasi fájdalommal indulnak, melyeket hamarosan hasmenés, láz és időnként hányás kísér. A hasmenés többnyire vizes, de a beteg üríthet félig szilárd, laza székletet is. A betegség lefolyása általában enyhe és 1-4 napig tart, de lehet jóval hosszabb is. A kórismét a fertőzött személyből vett székletminta vagy végbélkenet laboratóriumi tenyésztésével lehet megerősíteni.
Enterális láz jön létre, ha a Salmonella a vérbe kerül. A láz nagyfokú fáradtsággal, kimerültséggel jár. A megbetegedés alaptípusa az előbbiekben részletezett hastífusz. A kevésbé súlyos formáért más Salmonella törzsek lehetnek felelősek.
A Salmonella bizonyos szervekben meg is telepedhet. Például a baktérium képes az emésztőrendszerben, az erekben, szívbillentyűkben, az agy vagy a gerincvelő burkaiban, tüdőkben, ízületekben, csontokban, a húgyútakban, izmokban vagy egyéb szervekben megtelepedni és szaporodni. Esetenként egy megfertőződött daganatból tályog képződik, amely további bak- teriémia forrásául szolgálhat.
A hordozóknak nincsenek tüneteik, de székletükkel folyamatosan ürítik a baktériumokat, nem tífúszos Salmonella fertőzés esetén kevesebb mint 1 %-uk ürít egy évig vagy tovább.
A gyomorrontást folyadékpótlással és enyhe diétával kezeljük. Az antibiotikumok meghosszabbítják a baktériumürítést, ezért a csupán gasztroenteritiszben szenvedők esetében nem javasolt adásuk. A fentiek ellenére az újszülötteket, az utókezelőkben, az idősek otthonában fekvőket, a humán immunodeficiencia vírussal (HÍV) fertőzötteket a szövődmények nagyobb kockázata miatt antibiotikumokkal kell kezelni. A tünetmentes hordozókban a fertőzés magától elmúlik, antibiotikus kezelésre ritkán van szükség.
Ha szükség van antibiotikumra, az ampicillin, amoxicillin vagy ciprofloxacin rendszerint hatásosak, de a baktérium ellenállásának (rezisztencia) kialakulása gyakori. Az antibiotikumok alkalmazási ideje 3-5 nap, HÍV fertőzöttekben a kiújulások elkerülésére általában több. Salmonella bakteriémiában az antibiotikus kezelés 4—6 hétig tart. A tályogok gyógyítása 4 hetes antibiotikus kezelés mellett sebészi úton történik. Ha az erek, szívbillentyűk vagy egyéb területek is érintettek, rendszerint sebészeti beavatkozás és hosszabb antibiotikus kezelés szüksé
ges.
SlGELLÓZIS
A sigellózis (Shigellosis [bacilláris dizentéria]) a Shigella baktériumok okozta súlyos hasmenésben megnyilvánuló bélfertőzés.
A Shigella baktériumok világszerte a vérhas (dizentéria) okozói, és sok területen a hasmenéses megbetegedések 5-10%-áért felelősek. A megbetegedés a fertőzött ember székletével való kapcsolat útján terjed. A betegség elkapható száj-végbél (oro-analis) úton vagy szennyezett élelmiszertől, viztöl és egyéb tárgyaktól, illetve legyektől. A járványok a nem megfelelő közegészségügyi körülmények által sújtott túlnépesedett területeken a leggyakoribbak. A gyermekek tünetei általában súlyosabbak.
A Shigella baktériumok a bélnyálkahártyába hatolva, annak duzzanatát és néha felszínes sérülését kiváltva okozzák a betegséget. A tünetek a fertőzés utáni 1.-4. napon kezdődnek. Kisgyermekkorban a betegség hirtelen fellépő lázzal, ingerlékenységgel vagy aluszé- konysággal, étvágytalansággal, hányingerrel és hányással, hasmenéssel, hasgörcsökkel és puffadással, valamint székelési fájdalommal jár. Három napon belül genny, vér és nyálka jelenik meg a székletben. A székeléssel járó bélmozgások száma rendszerint gyorsan növekszik, meghaladhatja a húszat is naponta. A súlyvesztés és a kiszáradás súlyossá válik.
Felnőttekben nem feltétlenül alakul ki láz, és a székletben sincs vér vagy nyálka eleinte. A betegség hasfájással, székelési ingerrel, és a fájdalmat átmenetileg csökkentő formált székürítéssel járó időszakokkal kezdődhet. Ezek az időszakok növekvő súlyossággal és szaporasággal térnek vissza. A hasmenés súlyossá válik, és a lágy vagy folyékony széklet nyálkát, gennyet és gyakran vért tartalmaz.
Ritkán, a megbetegedés hirtelen tiszta, vagy zavaros vízszerü, esetenként véres széklet ürítésével kezdődik. Gyakori a hányás, és ez gyorsan kiszáradást okozhat. A sokkhoz és halálhoz vezető súlyos kiszáradás általában idült betegségben szenvedő felnőtteket és 2 évnél fiatalabb gyermekeket fenyeget.
Feltételezett kórisme ugyan alapozható a Shigella- val fertőzött területen lakó beteg tüneteire, de feltétlenül meg kell erősíteni friss székletből vett minta tenyésztésével.
A sigellózis kisfokú hasmenéssel vagy anélkül is, delíriumot, görcsöket és kómát okozhat. Ez a fertőzés 12-24 órán belül végzetes lehet.
Coccusok okozta fertőzések
873
Főleg leromlott és kiszáradt betegekben a sigellózist más bakteriális fertőzések is kísérhetik. Sigellózis okozta bélfekélyek komoly vérveszteséghez vezethetnek.
A szokatlan szövődmények közé tartozik az idegek, ízületek és a szív károsodása, valamint ritkán a bélátfú- ródás. Amennyiben a székelési folyamat komoly erőlködéssel jár, ez végbél előreeséshez (rektális prolap- szus) vezethet, mely esetben a végbél egy része kitü- remkedik a testből. A széklet visszatartási képesség tartós elvesztése is kialakulhat.
A legtöbb esetben a betegség 4-8 napon belül gyógyul, súlyosabb formájában 3-6 hétig is eltarthat.
A kezelés főként a hasmenés miatt elvesztett folyadék és sók pótlásából áll. Antibiotikumok adása akkor javallt, ha a beteg nagyon fiatal, a betegség súlyos, vagy valószínű a betegség átterjedése más emberekre is. A betegség súlyossága és az időtartam, amíg a széklet Shigella baktériumokat tartalmaz, antibiotikumokkal csökkenthető, pl. trimetoprin-sulfametoxazol, nor- floxacín, ciprofloxacin és furazolidon adásával.

A baktériumok sokféleképpen osztályozhatók, többek között alakjuk alapján. A gömb alakú baktériumokat coccusoknak hívják.A Az emberi megbetegedéseket okozó coccusok, a staphylococcusok, streptococcu- sok, pneumococcusok, és a meningococcusok.
Staphylococcusok okozta
fertőzések
A staphylococcus fertőzéseket a gram-poziiív baktériumok egyik gyakori fajtája, a staphylococcusok elszaporodása okozza.
Az egészséges felnőttek 20-30%-ának orrában és bőrén (kisebb gyakorisággal a szájban, emlőmirigyekben, a nemi és húgyutakban, belekben, és a felső légutakban) honosak, és többnyire ártalmatlanok. Amennyiben a bőrön vagy másutt sérülés keletkezik, ez lehetővé teszi a baktériumok számára, hogy áthatolva a szervezet védekező rendszerén, fertőzést okozzanak.
Staphylococcus fertőzésekre hajlamosak az újszülöttek, szoptatós anyák, idült betegségekben (főleg tüdőbetegségben, cukorbajban és rákban) szenvedők, azok akiket bőrük állapota erre hajlamosít, az operáltak. és akik immunrendszere mellékvesekéreg-hormo- nok (kortikoszteroidok), sugárkezelés, immungátló gyógyszerek vagy rákellenes szerek alkalmazása miatt gyengébben működik.
A staphylococcusok a szervezet bármely részét megfertőzhetik, és a tünetek a megbetegedés helyétől függnek. A fertőzés lehet enyhe, vagy életveszélyes. A Staphylococcus fertőzések általában gennytömlőket (mint a tályogok és a kelesek: fúrunkulusok és karbun- kulusok) hoznak létre. A staphylococcusok a véráram segítségével különböző belső szervekbe pl. a tüdőkbe juthatnak, és ott tályogokat képezhetnek, továbbá a csontok (oszteomielitisz), a szívbelhártya és a szívbillentyűk (endokarditisz) fertőzését okozhatják.
A staphylococcusok általában bőrfertőzéseket okoznak. A bőr staphylococcus tályogjai mint meleg, geny- nyel teli tasakok jelennek meg a felszín alatt. Rendszerint nagy pattanás formájában kifakadnak s tartalmukat a bőrre ürítik, amely megtisztítás hiányában újabb fertőzések forrása lehet. A staphylococcusok bőr alatt tovaterjedő fertőzést, cellulitiszt is okoznak.B A keléseket általában szintén a staphylococcusok okozzák. Két különösen súlyos bőrfertőzés a toxikus epidermális nekrolízis.* és a hámló-bőr tünetegyüttes (szindró-
A lásd a 862. oldalon lévő ábrát
■ lásd a 977. oldalt
★ lásd a 965. oldalt
874
Fertőzések
ma), A melyek mindegyike a bőr nagylemezes hámlá- sához vezet.
Újszülöttekben rendszerint az első hat hét folyamán alakulnak ki staphylococcus bőrfertőzések. A leggyakoribb tünet a hónaljban, lágyékban vagy a nyaki bőrredőkben létrejött átlátszó folyadékkal vagy gennyel teli nagy hólyagok megjelenése. A súlyosabb staphylococcus fertőzések sok bőrtályogot, nagyfoltos hámlást, vérfertőzést, az agy és a gerincvelő burkainak gyulladását (meningitisz), és tüdőgyulladást okozhatnak.
Szoptatós anyák staphylococcus mellfertőzése (masztitisz) és melltályogjai, a szülést követő 1.-4. héten alakulhatnak ki. E fertőzéseket többnyire a csecsemők kapják el a kórház csecsemőrészlegén és terjesztik tovább szoptatáskor az anya mellére.
A staphylococcus okozta tüdőgyulladás súlyos fertőzés.■ Komoly kockázatot jelent idült tüdőbetegségben (mint az idült hörghurut és a tüdőtágulás) szenvedők, valamint influenzások számára. A staphylococcus pneumonia gyakran okoz magas lázat és súlyos légúti tüneteket: légszomjat, szapora légzést és köpetürítés- sel járó köhögést, ahol a köpetet vér színezheti. Újszülöttekben – néha felnőttekben is – a staphylococcus pneumonia tüdőtályogokhoz és a mellhártya (a tüdőt borító hártya = pleura) fertőződéséhez vezethet. A fertőzés, melyet mellkasi gennygyülemnek (torakális empiéma) nevezünk, fokozza a tüdőgyulladás okozta légzési nehézségeket. A staphylococcusokat rendszerint valamely visszéren keresztül bevezetett (intravénás) fertőzött eszköz pl. katéter juttatja közvetlenül a véráramba, bár a vér staphylococcus fertőzése (staphylococcus bakteriémia) gyakran a szervezet egy másik részében kialakult staphylococcus fertőzésből származik. A súlyosan égettek gyakori haláloka a staphylococcus bakteriémia. Jellemző esetben a bakteriémia állandó magas lázat, néha keringés-összeomlást (sokkot) okoz.
A véráramba került staphylococcusok főleg a drogot intravénásán adagoló kábítószer-élvezők körében, a szívbelhártya és billentyűk fertőződéséhez (endokardi- tisz)* vezethetnek. A fertőzés gyorsan károsíthatja a billentyűket, ami szívelégtelenséget és halált okoz.
A csontfertőzések (oszteomielitisz) elsődlegesen a gyermekeket érintik, bár idősebbekben is előfordulnak.
▲ lásd a 978. oldalt
■ lásd a 196. oldalt
★ lásd a 101. oldalt
különösen ha mély bőrfekélyük (felfekvésük) van. A csontfertőzés hidegrázást, lázat és csontfájdalmat okoz. A fertőzött csontrész fölött vörös duzzanat alakul ki, és a baktérium által megtámadott területhez közeli ízületekben folyadék szaporodhat fel. A fertőzött terület fájdalmas lehet, és a beteg rendszerint lázas. Néha a röntgenvizsgálatokkal és más képalkotó eljárásokkal egy-egy fertőzött terület felismerhető ugyan, de a korai kórisme felállításában rendszerint nem jelentenek segítséget.
A belek staphylococcus fertőzése gyakran okoz lázat, hasi puffadást és felfúvódást, a bélmozgások átmeneti leállását (ileusz), és hasmenést. A fertőzés leggyakrabban kórházban fekvő (hospitalizált) betegekben lép fel, különösen akkor, ha az illető hasi műtéten esett át, vagy antibiotikummal kezelték.
A sebészeti beavatkozás fokozza a staphylococcus fertőzés kockázatát. A fertőzés varratgennyedéshez, vagy a műtéti terület súlyos károsodásához vezethet. A fertőzések rendszerint a műtétet követő napoktól több hétig terjedő időszakon belül jelennek meg, de ha a beteg a sebészeti eljárás során antibiotikumokat kapott, sokkal lassabban is kialakulhatnak. A műtét utáni staphylococcus fertőzés rosszabbodhat, és toxikus sokk szindrómába mehet át.
A legtöbb bőrfertőzésben olyan szájon át szedhető (orális) antibiotikumok mint a kloxacillin, dikloxa- cillin és eritromicin, megfelelőek. Súlyosabb fertőzések esetén, különösen bakteriémiában, az antibiotikumok intravénás adása szükséges, többnyire legalább 6 hétig.
Az antibiotikum kiválasztása függ a fertőzés helyétől, a betegség súlyosságától, és attól, hogy az antibiotikumok közül várhatóan melyik pusztítja el leghatásosabban a kórokozót. A meticillinnel szemben ellenálló (rezisztens) Staphylococcus aureus a legtöbb használatos antibiotikumra is rezisztens, ami nagy fontossággal bír, tekintettel arra, hogy ez a baktérium egyre többször fordul elő nagy városi és egyetemi kórházakban. A vankomicin és a trimetoprim-szulfametoxazol azon néhány antibiotikum közé tartozik, melyek hatásosak a meticillin-rezisztens Staphylococcus aureus-al szemben. A vankomicin megöli a baktériumokat, míg a trimetoprim-szulfametoxazol gátolja szaporodási képességüket.
A tályogot ki kell üríteni, ez ha a bőrön található, viszonylag egyszerű feladat. Az orvos kissé bemetszi a gennyes területet, majd nyomást gyakorolva rá, megtisztítja a fertőzött részektől. A mélyebben elhelyezke-
Coccusok okozta fertőzések
875
dő tályogok gyógyításához műtéti beavatkozás szükséges.
A toxikus sokk szindróma többnyire staphylococcusok okozta fertőzés, mely gyorsan rosszabbodva súlyos, kezelhetetlen sokkba mehet át.
A toxikus sokk szindrómát jól elkülöníthető tünetegyüttesként 1978-ban ismerték fel először, több 8 és 17 év közötti gyermekben. Nagyszámú, főleg fiatal nő betegedett meg 1980-ban – majdnem mindig olyanok, akik tampont használtak. Mintegy 700 esetet írtak le 1980-ban az Egyesült Államokban. 1981 folyamán, miután a kérdés széleskörű nyilvánosságot kapott és kivonták a piacról a tamponok „szuperabszorbens” változatait, a toxikus sokk szindróma előfordulása drámai módon csökkent. Még mindig fellépnek megbetegedések egyes, tampont nem használó nők esetében, valamint sebészeti beavatkozáson vagy szülésen közelmúltban átesettekben. Az esetek 15%-a fordul elő operált férfiakban. Az enyhe lefolyású megbetegedések meglehetősen gyakoriak.
Bár a toxikus sokk szindrómáért legtöbb esetben felelős Staphylococcus törzs ismert, az esemény, amely kiváltja, nem mindig tisztázott. A tampon jelenléte olyan mérgező anyag (toxin) termelésére serkentheti a baktériumot, amely a hüvelynyálkahártya apró sérülésein keresztül vagy a méhen át a hasüregbe jutva a véráramba kerül. Úgy tűnik, hogy a toxin okozza a tüneteket.
A tünetek hirtelen kezdődnek 38,8 c‘C-40,5 °C-ig terjedő lázzal. Erős fejfájás, torokfájás, vörös szemek, nagyfokú fáradtság, zavartság, hányás, nagymennyiségű vizes hasmenés, valamint testszerte megjelenő napégés-szerű kiütések alakulnak ki gyorsan. Negyvennyolc órán belül a beteg akár eszméletét is elvesztheti, és kialakulhat a sokk. A harmadik és a hetedik nap között a bőr lehámlik, főként a tenyereken és a talpakon.
A tünetegyüttes vérszegénységet okoz. Különösen az első hét folyamán igen gyakori a vese-, máj- és izomkárosodás. Szív- és tüdőelváltozások is kialakulhatnak. A legtöbb szerv a tünetek elmúlása után teljesen meggyógyul.
A kórisme rendszerint a beteg tünetein alapul. Bár a toxikus sokk szindrómát egyértelműen bizonyító laboratóriumi vizsgálat nem létezik, a tünetek egyéb lehet
séges okainak kizárására mégis végeznek vérvizsgálatokat.
Megelőzés, kezelés és kórjóslat
Nehéz pontos rendszabályokat hozni a toxikus sokk szindróma megelőzésére. Általánosságban, a nők menstruáció alatt kerüljék az állandó tamponhasználatot. Ne alkalmazzák az ún. szuperabszorbens tampont, amely nagy valószínűséggel a toxikus sokk szindróma kiváltója.
Amennyiben felmerül a toxikus sokk szindróma gya- núj a, a beteget azonnal kórházba kell szállítani. A kezelés a tampon, fogamzásgátló eszköz (pesszárium) vagy egyéb idegen tárgyak eltávolításával kezdődik, és amilyen gyorsan csak lehet, antibiotikumokat kell adni.
A teljesen kifejlődött toxikus sokk szindrómában szenvedők 8-15%-a meghal. A tünetcsoport ismételt megjelenése gyakran fordul elő, ha a toxikus sokk szindróma utáni 4 hónapban a beteg továbbra is használ tampont, hacsak antibiotikus kezeléssel nem pusztították el a staphylococcusokat.
Streptococcusok okozta
fertőzések
A streptococcális fertőzéseket a streptococcusoknak nevezett Gram-pozitiv baktériumok okozzák.
A streptococcusok különböző kórokozó törzsei viselkedésük, kémiai tulajdonságaik és megjelenésük alapján csoportosíthatók. Mindegyik csoport általában sajátos, rá jellemző fertőzés- és tünetfajtákat hoz létre.
- Az A csoportú streptococcusok az emberek – akik egyúttal ezen baktériumok természetes gazdái is – legfertőzőbb (legvirulensebb) kórokozói. Ezek a streptococcusok „streptococus-torkot” (a torok streptococcális fertőzése), mandulagyulladást (tonzillitisz), seb- és bőrfertőzéseket, a vér fertőződését (szeptikémia), skarlátot, lázat, tüdőgyulladást (pneumonia), reumás lázat, Sydenham-chorea-t (vitustánc)A és vesegyulladást (glomerulonefritisz) okozhatnak.
- A B-csoportú streptococcusok leginkább az újszülöttekben (neonatális szepszis) J valamint az ízületekben (szeptikus artritisz) és a szívben (endokarditisz) okoznak veszedelmes fertőzéseket.
▲ lásd a 313. oldalt
■ lásd az 1217. oldalt
876
Fertőzések
- A C- és G-csoportú streptococcusok hordozói gyakran állatok, de megtalálhatók az emberi torokban, belekben, hüvelyben és bőrben is. Ezek a streptococcusok súlyos megbetegedéseket mint „streptococcus- torok”, tüdőgyulladás, bőrfertőzések, sebfertőzések, szülés utáni (posztpartum) szepszis, újszülöttkori (neonatális) szepszis, endokarditisz és szeptikus artri- tisz okoznak. E baktériumok bármelyike okozta fertőzés után vesegyulladás jöhet létre.
- A D-csoportú streptococcusok és az enterococcusok rendes körülmények között az emésztőutak alsóbb részében, a hüvelyben és a környező bőrben élnek. Ezek is okozhatnak sebekben és a szívbillentyűkben, a hólyagban, hasban és a vérben fertőzéseket.
Egyes streptococcus fertőzések autoimmun-választ (reakciót) képesek kiváltani, amelyben a szervezet immunrendszere saját szövetei ellen fordul. ▲ Ilyen reakció jöhet létre „streptococcus-torok” után, amely reumás lázhoz, choreához és vesekárosodáshoz (glomeru- lonefritisz) vezethet.
Streptococcusok lehetnek a légutakban, belekben, a hüvelyben vagy akárhol a szervezetben, anélkül hogy bármilyen gondot okoznának. Hordozóknál előfordul, hogy egy gyulladásos területen (pl. torokban vagy hüvelyben) ilyen baktériumokat találnak, és a streptococcusokat helytelenül a betegség kórokozójának tartják.
A streptococcus fertőzések leggyakoribb fajtája a torokfertőzés („streptococcus-torok”). Jellemző, hogy a torokfájásból, általános betegségérzetből (gyengélkedés), hidegrázásból, lázból, fejfájásból, hányingerből, hányásból és szapora pulzusból álló tünetcsoport hirtelen jelenik meg. A torok haragos-vörös, a mandulák duzzadtak, a nyaki nyirokcsomók megnagyobbodottak és érzékenyek. Gyermekekben görcsök léphetnek fel. Négy éven aluliakban orrfolyás lehet az egyedüli tünet. Streptococcus fertőzésekre nem jellemző a köhögés, gégegyulladás (laringitisz) és az orrdugulás, ezek a tünetek inkább más okokra, így megfázásra vagy túlérzékenységre (allergiára) utalnak.
A skarlát, amelyet streptococcus toxinok okoznak, kiterjedt rózsaszínű-vörös kiütésekkel jár. A kiütés főleg a
▲ lásd a 816. oldalt
■ lásd a 976. oldalt
★ lásd a 854. oldalt
hason, a mellkas kétoldalán és a hajlatokban látható. További tünet a szájkörüli sápadtság, a gyulladt vörös nyelv és sötétvörös csíkok a bőrredőkben. A láz elmúltával a kivörösödött bőr külső rétege gyakran lehámlik.
A streptococcusok számos bőrfertőzésért is felelősek, de ritkán okoznak tályogokat. A fertőzések inkább a bőr alatti mélyebb rétegek irányába terjednek, cel- lulitiszt és időnként forró tapintató vörös bőrelváltozásokat okozva, amelyet erysipelasnak (orbánc) nevezünk. A streptococcusok magukban vagy staphylococ- cusokkal együtt a bőr felső rétegében is képesek szóródni, ami varos-kérges kiütéseket hoz létre, ez az ót- var (impetigo).B
Bizonyos streptococcus törzsek gyorsan terjedő romboló (destruktív) hatású bőralatti fertőzést (nekro- tizáló fasciitis) ★ okozhatnak, melynek előfordulása ismeretlen okokból manapság egyre gyakoribb.
Ha a tünetek streptococcus fertőzésre utalnak is, a kórismét vizsgálatokkal meg kell erősíteni. Ennek a legjobb módja a fertőzött területből vett minta tenyész- téses vizsgálata. A jellemző baktérium-telepek egy éjszaka alatt kinőnek a kultúrákból.
A „streptococcus-torok” kórisméjéhez steril tamponnal kell mintát venni a tenyésztéshez, végighúzva azt a torok hátsó részén. A minta Petri-csészébe kerül, ahol a baktérium-telepek egy éjszakán át növekedhetnek. Újabb lehetőséget jelentenek az A-csoportó streptococcusok kimutatására végzett különleges gyors vizsgálatok (tesztek), amelyek néhány órán belül eredményhez vezetnek. Ha egy gyorsteszt eredménye pozitív, a lassú egynapos vizsgálatra nincs szükség. Mivel mindkét vizsgálat olyan emberekben is mutathat ki streptococcusokat, akik kezelést nem igényelnek, az orvosi vizsgálat nélkülözhetetlen.
A „streptococcus-torok”-ban és skarlátban szenvedők még kezelés nélkül is két héten belül jobban lesznek, viszont antibiotikumokkal a kisgyermekek tüneteinek időtartama lerövidíthető, és megelőzhető az olyan súlyos szövődmény, mint a reumás láz. Ugyancsak megelőzhető az, hogy a fertőzés a középfülre, homlok- és arcüregekre (szinuszokra), valamint a csecsnyúlványra (a fül mögötti koponyacsont dudorra) terjedjen, továbbá az is, hogy más emberek elkapják a betegséget. A tünetek jelentkezése után azonnal el kell kezdeni az antibiotikum, rendszerint penicillin V szájon át való adását.
Az egyéb streptococcus fertőzések mint a cellulitisz, a nekrotizáló fasciitis és az endokarditisz nagyon sú-
Coccusok okozta fertőzések
877
Pneumococcusok okozta betegségek
Tüdőgyulladás (pneumonia)
- Talán a legsúlyosabb fertőzés, amit a pneumococcusok okoznak.
- Rendszerint csak egy tüdőlebenyt beteg ít meg, idővel átterjedhet a többire.
Torakális empiéma (a tüdőket körülölelő mellhártya fertőződése)
- Ennek a gennyedést kiváltó fertőzésnek a pneumococcusok a leggyakoribb okai
- Szükség lehet a genny sebészi eltávolítására (drenálás)
Otitis média (középfülgyulladás)
- A csecsemő- és gyermekkori esetek mintegy felét a pneumococcusok okozzák
- Kezelés nélkül a fertőzés a melléküregekre, a csecsnyúlványokra és az agy és gerincvelő burkaira terjedhet, meningitiszt (agyhártyagyulladást) okozva.
Bakteriális meningitisz (az agy és a gerincvelő burkainak fertőzése)
- A pneumococcusok minden korcsoportban a leggyakoribb kórokozók között szerepelnek
- Származhat vér-, tüdő-, fül- vagy melléküreg- fertőzésböl, a csontok fertőződéséből (pl. masztoiditisz) vagy koponyatörésböl
Bakteriémia (a vér fertőzése)
- Kiindulhat tüdőgyulladásból vagy meningitiszből, és a szívbillentyűkre terjedhet
Pneumococcus endokarditisz (a szívbillentyűk fertőzése)
- Különösen veszélyes lehet, mivel a baktériumok és a törmelék a szívbillentyűkre
– főleg a sérült, torzult, vagy műbillentyűkre – rakódik, károsodást okozva
- Súlyos esetben a károsodott szívbillentyűk megrepedhetnek, amely gyorsan fokozódó szívelégtelenséghez vezet
Peritonitisz (a hasüreg fertőzése)
- Rendszerint fiatal lányok betegsége a hüvelyen keresztül a petevezetékeken át a hasüregbe terjedő fertőzéstől
- Előfordulhat májzsugorodásban szenvedőkben
Pneumococcus artritisz
- Az ízületi fertőzés ritka kórokozója
- Rendszerint szívbelhártya-gyulladással vagy agyhártyagyulladással együtt fordul elő
lyosak, kezelésük megkívánja az intravénás penicillin, és időnként más antibiotikumok együttes adását is. Az A-csoportú streptococcusokat a penicillin rendszerint elpusztítja. A D-csoportú streptococcusok némelyike, és különösen az enterococcusok penicillinre és a legtöbb antibiotikumra rezisztensek, sok enterococcus törzs ellen egyáltalán nincs megbízható antibiotikum.
Az olyan tünetek mint a láz, fejfájás és a torokfájás, fájdalomcsillapítókkal (analgetikumok) és lázcsillapítókkal (antipiretikumok), pl. paracetamollal kezelhetők. Sem ágynyugalomra, sem elkülönítésre nincs szükség; bár azok a családtagok vagy barátok, akiknek hasonló tünetei vannak, vagy akiknek már volt strepto- coccális fertőzésből származó szövődményük, ki lehetnek téve a fertőzés kockázatának.
Pneumococcusok okozta
fertőzések
A pneumococcus fertőzéseket a gram-pozitiv Streptococcus pneumoniae okozza.
A pneumococcusok főleg télen és kora tavasszal, természetes gazdájuk, az ember felső légutaiban élnek. Elhelyezkedésük ellenére, a pneumococcusok csak esetenként okoznak tüdőgyulladást. Mivel a pneumococcus pneumoniaA ritkán terjed egyik emberről a másikra, a betegeknek nem kell kerülniük a kapcsolatot
▲ lásd a 195. oldalt
878
Fertőzések
másokkal. A pneumococcusok megfertőzhetik az agyat, fület és egyéb szerveket is.
A pneumococcus pneumonia kockázatának leginkább kitettek az idült betegségekben szenvedők és a csökkent immunműködésű betegek – pl. a Hodgkin- kórban, limfómában, mielóma multiplexben, sarlósejtes vérszegénységben szenvedők és az alultápláltak. Mivel a lép által rendes körülmények között termelt antitestek segítenek a pneumococcus pneumonia megelőzésében, azok a betegek akiknek a lépét eltávolították, vagy akiknek a lépe nem működik, szintén veszélynek vannak kitéve. Pneumococcus pneumonia felléphet idült hörghurut talaján is, vagy ha egy közönséges légúti vírus, például az influenzavírus megtámadja a légutak nyálkahártyáját.
A 2 évnél idősebbek számára létezik nagyon hatásos pneumococcus elleni oltóanyag (pneumococcus vakcina). A vakcina védelmet nyújt a pneumococcusok leggyakoribb törzseivel szemben, 80%-kal csökkenti a pneumococcus pneumonia és bakteriémia kialakulásának, 40%-kal az ezek miatt bekövetkező halálozásnak a kockázatát. A védőoltás javasolt idősebbek számára, valamint idült szív és tüdő megbetegedésben, cukorbe
tegségben, Hodgkin-kórban, HÍV fertőzésben, vagy anyagcserezavarokban. Segítséget jelenthet sarlósejtes vérszegénységben szenvedő gyermekek, és azon betegek számára is, akiknek lépe hiányzik vagy nem működik.
A legtöbb pneumococcus fertőzésben a penicillin a leginkább alkalmazott szer. Fül- és orrmelléküreg-fer- tőzésben orálisan adják, súlyosabb esetekben intravénásán.
A Neisseria meningitidis (meningococcusok) egy gram-negatív coccus-baktérium, amelynek az ember a természetes gazdája. A meningococcusok megfertőzhetik az agy és a gerincvelő burkait (meningitisz), A a vért, és felelősek lehetnek egyéb súlyos gyermek- és felnőttkori fertőzésekért. A Neisseria gonorrhoeae szintén gram-negatív coccus, amelynek az ember a természetes gazdája, gonorreát (kankó, tripper) egy szexuálisan terjedő betegséget okoz, mely megfertőzheti a húgycsövet, a hüvelyt és a végbelet, valamint ráterjedhet az ízületekre.® Sok egyéb Neisseria törzs honos rendes körülmények között a torokban, szájban, hüvelyben és a belekben, de ezek ritkán okoznak betegséget.
A spirocheták dugóhúzó alakú baktériumok,* * amelyek hullámzó és pörgő mozgást végeznek. Legfontosabb képviselőik a Treponema, Borrelia, Leptospira és Spirillum.
A lásd a 373. oldalt
■ lásd a 941. oldalt
★ lásd a 862. oldalon lévő ábrát
A treponematózisok (treponematosisok) olyan, nem nemi úton terjedő betegségek, amelyeket a szifilisz kórokozójától, a Treponema pallidum-tó/ elkülönithetetlen spirocheták okoznak.
A betegségcsoport bizonyos földrajzi tájegységeken előforduló, idült fertőző betegségeket foglal magába, mint az endémiás szifilisz, a yaws és a pinta. Az endémiás szifilisz főként a száraz éghajlatú, keleti mediterrán országokban és Nyugat-Afrikában, a yaws a nedves klímájú egyenlítői országokban, míg a pinta a
Spirocheták okozta fertőzések
879
mexikói, közép- és dél-amerikai indiánok között fordul elő.
Az endémiás szifilisz (bejei) gyermekkorban kezdődik. Az arc nyálkahártyáján nyálkás folt képződik, majd a törzsön, karon, lábon kiütések jelennek meg. A kór általában az alsó végtag csontjait is érinti. Az orr és szájüreg tetejének (lágyszájpad) lágy gummás elváltozása a betegség késői szakaszára jellemző.
A yawsban (framboesia) a Treponema fertőzés után néhány héttel enyhén kiemelkedő, érzékeny csomók alakulnak ki a kórokozó behatolásának helyén, rendszerint a lábon. Az elváltozások gyógyulnak, majd lágy, daganatszerű csomók (granulómák) jelennek meg az arcon, karon, lábon, farpofákon. A granulómák lassan gyógyulnak és kiújulhatnak. A lábon igen fájdalmas, kifekélyesedő elváltozások is kialakulhatnak (crab yaws). Később a sípcsonton roncsoló folyamatok zajlanak, és főként az orr környékén torzító elváltozások (gangosa) jönnek létre.
A pinta lapos, vörös folt formájában kezdődik a végtagokon, az arcon és a nyakon. Néhány hónap múlva ugyanitt, valamint a csontok domborulatai felett (pl. a könyök), szimmetrikusan palaszürke foltok jelentkeznek, melyek később elszíntelenednek. A tenyér és a talp bőre foltokban megvastagodhat.
A kórisme az előfordulási területeken a jellegzetes elváltozások alapján állapítható meg. A különböző vizsgálati (laboratóriumi) módszerekkel trepone- matózisokban ugyanúgy pozitív eredményt kapunk, mint szifilisz esetén, így ezek nem segítenek az elkülönítő diagnózisban.
A roncsoló elváltozások heggel gyógyulnak. A penicillin egyszeri, megfelelő mennyiségű injekciója elöli a baktériumokat, tehát a bőr gyógyulhat. A közegészségügy feladata a fertőzött egyének és a velük érintkezők kiszűrése és kezelése.
A visszatérő lázat (kullancs-láz, éhínség-láz, febris recurrens) több, a Borreliák közé tartozó spirocheta faj okozhatja.
A földrajzi helytől függően a betegséget ruhatetű vagy kullancs terjeszti. A ruhatetű által terjesztett visz- szatérő láz Afrika és Dél-Amerika bizonyos részein
fordul elő, míg a kullancs csípésével terjedő kórformák Észak- és Dél-Amerikában, Afrikában, Ázsiában, és Európában is előfordulnak. Az Egyesült Államokban a betegség inkább a nyugati államokra szorítkozik, leggyakrabban május és szeptember közötti időszakban észlelhető.
A ruhatetű a beteg ember vérének szívása révén fertőződik, majd gazdát cserélve továbbítja a kórokozókat. A tetű összeroncsolásakor a baktériumok kiszabadulnak, és a bőrbe hatolnak a csípés, illetve vakarás helyén. A kullancs a baktériumot hordozó rágcsálók vérével fertőződik, és a fertőzést emberbe csípés útján továbbítja.
A fertőzést követően a tünetek 3-11 nap, típusosán 6 nap után jelentkeznek. A betegség hirtelen fellépő hidegrázással, ezt követő magas lázzal, szapora szívveréssel, súlyos fejfájással, hányással, izom- és ízületi fájdalommal, és gyakran delíriummal kezdődik. A korai szakban a törzsön és a végtagokon vöröses elszíneződés figyelhető meg. A kötőhártyán, bőrön és nyálkahártyákon bevérzések jelennek meg. A betegség előrehaladtával, főként a ruhatetűtől származó fertőzések esetén, láz, sárgaság, máj- és lépnagyobbodás, szívizomgyulladás, szívelégtelenség léphet fel. A láz 3-5 napig magas marad, majd hirtelen, a többi tünettel együtt megszűnik.
7-10 nap után a láz és a korábbi tünetek, gyakran ízületi fájdalmak által kísérve, hirtelen újra fellépnek. A sárgaság a fellángolások idején gyakoribb. A lázas periódusok a ruhatetű által terjesztett fertőzés esetén egyszer, míg kullancs csípéséből származó betegség esetén többször (1-2 hetes intervallumban akár 2-10 alkalommal is) fordulnak elő. Az állapot súlyossága egyre csökken, gyógyulás után pedig védettség marad vissza a kórokozóval szemben.
A visszatérő láz számos más betegséggel, így pl. a maláriával és a Lyme-kórral téveszthető össze. A kórisme a lázas időszakok ismétlődése alapján valószínűsíthető. A lázas periódus alatt vett vérmintából spirocheták kimutatása támasztja alá a diagnózist. A beteg a kullancs csípésére nem emlékszik, mivel az rövid, fájdalmatlan, és általában éjszaka történik.
Kórjóslat, megelőzés és kezelés
A visszatérő láz kevesebb, mint 5%-a halálos kimenetelű. Ez főként a nagyon fiatal vagy idős, alultáplált vagy leromlott betegek esetében következhet be. Sző-
880
Fertőzések
vődményei a szem gyulladása, az asztma fellángolása és a testszerte megjelenő vörös foltok (eritema multi- forme). A gyulladás az agyat, gerincvelőt és a szem szivárványhártyáját is érintheti. A terhes nő elvetélhet.
Az alsónemüt, illetve a ruházat belsejét malationnal vagy lindannal beszórva lehet védekezni a ruhatetű okozta fertőzés ellen. A kullancs csípését kivédeni nehezebb, mert a legtöbb rovarirtó- és riasztó szer hatástalan e parazitával szemben. A dietiltoluamidot tartalmazó szerek a bőrt, a permetrint tartalmazó szerek a ruházatot védhetik a kullancstól.
A betegség tetraciklin, eritromicin, vagy doxiciklin adagolásával kezelhető. Súlyos hányás esetén az általában szájon át szedett gyógyszer intravénás injekciókkal helyettesíthető.
A kezelést a lázas periódus elején vagy a tünetmentes időszak alatt kell elkezdeni. A lázas időszak vége felé elkezdett gyógyszerelés ún. Jarisch-Herxheimer reakcióhoz vezethet, amely a láz és a vérnyomás kiugrásából, majd az utóbbi zuhanásából (esetenként veszélyesen alacsony értékekig) áll. A reakció különösen a tetőtől származó infekciók esetén alakul ki és néha halálos szövődmény lehet.
A kiszáradás intravénás folyadékpótlással kezelhető, a súlyos fejfájás kodein-szerű fájdalomcsillapítókkal enyhíthető. A hányinger csökkentésére dimen- hidrinátot vagy proklorperazint lehet bevenni.
A Lyme-kórt a főként szarvasok bőrén élősködő, Borrelia burgdorferi nevű spirochetával fertőzött apró kullancs okozza.
A betegséget 1975-ben ismerték fel és nevezték el a Connecticut államban található, Lyme nevű, kis település környékén halmozódó megbetegedések kapcsán. Azóta a fertőzés már 47 államban megjelent, beleértve az északkeleti part mentén levőket: Massachusettstől Marylandig, továbbá Wisconsinban, Minnesotában, Kaliforniában és Oregonban. A megbetegedés jól ismert Európában, és észlelték a korábbi Szovjetunióban, Kínában, Japánban, és Ausztráliában is. Általában nyáron, kora ősszel jelentkezik, főként erdős vidéken élő gyermekeket és fiatal felnőtteket be- tegítve meg.
A Borrelia burgdorferi a kullancscsípés helyén hatol a bőrbe. 3-32 napos lappangás után a kórokozó a bőrben kifelé vándorol, a nyirok és vér útján szóródva jut el a különböző szervekhez, illetve testtájakra.
A betegség általában a comb, farpofák, törzs, vagy a hónalj bőrén egy nagy piros folt formájában jelentkezik. Az elváltozás növekedhet, a 15 cm-es átmérőt is elérheti, miközben a középső része tisztul (gyógyul). A fertőzött egyének legalább 75%-ában megjelenik ez a korai tünet, és az esetek közel felében a nagy, vörös folt fellépése után több, általában kisebb méretű piros folt is megfigyelhető.
A Lyme-kórban szenvedők többsége rossz közérzetet, fáradságot panaszol. Felléphet hidegrázás és láz, fej és nyakfájás, izom és ízületi fájdalom. A ritkább tünetek közé sorolható a hátfájás, hányinger, hányás, torokfájás, duzzadt nyirokcsomók, és lépmegnagyobbo- dás. Bár a fenti tünetek esetleg hamar elmúlnak, a rossz közérzet és a fáradtság heteken át fennmaradhat.
A fertőzöttek kb. 15%-ában, az első tünetek megjelenése után néhány héttel vagy hónappal idegműködési zavarok léphetnek fel, melyek néhány hónapig észlelhetőek, majd nyom nélkül gyógyulnak. A leggyakoribb az agy burkainak a fertőződése (meningitisz), A amely tarkókötöttséggel, fejfájással, az arcideg gyulladásával és az egyik arcfél gyengeségével (bénulásával) jár. A gyengeség egyéb testrészeken is felléphet. Az esetek 8%-ában olyan szívrendellenességek léphetnek fel, mint a szabálytalan szívverés (aritmia), vagy a szívburok gyulladása (perikarditisz). A szívburokgyul- ladás mellkasi fájdalommal járhat.
Hetekkel, hónapokkal az első tünetek jelentkezése után, a betegek kb. felében ízületi gyulladás is kialakul. Leírtak olyan eseteket is, amikor ez a tünet a fertőződést követően csak két év után jelentkezett. Néhány nagy ízület, főként a térd, időszakos duzzanata és fájdalma éveken át ismétlődhet. Az érintett térd általában inkább duzzadt, mint fájdalmas, gyakran meleg tapintató, vérbőség (vöröses elszíneződés) viszont ritkán látható. A térd mögött ciszták (tömlők) képződhetnek és repedhetnek meg, ami a fájdalom hirtelen fokozódásával jár. A Lyme-kórosok kb. 10%-ában állandósul a térdízületi megbetegedés.
A Borrelia burgdorferi baktériumokat nagyon nehéz tenyészetni, és nincs olyan vizsgálat, amivel a
A lásd a 373. oldalt
Spirocheták okozta fertőzések
881
Lyme-kór megbízhatóan diagnosztizálható lenne. Következésképpen a diagnózis a Lyme-kór jellegzetes tünetein alapul, melyek kullancsfertőzés veszélyének kitett személyen jelentkeztek, valamint néhány laboratóriumi vizsgálat eredményén. A leggyakrabban végzett vizsgálat a vér baktériumellenes-antitest szintjének mérése.
Bár a Lyme-kór minden stádiumában kezelhető antibiotikumokkal, a korán elkezdett terápiával lehet leginkább megelőzni a szövődményeket. A betegség kezdeti szakában valamely antibiotikum – pl. doxiciklin, amoxicillin, penicillin vagy eritromicin – szájon át szedhető, a betegség kései, súlyos vagy elhúzódó formáiban azonban intravénásán kell adni.
Az antibiotikumok az izületi gyulladást is enyhítik, bár a kezelés 3 hétig is eltarthat. Az aszpirin vagy más nem-szteroid gyulladáscsökkentő szerek csökkentik a duzzadt ízületek fájdalmát. Az érintett ízületekben felgyülemlett folyadékot le lehet bocsátani, továbbá mankó használata is segíthet.
A leptospirózis (leptospirosis) a Leptospira baktériumok által okozott fertőzések összefoglaló megnevezése, mely magába foglalja a Weil-szindrómát, a fertőzéses (spirochetás) sárgaságot és a canicola lázat.
A leptospirózis számos házi és vadon élő állaton előfordul. Bizonyos egyedek baktériumhordozók és vizeletükkel ürítik a kórokozót; más állatok megbetegednek és elpusztulnak. Az emberek az állatokkal vagy ezek vizeletével érintkezve fertőződnek.
Bár a leptospirózis a gazdálkodók, csatornatisztítók és vágóhídi dolgozók foglakozási betegsége, a legtöbb ember szennyezett vízben úszás vagy hasonló tevékenység közben fertőződik. Az Egyesült Államokban évente bejelentett 40-100 eset nagy része nyár végén, kora ősszel fordul elő. Mivel azonban a leptospirózis bizonytalan influenzaszerű tüneteket okoz, valószínűleg számos esetben nem történik bejelentés.
A tünetek általában a Leptospira baktériummal történt fertőződés után 2-20 nappal fejlődnek ki. A betegség többnyire hirtelen, lázzal, fejfájással, heves izomfájdalmakkal és hidegrázással kezdődik. A fertőzöttek
10-15%-ában tüdőt érintő tünetek is jelentkeznek (beleértve a vérköpést is). A visszatérő hidegrázás és láz, mely gyakran emelkedik 39 °C fölé, 4-9 napig tart. A harmadik-negyedik napon megjelenik a szem kötőhártya-gyulladása.
A láz néhány napig eltűnik, majd egyéb tünetekkel társulva a hatodik és tizenkettedik nap között visszatér. Ekkor általában fellép az agyhártyák gyulladása (meningitisz), A mely tarkókötöttséget, fejfájást, néha stuport (eszméletlen állapotot) és kómát okoz. Ezek a tünetek nem az agyhártyák fertőződése következtében alakulnak ki, hanem a szervezet baktériumpusztító reakciói következtében keletkezett mérgező anyagok gyulladáskeltő tulajdonságai révén. Terhes nőkben a leptospirózis vetélést okozhat.
A Weil-szindróma a leptospirózis súlyos formája, mely tartós lázzal, stuporral, és csökkent véral- vadékonysággal jár, ami szövetközti vérzésekhez vezet. A kevésbé súlyos formákhoz hasonlóan kezdődik. A vérvizsgálatok vérszegénységre utalnak, és a harmadik-hatodik nap körül a vese és máj károsodásának jelei lépnek fel. A vese megbetegedése fájdalmas vizelést vagy vérvizelést okozhat. A májkárosodás enyhe és általában nyomtalanul gyógyul.
A leptospirózis diagnózisát az orvos vér, vizelet vagy agy-gerincvelői folyadék tenyésztésével, a baktérium azonosításával, vagy a vér baktériumellenes antitestjeinek kimutatásával támasztja alá.
Ha nem alakul ki sárgaság, a beteg általában meggyógyul. A sárgaság a máj károsodásának a jele, és a 60 évesnél idősebb betegek halálozási arányát több, mint 10%-ra, vagy még magasabbra is emelheti.
A doxiciklin nevű antibiotikummal fertőzésveszély esetén megelőzhető a betegség. A megbetegedett személyeket nem kell elkülöníteni, vizeletükkel kapcsolatos ténykedés azonban óvatosságot igényel.
A patkányharapás-láz rágcsáló harapása következtében átadott két különböző baktériumtipus egyike által okozott fertőzés.
A lásd a 373. oldalt
882
Fertőzések
A betegség a patkányoktól származó harapások 10%-ában alakul ki. Többnyire a gettók lakóinak, a hajléktalanoknak és az orvosi-biológiai kutatólaboratóriumok dolgozóinak betegsége.
Az Egyesült Államokban a patkányharapás-láz leggyakoribb okozója az egészséges patkányok szájában és torkában élő Streptobacillus multiformis, mely nem spirocheta. Járványok kialakulása pasztőrizálatlan, fertőzött tejet ivókkal kapcsolatos; ha a fertőződés ezúton történik, Haverhill-láznak nevezzük. A fertőzést azonban általában vadon élő patkány vagy egér, ritkábban menyét vagy egyéb rágcsáló harapása okozza.
A harapás okozta seb gyorsan meggyógyul. A sérülés után 1-22 nappal (általában kevesebb, mint 10 nappal) hirtelen hidegrázás, láz, hányás, fejfájás, hát- és ízületi fájdalmak alakulnak ki. Három nap múlva a beteg kezén és lábán apró vörös kiütések jelennek meg. Sok esetben egy héten belül az ízületek duzzanata és fájdalma alakul ki, mely kezelés hiányában napokon- hónapokon keresztül is fennállhat. Ritka de súlyos szövődmény a szívbillentyűk fertőződése és az agyban vagy egyéb szövetekben tályog kialakulása. Az orvos a
diagnózist vér vagy ízületi folyadékmintából kitenyészett baktériumok azonosításával állítja fel. A kezelés penicillin szájon keresztül vagy intravénásán történő adása; penicillin allergia esetén eritromicin adható.
A patkányharapás-láz egy másik formáját (sodoku) egy Spirillium minus nevű spirocheta okozza. Ez a fertőzés Ázsiában gyakori, viszont az USA-ban ritka, szintén patkány, vagy ritkábban egér harapása következtében alakul ki. A seb gyorsan gyógyul, de a harapás után 4-28 nappal (általában 10 napnál több) a sérülés helyén ismét gyulladás alakul ki, melyet visszatérő láz, és az érintett területen nyirokcsomó duzzanat kísér. Néha vörös bőrkiütés is kialakul. Egyéb tünetek a betegség-érzés, fejfájás, és fáradtságérzés a lázas epizódok alatt. Kezeletlen betegekben a láz 2-4 naponta 8 héten keresztül, néha akár egy évig is visszatér.
Az orvos a diagnózist a vérmintából azonosított baktérium alapján állítja fel. Másik megoldásként a kiütés helyéből vagy egy duzzadt nyirokcsomóból szövetminta nyerhető. Apatkányharapás-láz ezen formáját szájon át vagy intravénásán adott penicillinnel kezelik; penicillin allergiásoknak tetraciklin adható.
180 FEJEZET
Anaerob (légmentes közegben
szaporodó) baktériumfertőzések
Az anaerob baktériumok számos tulajdonságukban eltérnek a többi baktériumtól. Az alacsony oxigénszintű testrészekben (mint pl. a belek) és a rothadó szövetekben, jellegzetesen a mély és szennyeződött sebekben szaporodnak, ahol más baktériumok képtelenek megélni, és a szervezet védekező mechanizmusai csak nehezen fejtik ki hatásukat. Az anaerob baktériumoknak fennmaradásukhoz nincs szükségük oxigénre; valójában annak jelenlétében egyesek el is pusztulnak. Hajlamosak gennygyülemek (tályogok, abszcesszusok) képzésére.A
Anaerob baktériumfajok százai élnek a bőrön és a nyálkahártyákon természetes állapotban és anélkül, hogy kárt okoznának, így a szájüregben, hüvelyben és
A lásd a 856. oldalt
a belekben; több száz milliárd baktérium létezhet egy köbcentiméternyi székletben. Abban az esetben, ha bizonyos anaerob fajok természetes környezete sebészeti beavatkozás, csökkent vérellátottság vagy egyéb szövetkárosodás miatt megbomlik, a kórokozók eláraszthatják a gazdaszervezetet, súlyos – akár halálos – fertőzéseket okozva.
Betegséget okozó anaerob törzsek közé tartoznak a clostridiumok – melyek porban, földben, növényzeten, és az ember, illetve állatok bélrendszerében telepedtek meg -, a peptococcusok és peptostreptococcusok – melyek a száj üreg, felső légutak és a vastagbél normál baktérium-népességéhez (flórájához) tartoznak. A Bacteroides fragilis nevű törzs, mely a vastagbél normál flórájának része, és a szájüreg-baktériumok közé tartozó Prevotella melaninogenica és a Fusobacterium fajok szintén anaerob törzsek.
Anaerob (légmentes közegben szaporodó) baktériumfertőzések
883
Az anaerob fertőzés tünetei az infekció helyétől függenek, mely lehet fogtályog, állcsontfertőzés, fog körüli (periodontális) betegség, idült arcüreggyulladás (szinuszitisz) és középfülgyulladás, agytályog, valamint a gerincvelőt, tüdőt, hasüreget, májat, méhet, nemi szerveket, bőrt és az ereket érintő fertőzés.
Az anaerob fertőzés diagnosztizálása érdekében az orvos a gennyből vagy valamilyen szövetnedvből nyert mintát a laboratóriumba küldi tenyésztésre. A mintát figyelmesen kell levenni, mivel a levegő elpusztíthatja az anaerob törzseket, így a tenyésztés nem jár eredménnyel.
A súlyos anaerob fertőzést meg lehet előzni azáltal, hogy a kisebb területre korlátozódó infekciót szétterjedése előtt kezelik. Az óvintézkedések közé tartozik a sebek gondos megtisztítása, az idegentestek eltávolítása, és az antibiotikus kezelés korai megkezdése. Antibiotikumokat a fertőzés megelőzése érdekében hasi műtétek előtt, alatt és után intravénásán alkalmaznak.
A mély sebek fertőzéseit leginkább anaerob baktériumok okozzák; ezeket elsődlegesen a tályog becsöve- zésével és az elhalt szövetek sebészi kimetszésével (francia szóval: debridement) kell kezelni. Mivel az anaerob törzsek laboratóriumi tenyésztése nehézkes, a kezelőorvos az antibiotikus terápiát a tenyésztés eredményének ismerete előtt kezdi meg. A mély sebeket gyakran egynél több törzs fertőzi meg, ezért egyszerre többféle intravénás antibiotikum is adható. A szájüreg és a garat kevert baktériumtörzsek okozta fertőzéseit penicillinnel kezelik. Mivel azonban a bélből eredő fertőzéseket többnyire a penicillinre érzéketlen Bacte- roides fragilis nevű törzs is okozza, ilyenkor egyéb antibiotikumok használatosak.
A clostridiumok gyakran okoznak anaerob fertőzéseket, illetve a szöveteket és az idegrendszert is károsi- tó toxinokat (mérgező anyagokat) termelnek.
A clostridiumok leggyakrabban gyorsan gyógyuló, és viszonylag enyhe ételmérgezéseket, A továbbá a vékony és vastagbél falának pusztulásával járó gyulladást okoznak, melyet nekrotizáló enteritisznek nevezünk. Ez a betegség jelentkezhet önálló formában, és lehet fertőzött hús fogyasztása következtében kialakult járvány következménye is.
A clostridiumok a sebeket is megfertőzik. A halálos kimenetelű fertőzések, mint pl. a bőrgangréna (üszkö-
Clostridiumok okozta betegségek
| Betegség | Kórokozó |
| Tetanusz | Clostridium tetani |
| Botulizmus és csecsemőkori botulizmus | Clostridium botulinum,
Clostridium baratil |
| Ételmérgezés | Clostridium perfringens |
| Antibiotikumhoz társuló Clostridium difficile vastagbélgyulladás | |
| Nekrotizáló enteritisz | Clostridium perfringens |
| Méh- és sebfertőzések Clostridium perfringens és több más faj | |
södés)® és a tetanusz, viszonylag ritkák, de előfordulhatnak, ha a beteg megsérült, vagy intravénás kábítószer-élvező. A botulizmust egy clostridium-faj által termelt toxinnal fertőzött táplálék fogyasztása okozza. *
A clostridiumok gyakran súlyos betegséget okoznak, és ezt a mély szövetek elhalása tovább súlyosbíthatja. Az elhalálozás kockázata, főként daganatos betegség és idősebb kor esetén fokozott.
Tetanusz
A tetanuszt (merevgörcs, szájzár) a Clostridium tetani által termelt toxin okozza.
A szájzár elnevezés az állkapocs izmainak görcséből származik. Bár az Egyesült Államokban egyre ritkább, a tetanusz előfordul szerte a világon, főként a fejlődő országokban.
A Clostridium tetani spórái a talajban és az állatok ürülékében akár évekig is életképesek maradnak. Ha a tetanuszbaktérium bejut a szervezetbe, a fertőzés kialakulhat akár felszínes, akár mély, szennyezett sebzések esetén. Az USA-ban elsősorban az égett és operált be-
A lásd az 518. oldalt
■ lásd a 854. oldalt
★ lásd az 516. oldalt
884
Fertőzések
tegek, illetve az intravénás kábítószer-élvezők veszélyeztetettek tetanusz szempontjából. Szülés után az anya méhében, illetve az újszülött köldökcsonkjában (tetanus neonatorum) is kialakulhat fertőzés.
A tetanuszbaktériumok szaporodásuk közben termelik a toxint, amely a fertőzés tüneteiért felelős.
A tünetek általában a fertőzés után 5-10 nappal jelennek meg, de már 2 nap elteltével is felléphetnek, illetve jóval később, akár 50 nap után jelentkezhetnek. A leggyakoribb tünet az állkapocs merevsége. Előfordulhat még nyugtalanság, a nyelés nehezítettsége, ingerlékenység, fejfájás, láz, torokfájás, hidegrázás, izomgörcsök, valamint a nyak, karok és lábak merevsége. A betegség előrehaladtakor a beteg esetleg alig bírja száját kinyitni (szájzár, trizmus). Az arcizmok a görcs következtében vigyorban rögzülnek, a szemöldök felvonódik. A hasfal, nyak és a hát izmainak merevsége vagy görcse miatt a beteg jellegzetes testtartást vesz fel, a fej és a sarkak hátra húzódnak és a test előre ívelt. A hasüreg alsó részén levő záróizmok görcse következtében székrekedés és vizeletürítési képtelenség léphet fel.
Csekély ingerek – mint zaj, huzat vagy az ágy meg- lökése – fájdalmas izomgörcsöket és fokozott verejtékezést válthatnak ki. Az egész test görcse alatt a merev mellkasizmok és torok görcse miatt a beteg nem tud kiáltani vagy beszélni. Ez az állapot akadályozza a normális légzést, ami oxigénhiányhoz vagy fatális kimenetelű fulladáshoz vezethet.
A beteg általában láztalan. A légzésszám és a szívfrekvencia általában megemelkedik, és a reflexek fokozottá válhatnak.
A tetanusz azonban korlátozódhat a seb körüli izmokra, ilyenkor az izomgörcsök hetekig is fennállhatnak.
Ha a beteg a közelmúltban sérülést szenvedett, az izommerevség vagy görcs fölkeltheti a tetanusz gyanúját. A Clostridium tetetni a sebből vett kenetmintából kitenyészthető, negatív tenyésztési eredmény azonban nem zárja ki a fertőzést.
A tetanusz halálozási aránya világszerte 50%. Legvalószínűbb a végzetes kimenetel az igen fiatalokban, a nagyon idősekben és az intravénás kábítószer-élvezőknél. Ha a tünetek gyorsan súlyosbodnak, illetve ha késlekedik a kezelés, a kórjóslat nagyon rossz.
A tetanusz védőoltással való megelőzése sokkal hatékonyabb, mint a már kifejlődött betegség kezelése. A tetanusz-védőoltást a diftéria (torokgyík) és pertusszisz (szamárköhögés) elleni védőoltásokkal együtt adják kisgyermekkorban^ Felnőtteknek 5-10 évente emlékeztető oltást kell adni.
Azoknak a sérülteknek, akik á megelőző 5 év során emlékeztető oltásban részesültek, nincs szükségük további védőoltásra. Ha azonban az utóbbi 5 évben nem történt emlékeztető oltás, a betegnek a sérülést követően a lehető leghamarabb vakcinációban kell részesülnie. Aki egyáltalán nem részesült védőoltásban vagy nem kapta meg a teljes oltási sorozatot, tetanusz-immunglobulin injekciót és a három, havonkénti sorozat első részét kapja meg.
Az azonnali, alapos sebellátás – főként a mély, szúrt sebek esetén – elengedhetetlen, mivel a szennyeződés és az elhalt szövetek kedvező közeget teremtenek a Clostridium tetani szaporodásához. Bár a penicillin és a tetraciklinek hatásosak, a sérült szövetek sebészeti ellátását nem pótolják.
A tetanusz-immunglobulin a toxin semlegesítésére hivatott. A penicillin és a tetraciklinek a további toxin- termelést akadályozzák meg. Egyéb gyógyszerekkel biztosítható a nyugtatás, a görcsök kivédése és az izmok elemyesztése.
A beteget általában kórházba utalják, és csendes szobában helyezik el. Középsúlyos-súlyos esetekben a légzés támogatására, lélegeztetésre lehet szükség. A táplálás intravénásán, vagy az orron keresztül a gyomorba vezetett szondán keresztül történik. Gyakran szükség van a hólyag és a végbél katéterezésére az ürítés biztosítása érdekében. A beteget ágyában gyakran kell forgatni és köhögtetni a tüdőgyulladás megelőzése céljából. Fájdalomcsillapításra kodeint kell adni. A normális vérnyomás és szívfrekvencia biztosítása végett egyéb gyógyszerekre is szükség lehet.
Mivel a tetanuszfertőzés nem biztosít immunitást a további fertőzésekkel szemben, gyógyulás után a betegnek a teljes oltási sorozatot meg kell kapnia.
▲ lásd az 1200. oldalon lévő ábrát
Tuberkulózis (Gümökór)
885
Az aktinomikózis idült fertőzés, melyet többnyire a fogínyen, a fogakon és a mandulákon megtelepedett Acti- nomyces israelii nevű baktérium okoz.
Ez a fertőzés különböző helyeken tályogok kialakulásához vezet. Négy formája van, és leggyakrabban felnőtt férfiak betegsége. Néha méhen belüli fogamzásgátló eszközöket használó nőkön is előfordul.
A hasüregi (abdominális) forma a baktériummal fertőzött nyál lenyelése következtében alakul ki. A fertőzés érinti a beleket és a hashártyát (peritoneumot). Gyakori tünet a fájdalom, láz, hányás, hasmenés vagy székrekedés, és a jelentős fogyás. A hasüregben egy kemény rész válik tapinthatóvá, melyből a hasfalra nyíló csatornákon keresztül a bőrre genny ürülhet.
A cervikofaciális forma (nyakat-arcot érintő forma, vagy dudoros áll) a szájüreg, a nyak bőrén vagy az állkapocs alatt keletkező kicsiny, lapos tömött duzzanattal kezdődik. A nyelés fájdalommal járhat. Az elváltozás később megpuhul, és kis, kerek, sárgás ún. „kénszemcsék” ürülnek belőle. A fertőzés később ráterjedhet az arcra, nyelvre, torokra, nyálmirigyekre, koponyacsontokra vagy az agyra és ennek burkaira (meninxek).
A mellkasi formát mellkasi fájdalom, láz és geny- nyes köpettél járó köhögés jellemzi, e tünetek azonban nem mindaddig jelentkeznek, amíg a tüdőfertőzés nem súlyosfokú. A járatok átlyukaszthatják a mellkasfalat, ezért a genny a bőr felé ürülhet.
A kiterjedt (generalizált) formában a vérrel terjedő fertőzés a bőr, csigolyák, agy, máj, vesék, húgyvezetékek, nőknél a méh és a petefészkek megbetegedését okozza.
A diagnózis a tünetek jellege, a röntgenvizsgálatok, és a gennyből, köpetből vagy szövetekből Actinomyces israeli törzsek kimutatása alapján állítható fel. Bizonyos bélrendszeri fertőzések estén nem nyerhető minta tenyésztésre, így a diagnózis felállításához műtétre van szükség.
Az aktinomikózis legkönnyebben kezelhető formája a dudoros áll. A mellkasi, hasüregi és kiterjedt formák kórjóslata ennél rosszabb. A betegség kimenetelét illetően akkor a legrosszabbak az esélyek, ha az agy és a gerincvelő is érintett: e betegek 50%-ában alakulnak ki ideggyógyászati szövődmények, és több mint 25%-uk hal meg.
A legtöbb beteg a kezelés során lassan gyógyul, de gyakran hónapokig tartó antibiotikus terápiára és ismételt műtéti feltárásokra lehet szükség. A nagy tályogokat a sebész kiüríti, és általában a tünetek megszűnte után még néhány hétig penicillinnel vagy tetraciklinnel antibiotikum-terápia indokolt.
A tuberkulózis levegő útján terjedő, ragályos, potenciálisan halálos kimenetelű betegség, melyet a Mycobacterium tuberculosis, M. bovis vagy M. africa- num okoz.
A tuberkulózis (tbc) kifejezés leginkább a M. tuberculosis okozta megbetegedést jelenti, de a M. bovis vagy M. africanum által előidézett kór megnevezésére is használják. Tbc-hez hasonló betegséget más mikobaktériumok is okozhatnak, ezek viszont nem ragályosak, és a tbc kezelésére használt gyógyszerekre többségük igen kis mértékben reagál.
Az emberiség már a régi időkben is szenvedett ettől a kórtól. Európában az ipari forradalom idején vált nagyon gyakorivá; a túlzsúfolt városokban a halálesetek több mint 30%-át okozta. Az antibiotikumok kifejlesztésével (1940-es években a sztreptomicin, az 1950-es években az izoniazid, az 1960-as években az etambu- tol, az 1970-es években a rifampin) a tbc elleni harc megnyertnek látszott. Ezzel szemben az 1980-as évek közepe óta az Egyesült Államokban a megbetegedések száma újra növekvő tendenciát mutat. Az AIDS, kombinálódva a túlzsúfoltsággal, rossz higiéniás körűimé-
886
Fertőzések
Tuberkulózishoz hasonló betegségek
Sokféle mikobaktérium létezik. Egyesek közülük a tbc-t okozóhoz hasonlítanak, az általuk előidézett betegség tünetei is gyakran közel azonosak a tuberkulóziséval. Annak ellenére, hogy gyakori kórokozókról van szó, általában megbetegedést csak a leromlott immunállapotú egyéneknél okoznak. Elsődlegesen a tüdőben telepednek meg, de megtámadhatják a nyirokcsomókat, csontot, bőrt, és más szöveteket.
A leggyakoribb csoport Mycobacteríum avium komplex (MAC) néven ismert. Ezek a kórokozók a legtöbb antibiotikummal szemben ellenállók, beleértve a tbc kezelésére használtakat is. Az általuk okozott megbetegedések nem fertőzőek.
A Mycobacteríum avium okozta tüdőbetegség az olyan középkorú egyéneknél gyakori, akiknek tüdeje már korábban károsodott tartós dohányzás, hörghurut, tüdőtágulás, vagy más betegség kapcsán. Igen gyakori a fertőzés az AIDS-betegek között.
A betegség általában lassan bontakozik ki. Az első tünetek közé a köhögés és nyákos köpet ürítése tartozik. A kór előrehaladtával a köpet rendszerint véressé válik és légzési nehézség is jelentkezik. A kialakult elváltozások mellkasröntgennel kimutathatók. A köpet laboratóriumi vizsgálata nem is annyira a betegség igazolása, hanem a tbc-től való elkülönítés érdekében történik. Több antibiotikum együttes alkalmazása esetén is a kezelés gyakran eredménytelen marad. Idős
egyéneknél a közeljövőben elérhető új gyógyszerek segíthetnek a betegség előrehaladásának lassításában. Az enyhébb lefolyású fertőzések, nem AIDS-es betegek esetében kezelés nélkül gyógyulnak.
Az AIDS-es betegek vagy más immunrendszert károsító betegségben szenvedők esetében a Mycobacteríum avium komplex az egész szervezetben szétszóródhat. Tünetek: láz, vérszegénység, vérrendszeri rendellenességek, hasmenés, és gyomorfájdalom. Annak ellenére, hogy az antibiotikumok időlegesen enyhítenek a panaszokon, az immunrendszer erősítése nélkül a betegség gyakran halálos kimenetelű.
A Mycobacteríun avium komplex nyirokcsomókban az 1 és 5 év közötti gyermekeknél okozhat megbetegedést. A fertőzés mikobak- tériummal szennyezett talaj vagy víz fogyasztása útján történik. Az antibiotikumok általában nem segítenek a gyógyulásban, a megoldást a nyirokcsomók sebészi eltávolítása képezi.
Az uszodák és akváriumok vizében megtelepedett mikobaktériumok különböző bőrelváltozásokat idézhetnek elő. Ezek kezelés nélkül gyógyulhatnak. Idült fertőzés esetén általában tetraciklin vagy más antibiotikum alkalmazása szükséges 3-6 hónapon át. A mikobaktériumok egy másik típusa, a Mycobacteríum for- tuitum sebeket vagy mű testrészeket (pl. műszívbillentyű, mellprotézis) fertőzhet meg. Antibiotikumok használata vagy a fertőzött terület sebészi eltávolítása segít a gyógyulásban.
nyekkel, mely bizonyos városrészekre, hajléktalanokat befogadó menedékekre, börtönökre jellemző, a tbc-t komoly közegészségügyi problémává tette. A szokásos antibiotikumokkal szemben ellenállóvá vált baktériumtörzsek a helyzetet még súlyosabbá teszik. Mégis az Egyesült Államokban a tbc mint járvány, ismét csökkenő tendenciát mutat.
A tuberkulózis idős korban gyakoribb. Az 1995-ben bejelentett közel 23.000 eset kb. 28%-ában az érintet
tek 65 éven felüliek voltak. Hogy miért fordul elő gyakrabban az idősebb korcsoportban, azt három pontban foglalhatjuk össze: (1) számos idős személy akkor fertőződött meg, amikor a tbc még gyakori megbetegedés volt; (2) a kor előrehaladtával a szervezett immunrendszere, védekezőképessége gyengül, ami lehetővé teszi az alvó baktériumok reaktiválódását (újra fertőzővé válását); (3) a gondozóházakban, idősek otthonában, elfekvőkben az idős emberek közötti szóró-
Tuberkulózis (Gümőkór)
887
sabb kapcsolat kedvező körülmény a betegség terjedéséhez.
A fekete lakosság körében a betegség gyakoribb, mint a fehéreknél, ami részben szegényesebb életkörülményeikkel, részben a tbc-nek az idők folyamán való alakulásával magyarázható. Évezredek folyamán a tuberkulózis számos áldozatot követelt a főként fehérek lakta Európában, és a betegséggel szemben ellenállóbbak nagyobb arányban maradtak életben és járultak hozzá a faj fenntartáshoz. Ok a tuberkulózissal szemben ellenálló (rezisztens) génjeiket örökítették a következő generációkra. Ezzel szemben a fekete lakosság ősei az amerikai kontinensre érkezésük után találkoztak először a betegséggel, tehát sokkal kevesebb idő állt rendelkezésükre, hogy a tuberkulózis-rezisztens génjeik kifejlődhessenek és utódaikra átöröklődhessenek.
Napjainkban az Egyesült Államokban a tuberkulózis csak a Mycobacterium tuberculosis-sal fertőzött beltéri levegő belélegzésével terjed. A levegő egy aktív tuberkulotikus beteg köhögésével fertőződik, és a baktériumok a levegőben órákon át megmaradhatnak. A magzat a betegséget megkaphatja születés előtt vagy alatt fertőzött magzatvíz nyelésével, belégzésével. A csecsemő a levegőben lebegő fertőzött cseppek belég- zése révén fertőződik.A A fejlődő államokban a gyermekek a Mycobacterium bovis-nak. nevezett kórokozóval is fertőződhetnek, amely a pasztőrizálatlan tej révén továbbítódik, és ugyancsak tuberkulózist okoz.
A fertőzött egyén immunrendszere általában megsemmisíti a baktériumot, vagy elszigeteli a fertőzés helyén. Végül is a tbc-fertőzések kb. 90-95%-a teljesen észrevétlenül gyógyul. Bizonyos esetekben a baktérium azonban nem pusztul el, hanem a falósejtekben (fehérvérsejtek egy típusa, makrofágok) „alvó” állapotban éveken át fennmaradhat. A tbc-s megbetegedések kb. 80%-a az alvó baktériumok újraéledésének a következménye. Az első fertőzés gócos hegesedéseiben élő baktériumok – általában az egyik vagy mindkét tüdő csúcsán – szaporodásnak indulhatnak. Az alvó baktériumok aktiválódása bekövetkezhet, ha a beteg immunrendszere legyengül – pl. AIDS, kortikoszteroidok adása, vagy az aggkor következtében – mely esetben a fertőzés életet veszélyeztető is lehet.
A fertőzött betegnek általában 1-2 éven belül 5% esélye van az aktív fertőzés kifejlődésére. A tbc előrehaladása a betegek között széles körben változik, pl. a
bőrszíntől is függően. Például a folyamat gyorsabban halad előre feketékben és amerikai indiánokban, mint fehérekben. A betegség alakulása azonban az egyén immunrendszerének erősségétől is függ, így az aktív fertőzés kialakulása sokkal inkább valószínű az AIDS- es betegeknél, akiknek fertőződés esetén 50% a kockázatuk, hogy az aktív forma 2 hónapon belül kialakul. Ha az AIDS-es beteget fertőző törzs az antibiotikumokkal szemben ellenálló, a betegség 50%-ban 2 hónap alatt halállal végződik.
Az aktív tuberkulózis általában a tüdőben kezdődik (tüdőgümőkór). A szervezet egyéb részeit érintő betegség (melyet tüdőn kívüli vagy extrapulmonális tuberkulózisnak nevezünk) a tüdőtuberkulózisból eredően a vérkeringéssel szóródik szét. Ahogyan a tüdőben is előfordul, úgy más szervekben sem biztos, hogy betegséget okoz, de a baktériumok a kis hegesedésben alvó állapotban maradhatnak.
Eleinte előfordul, hogy a fertőzött személy egyszerűen csak nem érzi jól magát vagy köhögésre panaszkodik, ezt azonban gyakran dohányzásnak vagy egy nemrégiben lezajlott influenzának tulajdonítják. Reggelente a köhögéssel kis mennyiségű zöldes vagy sárgás köpetet üríthet. A köpet mennyisége a betegség előrehaladtával általában növekszik, alkalomadtán vérrel is keveredhet; nagy mennyiségű vér ürítése azonban csak ritkán fordul elő.
Az egyik leggyakoribb tünet, hogy a beteg éjszaka arra ébred, hogy nagy mennyiségű hideg verejtékben úszik, és pizsamát vagy még ágyneműt is kell cserélnie. Az izzadás ezen típusát a beteg által nem érzékelt hőemelkedés csökkenése okozza.
Nehézlégzés utalhat arra, hogy a mellüregbe levegő (pneumotorax) vagy folyadék (pleurális folyadék- gyülem) jutott.B A tünetekben megnyilvánuló betegségek kb. egyharmadában találkozunk mellüri folyadék – gyülemmel. A fiatal felnőttekben fellépő pleurális folyadékgyülemek 95%-át nemrég bekövetkezett Mycobacterium tuberculosis fertőzés okozza. A diagnózist általában nehéz felállítani, de a tapasztalt orvosok a fenti kórképet eleve tuberkulózisként kezelik,
▲ lásd az 1222. oldalt
■ lásd a 205. oldalt
888
Fertőzések
Tuberkulózis: egy sokszervi betegség
A fertőzés helye Tünetek és szövődmények
| Hasüreg | Fáradtság, enyhe nyomásérzékenység, „vakbélgyulladás” (appendicitis)-szerű fájdalom |
| Húgyhólyag | Fájdalmas vizelés |
| Agy | Láz, fejfájás, hányinger, álmosság, kómához vezető agykárosodás |
| Perikardium | Láz, tág nyaki vénák, |
| (szívburok) | rövidült légzés |
| ízületek | izületi gyulladásra utaló tünetek |
Vese Vesekárosodás, vese
körüli fertőzés
Nemi szervek
| Férfi | Herezacskóban csomó |
| Nő | Meddőség |
| Gerinc | Fájdalom, amely a csigolyák összeroppanásába és az alsó végtag bénulásába torkollhat |
mivel ellenkező esetben a fertőzések mintegy felében a tüdőbe vagy a többi szervbe teljesen szétterjedt tuber- kulotikus betegséggé fejlődhet.
Egy kezdődő tbc-fertőzésben a baktériumok a tüdőelváltozás helyétől az elvezető nyirokcsomókba vándorolnak. Ha a szervezet természetes védekező rendszerei képesek megállítani a fertőzést, innen nem terjed tovább, és a baktériumok alvó állapotba kerülnek. Gyermekeknél azonban ezek a nyirokcsomók oly mé
reteket is ölthetnek, hogy összenyomják a hörgőket, ezáltal tartós elhúzódó köhögést, vagy éppen a tüdőszövet összeesését okozzák. Néha a nyirokutakon felfelé haladva a baktériumok megnagyobbodott nyirokcsomók csoportját hozzák létre. Az ilyen nyirokcsomók fertőzése áttörhet a bőrön, melyen keresztül genny ürül.
A tuberkulózis a tüdőn kívül egyéb szervet is érinthet; ezt extrapulmonális vagy tüdőn kívüli tuberkulózisnak nevezzük. A betegség extrapulmonális formája leggyakrabban a vesében és a csontokban jelentkezik. A vesetuberkulózis kevés tünettel járhat, de tönkreteheti a vese egy részét, majd innen a húgyhólyagra terjedhet. A többi húgyhólyag-fertőzéssel ellentétben, itt is csak kevés tünetet okozhat.
Férfiaknál előfordul, hogy a betegség a prosztatát (dülmirigy), az ondóhólyagot és a mellékheréket is megtámadja, mely utóbbi esetben a herezacskóban egy csomó tapintható. Nőknél a betegség következtében a petefészkek és a petevezetékek is hegesedhetnek, ami meddőséghez (sterilitás) vezet. A petefészkekről ráterjedhet a hashártyára (peritoneum), tuberkulotikus has- hártyagyulladást (peritonitisz) hozva létre, melynek tünetei a fáradékonyságtól és az enyhe nyomásérzékenységgel járó bizonytalan gyomorfájdalomtól a vakbélgyulladásra (appendicitis) jellemző kínzó fájdalomig váltakozhatnak.
A fertőzés ízületre is ráterjedhet tuberkulotikus artri- tiszt (ízületi gyulladás) okozva. Az ízület ilyenkor gyulladt és fájdalmas. Leggyakrabban a megterhelt ízületek (csípő és térd) érintettek, de a csukló, kéz és könyök fertőzése is előfordulhat.
A tuberkulózis megfertőzheti a bőrt, a beleket és a mellékvesét is, de az aorta (a főverőér) falának fertőzése is előfordulhat, az ér szakadását okozva. A perikardium (szívburok) érintettsége esetén folyadékkal telítődve kitágul, ezt tuberkulotikus perikardi- tisznek (szívburokgyulladás) nevezzük. A folyadék- gyülem gátolhatja a szív pumpafunkcióját. Tünetei: láz, tág nyaki vénák és nehézlégzés.
Az agyalapon jelentkező fertőzés (tuberkulotikus agyhártyagyulladás) igen veszélyes kórkép. Az USA- ban és a többi fejlett országban ez a kórforma az idősek körében, míg a fejlődő országokban születéstől 5 éves korig a leggyakoribb. Tünetei közé tartozik a láz, folyamatos fejfájás, hányinger, és kómához vezető álmosság. A tarkó annyira merev lehet, hogy a beteg állóval nem képes megérinteni mellkasát. A kezelés kés
Tuberkulózis (Gümőkór)
889
lekedésével nő a gyógyíthatatlan agykárosodás veszélye. A beteg gyógyulása után az agyban egy tuberkuló- mának nevezett daganatszerű csomó maradhat vissza, amely olyan jellegű izomgyengeséget okozhat, mint a gutaütés (stroke), ezért sebészeti eltávolítására lehet szükség.
Gyermekeknél a fertőzés a gerincre (csigolyákra), valamint az alsó és felső végtagok hosszú csöves csontjaira is ráteijedhet. A csigolyák fertőzése fájdalommal jár. Mivel azonban a beteg gerinc röntgenfelvétele normálisnak tűnhet, további diagnosztikai eljárásokra lehet szükség, mint a komputertomográfia (CT) vagy a mágneses magrezonanciás vizsgálat (MR1). Ha a kezelés elmarad, egy-két csigolya összeroppanása után az alsó végtagok megbénulhatnak.
A fejlődő országokban a tuberkulózis fertőzött tejjel is terjedhet, és a baktériumok a nyaki és a vékonybél nyirokcsomóiban telepednek meg. Mivel azonban az emésztőrendszer nyálkahártyája a baktériummal szemben ellenálló, fertőzés csak akkor következik be, ha a vékonybélbe hosszabb ideig nagy számú baktérium kerül, illetve ha az egyén immunrendszere károsodott. A béltuberkulózis tünetmentes lehet, de a fertőzött területen keletkező szövetszaporulat rákos daganattal is ösz- szeté veszthető.
Gyakran előfordul, hogy a tuberkulózis első jelét egy bizonytalan betegség kivizsgálása során készített mellkasi röntgenfelvétel szolgáltatja. A betegség a felvételen a normálisan sötét háttérhez képest szabálytalan fehér foltok képében jelentkezik, bár ez egyéb fertőzésekre és daganatokra is jellemző. A röntgenvizsgá- lattal fény derülhet az esetleges mellűri folyadék- gyülemre vagy a perikarditisz miatt megnövekedett szívkörvonalra.
A diagnózis felállításához fontos adat a bőr- tuberkulinpróba és a köpetből végzett Mycobacterium tuberculosis vizsgálat eredménye. Bár a tuberkulózis diagnosztizálásában a bőr-tuberkulinpróba az egyik leghasználtabb eljárás, csak arra ad választ, hogy a beteg átesett-e valamikor tbc-fertőzésen. Nem mutatja ki, hogy pillanatnyilag a fertőzés aktív-e vagy sem, csak arra enged következtetni, hogy valahol a szervezetben élő tuberkulózis-baktériumok találhatók.
A tuberkulinpróba elvégzésekor kis mennyiségű, tuberkulózis-baktériumból származó fehérjét a bőr rétegei közé fecskendeznek, általában az alkaron. Néha
Mit jelent a miliáris tuberkulózis?
‘ A tuberkulózis egyik életet veszélyeztető formája, amikor a keringéssel nagy számú baktérium terjed szét a szervezetben. Ezt a fertőzést miliáris tuberkulózisnak nevezzük, mivel a milliónyi kis elváltozás akkora, mint a köles (latinul: milium), mely a vadon élő madarak táplálékát képező kerek magvacska.
A miliáris tuberkulózis tünetei nagyon határozatlanok, és nehezen felismerhetők lehetnek. Ide tartozik a fogyás, láz, hidegrázás, gyengeség, rossz közérzet és néhézlégzés. A csontvelő érintettsége súlyos vérszegénységet és egyéb vérrel kapcsolatos rendellenességet okozhat, ami leukémia gyanúját vetheti fel. Ha a vérbe egy rejtett gócból szakaszosan ürülnek baktériumok, fokozatos súlyvesztéssel járó, visszatérő láz léphet fel.
egy másik helyre egy kontrolianyagot is befecskendeznek. A kontrollanyag olyasmiből készült, amire a legtöbb ember reagál – élesztőből vagy gombából. Kb. két nap múlva ellenőrzik az injekció helyét: duzzanat és bőrpír fertőzöttségre utal. A kontrollanyagra nem reagáló egyén esetében előfordulhat, hogy immunrendszere nem működik megfelelőképpen. Ebben az esetben a tuberkulinpróbát tévesen ítélik negatívnak. Súlyos tuberkulózisban szenvedő, károsodott immunrendszerű betegek eredménye is lehet hamisan negatív.
Ahhoz, hogy az orvos biztos legyen a diagnózisban, köpetből, fertőzött folyadékból vagy szövetből folyadékmintát kell vennie. A mellüregből, hasüregből, ízületből vagy a szív környezetéből tűvel lehet mintát venni; A fertőzött szövetből olykor apró sebészeti beavatkozással kell anyagot venni; ezt biopsziának nevezzük. A köpet megfelelő mintát szolgáltathat a tüdőből. Másik lehetőségként az orvos egy bronchoszkópnak nevezett eszköz segítségével megvizsgálhatja a hörgőket (hörgőtükrözés), nyák-, illetve tüdőszövet-mintavétel- lel egybekötve.
890
Fertőzések
Tbc-s agyhártyagyulladás (az agyat és gerincvelőt borító burkok gyulladása) gyanúja esetén gerinccsapo- lásra van szükség, ezúton agy-gerincvelői folyadék nyerhető. Ennek vizsgálata polimeráz-láncreakciónak (PCR – polymerase chain reaction) az elvégzésére is felkészült laboratóriumban történik. Annak ellenére, hogy ez nem túl időigényes vizsgálat, agyhártya-tbc gyanúja esetén a kezelő orvos az antibiotikus kezelést még a laboratóriumi eredmények kézhezvétele előtt megkezdi, a halálos kimenetel megelőzése és az agykárosodás lehető legkisebbre szorítása érdekében.
A vesék tbc irányába történő kivizsgálása sokkal bonyolultabb, mint a tüdő esetében. A vizeletmintából elvégezhető ugyan a PCR-teszt, de annak megítélésére, hogy milyen mértékű károsodást okozott a megbetegedés, további vizsgálatokra van szükség. Ilyen pl. a festékanyag-injekció alkalmazása, amely a vesén át történő kiürülésekor, röntgenfelvételen láthatóvá teszi a vesén keletkezett rendellenes képződményeket, üregeket, melyek a tbc következményei is lehetnek. Esetenként az így kimutatott elváltozásokból biopsziás tű segítségével szövetminta is nyerhető, melynek mikroszkópos vizsgálata segíthet daganat és tbc elkülönítésében.
A női nemi szervek tuberkulózisának igazolásához a kismedence laparoszkópos (az egyik végén fényt kibocsátó vizsgálati eszköz) átvizsgálására van szükség. Egyes esetekben a méh belsejéből vett kaparék mikroszkópos vizsgálatával derül fény a betegségre.
Bizonyos esetekben a máj, nyirokcsomók vagy a csontvelő vizsgálatára van szükség. Ilyenkor a szövetminta tűbiopsziával vagy sebészi kimetszés útján nyerhető.
Antibiotikumok (antituberkulotikumok) segítségével általában még a legsúlyosabb tbc-s esetek is gyógyíthatók. A kezelésben öt antibiotikum használatos, melyek mindegyike önmagában olyan hatásos, mintha egymillió kórokozóból csak egy maradna életben. Mivel azonban egy aktív tüdőgümőkóros gócban több millió, milliárd baktérium van, az önmagában alkalmazott szerrel szemben teljesen ellenálló kórokozók ezrei maradnak vissza, amelyek azután tovább szaporodnak. Ezért a kezelés legalább két, különböző hatásmechanizmusú antibiotikum együttes adásából áll, melyek kiegészítve egymást, szinte minden baktériumot
elpusztítanak. A kezelést hosszú időn át folytatni kell a beteg panaszmentessé válása után is, ugyanis lassú szaporodási ciklusú baktériumokról lévén szó, teljes kiirtásuk sok időt vesz igénybe. Tartós kezeléssel a betegség kiújulásának esélye is csaknem nullára csökkenthető.
Az általában alkalmazott gyógyszerek: az izoniazid (INH), rifampin, pirazinamid, sztreptomicin és etam- butol. Az első három szer kapszulában is forgalomban van. Ilyen módon csökkenthető a napi beszedendő tabletták száma, és biztosabb, hogy a beteg beveszi a megfelelő gyógyszereket.
Az izoniazid, a rifampin és pirazinamid májra gyakorolt hatásuk révén hányingert és hányást okozhatnak. Ha ezek a panaszok jelentkeznek, a gyógyszerek szedését fel kell függeszteni a máj működésének vizsgálatáig. Kóros eredmény esetén rendszerint lehet találni olyan szert, amellyel a kérdéses antibiotikum helyettesíthető a kombinációban.
Az etambutol viszonylag nagy kezdeti adagjai a baktériumok számának gyors csökkentését célozzák. Két hónap után, a szemre gyakorolt káros mellékhatások kivédése érdekében, csökkentik az adagot. A sztreptomicin volt az első hatékony tuberkulózis elleni antibiotikum. Hátránya az, hogy csak injekcióban juttatható a szervezetbe. A súlyos esetek kezelésében még ma is alkalmazott szer nagy adagokban vagy 3 hónapnál további alkalmazás esetén egyensúlyérzés- és halláskárosodást okozhat.
A beteg tüdőrészeket eltávolító sebészi beavatkozásra ma már szinte soha sincs szükség, ha a beteg szigorúan betartja a kezelési előírásokat. Bizonyos esetekben a genny leszívása, illetve a gerincdeformitások sebészi korrekciója viszont szükséges lehet.
A tbc megelőzésére számos mód van. Ilyen például a germicid (a baktériumot elölő) ultraibolya fény használata olyan helységekben, ahol feltehetően különböző fertőző betegségben szenvedő emberek hosszabb időt töltenek együtt, így kórházak, sürgősségi osztályok várótermeiben. Az ilyen típusú fény elpusztítja a levegőben levő baktériumokat.
Veszélyeztetett egyéneknek az izoniazid adása nagyon hasznos a betegség megelőzésére. Veszélyeztetettnek számítanak azok, akik szoros kapcsolatban álltak tbc-s beteggel, azok az egészségügyi dolgozók,
Lepra
891
akiknél a tuberkulinpróba negatívról pozitívra váltott át, és a mellkasröntgen-felvételen elváltozás nem mutatható ki. Ez a jelenség friss fertőzésre utal, amely még nem bontakozott ki teljesen, és 6-9 hónapon át, naponta szedett izoniaziddal kezelhető. Vizsgálatok bizonyították, hogy e kezelés hiányában a frissen fertőzött egyének 10%-ában, életkoruktól függetlenül, kialakul a tbc betegség.
A tuberkulintesztre reagáló, 25 év alatti egyének megelőző (preventív) terápiájának hasznossága nyilvánvaló, ugyanis ilyen esetben nagy a valószínűsége annak, hogy friss fertőzésről van szó, mely jól kezelhető, mielőtt eluralkodna a betegen. A 25 év felettieknél a preventív kezelés haszna vitatott. Az antibiotikumok toxikus hatása nagyobb lehet, mint a tbc kialakulásának a veszélye, kivéve amikor a bőrreakció valószínűleg friss fertőzés következménye.
A pozitív tuberkulinteszttel bíró és HÍV fertőzött (AIDS-es) betegnél nagy a valószínűsége, hogy az aktív betegség kialakul. Az izoniazid-kezelést ilyenkor a lehető leghamarabb el kell kezdeni a betegség megelőzése érdekében. Azon HÍV fertőzöttek, akiknél a tuberkulin-
teszt negatív, de aktív tbc-beteggel való kontaktus valószínű, ugyancsak részesülhetnek a megelőző izoniazid- kezelésben. Ennek haszna a tbc-baktériumok elpusztítása, még mielőtt megtelepedhetnének a szervezetben.
A kezelés alatt álló tüdőtuberkulózisos betegeket nem kell a környezetüktől néhány napnál tovább elkülöníteni, az alkalmazott gyógyszerek ugyanis gyorsan csökkentik a fertőzőképességet. A köhögő és a gyógyszerei szedését elmulasztó betegek izolálása hosszabb ideig szükséges, hogy ne szórják szét a kórokozókat. A kezelés megkezdése után általában 10-14 nappal már nem fertőz a beteg. Ha a beteg fokozott rizikójú egyénekkel érintkezik, mint például AIDS-betegekkel vagy kisgyermekekkel, orvosának ismételten el kell végeznie a köpetvizsgálatot, hogy megállapíthassa, mikortól szűnik meg a fertőzés veszélye.
A fejlődő államokban a Mycobacterium tuberculosis okozta fertőzések megelőzésére széles körben használják a BCG-nek nevezett oltást. Ennek hasznossága nem egyértelmű, és csak azokban az országokban alkalmazzák, ahol a tbc-ben való megbetegedés valószínűsége igen nagy.
A lepra (Hansen-kór) a Mycobacterium leprae baktérium okozta idült fertőzés, ami elsősorban a környéki idegek (az agyon és gerincvelőn kívül elhelyezkedő idegek), a bőr, orrnyálkahártya, herék és a szem károsodásában nyilvánul meg.
A lepra terjedési módja ismeretlen. Kezeletlen, súlyos beteg tüsszentésével a baktériumok szétszóródnak a levegőben. A leprás betegek kb. felénél a megbetegedés fertőzött egyénnel való szoros együttlét után következett be. A Mycobacterium leprae fertőződés azonban talajból, armadillóval való érintkezés útján, vagy éppen poloskán vagy szúnyogon keresztül is történhet.
A Mycobacterium leprae-nak kitett személyek 95%-a nem betegszik meg, mivel immunrendszerük legyőzi a
fertőzést. Akiknél kifejlődik, a fertőzés az enyhétől (tuberkuloid lepra) a súlyos formáig (lepromatózus lepra) változhat. Az enyhe, tuberkuloid forma nem ragályos.
Szerte a világon több mint 5 millió fertőzött egyént tartanak számon. Leggyakrabban Ázsiában, Afrikában, Dél-Amerikában, és a Csendes-óceán szigetein fordul elő. Az USA-ban kb. 5000 fertőzött személy él, legnagyobb részük Kaliforniában, Hawaii-n és Texasban, és többnyire fejlődő országból kivándorolt személyekről van szó. A fertőzés bármely korban kialakulhat, azonban 20 és 30 év között a leggyakoribb. A betegség súlyos, lepromatózus formája férfiaknál kétszer gyakoribb, míg az enyhébb, tuberkuloid típus mindkét nemben azonos gyakorisággal fordul elő.
892
Fertőzések
A baktérium igen lassú szaporodása miatt a tünetek a fertőződést követően legalább egy évig nem jelentkeznek; átlagosan 5-7 év múlva, de gyakran ennél is később lépnek fel. A lepra jelei és tünetei az egyén immunválaszától függenek. A kialakuló lepra típusától függ a hosszú távú kórjóslat, a szövődmények valószínűsége, és az antibiotikus kezelés szükségessége.
A tuberkuloid leprában egy vagy néhány lapos, fehér foltos kiütés jelenik meg. Mivel a mycobacteri- umok károsították az idegeket, ezeken a területeken csökken a tapintási érzet.
A lepromatózus leprában kis dudorok vagy nagyobb, különböző formájú kiemelkedő kiütések jelennek meg a bőrön. A szőrzet, a szemöldököt és a szempillát is beleértve, kihullik.
Az átmeneti lepra instabil forma, melyben mindkét típus tulajdonságai megjelennek. Ezen betegek állapota javulhat és a tuberkuloid formához válik hasonlóvá, vagy rosszabbodhat a lepromatózus forma irányába.
A kezeletlen, de néha még a kezelt leprában is megjelennek bizonyos immunreakciók, melyek lázban, a bőr, a környéki idegek, és ritkábban a nyirokcsomók, ízületek, herék, vesék, máj és szem gyulladásában nyilvánulnak meg. A reakció típusától és súlyosságától függően a kortikoszteroid- vagy talidomidterápia hatékony lehet.
A Mycobacteríum leprae í\7 egyetlen oiyan baktérium, mely a környéki idegeket támadja meg, és tulajdonképpen ennek következménye a fellépő szövődmények nagy része. Az agyat és a gerincvelőt nem érinti. Mivel csökken a tapintás-, fájdalom-, valamint hideg- és melegérzés, a környéki idegek károsodásában szenvedő betegek megégethetik, megvághatják, vagy egyéb módon megsérthetik magukat anélkül, hogy megéreznék. A környéki idegek sérülése miatt izomgyengeség is fellép, begörbülő lábujjakhoz és lelógó lábfejhez vezetve. A leprás betegek eltorzult külseje lesz a fenti elváltozások végső következménye.
A betegek talpán fekélyek alakulhatnak ki. Az orrüreg károsodásának következménye makacs orrdugulás, a szemen kialakuló rendellenességek vaksághoz vezethetnek. A lepromatózus leprában szenvedő férfiak impotenssé és meddővé válhatnak, mivel a fertőzés csökkentheti a herék által termelt tesztoszteron (férfi hormon), illetve sperma mennyiségét.
A különös, eltűnni nem akaró kiütések, a tapintásérzés csökkenése, és az izomgyengeségből eredő elváltozások erőteljesen utalnak a leprára. A fertőzött bőrből vett minta mikroszkópos vizsgálata alátámasztja a diagnózist. Diagnosztikus célra sem a vérvizsgálatok, sem a tenyésztés nem nyújt segítséget.
A múltban a lepra okozta elváltozások gyakran vezettek száműzetéshez, a betegeket zárt intézetekbe vagy kolóniákba különítették el. Bizonyos országokban ez a gyakorlat még ma is él. Habár a korán megkezdett kezeléssel a legtöbb jelentős elváltozás megelőzhető vagy helyrehozható, a leprás betegek még mindig pszichikai és szociális számkivetettségben élnek.
Az elkülönítés azonban szükségtelen. A lepra csak a kezeletlen lepromatózus formában fertőz, és akkor sem vihető át könnyen más személyre. A legtöbb ember továbbá természetes immunitással rendelkezik a betegséggel szemben, és csak azok veszélyeztetettek a fertőzés kialakulása szempontjából, akik huzamosabb ideig egy háztartásban élnek egy beteg személlyel. Úgy tűnik, hogy a kezelő orvosok és a nővérek sincsenek fokozottabb veszélynek kitéve.
A betegség előrehaladása antibiotikumokkal megakadályozható, sőt, gyógyulás is elérhető. Mivel azonban a mycobacteriumok egy része bizonyos antibiotikumokkal szemben ellenálló lehet, az orvos esetleg több szert is felírhat egyszerre, főleg a lepromatózus formában szenvedőknek. A lepra kezelésére leginkább használt antibiotikum a dapszon, amely viszonylag olcsó és biztonságos, néha azonban allergiás bőrkiütést, és vérszegénységet okozhat. A drágább rifampin a dapszonnál hatékonyabb; legfontosabb a májkárosító, és influenzaszerű tüneteket okozó mellékhatása. Egyéb hatásos antibiotikumok közé tartozik a klofazimin, etionamid, minociklin, klaritromicin és ofloxacin.
Mivel nehéz teljesen elpusztítani a baktériumot, az antibiotikus kezelést hosszú ideig, a fertőzés súlyosságának és az orvos döntésének függvényében 6 hónaptól esetleg évekig kell folytatni. A lepromatózus formában szenvedők nagy részének a dapszont élete végéig szednie kell.
893
A rickettsiák (ejtsd: rikettszia) olyan mikroorganizmusok, amelyek mind a baktériumok, mind pedig a vírusok tulajdonságaival bírnak. A baktériumokhoz hasonlóan enzimekkel és sejtfallal rendelkeznek, oxigént használnak fel, antibiotikumokkal szemben érzékenyek, elölhetők. A vírusokhoz hasonlóan pedig csak sejten belül tudnak élni és szaporodni.
A rickettsiák rendszerint kullancsban, atkákban, bolhákban, tetűkben élnek, és az emberi szervezetbe ezen vérszívó rovarok csípésével jutnak be. Itt a kis vérerek belső falát borító sejtekben telepednek meg, az ér gyulladását vagy elzáródását, esetleg a környező szövetekbe való bevérzést okoznak.
A rickettsia fertőzés tünete láz, bőrpír és rossz közérzet lehet. Mivel a jellegzetes bőrpír csak néhány nap után jelentkezik, a betegség korai kórismézése nehéz. Bolha- vagy tetűfertőzés, esetleg a tüneteket megelőző kullancscsípés, főleg egy olyan vidéken, ahol a rickett- siás fertőzések gyakoriak (járványszerűek), segíthet a betegség felismerésében.
A diagnózis a speciális vér-, illetve szövettenyészetekből mikroszkópos vizsgálattal látható mikroorganizmusok, valamint a vérből a kórokozó ellen képződött ellenanyagok kimutatásával támasztható alá. ‘
A rickettsiosisok (rikettsziózis) azonnal reagálnak a korán megkezdett, szájon át történő kloramfenikol vagy tetraciklin terápiára. A javulás már 24—36 óra elmúltával érzékelhető, a láz általában 2-3 nap múlva megszűnik. Ha a kezelés késik, a javulás lassúbb, és a láz is hosszabb időn át marad fenn. Az antibiotikum terápiát a láz megszűnése után még 24 órán át folytatni kell.
A gyógyszerelés intravénásán is történhet abban az esetben, ha a betegség lefolyása olyan súlyos, hogy a beteg képtelen a gyógyszert szájon át bevenni. A súlyos esetekben és a betegség késői szakaszában az antibiotikum terápia néhány napos kortikoszteroid adagolással egészíthető ki, mely a toxikus tüneteket és a vérerek gyulladását enyhíti.
A murin tífuszt (patkánybolha tífusz) a Rickettsia typhi okozza, és lázban, bőrpírban nyilvánul meg.
A fenti kórokozó patkányokon, egereken, és más rágcsálókon élősködő bolhákban él, és a bolhák továbbítják az emberi szervezetbe is. A betegség világszerte gyakran, járvány szerűen fordul elő, főként a zsúfolt városokban, ahol a patkányok elszaporodtak.
A tünetek a fertőzés után 6-18 nappal jelentkeznek, általában hidegrázás, fejfájás és láz formájában. A láz kb. 12 nap után elmúlik. A betegek 80 százalékában a 4—5. napon halvány rózsaszín, enyhén kiemelkedő kiütésjelenik meg, mely eleinte csak a test egy kis részén figyelhető meg, alig észrevehető, és 4-8 nap után fokozatosan eltűnik.
A többi rickettsiosishoz hasonlóan ezt a betegséget is antibiotikumok segítségével gyógyítják. A murin tífuszban megbetegedettek többsége teljesen felépül. Ennek ellenére halálos kimenetelű eseteket is leírtak, melyekben az érintettek idős, leromlott és főként károsult immunrendszerű betegek voltak.
A Sziklás-hegységi foltos láz (foltos láz, kullancsláz, kullancstifusz) kórokozója a Rickettsia rickettsii, melyet a kullancsok terjesztenek.
A. Rickettsia rickettsii csak a nyugati féltekén honos. A Sziklás-hegységben észlelték először, gyakorlatilag azonban az USA minden államában előfordul, kivéve Maine államot, Hawaiit, Alaszkát. Különösen az Atlanti óceán partja mentén gyakori. A betegség főként május és szeptember között fordul elő, amikor a kifejlett kullancsok aktívak, és az emberek a legtöbbet tartózkodnak a szabadban, kullancsokkal fertőzött vidékeken. A déli államokban a fertőzés egész évben előfordulhat. A kullancsokkal fertőzött vidékeken a sok időt a szabadban töltő egyének, így a 15 évnél fiatalabb gyermekek a legveszélyeztetettebbek. A fertőzött kullancs a kórokozókat nyulakba, mókusokba, szarvasok-
894
Fertőzések
| Néhány más rickettsia fertőzés | |||
| Betegség | Kórokozó | Előfordulás | Jellemzői |
| Tífusz exanthematicus (klasszikus kiütéses tífusz) | Rickettsia prowazekii; ruhatetű terjeszti | Az egész világon | 7-14 napos lappangási idő, hirtelen kezdet, láz, fejfájás, nagy fokú kimerültség, 4.-6. napon megjelenő kiütés. Kezelés nélkül, főként 50 éves kor felett, halálos kimenetű lehet. |
| Bozóttífusz (Tsutsugamushi- láz) | Rickettsia tsutsugamushi; atkák terjesztik | Ázsia Csendes-óceáni vidékein, Japán, India, Ausztrália és Thaiföld áltál határolt területen | 6-21 napos inkubációs idő, hirtelen kezdet, láz, borzongás és fejfájás, kiütés az 5.-8. napon. |
| Ehrilichiózis | Ehrlichia canis vagy ezzel rokon faj; barna kutyakullancs terjeszti | Az egész világon | A Sziklás-hegységi foltos lázhoz hasonló, viszont kiütések nincsenek, kezeletlenül gyakran halálos |
| Rickettsiás himlő | Rickettsia akari; atkák terjesztik | Először New York-ban észlelték, előfordul az USA más államaiban, Oroszországban, Koreában, és Afrikában. | A láz megjelenése előtt kb. 1 héttel fekete közepű, gomblyukszerű kis fekélyek a bőrön, időközönként jelentkező láz, amely kb. 1 hétig tart, és amelyet borzongás, nagy mértékű izzadás, fejfájás, fény (nap)- érzékenység, és izomfájdalom kísér |
| Q-láz | Coxiella burnettii (Rickettsia burnettii); rickettsiákkal fertőzött aeroszolok (levegőben lebegő cseppek) vagy fertőzött nyers tej fogyasztásával terjed | Az egész világon | 9-28 napos lappangási idő, hirtelen kezdet, láz, súlyos fejfájás, borzongás, nagyfokú gyengeség, izomfájdalom, mellkasfájdalom, pneumonitis. A kiütések hiányoznak. |
| Lövészárokláz (ötödnapos vagy volhiniai láz) | Bartonella quintana; tetű terjeszti | Mexikó, Tunézia, Eritrea, Lengyelország, Oroszország | 14-30 napos lappangási idő, hirtelen kezdet, láz, gyengeség, szédülés, fejfájás, nagyfokú hát- és lábfájás. A betegség hosszabb időn át fennmaradhat, senyvesztő hatású lehet. |
ba, medvékbe, kutyákba és emberbe továbbíthatja. A A rickettsiák a vérereket bélelő sejtekben élnek és betegség emberről-emberre direkt úton nem terjed. szaporodnak. Általában a bőr és a bőr alatti erek, vala-
Parazitafertözések
895
mint az agy, tüdők, szív, vesék, máj, és lép erei érintettek. Az erekben vérrög okozta elzáródások is kialakulhatnak.
A betegség első tünetei a kullancscsípést követő 3-12 nap múlva jelentkeznek. Minél rövidebb az inkubációs idő (a csípés és a tünetek jelentkezése közötti idő), annál súlyosabb lesz a betegség lefolyása. Igen erős fejfájás, borzongás, súlyos kimerültség és izomfájdalom jellemzi. A láz néhány nap alatt 39,5 °C-ig emelkedik, és súlyos esetekben 15-20 napon át fennmaradhat. Előfordulhat, hogy időszakosan, reggelente megszűnik. Száraz köhögés is felléphet.
Körülbelül a negyedik lázas napon a csuklón, bokán, tenyéren, talpon, és az alkaron bőrkiütések jelennek meg, melyek gyorsan terjednek a nyakra, arcra, hónaljra, farpofákra és a törzsre. Kezdetben a kiütések laposak és rózsaszínűek, a későbbiekben viszont kiemelkedővé, sötétebb színűvé, meleg víz – pl. a meleg fürdő – hatására jobban láthatóvá válnak. Kb. 4 nap alatt apró, bíbor színű területekké (petechia) alakulnak, pontszerű bevérzések következtében. Ezek egybefolyhatnak, később kifekélye- sedhetnek.
Az agy ereinek érintettsége fejfájást, nyugtalanságot, alvásképtelenséget, delíriumot és kómát okozhat. A máj megnagyobbodhat, gyulladása sárgaságot okozhat, ami azonban ritkán fordul elő. A légutak gyulladása (pneumonitis), továbbá a szív, az agy károsodása és tüdőgyulladás is kialakulhat. Súlyos esetekben a vérnyomás csökkenése és hirtelen halál is bekövetkezhet.
A Sziklás-hegységi foltos láz ellen nem létezik oltóanyag. A kullancsokkal fertőzött területeken dolgozóknak kullancsűző szereket (pl. dietil-toluamid) kell használniuk (bőrön, ruházaton). Ezek a szerek igen hatásosak, viszont toxikus reakciókat válthatnak ki, főleg gyermekeken. A tisztálkodásnak és a kullancsok gyakori felkutatásának nagy jelentősége van a kór megelőzésében. A kullancsot óvatosan kell eltávolítani, és a kórokozók bejuttatásának veszélye miatt nem szabad ujjal összepréselni.
Egész vidékek kullancsmentesítésére nincs lehetőség, a kullancsok száma azonban a kisemlősök számának szabályozásával csökkenthető. Rovarirtó szerek alkalmazása is hasznos lehet.
A Sziklás-hegységi foltos láz súlyos betegség és kimenetele halálos is lehet. Ezért, ha gyanú van rá, az antibiotikus kezelést azonnal – laboratóriumi eredmények hiányában is – el kell kezdeni. Hasonló az eljárás abban az esetben is, amikor egy erdős vidéken lakó egyénnél láz, fejfájás jelentkezik, noha a kullancscsípés helye nem látható. Az antibiotikumok használata a halálozás arányát 7-20%-ra csökkentette. A kezelés késői megkezdése viszont halálhoz vezethet.
A betegség súlyos formáiban a vérkeringés romlása veseelégtelenséghez, vérszegénységhez, vizenyő kialakulásához, valamint kómához vezethet. Ugyanakkor a sérült, fertőzött erekből jelentős lehet a folyadék kiszivárgása. Ezen okból – amennyiben intravénás folyadékpótlásra van szükség – annak csak igen óvatosan szabad történnie, különösen a betegség későbbi szakában, a tüdő-, illetve agyvizenyőhöz vezető folyadékfelszaporodás megelőzése végett.
A paraziták olyan élőlények, amelyek csak egy másik, általában jóval nagyobb méretű élőlényben (gazdaszervezetben) képesek élni. Lehetnek egysejtűek (pro- tozoonok) vagy férgek.
A parazitafertőzések Afrika, Ázsia és Dél-Amerika falvaiban gyakoriak, a fejlett országokban viszont csak ritkán fordulnak elő. A fejlett államokból származó és a fejlődő országokba látogató, ott megfertőződő személyek hazatérhetnek anélkül, hogy a betegségükről
tudomásuk lenne, így a kórkép ritkasága miatt a felismerés késlekedhet.
A férgek többsége szájon át, más részük pedig a bőrön át hatol be a szervezetbe. A tápcsatornába jutott paraziták itt megtelepedhetnek, vagy a bélfalat átfúrva más szerveket is megfertőzhetnek. A bőrön áthatoló férgek általában a talp bőrén fúródnak át. vagy a fertőzött vízből, úszás közben hatolnak át a bőrön.
896
Fertőzések
Parazitafertőzés gyanúja esetén a laboratóriumi vizsgálatokat vér-, széklet- és vizeletmintákból végzik el. Továbbá a fertőzött szervekből nyert minták (lecsapolt folyadék, szövetminta) is vizsgálhatók. A kórokozó kimutatása általában csak ismételt vizsgálatokkal sikerül.
Számos parazita szaporodása is a gazdaszervezetben történik, ilyenkor a peték is fellelhetők. A tápcsatornában szaporodó élősködő petéi megjelenhetnek a beteg székletében. Általában három, 12 napos intervallumban begyűjtött székletmintára van szükség a diagnózis felállításához. Bizonyos esetekben a mintavétel szig- moidoszkóppal (a vastagbél alsó szakaszának vizsgálatára alkalmas eszköz) történik.A A beavatkozás előtt antibiotikumok, hashajtók vagy gyomorsavkötők (antacidumok) szedése ellenjavallt, mivel e szerek csökkentik a paraziták számát, és ezáltal megnehezítik laboratóriumi kimutatásukat.
A diagnózis megállapításához szükség lehet a patkóbél (duodenum, a vékonybél kezdeti szakasza) folyadéktartalmának leszívására, vagy a béltartalomból származó mintavételre, Ehhez a beavatkozáshoz a szájon át egy műanyag csövet (szondát) vezetnek le.
Az amoebiasis (amőbiázis) az Entamoaba histolytica- nak nevezett egysejtű parazita által okozott vastagbélfertőzés.
Az Entamobea histolytica két alakban fordul elő életciklusa során: aktív élősködő (trofozoita), és nyugvó (ciszta) formájában. A trofozoita a bél üregében él, és baktériumokkal, bélfalszövettel táplálkozik. A fertőzés kezdetén hasmenés alakul ki, mellyel a trofo- zoiták is kiürülnek, és mivel kényesek, hamar elpusztulnak. Ha nincs hasmenés, a trofozoiták cisztákká alakulnak, még mielőtt elhagynák a tápcsatornát. A ciszták nagyon ellenállóak, és táplálék vagy ivóvíz útján, vagy akár közvetlenül is terjedhetnek emberről- emberre.
Az Egyesült Államokban a közvetlen terjedés a gyakoribb, fertőzött széklettel való érintkezés utján. A kórokozó könnyebben terjed intézetben gondozottak között, hiányos személyi higiénia esetén, mint intézeten kívüliek között. Szexuális kapcsolat útján a terjedés
▲ lásd a 485. oldalt
valószínűbb – különösen a férfi homoszexuális partnerek között -, mint egyéb testi kapcsolat lévén. Az indi- rekt fertőzési mód rossz higiéniás körülmények között, pl. vándorló munkatáborokban gyakori. A megbetegedést emberi széklettel trágyázott talajban termesztett, szennyezett vízben megmosott, vagy fertőzött egyén által fogyasztásra előkészített gyümölcs és zöldség is terjesztheti.
A fertőzöttek többsége, főként a mérsékelt éghajlatú vidékeken, panaszmentes. Olykor a tünetek olyan jellegtelenek, hogy nem is tulajdonítanak különösebb jelentőséget nekik. Leggyakrabban váltakozó hasmenés és székrekedés, puffadás, a bélgázok fokozott távozása (flatulencia) és görcsös hasi fájdalom jelentkezik. A has tapintásra érzékeny lehet, a széklet pedig nyákot és vért is tartalmazhat. Mérsékelt láz is felléphet. A visz- szaesések között a tünetek visszatérő hasi görcsökre, híg széklet ürítésére szorítkoznak. A fogyás, leromlás és vérszegénység gyakori jelenség.
A trofozoiták bélfalinváziója következtében nagy csomó (amöbóma) alakulhat ki, amely elzárhatja a béljáratot, és összetéveszthető rosszindulatú daganattal. Esetenként a bélfal átfuródását, kilyukadását (perforáció) is előidézheti, a hasüregbejutott béltartalom pedig súlyos hasi fájdalmat és hasűri fertőzést (hashártya- gyulladás, peritonitisz) idézhet elő, amely azonnali orvosi beavatkozást igényel.
A féregnyúlvány és környező szövetek inváziója nem túl heves lefolyású féregnyúlvány-gyulladást (appendicitis) okoz. Ebben az esetben a sebészi beavatkozás a trofozoiták szóródásához vezethet. Ezért, ha amoebiasis gyanúja merül fel, a műtétet 48-72 óráig el lehet halasztani, ami alatt a trofozoitákat a gyógyszerek elpusztíthatják.
A májban aktív parazitával teli tályog alakulhat ki. Az ilyenkor jelentkező tünetek: fájdalom, illetve májtáji panaszok, visszatérő láz, verejtékezés, borzongás, hányinger, hányás, gyengeség, fogyás, és esetenként enyhe sárgaság.
Néha a trofozoiták a véráramba is bekerülhetnek, ennek útján szétszóródhatnak a tüdőben, agyban, és más szervekben. A bőr is fertőződhet, különösen a nemi szervek és farpofák tájékán, valamint a traumás és műtéti sérülések helyén.
A diagnózis a fertőzött egyén székletmintáinak vizsgálatával állapítható meg; esetleg 3-6 székletminta
Parazitafertözések
897
analízisére is szükség lehet. Proktoszkóp (a végbél megtekintésére szolgáló hajlékony eszköz) segítségével a végbél vizsgálata, és az esetleges fekélyekből szövetmintavétel is elvégezhető.
Ha májtályog is kialakult, a beteg vérében nagy mennyiségű parazitaellenes ellenanyag mutatható ki. Mivel azonban az ellenanyagok hónapok és évek után is megtalálhatók a véráramban, kimutatásuk nem szükségszerűen jelenti azt, hogy aktuálisan is fennáll amő- bás tályog. Ha az orvos szerint májtályog alakult ki, amőbaellenes (amőbicid) szereket írhat fel betegének. A kezelés hatásossága utal arra, hogy a diagnózis helyes volt.
Számos szájon át szedhető, amőbaellenes szer ismeretes, ilyenek pl.: jodokvinol, paromomicin, és a dilox- anid, amelyek a parazitát a tápcsatornában pusztítják el. A metronidazol vagy dehidroemetin súlyos és béltraktuson kívüli fertőzések esetén alkalmazandó. A kezelés befejezése után 1, 3 és 6 hónap múlva újabb székletvizsgálat szükséges, a teljes gyógyulás igazolásának érdekében.
A giardiasis (ejtsd: dzsardiázis) a vékonybél fertőzése, melyet a Giardia lamblia nevű egysejtű parazita okoz.
A giardiasis világszerte előfordul, leggyakrabban a gyermekekben és az olyan területeken, ahol a közegészségügy fejletlen. Az USA-ban az egyik leggyakoribb parazitás bélfertőzés. Gyakrabban jelentkezik férfi homoszexuálisok körében, és azoknál, akik előzőleg fejlődő országokba látogattak. Előfordulása valószínűbb azokban, akiknek kevés a gyomomedve vagy sebészeti gyomoreltávolításon estek át, valamint idült hasnyálmirigy-gyulladás (pankreatitisz)A vagy károsodott immunrendszer esetén.
A parazita a széklettel ürülő ciszta formájában teljed egyik emberről a másikra. Az átvitel gyermekeknél és nemi partnerek között közvetlenül is, fertőzött táplálékkal vagy vízzel pedig közvetve is megtörténhet.
A tünetek általában enyhék, visszatérő hányinger, böfögés, fokozott bélgázképződés (flatulencia), hasi panaszok, nagy mennyiségű bűzös széklet és hasmenés fordulhat elő. Súlyos fertőzés esetén zavart szenved bizonyos fontos tápanyagok felszívódása, ami jelentős fogyáshoz vezethet. A tápanyagok felszívódásá-
Giardia lamblia: egy bélparazita
nak gátlása egyelőre ismeretlen mechanizmus útján történik.
A tünetek utalnak a betegségre. A parazitának a székletből vagy a patkóbélnedvből való kimutatása alátámasztja a diagnózist. A hosszabb ideje fertőzött egyének a széklettel különböző időszakokban ürítik a parazitát, ezért ismételt székletvizsgálatokra lehet szükség.
A giardiasis legyőzésének egyik rendkívül hatékony szere a szájon át szedhető kvinakrin. Ez a szer azonban gyomor-bél rendszeri bántalmakat és ritkán szélsőséges viselkedészavarokat okozhat (toxikus pszichózis). Hatékony szer a kevesebb mellékhatásokat okozó metronidazol is, a giardiasis kezelésére azonban az USA-ban még nem engedélyezték. A kvinakrinnál és a metronidazolnál kevésbé hatékony a furazolidon. Fo
jt lásd az 507. oldalt
898
Fertőzések
A malária tünetei és formái
A roham hirtelen kezdődik hidegrázással, majd lázzal és verejtékezéssel: a lázmenet szabálytalan, visszatérő. A betegség sajátos, visszatérő jellege egy héten belül kialakul. A hidegrázást fejfájás és rossz közérzet előzheti meg. A láz 1-8 órán keresztül tart, majd megszűnik és a beteg a következő hidegrázásig jól érzi magát. Vivax-maláriában a rohamok 48 óránként ismétlődnek.
Falciparum-malária
A roham hidegrázással kezdődhet. A beteg testhőmérséklete fokozatosam emelkedik, majd hirtelen visszaesik. A roham 20-36 órán keresztül tarthat, és jobban megviseli a beteget, mint vivax-maláriában; a fejfájás is gyöt- rőbb. A rohamok közötti időszakban, melynek tartama 36-72 óra között változik, a beteg közérzete általában nagyon rossz, és höemel- kedése van
Malariae-malária
M lUridiii LUUUilynt? Ilii leien KvZUUUlIx, a vivax-maláriában leírtakhoz hasonló, de csak 72 óránként Ismétlődik.
lyadék formája miatt azonban gyermekeknek szívesebben írják fel. Terhes nőket csak súlyos tünetek esetén szabad kezelni, paromomicinnel.
Ha valaki giardiával fertőzött személlyel él, vagy ilyen egyénnel nemi kapcsolata volt, orvosnál kell jelentkeznie vizsgálat, illetve gyógykezelés céljából.
A malária a vörösvértestek fertőzése, melyet a Plasmodium nevű egysejtű okoz.
A malária terjedése létrejöhet egy fertőzött Anopheles szúnyog nőstényének csípése után, fertőzött vér átömlesztését követően, vagy beteg egyén által
használt tűvel adott injekció útján. Emberben négy parazitafaj okozhat maláriát: a Plasmodium vivax, Plasmodium ovale, Plasmodium falciparum és a Plasmodium malariae.
Az USA-ban és a legtöbb fejlett országban a gyógyszereknek és a rovarirtó szereknek köszönhetően a megbetegedés csak ritkán fordul elő, de a trópusokon továbbra is gyakori maradt. Ezen vidékekről érkező látogatók vagy hazatérő utazók azonban behurcolhatják a fertőzést és kisebb járványokat okozhatnak.
A malária kórokozójának életciklusa akkor kezdődik, amikor az Anopheles szúnyog nősténye malári- ás embert csíp meg. A szúnyog kórokozókat tartalmazó vért szív magába, amelyek a rovar nyálmirigyébe kerülnek. A következő csípéssel a parazitákat a nyállal együtt befecskendezi a másik emberbe, itt a kórokozók a májba vándorolnak és szaporodni kezdenek. Az átlagosan 2-4 hétig tartó érési folyamat után elhagyva a májat elárasztják a beteg vörös vértestjeit. Itt tovább szaporodnak, és a fertőzött sejtet szétrepesztik.
A Plasmodium vivax és a Plasmodium ovale a májsejtekben maradhatnak, és időnként érett kórokozókkal áraszthatják el a vérkeringést, és maláriás tüneteket okoznak. A Plasmodium falciparum és a Plasmodium malariae nem maradnak a májban, azonban kezeletlen vagy rosszul kezelt esetekben a Plasmodium falciparum hónapokig, a Plasmodium malariae pedig akár évekig is a keringésben maradhat, és okozhat kiújuló maláriás tüneteket.
A tünetek a fertőző szúnyogcsípést követően 10-35 nap múlva jelennek meg. Gyakori, hogy kezdetben szabálytalan menetű hőemelkedés, fejfájás, izomfájdalmak, hidegrázás és általános rossz közérzet képezi a tüneteket. Előfordul, hogy a tünetek erős hidegrázással kezdődnek, melyet láz követ. Ezek a tünetek 2-3 napig tartanak, és gyakran influenzának tulajdonítják. A további tünetek és a betegség megjelenési formái a négy kórokozótípus szerint változnak.
A falciparum-maláriában az agyműködés zavara léphet fel. Ezt a szövődményt cerebrális maláriának nevezzük. Tünetei: legalább 40 °C-os láz, súlyos fejfájás, aluszékonyság, delírium és zavartság. A megbetegedés végzetes kimenetelű lehet. Leggyakrabban cse
Parazitafertőzések
899
csemőkben, terhesekben és a veszélyeztetett területekre utazóknál jelenik meg. A vivax-maláriában a magas láz időszakában felléphet ugyan delírium, egyéb agyi tünetek azonban ritkák.
A malária összes típusában általában normális összfehérvérsejt-számmal találkozunk, viszont megemelkedik két altípus, a limfociták és a monociták száma.A Kezeletlen esetben enyhe sárgaság is kialakulhat, a máj és a lép megnagyobbodásával együtt. Gyakori az alacsony vércukorszint (glükóz), mely magas parazitaszintek mellett tovább csökkenhet. A vér- cukoresést a kininkezelés tovább súlyosbíthatja.
Előfordul, hogy a vérben kevés a kórokozó, a betegség idültté válik. Tünetei közöny, visszatérő fejfájás, rossz közérzet, csökkent étvágy, fáradékonyság, továbbá hidegrázással és lázzal járó rohamok lehetnek. E tünetek sokkal enyhébbek és a rohamok is rövidebbek az első rohamnál.
Kezeletlen esetekben a vivax-, ovale- vagy malari- ae-malária tünetei 10-30 nap múlva spontán visszahúzódnak, de váltakozó időközönként újra előtörhetnek. A kezeletlen falciparum-malária az esetek 20%-ában végzetes kimenetelű.
A feketevízláz (blackwater fever) a malária ritka szövődménye, amit nagyszámú vörösvértest szétrepe- dése okoz, melynek következtében a keringésbe vérfesték (hemoglobin) kerül, és a vizelettel kiválasztódva sötétre festi azt. A feketevízláz kizárólag az idült falci- parum-maláriás betegekben alakul ki, főként azokban, akik kininkezelés alatt álltak.
A malária gyanúja egyéb nyilvánvaló ok nélkül visszatérő hidegrázás és lázrohamok esetén merül fel, különösen ha a beteg egy éven belül malária sújtotta vidéken járt, és lépe megnagyobbodott. A paraziták kimutatása a vérmintából alátámasztja a diagnózist. A vérben lévő paraziták száma változik, ezért több mintavételre lehet szükség. A laboratóriumi vizsgálatnak meg kell határoznia a kórokozó Plasmodium fajt, mivel a kezelés, a szövődmények és a kóijóslat a fajok szerint változik.
A malária sújtotta területeken élők és az oda utazók megelőző óvintézkedéseket tehetnek. Lassan bomló rovarirtó permeteket használhatnak a háztartásban és a
Néhány maláriával kapcsolatos figyelmeztetés
- A megelőzés érdekében szedett gyógyszerek hatékonysága nem 100%-os.
- A tünetek a fertőzést okozó szúnyogcsípés után akár több mint egy hónappal is megjelenhetnek.
- A korai tünetek nem jellegzetesek, gyakran tévesztik össze az influenza tüneteivel
- Fontos a gyors diagnózis és a korán megkezdett kezelés, különösen falciparum-málária esetén, mert az 20%-ban végzetes kimenetelű.
melléképületekben, az ajtókat és ablakokat lefedhetik szúnyoghálóval, ágyukra moszkitóhálót szerelhetnek, és bőrfelületüket szúnyogriasztó anyagokkal kenhetik. Fontos a megfelelő ruházat viselése főként naplemente után, a bőrfelület minél nagyobb részének védelme érdekében.
A malária szempontjából fertőző területekre utazók megelőző gyógyszerkezelésben részesülhetnek. A kezelést az indulás előtt egy héttel kell megkezdeni, az ott-tartózkodás ideje alatt és a visszatérés után még egy hónapig folytatni kell. A leggyakrabban használt szer a klorokvin. A világ számos területén azonban előfordul a szerrel szemben ellenálló Plasmodium falciparum faj. Egyéb választható szerek a meflokvin és a doxi- ciklin, ez utóbbit azonban terhes nők és 8 évesnél fiatalabb gyermekek nem szedhetik.
Egyetlen kezelési eljárás sem véd meg teljes biztonsággal a fertőzéstől. Maláriás vidéken fellépő láz esetén azonnali orvosi vizsgálatra van szükség. Az orvosi segítség megérkezéséig egy gyógyszer-kombinációt, a pirimetamin-szulfadoxint vegyen be a beteg.
▲ lásd a 810. oldalt
900
Fertőzések
Toxoplasmosis: tünetek és szövődmények
A betegség tünetei a fertőzés típusa szerint változnak.
Enyhe limfatikus (nyirokszervi) forma a fertőző mononukleózisra (mononucleosis infectiosa) hasonlít. Érzékenységgel nem járó nyaki és hónalji nyirokcsomó-duzzanat, rossz közérzet, izomfájdalom, szabálytalan menetű, hetekig hónapokig tartó höemelkedés jellemzi, mely alkalmanként el is tűnik. Jellemző lehet még az enyhe vérszegénység, az alacsony vérnyomás, az alacsony fehérvérsejtszám, a megemelkedett limfocitaszám, és a májfunkciós próbák mérsékelten kórossá válása. Leggyakrabban azonban a fertőzött személyeknek csupán nyaki nyirokcsomói nagyobbodnak meg.
Az idült toxoplasmosis szemen belüli gyulladást hoz létre, az egyéb tünetek gyakran alig észrevehetők.
A heveny szétszórt (disszeminált) toxoplasmosis gyakran kiütéssel, magas lázzal, hidegrázással és súlyos elesettséggel jár. A fertőzés ezen típusa elsősorban károsodott immunrendszerű betegekben fordul elő. Előfordul az agy és burkai (meningoenkefalitisz), a máj (hepatitisz), tüdő (pneumonitisz), vagy a szív fertőződése (miokarditisz).
Az AIDS-es betegek toxoplasmosisa az egész szervezetben szétszóródhat. Leggyakrabban azonban az agy gyulladása következik be (enkefalitisz), aminek eredményeként megbénulhat az egyik testfél, bizonyos területeken pedig érzéskiesést, görcsöket, remegést, fejfájást, zavartságot vagy kómát okozhat.
A kezelés attól függ, hogy a betegnek milyen fajta maláriája van és, hogy az illető földrajzi tájékon fellelhető-e a klorokvinra rezisztens (ellenálló) parazita. Falciparum malariae okozta heveny rohamban – ez a faj klorokvin-rezisztens lehet – betegnek kinint kell bevennie, vagy intravénásán kinidint kell kapnia. A malária többi típusára nem jellemző a klorokvin-reziszten- cia, így általában ezeket a betegeket klorokvinnal és ezt követően primakvinnal kell kezelni.
A toxoplasmosist (ejtsd: toxoplazmózis) a Toxoplasma gondii nevű egysejtű parazita okozza.
A parazita szexuális szaporodása kizárólag a macskák bélnyálkahártya sejtjeiben történik. A petéket (oociszta) a macska székletével üríti. Az emberek fertőződése nyugvó alakokkal (cisztákkal) szennyezett, nyers vagy félig főtt hús fogyasztásával, vagy macskák ürülékével szennyezett oociszta tartalmú talajjal vihető át. Terhes nő fertőződése esetén a betegség a méhlepényen keresztül átvihető a magzatra, ilyenkor vetélés,
Alásd az 1220. oldalt
koraszülés következhet be, vagy a magzat veleszületett toxoplasmosissal jön a világra. ▲
A veleszületett toxoplasmosissal világra jött újszülötteknél súlyos és gyakran végzetes tünetek alakulhatnak ki, de előfordul, hogy a gyermek tünetmentes marad. A megbetegedés vaksághoz vezető szemgyulladással, súlyos sárgasággal, véraláfutásokkal, görcsökkel, kis vagy nagy fejjel, és súlyos szellemi visszamaradottsággal járhat. Közvetlenül a születés után előfordulhatnak igen enyhe panaszok, de általában inkább hónapokkal vagy évekkel később jelentkeznek.
A születés után bekövetkezett fertőződés csak nagyon ritkán jár tünetekkel, és a megbetegedés általában csak a parazitaellenes antitesteket kimutató vérvizsgálattal derül ki. Néha mégis megjelennek a fertőzés tünetei, melyek jellege attól függ, hogy a beteg limfatikus (nyirokrendszeri) toxoplasmosisban, idült toxo- plasmosisban, vagy heveny disszeminált (szóródott) toxoplasmosisban szenved-e. Az AIDS-es betegek toxoplasmosisa számos gondot vet fel.
A toxoplasmosis diagnózisa parazitaellenes antitestek kimutatásán alapul a vérben. Károsodott im
Parazitafertözések
901
munrendszerű betegek esetében azonban az agy komputertomográfiás (CT) vagy mágneses rezonan- ciás (MRI) vizsgálatának eredményére kell támaszkodni.
Az újszülöttek és károsodott immunrendszerű betegek fertőzését spiramicinnel vagy szulfadiazinnal kombinált pirimetaminnal kezelik. Az AIDS-es betegekben toxoplasmosisában olyan gyakori a visszaesés, hogy a kezelést meghatározatlan ideig folytatni kell. Terhesség alatt a kezelés elvei ellentmondásosak, mivel a gyógyszerek károsíthatják a magzatot. Az immunrendszer normális működése esetén felnőttekben a betegség kezelés nélkül eltűnik, ezért a terhes nőket általában nem kezelik gyógyszeresen, kivéve, ha valamely életfontosságú szervük, így a szem, agy vagy a szív érintett, vagy ha a tünetek nagyon súlyosak, az egész szervezetre kiterjedtek, és tartósak.
A születés után fertőződött egyén kórjóslata kedvező, kivéve a károsodott immunrendszerű, pl. az AIDS- es betegeket, akiknél a toxoplasmosis gyakran halálos.
A babesiosis (babéziózis) a vörösvértestek fertőzése, melyet a Babesia nevű paraziták okoznak.
A Babesia kórokozókat ugyanazok a kemény páncé- lú kullancsok terjesztik, amelyek a Lyme-kórt. A fertőzés állatokban gyakori, de néha emberben is előfordul. A tünetek a vörösvértestek pusztulása miatt fellépő vérszegénységből és lázból állnak.
A lépeltávolításon átesett betegek halálozási kockázata magas; ilyen esetekben a fertőzés a falciparum- maláriára emlékeztet: magas lázzal, vérszegénységgel, a vizeletben megjelenő hemoglobinnal, sárgasággal és veseelégtelenséggel jár. Működőképes lép esetén a betegség csak enyhe tüneteket okoz, és általában hete- ken-hónapokon belül kezelés nélkül eltűnik. Az USA- ban észlelt esetek többsége enyhe lefolyású, és a New York, illetve Massachusetts állam partjai mentén fekvő szigeteken kialakult fertőzés következménye volt.
A kórisme megállapításához, akárcsak a malária esetében, a kórokozó kimutatása szükséges. A kezelés klindamicin adásából áll.
Trichuriasis
(ostorgiliszta fertőzés)
J trichuriasis (ejtsd: trikuriázis) a Trichurs trichiuria nevű hengeresféreg okozta hélfertőzés.
A féreg többnyire a trópusokon és szubtrópuson fordul elő, ahol a szegényes közegészségügy és a meleg, nedves éghajlat a talajban kedvező feltételeket teremt a peték fejlődéséhez.
A fertőzés a talajban 2-3 hétig fejlődő peték lenyelésével kezdődik. A lárvák a vékonybélben kelnek ki, majd a vastagbélbe vándorolva fejüket a nyálkahártyába mélyesztik. Minden lárva kb. 10 cm hosszúságúra nő. Az érett nőstények naponta kb. 5000 petét raknak, melyek a széklettel ürülnek.
Csak a súlyos fertőzés okoz panaszokat – hasi fájdalmat és hasmenést. Az igen súlyos fertőzés bélvérzést, vérszegénységet, fogyást és féregnyúlvány-gyul- ladást („vakbélgyulladás”, appendicitis) okozhat. Gyermekeknél vagy vajúdó nőknél előfordulhat a végbél előesése a végbélnyíláson keresztül (rektum pro- lapszus).
Ajellegzetes hordó alakú peték a székletben mikroszkóppal jól láthatók.
A megelőzés a megfelelően kialakított WC-k használatán, a helyes személyi higiénén és a mosatlan zöldség fogyasztásának kerülésén alapul. Az enyhe fertőzések nem igényelnek kezelést. Terápiára szoruló esetekben a mebendazol a választandó szer, terhes nők kezelésére azonban nem alkalmas, mivel a magzatra káros hatással lehet.
Ascariasis
(orsógiliszta fertőzés)
Az ascariasist (ejtsd: aszkáriázis) az Ascaris lumbri- coides nevű hengeres féreg okozza
A betegség világszerte előfordul, azonban a melegebb vidékeken, szegényes közegészségügyi viszonyok között gyakoribb, mivel nagyrészt a gyermekek nem szabályozott székletürítése tartja fenn.
A lárvák tüdőn keresztül történő vándorlásától eltekintve az Ascaris férgek életciklusa Trichuriséhoz hasonló. A kikelt lárva áthatol a vékonybél falán, majd a nyirok- és vérkeringéssel a tüdőbe kerül. Itt a léghólyagocskákba (alveolusok) jut, felvándorol a légutakba, majd a beteg a garatjából ismét lenyeli. A lárva a vékonybélben érik meg, és itt él tovább. A kifejlett alakok 15-50 cm hosszúak, és 2-6 mm vastagok. Mind a lárvák vándorlása a tüdőn keresztül, mind pedig a bélben tanyázó kifejlett férgek okozhatnak tüneteket.
902
Fertőzések
A lárvák vándorlása a tüdőn keresztül lázzal, köhögéssel és nehézlégzéssel járhat. A súlyos bélfertőzés hasi görcsöket, és alkalmanként bélelzáródást okozhat. A nagy számú féreg csökkentheti a táplálék felszívódását, az érett férgek pedig elzárhatják a féregnyúlvány szájadékát, az epe vezetékeket vagy a hasnyálmirigyvezetéket.
A kifejlett féreg jelenlétét általában a székletben jelenlévő peték alapján ismerik fel, de olykor a vizsgálatok magát az érett férget is kimutatják a székletből, hányadúkból vagy a lárvákat a köpetből. Megemelkedhet a vérben bizonyos fehérvérsejttípusnak, az eozinofil sejteknek a száma. Mellkasröntgen-vizsgálat során esetleg láthatók a vándorlás jelei.
A megelőzés kulcsa a megfelelő közművesítés, és a mosatlan zöldségek fogyasztásának kerülése. A kezelés pirantel-pamoát vagy mebendazol adásából áll; az utóbbi szer azonban terhes nőknél a magzatra gyakorolt esetleges káros hatásai miatt kerülendő.
Horogféreg fertőzés
(bányaféreg fertőzés)
A horogféreg fertőzés az Ancylostoma duodenale vagy a Necator americanus nevű hengeresféreg okozta bélfertőzés.
A Föld lakosságának mintegy egynegyede szenved horogféreg fertőzésben. A fertőzés a meleg, nedves klí- májú, szegényes közegészségüggyel rendelkező területeken a leggyakoribb. Az Ancylostoma duodenale megtalálható a Földközi-tenger medencéjében, Indiában, Kínában és Japánban, a Necator americanus pedig Afrikában, Ázsiában és az amerikai kontinens trópusi vidékein. A horogférgeket manapság az USA déli részeire is behurcolják.
A két féreg életciklusa hasonló, a széklettel ürülő peték 1-2 napig fejlődnek a talajban, majd lárva kel ki belőlük, melyek szintén a talajban élnek. Az ember fertőződhet azáltal, hogy emberi széklettel szennyezett talajon mezítláb járkál, mivel a lárva áthatolhat a bőrön. A lárvák a vér- és nyirokkeringéssel a tüdőbe jutnak, majd a légutakon felfelé haladva a beteg lenyeli őket. A behatolás után kb. egy héttel érik el a vékonybelet, ahol a nyálkahártyára tapadva vérszívással táplálkoznak.
A lárva behatolásának helyén egy viszkető, sima felszínű, kiemelkedő kiütés alakul ki. A lárvák vándorlása a tüdőn keresztül lázzal, köhögéssel és nehézlégzéssel járhat. Az érett férgek gyakran felső hasi fájdalmat okoznak, a bélvérzések következtében vashiányos vérszegénység (anémia) és alacsony vér- fehérjeszint alakulhat ki. A súlyos vérvesztés következtében gyermekeknél növekedési visszamaradás, szívelégtelenség és kiterjedt szövetduzzanat alakulhat ki.
A panaszokat okozó fertőzésben a peték általában láthatók a székletben. Ha a széklet órákig nem kerül vizsgálatra, a petékből kikelhetnek a lárvák.
Az orvos legfontosabb teendője a vérszegénység csökkentése, mely általában szájon át vagy súlyosabb esetekben injekció formájában adott vas hatására gyorsanjavul. Súlyos esetekben vérátömlesztésre (transzfúzió) lehet szükség. Ha a beteg állapota stabilizálódott, a horogféreg elpusztítására 1-3 napig szájon át szedhető pirantel-pamoát vagy mebendazol adható, de ezekkel a szerekkel terhes anyákat nem szabad kezelni.
A trichinosist (ejtsd: trikinózis) a Trichinella spirális nevű parazita okozza.
A trichinosis világszerte előfordul; azokon a vidékeken azonban, ahol a sertéseket gyökérzöldségekkel ta- karmányozzák, pl. Franciaországban, ritka vagy hiányzik. Az USA-ban ma már csak ritkán fordul elő.
A fertőzést nyers vagy szakszerűtlenül megfőzött, illetve feldolgozott sertéshús, továbbá abból készült termékek fogyasztása okozza. Ritkán medve, vaddisznó vagy tengeri emlősök húsának fogyasztását követően is kialakulhat a fertőzés. Ezen állatok húsában ott lehet a lárvák ciszta formája (trichinák). A ciszták fala a gyomorban vagy a nyombélben megemésztődik, a kiszabaduló lárvák áthatolnak a vékonybél falán. Két nap alatt kifejlődnek és párzanak, a hímek ezután már nem okoznak betegséget. A nőstények befúrják magukat a bélfalba, majd a 7. napon lárvák szabadulnak ki belőlük.
Egy nőstény akár 1000 lárvát is rakhat. A lárvák 4-6 hétig keletkeznek, majd a nőstény elpusztul és megemésztődik. Az apró lárvák a nyirok- és vérkeringéssel
Parazitafertőzések
903
A horogféreg életciklusa
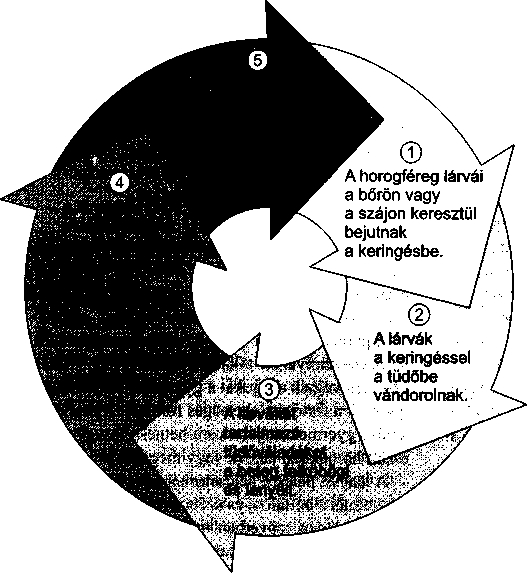
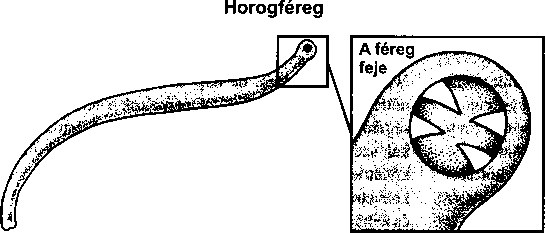
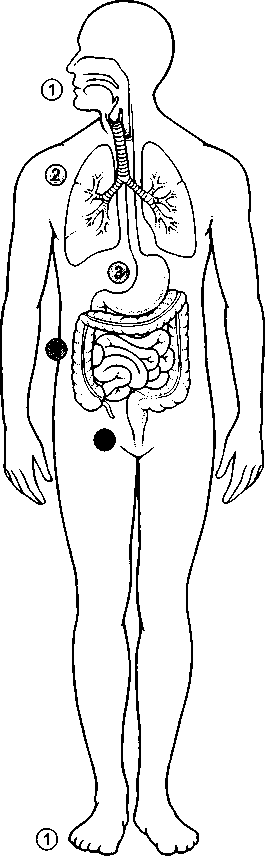
különböző szervekbe jutnak, azonban csak a vázizom- zatot elérő egyedek maradnak életben. Az izomba behatolva izomgyulladást okoznak. A harmadik hónap vége felé cisztákat alkotnak.
Leggyakrabban bizonyos izmok, így a nyelv, a szem és bordaközti izmok fertőződnek meg. A szívbe jutó lárvák az általuk kiváltott fokozott gyulladási reakció eredményeképpen elpusztulnak.
904
Fertőzések
A tünetek változóak, súlyosságuk a behatoló lárvák számától, az elárasztott szövettől és az egyén általános állapotától függ. Sok esetben a fertőzés nem okoz panaszt. A fertőzött hús fogyasztását követően 1-2 nappal bélrendszeri panaszok és hőemelkedés léphet fel, a lárvák vándorlásának tünetei azonban csak 7-15 nap múlva kezdődnek el.
A felső szemhéj vizenyője az egyik legkorábban jelentkező és egyben legjellegzetesebb tünet, mely hirtelen, a fertőzés kb. 11 napján alakul ki. Ezt a szemfehérje és a szemek mögötti terület bevérzése, szemfájdalom és erős fénnyel szemben jelentkező érzékenység követi. Ezek után rövidesen izomérzékenység és fájdalom, bőrkiütések, köröm alatti bevérzés alakulhat ki. Különösen a légzőizmok, valamint a beszédben, rágáskor és nyeléskor használatos izmok válnak fájdalmassá. Súlyos, néha halált okozó nehézlégzés alakulhat ki.
További tünetként szomjúságérzés, fokozott verejtékezés, láz, hidegrázás és gyengeség léphet fel. A láz általában kiszámíthatatlan, gyakran emelkedik 39 °C-ig, több napon keresztül ezen a szinten marad, majd fokozatosan elmúlik. Az izmokon kívül elhelyezkedő lárvákat az immunrendszer elpusztítja, ennek következtében a nyirokcsomók, akárcsak az agy és burkai begyulladhatnak, ami látási és hallási rendellenességekkel járhat. A tüdő és a mellhártya (pleura), valamint a szív szintén érintett lehet. A negyedik és nyolcadik hét között szívelégtelenség alakulhat ki. A harmadik hónap táján a legtöbb tünet eltűnik, azonban enyhe izomfájdalom és fáradékonyság több hónapon keresztül is megmaradhat.
Amíg a parazita a vékonybélben tartózkodik, semmiféle vizsgálattal sem lehet igazolni a betegséget. A fertőzés negyedik hete után végzett izombiopszia (egy szövetdarabot eltávolítanak, és mikroszkóp alatt vizsgálnak) kimutathatja a lárvákat és cisztákat. A kórokozó ritkán található meg a székletben, vérben, vagy az agy-gerincvelői folyadékban.
A vérvizsgálatok eléggé megbízható eredményt szolgáltatnak, bár főleg a fertőzés első két hetében tévesen negatív (a fertőzés fennáll ugyan, a vizsgálat mégsem mutatja ki) eredményt adhatnak. Az eozinofd sejtek (egy fehérvérsejttípus) száma a második hét körül kezd emelkedni, a harmadik-negyedik héten eléri a csúcsértékét, aztán folyamatosan csökkenni kezd. A bőrvizsgálatok nem megbízhatóak.
A trichinosis a nyers sertéshús, illetve az ebből készült húsipari termékek alapos főzésével megelőzhe
tő. A lárvák akkor is elpusztulnak, ha a húst három hétig -15 °C-on, vagy egy napig -18 °C-on tartják. Úgy tűnik azonban, hogy a sarkvidéki emlősök húsában élő lárvák még hidegebb környezetben is túlélnek.
A parazita ellen hatékony szerek a mebendazol és a tiabendazol. Az ágyban fekvés csökkenti az izomfájdalmakat, de fájdalomcsillapítókra, mint pl. aszpirin vagy kodein, szükség lehet. A szív vagy az agy gyulladására kortikoszteroidok, pl. prednizon adható. A legtöbb fertőzött teljesen meggyógyul.
A toxocariasis (ejtsd: toxokariázis) (visceralis larva migrans – zsigeri vándorló lárva) egy olyan hengerféreg fertőzés, melyet a szerveket elárasztó Toxocara canis és Toxocara cati hoznak létre.
A parazita petéi a fertőzött kutyák és macskák ürülékével szennyezett talajban fejlődnek ki. A macskák szívesen végzik dolgukat a gyermekek homokozóiban, így ezek a fertőzés lehetséges forrásai. A peték közvetlenül a gyermek szájába kerülhetnek, ha a gyermek fertőzött homokban játszik vagy megeszi azt.
A lenyelt peték a bélcsatomában kelnek ki. A lárvák áthatolnak a bélfalon, és szétszóródnak a szervezetben. Szinte minden szövetben megtelepedhetnek, leggyakrabban azonban az agyban, szemben, májban, tüdőben, és a szívben. A lárvák több hónapon keresztül is életben maradhatnak, vándorlásukkal a szervek károsodását és környezetük gyulladását okozva.
A toxocariasis általában enyhe fertőzést okoz a 2-A éves gyermekekben, de nagyobb gyermekeket és felnőtteket is megbetegíthet. A panaszok a fertőzés erősségétől és gyakoriságától, valamint az érintett lárvákkal szembeni érzékenységtől függően, a fertőződést követően néhány héten vagy több hónapon belül jelentkezhetnek. Elsősorban láz, köhögés vagy nehézlégzés és a máj megnagyobbodása alakul ki. Bizonyos esetekben bőrkiütések, lépmegnagyobbodás és tüdőgyulladás is felléphet. Előfordulhat, hogy a nagyobb gyermekek tünetmentesek vagy csak enyhe panaszaik vannak, de olyan szemkárosodás fejlődhet ki, amely károsítja a látást, és szem rosszindulatú daganatával téveszthető össze.
A toxocariasis gyanújának fel kell merülnie magas eozinofilszám, májmegnagyobbodás, tüdőgyulladás, láz, valamint a vér magas antitestszintje alapján. A biopsziával nyert máj szövet-minta vizsgálatával ki lehet mutatni a lárvákat vagy a nyomukban keletkezett gyulladást.
Parazitafertőzések
905
A kutyákat és macskákat, főleg a 6 hónaposnál fiatalabbakat, az állatorvos útmutatása szerint rendszeresen féregteleníteni kell, és ezt már 4 hetes koruktól el kell kezdeni. A homokozókat használatukon kívül le kell takarni, így megelőzendő, hogy az állatok ide végezzék dolgukat.
A betegség a kezeletlen esetekben 6-18 hónap alatt meggyógyul. Egyelőre bármely kezelés hatékonysága bizonytalan. Az elsősorban választandó kezelés a mebendazol, de a dietilkarbamazin is hasznos lehet. A tünetek csökkentésére néha prednizont adnak.
Simafejű galandféreg
(Taenia saginata) fertőzés
A simafejü galandféreg fertőzést a vékonybelet megfertőző Taenia saginata nevű szalagféreg (cestoidea) okozza.
A fertőzés különösen Afrikában, Közel-Keleten, Kelet-Európábán, Mexikóban és Dél-Amerikában gyakori. Bár az USA-ban ritka, több államban mégis előfordul.
Az ember belében élő féreg 4,5-9 méter hosszúra is megnőhet. A petéket hordozó féregrészek (proglotti- sok) a széklettel ürülnek, ezt a szarvasmarhák lenyelik. A peték a szarvasmarhákban kelnek ki, és áthatolnak a bélfalon, majd a keringéssel a vázizomzatba vándorolnak, ahol betokolódnak (borsóka, cysticer- cus). Az emberek a borsókával fertőzött nyers vagy nem kellőképpen megfőzött hús fogyasztásával fertőződnek.
A fertőzés általában nem okoz panaszt, bár felső hasi fájdalom, hasmenés és fogyás előfordulhat. Megtörténhet, hogy a beteg érzi végbeléből kicsüngeni a férget.
A kórisme felállítható, ha a beteg székletében egy féregdarab mutatható ki. Az orvos egy öntapadós celofánszalag ragasztós felét a végbél körüli területhez ragasztja, majd ezt tárgylemezre simítva mikroszkóp alatt megkeresi a kórokozó petéit.
A simafejű galandféreg fertőzés megelőzhető a marhahús legalább 56 °C-on való főzésével minimum 5 percen keresztül.
A fertőzött személyt szájon át szedhető niklózamid- dal vagy prazikvantellel kell kezelni. 3 és 6 hónap múlva a gyógyulás ellenőrzése céljából újra székletvizsgálatot kell végezni.
A simafejű galandféreg
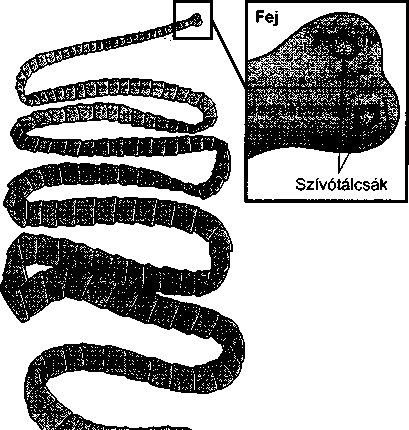
Horgasfejű galandféreg
(Taenia solium) fertőzés
A horgasfejű galandféreg fertőzés egy olyan bélfertőzés, melyet az érett Taenia solium szalagféreg okoz. A féreg lárvája okozta megbetegedést cysticercosisnak nevezzük.
A horgasfejű galandféreg fertőzés gyakori Ázsiában, a korábbi Szovjetunió területén, Kelet-Európábán és Dél- Amerikában. Az USA-ban, a bevándorlóktól és a fertőzött területekről érkezőktől eltekintve, a betegség ritka.
A kifejlett galandféreg 2,5-3 méter hosszú. Feje több horgacskával van felszerelve, teste pedig 1000 petét tartalmazó szakaszból (proglottisok) áll. Eltekintve attól, hogy inkább a sertés a köztes gazdája és nem a szarvasmarha, életciklusa hasonlít a simafejű galandfé- regéhez. Az ember is lehet köztes gazda, ha petét nyel le, vagy a proglottisok visszafolynak a bélből a gyomorba. Ilyenkor az embriók a gyomorban szabadulnak ki, áthatolnak a bélfalon, és az izmokba, belső szervekbe, agyba, bőr alatti szövetbe vándorolnak, ahol beto- kosodnak (borsókákat, – cysticercusokat, cisztákat – képeznek). Az élő ciszták csak enyhe, az elpusztult egyedek azonban heves szöveti reakciót váltanak ki.
906
Fertőzések
Egyéb féregfertőzések
| Fertőzés | A fertőzés forrása Leggyakoribb
és a behatolási tünetek kapu |
Diagnosztikus értékű leletek | Kezelés |
| Hengeresférgek | |||
| Strongyloidiasis a | Forrás: széklettel szeny- A gyomortájékról kisu- | Székletben vagy | Tiaben- |
| nedves trópusokon fordul elő, ritkán az USA déli részén | nyezett talaj (lárvák) gárzó fájdalom, has-
Behatolási kapu: bőr, menés, csalánkiütés általában a lábon vagy vonalszerű kiütés |
patkóbélben kimutatott lárvák | dazol |
| Enterobiasis | Forrás: szennyezett Végbélnyílás körüli | A végbélnyílás | Pirantel- |
| (oxyuriasis, cérna- | tárgyakról származó viszketés | körül talált peték, | pamoát, |
| giliszta fertőzés). | peték, végbélnyílás-kéz- | vagy kifejlett | mebenda- |
| Világszerte előfordul, főleg gyermekekben | száj terjedés Behatolási kapu: száj | férgek | zol |
Szalagférgek
| Törpe galandféreg | Forrás: a környezetbe | Gyermekek masszív Peték a | Prazikvan- |
| fertőzés. | kerülő peték | fertőzésében hasme- székletben | tel |
| Világszerte elő- | Behatolási kapu: száj | nés, hasi panaszok | Niklozamid |
| fordul az USA déli | |||
| részén, főleg | |||
| gyermekekben | |||
| Echinococcosis | Forrás: kutyaürülék | Hasi térimé, fájdalom, Megfelelő vidéken | Meben- |
| A világ juhtenyész- | Behatolási kapu: száj | köhögés, vérköpés tartózkodás, máj- | dazol |
| téssel foglakozó | vagy tüdőciszta, | Sebészi | |
| vidékein és | galandféreg-elle- | eltávolítás | |
| Alaszkában, Utah, | nes antitestek, | ||
| Arizona, Nevada | mellkasrönt- | ||
| államokban | génén folt | ||
| Mételyférgek | |||
| Bélmétely | Forrás: növényzet és | Általában tünetmentes, Peték a | Prazikvan- |
| Az USA-ban csak | édesvízi halak | néha hasi fájdalom, székletben | tel |
| a Távol-Keletről | Behatolási kapu: száj | hasmenés, bélelzá- | |
| vagy a trópusokról | ródás | ||
| behurcolt formában | |||
| Májmétely | Forrás: cisztákkal | Heveny hasi fájdalom, Éretlen peték a | Prazik-, |
| Világszerte a | fertőzött vizitorma | epehólyag-gyulladás székletben vagy | vantel |
| juhtenyésztő | Behatolási kapu: száj | az epében | Bitionol |
| vidékeken | |||
| (folytatás a következő oldalon) | |||
Parazitafertőzések
907
Egyéb féregfertőzések (Folytatás)
| Fertőzés | A fertőzés forrása és a behatolási kapu | Leggyakoribb tünetek | Diagnosztikus értékű leletek | Kezelés |
| Mételyférgek (folytatás) | ||||
| Halmétely (clonorchiasis) Távol-Keleten fordul elő. Prazikvantel | Forrás: édesvízi hal Behatolási kapu: száj | Hasi fájdalom, sárgaság, hasmenés | Peték a székletben és a béltartalomban | Prazikvantel |
| Tüdőmétely Afrikában, Távol- Keleten és Dél- Amerikában; néha USA-ban és Kanadában is előfordul | Forrás: cisztákkal fertőzött tengeri és édesvízi rákok Behatolási kapu: száj | Légzészavar, vérköhögés | A székletben vagy köpetben éretlen alakok, pozitív vérvizsgálat | Prazikvantel |
| Vérmétely . (schistosomiasis) Távol-Keleten, Afrikában, Dél- Amerikában, és Közel-Keleten fordul elő | Forrás: csigákból származó, villás farkú cerkáriákkal (lárva) fertőzött víz Behatolási kapu: bőr | Súlyos hasmenés, a bél- vagy hólyagfal, illetve a máj hegesedése | Fejlődő peték a székletben vagy vizeletben | Prazikvantel Oxamnikvin Metrifonát |
A kifejlett féreg okozta fertőzés általában nem okoz panaszt. Ha a fertőzést nagy mennyiségű ciszta okozza, izomfájdalom, gyengeség és láz jelentkezhet, ha pedig eléri az agyat és burkait, ezek gyulladása következik be, továbbá epilepsziás görcsök is felléphetnek.
Kifejlett féreg okozta fertőzésben a végbél körüli tájékon és a székletben petéket lehet találni. A székletben talált proglottist vagy a féreg fejét mikroszkóp alatt meg kell vizsgálni, a simafejű és a horgasfejű féreg elkülönítése érdekében. Az agyszövetben lévő borsókák legjobban számítógépes rétegvizsgálattal (CT) vagy mágneses magrezonancia (MRI) vizsgálattal mutathatók ki. Abetokolódott lárvákat (ciszta) bőralatti csomóból vett szövetminta mikroszkópos vizsgálatával is ki lehet mutatni. A parazitaellenes antitesteket kimutató vizsgálatok szintén elvégezhetők.
A sertéshús alapos megfőzésével a betegség megelőzhető. A fertőzést szájon át szedhető niklózamiddal vagy prazikvantellel kell kezelni.
Halgalandféreg
(Diphyllobothrium latum)
fertőzés
A halgalandféregfertőzés (diphyllobotriasis) egy olyan bélfertőzés, melyet az érett Diphyllobothrium latum nevű szalagféreg okoz.
A halgalandféreg fertőzés fordul elő Európában (jellegzetesen Skandináviában), Japánban, Afrikában, Dél-Amerikában, Kanadában és az USA-ban (főleg Alaszkában és a Nagy Tavak vidékén). A fertőzést lég-
908
Fertőzések
gyakrabban a nyers vagy félig főtt halhús fogyasztása okozza.
A kifejlett féregnek több ezer peteraktározó része (proglottisa) van, és 4,5-9 méter hosszúságot is elérhet. A peték a bélben ürülnek ki a proglottisokból, és a széklettel távoznak. A pete édesvízben kel ki, kiszabadul belőle az embrió, amit apró rákok kebeleznek be, ezeket pedig halak fogyasztják el. Az ember a nyers vagy félig főtt halhús fogyasztásával fertőződik.
A fertőzés általában tünetmentesen zajlik, bár enyhe gyomor-bél rendszeri panaszok jelentkezhetnek. Előfordulhat, hogy a galandféreg a fertőzött egyén B12– vitaminkészletének csökkentésével vérszegénységet (anémiát) okoz.
Az édesvízi halak megfelelő főzésével vagy legalább 48 óráig -10 °C-os hűtésével a betegség megelőzhető. A fertőzést niklózamiddal vagy prazikvantel- lel kell kezelni.
A gombák közé tartoznak a penészgombák és az ehető gombák. Környezetünkben nagyon sok gomba spórája fordul elő; ezek gyakran a levegőben szállongnak. A bőrön megtelepedő vagy a tüdőkbe beáramló nagy mennyiségű spóra közül néhány enyhe fertőzést okozhat, mely azonban csak ritkán terjed át a test egyéb részeire. Néhány gombafaj, mind pl. a Candida törzs, a bőr felületén és a belekben normálisan is megtalálható. Ezek a test normál flórájához tartozó gombák néha helyi bőr-, hüvely-, vagy száj fertőzéseket okoznak, de csak ritkán ártalmasak. Néha azonban előfordul, hogy bizonyos fajok a tüdő, máj és a szervezet többi részét is érintő súlyos fertőzésekhez vezetnek.
Az immunkárosodott egyének szervezete különösen hajlamos gombafertőzés kialakulására. Például az AIDS-betegek és a kezelés alatt álló rákos betegek fogékonyak az ilyen típusú súlyos fertőzésekre. Előfordul, hogy a károsodott immunrendszerű betegekben olyan gombás megbetegedések alakulnak ki, melyek egészséges immunitású egyénekben csak nagyon ritkán vagy egyáltalán nem okoznak károso-
dást. Ilyen megbetegedés a mucomiycosis és az aspergillosis. a
A gombás megbetegedések gyakorisága vidékenként változik. Az USA-ban a coccidioidomycosis például csaknem kizárólag délnyugaton fordul elő, míg a hisztoplazmózis keleten és középnyugaton, az Ohio és a Mississippi folyók völgyében a leggyakoribb. A blasztomikózis csak Eszak-Amerikában és Afrikában fordul elő.
Mivel nagyon sok gombás fertőzés csak lassan alakul ki, hónapok vagy akár évek is eltelhetnek, amíg a beteg észreveszi, hogy kezelésre van szüksége. A kezelés általában nehézkes és hosszú időt igényel, bár számos gombaellenes készítmény van forgalomban. ■
Hisztoplazmózis
(histoplasmosis)
A histoplazmózist a Histoplasma capsulatum nevű gomba okozza, mely elsősorban a tüdőt betegíti meg, de néha az egész szervezetre is kiterjed.
A Histoplasma spórái jelen vannak a talajban, jellegzetesen az USA bizonyos keleti és középnyugati államaiban. Leggyakrabban a szennyezett talajon dolgozó farmerek és más egyének fertőződnek, belégzés útján. Nagy mennyiségű spóra belégzésének következményeként súlyos betegség alakulhat ki. A humán
a lásd a 935. oldalt
■ lásd a 851. oldalon lévő táblázatot
Gombafertőzések
909
immundefíciencia vírus (HÍV) által fertőzöttek (AIDS) veszélyeztetettsége fokozott a hisztoplazmózis, és főleg annak az egész szervezetre kiterjedő formájának kialakulására.
A legtöbb fertőzés nem okoz panaszt, ha azonban a betegség tünetekkel jár, akkor három formában jelentkezhet: heveny, progresszív szóródott és az idült üreges formában.
A heveny formában a tünetek a spórák belégzését követően 3 -20 nap múlva jelennek meg. A betegnek rossz a közérzete, lázas és köhög. Kezelés nélkül a panaszok általában 2 hét múlva eltűnnek, és csak ritkán tartanak 6 hétnél hosszabb ideig. A hisztoplazmózis ezen formája ritkán végzetes kimenetelű.
A progresszív szóródott (disszeminált) forma általában az egészséges felnőtteket nem érinti, többnyire csecsemőkön és immunkárosodott egyéneken (pl. AIDS-betegek) fordul elő. A tünetek nagyon lassan, vagy igen gyorsan súlyosbodnak. Megnagyobbodik a máj, lép és a nyirokcsomók, a száj és a belek kifekélye- sedése viszont kevésbé gyakori. Előfordulhat, hogy a mellékvesék is károsodnak, ami Addison-kór kialakulásához vezet.A Kezelés nélkül a betegség e formája az esetek 90%-ában végzetes kimenetelű, az AIDS-bete- gekben azonban kezelés mellett is rövid idő alatt halálos lehet.
Az idült üreges (kavernózus) formában a hetek alatt fokozatosan kialakuló tüdőelváltozások köhögést és légzési nehézségeket okoznak, ugyanakkor a betegség fogyással, rossz közérzettel és hőemelkedéssel jár. A legtöbb beteg kezelés nélkül is 2-6 hónap alatt meggyógyul. A légzési nehezítettség azonban fokozatosan rosszabbodhat, ehhez – olykor nagy mennyiségű – vér felköhögése társul. A tüdőszövet pusztulása vagy a masszív bakteriális fertőzés halálos lehet.
Az orvos a köpetből, nyirokcsomókból, csontvelőből, májból, a szájüreg fekélyeiből, vizeletből és a vérből nyert, majd a laboratóriumba tenyésztésre és értékelésre elküldött minták alapján állapítja meg a diagnózist.
A heveny forma csak ritkán igényel kezelést. A progresszív, szóródott formában szenvedő betegek általában jól reagálnak az intravénásán adott amfotericin B-re vagy a szájon át szedhető itrakonazolra. Az idült üreges formában az amfotericin B és az itrakonazol el-
A gombás fertőzések kockázati tényezői
Az immunrendszer működését gátló kezelés (immunszuppresszió)
- Daganatellenes szerek (kemoterápia)
- Kortikoszteroidok és más ímmunműködést csökkentő szerek
Betegségek és kórállapotok
- AIDS
- Veseelégtelenség
- Cukorbetegség (diabétesz)
- Tüdőbetegség, pl. emfizéma (tüdőtágulás)
- Hodgkin-kór vagy egyéb limfómák
- Leukémia
- Kiterjedt égési sérülések
pusztíthatja a gombát, a fertőzés okozta szövetpusztulás helyén azonban hegszövet marad vissza. A kezelés után a krónikus obstruktív légúti betegségekre emlékeztető légzési nehézségek maradhatnak vissza, ezért a tüdőszövet károsodásának megelőzése érdekében a kezelést idejekorán el kell kezdeni.
A coccidiodomycosis (ejtsd: kokcidioidomikózis; San Joaquin-láz, völgyi láz) a Coccidioides immitis nevű gomba okozta fertőzés, mely általában a tüdőt érinti.
A coccidiodomycosis megjelenhet a tüdők kezelés nélkül gyógyuló enyhe betegségeként (elsődleges heveny forma), vagy egy súlyos, progresszív fertőzésként, mely az egész szervezetben szétterjed, és gyakran halálos kimenetelű (progresszív forma). Az utóbbi forma kialakulása általában azt jelzi, hogy a beteg immunrendszere károsodott, többnyire AIDS következtében.
A Coccidioides spórái Észak-, Közép-, és Dél-Ame- rika talajában egyaránt megtalálhatók. A fertőződés
A lásd a 712. oldalt
910
Fertőzések
szempontjából a gazdálkodók és egyéb, földdel dolgozó munkások a legveszélyeztetettebbek. A fertőzött vidéken átutazó személyek megbetegedése gyakran csak hazatérésük után alakul ki.
Az elsődleges heveny forma általában nem okoz panaszt. Ha mégis, azok általában a fertőződés után 1-3 hét múlva jelentkeznek. A tünetek többnyire enyhék, láz, mellkasi fájdalom és hidegrázás jelentkezhet. A beteg köhögéssel köpetet vagy alkalmanként vért ürít. A néhány betegben kialakuló sivatagi reuma a szem felszínének (konjunktivitisz, kötőhártya-gyulladás) és az ízületek gyulladásával (artritisz), valamint a bőrön cso- mócskák képződésével (eritema nodozum) jár.
A betegség progresszív formája ritka, és néha csak hetekkel-hónapokkal vagy évekkel az elsődleges heveny fertőzés vagy fertőzött vidéken való tartózkodás után alakul ki. Hőemelkedés, étvágytalanság, fogyás és az erőnlét csökkenése lép fel. A tüdőfertőzés súlyosbodása nehézlégzéshez vezethet. A betegség a tüdőről átterjedhet a csontokra, ízületekre, májra, lépre, vesékre, az agyra és burkaira.
Coccidioidomycosis lehetőségére kell gondolni, ha a beteg fertőző területen él, vagy nemrégiben ott járt. A beteg köpet- és vérmintáját laboratóriumi vizsgálatra kell küldeni. A vérben gombaellenes antitestek lehetnek jelen. Ezek az ellenanyagok már korán megjelennek, a heveny elsődleges formában eltűnnek, a progresszív formában azonban folyamatosan megtalálhatók.
A heveny elsődleges forma kezelés nélkül is nyomtalanul gyógyul. A progresszív formában megbetegedett egyéneket intravénás amfotericin B-vel vagy szájon át szedhető flukonazollal kell kezelni, azonban az itrakonazol vagy ketokonazol is hatékony lehet. Bár a kezelés a lokalizált fertőzések esetén hatékony (pl. bőr, ízületek, csontok), a kezelés abbamaradása után gyakran visszaesés következik be. A progresszív, szóródott forma legsúlyosabb típusai – főleg a meningitisz (az agyhártyák és a gerincvelőburok gyulladása) – gyakran vezetnek halálhoz. Meningitisz kialakulása esetén a választandó szer a flukonazol, másik lehetőségként az agy-gerincvelői folyadékba amfotericin B közvetlenül befecskendezhető. A kezelést évekig, gyakran a beteg élete végéig folytatni kell. A kezeletlen meningitisz mindig halálos kimenetelű.
Blasztomikózis (blastomycosis)
A blasztomikózis (észak-amerikai blasztomikózis, Gilchrist-betegség) a Blastomyces dermatitdis gomba által okozott fertőzés.
A blasztomikózis elsősorban a tüdő fertőzése, néha azonban szétszóródhat a keringéssel. A Blastomyces spórák valószínűleg belégzés útján kerülnek a légzőrendszerbe. A spórák környezeti forrása nem ismeretes, de egy járványt a hódok lakóhelyével hoztak összefüggésbe. A legtöbb megbetegedés az USA- ban fordul elő, főleg délnyugaton és a Mississippi völgyében, azonban szétszórtan Afrikában is találkoztak vele. Leggyakrabban a 20 és 40 év közötti férfiakat betegíti meg; AIDS-betegekben csak ritkán fordul elő.
A tüdő blasztomikózisa fokozatosan kezdődik, lázzal, hidegrázással és erős verejtékezéssel, majd mellkasi fájdalom, nehézlégzés és köhögés jelentkezhet, köpettél vagy anélkül. Bár a tüdő fertőzése általában lassan rosszabbodik, néha kezelés nélkül is meggyógyulhat.
A betegség szóródott formája a szervezet számos területén felléphet. A bőrön apró, kiemelkedő göbcsék (papulák) alakulhatnak ki, melyek egy része gennyel telt (papulopustula). Az elváltozások csak rövid ideig láthatók és lassan terjednek. Ezután kiemelkedő, szemölcsszerű elváltozások jelennek meg, melyeket apró, gyakran csupán tűhegynyi nagyságú fájdalmatlan tályogok vesznek körül. A csontok fájdalmas duzzanata fejlődhet ki. Férfiakban a mellékherék (a herékhez kapcsolódó zsinór-szerű képződmény) fájdalmas duzzanatával járhat (epididymitis); a prosztata (dülmirigy) fertőzésében (prostatitis) a beteg a has mélyében panaszol fájdalmat.
Az orvos a diagnózist köpetminta vagy fertőzött szövetminta (pl. bőr) mikroszkópos vizsgálatával állapítja meg. Ha gomba látható, a kórisme igazolása végett a mintát laboratóriumi tenyésztésre és vizsgálatra lehet küldeni.
A blasztomikózis intravénás amfotericin B-vel vagy szájon át szedhető itrakonazollal kezelhető. A kezelés során a beteg egy héten belül jobban érzi magát, és a gomba gyorsan eltűnik. Kezeletlen esetekben a betegség lassan rosszabbodik, és idővel halálhoz vezet.
Gombafertőzések
911
A candidiasis (ejtsd: kandidiázis; candidosis, monilia- sis) olyan fertőzés, melyet a Candida fajok valamelyike, elsősorban a Candida albicans okoz.
A száj és a hüvely nyálkahártyájának fertőzése egészséges emberekben is előfordul. A Cukorbetegeknél, az AIDS-betegek esetében és terhes nőknél azonban sokkal gyakoribb és makacsabb.
A csökkent immunműködésű betegekben a gyakran kialakuló candidiasis az egész szervezetben szétszóródik. A keringésben a kórokozók (candidaemia) nagy valószínűséggel csökkent fehérvérsejtszám esetén – amit leukémia vagy más rákos megbetegedés kezelése okozhat – vagy olyankor jelennek meg, amikor egy véredénybe katéter van behelyezve. A szívbillentyűk fertőzése (endokarditisz, szívbelhártya-gyulladás) szívsebészeti vagy egyéb ereket érintő sebészeti beavatkozás következtében alakulhat ki.
A betegség tünetei az érintett szervek szerint változnak. A szájüreg fertőzése (soor, szájpenész) például krémszerű, fehér, fájdalmas foltok képződésével jár. A nyelőcsőben kialakuló foltok megnehezítik a nyelést és a táplálkozást. A szívbillentyűk érintettsége esetén láz, szívzörej és lépmegnagyobbodás alakul ki. A retina (a szem belsejében lévő fényérzékeny ideghártya) fertőzése vaksághoz vezethet. A keringésbe (candidaemia) vagy a vesébe jutó kórokozók lázat, vérnyomásesést (sokkot) és csökkent vizelet-elválasztást okozhatnak.
A candida fertőzés jórészt már a tünetek alapján is felismerhető. A végleges diagnózis érdekében az orvosnak mikroszkóp alatt látnia kell a bőrmintán a gombát. A vér, illetve az agy-gerincvelői folyadék tenyésztése szintén kimutathatja a Candida gomba jelenlétét.
Ha a candidiasis csak a szájüregben vagy hüvelyben jelenik meg, a gombaellenes szereket közvetlenül a fertőzött felszínre lehet helyezni, vagy szájon át flukonazol is szedhető. Az egész szervezetben szétszóródott candidiasis súlyos, progresszív és végzetes kimenetelű betegség lehet. Ezt a formát inravénás amfo- tericin B-vel szokás kezelni, de esetenként a flukonazol terápia is hatásos.
Bizonyos kórállapotok, (pl. a cukorbetegség) súlyosbíthatják a candidiasist, ezért a fertőzés meggyó- gyítása érdekében ezeket gyógyítani, illetve kezelni kell.
A sporotrichosis (ejtsd: sporotrikózis) nevű fertőzést a Sporothrix schenckii nevű gomba okozza.
A Sporothrix rózsabokrokon, borbolyán, tőzegmohán, és más talajlakó növényeken telepszik meg. A gazdálkodók, kertészek és növénynemesítők fertőződnek a leggyakrabban.
A fertőzés elsősorban a bőrt és a környező nyirokereket érinti, előfordulhat azonban a tüdő és egyéb szövetek megbetegedése is.
A bőr és a környező nyirokerek fertőzése jellegzetesen az egyik ujjon egy apró, nem érzékeny csomócs- ka formájában jelentkezik, mely lassan növekszik, majd kifekélyesedik. Néhány napon vagy héten belül a fertőzés az ujj elvezető nyirokerei mentén a kézen és a karon keresztül a nyirokcsomókig terjed, csomócs- kákat és fekélyeket képezve. Általában egyéb tünet nem jelentkezik.
A tüdő fertőződése enyhe mellkasi fájdalommal és köhögéssel járó tüdőgyulladáshoz vezethet, elsősorban azoknál, akiknek valamilyen más tüdőbetegségük, pl. emfízémájuk (tüdőtágulás) is van. Ritkábban a fertőzés a szervezet egyéb részein is megjelenhet, így a csontokban, ízületekben, izmokban és a szemben; nagyon ritka esetben kialakulhat a lép, máj, vesék, nemi szervek és az agy fertőződése is.
A jellegzetes csomók és fekélyek láttán felmerül a sporotrichosis gyanúja. A diagnózist a fertőzött szövetekből kitenyésztett és azonosított Sporothrix gomba támasztja alá.
A bőr fertőzése nagyon lassan terjed, és csak ritkán végzetes kimenetelű; szájon át szedhető itrakonazollal kezelik. Másik lehetőségként kálium-jodid adható, mely azonban kevésbé hatékony, és legtöbb esetben mellékhatásokkal jár, így bőrkiütést, orrfolyást, és a szemek, száj és a garat gyulladását okozhatja. Az életet veszélyeztető, egész testre kiterjedő fertőzés esetén amfotericin B-t szokás adni, de a szájon át szedhető ítrakonazol hatása ugyanolyan jó vagy még jobb, amint azt egyre több vizsgálat is kimutatta.
▲ lásd a 946. és 980 oldalt
912
A vírus egy igen kicsiny kórokozó – sokkal kisebb, mint a baktérium vagy a gomba melynek a szaporodáshoz élő sejtre van szüksége. A vírus hozzákapcsolódik a sejthez, általában egy bizonyos sejttípushoz. Mihelyt bejutott a sejtbe, felszabadítja saját DNS vagy RNS molekuláját (ez tartalmazza az új vírusok képződéséhez szükséges információt), és átveszi a sejt bizonyos anyagcsere-folyamatainak az irányítását. Ezután a vírus alkotórészei a sejten belül képződnek, és megfelelőképpen kell összeállítódniuk, hogy a vírus a sejtet elhagyva továbbra is fertőző maradjon.
A sejtnek a további sorsát a vírus típusa határozza meg. Bizonyos vírusok elpusztítják az általuk megfertőzött sejteket. Mások olyan módon változtatják meg a sejt működését, hogy az elveszti normális osztódási képességét, és rákosán elfajul. Más vírusok pedig genetikai állományuk egy részét beépítik a gazdasejt DNS molekulájába, és mindaddig csendben (vagy lappangó állapotban) maradnak, amíg annak működése oly mértékben megzavarodik, hogy lehetővé teszi, hogy a vírus elhagyja a sejtet.
A legtöbb vírusnak van „kedvenc gazdája”. Egyesek, mint pl. az influenzavírus mind embert, mind bizonyos állatokat is megbetegíthet. A vírus egyes formái azonban olyan mértében alkalmazkodtak, hogy bizonyos állatokat sokkal hatékonyabban fertőznek meg, mint másokat. Az emberben megtalálható legtöbb vírus emberek között terjed, de vannak olyanok is, mint pl. a veszettség kórokozója, amely elsősorban állatokat fertőz meg, embert csak ritkán.
A szervezet számos jellegzetes és általános védekezési mechanizmussal rendelkezik a vírusok ellen. A fizikai akadályok, mint pl. a bőr és a nyálkahártyák csökkentik a behatolást. A fertőzött sejtek interferonokat termelnek, melyek a glikoproteinek egyik családja.
A lásd a 810. oldalt
■ lásd a 812. oldalt
★ lásd a 845. oldalt
• lásd a 852. oldalt
Hatására a nem fertőzött sejtek sokkal ellenállóbbak lesznek sok vírussal szemben.
Ha a vírus mégis bejutott a szervezetbe, különféle típusú fehérvérsejtek, pl. a limfociták, megtámadják és elpusztítják a fertőzött sejteket. A A limfocitáknak két fő típusa van: a B- és T-limfociták. Vírusfertőzés esetén a T-limfociták száma megemelkedik, és vagy a B- limfociták ellenanyag termelését elősegítő helper (segítő) alakokká, vagy pedig az illető vírussal fertőzött sejteket megtámadó citotoxikus (sejtkárosító) alakokká érnek. A T-limfociták ezen kívül még citokineknek nevezett anyagokat is termelnek, amelyek gyorsítják ezt az érési folyamatot. ■ A helper sejtek által termelt citokinek segítik a B-limfocitákat és származékaikat, a plazmasejteket az antitest (ellenanyag) -képzésben. Az antitestek fertőzésképtelenné teszik a vírust, mielőtt az egy másik sejtet megfertőzne.
Az immunitás (védettség) védőoltásokkal érhető el. A védőoltások a vírushoz, pl. az influenza vagy kanyaró kórokozójához hasonlítanak, és beadhatók az embernek anélkül, hogy betegséget okoznának. A védőoltásra adott válaszként a szervezet megnöveli az illető vírus felismerésére képes a B- és T-limfociták számát, ily módon egy bizonyos vírus ellen immunitás nyerhető. Manapság már sok gyakori és súlyos betegség megelőzhető védőoltással, így az influenza, kanyaró, mumpsz, gyermekbénulás (poliomielitisz), bárányhimlő, veszettség, rubeola (rózsahimlő), hepatitisz A és B, japán agyvelőgyulladás, és a sárgaláz.* * * Előfordul azonban, hogy a vírus megváltoztatja formáját (mutáció által), hogy a védőoltással termeltetett ellenanyagoktól „megszabaduljon”, így újraoltásra lehet szükség.
A vírusfertőzés elleni azonnali védekezés immunglobulin-injekcióval vagy -infúzióval érhető el. Az immunglobulin-készítmény más egyén vagy állat által termelt ellenanyagokat tartalmaz. Például, ha egy személy olyan vidékre utazik, ahol gyakori a hepatitisz A fertőzés, hepatitisz A immunglobulin-injekciót kaphat. Bár az immunglobulin hatása felérhet bizonyos védőoltásokéval, pl. a kanyaró vagy polió esetében, a vakcinával együtt adva kevésbé hatékony.
A vírusos fertőzést legyőző gyógyszereket anti- virális szereknek nevezzük.® Sokkal kevesebb vírusellenes, mint baktériumellenes szer létezik (antibioti

Vírusfertőzések
913
kumok). Az antibiotikumokhoz viszonyítva, e szereket sokkal nehezebb előállítani, sokkal pontosabban célozzák az illető kórokozót, és általában sokkal mérgezőbbek. Az antibiotikumok vírusfertőzések ellen nem hatnak, de a kétféle fertőzéstípus együttes fennállása esetén gyakran rájuk is szükség van a kezelésben.
A légutak vírusos
megbetegedései
A légutakat és a tüdőt megtámadó vírusfertőzések valószínűleg a leggyakoribbak. Ide tartozik a közönséges meghűlés, az influenza, a torok és a gége fertőzései (pharyngitis vagy laryngitis), a kisgyermekek croupja, A a légcső (tracheitis) vagy a többi légút gyulladása (bronchiolitis, bronchitisj.H
A közönséges meghűlés (nátha) az orr, a melléküregek, a garat és a felső légutak nyálkahártyájának vírusos fertőzése.
A közönséges meghűlést számos vírus okozhatja. A pikomavírusok (pl. a rinovírus) okozzák a tavaszi, nyári és őszi meghűlések nagy részét. Az influenza- és a respiratórikus szinciciális (RS) vírus, melyek általában késő ősszel és télen jelennek meg, számos betegséget okozhatnak, beleértve a meghűlést is. Az influenza kórokozói köhögéssel vagy tüsszentéssel a levegőbe kerülő kis fertőzött cseppecskék útján könnyedén terjednek egyik emberről a másikra. A rinovírus és a respiratóriukus szinciciális vírus fertőzések terjedési útja hasonló, bár valószínűleg inkább az ujjakra tapadt váladékok közvetlen érintése útján terjednek.
Az, hogy valaki egy adott pillanatban miért fogékonyabb a fertőzésre, mint máskor, még nem teljesen tisztázott. A lehűlés nem jelenti okvetlenül, hogy megfázás fog bekövetkezni, vagy hogy megnő a személy fogékonysága valamely légúti vírussal szemben. Úgy tűnik, hogy az egyén általános egészségi állapota vagy étkezési szokásai, esetleg az orr vagy garat rendellenességei, mint pl. a megnagyobbodott garat- vagy orrmandulák (adenoid) nem jelentenek fokozottabb kockázatot. Azonban a kimerülés vagy az érzelmi megrázkódtatás, az orr és garat allergiás megbetegedése, és nőknél a menstruációs ciklus közepe hajlamosíthat a meghűlésre.
A betegség tünetei a fertőződést követően 1-3 nap múlva lépnek fel, általában orr- és torokpanaszokkal, később tüsszögés, orrfolyás és rossz közérzet jelentkezik. Általában láz nem alakul ki, de a tünetek kezdetén enyhe hőemelkedés előfordulhat. Az orrváladék vizes és tiszta, az első egy-két napon kellemetlenül bőséges lehet, később azonban sűrűbbé, átlátszatlanná, sárgászölddé válik és mennyisége csökken. Sok esetben köhögés is jelentkezik. A tünetek általában 4-10 nap múlva eltűnnek, a köhögés azonban köpettél, vagy anélkül, a második héten is fennállhat.
A szövődmények megnyújthatják a panaszok időtartamát. A betegektől és a vírus típusától függően mellkasi szorítóérzéssel és égető érzéssel járó légcsőfertőzés is kialakulhat. A krónikus bronchitises (idült hörghurut) és az asztmás betegek légzési nehézségei a fertőzés alatt és után súlyosbodhatnak. A meghűlést a fül, a melléküregek vagy a légcső és a hörgők baktériumos felülfertőződése követheti; ilyenkor antibiotikum adására van szükség.
A meghűlést többnyire a tünetek alapján fel lehet ismerni, bár a baktériumfertőzések, az allergiás és egyéb betegségek is hasonló panaszokat okozhatnak. A meghűlés kórokozói influenzaszerű tüneteket is produkálhatnak. Magas láz esetén gondolni kell arra, hogy nem csupán közönséges meghűlésről van szó. Szövődménymentes esetekben általában semmilyen kiegészítő vizsgálatra nincs szükség.
A beteget meleg, kényelmes környezetben ajánlatos elhelyezni, úgy, hogy a fertőzés közvetlen terjedését megakadályozzuk. A terjedés leginkább a betegség első szakaszában fordul elő. Láz vagy súlyos panaszok esetén a beteg tartózkodjék otthon. Folyadékfogyasztással az orrváladék hígabb marad, és könnyebb kifújni.
A meghűlés gyógyszerei népszerűek, de hasznosságuk vitatható. * Az aszpirin fokozhatja a vírusürítést, a
▲ lásd az 1273. oldalt
■ lásd az 1274. oldalt
* lásd az 56. oldalt
914
Fertőzések
A közönséges meghűlés megelőzése
Mivel számos vírus okoz meghűlést, és a vírus ellen termelt ellenanyagok mennyisége idővel csökken, a legtöbb ember az élete során többször megbetegszik. Minden légúti vírus ellen még nem sikerült egyetlen védőoltást kifejleszteni, viszont az új influenzavírusalakok ellen évente készül védőoltás, ugyanakkor egyéb kórokozók ellen, így a respiratóri- kus szinciciális vírus és a parainfluenza-vírus ellen is fejlesztés alatt állnak vakcinák.
A leghatékonyabb megelőzési tennivalók közé tartozik a jó személyi higiéné. Mivel nagyon sok vírus terjed fertőzött váladékokkal való érintkezés útján, a gyakori kézmosás, a használt zsebkendők gondos eldobása, valamint az árucikkek és a tárgyak felületének megtisztítása csökkentheti a terjedést.
A meghűlés megelőzésére számos kezelést ajánlottak és vizsgáltak meg, de egyikről sem sikerült megbízható hatékonyságot kimutatni. Nem sikerült bizonyítani, hogy nagy adag C-vi- tamin (akár napi 2 gramm) csökkentené a fertőződés veszélyét, vagy a fertőzött betegről szóródó vírusok számát.
Bizonyos meghűlést okozó vírusok (főleg a rinovírusok) fertőzése megelőzhető az orrba adott interferon (a sejtek ellenállóképességét fokozó szer) spray segítségével. Ez a szer azonban a már kialakult fertőzés ellen hatástalan, ugyanakkor gyulladást és vérzést okozhat, és bizonyos vírusok ellen, pl. az influenza és parainfluenza ellen csak korlátozott hatással rendelkezik.
tüneteket pedig csak alig mérsékli. Gyermekek vagy serdülők lázának vagy fájdalmának csillapítására paracetamol vagy ibuprofen ajánlott, mivel az aszpirin
adása Reye-szindróma kialakulásának veszélyével jár, ami végzetes kimenetelű lehet. A
Az orrdugulás csökkentésére adott szerek csak átmeneti és korlátozott javulást eredményeznek. Az antihisztaminok csökkenthetik a váladékozást, de kimutatták, hogy ezen hatásukat csak azoknál fejtik ki, akiknek előzőleg allergiás megbetegedésük volt, és főleg az idősek körében álmossággal és egyéb mellékhatásokkal járnak. Párásítóból vagy gőzzel végzett inhalálás segíthet a légúti váladék elfolyósításában, és enyhíti a mellkasi panaszokat, az orrjáratok átmosása fiziológiás sóoldattal pedig segíthet a makacs lerakódások eltávolításában. Mivel előfordul, hogy a váladék és a lerakódások eltávolításának egyetlen lehetősége a köhögés, ajánlatos ezt a tünetet kezeletlenül hagyni, hacsak nem okoz alvászavart vagy egyéb súlyos panaszokat. A kínzó köhögést köhögéscsillapítóval kell kezelni. A meghűlés ellen az antibiotikumok hatástalanok; alkalmazásukat baktériumfertőzés kialakulására kell tartogatni.
Az influenza vírusos megbetegedés, melyet láz, orrfolyás, köhögés, fejfájás, rossz közérzet, az orr és a légutak nyálkahártyájának duzzanata jellemez.
Minden évben, késő ősszel vagy télen széles körben kirobbanó, és a légutak megbetegedésével járó járványokkal találkozunk, melyeket az influenzavírus okoz. A betegség világszerte előfordul. Bár nagyon sok légúti vírus okozta megbetegedés képes utánozni az influenza tüneteit, a késő ősszel és télen fellépő járványok kirobbanásáért általában az A és B influenzavírus okolható.
A fertőződés beteg ember tüsszentése vagy köhögése során a levegőbe került fertőzött cseppecskék belég- zésével, vagy influenzás beteg váladékaival történt érintkezéssel következik be. Fertőzött háztartási cikkekkel való tevékenység szintén felelőssé tehető.
Az influenza más, mint a közönséges meghűlés. A panaszok általában a fertőződést követően 24-48 órával, hirtelen kezdődnek. A hidegrázás vagy borzongás a betegség kezdeti tünete lehet. Az első egynéhány napban gyakori a láz, akár 39-39,5 °C-t is elérhet. A legtöbb személy elég betegnek érzi magát ahhoz, hogy ágyban maradjon; testszerte, de leginkább a háttájon és az alsó végtagban, sajgó fájdalom jelentkezik. A fejfájás gyakran gyötrő jellegű, szemkörüli és -mögötti fájdalommal jár, erős fény hatására fokozódhat.
▲ lásd az 1280. oldalt
Vírusfertőzések
915
A légúti tünetek kezdetben viszonylag enyhék lehetnek, torokkaparással, torokfájással, mellkasi égő érzéssel, száraz köhögéssel és orrfolyással. Később a köhögés súlyosbodhat, és köpet ürítésével járhat. A bőr, főleg az arcon, meleg és kipirult. A száj és a garat kivörösödhet, a szemek könnyeznek, és a kötőhártya enyhén begyulladhat. A betegnek, főként ha gyermekről van szó, hányingere lehet és esetleg hány is.
A panaszok általában 2-3 nap múlva eltűnnek, a láz többnyire megszűnik, de előfordul, hogy 5 napig is eltart. A bronchitis (hörghurut) és a köhögés azonban 10 napnál hosszabb ideig is fennmaradhat, a légutak teljes gyógyulása pedig akár 6-8 hétig is eltarthat. A gyengeség és kimerültség még napokig, néha hetekig is fennállhat.
Mivel a legtöbb ember tisztában van az influenza tüneteivel, és mivel ez a betegség járványokban fordul elő, a fertőzést általában a beteg vagy családtagjai helyesen diagnosztizálják. Az állapot súlyossága, és a magas láz segítségével az influenza elkülöníthető a közönséges meghűléstől. Bár nem mindig szükségszerű és elvégzendő, a fertőzést vérvizsgálattal is ki lehet mutatni. A diagnózis még biztosabb, ha sikerül a vírust a légúti váladékból kitenyészteni.
Az influenza lezajlása alatt a beteg ellenanyagokat (antitesteket) termel, melyek megvédik az illető vírussal történő újrafertőzéstől. A fertőzés megelőzésének leghatékonyabb módja azonban a minden évben elvégzett védőoltás. A védőoltás inaktivált (elpusztított) vírusokat vagy vírusrészecskéket tartalmaz, és lehet monovalens (egy típus) vagy polivalens (általában három típus). A monovalens védőoltás nagyobb adagot biztosít az új típus ellen, míg a polivalens egyszerre több vírustipus ellen nyújt védelmet. Évente, a fertőző típusokra vonatkozó előrejelzések alapján, más és más védőoltásokat vezetnek be. Az előrejelzések figyelembe veszik az előző járvány alatt uralkodó, és a világ más tájain a járványt közvetlenül megelőző fertőzéseket okozó típust.
A védőoltás főleg azoknak ajánlott, akik nagy valószínűség szerint súlyosan megbetegednének. Az USA- ban a vakcináció ősszel történik, hogy az antitestszintek az influenzás hónapokban (novembertől márciusig) a legmagasabb értékre emelkedjenek. A legtöbb esetben a védőoltás hatékonyságának kifejlődéséhez kb. 2 hétre van szükség. Gyermekeknek, vagy azoknak akik
Az influenza szövődményei
Bár az influenza általában súlyos betegség, a legtöbb egészséges ember 7-10 napon belül panaszmentessé válik. A betegség szövődményei azonban súlyosbíthatják a kórképet. Fokozottabban ki vannak téve a szövődmények és adott esetben halál kockázatának a nagyon idősek, a nagyon fiatalok, és a szív, tüdő, vagy idegrendszeri betegségben szenvedő egyének.
Előfordul a véres váladékozással járó súlyos légúti hurut (hemorrágiás bronchitis). A legsúlyosabb szövődmény a vírusos tüdőgyulladás, mely gyors súlyosbodás mellett akár 48 órán belül végzetes lehet. Nem lehet tudni, hogy a tüdőgyulladásra mi hajlamosít, de leggyakrabban olyan influenza A járvány alatt fordul elő, ami ellen csak kevés embernek van immunitása, és a legveszélyeztetettebb személyeket sújtja. A tüdő azon képessége, hogy a légutakból eltávolítsa vagy elszigetelje a bejutó baktériumokat, ilyenkor csökken, ezért baktériumok okozta tüdőgyulladások alakulhatnak ki.
Az influenza nagyon ritkán az agyvelő (enkefalitisz), a szívizom (miokarditisz) vagy az izmok (miozitisz) gyulladásával jár együtt. Az agyvelőgyulladás hatására a beteg aluszé- konnyá, zavarttá vagy éppen eszméletlenné válhat. A miokarditisz szívzörejeket vagy szívelégtelenséget okozhat.
A Reye-szindróma, mely a betegségnek egy nagyon súlyos és potenciálisan végzetes szövődménye lehet, leggyakrabban influenza B járvány alatt, gyermekeken fordul elő, főként ha aszpirin- vagy aszpirintartalmú gyógyszeres kezelés alatt álltak.
még életük során nem találkoztak a vírussal, a megfelelő ellenállóképesség kialakításához 1 hónapos különbséggel 2 oltást kell kapniuk.
Az amantadin vagy a rimantadin nevű vírusellenes szerek megvédenék az influenza A ellen, de az influenza B ellen már nem. Influenza A járvány alatt szokták
916
Fertőzések
adni azoknak, akik a fertőzöttekkel szoros kapcsolatban vannak, vagy azoknak a magas kockázatú egyéneknek, akik nem részesülhettek védőoltásban. A gyógyszer szedését a védőoltás beadása után 2-3 héttel abba lehet hagyni. Ha az illető nem részesülhet védőoltásban, a járvány egésze alatt, általában 6—8 hétig amantadin- vagy rimantadin-kezelést kell kapnia. E szerek az idősekben vagy idegrendszeri, illetve vesebetegekben idegességet, álmatlanságot, és egyéb mellékhatásokat okozhatnak. A rimantadinnek kevesebb a mellékhatása.
Az influenza kezelésének legfontosabb tényezői, hogy a beteg maradjon ágyban és pihenjen, sok folyadékot fogyasszon, és a panaszok kezdettétől a láz megszűnte után legalább 24-48 óráig kerülje az erőfeszítést. A súlyos tüneteket mutató, de szövődménymentes betegek paracetamolt, aszpirint, ibuprofent vagy naproxent szedhetnek. Reye-szindróma veszélye miatt a gyermekek ne kapjanak aszpirint; szükség esetén paracetamol adása elfogadható. A közönséges megfázásnál felsorolt egyéb lehetőségek, mint pl. az orrdugulást oldó szerek vagy az inhalálás mérsékelhetik a tüneteket.
A szövődménymentes influenza A fertőzés elején megkezdett amantadin- vagy rimantadin-terápia segíthet a láz tartamának és súlyosságának csökkentésében, és a légúti tünetek enyhítésében. Habár nem csökkentik a vírusos tüdőgyulladás súlyosságát, a gyógyulás valószínűségének növelésére is adhatók. A ribavirin nevű szer, mely aeroszol formájában inhalálva és szájon át szedhető formában is hozzáférhető, bizonyítottan csökkenti a láz tartamát és a vírus szaporodási képességét, de használata még kísérleti stádiumban van. Ribavirin azonban adható a vírusos tüdőgyulladás tüneteinek mérséklésére.
A másodlagos baktériumfertőzéseket antibiotikummal kezelik. A pneumococcus baktérium okozta tüdőgyulladás a gyakori pneumococcus törzseket tartalma
A lásd a 195. oldalt
■ lásd a 456. oldalt
★ lásd az 1041. oldalt
• lásd a 946. oldalt
zó polivalens védőoltással megelőzhető.A Védőoltás viszont influenzás betegnek már nem adható.
A két leggyakoribb herpeszvírus-fertőzés, mely a bőrön hólyagokat okoz, a herpesz szimplex és a herpesz zoszter (varicella zoszter). Egy másik herpeszvi- rus, az Epstein-Barr-vírus a mononukleózis infekcióza kórokozója. A citomegalovírus, mely szintén ebbe a családba tartozik, a mononukleózis infekciózától elkü- löníthetetlen megbetegedést okoz. A nemrégiben azonosított herpeszvírus (herpeszvírus 6) gyermekkori ro- seolának nevezett megbetegedést okoz (roseola infan- tum). A humán herpeszvírus 7-et még nem sikerült ösz- szefüggésbe hozni valamely betegséggel. Egy tanulmány az AIDS-es betegekben fellépő Kaposi-szarkó- ma okaként a herpeszvírus 8-at tüntetik fel.
A herpesz szimplex fertőzés visszatérő betegség, mely a bőrön és a nyálkahártyákon keletkező apró, fájdalmas, folyadékkal telt hólyagocskákkal jár.
A herpesz szimplex a bőrön vagy a nyálkahártyákon hólyagos kiütést okoz, mely később eltűnik, a vírus azonban a fertőzött területet érzőidegekkel ellátó gan- glionokban (idegsejttestek csoportosulása) lappangó (látens) állapotban húzódik meg. Időnként a vírus újra aktiválódik és replikálódni (szaporodni) kezd, és gyakran ugyanott okoz hólyagokkal járó elváltozásokat, ahol az előző esetben. A vírus jelen lehet a bőrben anélkül is, hogy látható hólyagokat okozna; ilyen állapotban a beteg másokat megfertőzhet. A bőrelváltozások megjelenhetnek túlzásba vitt napozás, láz, fizikai vagy érzelmi megterhelés, immunhiányos állapot vagy bizonyos ételek és gyógyszerek hatására. A fertőzés kiúju- lását előidéző tényező azonban gyakran ismeretlen marad.
A bőr fertőzését okozó két herpesz szimplex vírus a HSV-1 és a HSV-2. A HSV-1 okozza általában az ajkakon jelentkező kiütéseket (herpesz labiális)” és a szem szaruhártyájának fertőzését (herpesz szimplex kerati- tisz).* * * Általában a szájból vagy környékéről származó váladékkal vihető át. A HSV-2 genitális herpeszt (nemi szervek herpesze) okoz, és elsősorban a bőrelváltozásokkal való közvetlen érintkezéssel vihető át, leggyakrabban nemi kontaktus útján.®
Vírusfertőzések
917
A herpesz szimplex kiújulását bizsergés, kellemetlen érzés vagy viszketés jelzi. A tünetek a hólyagok megjelenését órákkal vagy akár 2-3 nappal előzik meg. A vörös peremmel körülvett hólyagok a bőr vagy a nyálkahártyák bármely részén megjelenhetnek, de leggyakrabban a száj körül, az ajkakon és a nemi szerveken fordulnak elő. A hólyagok (melyek fájdalmasak is lehetnek) csoportokba tömörülnek, de össze is folyhatnak. A hólyagok néhány nap múlva vékony, sárgás pörk vagy sekély fekélyek képződésével beszáradnak. A gyógyulás a megjelenéstől számított egy-két héten belül kezdődik meg, és általában 21 nap múlva fejeződik be. A nedves testrészeken felbukkanó hólyagok nehezebben gyógyulnak. Ha az elváltozások mindig ugyanott jelennek meg, illetve bakteriális felülfertőződés esetén, hegesedés alakulhat ki.
Csecsemők és kisgyermekek első fertőzése fájdalmas fekélyekkel és a szájüreg, illetve a fogínyek gyulladásával (gingivostomatitis), vagy a külső nemi szervek és a hüvely fájdalmas gyulladásával (vulvovagini- tis) járhat. A helyi panaszokat ingerlékenység, étvágytalanság és láz kísérheti. Csecsemőknél és ritkábban idősebb gyermekeknél a vírus a keringéssel szétterjedve a belső szerveket is megfertőzheti, így az agyat is, ami végzetes kimenetelű lehet.
HSV-2-vel fertőzött terhes anyák átadhatják a fertőzést a magzatuknak, főleg ha a terhesség utolsó 3 havában tapasztaltak kiúj ulást.A Magzatban a vírus az agyburkok enyhe gyulladását (meningitisz) hozhatja létre, vagy ritkábban súlyos agyvelőgyulladást (enkefalitisz) okozhat.
Ha csecsemőn, vagy olyan felnőttön lép fel herpesz szimplex fertőzés, aki atópiás ekcémának nevezett betegségben szenved, a potenciálisan végzetes kimenetelű herpeszes ekcéma (ekzema herpeticum) fejlődhet ki.® Ezért az atópiás ekcémás egyének kerüljék az aktív herpesszel fertőzöttek társaságát. AIDS-es betegek herpeszes bőrfertőzése jellegzetesen súlyos és makacs lehet, ugyanakkor gyakran előfordul a nyelőcső és a belek gyulladása, végbél körüli fekély, tüdőgyulladás, vagy az idegek érintettsége.
A bőrsérülésen bejutott herpesz szimplex vírus az ujjbegy fájdalmas, vörös duzzanatát hozza létre. Ezt az elváltozást herpeszes ujjgyulladásnak (herpeszes panaritium) nevezzük. Ez az elváltozás többnyire olyan egészségügyi dolgozókon alakul ki, akiknek még
nem volt herpeszes megbetegedésük, és fertőzött testnedvekkel érintkeztek.
A herpesz szimplex fertőzés felismerése néha nehézségekbe ütközhet, összetéveszthető allergiás reakcióval, egyéb vírusfertőzésekkel, vagy bizonyos gyógyszerek mellékhatásával. A hólyagok elhelyezkedése azonban segíthet a diagnózis megállapításában.
Ha az orvosban herpesz szimplex gyanúja merül fel, a hólyagokból nyert kaparék mikroszkóp alatt vizsgálható. Ha a fertőzés valóban fennáll, a kaparékban nagy, fertőzött sejtek láthatók. A diagnózis vírustenyésztéssel, magas ellenanyagszintet mutató vérvizsgálattal, és biopsziás módszerrel támasztható alá, ezekre azonban csak ritkán van szükség. A fertőzés már nagyon korán felismerhető egy új technika, a polimeráz-láncreakció (polymerase chain reaction – PCR) segítségével. Ezzel az eljárással valamely szövetnedvben ki lehet mutatni a herpesz szimplex vírus DNS láncát.
A legtöbb ember számára a herpesz labiális egyetlen szükséges kezelési módja a fertőzött terület szappanos vízzel történő tisztán tartása. Ezután a területet óvatosan meg kell szárítani. A hólyagok nedvesen’maradása súlyosbíthatja a gyulladást, késlelteti a gyógyulást, és elősegítheti a bakteriális felülfertőzést. A bakteriális fertőzést neomicin-bacitracin tartalmú kenőccsel kell bekenni. A folyamat előrehaladása esetén, vagy ha további tüneteket okoz, az orvos szájon át szedhető vagy injekcióban adható antibiotikumokat írhat fel.
Közvetlenül a hólyagokra alkalmazott vírusellenes szerek, így pl. a idoxuridin, trifluridin, és az aciklovir hatékonyak lehetnek. A testszerte megjelenő súlyos fertőzés szájon át szedhető aciklovirral vagy vidarabinnal kezelhető. Mindennapos aciklovir szedésre lehet szükség az ismételt fertőzések megelőzésére, főként ha a nemi szervek érintettek. A herpesz szimplex keratitisz* * * és a genitális herpeszt speciális kezelést igényel.
A lásd az 1219. oldalt
■ lásd a 961. oldalt
- lásd az 1041. oldalt
• lásd a 946. oldalt
918
Fertőzések
Mi a posztherpeszes neuralgia?
A fertőzött idegek által ellátott bőrterületeken fellépő fájdalmat nevezzük posztherpeszes neuralgiának. Az ilyen fájdalom az övsömör fellépte után hónapokig, sőt évekig is fennállhat, ez azonban nem jelenti azt, hogy vírus aktívan szaporodik (replikálódik). A fájdalom folyamatosan vagy szakaszokban jelentkezhet, éjszaka, illetve hideg vagy meleg natasara sutyosDoanat, ©s ©löiordui, hogy elviselhetetlen méretet ölt.
A posztherpeszes neuralgia főleg időseknél fordul elő: az 50 évesnél idősebb övsömörös betegek 25-50%-ában jelentkezik valamilyen 11 loí löMJtíl I■ Ugydr ídKKUI d/C vbbZvb CwölüK számát figyelembe véve csak 10%-ban fordul elő, és csak ritkán jár súlyos fájdalommal.
A legtöbb esetben a fájdalom 1-3 hónap múlva elmúlik, az esetek 10-20%-ában tart 1 évnél, és csak ritkán 10 évnél hosszabb ideig.
Bár már nagyon sok kezelési módszert kipróbáltak, a posztherpeszes neuralgia ellen egyik sem bizonyult igazán hatékonynak. Szerencsére a legtöbb esetben a fájdalom enyhe, és nem igényel különösebb kezelést.
Az övsömör (herpesz zoszter) olyan vírusfertőzés, mely a bőrön igen fájdalmas, folyadékkal telt hólyagok megjelenésével jár.
Ni övsömört ugyanaz a herpeszvírus okozza, mint a bárányhimlőt. A Az első varicella zoszter vírusfertőzés, mely akár bárányhimlő is lehet, úgy végződik, hogy a vírus behatol a gerincvelői és agyidegek ganglionjaiba
A lásd az 1270. oldalt
■ lásd a 325. oldalon lévő ábrát
(idegsejttest-csoportok), és itt lappang tovább. Az övsömör mindig az illető ideggyök(ök) ellátási bőrterületére korlátozódik (dermatómák).®
Előfordul, hogy a vírus soha többé nem okoz tüneteket, vagy hogy évek múlva újra aktiválódik. Az övsömör akkor alakul ki, ha a vírus reaktiválódott. Ez néha a szervezet immunitását csökkentő egyéb betegségek, pl. AIDS vagy Hodgkin-kór, vagy gyógyszerek hatására következik be, de leggyakrabban nem derül ki a kiváltó ok. Az övsömör kiújulása nem feltétlenül jelenti azt, hogy a háttérben egy jelentős betegség zajlik. Abe- tegség bármely életkorban előfordulhat, de 50 év felett a leggyakoribb.
A betegség tüneteinek kialakulását bizonyos esetekben 3-4 napig tartó rossz közérzet, hidegrázás, láz, hányinger, hasmenés és vizeletürítési nehézségek előzhetik meg. Mások a megfelelő bőrterületeken fájdalmat vagy egyszerűen csak bizsergést és viszketést tapasztalnak. Ezután vöröses karimájú, apró, folyadékkal telt hólyagcsoportosulások alakulnak ki. A hólyagok az ideg által ellátott bőrterületnek csupán egy részét foglalják el. Leggyakrabban a törzs bőre érintett, és többnyire csak az egyik oldalon, egyidejűleg azonban egy- egy hólyagocska máshol is előfordulhat. Az érintett terület bármely ingerrel szemben, még a finom érintésre is nagyon érzékeny; a fájdalom igen heves lehet.
A hólyagok megjelenésük után kb. 5 nappal kezdenek beszáradni és pörkösödni. A pörkösödés megkezdéséig a hólyagok tartalmazzák a herpesz zoszter vírust, mely fogékony egyénre való átvitel esetén bárányhimlőt okozhat. A nagy bőrterületeket elborító vagy 2 hétnél hosszabb ideig is fennálló hólyagok esetén az immunrendszer zavarára kell gondolni.
Övsömör lezajlása után általában életre szóló immunitás alakul ki, a betegség az esetek kevesebb mint 4%- ában újul ki. A betegek többsége maradványtünetek nélkül gyógyul, de előfordulhat a bőr hegesedése, mely kiterjedt lehet, még akkor is, ha másodlagos bakteriális fertőzés nem lépett fel. Az arcideg szemet ellátó ágának érintettsége súlyos tüneteket okozhat.
A hólyagok megjelenése előtt nehéz lehet felismerni a betegséget, de a törzs egyik oldalán, bizonytalan csíkban fellépő fájdalom hasznos útmutató lehet. A fájdalom az érintett ideg lefutásától függően utánozhat fé
Vírusfertőzések
919
regnyúlvány-gyulladást (appendicitis), vesekő vagy epekő okozta panaszokat, vagy vastagbélgyulladást. Az övsömör hólyagocskái majdnem azonosak a herpesz szimplexben megjelenőkkel, ez utóbbi elváltozások azonban máshol, sokkal kisebb bőrterületeken keletkeznek, sokkal kisebb számban, és általában ugyanott újulnak ki. A diagnózis szükség esetén laboratóriumi vizsgálatokkal igazolható.
A herpesz zosztemek még mindig nincs biztosan megfelelő terápiája. Sem a kortikoszteroidoknak, sem pedig egy magas varicella zoszter ellenes antitesttartalmú savónak nincs hatása a már kifejlődött övsömör ellen. A bőrelváltozások tartamának csökkentésére, főleg a károsodott immunrendszerű egyéneknél, vírusellenes szereket, pl. aciklovirt vagy famcikclovirt lehet adni. A másodlagos bakteriális felülfertőzések megelőzése érdekében a bőrt tisztán kell tartani.
Aszpirin vagy a kodein ideiglenesen csökkenti a fájdalmat, a fájdalom miatt fellépő alvászavarok esetén hasznos lehet. Gyermekeknél az aszpirint a Reye-szin- dróma veszélye miatt kerülni kell.
I mononukleózis infekcióza (mononucleosis infec- tiosa) nevű betegséget a herpeszvírusok családjába tartozó Epstein-Barr-vírus okozza, és lázzal, torokfájással, illetve megnagyobbodott nyirokcsomókkal jár.
Az orr és a garat nyálkahártyasejtjei után, az Epstein-Barr-vírus a B-limfocitákat (az ellenanyagtermelésért felelős fehérvérsejttípusokat) támadja meg. A fertőzés létrejöhet gyermek-, serdülő- és felnőttkorban is; az amerikai gyermekek 50%-a 5 éves kora előtt átesik rajta. A vírus azonban nem túlságosan fertőző. A serdülők és a fiatalok megbetegedése általában Epstein-Barr-vírussal fertőzött egyénnel való csókolózás vagy egyéb intim jellegű kapcsolat útján következik be.
Az Epstein-Barr-vírust hozzák összefüggésbe a főként Afrika trópusi vidékein előforduló Burkitt-lim- fómával. Szerepet játszhat továbbá a károsodott immunrendszerű (AIDS, szervátültetés utáni kezelés) egyének B-limfocita-eredetű-, valamint bizonyos orr- és garatdaganatainak kialakulásában. A vírus szerepe a rosszindulatú betegségek kialakulásában még nem tel
jesen tisztázott, de úgy gondolják, hogy genetikai állományának bizonyos részei megváltoztatják a fertőzött sejtek növekedési ciklusát.
Az 5 évesnél fiatalabb gyermekeknél a betegség többnyire nem okoz panaszokat. Serdülőkben és felnőttekben azonban már jelentkezhetnek tünetek. A fertőződés és a panaszok megjelenése között eltelt idő (inkubációs idő) átlagosan 30-50 nap.
A jellegzetes négyes tünet a levertség, láz, torokfájás, és a nyirokcsomók duzzanata. A fertőzés általában rossz közérzettel kezdődik, mely néhány naptól egy hétig tart. Ezt követi a láz, torokfájás és a nyirokcsomók megnagyobbodása. A láz általában délután vagy este felé éri el 39,5 °C körüli csúcsértékét. A torokgyulladás fájdalma súlyosbodhat, a garat hátsó falán gennyszerű váladék keletkezhet. A nyirokcsomók megnagyobbodása mindenhol előfordulhat, de általában a nyaki tájékon a legjellegzetesebb. A levertség főleg az első 2-3 hétben a legkifejezettebb.
A mononukleózis infekciózában szenvedő betegek 50%-ában tapasztalható lépmegnagyobbodás. Időnként előfordul enyhe májmegnagyobbodás is. Ritkán sárgaság és szemkörüli vizenyő alakul ki. Ezen kívül ritkán bőrkiütések is megjelenhetnek. Egy tanulmány szerint azonban majdnem mindenkin, aki a fertőzés mellett az ampicillin nevű antibiotikumot kapta, az említett kiütések megjelentek. Egyéb szövődmények, így az agyvelő gyulladása (enkefalitisz), epilepsziás görcsök, bizonyos ideg károsodások, az agyhártyák gyulladása (meningitisz) és viselkedési rendellenességek is kialakulhatnak.
A megnagyobbodott lép olykor nagyon érzékeny ütődésre, rázkódásra. A lépruptúra (a lép szakadása) ritka, de lehetséges szövődmény. Előfordulása esetén sürgős sebészeti beavatkozás és lépeltávolítás indokolt. A fehérvérsejtek száma általában emelkedett, de a vér- lemezkékkel (trombociták) és a vörösvérsejtekkel együtt akár csökkenhet is, ez azonban általában kezelés nélkül rendeződik. Megtörténhet, hogy a megnagyobbodott nyaki nyirokcsomók a légutakra nyomást gyakorolnak. Kifejlődhet tüdőpangás is, de ez általában nem okoz panaszt.
Az orvos a betegséget a tünetek alapján ismeri fel, bár a tünetek nem jellegzetesek és egyéb fertőzésre is
920
Fertőzések
Krónikus fáradtság (kimerültség) szindróma
Az idült (krónikus) fáradtság szindrómának elnevezett betegség főleg 20-40 éves kor között jelentkezik, nőknél kétszer gyakrabban. A tünetek közé tartozik a beteget súlyosan legyengítő kimerültség, az összpontosító képesség csökkenése, és bizonyos esetekben hőemelkedés és a nyirokcsomók duzzanata.
Kezdetben a tünetegyüttes okozójaként az Epstein-Barr-vírus került gyanúba, de a feltételezést csak kevés bizonyíték támasztotta alá.
utalhatnak. Például a citomegalovírus okozta tünetegyüttest nehéz elkülöníteni a mononukleózis infek- ciózától. Egyéb vírusfertőzések, a toxoplazmózis, illetve bizonyos gyógyszer-mellékhatások és nem fertőző betegségek is utánozhatják a kórkép tüneteit.
A mononukleózis infekcióza diagnózisa vérvizsgálattal igazolható, mely kimutatja az Epstein-Barr-vírus elleni antitesteket. A szervezet fiatal B-limfocitákat termel a fertőzött alakok elpusztítására, ezeknek mikroszkóp alatt jellegzetes alakjuk van, és a fertőzött egyének vérében nagy számban fordulnak elő. A torok streptococcus okozta fertőzése a mononukleózis infek- ciózához hasonló tüneteket okozhat, ezt garatváladék- tenyésztéssel lehet elkülöníteni, és a tályogképződés, valamint a reumás láz kialakulásának megelőzése érdekében antibiotikummal kell kezelni.
A legtöbb beteg teljesen meggyógyul. A fertőzés tartama változó. A heveny stádium kb. 2 hétig tart, ezután a legtöbb ember visszanyeri szokásos tevékenységét, bár a fáradékonyság több hétig vagy akár hónapokig is megmaradhat.
A betegség kevesebb, mint 1 %-ban halálos kimenetelű. A halált leggyakrabban a szövődmények okozzák, pl. az agyvelőgyulladás, lépruptúra vagy légúti elzáródás, és sokkal valószínűbb a károsodott immunrendszerű betegek esetén.
A betegeket pihenésre kell biztatni mindaddig, amíg a láz, torokfájás és rossz közérzet el nem múlik. A lépruptúra veszélye miatt a beteg 6-8 hétig ügyeljen arra, hogy ne emelgessen nehéz terheket, és a küzdősportokat kerülje, még akkor is, ha a lépe nincs megnagyobbodva.
A lázat és a fájdalmat aszpirinnel vagy paracetamol- lal lehet csillapítani. Gyermekek esetén az aszpirint kerülni kell a Reye-szindróma veszélye miatt, mely végzetes kimenetelű lehet. Bizonyos szövődmények, mint pl. a légutak vizenyője, kortikoszteroidokkal kezelhetők. Az aciklovir csökkenti az Epstein-Barr-vírus szaporodását, de a betegség tüneteit csak kis mértékben befolyásolja.
A központi idegrendszer
vírusos betegségei
A központi idegrendszer vírusos betegségeit, melyek elsősorban az agyat és a gerincvelőt, illetve ezek burkait (meninxek) érintik, számos vírus okozhatja.
Rabies (veszettség, víziszony)
A rabies az agyvelö fertőzése, mely az agy és a gerincvelő gyulladásával és ingerlékenységével jár.
A rabiesvírus a fertőzött állatok nyálában található meg. A betegség a fertőzött állat harapásával vagy nyalásával terjed át más állatokra vagy az emberre. A vírus a behatolási kaputól az idegek mentén az agyba vagy a gerincvelőbe vándorol, és itt szaporodni kezd. Ezt követően, szintén az idegek mentén, a nyálmirigyekbe és a nyálba kerül.
A veszettség számos állatfajról kerülhet az emberre. Bár az emberre nézve még mindig a kutya a legveszélyesebb, a fertőzés macskák, denevérek, mosómedvék, borzok, rókák vagy egyéb állatok útján is terjedhet. A kisemlősök, mint az egér vagy a patkány veszettsége valószínűtlen, mivel egy másik állat harapása általában végzetes rájuk nézve. Az USA-ban elterjedt védőoltássorozat eredményeként a veszett kutyák száma erősen lecsökkent, nem így van azonban Dél-Amerika, Afrika és Ázsia országaiban, ahol a háziállatokat nem mindig oltják be a betegség ellen. A fertőzött állaton a veszettségnek a dühöngő, vagy a bénulásos formája alakul ki. Előbbi izgatottsággal, az alattomos támadásra való hajlam fokozódásával jár, majd az állat ebénul, és elpusz-
Vírusfertőzések
921
túl. A bénulásos veszettségben már kezdettől fogva kialakul a bizonyos testrészekre korlátozódó vagy kiterjedt bénulás.
Az USA-ban az utóbbi 30 évben az emberi veszettségek legnagyobb részét vadállat harapása okozta. A veszett állatok dühönghetnek, sokkal gyakoribb azonban, hogy viselkedésük csak kis mértékben változik meg. Az éjjeli állatok (denevérek, borzok, mosómedvék és rókák) nappal is felbukkanhatnak, és nem félnek az embertől.
Nagyon ritkán a veszettség fertőzött levegő belégzé- sével is elkapható. Két esetben fordult elő, hogy barlangászok fertőzött denevérek lakta barlang levegőjét belélegezve megfertőződtek.
A tünetek a fertőződést követően általában 30 -50 nap múlva jelentkeznek, de az inkubációs idő 10 nap és 1 év között változik. A lappangási idő sokkal rövidebb azokban, akiket a fejen vagy a törzsön ért a harapás, vagy akik egyszerre több sérülést szenvedtek.
Az esetek 20%-ában a betegség az alsó végtagokon kezdődő, majd felfelé kúszó bénulással kezdődik. Sokkal gyakoribb azonban a rövid ideig tartó szellemi levertséggel, nyugtalansággal, rosszulléttel és lázzal kezdődő betegség. A nyugtalanság fékezhetetlen izgatottságig fokozódik, amit nagymérvű nyálzás kísér. A garat és a gége izmainak görcse megsemmisítő fájdalommal járhat. A görcsöket az agyban lévő nyelési és légzési központok ingerlékenysége okozza, és egy enyhe fuvallat vagy az ivás megkísérlése is kiválthatja. A beteg képtelen tehát inni, és ezért a betegséget víziszonynak is nevezik.
Ha egy személyt egy beteg vagy megvadult állat harap meg, akkor elsősorban veszettségre kell gondolni. Az, hogy az állat veszett volt vagy sem, az agyából származó minta vizsgálatával meghatározható. Az állatot el kell fogni, és megfigyelés alatt kell tartani. Típusos esetben meg kell ölni, az agyát pedig meg kell vizsgálni. Ha egy tünetmentes kutya vagy macska harap meg egy embert, az állatot be kell zárni és 10 napig állatorvosi megfigyelés alatt tartani. Ha az állat ezután is egészséges, akkor az állatorvos bizton állíthatja, hogy a harapás időpontjában sem volt fertőző.
Ha egy állat által megharapott emberen súlyosbodó agyvelőgyulladás (enkefalitisz) tünetei alakulnak ki,
akkor a kiváltó ok nagy valószínűséggel a veszettség. A tünetek megjelenéséig a vírusvizsgálatok nem segítenek. Bőrbiopsziával, vagyis bőrminta vételével mikroszkópos vizsgálathoz (általában a nyakról), kimutatható a vírus.
A veszettség kialakulása megelőzhető a sérülés előtt, vagy azonnal utána. Például azoknak, akik a veszettség fokozott veszélyének vannak kitéve, védőoltás adható. Ide tartoznak az állatorvosok; azok a laboratóriumi dolgozók, akik potenciálisan fertőzött állatokkal dolgoznak; azok az emberek, akik 30 napnál hosszabb ideig tartózkodnak olyan fejlődő országban, ahol a kutyák veszettsége gyakran előfordul; és a denevér lakta barlangok kutatói. A védőoltás a legtöbb ember számára egész életre szóló bizonyos fokú immunitást biztosít. Az ellenanyagszint azonban fokozatosan csökken, ezért a továbbra is veszélyeztetett személyeknek 2 évente emlékeztető oltást kell kapniuk.
Veszett állat által megharapott egyénekben a fertőzés csak ritkán alakul ki, ha azonnal megteszik a szükséges megelőző intézkedéseket. A nyulak és rágcsálók (mókusok, csíkos földi mókusok, patkányok és egerek) okozta sérülés esetén nincs szükség további kezelésre, hacsak nem áll fenn a veszettség alapos gyanúja, mivel ezek az állatok csak ritkán fertőződnek. Vadon élő borz, mosómedve, róka és denevér által megharapott személyek azonban további kezelést igényelnek, kivéve ha az állatot sikerül elfogni és kimutatni róla, hogy veszettségmentes.
A legfontosabb megelőzési eljárás a harapott seb azonnali ellátása. A szennyezett területet szappannal alaposan meg kell tisztítani. A mély, szúrt sebeket szappanos vízzel kell kiöblíteni. A seb megtisztítása után azok a személyek, akik még nem részesültek veszettség elleni védőoltásban, rabies immunglobulininjekciót kapnak; ennek felét a seb köré kell beadni. Azok, akik előzőleg nem voltak beoltva, a sérülés napján, majd a 3., 7., 14., és 28. napon rabies védőoltást kapnak. A szúrás helyén keletkező fájdalom és duzzanat általában elhanyagolható. Az ötös injekciósorozat alatt csak ritkán lép fel allergiás reakció, és a védőoltásban részesülő személyek alig 1%-ában alakul ki láz.
Ha egy előzőleg védőoltásban részesült egyén sérül, a veszettség kialakulása csekély, viszont a sebet ilyenkor is alaposan ki kell tisztítani, és két adag vakcinát kell adni (a 0. és 2. napon).
922
Fertőzések
Amikor a mai kezelési módszerek még nem léteztek, 3-10 napon belül beállt a halál. A legtöbb beteget a légutak elzáródása (aszfixia), a görcsök, a kimerültség, és a kiterjedt bénulás miatt érte utói a végzet. Bár régen még úgy tartották, hogy a veszettségben a halál elől nincs menekvés, voltak túlélők. Ezekben az esetekben az életben maradás a tüdőt, a szívet és az agyat érintő tünetek intenzív ellátásának volt köszönhető. A tünetek kialakulása után általában már sem vakcina, sem immunglobulin adása nem segít.
A Creutzfeldt-Jakob-betegség (encephalopathia suba- cuta spongiformis, szivacsos agyvelö-károsodás) egy progresszív, elkerülhetetlenül fatális fertőzés, mely izomgörcsökkel és az értelmi képesség folyamatos leépülésével jár.
A betegség világszerte előfordul, terjedéséről csak keveset tudnak. Néhány beteg megbetegedése fertőzött donortól származó szaruhártya vagy egyéb szövet átültetése kapcsán, más esetben agysebészeti beavatkozás során fertőzött eszközök használatával következett be. Halottak agyalapi mirigyéből előállított növekedési hormon szintén fertőző forrásként szerepelhet (a növekedési hormont ma már mesterségesen is elő lehet állítani). Fokozott az agysebészeti beavatkozáson átesett személyek fertőződésének valószínűsége. Néhány kórboncnokban is kialakult a betegség, valószínűleg a boncolt holttestekből eredendően.
A Creutzfeldt-Jakob-betegség elsősorban a felnőtteket, főként az 50 évesnél idősebbeket érinti. A kórokozót nehéz volt azonosítani, mivel a betegséggel kapcsolatosan nem sikerült idegen DNS vagy RNS molekulát kimutatni. Azonban a kutatások a megbetegedettekben egy jellegzetes fehérje jelenlétére utaltak, amelyet prionnak neveztek el.
A Creutzfeldt-Jakob-betegséghez hasonló a juhok (scrapie vagy súrlókór) és a szarvasmarhák megbetegedése (kergemarhakór). A betegség az utódokban is megjelenik, és úgy tűnik, hogy fertőzött szövetek fogyasztásával szintén átvihető. Állatfajok között a terjedés egyelőre nem bizonyított, de úgy tűnik, hogy a kergemarhakór előfordulása megemelkedett, amikor a szarvasmarhákat juhok belső szerveivel táplálták, és a
betegség emberen is talán akkor fordult elő, ha megelőzően fertőzött marhahússal táplálkozott.
A fertőződés után hónapokig vagy akár évekig nem jelentkezik semmiféle tünet. Lassan, az agy károsodásának fokozódásával azonban az értelmi képességek csökkenése (demencia) következik be. Kezdetben a tünetek az egyéb okok kiváltotta demenciához hasonlí- tanak:A elhanyagolt személyi higiéné, egykedvűség, ingerlékenység, feledékenység és zavartság. Egyes betegek könnyen elfáradnak, aluszékonyak, képtelenek elaludni vagy egyéb alvászavarokkal küszködnek. Aztán a tünetek felgyorsulnak, az állapot általában sokkal gyorsabban romlik, mint Alzheimer-kórban, és végül teljes elbutulás következik be.
Az izomrángások általában a tünetek kezdetétől számítva az első hat hónapban jelennek meg. Remegés, ügyetlenség és furcsa testmozgások alakulhatnak ki. A látás sötétté és homályossá válhat. A legtöbb beteg többnyire tüdőgyulladásban hal meg, általában 3-12 havi betegség után. Kétéves túlélés csak 5-10%-uknál következik be.
Demenciában (elbutulás) szenvedő beteg vizsgálatakor az orvosnak gondolnia kell a Creutzfeldt-Jakob- betegségre. A legtöbb elbutulást azonban valószínűleg nem a Creutzfeldt-Jakob-betegség okozza, hacsak a klinikai képhez nem társul a szellemi képességek igen gyors romlása és izomrángás. Amíg a beteg életben van, a diagnózist általában nem sikerül igazolni, mivel ehhez egy agyszövetmintát igénylő speciális vizsgálatra van szükség. Bár ez a vizsgálat biztonságos, csak akkor szokás elvégezni, ha nagy valószínűséggel Creutzfeldt-Jakob-betegséggel állunk szemben.
A betegséget gyógyítani vagy a folyamatot lassítani lehetetlen. Az orvos arra törekszik, hogy betege viszonylag jól érezze magát, és a tüneteit kezeli. Mivel a betegség átvihető, a fertőzött emberi, illetve állati szövetek átültetését, illetve fogyasztását kerülni kell.
Progresszív multifokális
leukoenkefalopátia
▲ lásd a 367. oldalt
A progresszív multifokális leukoenkefalopátia (az agy többgócú fehér elfajulása) az agy poliómavírus fertő-
Vírusfertőzések
923
zésének egy ritka formája, melyben a tünetek megjelenését gyakran követi gyors rosszabbodás.
A betegség az agyat és a gerincvelőt érinti, és a poliómavírusok családjába tartozó JC-vírus okozza. Leggyakrabban károsodott T-limfocita (ezek az immunrendszer sejtjei) működésű betegekben fordul elő, így leukémiában, limfómában vagy AIDS-ben szenvedő egyénekben; a férfiakat gyakrabban érinti.
Nagyon sok, JC-vírussal megfertőzött ember látszólag tünetmentes. Akárcsak a herpeszvírusok, ez a kórokozó is addig lappang, amíg valamilyen hatásra (pl. az immunrendszer károsodása) újra aktiválódni képes. A betegség tehát csak évekkel a fertőződés után fejlődik ki.
A tünetek fokozatosan vagy hirtelen jelentkeznek, mihelyt azonban felléptek, gyorsan rosszabbodnak, és aszerint változnak, hogy az agy melyik területén van a károsodás. Gyakori az egyik testfél bénulása. Fejfájás és epilepsziás görcsök csak ritkán fordulnak elő. Az értelmi képességek fokozatos romlása (de- mencia) három esetből kettőben megjelenik. A beszéd nehezítettsége, valamint részleges vakság is jellemző. A tünetek kezdetétől 1 -6 hónapon belül bekövetkezik a halál, de néhány beteg túlélheti a betegséget.
A diagnózis a fokozatosan romló tüneteken alapszik. Képalkotó eljárások, pl. a számítógépes rétegvizsgálat (CT) vagy a mágneses magrezonancia vizsgálat (MRI) segíthet a diagnózis megállapításában, végleges diagnózis azonban a beteg haláláig nem állítható fel, mivel az agyszövet vizsgálata csak ezután végezhető el.
A betegségnek nincs hatékony kezelése. A kutatók szerint túlélés esetén bizonyos immunműködések felelősek a fertőzés és az agyállomány pusztulásának megállításáért.
Trópusi spasztikus
paraparézis (TSP)
A trópusi spasztikus paraparézis (izommerevséggel járó alsóvégtag-bénulás) egy lassan előrehaladó vírusos fertőzés, mely a gerincvelőt érinti, és az alsó végtagok gyengeségével jár.
A fertőzést az 1 -es típusú humán T-limfocita-vírus (HTLV-1) okozza. A retrovírusok családjába tartozó kórokozó egy bizonyos típusú leukémiát is okozhat. A trópusi spasztikus paraparézis nemi úton, vagy fertőzött tűvel terjed. Az anyáról a gyermekre átvihető a méhlepényen keresztül vagy az anyatej útján.
A tünetek évekkel a fertőződést követően alakulhatnak ki. A HTLV-1-fertőzésre adott válaszreakcióként az immunrendszer az idegszövetet károsítja, ez okozza a tüneteket. Mindkét alsó végtagban gyengeség és izommerevség alakul ki, amely lassan rosszabbodik. A lábon érzéskiesések jelenhetnek meg.
Bár hatásos terápiája nincsen, a fertőzött egyének állapota kortikoszteroidokra javult, ezek a szerek ugyanis az immunválaszt csökkentik. Átmeneti javulást lehetett elérni plazmaferezissel is.
Arbovírus-fertőzések
Az arbovírus meghatározás azokra a vírusokra érvényes, amelyek az emberre rovarok, pl. kullancsok vagy szúnyogok csípésével terjednek, ezek pedig előzőleg egyéb állatoktól, háziállatoktól és a madaraktól fertőződnek.
Az arbovírus-enkefalitisz az agyállomány súlyos fertőzése, melyet az arbovirusok valamelyike okoz.
Az USA-ban a rovarok által terjesztett vírusos agy- velőgyulladások leggyakoribb típusai a nyugati lóenkefalitisz, keleti lóenkefalitisz, St. Louis-enkefali- tisz és a Kalifomia-enkefalitisz. A fertőzésekért felelős vírust az illető földrajzi vidékre jellemző moszkitó terjeszti. Ezek a betegségek csak az illető vidéken elterjedt zoonózisok (emberre is terjedő állatbetegség), de ha a fertőzött állatok száma megemelkedik, akkor járványok alakulhatnak ki. Az emberek csak véletlenszerűen fertőződnek, és nem járulnak hozzá a vírus terjedéshez.
A nyugati lóenkefalitisz az USA egész területén előfordul, és minden korosztályt érint, de leginkább az egy évesnél fiatalabb gyermekeket betegíti meg. Keleti lóenkefalitisz főleg az USA keleti részén fordul elő, inkább a fiatal gyermekeket és az 55 évesnél idősebb felnőtteket érinti, és könnyebben vezet halálhoz, mint a nyugati típus. Mindkét fajta nagyon súlyos betegség; az egy évesnél fiatalabb gyermekekben, az idegek és az agyállomány folyamatos károso
924
Fertőzések
dását okozza. A St. Louis-enkefalitisz járványai szerte az USA-ban előfordultak, de főleg Texasban és más közép-nyugati államokban jellemzőek; a halál leginkább az idősebb generációt veszélyezteti. A kaliforniai víruscsoportban számos rokon vírus található, ide tartozik a Kalifornia-vírus (leggyakoribb az USA nyugati államaiban), a La Crosse-vírus (középnyugati államok), és a Jamestown Canyon-vírus (New Yorktól nyugatra). E csoportba tartozó vírusok leginkább a gyermekeket fertőzik meg.
A szokásos korai tünetek közé tartozik a fejfájás, aluszékonyság és láz. A hányás és a tarkókötöttség az agy és a gerincvelő érintettségét jelző ritkább tünetek. Gyorsan izomremegés, zavartság, görcsök és kóma alakulhat ki. Előfordulhat, hogy a karok és az alsó végtagok megbénulnak.
A herpesz szimplex vírus okozta enkefalitisszel szemben, itt nincs hatékony terápia. A kezelés csupán az élet fenntartását jelenti. A betegség lefolyását befolyásolni nem tudják az orvos feladata a keringés és a légzés támogatása.
A világ többi részén az embert időnként az enkefali- tiszt okozó arbovírusokkal rokon vírusfertőzések betegítik meg. Ilyen fertőzés a venezuelai lóenkefali- tisz, a japán enkefalitisz, az orosz tavaszi-nyári enke- falitisz, és más, előfordulásuk vidékéről elnevezett enkefalitisz-típusok.
Az egyik legismertebb és az emberiség történelmében fontos szerepet játszó arbovírus fertőzés a sárgaláz. A sárgalázat moszkitók terjesztik, és lázzal, vérzéssel és sárgasággal jár. Halálos kimenetelű lehet. Leggyakrabban Közép-Afrikában, illetve Közép- és Dél- Amerikában fordul elő.
A dengue-láz (csonttörési vagy dandy-láz) az egyik leggyakoribb arbovírus-fertőzés, amely a trópuson és szubtrópuson világszerte megjelenik. A moszkitók terjesztette fertőzés lázzal, nyirokcsomó megnagyobbodással és vérzéssel jár. Súlyos ízületi és izomfájdalom kíséri. Csonttörési láznak is nevezik. Halálos kimenetelű lehet. Leggyakrabban 10 évesnél fiatalabb gyermekeken fordul elő, és a fertőzést köve
tő években gyakoriak a vírusvariánsok által okozott visszaesések.
Arenavírus-fertőzések
Az arenavírusok és egyéb arbovírusokkal rokon vírusok rágcsálók vagy ürülékük útján terjednek az emberre.
A limfocitás koriomeningitisz arénavírus-fertözés, amelyet influenzaszerü tünetek jellemeznek.
A limfocitás koriomeningitisz vírusa leggyakrabban rágcsálókban, főleg a házi egérben és a hörcsögben fordul elő. Az állatokban a vírus életük végéig megtalálható, és vizeletükkel, székletükkel, spermájukkal és orrváladékukkal ürítik a kórokozót. Az emberek fertőzéséért általában a szennyezett por vagy táplálék felelős. A betegség általában télen a leggyakoribb, amikor a rágcsálók házon belül keresnek menedéket.
Az influenzaszerű megbetegedés a fertőzés után 1-3 héttel alakul ki. Gyakori a borzongással járó, 39—40 °C- ig terjedő láz, továbbá rossz közérzet, hányinger, zavartság, gyengeség, izomfájdalmak, erős fény hatására súlyosbodó szem mögötti fejfájás és étvágytalanság léphet fel. Előfordulhat torokfájás, ízületi fájdalom és hányás is. A betegség az ujjízületek és a herék gyulladását is kiválthatja. Hajhullás is előfordulhat.
Gyakori, hogy a betegség két fázisban zajlik: az influenzaszerű tünetek kialakulása után 1-2 héttel bekövetkezik az agyhártyagyulladás (meningitisz), amely fejfájással és tarkókötöttséggel jár, de nyomtalanul gyógyul. Előfordulhat, hogy az agyállomány is fertőződik (enkefalitisz); ez fejfájással és aluszékonyság- gal jár. Végleges idegkárosodás ritkán, de előfordulhat.
A fertőzés első hetében a tünetek influenzára vagy egyéb hasonló vírusfertőzésre emlékeztetnek, ezért általában nem végeznek laboratóriumi vizsgálatokat. Ha mégis sor kerül kivizsgálásra, a mellkas röntgenfelvé
Vírusfertőzések
925
telén a tüdők enyhe gyulladásos folyamata látható, a vérvizsgálatok pedig alacsony fehérvérsejt- és vér- lemezkeszámot mutatnak. Ha a tünetek meningitiszre (agyhártyagyulladásra) utalnak, az agy-gerincvelői folyadékból (liquor) a gerinccsatornába szúrt tű segítségével mintavételre kerül sor. Limfocitás koriomeningi- tisz esetén a liquorban általában nagy számban találhatók fehérvérsejtek, főleg limfociták. A diagnózis az agy-gerincvelői folyadékban a vírus kimutatásán vagy a vérben a vírusellenes antitestek emelkedő szintjén alapul.
A betegségnek nincs speciális kezelése. Az orvos feladata a tünetek enyhítése, amíg a fertőzés meg nem szűnik.
Világszerte előfordul, hogy a jellegzetesen állatokat érintő betegségek az emberre is ráterjedhetnek (zoonozisok). E fertőzések jellege az előfordulási helytől és a vírusokat terjesztő élőlényektől (vektoroktól) függ. Bizonyos vírusok súlyos, többnyire végzetes fertőzést hoznak létre, amelyre a vérzéses (hemorrágiás) láz, kiterjedt vérzések és számos szerv működésének elégtelensége jellemző. Ilyen megbetegedés a bolíviai és az argentin hemorrágiás láz és a Lassa-láz.
A Lassa-láz egy arénavírus-fertőzés, mely rágcsálókról emberre, vagy emberről emberre terjed, és lázzal, hányással, vérzéssel jár. Gyakori a halálozás, és a betegek szigorú elkülönítése szükséges. Leginkább Nyugat-Afrikában fordul elő.
A hantavírus-fertőzés rágcsálókról emberre terjedő vírusfertőzés, mely a tüdő és a vese súlyos megbetegedésével jár.
A hantavírusok a Kalifomia-enkefalitisz vírusokkal távoli rokonságban levő ún. bunyavírusok. Világszerte előfordulnak a rágcsálók (pl. mezei és laboratóriumi egerek és patkányok) vizeletében, ürülékében és nyálában. Az emberek a rágcsálókkal vagy ezek ürülékével való érintkezést követően, esetleg a vírusrészecskék belégzésével fertőződnek. Az emberről-emberre terjedést még nem sikerült kimutatni. Az USA dél-nyugati részén nemrégiben a tüdőt érintő hantavírus-járványok
Az Ebola- és a Marburg-vírus
Az Ebola- és a Marburg-vírusok Afrikából származó komplex kórokozók, melyeket a filovírusok családjába sorolnak. Emberben súlyos vérzéses lázat okoznak.
Az Ebola-vírus valószínűleg majmoktól származik. Az emberek között gyakran vérrel vagy fertőzött szövetekkel való érintkezés útján terjed. A fertőzés lázzal, hasmenéssel, vérzéssel, és eszméletvesztéssel jár. Általában halálos kimenetelű, de már kevésbé virulens formával is találkoztak. Főleg Afrika keleti, középső és déli részén fordul elő.
A Marburg-vírusfertözés a fertőzött főemlősök szöveteivel való érintkezés útján következhet be. A vírus nagyon ragályos, és sok szervet érintő súlyos megbetegedést okoz. A halál általában elkerülhetetlen. A vírus rezer- voárja (azok az állatok, melyekben a vírus „raktározódik”) úgy tűnik, hogy csak Közép- Afrikában honos.
robbantak ki. Azonos vagy rokon vírussal az Államok egyéb területein is lehet találkozni, és valójában bárhol előfordul, ahol a megfelelő gazdaállatok megtalálhatók.
A tüdő hantavírus-fertőzése lázzal és izomfájdalommal kezdődik, majd fájdalom, hasmenés és hányás alakulhat ki. 4-5 nap múlva köhögés és nehézlégzés fejlődhet ki, amely órákon belül súlyosbodik. A tüdőkbe kiáramló folyadék olyan mértékű folyadékvesztéssel jár, ami hirtelen, életet veszélyeztető vérnyomásesést okoz (sokk állapot alakul ki). A sokkot általában halál követi. A tüdőket érintő fertőzés a felismert esetek legnagyobb részében végzetes kimenetelű. Akik azonban túlélik, azok teljesen felépülhetnek.
A vese enyhén vagy súlyosan fertőződhet. A megbetegedés enyhébb formája magas lázzal, fejfájással, hát-
926
Fertőzések
és hasfájással kezdődik. A harmadik-negyedik napon a kötőhártyán és a szájpadon horzsolásszerű foltok, a hasfalon pedig bőrkiütések jelennek meg. A betegek kb. 20%-a súlyosan megbetegszik és aluszékony lesz. A veseműködés károsodik, a vérben megemelkedik a mérgező anyagok szintje, ami hányingert, étvágytalanságot és kimerültséget okoz. A bőrkiütések 3 napon belül eltűnnek. A vizeletürítés a normális fölé emelkedik, és a beteg néhány hét alatt teljesen meggyógyul.
A vese fertőzésének súlyosabb formája hasonlóképpen kezdődik, viszont a láz a harmadik vagy negyedik napon magasabb lesz. Az egyik jellegzetes tünet az arc leégésre emlékeztető kiterjedt kipirulása. Az arc bőrére gyakorolt enyhe nyomás maradandó vörös foltot okoz. A harmadik és ötödik nap között pontszerű bevérzések (petechiák) alakulnak ki, kezdetben a szájpadon, majd bárhol, ahol a bőr nyomásnak van kitéve. A kötőhártyák bevérzése is kb. ugyanekkor alakul ki.
Úgy az ötödik nap táján a vérnyomás hirtelen esni kezd, és sokkos állapot alakulhat ki. A nyolcadik nap táján a vérnyomás visszatér a normális értékre, a vizelet-elválasztás csökken, de a 11. nap körül újra emelkedni kezd. Ezalatt a fellépő vérzések, főleg amelyek az agyban következnek be, halálhoz vezethetnek. A vese hantavírus-fertőzése az esetek 5%-ában halálos kimenetelű. A túlélők egy részében maradandó vesekárosodással kell számolni.
A kezelés elsősorban az életfunkciók fenntartását jelenti. A ribavirin nevű vírusellenes szer – ha elég korán megkezdik az adagolását – hatékony lehet. A tüdő érintettsége esetén legfontosabb az oxigén adása és a vérnyomás változásainak folyamatos nyomonköveté- se. A vese megbetegedése esetén művese-kezelésre lehet szükség, amely életmentő lehet.
187. FEJEZET
Humán immundeficiencia vírus
fertőzés
A humán immundeficiencia vírus (HÍV) fertőzést a fehérvérsejtek egyik altípusának, a limfocitáknak folyamatos pusztulását okozó két vírus egyike okozza. A fertőzés a szerzett immunhiányos szindrómához (AIDS) és a károsodott immunitás miatt fellépő egyéb betegségek kialakulásához vezet.
Az 1980-as évek elején az epidemiológusok (a betegségek gyakoriságát és eloszlását érintő tényezőket tanulmányozó szakemberek) az amerikai homoszexuális férfiak körében két jelenség hirtelen gyakoribbá válására lettek figyelmesek. Az egyik a Kaposi-szarkóma volt, mely egy ritka rákos megbetegedés, a másik pedig a pneumocystis okozta pneumonia (tüdőgyulladás), mely csak a csökkent immunitású emberekben jelenik meg. A ritka rákos betegségeknek és ritka fertőzéseknek teret engedő immunrendszeri károsodást nevezték el AIDS-nek. Az immunrendszer károsodása az intravénás kábítószer-élvezőkben, hemofiliásokban, a vér
átömlesztésben részesülőkben és a biszexuális férfiakban is előfordult. Később a tünetegyüttes kezdett megjelenni olyan heteroszexuálisokban, akik nem voltak sem kábítószer-élvezők, sem hemofíliások vagy nem részesültek vérátömlesztésben.
A kutatók hamar rájöttek, hogy az AIDS-t egy vírus okozza. A két AIDS-okozó vírus a HIV-1 és a HIV-2. A HIV-1 a nyugati féltekén, Európában, Ázsiában, Közép-, Dél- és Kelet-Afrikában a leggyakoribb. A HIV-2 Nyugat-Afrikában okozza az AIDS-esetek többségét, bár ezen a vidéken is számos HIV-1-gyei fertőzött beteg van.
Az AIDS járványszerű méreteket öltött, az USA-ban 1995 októberéig 500.000 bejelentett esetet és 300.000 halálozást jelentettek be. A WHO (World Health Organization – Egészségügyi Világszervezet) számításai alapján 1996-ban világszerte 20 millió HlV-fer- tőzött lehetett, ez a szám 2000-re 30-40 millióra emel
Humán immundeficiencia vírus fertőzés
927
kedhet. Jelen pillanatban azt gondolják, hogy az USA- ban több, mint egymillió HIV-fertőzött él.
A fertőzés kialakulásához a vírusnak be kell hatolnia egy fehérvérsejt típusba, a limfocitába. A vírus genetikai állománya beépül a fertőzött sejt DNS-láncába. A sejten belül a vírus folyamatosan újraképződik, amely a sejt pusztulásához és új vírusrészecskék kiszabadulásához vezethet. Az új vírusrészecskék ezután további limfocitákat fertőzhetnek meg, amelyeket szintén elpusztíthatnak.
A vírus azokhoz a limfocitákhoz kapcsolódik, melyek sejtfalának külső részén egy CD4-típüsú receptorfehérje található. Ezeket a sejteket általában CD4-poz- itív (CD4+) sejteknek vagy helper (segítő) T-limfoc- itáknak nevezik. A helper T-limfocitáknak az a szerepe, hogy az immunrendszer többi sejtjének, így a B-lim- focitáknak (ezek termelik az ellenanyagokat), a makro- fágoknak és a citotoxikus (sejtölő) T-limfocitáknak (CD8+) a működését irányítsák, melyek mindegyike részt vesz a rákos sejtek és az idegen kórokozók el- pusztításában.A A HIV-fertőzés elpusztítja a helper T-limfocitákat, ezért a szervezet fertőzésekkel és rákkal szembeni ellenállóképessége lecsökken.
A HTV-fertőzöttek hónapok vagy évek alatt három szakaszban vesztik el a helper T-limfocitákat (CD4+ sejtek). Egy egészséges ember vérében mikro- literenként 800 -1300 CD4+ limfocita van. A HÍV-fertőzés első néhány hónapjában ez a szám akár 40-50%- kal is csökkenhet. Ez idő alatt az egyén a fertőzést másokra is átviheti, mivel rengeteg vírusrészecske van a keringésben. Bár a szervezet harcol a vírus ellen, képtelen a fertőzést legyőzni.
Körülbelül 6 hónap múlva a keringésben lévő vírusrészecskék száma elér egy állandó szintet, mely személyenként változik. A CD4+ limfociták elpusztításához és mások megfertőzéséhez azonban elegendő marad. Akár több év is eltelhet, és a beteg CD4-szintje lassan a normál érték alá csökken. A magas vírusrészecske- szint és az alacsony CD4+ limfocita-szint alapján az orvos meg tudja határozni, hogy kit veszélyeztet leginkább az AIDS kialakulása.
A felismerhető AIDS kialakulását megelőző 1-2 évben a CD4 szám gyorsabban csökken. Ha mikro- literenként 200 sejt alá csökken, a beteg fertőzésekre fogékonyabb lesz.
A HIV-fertőzés az antitesttermelést végző B-limfociták működését is megzavarja, gyakran túlzott meny-
Mi a retrovírus?
A humán immundeficiencia vírus (HÍV) egy retrovírus, mely genetikai információját DNS helyett RNS formájában tárolja. Amint a vírus behatol a kiszemelt gazdasejtbe, kibocsátja RNS-láncát és egy enzimet (a reverz-tran- szkriptázt), amely a vírus-RNS-t mintának használva DNS-t termel. A víruseredetű DNS ezután beépül a gazdasejt DNS-láncába.
Minden egyes osztódáskor a sejt a saját génjeivel együtt a beépített vírus DNS-t is lemásolja. A vírus-DNS átveheti a sejtműködések irányítását (a vírus aktiválódik), és a sejtet új vírusrészecskék termelésére állíthatja rá. Az új vírusok kiszabadulnak a sejtből, és további sejteket fertőzhetnek meg.
nyiségű ellenanyag-termelésre késztetve őket.B Az antitestek leginkább éppen a HÍV ellen és olyan fertőzések ellen irányulnak, melyeken a beteg korábban esett át, de nem használnak az AIDS opportunista fertőzései ellen. Ugyanakkor a vírus okozta T-limfocita pusztulás miatt csökken az immunrendszer azon képessége, hogy felismerje és megtámadja az újonnan bekerülő kórokozókat.
A HIV-vírus átviteléhez fertőzött sejteket vagy vírusrészecskéket tartalmazó testnedvvel kell érintkezni, ilyen a vér, sperma, hüvelyi váladék, agy-gerincvelői folyadék és az anyatej. A HIV-vírus ugyanakkor a könnyben, vizeletben és a nyálban is jelen van, de sokkal kisebb koncentrációban.
A HIV-fertőzés az alábbi módokon következhet be:
• Fertőzött egyénnel történt nemi kapcsolat, melynek során a szájüreg, hüvely és a végbél nyálkahártyája fertőzött testnedvekkel kerül kapcsolatba.
▲ lásd a 812. oldalt
■ lásd a 811. oldalt
928
Fertőzések
A humán immundefíciencia vírus leegyszerűsített életciklusa
Mint minden vírus, a humán immundefíciencia
vírusa (HÍV) is gazdasejtjének (általában CD4+
limfocita) genetikai gépezetét használja szaporo-
dásához. A pillanatnyilag bejegyzett gyógyszerek
a vírus két alapvető saját enzimjének működését
gátolják: a reverz-transzkriptáz és proteáz enzi-
mekét, amelyeket a vírus az újraképződéséhez
használ. Az integráz nevű harmadik enzimet cél-
zó gyógyszerek pillanatnyilag fejlesztés alatt áll-
nak.
- A HÍV először hozzákapcsolódik, majd be-
hatol a célsejtbe. - A HÍV genetikai kódját tartalmazó RNS
molekula felszabadul a sejt belsejében. Az újra-
képződéshez az RNS-nek DNS-sé kell átalakul- - Az integráz enzim segítségével, a víruseredetű DNS beépül a sejt DNS-láncába.
- A DNS-ről RNS íródik át, melynek alapján fehérje termelődik. A fehérjék egy hosszú lánc formájában állítódnak elő, aminek fel kell dara- bolódnia, miután a vírus elhagyta a sejtet.
- Az új vírus az RNS-ből és a kis fehérjedarabokból felépül.
- A vírus a sejtfalon keresztül kidomborodik és ennek egy darabjába burkolódzik (burok).
- Ahhoz, hogy más sejtek számára fertőző legyen, egy másik vírusenzimnek, a HIV- proteáznak fel kell darabolnia a strukturális fehérjéket a lefűződött vírusban, hogy azok átrendeződjenek a HÍV érett formájává.
nia. A konvertálást végrehajtó enzimet reverz-
transzkriptáznak nevezzük. Ezen a ponton a ví-
rus könnyen mutálódik (változtatja szerkezetét),
mivel a konvertálás alatt a reverz-transzkriptáz
enzim hajlamos hibákat véteni.
3. A víruseredetű DNS ezután behatol a sejt-
Jelmagyarázat
.*•*♦*•
Vírus-DNS
xhupr***
Sejt-DNS
![]()
Éretlen
HÍV
Humán immundeficiencia vírus fertőzés
929
- Fertőzött vér injekciója vagy infúziója, amint az vérátömlesztésnél, közös tűhasználatnál vagy fertőzött tűvel történő véletlen megszúráskor fordul elő.
- A vírus átvitele fertőzött anyáról gyermekére szülés előtt, alatt vagy az anyatejjel.
A HIV-fertőzés valószínűsége megnő a bőr vagy a nyálkahártya szakadása vagy sérülése esetén, így például erőteljes hüvelyi vagy végbéli közösülés esetén. Számos tanulmány kimutatta, hogy a HIV-fertőzés valószínűsége nagyobb, ha bármelyik partnernek herpesze, szifilisze vagy egyéb olyan nemi úton terjedő betegsége van, mely a bőr folytonosságát megszakíthat- ja.A A vírus azonban úgy is átvihető hüvelyi vagy végbéli közösüléssel a fertőzött egyénről az egészségesre, ha egyik félnek sincs egyéb nemi úton terjedő betegsége, vagy nyilvánvaló bőrsérülése. A fertőződés orális szexuális gyakorlat során is megtörténhet, ennek azonban sokkal kisebb a valószínűsége, mint közösülés esetén.
Az USA-ban és Európában a vírus terjedése a homoszexuális férfiak és az intravénás kábítószer-élvezők körében sokkal gyakoribb volt, mint a heteroszexuálisoknál. A heteroszexuális átvitel aránya azonban rohamosan emelkedik. Az USA-ban az AIDS-es betegek 10%-a nő, és a HÍV-fertőzések száma nők körében gyorsabban növekszik, mint férfiaknál. Afrikában, a Karib-szigeteken és Ázsiában az átvitel elsősorban heteroszexuálisán történik, ezért a fertőzés nőkben és férfiakban egyaránt azonos mértékben növekszik.
1992 előtt az amerikai nők többsége fertőzött tűvel adott intravénás kábítószer-élvezet során fertőződött. A nemi úton átvitt fertőzések száma azonban lassan meghaladta a kábítószer-használattal kapcsolatos esetek számát.
Annak az egészségügyi dolgozónak, aki fertőzött tűvel véletlenül megszúrja magát, 1:300 az esélye a fertőződésre. A kockázat nagyobb, ha a tű mélyen a szövetek közé hatol, vagy ha fertőzött vér is befecskendezésre kerül. Úgy tűnik, hogy retrovírus-ellenes gyógyszer, például az AZT (zidovudin) csökkenti a tűszúrás utáni fertőződés veszélyét, de nem szünteti meg teljesen a kockázatot.
Manapság a hemofíliások körében, akik teljes vér vagy egyéb plazmatermékek gyakori átömlesztését igénylik, az AIDS a leggyakoribb haláloki tényező. 1985 előtt az USA-ban nagyon sok hemofíliás beteg kapott HIV-vel fertőzött vért. Azóta a begyűjtött vért HIV-re vizsgálják, a plazmatermékeket pedig hővel kezelik a fertőzés kockázatának kiküszöbölésére.
A nemzőképes korban levő nők fertőződése nagyon sok gyermek megbetegedését okozta.B A vírus a magzatra a terhesség korai szakában a méhlepényen keresztül, vagy szülés alatt a szülési csatornán való áthaladáskor vihető át. A vírus szoptatáskor az anyatejjel is átvihető. Ritkán a gyermekek nemi erőszak következtében is fertőződhetnek.
A HÍV nem terjed alkalmi érintkezéssel, vagy akár közeli, nem szexuális kapcsolattal a munkahelyen, iskolában vagy otthon. Nincs tudomás köhögéssel vagy tüsszentéssel, esetleg szúnyogcsípéssel fertőződött betegekről. Fertőzött orvosról vagy fogorvosról átvitt esetek nagyon ritkák.
A fertőződést követően néhány héttel egyes esetekben a mononukleózis infekcióza (fertőző mononukleózis) tüneteivel megegyező állapot alakul ki. A láz, kiütések, megnagyobbodott nyirokcsomók és a rossz közérzet 3-14 napig tarthat. Ezután a legtöbb panasz megszűnik, azonban a nyirokcsomók továbbra is meg- nagyobbodottak maradhatnak. Előfordul, hogy évekig nem lép fel további panasz. A vérben és az egyéb testnedvekben nagy mennyiségű vírus kering, ezért az egyén nem sokkal a fertőződés után szintén fertőzővé válik. A HÍV szervezetbe kerülését követő néhány hónapon belül ismét felléphetnek enyhe panaszok, amelyek viszont még nem felelnek meg a teljesen kialakult AIDS képének.
Évekkel az AIDS-t meghatározó jellegzetes fertőzések és daganatok kialakulása előtt a betegnek lehetnek HIV-fertőzéses tünetei, így nyirokcsomó-megnagyobbodás, fogyás, időnként jelentkező láz, rossz közérzet, kimerültség, visszatérő hasmenés, vérszegénység és szájpenész (a szájüreg gombás fertőzése). A fogyás (lesoványodás) a betegség különösen baljós velejárója.
Meghatározás szerint az AIDS alacsony CD4+ lim- focita számmal (mikroliterenként kevesebb, mint 200 sejt) vagy opportunista fertőzések kialakulásával (olyan fertőzések, melyek egészséges immunrendszerű emberekben nem okoznak megbetegedést) kezdődik, kialakulhatnak továbbá daganatos betegségek,
▲ lásd a 937. oldalt
■ lásd az 1275. oldalt
930
Fertőzések
mint például a Kaposi-szarkóma és a non-Hodgkin- limfóma.
Az AIDS tüneteit a HIV-fertőzés, az opportunista fertőzések, illetve a daganatos betegségek együttesen okozzák. A HÍV megfertőzheti például az agyállományt és az emlékezőképesség elvesztésével, az összpontosítási képesség csökkenésével, és az adatfeldolgozó képesség lassulásával járó elbutulást okoz. Kevés AIDS-beteg hal meg azonban a HÍV közvetlen hatásai következtében. A halál általában a sok opportunista fertőzés vagy daganatok összegződő hatása miatt következik be. Azok a kórokozók és betegségek, melyek az egészséges ember számára csupán csekély veszélyt jelentenek, rövid idő alatt az AIDS-betegek halálához vezethetnek, főként ha a CD4+ limfocitaszám mikro- literenként 50 alá esik.
Az7 AIDS kialakulására számos opportunista fertőzés és rákos elváltozás jellemző. Az első ilyen fertőzés a szájüreg, hüvely és a nyelőcső Candida gombás fertőzése lehet (szájpenész). A Nőknél a HIV-fertőzés első tünete lehet a gyakori hüvelygombásodás, mely csak nehezen kezelhető. Visszatérő hüvelyi gombásodás azonban gyakran előfordul egyébként teljesen egészséges nőknél is orális fogamzásgátlók használata, antibiotikumokkal történő kezelés vagy hormonháztartásbeli változások következtében.
Gyakori és visszatérő opportunista fertőzés a Pneu- mocystis carinii nevű gomba okozta tüdőgyulladás. A pneumocystis pneumonia gyakran az elsőként kialakuló opportunista megbetegedés.■ A HIV-fertőzöttek leggyakoribb haláloki tényezője volt mindaddig, míg a kezelési és megelőzési módszereken nem sikerült javítani.
Gyakori a gyermekkortól fennálló, idült Toxoplasma fertőzés (toxoplazmózis)* * *, azonban csak kevés AIDS- betegben okoz tüneteket, ilyenkor viszont a kórokozó újraaktiválódásával elsősorban az agyat érintő súlyos megbetegedés jön létre.
▲ lásd a 946. oldalt
■ lásd a 199. oldalt
- lásd a 901. oldalon lévő táblázatot
• lásd a 885. oldalt
- lásd a 886. oldalon lévő táblázatot
V lásd a 922. oldalt
+ lásd a 994. oldalt
HIV-fertőzöttek tuberkulózisa a szokásosnál sokkal gyakoribb és veszélyesebb.® Ha a baktérium számos antibiotikummal szemben ellenálló, a megbetegedést nagyon nehéz kezelni. Gyakran okoz lázat, fogyást, és hasmenést az előrehaladott állapotban levő betegeknél egy másik, a tuberkulózis kórokozójával rokon miko- baktérium-törzs, a Mycobacteríum avium,♦ ez azonban a nemrégiben kifejlesztett gyógyszerekkel megelőzhető és kezelhető.
Gyakran lépnek fel gyomor-bél rendszeri fertőzések is. A fertőzött vízből vagy élelemből származó Cryptosporodium parazita fertőzés súlyos hasmenést, hasi fájdalmat és fogyást okoz.
A progresszív multifokális leukoenkefalopátia (PML) nevű vírusos fertőzés az agyat érinti és károsíthatja az idegrendszeri működéseket.* Első tünetként az egyik kar vagy alsó végtag gyengesége, az izomcsoportok összehangolt működésének az elvesztése (koordinációs zavar), és egyensúlyzavar léphet fel. Napok vagy hetek múlva az egyén már képtelen járni vagy állni, és néhány hónapon belül általában beáll a halál.
Gyakori az AIDS-betegek citomegalovírus-fer- tőzése is. Az előrehaladott állapotú betegekben gyakran előfordul újrafertőződés, amely sokszor a szem ideghártyáját (retina) érintve vakságot okoz. A vírusellenes gyógyszerekkel folytatott kezeléssel a fertőzés uralható. Az AIDS-betegek igen fogékonyak egyéb baktérium-, gomba- és vírusfertőzésekre is.
A Kaposi-szarkóma a bőr fájdalmatlan, vörös-bíbor- színű, kiemelkedő foltokkal* jelentkező daganata, mely elsősorban a homoszexuális AIDS-beteg férfiak betegsége. Az immunrendszer daganatai is kialakulhatnak (limfómák), melyek esetleg először az agyban és a belső szervekben fejlődnek ki. Nők hajlamosak méhnyakrák, a homoszexuális férfiak pedig a végbélrák kifejlődésére.
A HIV-fertőzés szűrésére egy eléggé egyszerű és igen pontos eredményt adó vérvizsgálatot (ELISA vizsgálat) használnak. Segítségével kimutathatók a vérben lévő HÍV ellenes antitestek; a vizsgálat eredménye még pontosabb tesztekkel megerősíthető. A fertőződést követően azonban több hétnek el kell telnie, míg a vizsgálat kimutatja az ellenanyagokat. A vírus a vérből ez idő alatt is kimutatható nagyon érzékeny vizsgálatokkal (P24 antigén); pillanatnyilag ez használatos a véradók szűrésére.
A fertőződést követő néhány héten belül a legtöbb betegben antitestek képződnek a vírus ellen. Néhány
Humán immundefíciencia vírus fertőzés
931
esetben azonban előfordul, hogy hónapokig vagy még hosszabb ideig sem termelődik mérhető mennyiségű ellenanyag. Végeredményben az ELISA vizsgálat mégis majdnem az összes fertőzött egyénben kimutatja az antitesteket. Csaknem minden HÍV elleni antitesttel rendelkező egyén fertőzött és fertőző.
Ha az ELISA vizsgálat szerint valakinek HlV-fer- tőzése van, a vizsgálatot ugyanazon vérmintán megismétlik. Ha az eredmény újra pozitív, a következő lépésben egy sokkal pontosabb és drágább vizsgálattal kell igazolni az eredményt, ilyen a Western biot teszt. Ez a módszer is a HÍV elleni antitesteket azonosítja, csak sokkal pontosabb és megbízhatóbb. Más szóval, ha a Western biot vizsgálat is pozitív, az egyén nagy valószínűséggel HIV-fertőzött.
Az a tény, hogy valaki ki van téve a HIV-fertőzés veszélyének, nem jelenti feltétlenül azt, hogy meg is fog fertőződni, hisz vannak olyan egyének, akik éveken keresztül ismételten találkoztak a vírussal és nem betegedtek meg. Továbbá sok fertőzött egyén tíz évnél hosszabb ideig is panaszmentes maradt. A korszerű gyógyszeres kezelés igénybevétele nélkül a HlV-fer- tőzöttek 1-2%-ában fejlődik ki AIDS az első néhány évben, ezután a valószínűség évente 5%-kal növekszik. A fertőződést követő 10 11 év után az AIDS kialakulásának kockázata 50%. A fertőzöttek 95-100%-ában alakul ki végül a betegség, de a kombinációban alkalmazott, újonnan kifejlesztett gyógyszerek hosszú távú hatásai javíthatják a kilátásokat.
A HÍV kezelésében alkalmazott első szerek, például az AZT (zidovudin) és ddl (didanosin), csökkentették az opportunista fertőzések előfordulását és javították az AIDS betegek életkilátásait; kombinációban adva pedig még jobb eredményekkel rendelkeznek. Az újabb nukleozid gyógyszerek, például a d4T (stavudin) és 3TC (lamivudin), és a HIV-proteáz enzim gátlói, például a saquinavir, ritonavir és indinavir még ennél is hatékonyabbak. Számos esetben a kombinációs kezelés eredményeképpen a vér vírustartalma a nem mérhető szint alá csökken. Gyógyulásról azonban nincsenek bizonyítékok.
A vérben található HIV-vírus (plazma RNS szint) mennyiségének meghatározására kifejlesztett módszerek (például a polimeráz-láncreakció [PCR] és az elágazó láncú dezoxirbonukleinsav [bDNS] vizsgálatok) segítségével az orvos nyomonkövetheti a fenti szerek hatékonyságát. Az RNS-tartalmú vírus vérszintje plaz-
A HÍV terjedését megelőző intézkedések
Nem fertőzött személyeknek
- Absztinencia
- Biztonságos nemi élet (védekezés)
HIV-pozitív személyeknek
- Absztinencia
- Biztonságos nemi élet (védekezés)
- Véradás vagy szervadományozás tiltott
- Terhesség kerülendő
- Az előző és jövendőbeli partnerekkel tudatni kell a HIV-fertőzöttség tényét
Kábítószer-élvezőknek
- A tű megosztását vagy újrahasználatát kerülje
- Jelentkezzen kábítószer-elvonókúrára
Orvosi és fogorvosi ellátásban dolgozóknak
- Testnedvvel érintkezés lehetősége esetén viseljen gumikesztyűt
- Tűk figyelmes használata és eldobása
ma-milliliterenként néhány száztól több, mint egymillióig változhat, meghatározása segít megjósolni a beteg kilátásait. Hatékony gyógyszerek hatására a szint tized-századrészére is lecsökkenthető. Az új gyógyszer-kombinációk és nyomonkövetési módszerek túlélést javító hatása ígéretes, de még nem teljesen tisztázott.
Az AIDS-járvány kezdetén nagyon sok AIDS-beteg életminősége rohamosan romlott az első kórházi kezelést követően, és gyakran töltötték életük hátralevő részét kórházban. A legtöbb beteg az AIDS kialakulása után 2 évvel meghalt.
Az új vírusellenes szerek kifejlesztésével, és az opportunista fertőzéseket megelőző és kezelő módszerek kialakulásával, az AIDS diagnózisának megállapítása után nagyon sok beteg évekig fizikai és értelmi képességeinek birtokában marad. Az AIDS tehát kezelhető, bár még nem gyógyítható betegséggé vált.
932
Fertőzések
A HÍV terjedésének megelőzésére irányuló programok többnyire arra összpontosítottak, hogy oktassák az embereket a vírus átvitelének lehetőségeiről, megváltoztatva ezáltal a fertőzés veszélyének leginkább kitett személyek viselkedésformáit. Az oktató és motivációs programok vegyes eredményekkel jártak, mivel nagyon sok ember nehezen tud változtatni függőségi vagy viselkedési szokásain. Az óvszer használatának szorgalmazása, mely az AIDS-teijedés megakadályozásának egyik leghatékonyabb módja, az amerikai lakosság egy részében ellentmondásos kérdés marad. Bizonyított, hogy a kábítószerfüggőknek biztosított steril tűk segítségével szintén vissza lehetne szorítani az AIDS terjedését, azonban ez a lehetőség is nyilvános ellenállásba ütközött.
A HIV-fertőzés megelőzését vagy a már fertőzöttekben a betegség lassítását célzó védőoltások kifejlesztése mind a mai napig eredménytelen volt. Védőoltások tucatjait vizsgálják, melyek közül sok bizonyult sikertelennek, de a kutatások folytatódnak.
A kórházak és klinikák nem különítik el a HIV-po- zitív betegeket, hacsak nem szenvednek ragályos betegségben, például tuberkulózisban. A HÍV-vei szennyezett tárgyak könnyen megtisztíthatók és fertőtleníthetők, mivel a vírus a hő és a szokásos fertőtlenítőszerek, például hidrogén-peroxid hatására inaktiválódik. A kórházakban a HÍV és más ragályos kórokozók terjedésének megelőzésére a vér és egyéb testnedvek kezelésekor szigorú előírások szerint járnak el. Ezek az univerzális óvintézkedések kivétel nélkül, minden betegből származó összes mintára vonatkoznak, tekintet nélkül arra, hogy HIV-fertőzöttből származnak-e vagy sem.
A HIV-fertőzés kezelésére már számos gyógyszer áll rendelkezésre, ide tartoznak a nukleozid reverz transzkriptáz-gátlók, például az AZT (zidovudin), ddl (didanosin), ddC (zalcitabin), d4T (stavudin), és 3TC (lamivudin), a nem-nukleozid reverz transzkriptáz- gátlók, például a nevirapin és a delavirdin; és a pro- teáz-inhibitorok, például a saquinavir, ritonavir és indi- navir. Mindegyik gátolja a vírus szaporodását, lassítva ezáltal a betegség előrehaladását. E szerekkel szemben, ha egyedül alkalmazzák őket, napok vagy évek múltán, a szertől és a betegtől függően, a vírus általában ellenálló lesz.
Úgy tűnik, hogy a kezelés akkor a leghatásosabb, ha egyszerre legalább két gyógyszert alkalmaznak. A gyógyszer-kombinációkkal késleltethető az AIDS ki
alakulása, és a túlélési idő is meghosszabbodhat a csak egy szer alkalmazásakor várhatóhoz képest. Még nem tudjuk biztosan, hogy a fertőződés után mikor kell megkezdeni a kezelést, de a magas HIV-szinttel rendelkezők esetén, még akkor is el kell kezdeni, ha CD4+ számuk magas és panaszmentesek. Azok a korábbi tanulmányok, melyek szerint nem előnyösebb a korai kezelés, nem feltétlenül mérvadóak, mivel azóta számos új gyógyszert és kombinációt fejlesztettek ki. A két vagy három gyógyszerrel történő kezelés költségei és mellékhatásai azonban túlságosan megterhelőek lehetnek az amerikai betegek egy részének és sok kevésbé fejlett országbeli beteg számára is.
Az AZT, ddl, és ddC mellékhatásaként hasi fájdalom, hányinger, és fejfájás (főleg az AZT esetén) jelentkezhet. Az AZT tartós adása a csontvelő károsodásához vezethet, ami vérszegénységgel jár. A ddl, ddC és d4T a környéki idegekre, a ddl a hasnyálmirigyre fejthet ki károsító hatást. Úgy tűnik, hogy a nukleozidok közül a 3TC okozza legkevesebb mellékhatást.
Mindhárom proteáz-gátló adása számos mellékhatással, így hányingerrel, hányással, hasmenéssel és hasi panaszokkal jár. Az indinavir hatására a májenzimek ideiglenesen enyhén megemelkedhetnek, ez azonban nem okoz panaszt, valamint heves, veseköves rohamok hasonló hátfájást okoz (vesekőkólika). A ritonavir hátránya, hogy a májra kifejtett hatásai miatt más gyógyszerek szintje emelkedhet vagy csökkenhet. A saquina- virt a betegek jobban viselik, de csak gyengén szívódik fel, ezért a jelenlegi kiszerelésben (1996) nem túlságosan hatékony.
Az AIDS-betegeknek a fertőzések megelőzésére számos további gyógyszert írnak elő. Ha a CD4+ limfo- citák száma mikroliterenként 200 sejt alá esik, a pneu- mocystis okozta tüdőgyulladás megelőzésére a szul- fametoxazol és trimetoprim kombináció nagyon hatásos, ez ugyanakkor a toxoplazmás agyi fertőzéseket is megelőzi. Ha a CD4+ limfocitaszám mikroliterenként 75 100 sejtnél kevesebb, a Mycobacterium avium fertőzés megelőzésére hetente azitromicint, vagy naponta klaritromicint, esetleg rifabutint lehet adni. A crypto- coccusos agyhártyagyulladásból felépülő betegeknek, valamint azoknak, akiknek visszatérő gombásodásaik vannak (szájüreg, hüvely és nyelőcső Candida gomba okozta fertőzése) hosszabb időn keresztül a flukonazol nevű gombaellenes szer adható. A száj, az ajkak, a nemi szervek vagy a végbél visszatérő herpesz szimplex fertőzésének megelőzésére az aciklovir nevű vírusellenes szer adható huzamosabb ideig.
933
Fertőzések a csökkent
ellenállóképességű szervezetben
A szervezetet mind a fizikai védőgátak, mind az immunrendszer védi a kórokozóktól. A fizikai védőgátak közé tartozik a bőr, könny, fülzsír, nyák (pl. az orrban) és a gyomorsav. Továbbá a normális vizeletsugár kimossa a kiválasztó csatornákon felfelé vándorló kórokozókat. Az összetett és kifinomult működésű immunrendszert többek között a kórokozókat felismerő és elpusztító fehérvérsejtek és antitestek alkotják.A
A szervezet természetes ellenállóképességét különböző betegségek, gyógyszerek és kezelési módok károsíthatják. Ennek következményeként olyan fertőzések léphetnek fel, amelyeket egyébként a szervezetben természetesen is jelenlévő kórokozók hoznak létre.B
A kiterjedt égési sérültek fokozott fertőződési veszélynek vannak kitéve, mivel a károsodott bőr szabad utat enged az ártalmas organizmusoknak. Ugyanúgy fokozott fertőzésveszély fenyegeti azokat a személyeket, akiknek fizikai védőrendszerét valamely beavatkozás csökkentette. Ilyen beavatkozásnak számít a katéter bevezetése a vizeletelvezető rendszerbe vagy egy véredénybe, ill. egy cső bevezetése a tüdőbe. Az immunrendszert több gyógyszer is gyengítheti, így a rákellenes szerek (kemoterápia), szervátültetés után a szerv kilökődésének megelőzésére használt szerek (pl. azatioprin, metotrexát vagy ciklosporin), és a kortiko- szteroidok (pl. prednizon).
Az AIDS-es betegek azon képessége, hogy legyőzzenek bizonyos fertőzéseket, főként a betegség kései szakában, drámaian csökkent. A betegeket opportunista fertőzések veszélyeztetik, ami azt jelenti, hogy olyan kórokozók szaporodnak el, amelyek normális immunrendszerű egyéneket nem betegítenek meg. Továbbá olyan szokványos betegségek, mint pl. a herpesz, súlyos formában zajlanak.
A fertőzések sokkal gyakoribbak idős korban, mint fiataloknál, valószínűleg azért, mert az öregedés csökkenti az immunrendszer hatékonyságát. Több, idős korban gyakoribb hosszú lefolyású (idült, krónikus) betegség – mint pl. a krónikus elzáródásos tüdő betegség. rák vagy cukorbetegség – szintén növeli a fertő
zés veszélyét. Ráadásul az idősek gyakrabban fekszenek kórházban vagy utókezelő intézetben, ahol a súlyos fertőzéses megbetegedések kockázata fokozottabb. Kórházakban a széles körű antibiotikumhasználat lehetővé teszi az ellenálló baktériumok elszaporodását, és az általuk okozott fertőzések sokkal súlyosabbak és nehezebben kezelhetők, mint a kórházon kívül szerzettek.
A kórokozók elpusztítására szedett antibiotikumok növelhetik a fertőzés veszélyét. Néha az antibiotikumok nemcsak a kórokozó baktériumokat pusztítják el, hanem a bőrön élő ártalmatlanokat is, vagy a belekben élő hasznos törzseket is. Ilyen esetben a gombák és az antibiotikummal szemben ellenálló baktériumok elszaporodhatnak és felülfertőzésnek (szuperinfekció) nevezett másodlagos fertőzést okozhatnak. A szuperinfekciók nagyon fiatal és nagyon idős korban, illetve a krónikus és magatehetetlenséggel járó betegségek esetén gyakoribbak. Ugyanakkor több fajta, vagy egyszerre több törzset pusztító (széles spektrumú) antibiotikumot szedő betegek esetén felülfertőződés szintén előfordulhat.
A veszélyeztetett betegek védelmében számos megelőző lépés tehető. A kézmosás a fertőzés egyik betegről a másikra való átvitelének megakadályozásának egyik leghatékonyabb módja. A fertőző egyén külön- szobában különíthető el. A fertőzés veszélyének további csökkentése végett a látogatók öltsenek tiszta köpenyt, maszkot, mossanak kezet és húzzanak kesztyűt mielőtt belépnének a kórterembe.
Annak ellenére, hogy az antibiotikumok bizonyos baktériumok pusztításával lehetővé tehetik más törzsek gyorsabb szaporodását, ezáltal növelve a fertőzés veszélyét, megfelelőképpen használva csökkentik az tn-
▲ lásd a 808. oldalt
■ lásd a 840. oldalt
934
Fertőzések
Mi csökkenti az immunrendszer működését?
A következő állapotok vagy kezelési módok csökkenthetik az immunrendszer működését, fokozva a fertőzések kockázatát:
- Fehérvérsejt-betegségek, különösen a neutrofilek, T- vagy B-limfociták elváltozásai
- Rendellenes antitest termelés
- Rákos elváltozások (pl. leukémia, Hodgkin-kór, mielóma)
- AIDS (HÍV vírus fertőzés)
- Elégtelen vérsejt-termelés (aplasztikus anémia)
- Cukorbetegség (diabétesz)
- Kortikoszteroid túltermelés (Cushing-kór)
- Kemoterápia (rákellenes szerek)
- Sugárkezelés (rák kezelése)
- Immunszuppresszív (immunrendszer működését csökkentő) szerek (autoimmun betegségek kezelése)
- Kortikoszteroidok (asztma, allergiák, autoimmun betegségek kezelésére)
fekció kockázatát. Ezt profilaktikus – megelőző – alkalmazásnak nevezzük. Antibiotikumokat profilak- tikusan számos sebészeti beavatkozást, főként hasi műtéteket és szervátültetést megelőzően adagolnak.
A fertőzések védőoltásokkal szintén megelőzhetők. . A fokozott fertőzésveszélynek kitett betegek –
nek, főleg az időseknek és az AIDS-es betegeknek az összes, a kockázat csökkentéséhez szükséges védőoltást meg kellene kapniuk. Aktív immunizáláskor a befecskendezett vagy szájon keresztül bevett vakcina antitestek képzésére (kórokozók elpusztítását végző fehérjék) serkenti a szervezetet. Védőoltásokkal megelőzhető az influenza, pneumococcus fertőzés, bárányhimlő, övsömör, hepatitisz A, hepatitisz B, kanyaró és a rubeola. Passzív immunizálás során kész ellenanyagot kap a beteg, mely azonnali, de csak átmeneti védelmet biztosít a fertőzésekkel szemben. Az eljárás akkor használatos, ha az immunrendszer képtelen elegendő antitest termelésével a fertőzött egyén megvédésére, vagy ha azonnali védelemre van szükség, mint pl. hepatitisz vírussal való találkozás esetén.
Mivel a felülfertőzések és az opportunista fertőzések a legtöbb antibiotikummal szemben ellenállók, ezért kezelésük nagyon nehéz. Hosszú távú kezelésre lehet szükség. A beteg vér-, szövet- vagy fertőzött folyadékmintáit laboratóriumba küldik vizsgálat céljából: a kórokozó azonosítása segít az orvosnak a leghatékonyabb szer alkalmazásában. Amíg megtalálják a leghatékonyabb antibiotikumot, az orvos legjobb belátása szerint kezdi meg a kezelést. Súlyos fertőzések esetén az antibiotikumok kombinációban adhatók, nagyon alacsony fehérvérsejtszám esetén pedig néha fehérvérsejt-készítmények adására is sor kerül.
Jellegzetes fertőzések
A károsodott védekezőképességgel rendelkező egyének számos fertőzésnek vannak kitéve, így nokardiózisnak, aspergillózisnak, mukormikózisnak és citomegalovirus-fertőzésnek.
A nokardiózis a Nocardia asteroides nevű baktérium által okozott fertőzés, mely általában a tüdőből kiindulva ráterjedhet a bőrre és az agyállományra.
A Nocardia asteroides általában a talajban levő rothadó anyagokban él. A baktérium a fertőzött talajjal szennyezett levegő belégzése útján kerül a tüdőbe, ritkábban nyelés útján vagy a bőrön keresztül jut a szervezetbe. A krónikus betegek és az immunrend-
lásd a 845. oldalt
Fertőzések a csökkent ellenállóképességű szervezetben
935
szer működését gátló kezelés alatt állók fokozottan veszélyeztetettek nokardiózis szempontjából. A betegségben szenvedők kb. felénél azonban, általában az idősebbeknél, nem volt megelőző betegség. Manapság a nokardiózis az AIDS egy ritka szövődménye.
A nokardiózis gyakran tüdőfertőződésként például tüdőgyulladásként (pneumonia) kezdődik. A vérrel szóródva a szervezet különböző részein, beleértve az agyat és ritkábban a vesét, gennyzacskókat (tályog, abszcesszus) hozhat létre. Az esetek egyharmadában a tályogok a bőrben vagy a bőr alatt alakulnak ki.
A Nocardia okozta tüdőgyulladás leggyakoribb tünetei közé tartozik a köhögés, általános gyengeség, hidegrázás, mellkasi fájdalom, nehézlégzés, láz, étvágytalanság és fogyás. A mellhártyaüregben (pleu- raűr, a tüdőket borító savós hártyák alkotta üreg) folyadék gyűlhet össze. A tünetek megegyeznek a tuberkulózis vagy más baktériumok okozta pneumoniák tüneteivel.
A nocardiával fertőzött betegek kb. egyharmadában agytályog fejlődik ki, súlyos fejfájás és váltakozó gyengeségérzés kíséretében. Az, hogy melyik testrész gyengül el, attól függ, hogy az agyállományban hol helyezkedik el a tályog.
A nokardiózis diagnózisa a Nocardia asteroides-nek. a fertőzött egyén testnedveiből vagy szöveteiből történő kimutatásán alapul.
Kezeléssel vagy anélkül, a betegség végzetes kimenetelű lehet. Kedvezőbb a kórjóslat, ha a betegség csak a tüdőre korlátozódik, és nem terjedt át más testrészekre, pl. az agyra. Immungátló kezelésben részesülő betegek kórjóslata rosszabb.
Penicillin csak az esetek 40%-ban hatékony. Hatásos lehet még a szuifadiazin, de hónapokig kell szedni. Néhány esetben csak az amikacin hatékony.
Az Aspergillus nevű gomba, okozta aspergillózis elsősorban a tüdőket érintő fertőzés.
Az Aspergillus gomba megtalálható trágyadombokon, a ház körül, táplálékon és a test felületén. Bizo
nyos egyének testfelszínén megtelepedett gomba allergiás reakciót válthat ki, anélkül, hogy a szövetekbe hatolva fertőzést okozna. ▲
Aspergillózisról akkor beszélünk, ha a kórokozó a testfelületről behatol a mélyebb szövetekbe, így a hallójáratokba vagy a tüdőbe, különösen az olyan betegeknél, akik tuberkulózisban vagy hörghurutban szenvednek. A tüdőben gombás gomolyag (aspergillóma) képződhet, mely összegabalyodott gombafonalakból, a véralvadék rostjaiból és fehérvérsejtekből áll. A képződmény fokozatosan növekszik és károsítja a környező tüdőszövetet. Csökkent ellenállóképességű betegekben, így pl. a szív vagy májátültetésen átesettekben, az aspergillózis a vérkeringéssel a vesékbe és az agyba is szóródhat. Ismert, de nem gyakori AIDS-es betegekben történő előfordulása.
A külső hallójárat érintettsége viszketéssel és néha fájdalommal jár. A fülből eredő váladékozás reggelre beszennyezheti a párnát.
Előfordul, hogy a tüdőben elhelyezkedő gomolyag nem okoz panaszt és csak röntgenvizsgálattal kerül felismerésre. Előfordul azonban az is, hogy ismételt vérköpést, és ritkán súlyos, akár végzetes kimenetelű vérzést okoz.
A mélyebb szövetekben kialakuló fertőzés súlyos panaszokkal jár. A tünetek közé tartozik a láz, hidegrázás, sokk, delírium és véralvadék-képződés. Kialakulhat vese- és májkárosodás (mely sárgasággal jár), és légzési nehézségek. A halál korán beállhat.
A tünetek már erősen utalnak a betegségre. Ha lehetséges, fertőzött anyagmintát kell levenni és elküldeni a laborba tenyésztésre. Az azonosításhoz szükséges nagyságot azonban a gomba csak több nap alatt érheti el, és mivel a betegség gyorsan halálhoz vezethet, a kezelést azonnal el keli kezdeni.
A fertőzött hallójárat ecsetelésére alumínium-acetá- tot (Burow-féle oldatot) használnak. A gombagomo- lyagot a tüdőbői műtéttel lehet eltávolítani. Az amfo- tericin-B nevű gombaelienes szert intravénásán kell
a lásd a 188. oldalt
936
Fertőzések
adni. A mélyebben elhelyezkedő fertőzéseknél a választható szer a szájon át is szedhető ketokonazol és itrakonazol, bizonyos törzsek azonban ezekkel a szerekkel szemben ellenállóak.
A mukormikózis (phycomycosis) a Mucorales nevű nagy kórokozócsoportba tartozó gomba okozta fertőzés.
A bőr alatti (szubkután) mukormikózis Délkelet- Ázsiában és Afrikában előforduló fertőzés. Magától gyógyuló folyamat, melynek során a nyakon és a mellkason groteszk alakú, bőr alatti duzzanat jelenik meg.
Az orr és az agy mukormikózisa (rinocerebrális mukormikózis) az USA-ban is ismert, súlyos és általában végzetes kimenetelű betegség. A betegség ezen formája jellegzetesen azokat a betegeket érinti, akiknek ellenállóképessége egy másik kórkép miatt, így pl. rosszul kezelt cukorbetegség esetén, lecsökkent. A tünetek közé tartozik a fájdalom, láz, és a szemgolyó ki- dülledésével (proptosis) járó szemüregfertőzés (orbitá- lis cellulitisz). Az orrból genny ürül. Az orrüregeket elválasztó orrsövény, a szájpad, valamint a szemüreget és a melléküregeket határoló csontok elpusztulnak. Az agyállomány betegsége esetén görcsök, beszédnehézségek és részleges bénulás léphet fel.
A mukormikózis tünetei hasonlíthatnak az egyéb fertőzések okozta elváltozásokra, ezért előfordulhat, hogy az orvos nem tud azonnali diagnózist felállítani. Nem biztos, hogy a tenyésztés céljából levett fertőzött szövetminták eredményt adnak, mivel a gomba laboratóriumi körülmények között nehezen tenyészthető. A diagnózis felállítható a tünetek jellege és a beteg állapotának mérlegelése alapján, tekintetbe véve a csökkent ellenállóképességet vagy a nem ellenőrzött cukorbetegséget is.
Mukormikózis esetén rendszerint intravénás vagy közvetlenül a gerinccsatornába juttatott amfotericin-B kezelést alkalmaznak. A fertőzött szövetet műtéttel el is távolíthatják. Ha cukorbetegség is fennáll, a vércukrot a normális szintre csökkentik.
A citomegalovírus-fertőzés vírusos megbetegedés, mely a születés előtt vagy után, bármely életkorban bekövetkezhet.
A citomegalovírus mindenütt előfordul. A fertőzött személyek vizeletében vagy nyálában hónapokon át ürülhet, de megtalálható a méhnyákban, spermában, székletben vagy az anyatejben is. A zárt közösségben, így iskolákban vagy napközikben élő gyermekek egymásnak adhatják át a fertőzést. Gyorsan terjed a nem biztonságos nemi életet élő homoszexuális férfiak között is, ezenkívül kialakulhat még fertőzött vér átöm- lesztése után, illetve fertőzött szerv, pl. vese átültetését követően is.
A vírussal való fertőződés után aktív betegség léphet fel, de a vírus évekig nyugvó állapotba is kerülhet, melyből föléledve bármikor aktivizálódhat és betegséget okozhat. A felnőttek 60-90%-a élete valamely szakában fertőződött, általában azonban tünetmentes marad. Súlyos fertőzés többnyire károsodott immunrendszerű betegekben alakul ki, pl. azokban, akik csontvelő-átültetésben részesültek, vagy AIDS-ben szenvednek.
A születés előtti fertőzés vetélést, halvaszületést vagy az újszülött halálát okozhatja. A halál oka vérzés, vérszegénység vagy a kiterjedt máj-, illetve agykárosodás, a
A születés után fertőződő és a vírust hordozó egyének tünetmentesek. Azonban a fertőzött, de egyébként egészséges személynek is lehet betegségérzete és láza. Fertőzött vér átömlesztése után a tünetek 1-A héttel később jelentkezhetnek, ide tartozik a 2 3 hétig tartó láz, és néha májgyulladás (hepatitisz), mely többnyire sárgasággal jár. A limfocitáknak nevezett fehérvérsejttípus száma megemelkedhet, néha kiütések jelennek meg.
Károsodott immunrendszer esetén a citomegalovírus-fertőzés során nagy valószínűséggel súlyos fertőzés alakul ki, mely végzetes kimenetelű lehet. AIDS-es betegek szemideghártyája (retina) gyakran érintett, vakságot okozva. Kialakulhat továbbá az agy állományának fertőzése (enkefalitisz), a belek és a nyelőcső kifekélyesedése. Fertőzött szerv átültetetésén átesett betegek halálozási aránya magas, mivel az átültetés során immunrendszerüket gátló (immunszupprimáló) kezelésben részesülnek.
A lásd az 1220. oldalt
Nemi úton terjedő betegségek
937
A citomegalovírus-fertőzés fokozatosan alakulhat ki, ezért nehéz lehet azonnal felismerni. A tünetek jellege és az immunrendszer károsodásának ismerete segíti a diagnózis felállítását. Ha felmerül a fertőzés gyanúja, különböző vizsgálatokkal próbálják a vírust a vizeletből, szövetekből és testnedvekből kimutatni. A vírus kimutatása nem jelenti azt, hogy aktív fertőzéssel állunk szemben, mivel a vírus a fertőződés megszűnése után még hónapokig vagy akár évekig is ürülhet. A néhány nap különbséggel levett vérmintákban a vírusellenes antitestszint emelkedése erősen utal a fertőzésre. A szem hátsó részének vagy retinának a fertőzését
(retinitisz) az orvos szemtükörrel (mellyel a szem belsejét lehet megvizsgálni) láthatja. Újszülöttekben a fertőzést az első három hét alatt elvégzett tenyésztés alapján lehet diagnosztizálni.
Az enyhe citomegalovírus-fertőzést általában nem kell kezelni, mivel magától elcsendesül. Ha azonban a betegség életet vagy látást veszélyeztet, a ganciklo- virnek vagy foscametnek nevezett vírusellenes szereket lehet adni. Bár e szerek komoly mellékhatásokkal rendelkeznek, és nem mindig gyógyítják meg a betegséget, mégis gyakran lassítják annak súlyosbodását.
Nemi úton terjedő betegségnek (nemi betegség) nevezzük azokat a fertőzéseket, amelyek gyakran vagy szinte mindig, nemi kontaktus útján terjednek.
Mivel a szexuális aktivitás ideális lehetőség a kórokozóknak az átterjedésre, nemi érintkezés útján sok kórokozó átvihető. Ezek nagysága a mikroszkopikus méretű vírusoktól (pl. a humán immundeficiencia vírus, HÍV) a szabad szemmel látható rovarokig (pl. a la- postetű) terjedhet. A nemi úton terjedő betegségek átvitele nem csak közösülés útján lehetséges: bár általában fertőzött partnerrel történt hüvelyi, orális vagy végbélen keresztüli közösülés következménye, alkalmanként csók vagy szoros testi érintkezés útján is átvihetők. Bizonyos betegségfajták táplálékkal, vízzel, vagy vérátömlesztéssel, orvosi műszerekkel, esetleg intravénás kábítószer élvezők közös tűhasználatával is terjedhetnek.
A nemi úton terjedő betegségek a világon a leggyakoribb fertőző betegségek közé tartoznak. A nyugati országokban a betegek száma az ötvenes évektől egyenletesen emelkedett a hetvenes évekig, majd a nyolcvanas években megállapodott. A nyolcvanas évek vége felé főleg a szifilisz és a gonorrea (tripper, kankó)
előfordulása számos országban, köztük az USA-ban is újra emelkedni kezdett.
Szerte a világon évente 250 millió ember fertőződik meg gonorreában, ebből majdnem 3 millió az Egyesült Államokban. Szifilisz esetén a szám 50 millió világszerte, az USA-ban pedig 400.000. Valószínűleg még gyakoribb a trichomoniázis és a nemi szervek herpesze (herpesz genitális) előfordulása, mivel azonban ezek nem bejelentendő fertőzések, az adatok kevésbé megbízhatóak.
Manapság a legtöbb nemi úton terjedő betegség kezeléssel gyorsan meggyógyítható, és terjedése megelőzhető. Részben a légi utazás következményeként azonban számos régi törzs új vagy gyógyszer rezisztens formája is elterjedt a világon. Ez a fajta mozgásszabadság játszott közre az AIDS-t okozó humán immundeficiencia vírus (HÍV) gyors terjedésében.
A nemi úton terjedő betegségek visszaszorítása a biztonságos nemi élet szorgalmazásával, a kezelést és a diagnózist segítő megfelelő orvosi felszereléssel lehetséges. Nagyon fontos a lakosság képzése a terjedés megakadályozása érdekében – főleg óvszerek használatára vonatkozóan.
Bizonyos betegségek visszaszorítását, terjedésének megakadályozását célozza a partnerek felderíté-
938
Fertőzések
Nemi úton is terjedhető betegségek
Korábbról ismert nemi úton terjedő betegségek
- Sankroid
- Gonorrea (kankó, tripper)
- Granuloma inguinale
- Limfogranuloma venereum
- Szifilisz (luesz, vérbaj)
A közelmúltban felismert nemi úton terjedő betegségek
- Chlamydiás méhnyakgyulladás
- Tetvesség (tetű, lapostetű – pediculosis pu- bis)
- Nemi szervek kandidiázisa (általában nem nemi úton terjed)
- Nemi szervek herpesze (herpesz genitális)
- Nemi szervek szemölcse
- HÍV fertőzés és AIDS
- Molluszkum kontagiózum
- Nem gonococcus által okozott húgycsőgyulladás (gyakran chlamydia vagy mycoplasma fertőzés)
- Rühesség
- Trichomoniázis
Néha nemi úton terjedő betegségek
- Amőba fertőzés
- Campylobacter fertőzés
- Citomegalovírus fertőzés
- Giardiasis
- Hepatitisz A és B
- Szalmonellózis
- Shigella fertőzés
▲ lásd az 571. oldalt
■ lásd a 985. oldalt
- lásd a 982. oldalt
• lásd a 982. oldalt
- lásd a 926. oldalt
M lásd az 1221. oldalt
se. Az egészségügyi dolgozók megpróbálják kinyomozni és kezelni a fertőzött egyén összes szexuális partnerét. A kezelésen átesett egyéneket időnként újra ellenőrzik, hogy meggyőződjenek a teljes gyógyulásról.
Hagyományosan öt betegséget soroltak a nemi úton terjedő betegségek közé: a szifiliszt,A gonorreát.B sankroidot,* * * limfogranuloma venereumot® és a granuloma inguinalet.A Számos egyéb betegség is terjed nemi úton, így a nemi szervek herpesze, hepatitisz, molluszkum kontagiózum, lapostetű, rühesség, és az AIDS-t okozó HÍV vírus. Az olyan betegségek, mint a szalmonellózis vagy az amőbás fertőzés néha szexuális tevékenység során is átvihető, de általában nem tekintendő nemi úton terjedő betegségnek.
A nemi úton terjedő betegségeket néha az általuk okozott tünetek és jelek alapján csoportosítják. A szifilisz, a herpesz genitális és a sankroid (lágyfekély) fekélyeket okoznak a bőrön vagy a hüvelyt, illetve a szájüreget bélelő nyálkahártyán. A gonorrea és a chlamydia fertőzések férfiaknál húgycsőgyulladást és váladékozást (uretritisz), nőknél méhnyakgyulladást és váladékozást (cervicitisz), továbbá medencegyulladást hoznak létre, újszülöttekben pedig szemfertőzést okoznak.
A szifilisz (luesz, vérbaj) a Treponema pallidum nevű baktérium által okozott nemi úton terjedő betegség.
A Treponema pallidum a hüvely vagy a száj nyálkahártyáján, esetleg a bőrön keresztül hatol be a szervezetbe. Órák alatt eléri a legközelebbi nyirokcsomókat, majd innen a vérkeringés útján szétszóródik a szervezetben. Terhesség alatt megfertőzheti a magzatot,* veleszületett rendellenességeket és egyéb elváltozásokat okozva.
A szifiliszes betegek száma a második világháború alatt érte el a csúcsot, majd a hatvanas évekig erősen csökkent, aztán újra emelkedni kezdett. Ez idő alatt számos esetet figyeltek meg homoszexuális férfiak körében, az arany a nyolcvanas évek közepéig nagyjából változatlan maradi, majd az AIDS járvány következtében előtérbe került a biztonságos szex gyakorlása, és így a szifilisz előfordulása körükben fokozatosan csökkenni kezdett. Következésképpen a szifiliszes betegek száma is lecsökkent. Ezt a visszaesést azonban az új esetek számának gyors emelkedése követte a crack kokaint élvezők körében — elsősorban nőket és újszülötteiket érintve. A közelmúltban a bevezetett megelőzési
Nemi úton terjedő betegségek
939
programok hatására az USA nagy részén újra lecsökkent a szifilisz előfordulása.
A fertőzött egyén a gyógyulás után nem válik immunissá betegséggel szemben és újra fertőződhet.
A szifilisz tünetei általában a fertőzés után 1-13, átlagban 3-4 héttel jelentkeznek. A Treponema pallidum fertőzésnek számos stádiuma van: első, második, lappangó (látens) és harmadik stádium. A fertőzés évekig fennállhat, ritkán szív és agykárosodást, valamint halált okozhat.
Első stádium
Az első stádiumban a fertőzés helyén, általában a hímvesszőn, vulván (külső női nemi szerven) vagy a hüvelyben egy fájdalmatlan fekély (sánkér) jelenik meg. A fekély megjelenhet a végbélnyíláson, a végbélben, ajkakon, nyelven, garatban, méhnyakon, ujjakon és ritkán a test egyéb részein is. A betegen általában egy fekély alakul ki, de ritkán több elváltozás is felléphet.
A sánkér kis, vörös, kiemelkedő foltként kezdődik, és hamarosan nyílt fekéllyé alakul, amely továbbra is fájdalmatlan marad. A fekély nem vérzik, de dörzsölés hatására nagyon fertőző, átlátszó folyadékot ürít. A közeli nyirokcsomók általában megnagyobbodnak, de ezek sem fájdalmasak. Mivel általában kevés panaszt okoz, a beteg esetleg tudomást sem vesz róla. A fertőzött nők fele és a férfiak egyharmada nem tud fekélyéről. Az elváltozás általában 3-12 hét múlva eltűnik, ezután a beteg teljesen gyógyultnak tűnik.
Második stádium
A második stádium általában bőrkiütéssel kezdődik, mely általában a fertőződést követő 6-12. héten jelentkezik. A betegek 25%-ánál még megtalálható a gyógyulófélben levő fekély. A kiütés lehet múló, de akár hónapokig is fennmaradhat. Kezeletlen betegben is gyakran meggyógyul, de heteken-hónapokon belül újabb elváltozások jelentkezhetnek.
A második stádiumban gyakran, a betegek több, mint 80%-ában szájfekélyek alakulnak ki, 50%-uknál találhatók testszerte megnagyobbodott nyirokcsomók, és kb. 10%-uknál tapasztalható szemgyulladás. A szemek gyulladása általában nem jár tünetekkel, bár néha a látóideg is megduzzadhat, ami homályos látáshoz vezethet. A betegek 10%-ában lépnek fel heves fájdalommal járó csont és ízületi gyulladások. A vese gyulladá
sa következtében a vizeletben fehérje is ürülhet, májgyulladás következtében pedig sárgaság alakulhat ki. Ritkán előfordulhat az agyburkok gyulladása (akut szi- filiszes meningitisz), amely fejfájással, tarkókötöttséggel és néha süketséggel jár.
A bőr-nyálkahártya átmenetnél – pl. a nagyajkak és a vulva belső határán – és a bőr nedves területein kiemelkedő elváltozások (condyloma latum) alakulhatnak ki. Ezek a rendkívül fertőző képletek ellaposodnak és fakó rózsaszínűek vagy szürkék lesznek. A haj foltokban kihullik, molyrágás-szerű hiányokat hagyva maga után. További tünetek a betegségérzés, étvágytalanság, hányinger, fáradtság, láz és vérszegénység.
Lappangó stádium
Miután a beteg kilábalt a második stádiumból, a betegség a tünetmentes lappangó fázisba lép. Ez a szakasz évekig vagy évtizedekig – esetleg a beteg haláláig is – eltarthat. A lappangó fázis első részében a fertőző fekélyek néha visszatérnek.
Harmadik stádium (késői szifilisz)
A szifilisz harmadik stádiumában a beteg már nem fertőz. A tünetek enyhétől a megsemmisítő súlyosságáig változnak. Három fő tünetcsoport fordulhat elő: jóindulatú késői szifilisz, kardiovaszkuláris (szív-érrendszeri) szifilisz és idegrendszeri (neuro-) szifilisz.
A jóindulatú késői szifilisz manapság ritka. Gum- mának nevezett csomók jelennek meg különböző szerveken, melyek lassan növekednek, fokozatosan gyógyulnak, és heget hagynak maguk után. A test majdnem bármely részén megjelenhetnek, de leggyakrabban a lábszáron a térd alatt, a törzs felső részén, az arcon és a fejbőrön. Az elváltozás a csontokat is érintheti, a beteg mélyben jelentkező, áthatoló fájdalomról panaszkodik, amely jellegzetesen éjszaka gyötrőbb.
A kardiovaszkuláris szifilisz a kezdeti fertőzést követő 10-25 évben alakul ki, az aorta (a szívből kiinduló fő ütőér) aneurizmáját (a fal elgyengülése és kitágulása) vagy az aortabillentyűk elégtelenségét okozza. Ezek az elváltozások mellkasi fájdalommal, szívelégtelenséggel járhatnak, mely a későbbiekben halálhoz vezethet.
A neuroszifilisz (az idegrendszer szifilisze) a kezeletlen betegek mintegy 5%-át érinti. A három legfontosabb típusa a meningovaszkuláris, paretikus és a tábe- szes forma.
940
Fertőzések
Az idegrendszeri szifilisz
A kezeletlen szifiliszes betegek mintegy 5%-ában alakul ki az idegrendszeri szifilisz, vagyis a neuroszifilisz, de a fejlett országokban az esetek száma csekély. A betegség három fő formájának tünetei a következők:
A meningovaszkuláris szifilisz tulajdonképpen idült meningitisz (agyhártyagyulladás). A tünetek aszerint változnak, hogy elsődlegesen az agyállomány fertőződött, vagy mind az agy, mind a gerincvelő együttesen érintett. Az elsődleges agyi fertőzés esetén fejfájás, szédülés, szétszórtság, fáradtság és erőtlenség, álmatlanság, tarkókötöttség, homályos látás, zavartság, görcsök, a látóideg duzzanata (papilla ödéma), pupilla eltérések, beszédne- hezítettség (afázia), és az egyik végtag vagy testfél bénulása léphet fel. Az agy és a gerincvelő együttes betegsége esetén a tünetek közé tartozik a rágás, nyelés és a beszéd nehe- zítettsége, a váll és a kar izmainak gyengesége és sorvadása, izomgörccsel járó lassú folyamatos bénulás (spasztikus paralízis), vizeletürítési képtelenség, a gerincvelő egy szakaszának gyulladása, amely a húgyhólyag-működés akaratlagos befolyásolásának elvesztésével, és az ellazult izmok hirtelen petyhüdt bénulásával jár.
A paretikus neuroszifilisz (elmezavarral járó teljes bénulásnak is nevez) a 40-50-es éveikben lévő betegeken fokozatosan, viselkedészavarokkal kezdődik. A betegek fokozatosan elbutulnak. Görcsök, beszédnehézség, az
egyik testfél ideiglenes bénulása, ingerlékenység, szétszórtság, emlékezetkihagyás, sérült ítélőképesség, fejfájás, alvászavar, fáradtságérzés, közöny, a személyi higiéné romlása és ápolatlanság, hangulatváltozások, az erőnlét és energia csökkenése, depresszió, belátás nélküli nagyzási hóbort tünetegyüttese jellemzi.
A tábeszes neuroszifilisz (tabes dorsalis) a gerincvelő lappangva kezdődő és fokozatosan romló betegsége. Jellegzetesen a lábban kezdődik, erős, szúró fájdalommal, amely szabálytalan időközönként jelentkezik. Később a járás (főleg sötétben) bizonytalanná válik, a beteg szétterpesztett lábakkal, néha dobbantva jár. Mivel nem érzi húgyhólyagja teitségét, a hólyag kitágul, ami a vizeletürítés ellenőrzésének elvesztéséhez és gyakori húgyúti fertőzésekhez vezethet. Gyakran fordul elő impotencia. Felléphet a száj, nyelv, kezek, és az egész test remegése. Az írás reszketeg és olvashatatlan.
A legtöbb tábeszes beteg arca sovány és szomorú. Különböző szervekben, főleg a gyomorban görcsös fájdalmak lépnek fel, ezek hányáshoz is vezethetnek. Hasonló görcsös fájdalom jelentkezhet a végbélben (rektum), húgyhólyagban és a gégében (a hangszalagokban). Az érzéscsökkenés miatt nyílt fekélyek alakulhatnak ki a lábszáron, amelyek a mélybe hatolva akár a csontot is elérhetik. A fájdalomérzet hiánya miatt az ízületek is sérülhetnek.
Szifilisz gyanúja a tünetek alapján merül fel. A végleges diagnózis a laboratóriumi leleteken és a beteg fizikális vizsgálatán alapul.
Kétféle vérvizsgálati módszer használatos. Az első egy szűrővizsgálat, ilyen a VDRL (Veneral Disease Research Laboratory) vagy a gyors plazma reagin teszt (RPR). E szűrővizsgálatok könnyen elvégezhetők és nem drágák. Néha álpozitív eredményt adnak, de előnyük, hogy sikeres kezelés után megismételve, negatívvá válnak. Mivel az elsődleges szifilisz első néhány
hetében a szűrővizsgálatok negatív eredményt mutathatnak, szükség lehet a vizsgálat megismétlésére. A másik típusú vérvizsgálat, amely egyébként pontosabb, a betegséget okozó baktérium ellen képződött antitesteket mutatja ki. A pozitív eredmény azonban a későbbiekben még sikeres kezelés után is pozitívak maradnak. Ilyen vizsgálati eljárás a fluoreszcens tre- ponema ellenes antitest abszorpció (FTA-ABS) teszt, amelyet pozitív szűrővizsgálati eredmény igazolására végeznek el.
Nemi úton terjedő betegségek
941
Az első és második stádiumban a szifilisz diagnózisát a bőr- vagy szájnyálkahártya-fekélyből vett mintából a baktérium mikroszkóp alatti azonosítása is igazolhatja. Vérmintából antitestet kimutató szűrővizsgálat szintén elvégezhető. Neuroszifíliszben az antitestszint meghatározása végett gerincvelői folyadékvétel szükséges lumbálpunkcióval. A lappangó formában a betegség csak a vér és az agy-gerincvelői folyadék antitest szintjének mérésével igazolható. A harmadik stádiumban a kórisme a tüneteken és az antitest vizsgálaton alapul.
Mivel az első és második stádiumban lévő betegek fertőzőek, saját és partnerük kezelésének befejezése előtt kerülniük ke’l mindenféle nemi kapcsolatot. Az első stádiumban lévő betegség esetén az előző három hónapban előfordult partnerek is veszélyeztetettek. Második stádiumú szifilisznél az egy éven belül előfordult valamennyi partner veszélyeztetett. Ezeket az egyéneket vérmintából végzett antitest szűrővizsgálatnak kell alávetni, pozitív eredmény esetén pedig kezelni kell.
A penicillint, mint az összes stádiumra legjobban ható antibiotikumot, általában injekció formájában adják. Az első stádiumban mindkét farpofába csak egyetlen adagot adnak be. A második stádiumban lévő betegség esetén 1 hét különbséggel további két injekciót kell adni. A penicillin a lappangó, illetve a harmadik stádium minden formájában is adható, viszont gyakoribb vagy intravénás adagolásra lehet szükség. Penicillin allergia esetén szájon át doxiciklin vagy tetraciklin adható 2 4 hétig.
A szifilisz korai stádiumaiban, főleg a második stádiumban lévő betegek több, mint felében az első kezelés után 2-12 órával egy válaszreakció alakul ki, amit Jarisch-Herxheimer-reakciónak nevezünk. Valószínű, hogy ezt a reakciót a baktériumok millióinak hirtelen pusztulása okozza, melyet általános rosszullét, láz. fejfájás, verejtékezés, hidegrázás és a szifiliszes fekélyek múló fellángolása jellemez. Ritkán a neuroszifiliszes betegeken görcsök vagy bénulás jelentkezhet.
A lappangó vagy harmadik stádiumban lévő betegeket a kezelés után szabályos időközönként meg kell vizsgálni. Az antitest vizsgálatok általában évekig vagy akár egész életre pozitívak maradnak. Ez a pozitivitás nem jelez újabb fertőzést, új fertőzés igazolására egyéb vérvizsgálatok használatosak.
Kezelés után az első, második és a lappangó fázisban lévő betegség kórjóslata is kitűnő. Az agy és a szívet érintő harmadik stádium prognózisa nem túlságosan kedvező, mivel a létező károsodásokat általában már nem lehet visszafordítani.
A gonorrea (kankó, tripper) a Neisseria gonorrhoeae nevű baktérium által okozott, nemi úton terjedő betegség, amely megfertőzi a húgycső, méhnyak, végbél és a garat nyálkahártyáját vagy a szem kötőhártyáját (kon- junktiva).
A gonorrea a vérkeringéssel szétterjedhet a szervezetben, majd főleg a bőrben és az ízületekben telepszik meg. Nőknél a nemi szerveken felfelé haladva megfertőzheti a medence képleteit, medencefájdalmat és termékenységi zavarokat okozva.
Férfiaknál az első tünetek a fertőzést követő 2-7. napon jelentkeznek. A panaszok a húgycsőben enyhe kellemetlenség-érzéssel kezdődnek, majd néhány órával később a vizelést enyhétől súlyosig terjedő fájdalom és a hímvesszőből genny ürülése követi. A férfi betegnek gyakori és sürgős vizelési kényszere van, mely rosszabbodik a folyamatnak a húgycső felső szakaszára terjedésével. A húgycső nyílása vöröses és duzzadt lehet.
Nőkben a tünetek 7-21 nappal a fertőződés után jelentkeznek. A fertőzött nőknek gyakran hetekig-hóna- pokig nincs panaszuk, és a betegségre is csak férfi partnerük betegségének felismerése után derül fény. A megjelenő tünetek általában enyhék, bizonyos esetekben azonban súlyos panaszok is előfordulhatnak, gyakori vizelési kényszer, vizeléskor fájdalom, hüvelyi folyás és láz formájában. Fertőzött lehet a méhnyak, méh, petevezetékek, petefészkek, húgycső és a végbél (rektum), amely medencei fájdalommal jár, és közösüléskor fellépő nyomásérzékenység formájában jelentkezhet. A genny, amely látszólag a hüvelyből származik, valójában a méhnyakból, húgycsőből, esetleg a hü- velynyilás körüli mirigyekből is eredhet.
Végbélen keresztül közösülő nők és homoszexuális férfiak végbele is fertőződhet. A folyamat a végbélnyílás körüli kellemetlenség érzéssel és váladékozással járhat. A végbélnyílás körüli terület vörössé és nyirkossá válik, a széklet nyákkal és gennyel festenyzett lehet.
942
Fertőzések
A gonorrea szövődményei
A gonorrea egyik ritka szövődménye a fertőzés vérkeringéssel egy vagy több ízületre való szóródása, amelyek megdagadnak, nyomásérzékennyé válnak, és mozgáskorlátozást okozó rendkívüli fájdalommal járnak. A fertőzés szóródása következtében a bőrön vörös gennyel telt foltok jelennek meg. A kórkép lázzal és általános rosszulléttel, valamint ízület- röl-ízületre vándorló fájdalommal jár (artritis- dermatitisz szindróma).
A fertőzés a szív belsejét is érintheti (endokarditisz). A májtok fertőzése (perihepatitis) az epehólyag-gyulladáshoz hasonló tüneteket okoz. E szövődmények gyógyíthatók és csak ritkán végzetes kimenetelűek, de az ízületi gyulladás és az endokarditisz gyógyulása lassú lehet.
A végbél rektoszkóppal (a végbelet vizsgáló optikai eszköz) végzett vizsgálatakor a rektum falán nyák és genny látható.
Fertőzött egyénnel történt orális szex a garat gonor- reájához vezethet (gonococcalis pharyngitis). A fertőzés általában tünetmentes, néha azonban torokfájással és nyelési nehézségekkel járhat.
Ha fertőzött nedv kerül a szembe, külső szemfertőzés (gonorreás konjunktivitisz) alakulhat ki.A Az újszülöttek születés közben fertőződhetnek anyjuktól, ami mindkét szemhéj gyulladásával és genny ürülésé- vel jár.B Felnőtteken is hasonlóak a tünetek, de általában csak egyik szemen jelentkeznek, ha nem kezelik, vakságot okozhatnak.
A kislányok és fiatal lányok hüvelyi fertőzése nemi erőszak, és csak ritkán fertőzött háztartási cikkek használatának az eredménye. Tünetei: viszketés, vörösség,
A lásd az 1038. oldalt
■ lásd az 1216. oldalt
a vulva duzzanata, valamint gennyes váladék ürülése a hüvelyből. A lány hüvelye tájékán fájdalmat jelez, vagy fájdalmas lehet a vizelés. A végbél is gyulladt lehet. Az alsóneműn váladékozás okozta foltok láthatók.
A baktérium (gonococcus) mikroszkóp alatti azonosításával csaknem azonnal felállítható a diagnózis. A férfiak 90%-ában a hímvesszőből ürülő váladék mikroszkópos vizsgálata diagnosztikus értékű, nőknél azonban ez az eljárás a méhnyakváladék vizsgálatával csak 60%-ban eredményes. Ha mikroszkóp alatt nem látható baktérium, a mintát laboratóriumba küldik tenyésztésre.
A garat- vagy a végbél-fertőzés gyanúja esetén innen kell tenyésztésre mintát venni. Bár a gonorreás fertőzés kimutatására nincsen vérvizsgálat, a szifilisz és humán immundefíciencia vírus (HÍV) fertőzés kizárása érdekében vért vesznek a betegtől. Előfordulhat, hogy a betegnek egyszerre egynél több, nemi úton terjedő betegsége is van.
Az orvosok a gonorreát általában egyetlen, izomba adott ceftriaxon injekcióval, vagy egy hétig szájon át adott antibiotikummal (általában doxiciklinnel) kezelik. Ha a fertőzés a vér útján már szétszóródott a szervezetben, a beteget kórházban, általában intravénás antibiotikumokkal kezelik. A gonorreás betegekben gyakori a nehezen diagnosztizálható Chlamydia fertőzés, ezért egy hétig tartó doxiciklin vagy tetraciklin, vagy egyszeri adagban beadott azitromicin (egy másik hosz- szú hatású antibiotikum) terápiában részesülnek.
Ha a kezelés végén a tünetek visszatérnek, vagy még mindig fennállnak, tenyésztésre újabb mintát vesznek, hogy megbizonyosodjanak a beteg gyógyult- ságáról. Férfiakban ugyanis újra megjelenhetnek a húgycsőgyulladás tünetei. Ezt a postgonococcalis ure- tritiszek nevezett tünetcsoportot a ceftriaxon kezelésre nem reagáló Chlamydia vagy egyéb fajok okozzák, főleg azoknál, akik nem tartották be az előírt kezelési utasítást.
A sankroid a Haemophilus ducreyi baktérium által okozott, nemi úton terjedő betegség, amely a nemi szervek fájdalmas és elhúzódó kifekélyesedésével jár.
Nemi úton terjedő betegségek
943
Bár a betegség régebben Észak-Amerikában ritkaságszámba ment, manapság újra megemelkedett a sankroidos betegek száma. Ha a lágyfekélyes beteg humán immunodeficiencia vírus (HÍV) fertőzésnek van kitéve, akkor az utóbbi fertőződés kockázata fokozottabb.
A tünetek a fertőződés után 3-7 nappal jelennek meg. A nemi szerveken és a végbélnyílás körül kicsiny, fájdalmas hólyagok jelennek meg, melyek hamar kifakadnak és nem túl mély fekélyekké alakulnak. A fekélyek növekedhetnek és egybeolvadhatnak. A lágyéki nyirokcsomók érzékenyek, megnagyobbodnak, majd egybeolvadva tályogot (abszcesszus, gennygyülem) képeznek. A tályogot fedő bőr vörös, fénylő, megnyílhat, minek következtében a genny a bőr felszínére ürül.
A sankroid diagnózisa a tüneteken és az egyéb, fekélyt okozó betegségek kimutatására irányuló vizsgálatok negatív eredményén alapul. A fekélyből vett gennyminta kitenyésztése a laboratóriumban nehézkes, de segíthet a diagnózis felállításában.
Antibiotikum injekciót, ceftriaxont vagy eritro- micint kell adni 6 óránként legalább 7 napon keresztül. A megdagadt nyirokcsomókban felgyülemlett gennyet fecskendővel le lehet szívni.
A sankroidos beteget az orvos legalább 3 hónapig megfigyelés alatt tartja, hogy megbizonyosodjon a gyógyulásról. Lehetőség szerint fel kell kutatni az ösz- szes nemi partnert annak érdekében, hogy vizsgálatuk után szükség esetén kezelésben részesülhessenek.
A limfogranuloma venereum nemi úton terjedő betegség, amelyet a csak sejten belül élő Chlamydia tracho- matis nevű baktérium okoz.
A limfogranuloma venereumot okozó Chlamydia trachomatis típusok nem azonosak a húgycső és a méhnyak gyulladását (uretritisz és cervicitisz) létrehozó fajokkal. A fertőzés leginkább a trópusi és szubtrópusi övezetben gyakori, az USA-ban csak ritkán fordul elő.
A tünetek a fertőződést követően 3-12 vagy több nap múlva jelennek meg. Általában a hímvesszőn vagy
a hüvelyben egy kis, fájdalmatlan folyadékkal telt hólyag jelenik meg. A hólyag jellegzetesen kifekélyese- dik, majd pedig gyorsan, többnyire anélkül, hogy észlelték volna meggyógyul. Ezután az egyik vagy mindkét oldali lágyéki nyirokcsomók megnagyobbodnak és érzékennyé válnak. A fertőzött területet borító bőr meleg és vörös lesz, kezeletlen esetekben a nyirokcsomók fölött sipolyok alakulnak ki. A járatokon általában genny vagy véres váladék ürül. A folyamat általában gyógyul, de hegesedés alakulhat ki és a sipolyok kiújulhatnak. A beteg lázra, rossz közérzetre, fejfájásra, ízületi fájdalomra, étvágytalanságra, hányásra és hátfájásra panaszkodik, továbbá felléphet véres genny ürü- lésével járó végbél-fertőzés is.
Az idült és visszatérő gyulladás miatt elzáródnak a nyirokerek, ami a szövetek duzzanatához vezet. A végbél-fertőzés hegesedést és következményes szűkületet okozhat.
A limfogranuloma venereum gyanúja a jellegzetes tünetek alapján merül fel. A diagnózist a vérből Chlamydia trachomatis ellenes antitestek kimutatása támasztja alá.
A korán megkezdett, szájon át 3 hétig adott doxicik- lin, eritromicin vagy tetraciklin hatására a betegség gyorsan gyógyul. A kezelés után az orvosnak rendszeresen ellenőrizni kell, hogy a fertőzés megszűnt-e. Ajánlatos felkutatni a fertőzött egyén nemi partnereit, vizsgálatuk és szükség esetén kezelésük érdekében.
A granuloma inguinale a nemi szervek idült gyulladásával járó Calymmatobacterium granulomatis baktérium által okozott nemi úton terjedő betegség.
A betegség a mérsékelt éghajlaton, így az USA északi részén is csak ritkán fordul elő, viszont a szubtrópusi és trópusi égövön gyakori.
A tünetek a fertőzést követő 1-12. héten jelentkeznek. A kezdeti elváltozás egy fájdalmatlan, kis vörös csomó, amely lassan kerek kiemelkedő képletté növekszik. A fertőződés kialakulhat a hímvesszőn, herezacskón, lágyéktájon, a férfiak combján és a nők külső nemi szervein, hüvelyén és a környező bőrterületein. A férfiaknál és nőknél egyaránt érintett lehet a végbélnyí
944
Fertőzések
lás, a farpofák, és az arc. Előfordul, hogy a kiemelkedő csomók elfedik a nemi szerveket. A gyógyulás lassan, hegképződéssel megy végbe. Gyakori, hogy a csomókban egyéb kórokozók másodlagos fertőzést váltanak ki. Kezeletlen esetekben a betegség szétterjedhet a szervezetben, a csontok, az ízületek, a máj megbetegedését okozva, ami jelentős fogyással, lázzal és vérszegénységgel jár.
A kórisme a jellegzetes világosvörös csomók felismerésén alapul, amelyek pereméből vett kaparék mikroszkópos vizsgálata megerősíti a diagnózist.
A betegség számos antibiotikum, így a sztreptomicin, tetraciklin, eritromicin, kloramfenikol és trimetro- prim-szulfametoxazol hatására is kitünően gyógyul. Ahhoz, hogy a gyógyulásban biztos legyen, az orvosnak a kezelés után még hat hónapig megfigyelés alatt kell tartania a beteget.
Nem gonococcusos eredetű
húgycsőgyulladás (uretritisz)
és chlamydia okozta
méhnyakgyulladás (cervicitisz)
A nem gonococcus eredetű uretritisz és chlamydia által okozott cervicitisz nemi úton terjedő betegségek, melyeket általában a Chlamydia trachomatis vagy (férfiaknál) Ureaplasma urealyticum, olykor pedig Trichomonas vaginalis vagy herpesz szimplex vírus okoz.
A megbetegedéseket nem gonococcusos fertőzéseknek nevezzük, mivel nem a gonorreát okozó Neisseria gonorrheae a kórokozó.A Az ebbe a csoportba tartozó férfi húgycsőfertőzések kb. 50%-át és a nők gennyes nem gonorreás méhnyakgyulladásainak nagyrészét a Chlamydia trachomatis okozza. Az uretritiszek többi részét a mycoplasma-szerű Ureaplasma urealyticum váltja ki.
A chlamydiák csak a sejt belsejében szaporodó, kis baktériumok. Az ureaplazmák nagyon kis méretű bak
A lásd a 941. oldalt
■ lásd az 1153. oldalt
★ lásd az 1063. oldalt
tóriumok, melyeknek nincs ugyan merev sejtfaluk, mégis képesek sejten kívül szaporodni.
A fertőzött személlyel való együttlét után általában 4-28 nappal, a férfi vizelés közben égető érzést tapasztal húgycsövében. A hímvessző általában váladékozni kezd; a váladék lehet átlátszó vagy homályos, de általában hígabb, mint gonorrea esetén. Kora reggel a pé- nisz nyílása vörös lehet, szélei a beszáradt váladéktól összetapadnak. A betegség néha hevesebben kezdődik, fájdalmas és gyakori vizelési kényszerrel, valamint a húgycsőből gennyes váladékozással.
A Chlamydiával fertőzött nők nagy része panaszmentes, azonban előfordulhat gyakori vizelési kényszer, fájdalmas vizelés, alhasi fájdalom, közösüléskor fellépő fájdalom, és a hüvely sárgás nyákos és gennyes váladékozása.
A fertőzött partnerrel folytatott anális (végbélen át) és orális (szájon át) nemi élet a végbél és a garat fertőzéséhez vezethet, ami fájdalommal és sárgás nyákos- gennyes váladékozással jár.
A Chlamydia trachomatis fertőzést az esetek nagy részében a hímvesszőből vagy a méhnyakból nyert váladék laboratóriumi vizsgálatával lehet felismerni. Az Ureaplasma urealyticum fertőzések megállapítására a mindennapos orvosi gyakorlatban nincs specifikus eljárás. A tenyésztés nehézkessége és más módszerek költségessége miatt a Chlamydia és Ureaplasma fertőzéseket a jellegzetes tünetek, valamint a gonorrea kizárása alapján állapítják meg.
A kezeletlen Chlamydia trachomatis fertőzés tünetei az esetek 60-70%-ában 4 hét alatt eltűnnek, azonban számos szövődmény is felléphet. Az Ureaplasma szerepe a szövődmények kialakulásában egyelőre nem tisztázott.
A kezeletlen chlamydia fertőzés nőknél felterjedhet a petevezetékekre, melyek gyulladása fájdalommal jár, hegesedése pedig meddőséghez (infertilitás) vagy méhen kívüli terhességhez vezethet.B Ez utóbbi szövődmények az elsődleges tünetek hiányában alakulhatnak ki, sok szenvedéssel és költséggel járnak. A férfiak Chlamydia fertőzése a herezacskó egy- vagy kétoldali fájdalmas duzzanatával járó mellékheregyulladást (epididimitisz) okozhat.* *
Nemi úton terjedő betegségek
945
A fertőzéseket általában legalább 7 napon át szájon át adott tetraciklinnel vagy doxiciklinnel. esetleg egyetlen adagban beadott azitromicinnel kezelik. Terhes nőknek tetraciklin nem adható. Az esetek 20%- ában a kezelés után újra visszatér a fertőzés, ilyenkor a kezelést hosszabb ideig kell folytatni.
A kezelés befejezte előtt nemi életet élő egyének megfertőzhetik partnerüket, ezért a partnereket is lehetőség szerint egyidejűleg kezelni kell.
A trichomoniázis a hüvely vagy a húgycső megbetegedésével járó, nemi úton terjedő betegség, melyet a Trichomonas vaginalis nevű ostoros egysejtű okoz.
A Trichomonas vaginalis megfertőzheti mind a nők, mind a férfiak húgy-ivarszerveit, a tünetek azonban főleg nőknél jelentkeznek. A nők 20%-a átesik ilyen jellegű fertőzésen termékenységi korában.
Férfiaknál a kórokozó megtelepszik a húgycsőben, a prosztatában és a húgyhólyagban, de csak ritkán okoz tüneteket. Bizonyos vidékeken a nem-gonococcusos fertőzések akár 5- 10%-át is kiteheti ez a megbetegedés. Kimutatása férfiaknál sokkal nehezebb, mint nőknél.
Nőknél a betegség általában egy zöldes-sárga habos hüvelyi váladékozással kezdődik. A nők egy részénél a folyás kisfokú is lehet. A külső nemi szervek (vulva) érzékenyek és fájdalmasak, a nemi aktus is fájdalmas lehet. Súlyosabb esetekben a külső nemi szervek és a környező bőrterületek gyulladná válnak és az ajkak megduzzadnak. Előfordul a hólyag fertőzésére emlékeztető fájdalmas és gyakori vizelés.
A férfiaknak általában nincsenek panaszaik, viszont partnerüket megfertőzhetik. Bizonyos esetekben azonban előfordul, hogy rövid ideig habos vagy genny-szerű váladék ürül a húgycsőből, a vizelés fájdalmassá és gyakoribbá válik. Ezek a tünetek általában kora reggel jelentkeznek. A húgycső enyhén érzékeny lehet, néha pedig a pénisz nyílásán nedvesség észlelhető. A herék fájdalmával járó mellékhere-gyulladás csak ritkán fordul elő. A prosztata szintén megbetegedhet, de ez esetben nem teljesen tisztázott a Trichomonas szerepe. Csak a fenti elváltozások jelentkeznek férfiakon a trichomonas megbetegedés ismert szövődményeként.
A Chlamydia és Ureaplasma fertőzések szövődményei
| Szövődmény | Lehetséges hatás |
| Férfiak | |
| Mellékhere-fertőzés | Herefájdalom |
| Húgycsőszűkület | Vizelet áramlási akadály |
| Nők | |
| Petevezetékek gyulladása | Fájdalom, méhen kívüli terhesség, meddőség |
| A máj és a környező terület gyulladása | Felső hasi fájdalom |
| Nők és férfiak | |
| A kötőhártya fertőzése (konjunktivitisz) | Szemfájdalom és váladékozás |
| Újszülöttek | |
| Kötőhártyagyulladás | Szemfájdalom és váladékozás |
| Tüdőgyulladás | Láz és köhögés |
Nőknél a diagnózis felállítása percek alatt megtörténhet a hüvelyi váladék mikroszkópos vizsgálatával. Az egyéb nemi úton terjedő betegség kizárására irányuló vizsgálatokat is el szokták végezni.
Férfiaknál reggel, vizelés előtt a hímvessző végén megjelenő váladékból kell mintát nyerni. A váladékot egyrészt mikroszkóp alatt kell megvizsgálni, másrészt el kell küldeni a laboratóriumba tenyésztésre. A vizelet tenyésztése is hasznos lehet, mivel ezúton sokkal nagyobb valószínűséggel mutatható ki a Trichomonas, mint a mikroszkópos vizsgálattal.
946
Fertőzések
A nőbetegek 95%-át egyetlen metronidazol adaggal meg lehet gyógyítani, feltéve ha nemi partnerük is egyidejűleg kezelés alatt áll. Mivel a férfiaknál az egyetlen-adagú terápia nem biztosan hatásos, őket általában 7 napig kell kezelni.
Az alkohollal együtt bevett metronidazol hányingert és a bőr kipirulását okozhatja. Ugyanakkor a szer hatására csökkenhet a fehérvérsejtek száma, nőknél pedig megnő a hüvelyi gombás fertőzés veszélye (nemi szervek candida fertőzése). A metronidazolt, legalábbis a terhesség alatt ajánlatos kerülni. A betegség gyógyulása előtt folytatott nemi élet a partner megfertőződésé- hez vezethet.
A nemi szervek Candida
fertőzése
A nemi szervek kandidiázisa (genitális kandidiázis) a hüvely vagy a hímvessző gyakran penésznek nevezett gombás fertőzése, melyet a Candida albicans nevű gombafaj okoz.
A Candida gomba normálisan megtalálható a bőrön vagy a belekben is, és ezekről a területekről terjedhet rá a nemi szervekre. A fertőzés általában nem nemi úton terjed.
A kandidiázis a hüvely gyulladásának gyakori oka. A betegség elsősorban az antibiotikumok elterjedt alkalmazásának, az orális fogamzásgátlóknak és a hüvely normális állapotának megváltozását okozó gyógyszereknek tulajdonítható, amelyek a Candida fejlődéséhez megfelelő környezetet teremtenek. A fertőzés gyakrabban fordul elő terhesség és menzesz alatt, cukorbetegségben, ritkábban az immunrendszert károsító gyógyszerek (pl. kortikoszteroidok vagy rákellenes szerek, kemoterapeutikumok) és betegségek (pl. AIDS) következményeként.
Nőkben általában a hüvely és a külső nemi szervek viszketése és érzékenysége, valamint hüvelyi váladékozás alakul ki. Gyakori, hogy a nyálkahártya súlyos izgalma mellett a váladék mennyisége csekély. A külső nemi szervek vörösek és duzzadtak lehetnek, a bőrön hámhiányok és repedések keletkezhetnek. A hüvely falát általában túrós lepedék borítja, de normális kinézetű is lehet.
Férfiakban a betegség általában panaszmentesen zajlik, bár a beteg a hímvessző végének (makk, glans pénisz) és a fitymának (körülmetéletlen férfiaknál) ér
zékenységére és imitációjára panaszkodik, főleg közösülés után. A húgycsőből néha kevés váladék távozik. A makk és a fityma vörös lehet, esetleg heges hólyagok és fekélyek láthatók, felületüket túrós lepedék boríthatja-
A hüvely vagy a hímvessző váladékának mikroszkópos vizsgálatával a diagnózis azonnal megállapítható. A váladékból származó mintát laboratóriumi tenyésztésre lehet küldeni.
A nők kandidiázisa meggyógyítható ügy, hogy a beteg hüvelyöblítést végez szappanos vízzel, egy tiszta törölközővel megszárítja, ezután pedig egy klotrima- zol, mikonazol, butokonazol, vagy tiokonazol és terkonazol tartalmú gombaellenes krémmel bekeni. Alternatívaként meg lehet próbálni a szájon át szedhető ketokonazolt, flukonazolt vagy itrakonazolt. Férfiak a gombaellenes krém alkalmazása előtt mossák meg és szárítsák meg a hímvesszőt és a fitymát (ha nincsenek körülmetélve).
A kezelés során néha szükség lehet az orális fogamzásgátlók elhagyására akár hónapokig is, mivel ezek súlyosbíthatják a fertőzést. Azoknak a nőknek, akik a fertőzés veszélyének óhatatlanul ki vannak téve, így a károsodott immunrendszerű és a hosszú ideig antibiotikumokat szedő egyének, gombaellenes gyógyszeres vagy egyéb megelőző kezelésben kell részesülniük.
A nemi szervek herpesze
(herpesz genitális)
A herpesz genitális a nemi szervek, a végbélnyílás körüli bőr és a környező területek nemi úton terjedő betegsége, amelyet a herpesz szimplex vírus okoz.
A herpesz szimplex vírusnak két alfaja van, a HSV-1 és a HSV-2. Az utóbbi általában nemi úton terjed, az előbbi pedig a száj fertőzését okozza, azonban minkét tipus érintheti a nemi szerveket, a végbélnyílás körüli bőrt, a kezeket (főleg a körömágyakat), de a test egyéb részeire is ráterjed. A herpeszes fekélyek általában nem fertőződnek felül baktériumokkal, de előfordul hogy a vírus mellett egyéb, nemi úton terjedő kórokozó, így a szifilisz vagy sankroid is megtalálható ugyanabban a kifekélyesedésben.
A kezdeti (primer) elváltozás a fertőződést követő 4- 7. napon alakul ki. Viszketés, égő fájdalom és érzékenység képezik az első tüneteket. Ezután egy kis vö
Nemi úton terjedő betegségek
947
rös folt jelenik meg, amit apró fájdalmas hólyagocskák követnek. A hólyagok kifakadnak és összeolvadnak így kerek fekélyeket hoznak létre. Az általában fájdalmas fekélyek néhány nap alatt pörkösödnek. Fájdalom léphet fel vizeléskor és járáskor. A fekélyek 10 nap múlva, hegesedéssel gyógyulhatnak. A lágyéki nyirokcsomók általában enyhén megnagyobbodnak és érzékennyé válnak. Az első elváltozás fájdalmasabb, hosszabb ideig zajlik és kiterjedtebb, mint a kiújuló folyamat, és lázzal, valamint rossz közérzettel járhat.
Férfiakban a hólyagok és fekélyek a hímvessző bármely részén, így – ha nincs az illető körülmetélve – a fitymán is kialakulhatnak. Nőknél a hólyagok a külső nemi szerveken, a hüvelyben és környezetében és a méhnyakon (cervix) is kialakulhatnak. Az anális (végbélen keresztül gyakorolt) nemi életet élők végbélnyílása körül és végbelében is kialakulhatnak az elváltozások.
A humán immundefíciencia vírus (HÍV) fertőzöttek vagy más okból gyengült immunrendszerü betegek fekélyei súlyosak lehetnek, a test egyéb részeire kiterjedve hetekig vagy hosszabb ideig is fennáilhatnak, és ritkán az aciklovir terápiára is érzéketlenné válhatnak.
A tünetek többnyire ugyanott, vagy a szomszédos területeken alakulnak ki, mivel a vírus a medence környéki idegekben lappang, innen tör elő újabb bőrfertőzést létrehozva. A HSV-2 könnyebben képes újra aktiválódni ezekben az idegekben. A HSV-1 jobban reaktiválódik az arcidegekben, lázhólyagokat vagy herpesz labiálist okozva (ajakherpesz). Végső soron mindkét vírus képes megbetegíteni mindkét területet. Az egyik típussal történt elsődleges fertőzés részleges ellenállóképességet nyújt a másikkal szemben, ezáltal a második típus fertőzése enyhébbé válik.
A herpesz gyanúja a tünetek alapján merül fel. A fekélyekből vett kaparék mikroszkópos vizsgálata azonnal alátámasztja a gyanút, a minta speciális laboratóriumi tenyésztése pedig igazolja a kórismét. Az eredmények legkevesebb 48 órán belül készülnek el. Vérvizsgálattal kimutathatóak az előző fertőzések, az ellenanyag szint emelkedése pedig arra utal, hogy a vizsgálat időpontjában is fertőzés áll fenn.
A herpesz genitális semmiféle kezeléssel nem gyógyítható, viszont a betegség fellángolásának időtartama csökkenthető. Az antivirális szerek folyamatos kis adagban való alkalmazásával a kiújulások gyakorisága
A herpesz genitális szövődményei
A nemi szerveken a hólyagok első megjelenése után a herpeszvírus a test többi részére is átterjedhet, súlyos szövődmények azonban csak ritkán fordulnak elő. Fertőződhet az agyburok (agyhártya), ami hányással, fejfájással és tarkókötöttséggel jár. A gerincvelő érintettsége alsó végtagi gyengeséggel jár. A medence idegei is megbetegedhetnek, ami átmeneti fájdalommal, székrekedéssel, vizelési képtelenséggel, és férfiaknál impotenciával járhat. Jellegzetesen az újszülöttekben és a károsodott immunrendszerű egyénekben előfordul, hogy a vírus a vérkeringéssel szóródva a bőr, ízületek, máj, tüdő elváltozásait hózza létre.
A genitális herpesz leggyakoribb szövődménye a folyamat kiújulása, ami rendszerint az egyik testfelet érinti és enyhébb lefolyású az elsődleges fertőzésnél. A betegnek minden ki- újulás előtt rossz lehet a közérzete, az érintett területen pedig viszkető, csípős fájdalmai lehetnek. A folyamat kiújulása a nemi szerveken sokkal valószínűbb, ha HSV-2 a kórokozó, mint HSV-1 fertőzés esetén. A kiújulások gyakorisága széles körben változik, egyes betegeknél évekig nagy gyakorisággal fordulhatnak elő. A fekélyek megjelenhetnek a nemi szerveken kívül a farpofákon, a lágyéktájon és a combon is.
is visszaszorítható. A kezelés korán elkezdve, általában a tünetek megjelenése után 2 nappal a leghatékonyabb. Az aciklovir és származékai szájon át vagy közvetlenül a fekélyekre kenve, krém formájában is alkalmazhatók. E szerek hatására csökken az élő vírus terjedése a fekélyekről, aminek eredményeként az átvitel valószínűsége csekélyebb. A szer továbbá csökkenti az első elváltozás tüneteinek súlyosságát. Az első elváltozás korai kezelésével sem lehet azonban megelőzni a további ki- újulásokat.
Azok az egyének, akiknek kórelőzményében herpeszes fertőzés szerepel, nemi partnerüknek átadhatják a fertőzést anélkül, hogy észlelnék saját elváltozásukat.
948
Fertőzések
A hegyes függölyt (genitális szemölcs – condyloma acuminatum) papilloma vírusok okozzák, és a hüvelyben vagy környezetében, a hímvesszőn vagy a végbélben, illetve környékükön megjelenő szemölcsökkel jár.
A genitális szemölcs gyakori megbetegedés, mely aggodalmat okoz, mivel csúnya elváltozásokkal jár, baktériumokkal felülfertőződhet, és károsodott immunrendszerre utalhat. Nőknél a papilloma vírus méhnyakban megtelepedett 16-os és 18-as típusai nem okoznak a külső nemi szerveken szemölcsöket, de szerepük lehet a méhnyakrák kifejlődésében. A Ezek a típusok és egyéb papilloma vírusok a méhnyak hámrétegén belüli (cervikális intraepiteliális) daganatot (rendellenes Papanikolau-vizsgálati eredmény alapján lehet megállapítani), a hüvely, külső nemi szervek, végbélnyílás, hímvessző, szájüreg, garat és a nyelőcső rákos megbetegedését okozhatják.
A szemölcsök többnyire a meleg, nedves testrészeken jelennek meg. Férfiaknál a jellegzetes előfordulási helyek a hímvessző teste, a makk, és a fityma alatti terület (körülmetéletlen férfiaknál). Nőknél a szemölcsök a külső nemi szerveken, a hüvely falán, a méhnyakon, és a hüvely tájékát övező bőrön jelennek meg. Az elváltozások a végbélnyílás körül, illetve a végbélben is kifejlődhetnek, főleg homoszexuális férfiakban vagy anális közösülést gyakorló nők esetén.
A szemölcsök a fertőződést követően 1-6 hónap múlva jelennek meg apró, puha, nedves, rózsaszín vagy vörös duzzanatok formájában, melyek gyorsan nőnek és kocsányossá válnak. Adott területen általában több is található belőlük, érdes felszínük karfiolszerü képződményekké teszi őket. Terhes vagy csökkent im- munitású betegekben (AIDS-es vagy immunszup- presszív kezelés alatt álló egyének), vagy a bőr gyulladása esetén gyorsan nőnek.
▲ lásd az 1109. oldalt
A szemölcsök általában küllemük alapján felismerhetők, de meg kell különböztetni a szifdisz második stádiumában látható fekélyektől. A szokatlan vagy makacs elváltozásokat sebészetileg el lehet távolítani, és mikroszkópos vizsgálattal a rákos elfajulás lehetőségét ki kell zárni. Nőknél a méhnyakon lévő szemölcs rendszeres Papanikolau-vizsgálatokat von maga után.
Teljes mértékben kielégítő terápia nincs. A szemölcsöket helyi érzéstelenítésben lézenei, cryoterápiával (fagyasztással) vagy sebészeti beavatkozással el lehet távolítani. Vegyi anyagokkal, így podofdlin gyantával, tisztított toxinnal és triklór-ecetsavval közvetlenül a szemölcsöt lehet ecsetelni, a kezelésnek azonban hete- kig-hónapokig kell tartania, kimarhatja a környező bőrt és gyakran eredménytelen.
A húgycsőben megjelenő elváltozásokat rákellenes szerekkel, pl. thiopetával vagy fluorouracillal lehet kezelni, de endoszkópos sebészeti beavatkozással (sebészeti csatlakozással ellátott hajlékony optikai csőrendszer) eltávolíthatók. Lehetséges kezelési módszernek tűnik egy kísérleti stádiumban lévő eljárás, amellyel a szemölcsbe interferon-alfa nevű anyagot juttatnak, eredményessége azonban még ismeretlen.
A genitális szemölcs gyakran kiújul, és ismételt kezelést igényel. Férfiaknál ezt megelőzendő körülmetélést (circumcisiót) lehet végezni. Ajánlatos felkutatni a nemi partnereket vizsgálat és esetleges kezelés céljából.
Nemi úton terjedő
bélfertőzések
Számos bélfertőzés szexuális kapcsolat révén is terjedhet, különösen akkor, ha a száj kapcsolatba kerül a nemi szervekkel vagy a végbélnyílással. Különböző baktériumok (Shigella, Campylobacter és Salmonella), vírusok (hepatitisz A) és paraziták (Giardia és amőba fajok) által okozott megbetegedések terjedhetnek ilyen módon. A tünetek az átvitt kórokozótól függenek; hasmenés, láz, puffadás, hányinger és hányás, hasi fájdalom és sárgaság tünetei kombinálódnak. A fertőzések főként a sok partnerrel kapcsolatban álló homoszexuális férfiaknál újulnak ki gyakran. Bizonyos fertőzések nem járnak tünetekkel.
18. RÉSZ
949
- A bőr élettana 950
A bőrbetegségek felismerése
- Bőrgyógyászati helyi kezelés 952
Helyi készítmények • A helyi kezelés fajtái
- A viszketés 955
- A bőr felületes megbetegedései 955
Száraz bőr • Keratózis pilárisz (keratosis pilaris)
- Bőrkeményedések és tyúkszemek • Pikkelysömör (pszoriázis) • Rózsahámlás (pityriasis rosea) • Lichen ruber planus
- Ekcéma 959
Kontakt ekcéma • A kéz és láb krónikus ekcémája • Atopiás ekcéma (atopiás dermatitisz)
- Szeborreás ekcéma • Foltos ekcéma • Generalizált hámló bőrgyulladás • Sztázis ekcéma • Vakarás okozta körülírt ekcéma
- A bőr gyulladásos reakciói 964
Gyógyszerkiütések • Toxikus epidermális nekrolízis • Eritéma exszudatívum multiforme •
Eritéma nodózum • Granuloma annulare
Pemfigusz • Bullózus pemfigoid • Dermatitisz herpetiformisz
- Felfekvés 969
- A verejtéktermelés zavarai 970
Izzadságkiütés • Fokozott verejtékezés
Pattanásos bőr (akne) • Rezes arcbőr (rozácea)
- Száj körüli bőrgyulladás • Faggyútömlők
- Haj- és szőrnövési rendellenességek 975
Fokozott szőrnövés • Kopaszság • Benőtt szakállszőrök
- Baktériumok okozta
Ótvar • Szőrtüszőgyulladás, kelés és darázsfészek • Orbánc • Cellulitisz • Körömágygyulladás • Staphylococcus okozta „leforrázott bőr” szindróma • Erythrasma
- Gombás eredetű bőrfertőzések 979
Felszínes gombás fertőzés • Kandidiázis • Pityriasis versicolor
- Parazitás bőrfertőzések 982
Rüh • Tetvesség • Lárvajáratok okozta bőrkiütés
- Vírusos eredetű bőrfertőzések 984
Szemölcsök • Molluscum contagiosum
- Napfény és bőrkárosodás 985
Napégés • A napsugárzás hosszú távú hatásai • Fényérzékenység okozta bőrreakciók
- A bőr festéktartalmának zavarai 988
Teljes festékhiány • Foltos festékhiány • A bőr károsodása miatti festékhiány • Májfolt
- Jóindulatú növedékek a bőrön 989
Anyajegyek • Szabálytalan anyajegyek • Fibro- mák • Zsírdaganatok • Érdaganatok • Tűzfolt • Eper-anyajegy • Cavernosus haemangioma • Pók-anyajegyek • Nyirokérdaganat • Pyogén granuloma • Időskori szemölcsök • Dermato- fibromák • Keratoacanthomák • Keloidok
- Bőrrákok 992
Alapsejtes bőrrák (basalioma) • Elszarusodó laphámrák (spinalioma) • Melanoma (pigmentsejtes rák) • Kaposi-szarkóma • Paget-kór
950
![]()
A bőr nem csupán védőburok, hanem szervrendszer, amely a testhőmérsékletet szabályozza, érzékeli a fájdalmas és kellemes ingereket, megakadályozza a külső anyagok bejutását a testbe, és védőpajzsot nyújt a nap káros hatásai ellen. A bőr színe, minősége és rajzolata egyéni. Működésének vagy küllemének bármely zavara fontos következményekkel jár testi és lelki egészségünkre is.
A bőr valamennyi rétegének speciális feladatai vannak. A legfelső a hámréteg, az epidermisz, a testfelszín legnagyobb részén vékonyabb, mint egy műanyagfólia. A hám (epidermisz) legkülső rétege, a szaruréteg szarut (keratint) tartalmaz, ez az elhalt hámsejtek maradványa és védi a bőrt a káros külső anyagoktól. A hám legalsó részén találhatók a festéktermelő sejtek (melanociták) – ezek termelik a melanint, a bőr sötét festékanyagát.
A hám alatt fekvő irharétegben (dermiszben) találhatók a fájdalomérző és tapintási receptorok, amelyek nyúlványai a bőr felszínéig érnek, valamint a bőr függelékei: a verejtékmirigyek, amelyek verejtéket választanak ki, a faggyúmirigyek, amelyek a faggyút termelik, és a szőrtüszők, amelyekben a haj, illetve a szőr képződik. Szintén az irhában találhatók a vérerek, amelyek a bőrt táplálják és meleg tapintásúvá teszik, valamint az idegek, amelyek a bőr rétegeiben ágaznak szét.
Az irha alatt fekszik a bőralja (zsírpárna), amely a hőtől és a hidegtől szigeteli a testet.
A bőr vastagsága, színe, valamint a verejtékmirigyek, faggyúmirigyek, szőrtüszők és idegek száma a test különböző tájain eltérő. A fejtetőn sok szőrtüsző van, a talpon viszont egy sincs. A tenyereken és talpakon sokkal vastagabb a hám és a szaruréteg. A kézuj- jak hegyén és a lábujjakon sok idegvégződés található, és érintésre rendkívül érzékenyek.
A bőr az élet folyamán sokat változik. A csecsemő bőrének sokkal vastagabb a zsírpárnája, és sokkal vékonyabb a védő szarurétege. Az öregedés során az emberek elvesztik a zsírpárna nagy részét, az irha és a hám elvékonyodik, az irha rugalmas rostjai széttöredeznek, és a bőr egyre ráncosabb lesz. A bőr véráramlása is csökken az öregedés folyamán, ezért az idős emberek bőrsérülése sokkal lassabban gyógyul. Az öreg
Mi van a bőr alatt?
A harántmetszeti képen a bőr rétegei és a felszín alatti képletek láthatók.

A bőr élettana
951
A bőr elemi jelenségeinek és növedékeinek orvosi elnevezése
Csalángöb: A bőr puha, fellazult kiemelkedést okozó duzzanata, amely viszonylag hirtelen jelentkezik, majd elmúlik. A csalángöb gyakori allergiás reakció, amelyet gyógyszerek, rovarcsípések, vagy a bőrre kerülő anyagok okoznak.
Csomó: Tömött tapintatú, 5-10 mm átmérőjű, a bőrből gyakran kiemelkedő csomó. A csomó néha a bőr felszíne alatt képződik és felfelé kiboltosul.
![]()
Fekély: A hámhiányra hasonlító, de mélyebbre, legalább az irhába hatoló sérülés. Okai azonosak a hámhiány okaival.
Folt: Bármilyen alakú, lapos, elszíneződött terület. Ilyen foltok a szeplők, a lapos anyajegyek, a tűzfoltok, és számos bőrkiütés.
Göbcse: 10 mm-nél kisebb átmérőjű, tömött csomó. Ilyenek a szemölcsök, a rovarcsípések, a fibrómák, és egyes bőrdaganatok. A plakk nagyobb göbcse.
Gennyhólyag: Gennyet (fehérvérsejt- gyülemet) tartalmazó hólyag.
Hámhiány: A bőr legfelső rétegének részleges vagy teljes elvesztése; mely akkor keletkezik,
ha fertőzés, nyomás, irritáció vagy hőhatás károsította a bőrt.
Heg: Olyan terület, ahol az ép bőrt rostos hegszövet pótolja. Hegek akkor keletkeznek, ha az irha is sérült.
Hólyagosa: 5 mm-nél kisebb átmérőjű, folyadékkal telt üreg. A hólyag hasonló, 5 mm-nél nagyobb elváltozás. Rovarcsípések, övsömör, bárányhimlő, égés és irritáció okozhat hólyagosa- és hólyagképződést.
Kivakarás: Kivájt vagy vonalszerű, pörkkel fedett terület, amelyet a bőr vakarása, dörzsölése vagy csipkedése okoz.
Lichenifikáció (bőrmegvastagodás): A megvastagodott bőrön mély barázdák és ráncok láthatók.
Pikkelyek: Elhalt, felhalmozódott hámsejtekkel fedett, száraz, hámló foltok. Pikkelyek pikkelysömörben, szeborreás bőrgyulladásban, és számos más bőrbetegségben találhatók.
Pörk: Beszáradt vér, genny vagy savó a bőr felszínén. Pörk bárhol keletkezhet, ahol a bőr sérült.
Sorvadt bőr: Papírvékony, ráncos bőr.
bőr kevesebb védő faggyút termel, ezért sokkal köny- nyebben kiszárad.
Az orvos számos bőrbetegséget egyszerű megtekintéssel is felismerhet. Ehhez a következő jellemzők nyújtanak segítséget: az elváltozás mérete, alakja, színe, elhelyezkedése, valamint egyéb panaszok és tünetek megléte vagy hiánya. Az orvosnak néha mikroszkópos vizsgálat céljából bőrdarabkát kell eltávolítania, ezt a beavatkozást próbakimetszésnek hívják. Ehhez az egyszerű beavatkozáshoz az orvos általában helyi ér- zéstelenítővel érzéstelenít el egy kis bőrterületet, majd kis szikét vagy körkést használva kb. 3 mm átmérőjű bőrdarabkát távolít el. A seb zárásához és a vérzés csillapítására gyakran öltést használ.
Ha az orvos azt gondolja, hogy a bőr fertőzött lehet, kevés kaparékot vesz a bőr felszínéről és laboratóriumba küldi, ahol azt táptalajra oltják le. Ha a mintában baktériumok, gombák vagy vírusok voltak, a táptalajon kitenyésznek, és így azonosíthatók.
A bőrfertőzések diagnózisához más laboratóriumi vizsgálatok is igénybe vehetők. A Wood-fényben történő vizsgálatkor a megfelelő hullámhosszú ibolyántúli fény láthatóvá tesz egyes gombákat, és jobban kimutat bizonyos festékképzési rendellenességeket. Tzanck- teszttel a vírusfertőzések (mint pl. a herpesz) ismerhetők fel. Az orvos kis szikével kaparja meg a gyulladt bőrterületet, és a kaparékot mikroszkóp alatt vizsgálja. Ha megnagyobbodott, vagy csoportosan elhelyezkedő sejteket talál, az vírusfertőzésre utal. A bőrkaparékot vírustenyésztésre laboratóriumba is lehet küldeni.
952
Bőrbetegségek
Számos bőrtünet csupán bőrbetegség tünete. Néha azonban a bőrtünet az egész testet érintő betegségre utal. Szisztémás lupusz eritematózuszban szenvedő betegek arcán például napozás után rendszerint szokatlan, vörös kiütés jelentkezik. Az orvosnak tehát számos lehetséges okot kell figyelembe vennie a bőrelváltozások értékelésekor. A teljes bőrfelszin vizsgálata és a kiütések jellemző eloszlásának keresése segíthet a szóba
jövő betegségek azonosításában. A bőrtünetek eloszlásának vizsgálatához az orvos megkérheti a beteget, hogy teljesen vetkőzzön le, még akkor is, ha ő csak egy kis bőrterületen észlelte az eltérést. Az orvos esetleg vérvételt, vagy más laboratóriumi vizsgálatokat is kérhet olyan betegnél, akinek úgy tűnik, hogy panaszai látszólag csak a bőrére vonatkoznak.
191 FEJEZET
Tulajdonképpen valamennyi bőrgyógyászati kezelés vagy helyi, vagy belső kezelés. A helyi kezelést közvetlenül az érintett bőrterületen alkalmazzák. A belső kezelés szájon át vagy injekcióban adott gyógyszerrel történik, mely azután az egész testben eloszlik. Ritkán, ha az érintett területen a gyógyszer nagy töménységben szükséges, az orvos az injekciót közvetlenül a bőr alá adja – ezt intradermális injekciónak hívják.
Egyes bőrgyógyászati gyógyszerek vénykötelesek, másokat recept nélkül is meg lehet venni. Bár a szabadon kapható gyógyszereket általában biztonságosabbnak tartják, ezeket is csak óvatosan szabad alkalmazni. A nem megfelelő kezelés súlyosbíthatja a bőrbetegséget, vagy elfedheti a tüneteket – az orvos számára megnehezítve a diagnózis felállítását.
A helyi készítményekben a hatóanyagokat (gyógyszerek) vivőanyaggal (a gyógyszer közömbös hordozója) keverik össze (illetve abban oldják fel). A helyi készítmények összetétele és állaga ezért igen változatos. A vivőanyag határozza meg a készítmény állagát és azt, hogy a hatóanyagok a bőr felszínén maradnak, vagy bejutnak a bőrbe – valamint azt, hogy a készítmény sűrű és zsíros, vagy híg és vizes. A felhasznált vivőanyag fajtájától függően a készítmény kenőcs, krém, rázókeverék, oldat, hintőpor vagy gél lehet.
A kenőcsök sok zsírt és kevés vizet tartalmaznak, zsíros tapintatúak, nehezen lemoshatok. Kenőcsöt akkor használnak, ha a bőrnek zsírpótlásra és vízpótlásra egyaránt szüksége van; ezek kevésbé kellemesek, mint
a víz alapú krémes készítmények, de rendszerint jobban bejuttatják a hatóanyagokat a bőrbe.
A krémek – a leggyakrabban használt készítmények – olaj és víz keverékei (ún. olaj a vízben típusú emulziók). Alkalmazásuk könnyű, és a bőrbe masszírozva gyorsan felszívódnak.
A rázókeverékek a krémekhez hasonlítanak, de még több vizet tartalmaznak. Tulajdonképpen finoman eloszlatott, porszerű anyag keverékei vizes, vagy vizes és olajos alapanyagban. A rázókeverékek alkalmazása könnyű, különösen a bőr hűsítésében és szárításában hasznosak.
Az oldatok olyan folyadékok, amelyekben a gyógyszer feloldott állapotban található. Az oldatok inkább szárítják, mintsem nedvesítik a bőrt. A leggyakrabban használt oldószer a víz, az alkohol, a propilénglikol és polietilénglikol.
A hintőporok száraz anyagokat tartalmaznak, arra használják őket, hogy védjék az egymásnak dörzsölő- dő bőrfelületeket – például a lábujjak és a farpofák között, a hónalj- és lágyékhajlatban, vagy a mellek alatt. A hintőporok kiszárítják a maceráit (a nedvesség által felpuhított és károsodott) bőrt, és a nedvesség megkötésével csökkentik a dörzsölést. Védőkrémekbe, rázókeverékekbe és kenőcsökbe is lehet porokat keverni.
A gélek olaj és zsír nélkül besűrített víz alapú készítmények. A bőr nem szívja úgy be a géleket, mint az olajos vagy zsíros készítményeket.
A helyi kezelésre szolgáló szereket hét, egymást olykor átfedő csoportba lehet osztani: tisztitó- és védőhatá
Bőrgyógyászati helyi kezelés
953
sú szerek, fertőzés elleni készítmények, nedvesítő, szárító, viszketéscsillapító és gyulladáscsökkentő szerek.
A legfontosabb tisztítószerek a szappanok, a mosószerek és az oldószerek. A szappan a legnépszerűbb tisztítószer, de szintetikus detergensek (mosakodószerek) is használatosak erre a célra. Egyes szappanok kiszárítják a bőrt, mások krém alapúak, ezért nem szárítanak. A folyékony szappanok egy része nedvesíti, más része szárítja a bőrt.
Mivel a babasamponok jól tisztítanak, és gyengédek is a bőrhöz, ezért sebek, vágások és horzsolások letisztítására is jól használhatók. A pikkelysömörben, ekcémában és más, hámlással járó bőrbetegségben szenvedő betegek is használhatják e samponokat az elhalt bőrdarabkák eltávolítására. A nedvedző elváltozásokat azonban csak tiszta vízzel szabad lemosni, mivel a gyengéd szappanok és mosószerek is irritálhatják a területeket.
A tisztítószerekhez számos vegyianyagot kevernek. A fejbőr korpásodása elleni samponok és rázókeverékek például cink-dipiritiont, szeléniumszulfidot vagy kátrányszármazékokat tartalmazhatnak. A tisztítószerek kis mennyiségben ecetsavat, alumíniumacetátot és magnéziumszulfátot is tartalmazhatnak.
Számos különböző készítmény használatos a bőr védelmére. Az olajok és a kenőcsök zsírtartalmú védőréteget képeznek, amely védi a ki vakart és irritált bőrt, valamint megőrzi a bőr nedvességtartalmát. A hintőporok védik az egymásnak, vagy a ruhának dörzsölődő bőrfelületeket. A szintetikus hidrokolloid kötések a felfekvéseket és az egyéb nyílt sebeket védik. A fényvédők kiszűrik a káros ibolyántúli sugárzást.
A bőrt vírusok, baktériumok és gombák fertőzhetik meg. E fertőzések megelőzésének legjobb módszere napjainkban is a bőr gondos, szappanos-vizes lemosása. Más szerek erősen fertőtlenítenek, vagy a már meglévő fertőzés kezelésére is használhatók. A legtöbb fertőtlenítőszert csak nővérek és orvosok használják kezük, és a beteg bőrének a sebészeti beavatkozásokat megelőző fertőtlenítésére. Egyes gyógyszereket azonban gyakran használnak gombás vagy bakteriális fertőzések helyi kezelésére. Aknés bőr és felületes bőrfertőzések esetén például antibiotikumokat alkalmaznak a bőrön. A bőr gombás fertőzéseinek kezelésére gyakran
használnak klotrimazolt, és mikonazolt, amelyek recept nélkül is kaphatók. Más gombaelienes szerek, mint pl. a ketokonazol és mikonazol, csak receptre kaphatók. A lindan a rühösség kezelésére szolgál.
A nedvesítőszerek tulajdonképpen nem vizet visznek a bőrbe, hanem segítenek abban, hogy a bőr megtartsa természetes nedvességét. A legtöbb nedvesítőszer olajat tartalmazó krém vagy rázókeverék. A bőrre jutó vékony olaj film megelőzi a bőr víztartalmának elpárolgását. E szereket a legjobb akkor alkalmazni, amikor a bőr nedves – közvetlenül fürdés vagy tusolás után. Egyes erősebb hatású nedvesítőszerek karbami- dot (ureát) tartalmaznak.
A bőr túlzott nedvessége macerációt okozhat – ez különösen forró, nedves napokon fordul elő, mikor az összefekvő bőrterületek felázhatnak. A leggyakrabban érintett területek a lábujjak és a farpofák között, a hónalj és lágyékhajlat, vagy a mellek alatt. Ezek a nedves területek a fertőzések (különösen a gombás és a bakteriális) számára is jó táptalajt jelentenek.
A talkum (hintőpor) a leggyakrabban használt szárítószer. A talkum felszívja a nedvességet a bőr felszínéről. A számos talkum tartalmú készítmény csak illatában és a csomagolásban különbözik egymástól. A másik jól szárító szer a kukoricakeményítő, hátránya, hogy elősegíti a gombák növekedését. Emiatt általában jobb a talkum használata.
Ha a bőrt károsította a túlzott nedvesség, alumíniumsókat tartalmazó oldatok alkalmazása javasolt. Ezeket gyakran használják kórházakban és betegotthonokban.
A bőrbetegségeket gyakran kíséri viszketés. Néha a viszketés csillapítására külön gyógyszert adnak, míg a bőrbetegséget egy másik szerrel kezelik. A viszketést és az enyhe fájdalmat néha jól enyhíti a kamilla, euka- iiptuszolaj, mentol, kámfor, cinkoxid, talkum és glicerin. Az allergiás reakciókat kísérő viszketés csillapítására használt helyi készítmények néha antihisztamino- kat (pl. difenhidramint) tartalmaznak. Bár az antihisztaminok egyes allergiás reakciókat gátolnak, a viszketést valószínűleg nyugtató hatásuk révén csökkentik. Mindazonáltal a helyileg alkalmazott antihisztaminok túlérzékenységet okozhatnak, és allergiás reakciót válthatnak ki. A viszketés bizonyos formáinak csillapításé-
954
Bőrbetegségek
Az egyes helyi kortikoszteroid készítmények hatáserőssége
| Hatáserősség | Gyógyszernév | Gyógyszerforma |
| Gyenge | Hydrocortison | Krém, kenőcs vagy rázókeverék
(2,5% vagy 1,0%) |
| Közepes | Betametason valerat | Krém (0,1%) |
| Flucinolon acetonid | Krém vagy kenőcs (0,025%) | |
| Hydrocortison valerat | Krém vagy kenőcs (0,2%) | |
| Triamcinolon acetonid | Krém, kenőcs vagy rázókeverék
(0,1% vagy 0,025%) |
|
| Erős | Betametason dipropionat | Krém vagy kenőcs (0,05%) |
| Betametason valerat | Kenőcs (0,1%) | |
| Flucinolon acetonid | Krém (0,2%) | |
| Halcinonid | Krém vagy kenőcs (0,1%) | |
| Nagyon erős | Clobetasol propionat | Krém vagy kenőcs (0,05%) |
| Halobetasol propionat | Krém vagy kenőcs (0,05%) |
ra ezért a helyi készítmények helyett inkább szájon át szedhető antihisztaminokat rendelnek.
A helyileg vagy szájon át adható kortikoszteroidokkal (a kortizon nevű mellékvesekéreg-hormonhoz hasonlító gyógyszerek) mérsékelhető a gyulladás (duzzanat, viszketés és pír). A mérges szömörce, fémek és ruhadarabok, vagy más anyagok okozta allergiás vagy gyulladásos reakciók okozta bőrkiütést a kortikoszteroidok csökkentik a leghatásosabban. Fertőzött és sebes területeken általában nem szabad használni őket, mivel csökkentik a baktériumok és a gombák okozta fertőzésekkel szembeni ellenállást. A kortikoszteroidokat néha mégis kombinálják gombaellenes szerekkel, hogy csökkentsék a gombás fertőzés okozta viszketést. A kortikoszteroidok és antibiotikumok kombinációját ritkán alkalmazzák, mivel általában nem hatásosabbak, mint a kortikoszteroidok önmagukban. Az antibiotikumok (különösen a neomicin) ezenfelül fokozzák az allergiás reakciók veszélyét is, amely csak súlyosbítja a problémát.
A helyi kortikoszteroidok rázókeverék, krém és kenőcs formájában állnak rendelkezésre. A krémek akkor a leghatékonyabbak, ha addig dörzsölik a bőrbe, amig
el nem tűnik. Általában a kenőcsök a legerősebb hatásúak. A kortikoszteroid fajtája és a készítmény töménysége határozza meg a kenőcs hatáserősségét. A hidrokortizon az Egyesült Államokban 1%-os töménységig recept nélkül kapható, a 0,5%-os vagy hígabb készítmények haszna azonban csekély. Az erősebb kortikoszteroid-készítmények csak receptre kaphatók. Az orvos először rendszerint erős kortikoszteroid- készítményt ír fel, majd a bőr gyógyulása során gyengébbet rendel. A helyi kortikoszteroidokat általában naponta kétszer-háromszor, kis mennyiségben kell alkalmazni. Ahol a bőr vékonyabb, mint pl. az arcon, csak takarékosan használjuk, és néhány napnál soha nem tovább.
Ha nagyobb adag szükséges, az orvos a bőr alá kor- tikoszteroid-injekciót adhat. A nagyobb adag bejuttatásának másik módja, hogy a helyi kortikoszteroidot vizet át nem eresztő zárt kötéssel fedjük (a gyógyszer felszívódásának és hatékonyságának fokozására). A krém vagy a kenőcs fölé például polietilén filmet (háztartási fóliát) helyezünk éjszakára. E módszerrel a krémek és a kenőcsök kevésbé irritálnak, mint a rázókeverékek. A zárt kötések fokozzák a kortikoszteroidok mellékhatásának veszélyét, ezért általában csak pikkelysömörben és súlyos ekcémában alkalmazandók.
192. FEJEZET
955
A viszketés (pruritus) olyan érzés, amely ösztönösen vakarózási kényszert vált ki.
Az állandó vakarózás bőrpírt és mély vakarásnyomokat okozhat. A vakarás annyira irritálhatja a bőrt, hogy még erősebb viszketést vált ki, „ördögi kört” okozva. A tartós vakarás és dörzsölés a bőr megvasta- godásához és hegesedéséhez vezethet.
A viszketést bőrbetegség, vagy a szervezet általános betegsége is okozhatja. Erős viszketéssel járó bőrbetegségek a parazita fertőzések (rüh, tetvesség), rovarcsípések, csalánkiütések, atopiás ekcéma, allergiás és kontakt ekcéma (dermatitisz, bőrgyulladás). Gyapjúból készült ruhadarabbal, vagy irritáló anyagokkal, pl. oldószerekkel vagy kozmetikumokkal való érintkezés gyakran okoz viszketést. A száraz bőr különösen idős embereknél okozhat súlyos, kiterjedt viszketést.
A bélbetegségek közül viszketéssel járnak a májbetegségek (különösen a sárgasággal járók), a veseelégtelenség, a limfómák, leukémiák és más vérképzőszervi betegségek. Olykor pajzsmirigybetegségben, cukorbe
tegségben vagy rákban szenvedő betegeknél is jelentkezhet viszketés. A viszketés gyakori a terhesség utolsó hónapjaiban. Ez rendszerint nem kóros, bár enyhe májműködési zavar következménye is lehet. Számos gyógyszer okozhat viszketést, főleg a barbiturátok és az aszpirin, valamint bármely gyógyszer, amelyre az illető személy allergiás.
Az orvos a viszketést az ok tisztázásával és megszüntetésével kezeli. Ha a bőr gyulladt, az orvos a vény nélkül kapható, illat- és színezékmentes finom hidratáló krémek vagy rázókeverékek használatát javasolja. A színt és illatot adó adalékanyagok irritálhatják a bőrt és viszketést is okozhatnak. A nyugtató készítmények, mint pl. a mentol, kámfor, kamilla, eukaliptusz is segíthetnek. A gyulladáscsökkentő és viszketéscsillapító kortikoszteroid krémek csak kis, körülírt terület viszketésekor használhatók.
Az antihisztaminok (pl. hidroxizin, difenhidramin) szedése segíthet, ezek azonban álmosíthatnak, viszont bőrön helyileg alkalmazni általában nem szabad, mert allergiás reakciót okozhatnak.
A bőr felületes megbetegedései
A bőr legfelső rétege, a szaruréteg számos lelapult és elhalt sejtrétegből áll, és védi az alatta fekvő szöveteket a sérüléstől és a fertőzéstől. Az ebben a rétegben lévő zsiradék a párolgást lassítva segít a mélyebb rétegek víztartalmának megőrzésében, és a bőr puhaságának, hajlékony szerkezetének megtartásában. A
A szaruréteg a hámnak csak egy része, a test legnagyobb részén vékony rétegben fedi a bőrt. Egyes helyeken, pl. a tenyereken és talpakon a hám eleve vastagabb, a szaruréteg itt fokozott védelmet nyújt a sérülé
sek és horzsolások ellen. A hám a rendkívül száraz bőrterületeken is vastag és kemény lehet.
Ha a bőr felszínes rétegeinek betegségei a szaruréteget és a hám mélyebb rétegeit érintik, az enyhe kellemetlenségtől a tartós munkaképtelenségig terjedő tüneteket okozhatnak.
A lásd a 950. oldalon lévő ábrát
956
Bőrbetegségek
A száraz bőr gyakori, különösen a középkorúnál idősebb betegeken. Általában a hideg idő és a gyakori fürdés áll a háttérben. A fürdés lemossa a bőrfelszini zsírokat, lehetővé téve a bőr kiszáradását. A száraz bőr irritálódhat és gyakran viszket, olykor korpádzóan vagy pikkelyesen hámlik. A hámlás a lábszárakon a leggyakoribb.
A bőr rendkívüli szárazságát (ichthyosis – halbőrű- ség) néha öröklődő, fokozott hámlással járó betegség (pl. ichthyosis vulgáris, epidermolitikus hiperkera- tózis) okozza. Az ichthyosis vulgárisban szenvedő beteg bőrén csak finom hámlás látható, hólyagok nélkül, mig az epidermolitikus hiperkeratózisban szenvedőét vastag, szemölcsszerű pikkelyek és fájdalmas, bűzös szagú hólyagok borítják. Ichthyosist szerzett betegségek is okozhatnak: pl. lepra, csökkent pajzsmirigymű- ködés, limfóma, AIDS és szarkoidózis.
A csupán száraz bőr kezelésének kulcsa a bőr nedvességének megtartása. A bőr védő zsírrétegének megőrzését segíti, ha ritkábban fürdünk. A kenőcsök és krémek, mint pl. a közönséges vazelin, ásványi olajok és az illatanyagmentes testápolók segítik a bőr nedvességének megőrzését. A durva szappanok, mosószerek és egyes testápolók illatanyagai irritálják és még jobban kiszáríthatják a bőrt. A száraz bőr vakarása és dörzsölése fertőzéshez és hegesedéshez vezethet.
Ha a hámlás a panasz, a szalicilsavat tartalmazó oldatok és krémek segítik a pikkelyek eltávolítását. Felnőtt betegeknek az orvos azt javasolhatja, hogy műanyag, vagy celofán fóliával fedjék be az ilyen módon kezelt bőrterületet. Gyermekeknél azonban ilyen fedőkötést nem szabad alkalmazni!
kz. ichthyosis egyes formáiban az A-vitaminsavat (tretinoint) tartalmazó krémek hatásosak. Az A-vitamin származékai segítenek a pikkelyeket lehámlasztani. Az ichthyosis bizonyos formáinak kezelésére az etretinát nevű A-vitamin-származékot használják. Az epidermolitikus hiperkeratózisban antibiotikumot és fertőtlenítő hatású (pl. klorhexidint tartalmazó) szappant lehet alkalmazni.
Keratózis pilárisz
(keratosis pilaris)
A keratózis pilárisz gyakori rendellenesség, amelyben az elhalt sejtek szarudugót alkotva töltik ki a szőrtü- szök nyílását.
A dugók apró, hegyes pattanásokat okoznak, leggyakrabban a felkarokon, combokon és a farpofákon. Főleg gyermekeknél az arcon is lehetnek elváltozások. A keratózis piláriszban szenvedők tünetei télen a legfeltűnőbbek, a pattanások nyárra általában maguktól eltűnnek.
A keratózis pilárisz oka ismeretlen, bár egyes családokban gyakrabban fordul elő, feltehetően öröklődő kórkép. A pattanások csak kozmetikai problémát jelentenek.
A keratózis pilárisz idővel magától gyógyul. A pattanásokat el lehet tüntetni vizet és szalicilsavat tartalmazó vazelin alkalmazásával. Nagyobb szalicilsav-tar- talmú készítmény, vagy A-vitaminsav is használható.
A börkeményedés körülírt bőrterület szarurétegének az ismétlődő dörzsölés hatására történő, védő jellegű megvastagodása.
A bőrkeményedések bárhol kialakulhatnak, de rendszerint a kéz, a láb, a könyök, vagy más testtáj ismétlődő nyomásnak kitett csontos kiemelkedése felett (pl. a hegedűsök állkapcsán) jönnek létre.
A tyúkszem a lábon kialakuló, borsó nagyságú szarumegvastagodás.
A kemény tyúkszemek a lábujjak ízületei felett jelennek meg, a lábujjközti tyúkszemek rendszerint puhák. A bőrkeményedések többségétől eltérően a tyúkszemek fájdalmasak, mert a megvastagodott szaruréteg az alatta fekvő csontot nyomja.
A bőrkeményedéseket és tyúkszemeket általában könnyű felismerni. A tyúkszemeket néha talpi szemölccsel tévesztik össze, amelyek felett szintén vastag a szaruréteg. A szemölcsök azonban akkor a legfájdalmasabbak, ha oldalról nyomják össze, míg a tyúkszemek fájdalmasabbak, ha lefelé vagy befelé, a csontnak nyomják őket.
A tyúkszemeket és bőrkeményedéseket könnyebb megelőzni, mint kezelni. A bőrkeményedések keletkezését az irritáció megszüntetésével, vagy ha ez nem lehetséges, kesztyű, védőpáma, vagy egyéb védőeszköz viselésével kerülhetjük el. A legtöbb gyógyszertárban
A bőr felületes megbetegedései
957
kaphatók e célra megfelelő alakú párnácskák és gyűrűk. Mivel legtöbbször a nem megfelelően illeszkedő cipők okozzák a tyúkszemeket, helyes cipőviselettel meggyógyíthatok. A tyúkszemektől gyorsabban megszabadulhatunk szaruoldó készítmények alkalmazásával. Ezek a szaruoldó gyógyszerek általában szalicilsavat tartalmaznak, az alkalmazás után beszáradó paszta, vagy gyógyszert tartalmazó tapasz formájában használhatók a kezelendő bőrterületen. Ha azonban nem megfelelő gondossággal használják a szaruoldó szereket, ezek a környező ép szöveteket is károsíthatják. A tyúkszemek és bőrkeményedések a fürdéskor használt horzsakővel is elvékonyíthatók, az orvos vagy nővér szikével is eltávolíthatja a vastag szaruréteget.
Cukorbeteg, vagy rossz keringésű emberek tyúkszemei és bőrkeményedései csak lassan gyógyulnak, különösen a lábon lévők. Az orvosok azt ajánlják, hogy a cukorbetegek különös gonddal óvják a lábukat.
A pikkelysömör krónikus, visszatérésre hajlamos, ezüstösen hámló kiemelkedésekkel és különböző méretű plakkokkal járó betegség.
A hámlást a bőr sejtjeinek kórosan gyors osztódása és cserélődése okozza. A felgyorsult sejtosztódás oka ismeretlen, de úgy gondolják, hogy ebben valamilyen immunológiai folyamat játszik szerepet. A betegség gyakran családon belül halmozódik. A pikkelysömör a fehérbőrűek 2 4 százalékát érinti, feketéknél ritkább. Rendszerint 10 és 40 éves kor között kezdődik, bár minden életkorban előfordulhat.
A pikkelysömör rendszerint egy, vagy több apró, rendkívül erősen hámló piákkal kezdődik. A terület körül apró göbcsék fejlődhetnek ki. Bár az első plakkok maguktól visszafejlődhetnek, általában hamarosan újak jelentkeznek. Egyes plakkok köröm nagyságúak maradnak, míg mások növekedve nagy testfelületet boríthatnak el, néha feltűnő gyűrűszerű vagy spirális alakot ölthetne’k.
A pikkelysömör jellemzően a hajas fejbőrön, könyökön, térden, háton és fartájon jelentkezik. A fejbőrön a hámlás súlyos korpásodással téveszthető össze, a pikkelysömör foltos jellege azonban – a foltok között ép területekkel – segíti a korpásodástól való elkülönítését. A pikkelysömör a körmök körül és alatt is megjelenhet, azok megvastagodását és deformálódását okozva. A betegség érintheti a szemöldököt, hónaljat, köldököt és a 1 ágyékhaj latot is.
A pikkelysömör rendszerint csak hámlást okoz, általában nem viszket. Ha a hámló foltok meggyógyultak,
a bőr teljesen épnek látszik és a hajnövekedés is változatlan. A legtöbb, enyhe pikkelysömörben szenvedő betegnek panasza nincs, bár a bőrtünetek zavaróak lehetnek.
Egyeseknek azonban rendkívül kiterjedt a betegsége, vagy a pikkelysömör súlyos szövődményeiben szenvednek. A pikkelysömör okozta ízületi gyulladás tünetei nagyon hasonlítanak a reumatoid artritiszhez. A pikkelysömör nagyon ritkán az egész testet elboríthatja és hámló (exfoliatív) pikkelysömörös bőrgyulladást okozhat, amelyben az egész bőr gyulladná válik. A pikkelysömör e formája nagyon súlyos állapot, mert az égéshez hasonlóan gátolja a bőr sérülések és fertőzések elleni védő feladatának ellátását. A pikkelysömör másik ritka formájában, a gennyhólyagokkal járó pikkelysömörben kisebb-nagyobb gennyes hólyagok keletkeznek a tenyereken és a talpakon. Néha az egész testet elboríthatják a gennyes hólyagok.
A pikkelysömör minden látható ok nélkül is fellángolhat, de fellobbanását súlyos napégés, a bőr irritáci- ója, maláriaellenes gyógyszerek, lítium, béta-blokkoló (pl. propranolol, metoprolol) szedése, illetve csaknem bármilyen helyileg alkalmazott kenőcs vagy krém is kiválthatja. Streptococcus-fertőzések (elsősorban gyermekeken), sérülések és vakarásnyomok is elősegítik az új plakkok keletkezését.
Lehetséges, hogy a pikkelysömört kezdetben nem ismerik fel, mivel számos más betegség okozhat hasonló hámló plakkokat. Ahogy azonban terjed a pikkelysömör, az orvos a jellemző eloszlású hámló plakkokat látva már könnyen megállapítja a betegséget, így többnyire semmilyen további diagnosztikus vizsgálat nem szükséges. A diagnózis megerősítésére azonban az orvos olykor mégis bőrmintát vesz (bőr- biopszia – bőrmintavétel és mikroszkópos szövettani vizsgálat).
Ha a betegen csak néhány apró plakk látható, a pikkelysömör gyorsan reagál a kezelésre. A bőrt nedvesen tartja a zsírozó kenőcsök (emolliensek) vagy krémek napi egy vagy két alkalommal történő használata. A kortikoszteroidot tartalmazó kenőcsök jó hatásúak, amit a kezelt terület műanyagfóliával történő befedésével fokozni lehet. A D-vitamint tartalmazó krémek is sok esetben hatásosak.
A pikkelysömör kezelésére szalicilsavat vagy kátrányt tartalmazó kenőcsöket és krémeket is használnak. Ezeket többnyire naponta kétszer kenik az érintett területre. Néha erősebb hatású szert, pl. ditranolt is alkalmaznak, ez azonban irritálhatja a bőrt, és elszíne
958
Bőrbetegségek
zi az ágyneműt és a ruházatot. Ha a fejbőr beteg, gyakran az előbbi hatóanyagokat tartalmazó samponokat alkalmazunk.
Az ibolyántúli (ultraibolya) sugárzás is segíthet a pikkelysömör kezelésében. A nyári hónapokban a napfénynek kitett beteg területek spontán gyógyulhatnak. Napozással gyakran meggyógyíthatók a test kiterjedt plakkjai, az ellenőrzött körülmények között alkalmazott ultraibolya sugárzás is gyakori kezelési mód. Nagyon kiterjedt pikkelysömör esetén e fénykezelést pszoralének adásával egészítik ki – ezek az anyagok rendkívül érzékennyé teszik a bőrt az ultraibolya sugárzás hatására. A pszoralének és az ultraibolya sugárzás kombinációja (PUVA-kezelés) rendszerint hatásos és hónapokra tünetmentessé teheti a bőrt. A PUVA- kezelés azonban fokozhatja az ultraibolya sugárzás okozta bőrrák veszélyét, ezért a kezelést csak orvosi ellenőrzés mellett szabad folytatni.
A pikkelysömör súlyos formáinak kezelésére az orvos metotrexátot is adhat. Ez a daganatok kezelésére használatos gyógyszer gátolja a bőr sejtjeinek a növekedését és szaporodását. Az orvos akkor használ metotrexátot, ha más kezelések nem használnak. A gyógyszer a legsúlyosabb esetekben is hatásos lehet, azonban mellékhatásokat okozhat a csontvelőben, a vesében és a májban. A másik igen hatásos gyógyszer, a ciklosporin is súlyos mellékhatásokkal járhat.
A gennyhólyagokkal járó pikkelysömör kezelésének két leghatásosabb gyógyszere az etretinát és a súlyos pattanásos bőr kezelésére is használt izotretinoin.
Rózsahámlás (pityriasis rosea)
A rózsahámlás enyhe lefolyású, hámló, rózsaszín bőrgyulladást okozó betegség.
A rózsahámlást feltehetően egy ma még nem azonosított kórokozó váltja ki. Bármely életkorban megjelenhet, de fiatal felnőtteken a leggyakoribb. Általában tavasszal és ősszel fordul elő.
A rózsahámlás az orvosok által anyafoltnak nevezett rózsaszín vagy halványbama folttal kezdődik. Ez a kerek vagy ovális folt a törzsön jelentkezik. 5 -10 napon belül számos hasonló, de kisebb folt jelenik meg a testen. Ezek a másodlagos foltok leggyakrabban a törzsön, elsősorban a gerinc mentén, illetve az onnan kiinduló vonalak mentén helyezkednek el. A legtöbb rózsahám- lásban szenvedő betegnek alig van egyéb tünete: a kiütés rendszerint nem nagyon viszket, de fáradtság, fejfájás, esetleg kellemetlen viszketés is előfordulhat.
A kiütés rendszerint 4-5 hét alatt kezelés nélkül gyógyul, néha azonban 2 hónapig, vagy tovább is eltart. Mind a napfény, mind a kvarcolás gyorsítja a rózsahámlás gyógyulását és enyhíti a viszketést. A viszketést csillapítja a mentolt tartalmazó krém is. Ritkán, nagyon heves viszketés esetén, szájon át szedhető kor- tikoszteroidot is rendelnek.
A lichen ruberplanus gyakran visszatérő, viszkető bőrbetegség, amely apró, elkülönült göbcsékből álló kiütésként kezdődik, majd nagyobb, érdes felszinű, hámló plakkok alakulnak ki.
A betegek kb. felének a szájnyálkahártyáján is jelentkeznek tünetek. A lichen ruber planus oka ismeretlen. Hasonló kiütéseket okoznak az aranytartalmú gyógyszerek, a bizmut, arzén, kinin, kinidin, quinacrin, és a színes fényképezésben használt vegyszerek. Ennek alapján a lichen ruber planus a szervezetnek – bizonyos külső kémiai anyagra, vagy más tényezőre adott – válaszreakciója lehet.
Az első jelentkezéskor hirtelen vagy fokozatosan is kezdődhetnek, és hetekig-hónapokig állnak fenn. Bár a lichen ruber planus rendszerint spontán gyógyul, a plakkok gyakran kiújulnak, és e szakaszok éveken át tarthatnak. A kiütés csaknem mindig viszket – olykor igen erősen. A kiütések lilásvörösek, sokszögletűek, oldalfényben kissé fénylő felszínűek. A vakarásnyomok, vagy kisebb hámsérülések helyén új kiütések keletkezhetnek. A kiütés gyógyulását követően a helyén olykor sötét elszíneződés maradhat.
A kiütés rendszerint szimmetrikusan helyezkedik el – leggyakrabban a szájban, a törzsön, a csuklók belső felszínén, a lábszárakon, a makkon és a hüvelyben. Az arcot ritkán érinti. A lábszárakon a kiütés különösen nagy és hámló lehet. A kiütés a fejbőrön olykor kopasz foltokat okozhat.
A lichen ruber planus okozta szájelváltozások különösen zavaróak, rendszerint vonalszerüek, kékesfehérek. A száj elváltozások sokszor megelőzhetik a bőrkiütést, és bár önmagukban nem fájnak, néha mélyebb sebeket okozva fájdalmasak lehetnek. Gyakoriak a betegség fellobbanásai, amelyeket gyógyulás követ. Bár nem túl gyakran, a tartósan fennálló fekélyek szájüregi rákot okozhatnak.
Ekcéma
959
Nehéz, mert számos kórkép hasonlít a lichen ruber planusra. A bőrgyógyász rendszerint megjelenése és visszatérési hajlama alapján ismeri fel, azonban a diagnózis megerősítésére olykor mégis bőrminta vételére lehet szükség (bőrbiopszia – bőrmintavétel és mikroszkópos szövettani vizsgálat).
A lichen ruber planust okozó gyógyszereket és vegyianyagokat kerülni kell. A viszketéstől szenvedő betegnek antihisztamint (difenhidramin, hidroxizin,
klorfeniramin) szoktak rendelni, bár ezek aluszékony- ságot okozhatnak. Kortikoszteroidokat a plakkokba lehet injekciózni, a bőrön lehet alkalmazni, vagy szájon át lehet beadni. Néha más gyógyszerrel kombinálhatok, mint pl. tretinoinnal. A fájdalmas szájelváltozások kezelésére lidocaint tartalmazó szájvizet lehet használni az étkezések előtt, hogy fájdalomcsillapító bevonatot hozzon létre.
A lichen ruber planus eltűnhet, majd évek múlva is kiújulhat. A betegség fellobbanásai során tartós kezelésre lehet szükség, a fellobbanások között azonban nem igényel kezelést.
Az ekcéma (dermatitisz) a bőr felszínes gyulladása, amely hólyagokat, börpirt. duzzanatot, nedvedzést, pörkképződést, hámlást és rendszerint viszketést okoz.
A folytonos vakarás és dörzsölés végül a bőr meg- vastagodásához és megkeményedéséhez vezet. Az ekcéma egyes típusai csak a test bizonyos részeit érintik.
.4 kontakt ekcéma a bőrrel érintkező anyagok által kiváltott gyulladás, amely csak egy bizonyos, gyakran élesen körülhatárolt területet érint.
Az egyes anyagok két mechanizmus valamelyike révén okozhatnak bőrgyulladást: imitáció (irritatív kontakt ekcéma) vagy allergiás reakció révén (allergiás kontakt ekcéma). Gyakori használat során még a legkí- mélőbb szappanok, mosószerek, valamint bizonyos fémek is irritálhatják a bőrt. Az ismételt, gyakori érintkezés (akár a víz esetében is) kiszárítja és izgatja a bőrt. Áz erős irritáló hatású szerek, mint a savak, lúgok ( pl. lefolvó-tisztítószerek) és szerves oldószerek (pl. a kö- römlakklemosókban lévő aceton) néhány perc alatt súlyos bőrelváltozásokat okozhatnak.
Az allergiás reakció esetében egy bizonyos anyaggal való első érintkezés (néha esetleg az első néhány érintkezés) még nem hoz létre reakciót, a következő találkozás azonban már 4-24 órán belül viszketést és bőrgyulladást okozhat. Az emberek évekig gond nélkül
Az allergiás kontakt ekcéma leggyakoribb okai
Kozmetikumok: szőrtelenítö szerek, körömlakk, körömlakklemosó, dezodorok, testápolók, borotválkozás utáni szerek, parfümök, fényvédők
Fémek (bizsukban): nikkel
Növények: mérges szömörce, mérges tölgy, szömörcefa, parlagfű és kankalin
Helyileg alkalmazott gyógyszerek: antibiotikumok (penicillin, szulfonamidok, neomycin), antihisztaminok (difenhidramin, prometazin), helyi érzéstelenítök (benzocain), fertőtlenítőszerek (thiomersal), konzerválószerek.
A ruhagyártáshoz felhasznált segédanyagok: cipők cserzőanyagai, gumigyártás segédanyagai, kesztyűkben, cipőkben, alsóneműkben és más ruhadarabokban lévő antioxidánsok.
használhatnak egyes anyagokat, majd hirtelen allergiássá válhatnak rájuk. Még az ekcéma kezelésére hasz
960
Bőrbetegségek
nált kenőcsök, krémek és rázókeverékek is okozhatnak ilyen reakciót. A nők kb. 10%-a allergiás a nikkelre, amely a bizsuk okozta ekcéma leggyakoribb oka. Az emberek a munkavégzés során használt bármely anyagtól is ekcémássá válhatnak (foglalkozási ekcéma).
Ha a bőrgyulladást az okozza, hogy a beteg bizonyos anyagoknak a bőrrel való érintkezése után megy a napra, fotoallergiás (fény kiváltotta allergiás) vagy fototoxikus (fény okozta toxikus) kontakt ekcémáról beszélünk. Ezt a következő anyagok okozhatják: fényvédők, borotválkozás utáni szerek, egyes parfümök, antibiotikumok, kátrány és olajok.
A kontakt ekcéma súlyossága az enyhe, átmeneti bőrpírtól a súlyos, hólyagképződéssel járó duzzanatig terjedhet. Gyakori az apró, viszkető hólyagok jelentkezése. A kiütés eleinte a bőrrel való érintkezés helyére korlátozódik, később azonban szétszóródhat. Az ekcéma kiterjedése egész kicsi is lehet (pl. a fülcimpán a fülbevaló okozta ekcéma), de nagy testfelületen is jelentkezhet (pl. testápoló okozta ekcéma).
Ha a kiváltó anyagot eltávolítjuk a környezetből, a bőrpír rendszerint néhány napon belül elmúlik. A hólyagok nedvedzőek lehetnek és pörkösödnek, de hamar beszáradnak. A hámlás, viszketés és a bőr átmeneti megvastagodása azonban még napokig-hetekig fennállhat.
Mivel a kontakt ekcémának rengeteg kiváltó oka lehet, ezek tisztázása nem mindig egyszerű. Az emberek többsége nem tart számon minden egyes anyagot, amely bőrével érintkezik, pedig a kiütés jelentkezésének helye gyakran fontos támpont a kiváltó ok szempontjából.
Ha az orvos kontakt ekcémára gondol, de a gondos vizsgálat sem utal egyértelműen az okra, rátevési próbát lehet végezni. E vizsgálat során a leggyakrabban kontakt ekcémát okozó anyagokat tartalmazó kis tapaszokat ragasztanak 2 napra a bőrre, és figyelik, hogy melyik alatt alakul ki bőrgyulladás.
A rátevési próba, bár hasznos, de nem egyszerű eljárás. Az orvosnak kell eldöntenie, hogy milyen anyagokkal, azok milyen mennyiségével, és mely időpontban végezze a tesztet. A próba eredményének értékelése is nehézséget okozhat. A próba álpozitív és álnega- tív egyaránt lehet. A legtöbb beteg rátevési próba nélkül is megtalálhatja az ekcéma forrását, ha megpróbál
ja módszeresen kerülni a lehetséges allergiát okozó anyagokat. A rátevési próba azonban mégis nagy segítséget nyújthat a kiváltó ok tisztázásában.
A kezelés az ekcémát kiváltó ok eltávolításából és kerüléséből áll. A fertőződés és imitáció elkerülésére a beteg bőrterüietet tiszta vízzel és kímélő szappannal kell tisztítani. A hólyagokat nem szabad megnyitni. A fertőzés megelőzését segíti a száraz fedőkötés is.
Az enyhe kontakt ekcéma tüneteit jól enyhítik a kor- tikoszteroid krémek és kenőcsök, hacsak nem túl erős a hólyagképződés (ezt pl. gyakran a mérges szömörce okozza). A súlyos kontakt ekcémában néha kor- tikoszteroid tabletták (pl. prednizon) szedését rendelik. Bár az antihisztaminok egyes esetekben csökkentik a viszketést, a legtöbb kontakt ekcémában nem különösebben hatásosak.
A kéz és láb krónikus ekcémája
A kéz és láb krónikus ekcémáját számos, a kéz és láb bőrének gyulladásával és irritációjával járó bőrbetegség okozhatja.
A kéz krónikus ekcémáját a rendszeres fizikai igénybevétel és vegyianyagok, a láb krónikus ekcémáját a harisnya- és cipőviselet miatti meleg, nyirkos környezet okozhatja. A krónikus ekcéma a kéz és a láb bőrén viszketést, sérülést válthat ki.
A kontakt ekcéma a kéz krónikus ekcémájának egyik fajtája, amelyet rendszerint vegyi anyagok (pl. szappan) vagy gumikesztyű irritáló hatása okoz.
A diszhidrózis krónikus betegség, amely a tenyereken és az ujjak oldalsó felszínén, vagy a talpakon viszkető hólyagok megjelenésével jár. A hólyagok gyakran hámlóak, vörösek, nedvedzőek. A diszhidrózis elnevezés „kóros verejtékezést” jelent, de a betegségnek semmi köze a verejtéktermeléshez.
A gombás fertőzés gyakran okoz bőrkiütést, elsősorban vörös kiütést és apró hólyagokat a lábon. A láb krónikus gombás fertőzésében szenvedő betegen néha a gomba kiváltotta allergiás reakció miatt a kézen fejlődik ki ekcéma.
A krónikus ekcéma kezelése a kiváltó októl függ. Többnyire a bőrt irritáló vegyianyag kiiktatása a legjobb kezelés. A gyulladás kezelésére kortikoszteroid krém használható. A bőr nyílt sebein bakteriális fertőzés keletkezhet, amelyet antibiotikummal kezelnek. Ha
Ekcéma
961
gomba okozza a tüneteket, gombaellenes szert használnak.
Atopiás ekcéma
(atopiás dermatitisz)
Az atopiás ekcéma a bőr krónikus, viszkető, felszínes gyulladása, amely gyakran alakul ki szénanáthában vagy asztmában szenvedőkön, vagy olyanokon, akiknek a családjában ilyen betegség előfordult.
Az atopiás ekcémában szenvedőknek általában több más allergiás betegségük is van. Az ekcéma és e betegségek közötti kapcsolat nem tisztázott – egyes embereknek öröklött hajlamuk lehet a számos különböző inger által kiváltott, fokozott ellenanyag- (pl. IgE) ter- melésre.A
Az atopiás ekcémát számos tényező ronthatja: érzelmi stressz, a hőmérséklet, a páratartalom változásai, a bakteriális bőrfertőzések és az irritáló ruhadarabokkal (főleg gyapjúval) való érintkezés. Egyes csecsemőkön élelmiszerallergia provokálja az atopiás ekcémát.
Az atopiás ekcéma az élet első hónapjaiban kezdődhet. A csecsemő arcán, fejbőrén, pelenkája érintkezési helyén, kezén, karján, lábfején és lábszárán vörös, nedvedző, pörkös kiütés keletkezik. Az ekcéma 3-4 éves korra gyakran elmúlik, bár sokszor kiújul. Idősebb gyermekeken és felnőtteken sokszor csak egy, vagy néhány ekcémás plakk jelenik meg (és újul ki), főleg a könyök- vagy a térdhajlatban.
Bár az ekcémás plakkok megjelenési helye, színe, erőssége változhat, de a viszketés állandó tünet marad. A viszketés gyakran befolyásolhatatlan vakaródzáshoz vezet, a viszketés-vakarás-kiütés-viszketés kör kialakulása tovább rontja a betegséget. A vakarás és dörzsölés felsértheti a bőrt, behatolási kaput nyitva a fertőzést okozó baktériumok számára.
A régóta fennálló atopiás ekcémában szenvedő betegeken tisztázatlan okból 20-30 éves korukra néha szürkehályog fejlődhet ki. Az atopiás ekcémás betegeken a közönséges herpesz, amely általában csak kis területet érint és enyhe lefolyású, súlyos, ekcémával és magas lázzal járó (ekzema herpeticum) betegséget okozhat.
A végleges kórisme felállításához az orvosnak többszöri vizsgálatra is szüksége lehet. Nincs atopiás ekcémát bizonyító speciális vizsgálat, ezért az orvos a jel
lemző eloszlású bőrkiütés, és a családtagok körében előforduló allergiás betegségek értékelése alapján állítja fel a kórismét. Bár az atopiás ekcéma csecsemőkorban nagyon hasonlít a seborrhoeás (szeborreás) ekcémához, az orvosnak el kell különítenie azokat, mert szövődményeik és kezelésük is különböző.
A kezelés nem gyógyítja meg az atopiás ekcémát, de segíthet a beteg állapotán. A kiütés megelőzhető a bőrt izgató anyagok érintésének elkerülésével.
A kortikoszteroid krémek és kenőcsök gyógyítják az ekcémát, és enyhítik a viszketést. Az erős kortikoszteroid krémek hosszú időn át nagy felületen való alkalmazása azonban súlyos problémákat okozhat, különösen csecsemőknél, mivel a gyógyszer felszívódva a véráramba kerülhet. Ha úgy tűnik, hogy a kortikoszteroid krém vagy kenőcs veszít a hatékonyságából, egy hétre, vagy tovább vazelinnal helyettesíthető. A vazelin vagy a növényi olaj a bőrt puhán tartja és zsírozza. Ha e rövid megszakítást követően újra használni kezdjük a kortikoszteroidot, sokkal valószínűbb, hogy ismét hatni fog.
Egyes atopiás ekcémában szenvedő betegek úgy tapasztalják, hogy a fürdés rontja a kiütést, a szappan, a víz, sőt még a bőr szárítása is – különösen, ha törülközővel dörzsölik – irritáló lehet. Kedvezőbb, ha e betegek ritkábban fürdenek, a törülközővel csak leitatják a bőrt és a bőr ápolására olajat, vagy illatmentes testápolókat használnak.
Az antihisztaminok (difenhidramin, hidroxizin) csökkenthetik a viszketést, részben a nyugtató hatásuk miatt. Mivel e gyógyszerek álmosságot okozhatnak, a legjobb este adni őket.
A körmöket rövidre vágva csökkenteni lehet a bőr kivakarásának és felülfertőződésének veszélyét. Ugyancsak fontos az atopiás ekcéma fertőződésének tüneteit (fokozott bőrpír, duzzanat, vörös csík és láz) megtanulni és észlelésük esetén minél hamarabb orvoshoz fordulni. Ezeket a fertőzéseket belsőleg adott antibiotikummal kezelik.
Mivel a belsőleg adott kortikoszteroidok súlyos mellékhatásokat okozhatnak, az orvosok e tablettákat csak a más kezelésre nem reagáló betegek gyógyítására használják. Ezek a gyógyszerek lefékezhetik a növekedést, gyengíthetik a csontokat, gátolják a mellékve-
A lásd a 811. oldalt
962
Bőrbetegségek
sék működését, és – különösen gyermekeken – számos más problémát okoznak. Ezenfelül kedvező hatásuk nem is tartós.
A felnőttek kezelésében segíthet az ultraibolya sugárzás, és szájon át adott (az ultraibolya sugárzás hatását felerősítő) pszoralén kombinációja. Gyermekeknek ez a kezelés nem ajánlott a hosszú távú mellékhatások (többek között szürkehályog és bőrrák) veszélye miatt.
Szeborreás ekcéma
(seborrehoeás dermatitisz)
A szeborreás ekcéma a bőr felszínes gyulladása, amely a hajas fejbőrön, arcon és olykor más bőrterületeken okoz hámlást.
A szeborreás ekcéma egyes családokban gyakrabban fordul elő, télen rendszerint romlik.
A szeboreás ekcéma kezdete rendszerint fokozatos, a fejbőrön száraz vagy zsíros hámlást (korpásodás) okoz, amely néha viszkethet, de hajhullással nem jár. A súlyosabb esetekben sárgás-vöröses hámló pattanások keletkeznek a hajas fejbőr határán, a fül mögött, a külső hallójáratban, a szemöldökön, az ormyergen, az orrajak barázdában és a szegycsont felett. Az egyhónaposnál fiatalabb újszülötteken a szeborreás ekcéma a fejbőrön vaskos, sárga pörkös felrakodást (koszmó), a fül mögött sárgás hámlást, az arcon vörös pattanásokat okoz. A fejbőr gyulladását gyakran makacs pelenka alatti bőrgyulladás kísérheti. Idősebb gyermekek fejbőrén vastag, tapadó, hámló, nagy pikkelyekkel fedett gyulladás alakulhat ki.
Felnőtteken a fejbőrt cink-pyrithion, szelénium- szulfid, szalicilsav, kén vagy kátránytartalmú samponnal lehet kezelni. A sampont másnaponta kell használni, amíg a korpásodás meg nem szűnik, ezután a heti kétszeri alkalmazás is elegendő. Á kezelést sokszor hónapokon át kell folytatni; ha abbahagyását követően visszatér az ekcéma, újra kell kezdeni. A fejen és az egyéb érintett területeken kortikoszteroid-tartalmú oldatokat is lehet használni. Az arcon csak gyenge kor- tikoszteroid oldatokat (pl. 1 %-os hidrokortizon) szabad alkalmazni. Még a gyenge kortikoszteroidokat is csak óvatosan szabad használni, mert hosszabb használatuk elvékonyithatja a bőrt és egyéb ártalmas hatásuk is lehet. Ha a kortikoszteroid krém nem gyógyítja meg a kiütést, ketokonazol krémet lehet használni.
Fiatal gyermekeken, akiknek a fejbőrén vaskos, hámló gyulladás alakult ki, esténként a gyulladt fejbőrbe puha fogkefével szalicilsavat tartalmazó olajat lehet bedörzsölni. A fejbőrt addig mossuk naponta samponnal, amíg a vastag pikkelyek le nem válnak.
Csecsemőkön a fejbőrt babasamponnal mossuk, és hidrokortizon krémmel dörzsöljük be.
Foltos ekcéma
(ekzema nummulare)
A foltos ekcéma krónikus, általában viszkető kiütés, amelyet gyulladt, érmeszerü, hólyagos, pörkös, hámló plakkok jellemeznek.
A kiváltó ok ismeretlen. A foltos ekcéma rendszerint középkorú felnőtteken fordul elő, száraz bőrhöz társul, és télen a leggyakoribb. A kiütés azonban minden érthető ok nélkül keletkezik, majd múlik el.
A kerek foltok göbcsékből és hólyagokból összefolyó, viszkető foltként kezdődnek, később nedvedzővé válnak, végül pörk képződik rajtuk. Az elváltozások igen kiterjedtek lehetnek. A foltok gyakran feltűnőbbek a karok és lábszárak feszítő felszínén, azonban a törzsön is megjelenhetnek.
Számos különböző kezelést alkalmaznak, de nincs olyan, amelyik minden esetben hatásos lenne. A kezelési lehetőségek a következők: belsőleg adott antibiotikumok, kortikoszteroid krémek és injekciók, más gyógyszerek és ultraiboiya-fénykezelés.
Generalizált hámló bőrgyulladás
(exfoliatív dermatitisz)
A generalizált hámló börgyultadás az egész börfelület- re kiterjedő, erős bőrpírral és hámlással járó súlyos gyulladás.
Bizonyos gyógyszerek (elsősorban penicillin, szul- fonamidok, isoniazid, phenytoin és barbiturátok) is kiválthatják a kórképei. Egyes esetekben bőrbetegségek (atópiás ekcema, pikkkelysömör és kontakt ekcéma) szövődménye lehet. Limfóma (a nyirokszervek rosszindulatú betegsége) is okozhat generalizált hámló bőrgyulladást. Oka azonban sokszor ismeretlen marad.
A kórkép kezdete gyors, vagy fokozatos is lehet. Az egész bőrfelszín vörös, hámló, megvastagodott és néha pörkös is. A betegek egy része viszketést panaszol és megnagyobbodnak a nyirokcsomói. Bár sok beteg lázas, de a károsodott bőr okozta nagy hőveszteség miatt
Ekcéma
963
is fázhatnak. A bőrön át sok folyadékot és fehérjét veszíthetnek, ráadásul a károsodott bőr a fertőzések ellen is gyengén véd.
A korai diagnózis és kezelés fontos, hogy megelőzzük a fertőzést és a folyadék- és fehérjeveszteség életveszélyessé válását.
Minden, a betegséget esetleg kiváltó gyógyszer szedését le kell állítani. Ha limfóma okozza a bőrgyulladást, a limfóma kezelésével a gyulladás megszüntethető. Gyakran szükségessé válik a súlyos hámló bőrgyulladásban szenvedő beteg kórházi elhelyezése, antibiotikum kezelése (a fertőzés miatt), intravénás folyadékpótlása (a bőrön át elvesztett folyadék pótlására) és táplálása. A kezelés a testhőmérséklet fenntartására gyógyszerek adását és fűtött takaró használatát is magában foglalja. Hűvös fürdők, majd vazelin és géz használata segítheti a bőr védelmét. Kortikoszteroidokat (pl. prednizon) szájon át vagy intravénásán csak akkor adunk, ha más kezelések eredménytelennek bizonyulnak, vagy a betegség súlyosbodik.
Sztázis ekcéma
(stasis dermatitis)
A sztázis ekcéma a lábszárak bőrének tartós pírjával, hámlásával, melegségével és duzzanatával járó gyulladás, amely gyakran a bőr sötétbarnás elszíneződését okozza.
A sztázis ekcémát a vér és szövetnedv bőr alatti pangása okozza, ezért elsősorban a visszeres és vizenyős lábú embereken jelentkezik.
A sztázis ekcéma rendszerint a bokák körül alakul ki. A bőr eleinte vörös és enyhén hámlik. Hetek-hóna- pok alatt a bőr színe sötétbarnává változik. Az ezt okozó pangást sokszor hosszú ideig elhanyagolják, ami alatt a duzzanat fokozódik, növelve a fertőzés és az esetleges súlyos bőrkárosodás (fekély) veszélyét.
A hosszú távú kezelés célja a boka körüli vénákban kialakult pangás csökkentése. A lábaknak a szív szintjénél magasabban tartása csökkenti a vénás pangást és a szövetnedv felszaporodását a bőr alatt. A megfelelő méretű gumiharisnya a lábszárak vizenyőjének megakadályozása révén segít megelőzni a súlyos bőrkárosodást. Ezen kívül más kezelés rendszerint nem szükséges.
Bőrgyulladás kialakulása esetén borogatások (csapvízbe áztatott gézlappal) enyhíthetik a bőrpanaszokat, és a bőrt tisztán tartva a fertőzések is megelőzhetők. Ha az állapot romlik – ezt melegebb tapintat, bőrpír, kis fekélyek, vagy gennyedés jelzi – a váladékot jobban felszívó kötszerre lehet szükség. A kortikoszteroid krémek jó hatásúak, ezeket gyakran vékony rétegben felvitt cinkpasztával kombinálják.
Ha nagy fekélyek alakulnak ki, vastagabb kötések szükségesek. Hagyományosan a cinkoxid pasztát használják, azonban az új típusú kötszerek a beépített nedvességfelszívó anyagok miatt hatásosabbak. Antibiotikumokat csak akkor alkalmazunk, ha a bőr már fertőzött. A rendkívül nagy fekélyek fedésére olykor más testtájról ültetnek át bőrt.
Egyes betegeknél az Unna-féle cinkenyvcsizmát használják; ez cinket tartalmazó zselatin pasztával töltött kötés. A csizma yédi a bőrt az irritációtól, a paszta a bőr gyógyításában segít. Ha a csizma kényelmetlen, vagy nem használható, hasonló paszta alkalmazható a rugalmas pólya által tartott kötés alá.
A sztázis ekcémában a bőr nagyon érzékeny, ezért gyógyításában antibiotikum és érzéstelenítő krémek, varázsmogyoró, alkohol, lanolin és más vegyianyagok nem használhatók, mert az állapotot ronthatják.
Vakarás okozta körülírt ekcéma
A vakarás okozta körülírt ekcéma (lichen simplex chronicus, neurodermatitisz) makacs, viszkető, felszínes bőrgyulladás. Száraz, hámló, sötét színű, megvastagodott, ovális, szabálytalan vagy sokszögletű foltok jellemzik.
Oka ismeretlen, lelki tényezők azonban szerepet játszhatnak kialakulásában. A betegség nem allergiás eredetű. Nőkön, ázsiaiakon és amerikai indiánokon gyakoribb. Rendszerint 20 és 50 éves kor között alakul ki.
A vakarás okozta körülírt ekcéma a testen bárhol megjelenhet, akár a végbél körül (pruritus ani), akár a női nemi szerveken (pruritus vulvae). Korai stádiumában a bőr épnek látszik, de viszket. Később, a vakaró- dzás és dörzsölés következtében száraz, hámló, sötét színű folt alakul ki.
Az orvos megkísérli megtalálni a kiváltó pszichés feszültség okát, vagy az allergiát, illetve egyéb betegséget, amely a viszketést okozza. Ha a betegség a végbél vagy a hüvely körül jelentkezik, az orvos vizsgálata a lehetséges okokra irányul: cérnagiliszta,
964
Bőrbetegségek
Trichomonas-fertőzés, nedvedző helyi folyamat, gombás fertőzések, szemölcsök, kontakt ekcéma vagy pikkelysömör válthatja ki a kórképet.
A betegség gyógyulásához a betegnek abba kell hagynia a bőrt irritáló vakaródzást és dörzsölést. A viszketés megszüntetésére az orvos szájon át adható antihisztaminikumokat rendel, és kortikoszteroid krémeket ír fel, amelyekkel a beteg bőrterületet lehet gyengéden bedörzsölni. A kortikoszteioidot tartalma
zó tapaszok a gyógyszer bejuttatásán felül a vakarást is gátolják. A viszketés csillapítására az orvos tartós hatású kortikoszteroid injekciót is adhat a bőr alá. Más, a viszketést csillapító gyógyszerek, mint pl. a hidroxizin vagy a doxepin egyes betegeknél hasznosak lehetnek.
Ha az elváltozás a végbél vagy a hüvely körül alakul ki, a kortikoszteroid krém a legjobb kezelés. A krém fölé kent cinkoxid paszta védi a területet, a paszta olajjal távolítható el. A székürítés után vécépapírral való túl erős dörzsölés ronthatja az állapotot.
A bőrön számos különféle kiütés, seb, hólyag keletkezhet. A bőr normális állapota néha gyorsan visszatér, egyes kiütések azonban elhúzódóak lehetnek, akár életveszélyes állapotot is okozhatnak. A kiváltó okot sok esetben sohasem találják meg. A belsőleg alkalmazott gyógyszerek különféle bőrreakciókat válthatnak ki.
gyógyszerkiütések a gyógyszerszedés mellékhatásai. ▲
A gyógyszerek különböző módokon okozhatnak gyógyszerkiütést. A legtöbb gyógyszerkiütés a gyógyszer okozta allergiás reakció. Az első (vagy bármelyik következő) gyógyszeradag bevételét követően a beteg túlérzékennyé válhat az adott gyógyszerre. A gyógyszer következő bevétele allergiás reakciót indíthat el. Rendszerint perceken belül, máskor órák-napok múlva a bőrön kiütés jelentkezik. Egyéb allergiás tünetek – orrfolyás, könnyezés vagy asztmás roham – is kísérhetik a kiütést.
▲ lásd a 42. oldalt
■ lásd a 829. oldalt
Egyes gyógyszerek közvetlenül, allergiás reakció nélkül is kiütést okozhatnak. A kortikoszteroidok pl. pattanásokat és a bőr elvékonyodását okozhatják, az al- vadásgátló szerek („vérhígítók”) véraláfutásokhoz vezethetnek (a bőr alatt vér lép ki az erekből).
Bizonyos gyógyszerek a bőrt rendkívül érzékennyé teszik a napsugárzással szemben (fénvérzékenyítő szerek). Ilyenek egyes elmebetegségek gyógyszerei, a tetraciklinek, a szulfonamidok, a klorotiazid és egyes mesterséges édesítőszerek. A gyógyszer bevételekor nincs kiütés, de később a napnak kitett helyeken vörössé, olykor viszketővé, esetleg szürkéskékké válik a bőr.
A gyógyszerek szinte mindenféle bőrkiütést okozhatnak, de a legfontosabb gyógyszerkiütések a csalánkiütés,■ a toxikus epidermális nekrolízis, eritéma exszudatívum multiforme, Stevens-Johnson-szindró- ma és az eritéma nodózum.
A gyógyszerkiütések súlyossága az enyhe bőrpírtól, és kis területen jelentkező göböktől az egész bőr leválásáig terjedhet. A kiütés a gyógyszer bevétele után azonnal jelentkezhet (pl. a penicillin bevétele utáni csalánkiütés), de megjelenhet órák vagy napok múlva is. A gyógyszer okozta bőrkiütés ritkán évek múlva is kialakulhat, pl. az arzén bevétele után a bőr hámló lehet, színe megváltozik, sőt bőrrák is kialakulhat.
A bőr gyulladásos reakciói
965
| A leggyakoribb gyógyszerkiütések | ||
| Kiütés | Jellemzők | Gyógyszerek, amelyek kiválthatják |
| Fix gyógyszer exantéma | Sötétvörös vagy bíborvörös kiütés, amely ugyanazon a helyen jelenik meg, valahányszor a kiváltó gyógyszert beveszi a beteg. A leggyakrabban a szájban vagy a nyálkahártyákon jelenik meg. | Rendszerint antibiotikumok (tetraciklinek és szulfonamidok), fenolftalein (hashajtók alkotórésze) |
| Bőrvérzések | Bíborvörös foltok a bőrön, leggyakrabban a lábszárakon. | Vízhajtók, egyes alvadásgátlók |
| Pattanások | Pattanások és vörös foltok, főleg az arcon, vállakon és a mellkas felső részén. | Kortikoszteroidok, jód- és brómtartalmü szerek phenytoin, anabolikus szteroidok |
| Csalánkiütés | Allergiás reakciót jelző, kiemelkedő vörös vagy fehér plakkok. | Penicillin, aszpirin, egyes gyógyszerfestékek |
| Kanyarószerű, vagy foltokból és göbcsékből álló kiütés | Lapos, vörös, elmosódó kiütés, néha göbcsék is láthatók, kanyaróra emlékeztet. | Szinte bármelyik gyógyszer okozhatja, a leggyakrabban barbiturátok, ampícíllin, szulfonamidok és más antibiotikumok |
| Stevens-Johnson-szindró- ma, vagy a nyálkahártyákat érintő kevésbé súlyos kiütések | Apró hólyagok, vagy csalánkiütésszerű egyes bőrjelenségek a hüvelybemenetnél, vagy a hímvessző végén. | Penicillinek, szulfonamidok, barbiturátok, vérnyomáscsökkentők és cukorbetegség elleni szerek |
| Hámló bőrgyulladás (exfoliatív dermatitisz) | Megvastagodott, vörös és hámló bőr az egész testen. | Penicillinek, szulfonamidok |
A kiütéseknek számos oka lehet, és jelenleg nincs olyan laboratóriumi vizsgálat, amely bizonyítaná, hogy a kiütés gyógyszeres eredetű. Azt kimutatni, hogy vajon gyógyszer felelős-e a kiütésért, nehéz, mivel a kiütéshez a gyógyszer igen kis adagja is elegendő, a gyógyszerbevétel után sok idővel is jelentkezhet, és a gyógyszer elhagyása után még hetekig-hónapokig fennállhat. A beteg által használt valamennyi gyógyszer gyanúba jöhet, beleértve a recept nélkül kaphatókat, szemcseppeket, orrcseppeket és kúpokat is. A kiütést okozó gyógyszert sokszor csak úgy lehet megtalálni, ha valamennyi, nem létfontosságú gyógyszer szedését leállítjuk. Ha lehetséges, a beteg gyógyszereit más kémiai szerkezetűekre kell cserélni. Ha nem lehet mással helyettesíteni, a betegnek újra el kell kezdenie a gyógyszer szedését (de egyszerre csak egyet!), hogy lássuk, melyik okozta a reakciót. Ez a módszer azon
ban veszélyes lehet, ha a beteg gyógyszerkiütése súlyos.
A legtöbb gyógyszerkiütés eltűnik, ha leállítják a kiváltó gyógyszer szedését. Ha a bőrkiütés viszket, a tüneteket kortikoszteroid kenőcs enyhítheti. Bár a csalánkiütés a legtöbb esetben kezelés nélkül is gyorsan múlik, antihisztaminikumok vagy kortikoszteroidok szájon át való adására lehet szükség, a nagyon súlyos gyógyszerkiütéseket epinefrin (adrenalin) vagy kortikoszteroid injekcióval kezelik.
Toxikus epidermális nekrolízis
A toxikus epidermális nekrolízis (toxicus epidermális necrolysis) életveszélyes bőrbetegség, amelyben a hám nagy lemezekben leválik.
966
Bőrbetegségek
Az esetek egyharmadában gyógyszer okozza, legtöbbször penicillin, szulfonamidok, barbiturátok, görcsgátlók, nem szteroid gyulladásellenes szerek, allopurinol. Az esetek másik egyharmadában a toxikus epidermális nekrolízis valamilyen, a diagnózis felállítását nehezítő más súlyos betegséghez társul. Az esetek fennmaradó egyharmadában a kiváltó ok ismeretlen marad. A betegség gyermekeken ritka.
A toxikus epidermális nekrolízis általában fájdalmas bőrpírral kezdődik, amely gyorsan terjed. Hólyagok keletkeznek, vagy a bőr legfelső rétege hólyagképződés nélkül egyszerűen leválik. A hám már enyhe nyomásra vagy dörzsölésre is nagy lemezekben válik le. Emiatt a beteg bőrterület úgy néz ki, mintha leforrázták volna. (Hasonló kinézetű a Staphylococcus fertőzés okozta forrázott bőr tünetegyüttes csecsemőkön, kisgyermekeken, vagy károsodott immunrendszerű felnőtteken.) A toxikus epidermális nekrolízis terjedésével a beteg közérzete romlik, hideg rázza, belázasodik. Három napon belül rendkívül nagy bőrfelület hámlik le, és a betegség gyakran a szemek, száj és a nemi szervek nyálkahártyájára terjed.
A súlyos égéshez hasonlóan a hám leválása életveszélyes állapotot okoz. A nagy, károsodott, hámfosztott területekről nagy mennyiségű folyadékot és sót veszít a szervezet. A toxikus epidermális nekrolízisben szenvedő beteg a károsodott bőrfelszíneken nagyon köny- nyen fertőződik, ezért a betegek halálát leggyakrabban a fertőzések okozzák.
A toxikus epidermális nekrolízisben szenvedő beteget kórházban kell kezelni, és azonnal le kell állítani a betegséget valószínűleg okozó gyógyszerek szedését. Amennyiben lehetséges, a beteget égési osztályon kell kezelni és különlegesen gondos ápolásra van szükség a fertőzés elkerülésének érdekében. Az ápolószemélyzetnek a beteg érintése előtt kezet keli mosnia, el kell különíteni a többi kórházi betegtől és bőrét fedőkötéssel kell ellátni. A károsodott bőrön keresztül történt folyadék- és só veszteséget intravénásán kell pótolni. A betegség kezelésében a kortikoszteroidok szerepe ellentmondásos: egyes orvosok abban hisznek, hogy az első napokban adott nagy adagok jótékony hatásúak, míg mások úgy gondolják, hogy kortikoszteroidokat nem szabad a betegségben alkalmazni. Ezek a gyógyszerek elnyomják ugyanis az immunrendszer működését, ezáltal fokozzák a súlyos fertőzés veszélyét. Ha fertőzés alakult ki, az orvos azonnal antibiotikumot ad.
Eritéma exszudatívum
multiforme
Az eritéma exszudatívum multiforme (erythema exsudativum multiforme) a testen szimmetrikusan elosztó, vörös, duzzadt, „céltáblaszerű’’ rajzolatot mutató foltok megjelenésével járó bőrbetegség.
Feltehetően az esetek több, mint felét a közönséges herpesz fertőzés okozza. Ez a vírusfertőzés sokszor egyértelműen megelőzi az eritéma exszudatívum multiforme megjelenését. A többi esetben feltehetően valamilyen gyógyszer (leggyakrabban penicillin, szulfonamidok és barbiturátok) és fertőző betegség (pl. cox- sackie-, vagy echovírus fertőzés, mycoplasmás pneu- monia, psittacosis és hisztoplazmózis ) okozza. Ritkán egyes oltóanyagok is kiválthatják. Az még nem ismert, hogy a herpeszvírus és a gyógyszerek pontosan hogyan váltják ki a betegséget, de feltehetően valamilyen allergiás reakcióról van szó.
Az eritéma exszudatívum multiforme általában hirtelen kezdődik, leggyakrabban a tenyéren, talpon és arcon fellépő vörös foltokkal és hólyagokkal. Az ajak és a szájnyálkahártya hólyagjai bevérezhetnek. Az eritéma exszudatívum multiforme a testen szimmetrikusan elhelyezkedő, lapos, kerek, vörös foltokat okoz – ezekben a foltokban szürkésvörös közepű koncentrikus gyűrűk alakulhatnak ki (,,céltábla”-foltok). A vörös bőrterületek viszkethetnek is. Az eritéma exszudatívum multiforméban szenvedőknek herpesze lehet (vagy éppen ezt megelőzően zajlott), fáradékonyak, gyakori panaszuk az ízületi fájdalom és a láz. Az eritéma exszudatívum multiforme rohamszerűen jelentkezhet, 1-A hétig tart, ősszel és tavasszal, olykor éveken át visszatérhet.
A Stevens-Johnson-szindróma az eritéma exszudatívum multiforme súlyos formája, amelyben a szájnyálkahártyán, a garatban, a végbél és a nemi szervek körül, és a szem kötőhártyáján hólyagok képződnek. Az egész bőr kivörösödhet. A szájban lévő sebek miatt a beteg képtelen enni, a száj zárása fájdalmas lehet, ezért a beteg folyamatosan nyáladzik. A szemek nagyon fájdalmasak lehetnek, bedagadnak, és a sok gennytől beragadhatnak. A szaruhártya hegesedhet. Ha a húgycsőnyilás környéke is érintett, a vizelés nehezített és fájdalmas.
Az eritéma exszudatívum multiforme rendszerint magától gyógyul, a Stevens-Johnson-szindróma azon-
Hólyagos bőrbetegségek
967
bán végzetes lehet. Az orvosok megkísérlik a kiváltó fertőzést kezelni, és a gyanúba került gyógyszereket kiiktatni. Ha az eritéma exszudatívum multiforme okának a herpeszt gondolják, szájon át aciklovirt adnak.
A bőr hólyagos és sebes elváltozásait csapvízzel kell borogatni. A súlyos, elhúzódó vagy visszatérő esetekben szájon át kortikoszteroidokat adnak, de ezek haszna kérdéses.
A fertőzés legkisebb jelére is antibiotikumot kell adni. Ha az eritéma exszudatívum multiforme az evést vagy ivást lehetetlenné teszi, intravénás táplálás és folyadékpótlás szükséges.
Az eritéma nodózum (erythema nodosum) fájdalmas, bőr alatti csomóképződéssel járó gyulladás, amely leggyakrabban a lábszár elülső felszínén jelentkezik, de néha a karokon és más börterületeken is megjelenhet.
Az eritéma nodózum sokszor nem önálló kórkép, hanem más betegség vagy gyógyszerallergia tünete. A betegség a fiatal felnőtteken a leggyakoribb, hónapok, évek után visszatérhet. A gyermekkorban leggyakrabban (Streptococcus okozta) torokgyulladást követően lép fel. Felnőttkorban a Streptococcus-fertőzés és szarkoidózis a leggyakoribb okai. Kevésbé gyakori: a lepra, coccidioidomycosis, hisztoplazmózis, tbc, psit- tacosis, limfogranulóma venereum és a kolitisz ulce- róza. A betegség gyógyszeres eredetű is lehet – szulfon- amidok, jodidok, bromidok, és orális fogamzásgátló tabletták okozhatják.
Rendszerint a lábszáron jelentkezik, a csomók kiemelkedőek, zúzódáshoz hasonlítanak, színük rózsaszíntől fokozatosan kékesbamává változik. Gyakran kíséri láz és ízületi fájdalom, néha a mellkasi nyirokcsomók is megnagyobbodhatnak.
Az orvos számára általában a fájdalmas csomók az árulkodó jelek. Az egyik csomóból végzett próbaki- metszés (szövetminta vétele és mikroszkópos vizsgálata) segíthet a kórisme felállításában. A kiváltó ok tisztázására nem létezik speciális laboratóriumi vizsgálat.
Az eritéma nodózumot feltehetően okozó gyógyszereket el kell hagyni, és bármilyen, a betegség hátterében álló fertőzést kezelni kell. Ha a betegséget Streptococcus-fertőzés okozta, a betegnek egy évig, vagy még tovább antibiotikumot kell szednie.
Az ágynyugalom elősegíti a csomók okozta fájdalom elmúlását. Ha sem fertőzést, sem gyógyszeres eredetet nem találnak, a kezelést aszpirinnel lehet megpróbálni, amely rendkívül hatásos lehet. Az egyes csomókat kortikoszteroid-injekcióval lehet kezelni, ha pedig a betegnek sok csomója van, néha kortikoszteroid tablettákat rendel az orvos.
A granuloma annulare ismeretlen okú, krónikus bőrbetegség, amelyre gyűrű alakban elrendeződő kis, tömött göbök jellemzőek; közepükön ép, vagy kissé besüppedt a bőr.
A csomók sárgásak, vagy a környező bőrrel azonos színűek, a betegen egy, vagy több gyűrű jelentkezhet. A csomók fájdalmatlanok, és nem viszketnek, leggyakrabban gyermekek vagy felnőttek lábán, lábszárán, kezén vagy ujjain keletkeznek. Az esetek egy kis részében a napfény hatására keletkezik számos kis csomó a bőrön.
A granuloma annulare többnyire kezelés nélkül gyógyul. Zárt, vízálló kötésben alkalmazott kortikoszteroid krémek, tapaszok vagy injekciók segíthetik az elváltozás gyógyulását.
196. FEJEZET
Számos betegség és sérülés okozhat hólyagképződést. azonban három autoimmun betegség – a pemfi- gusz. a bullózus pemfigoid és a dermatitisz herpeti-
formisz – tartozik a legsúlyosabbak közé. Az autoimmun betegségben az immunrendszer, amely normális körülmények között a testbe bejutó külső anyagokat –
968
Bőrbetegségek
pl. a kórokozókat – pusztítja el, hibásan a test valamely alkotórésze, ez esetben a bőr egyik alkotórésze ellen támad.
A pemfigusz (pemphigus) ritka, olykor halálos betegség, amelyben változó nagyságú hólyagok képződnek a bőrön, a száj, a hüvely, a hímvessző és egyéb szervek nyálkahártyáján.
A pemfigusz leggyakrabban középkorú vagy idősebb embereken jelentkezik, gyermekkorban ritka. A betegséget a hámsejtek egymáshoz kapcsolódó, és a hám szerkezetét fenntartó struktúrái elleni autoimmun reakció okozza.
A pemfiguszra jellemzőek a különböző méretű, tiszta bennékű, általában puha, folyadékkal teli hólyagok. A betegség egyes formáiban csak hámló foltok láthatók. A bőr enyhe nyomása vagy dörzsölése a bőr felső rétegének leválását okozza.
A hólyagok gyakran először a szájban jelentkeznek, majd hamarosan megrepedve fájdalmas fekélyeket okozhatnak. A hólyagképződés és kifekélyesedés az egész nyálkahártya leválásáig folytatódhat. A bőrön is hasonló folyamat játszódik le: a hólyagok az épnek látszó bőrön keletkeznek, megrepednek, nyílt, pörkös sebeket okoznak. A hólyagképződés igen kiterjedt lehet, és ha a hólyagok megrepedtek, elfertőződhetnek.
A bőrből vett minta hagyományos szövettani, és az ellenanyagok lerakódását kimutató, bonyolultabb immunológiai vizsgálata segít az orvosnak a betegség végleges kórisméjét felállítani.
A kezelés közvetlen célja a hólyagképződés megállítása. Az immunrendszer működésének szájon át adott kortikoszteroid (pl. prednizon) tartalmú gyógyszerrel való részleges elnyomásával általában elérhető ez a cél, de azon az áron, hogy a szervezet a fertőzésekre fogékonyabb lesz. Az első 7 10 napban a kortikoszteroidokat nagy adagban adják, majd ezt fokozatosan csökkentik. A betegség tünetmentes állapotban tartására a betegnek hónapokon, sőt olykor éveken át kell gyógyszert szednie.
Az immunrendszert elnyomó más gyógyszereket – metotrexat, ciklofoszfamid, azatioprin és aranysók – is
A lásd az 536. oldalt
alkalmazni lehet, hogy a kortikoszteroid adagját csökkenteni tudjuk. Ezeknek a hatékony gyógyszereknek is megvannak azonban a mellékhatásaik. Az immunrendszer működését elnyomó gyógyszereket egyidejű plaz- maferezis (az ellenanyagokat a vérből kiszűrő eljárás) mellett is alkalmazhatjuk.
A hámfosztott bőrterületek különleges bánásmódot, az égett betegek ápolásához hasonló ellátást igényelnek. A megrepedt hólyagok fertőződése esetén antibiotikumokra lehet szükség. A hámfosztott, nedvedző területeket vazelinnel impregnált, vagy más típusú kötésekkel lehet védeni.
A bullózus pemfigoid (bullosus pemphigoid) hólyagképződéssel járó autoimmun betegség.
Bár nem olyan veszélyes, mint a pemfigusz, a bullózus pemfigoid hosszú időn át fennállhat. Ez a betegség általában idősebbeknél fordul elő.
A hólyagok feszesek és kemények, a köztük lévő bőr vörös és duzzadt lehet. A pemfigusszal ellentétben, a szájban rendszerint nincsenek hólyagok. A bullózus pemfigoid általában viszket, korai fázisában e viszketés és a csalánkiütésszerű bőrterületek lehetnek az egyedüli jelek.
A bőrből vett minta hagyományos szövettani, és az ellenanyagok lerakódását kimutató immunológiai vizsgálata segít az orvosnak a betegség végleges kórisméjét felállítani.
Általában szájon át adnak kortikoszteroidot az immunrendszer működésének gátlása, és a beteg tünetmentesítése céljából. Kezdetben nagy adagot adnak, majd ezt hetek alatt csökkentik.
A dermatitisz herpetiformisz (dermatitis herpetiformis) erősen viszkető, csoportos apró hólyagokkal, és csalánkiütésszerű bőrelváltozásokkal járó makacs, autoimmun betegség.
A betegség elsősorban a 15-60 év közöttieken jelentkezik, feketéken és ázsiaiakon ritka. A betegekben a glutén (a búza, rozs, árpa és zab fehérjéje) tartalmú élelmiszerek aktiválják az immunrendszert, amely a bőr alkotórészei ellen fordul, bőrpírt és viszketést okozva. A dermatitisz herpetiformiszban szenvedő betegek többségénél kimutathatók a cöliákia nevű bélbetegség tünetei. A E betegek között a pajzsmirigy betegségei is gyakrabban fordulnak elő.
Felfekvés
969
A kis hólyagok rendszerint fokozatosan fejlődnek ki, legtöbbször a könyökön, térden, faron, deréktájon és a tarkón. Néha az arcon és a nyakon is megjelenhetnek. Igen kínzó, égő, viszkető érzéssel járhatnak.
A kórisme a friss bőrminta szövettani vizsgálatán alapul, ilyenkor a bőr rétegei között láthatók az ellenanyagok.
Ha a beteg a szigorú gluténmentes diétát betartja, más kezelés nem szükséges. A kiütést egyes gyulladásgátló szerek (pl. ibuprofen) fellobbanthatják. A dapson nevű gyógyszer adása 1-2 napon belül enyhíti a tüneteket. A dapsonnak számos mellékhatása van, rendszerint vérszegénységet okoz. A gyógyszert szedő betegek vérképét a bőrgyógyásznak rendszeresen ellenőriznie kell. A legtöbb betegnél hosszú ideig tart e betegség, ezért éveken át kell dapsont szedniük.
A felfekvés (dekubitusz) a csontos alap feletti bőr vérellátásának zavara és irritációja miatt kialakuló károsodás, amelyet kemény tárgyak (ágy, tolókocsi, gipsz, sín) tartós nyomása okoz.
A bőr gazdag vérellátása látja el oxigénnel annak valamennyi rétegét: Ha a vérellátás 2-3 óránál hosz- szabb ideig szünetel, a bőr elhal. Ez a folyamat a legkülső réteggel (hámmal) kezdődik. A bőr vérellátás csökkenésének gyakori oka a külső nyomás. A normális mozgás állandóan változtatja a nyomást, így a vérellátás nem szünetel hosszabb ideig. A bőralatti zsírpárna, különösen a csontos kiemelkedések felett, kipárnázza a bőrt, és az erekben fenntartja a keringést.
A mozgásképtelen betegek, a megbénult, nagyon legyengült vagy mozgáskorlátozott személyek a felfekvés veszélyének leginkább kitettek. Azok is veszélyben vannak, akik nem érzik a fájdalmat és a nyomást – azokat a jeleket, amelyek az embereket a mozgásra ösztönzik. Az idegkárosodás (sérülés, agyvérzés, cukorbetegség, vagy egyéb ok miatt) csökkenti a fájdalomérző képességet. Az eszméletlen állapot is csökkenti a fájdalomérzetet. Az alultáplált embereknél hiányzik a védő zsírpárna, és a létfontosságú tápanyagok hiányában bőrük nem gyógyul jól. E betegek is fokozottan veszélyeztetettek a felfekvés kialakulása szempontjából.
Ha a nyomás megszünteti a véráramlást, az oxigénhiányos bőrterület eleinte vörös és gyulladt lesz, majd kisebesedik. Még ha csak részben is szakadt meg a vérellátás, a dörzsölés és a bőr más külső károsodásai fe-
A felfekvés leggyakoribb helyei

kélyt okozhatnak. A rosszul illeszkedő, nem megfelelő méretű ruhadarabok, a meggyűrődött ágynemű, vagy a bőrt feltörő cipő hozzájárulhat a bőr sérüléséhez. Az iz- zadás, vizelet vagy széklet okozta nedves környezet a bőr felázásához vezet, és szintén felfekvésre hajlamosíthat.
970
Bőrbetegségek
A felfekvés a legtöbb embernek fájdalmat okoz, a zavart állapotú betegnek azonban még a mély felfekvései is fájdalmatlanok lehetnek.
A felfekvéseket mélységük szerint osztjuk fel. Az 1. stádiumban seb még nincs, a bőr ép, csak vörös. A 2. stádiumban a bőr vörös, duzzadt – gyakran hólyagos -, és a legfelső rétege kezd elhalni. A 3. stádiumban a bőr elhal, a bőr mélyebb rétegéig terjedő seb keletkezik. A 4. stádiumban a fekély a bőrön és a zsírszöveten át az izomig hatol. Az 5. stádiumban az izom pusztul el. A felfekvés 6., legsúlyosabb stádiumában a csont látható lesz, károsodik és néha fertőződik is.
Ha a bőr sérült, a fertőzés jelent problémát. A fertőzés lassítja a felületes sebek gyógyulását, a mélyeknél pedig életveszélyessé válhat.
A kialakult felfekvés fájdalmas és életveszélyes. Megnyújtja a kórházi vagy gondozóintézeti tartózkodást, és növeli az ápolás költségeit.
A megelőzés igen fontos, a mély felfekvések gondos, szakszerű ápolással csaknem mindig megelőzhetők. A felfekvések megelőzésére az ápolónők mellett igen gyakran be kell vonni a gondozókat és családtagokat is. Az ágyhoz kötött beteg bőrének mindennapos, gondos vizsgálatával a kezdődő bőrpírt észlelni lehet. Bármilyen enyhe bőrpír annak a jele, hogy a bőr károsodásának megelőzése érdekében azonnal cselekednünk kell.
A csontos kiemelkedéseket puha anyagokkal, pl. vattával, bolyhos gyapjúval lehet védeni. Az ágyakat, székeket és tolókocsikat a nyomás csökkentésére ki kell párnázni. A mozgásképtelen betegek testhelyzetét gyakran kell változtatni, általában azt javasolják, hogy 2 óránként kell forgatni őket, bőrüket tisztán és szárazon kell tartani. Azoknak, akiknek hosszan kell ágyban
feküdniük, speciális matracot kell használniuk. Ha már több felfekvés is kialakult, légágyat, vagy szivacsos gumiból készült „tojástartó szerkezetű” matracokat használhatnak, amelyek elosztják a nyomást, és így enyhítik a terhelést. Többszörös mély felfekvés esetén légágy válhat szükségessé.
A felfekvés kezelése sokkal nehezebb, mint a megelőzése. Szerencsére a korai stádiumokban a felfekvés a nyomás megszüntetését követően magától gyógyul. Fehérje- és kalóriabevitellel az általános állapot javítása gyorsíthatja a gyógyulást.
Ha a bőr sebes, gézzel való fedése védi a sebet és segíti a gyógyulást. A teflon bevonatú, vagy vazelint is tartalmazó gézkötés legfőbb előnye, hogy nem ragad bele a sebbe. A mélyebb sebek kezelésére speciális, a sebgyógyulást segítő zselatinszerű anyagot tartalmazó kötszerek szolgálnak. Ha a felfekvés fertőzöttnek tűnik, vagy nedvezik, az elhalt és fertőzött anyagokat szappanos, vagy fertőtlenítőszereket (pl. betadin) tartalmazó vízzel kell leöblíteni, lemosni. A túl durva tisztítás azonban lassítja a gyógyulást. Az elhalt szöveteket néha az orvosnak kell szikével eltávolítania. Erre a célra egyes vegyianyagokat is lehet használni, de ezek általában kevésbé hatásosak.
A mély felfekvéseket nehéz kezelni. Némelykor egészséges bőrt kell átültetni a károsodott területre, ez a sebészi beavatkozás azonban sajnos nem mindig kivitelezhető, különösen az alultáplált, legyengült, idősebb betegek gyógyításakor. Ha a felfekvés mélyén fertőzés keletkezik, antibiotikumot adunk. Ha a fekély környezetében lévő csontok fertőződnek, a csont gyulladását (oszteomielitiszt) rendkívül nehéz gyógyítani, és a fertőzés a véráram útján szétterjedhet, többheti antibiotikum kezelést téve szükségessé.
A verejtéket a verejtékmirigyek termelik, és azok Akkor is verejtékeznek, ha izgatottak, vagy stressz éri
kivezetőcsövén át kerül a bőrre. Az izzadás segít hűte- őket.
ni a testet, ezért az emberek melegben többet izzadnak.
A verejtéktermelés zavarai
971
A verejték nagy része víz, de sót (konyhasó = nátri- umklorid), és más anyagokat is tartalmaz. Ha valaki sokat izzad, az elvesztett vizet és sót pótolni kell.
Az izzadságkiütés a bőrben pangó verejték által okozott viszkető bőrkiütés.
Ha a verejtéket a bőrfelszínre szállító mirigykivezetőcsövek elzáródnak, a pangó verejték gyulladást okoz, amely bőrizgalomhoz és viszketéshez vezet. Az izzadságkiütés rendszerint igen apró hólyagokból áll, ami nagy bőrterületek kivörösödését is okozhatja.
Az izzadságkiütés nedves, meleg éghajlaton a leggyakoribb, de a hideg időben túl sok ruhát hordó embereken is előfordulhat. Az izzadságkiütés a törzsön és a combokon a leggyakoribb.
A verejtékezés csökkentése általában megszünteti a problémát. A bőr hűtése és szárazon tartása, valamint a verejtékezést okozó hatások kiiktatása fontos, a legjobb a légkondicionálás. Gyakran használnak kor- tikoszteroid-tartalmú rázókeveréket, amelyhez egy kevés mentolt adnak. A helyi kezelés azonban nem olyan hatásos, mint a környezet és a ruházat megfelelő módosítása.
A fokozott verejtékezés (hiperhidrózis) az egész bőrfelületet érintheti, vagy csak a tenyérre, talpra, hónaljra vagy a lágyékra korlátozódik. Ezek a bőrterületek gyakran rózsaszínűek vagy kékesfehérek, súlyos esetben, különösen a lábon a bőr berepedt, hámló és felpuhult. Az érintett bőrterületek szaga olykor kellemetlen (bromhidrózis), ezt a verejtéket és a nedves hámot lebontó baktériumok és sarjadzógombák okozzák.
A nyirkos tenyér és talp a szorongás normális velejárója, láz esetén is megszokott az erős verejtékezés. Az egész test visszatérő erős izzadása azonban orvosi szempontból is fontos tünet, mivel a pajzsmirigy-túl- működés, alacsony vércukorszint, vagy az idegrendszer verejtéktermelést szabályozó részének zavara okozhatja. A pajzsmirigyműködés zavara, és a kóros vércukorszint vérvizsgálattal állapítható meg.
A tenyerek, talpak vagy a hónalj erős izzadását az esténként alkalmazott alumíniumklorid oldattal lehet
Mi okozza az izzadságkiütést?
Az izzadságkiütést az okozza, hogy a verejtékmirigyek kivezetőcsöve elzáródik, megrepednek és a verejték a bőrben reked.
Ép verejtékmirigy
és kivezetőcső
Megrepedt
kivezetőcső
csökkenteni. Az izzadó terület megszárítása után kell az ecsetelőt alkalmazni, majd vékony fóliával lefedni. Reggel a beteg eltávolítja a fóliát, és lemossa a kezelt területet. Egyes betegeknek napi két kezelésre van szükségük, ez a kezelés rendszerint egy héten belül enyhíti a panaszt. Ha az oldat irritálja a bőrt, ne alkalmazzunk fóliát.
Az erős izzadást metenaminoldat is csökkentheti. Néha a csapvízzel végzett iontoforézist (az izzadó terület gyenge egyenárammal történő kezelését) is alkalmazzák. Ha a gyógyszeres kezelés nem hat, drasztikusabb beavatkozás, a hónalj verejtékmirigyeinek sebészi eltávolítása is szóbajön. A szorongás okozta verejtékezést pszichológiai módszerekkel, vagy nyugtatok adásával lehet megszüntetni.
A kellemetlen szag csillapítására a bőrterületet módszeresen tisztán kell tartani – így eltávolíthatók a bőrről a szagot okozó mikrobák. Klórhexidint, vagy más fertőtlenítőszert tartalmazó tusfürdővel való minden
972
Bőrbetegségek
napos fürdés, és alumínium klórhidroxid-tartalmú szer (ezt tartalmazzák a kapható izzadásgátlók) alkalmazása segít a szagot megszüntetni. Egyes betegeknél jó hatású a hónaljszőrzet leborotválása is. A szag megszün
tetésére szükséges lehet antibiotikum- (klindamicin vagy eritromicin) tartalmú baktériumellenes krém vagy rázókeverék helyi alkalmazása is.
A bőrt fedő faggyút kiválasztó faggyúmirigyek az irhában, a bőr hámrétege alatt találhatók. A faggyúmirigyek betegségei a pattanásos bőr (akné), rezes arcbőr (rozácea), a száj körüli bőrgyulladás (periorális dermatitisz) és a faggyútömlők.
Az akne (acne) gyakori bőrbetegség, amelyben a bőr pórusai eltömődnek, ami pattanások és gyulladt, fertőzött, gennyes csomók képződéséhez vezet.
Az akne serdülőkön alakul ki hormonok, a faggyú, és a bőrön, valamint a szőrtüszőkben élő baktériumok együttes hatására. A bőr faggyúmirigyei a serdülőkorban aktívabbá válnak, és nagy mennyiségű faggyút termelnek. A beszáradt faggyú, levált szarupikkelyek és a baktériumok a bőr pórusaiban összegyűlve mitesszert (comedo) képeznek, amely elzárja a szőrtüszőből ürülő faggyú útját. Ha az elzáródás nem teljes, fekete mitesszer látható, ha teljes, akkor fehér. Az elzáródott szőrtüszőben baktériumok szaporodnak el, és a faggyúban lévő zsírokat lebontva tovább izgathatják a bőrt. A gyulladt fekete és fehér mitesszerekből képződnek azok a bőrelváltozások, amelyeket pattanásoknak nevezünk. Ha a pattanás ir- ritációja fokozódik és fertőződik, gennyes csomó keletkezhet.
Ha a betegnek mitesszerei, pattanásai és gennyes hólyagjai vannak – gennyes csomók nélkül -, akkor felszíni aknéról beszélünk. Ha a gyulladt pattanások mélyen a bőrbe terjednek, és gennyel teli tömlők alakulnak ki, amelyekből megrepedve nagyobb tályog keletkezhet, akkor ezt a kórképet mély aknénak nevezzük.
Az akne télen gyakran romlik, nyáron pedig javul, feltehetően a nap jótékony hatására. A diétának nincs, vagy csak csekély hatása van az aknéra, bár egyesek úgy gondolják, hogy bizonyos ételekre érzékenyek. Ezen ételeknek a többheti megvonása, majd az étrendbe való visszavétele segít kideríteni, hogy valóban befolyásolják-e az aknét. Az akne fiatal nőkön minden menstruációs ciklusban megjelenhet, a terhesség alatt eltűnhet, vagy számottevően rosszabbodhat is. Az anabolikus szteroidokat fogyasztó serdülők aknéja súlyosbodhat. Egyes kozmetikumok a pórusok elzárása révén szintén súlyosbíthatják az aknét.
Mély akne esetén a fertőzés széttetjedhet, nagy, vörös, kiemelkedő, gyulladt területek, gennyel teli tömlők és tályogok alakulhatnak ki; megrepedve valamennyi elváltozás heget okoz. A pattanások nyomkodása, megnyitásukkal való próbálkozás a felszíni aknét, a fertőzést, gyulladást és hegesedést ronthatja.
Az érintett területek napi többszöri lemosása az elváltozásokra alig hat, de a zsíros arcbőr küllemét javíthatja. Bármilyen jó minőségű szappan használható. Az antibakteriális szappanok további előnyt nem nyújtanak, a hámlasztó szappanok tovább száríthatják a bőrt, de irritálhatják is. A forró borogatás felpuhíthatja a mitesszereket, megkönnyítve eltávolításukat. Az orvos megmutathatja a betegnek vagy családtagjának, hogyan lehet hetente egyszer-kétszer steril tű vagy come- do-nyomó eszköz segítségével eltávolítani a mitesszereket. A pattanást csak a gennyes hólyag képződését követően szabad steril tűvel megnyitni. Az egyéb kezelések az akne súlyosságától függően szükségesek.
A faggyúmirigyek betegségei
973
A felszíni és mély akne összehasonlítása
Az ép bőr keresztmetszete

Felszíni akne
A pattanások kezelésére antibiotikumot (klindami- cin vagy eritromicin) lehet helyileg alkalmazni, esetleg az irritáló hatású A-vitaminsavval (tretinoin) kombinálva. A szájon át szedett antibiotikumok (pl. tetracik- lin, minociklin, eritromicin vagy doxiciklin) javíthatják vagy megelőzhetik a felszíni aknét, a betegnek azonban hónapokig, esetleg évekig kell szednie a gyógyszert.
A napfény javíthatja az aknét, mert szárítja a bőrt, és enyhe hámlást okoz, ami gyorsítja a gyógyulást. A tretinoint használó betegeken azonban a napozás erős bőrizgalmat okozhat. A krém, folyadék vagy gél formában alkalmazott tretinoin szárítja a bőrt, elővigyázatosan kell alkalmazni. Ha irritáció jelentkezne, a tretinoint csak éjszakánként, vagy minden második éjjel szabad használni. Az arcra vékonyan kell kenni, a szemeket, a száj és orr körüli barázdákat el kell kerülni. A tretinoinkezeiés első napjaiban az akne romolhat, a javulás rendszerint 3~4 hetet vesz igénybe.
Más, megfelelő helyi kezelésre szolgáló szerek: a benzoilperoxid – a legjobb recept nélkül kapható helyi
akneellenes szer -, és a különféle, ként és resorcint tartalmazó készítmények. E szereket általában naponta kétszer, reggel és este alkalmazzák.
Mély akne
Az orvosok célja a mély akne okozta hegesedés megelőzése, rendszerint szájon át szedhető antibiotikumot (tetraciklin, minociklin vagy eritromicin) rendelnek. A mély aknában szenvedő betegeknek a visszaesés megelőzésére e gyógyszereket heteken, hónapokon, sőt néha éveken át kell szedniük. Az antibiotikumot szedő serdülő lányokon hüvelyi sarjadzógombás fertőzés alakulhat ki, amelyet további gyógyszerrel kell kezelni. Ha a sarjadzógombás fertőzés kezelése sikertelen, az akne antibiotikum kezelése nem javasolt.
Amikor az antibiotikumok nem hatnak, a legjobb kezelés a szájon át adott izotretinoin. Ez a gyógyszer forradalmasította az akne kezelését, azonban nagyon súlyos mellékhatásai lehetnek. Az izotretinoin károsíthatja a fejlődő magzatot, a gyógyszert szedő nőknek hatásos fogamzásgátlót kell alkalmazniuk, hogy ne essenek teherbe. A szexuális életet élő nőknek az
974
Bőrbetegségek
izotretinoin szedés megkezdése előtt egy hónappal, majd a gyógyszerszedés alatt havonta kell terhességi tesztet végezniük. A fogamzásgátlás, vagy szexuális önmegtartóztatás a gyógyszerszedés megkezdése előtti hónaptól az elhagyása utáni hónapig kell, hogy tartson. Annak ellenőrzésére, hogy a gyógyszer nem károsítot- ta-e a májat, vérképet, vagy a vér zsírjait (triglicerid és koleszterin), vérvétel szükséges. Ezeket a vizsgálatokat a kezelés megkezdés előtt, 2 héttel ezután, majd havonta kell elvégezni. A legtöbb izotretinoint szedő betegen a szem szárazsága, cserepes ajkak, és a hímvesz- sző, valamint a hüvely nyálkahártyájának kiszáradása jelentkezik. A vazelin általában enyhítheti a bőr szárazságával kapcsolatos panaszokat. Az izotretinoint szedő betegek 15%-ánál a nagy ízületek és a gerinc alsó szakaszának (deréktáj) fájdalma és merevsége alakulhat ki, a fájdalom általában az adag csökkentésekor megszűnik. A kezelés általában 20 hétig tart. Ha a betegnek ismételt kezelésre van szüksége, a két kezelés között legalább 4 hónapnak kell eltelnie. A bőrgyógyászok néha kortikoszteroid injekciót adnak a gyulladt csomókba. Az orvos meg is nyithatja és kiürítheti az aknés tömlőket. A kis hegek eltávolítására alkalmas lehet a dermabrázió, amely során a bőr legfelső rétegét csiszoló fémeszközzel ledörzsölik.
Az akne kezelésére nem javasolt a röntgenbesugárzás, a helyi kortikoszteroid kezelés pedig ronthatja a folyamatot. Az olyan nők számára, akiknél a menstruációs ciklus alatt alakul ki súlyos akne, a fogamzásgátló tabletta szedése segíthet, a kezelést azonban legalább 6 hónapig kell folytatni a hatás eléréséhez.
A rozácea (rosacea) az arc középső részén bőrpirt, apró pattanásokat és értágulatokat okozó makacs bőrbetegség.
A bőr az orr környékén megvastagodhat, ez az orr vörös, gumószerű megnagyobbodását (rhinophyma) okozhatja. A rozácea olykor a törzsön és a végtagokon is megjelenhet.
A rozácea oka ismeretlen. A betegség középkorúa- kon vagy idősebbeken jelenik meg, a világos bőrű egyéneken a leggyakoribb. Az alkoholisták egy részén is rozácea, főleg rhinophyma alakul ki. A rezes arcbőrön alkalmazott kortikoszteroid krémek rontják a betegséget. Bár többnyire könnyű felismerni, a rozácea hasonlíthat az aknára, és bizonyos egyéb bőrbetegségekre.
A rozáceás betegnek kerülnie kell az értágulatot okozó élelmiszerek – pl. fűszeres ételek, alkohol, feketekávé és koffeintartalmú üdítőitalok – fogyasztását. Egyes szájon át szedhető antibiotikumok javítják a rozáceát, a tetraciklinek a leghatásosabbak, és ezeknek van a legkevesebb mellékhatásuk. A bőrön helyileg alkalmazott antibiotikumok (pl. metronidazol gél) is hatásosak. Ha a súlyos rhinophyma nem javul antibiotikumok adására, a betegnek sebészi kezelésre van szüksége.
A száj körüli börgyulladás (perioralis dermatitis) a száj körül és az álion megjelenő vörös, gyakran csomós kiütés.
A száj körüli bőrgyulladás aknára vagy rozáceára hasonlíthat. A kiütés és az ajakpír között azonban ép bőrrel fedett sáv látható.
Úgy tűnik, hogy a kortikoszteroid készítmények és egyes zsíros kozmetikumok (különösen a hidratálok) okozzák, illetve rontják a betegséget, mely elsősorban 20 és 60 év közötti nőkön fordul elő és oka többnyire ismeretlen.
Rendszerint a szájon át szedett tetraciklin a leghatásosabb kezelés. Ha az antibiotikumok nem szüntetik meg a kiütést, és az állapot különösen súlyos, az akne kezelésére is használt izotretinoin adása segíthet.
J faggyúciszta (szaruciszta) lassan növekvő, elhalt hámsejteket, szarut vagy faggyút tartalmazó csomó.
E ciszták bárhol megjelenhetnek, leggyakrabban a fejbőrön, a füleken, az arcon, a háton és a herezacskón fordulnak elő. Tömött tapintatúak, és a bőrrel elmozdíthatok. Általában fájdalmatlanok. A faggyúciszták sárgásak vagy bőrszínűek, megnyitva sajtszerű, zsíros anyag ürül belőlük. Néha el is fertőződhetnek.
Az orvos csaknem mindig megnyitja a faggyúcisztát, tűvel vagy szikével, majd kipréseli a tömlő tartalmát. A nagy ciszták azonban, ha nem távolítják el őket teljesen, kiújulhatnak. A fertőzött cisztákat antibiotikummal kell kezelni, majd sebészileg eltávolítani.